3 minute read
Akute Herzinsuffizienz
Andreas Flammer, Stephan Winnik und Thomas F. Lüscher
Definition
Advertisement
Promptes Auftreten (de novo) oder die akute Verschlechterung (vorbestehende chronische Herzinsuffizienz) von Symptomen und/ oder klinischen Zeichen einer Herzinsuffizienz. Akute oder akut dekompensierte Herzinsuffizienz (ADHF: «acute decompensated heart failure») ist, ähnlich wie ein akuter Myokardinfarkt, eine lebensbedrohliche Situation und bedingt rasches Handeln.
Diagnostik
Wie bei der chronischen Herzinsuffizienz beruht auch die Diagnose der akuten oder akut dekompensierten Herzinsuffizienz auf drei Schritten:
1. Klinische Wahrscheinlichkeit (Anamnese, klinische Untersuchung, jegliche EKGAbnormität) 2. Bei ≥1 Hinweis → Nachweis erhöhter natriuretische Peptide (Labor) 3. Im Falle erhöhter natriuretischer Peptide → Nachweis funktioneller/struktureller Herzerkrankung (Echokardiographie)
7 Anamnese: Auftreten und zeitlicher Verlauf von Dyspnoe,
Orthopnoe, nächtlicher paroxysmaler Dyspnoe, Gewichtszunahme, Müdigkeit, Verwirrtheit, Erruieren möglicher Trigger (Infekte, Ischämie, Arrhythmie, Diätfehler bzgl. Salz/Wasser,
MedikamentenMalcompliance etc.) 7 Klinik: Fokus auf Stauungszeichen, adequate Perfusion (siehe unten), Identifikation möglicher Trigger (ACS, Tachy/Bradyarrhythmie, hypertensive Krise, Infektfokus etc.) 7 Thorax-Röntgenbild: Lungenstauung, Herzvergrösserung,
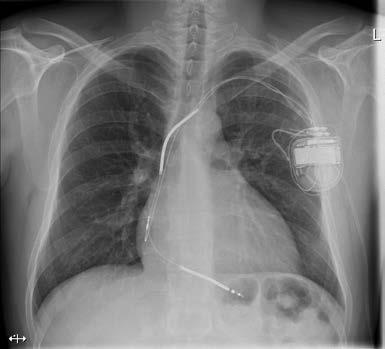
Pleuraerguss (Abb. 1)
Abbildung 1: Röntgen-Thorax Aufnahme einer akuten Herzinsuffizienz mit Herzvergrösserung, Lungenstauung und Pleuraergüssen
7 EKG: Arrhythmie (Vorhofflimmern u.a.m.), Linksschenkelblock,Ischämie, bei normalem EKG ist Herzinsuffizienz unwahrscheinlich (hoher negativer prädiktiver Wert) 7 Labor: Erhöhte Plasmaspiegel von natriuretischen Peptiden (NTproBNP oder NTproANP), Troponin, Kreatininkinase,
Natrium, Kalium, Kreatinin, Thyreoidea stimulierendes Hormon (TSH) 7 Echokardiographie (unmittelbar bei hämodynamischer Instabilität, sonst binnen 48h): Linksventrikuläre Funktion, regionale
Wandbewegung, Dysynchronie, Klappenfunktion, Perikarderguss, pulmonale Drucksteigerung 7 Identifikation der akuten Ätiologie: Weiterführende Untersuchungen wie Herzkatheter, Szintigraphie, HolterEKG u.a.m.
Rasche Verschlechterung Tachykarde oder bradykarde Rhythmusstörung Akutes Koronarsyndrom (ACS)
Lungenembolie Hypertensive Krise Herzbeuteltamponade Aortendissektion mit akuter Nachlasterhöhung, Tamponade, Aorteninsuffizienz, Beteiligung der Koronararterien Mechanische Komplikation nach Myokardinfarkt (Septumruptur, Ventrikelruptur, Papillarmuskelabriss) Langsamere Verschlechterung Infektionen (z.B. Pneumonie, Harnwegsinfekt, Endokarditis, u.a.m.) COPD/Asthma Exazerbationen (Rechtsherzbelastung) Anämie («high-output heart failure») Niereninsuffizienz (Hypervolämie) Non-Compliance (Diät, Medikamente) Iatrogen (z.B. NSAIDs, Kortikosteroide)
Arrhythmien, Bradykardien und Blockierungen, welche nicht zu plötzlichen, schweren Veränderungen der Herzfrequenz führen
Perioperative Komplikationen (Hyper-, Hypovolämie etc.) Unkontrollierte (nicht therapierte) Hypertonie
Peri-/Postpartale Kardiomyopathie Hypo- oder Hyperthyreoidose Drogen oder Alkoholmissbrauch
COPD = chronic obstruktive Lungenerkrankung; NSAID = non-steroidal anti-inflammatory drug Tabelle gemäss ESC Guidelines 2016, Ponikowski P et al, Eur. Heart J. 2016;37:2129–2200
Hämodynamisches Profil
Stauung in Ruhe
Eingeschränkte Perfusion in Ruhe Nein
Ja Ja Nein
Warm und Nass Warm und Trocken Zeichen der Stauung • Dyspnoe/Orthopnoe, Paroxysmale nächtliche Dyspnoe • Rasselgeräusche • Jugularvenenstauung, Hepatojugulärer Reflux • Hepatomegalie, Oedeme
Kalt und Nass Kalt und Trocken
Hinweise für eingeschränkte Perfusion • Tiefer Pulsdruck, kalte Extremitäten • Schläfrigkeit/soporöser Zustand • Hypotonie, niedriges Serum Natrium • Renale/hepatische Funktionseinschränkung
Diuretika
7 Boli (20–40 mg) oder kontinuierlich Gabe i.v. zur schnellen Verbesserung der Symptome (durch Diurese und Venodilatation) 7 gelegentlich Kombination mit Thiaziden oder thiazidähnlichen
Diuretika (Metolazon) für einige Tage notwendig (Cave: Hypokaliämie, Niereninsuffizienz)
Intravenöse Vasodilatatoren (wenn «warm» bei adäquater Perfusion. sBD >90 mmHg)
Vasodilator Dosierung Nitroglycerin Beginn mit 10–20 und bis max. 200 µg/Min. erhöhen Isosorbide dinitrate Beginn mit 1 mg/h, erhöhen bis max. 10 mg/h Nitroprussid Beginn mit 0.3 und bis max. 5 µm/kg/Min. erhöhen Nebenwirkungen Bermerkungen Hypotonie, Kopfschmerz Toleranzentwicklung
Hypotonie, Kopfschmerz Hypotonie, Iso-cyanat Toxizität Toleranzentwicklung
Lichtempfindlichkeit
Neseritide 0.01 µg/kg/Min. Hypotonie Keine Verbesserung der Prognose
Therapie bei eingeschränkter Perfusion (in seltenen Fällen wenn «kalt» und tiefer BD)
Positiv inotrope Medikamente, Vasopressoren oder beides1
Bolus Infusion rate
Dobutamina Nein
2–20 µg/kg/min (β+) Dobutamina Nein <3 µg/kg/min: renaler Effekt (δ+) 3–5 mg/kg/min; inotrop (β+) >5 mg/kg/min: (β+), vasopressor (α+) Milrinone 25–75 mg/kg über 10–20 Min. 0.375–0.75 mm/kg/min Levosimedan 12 mg/kg über 10 Min. 0.1 mg/kg/min, (optional, individuell entscheiden) kann auf 0.05 reduziert oder auf 0.2–1.0 mg/kg/min erhöht werden
Norepinephrine Nein Epinephrine Bolusb: 1 mg i.v. während Reanimation, Wiederholung alle 3–5 Min. 0.2–1.0 mg/kg/min 0.05–0.5 mg/kg/min
1 Alle diese Medikamente stabilisieren zwar Patienten mit akuter Herzinsuffizienz, verbessern aber die Langzeitprognose nicht, oder verschlechtern sie a auch ein Vasodilator, b Bolus nicht empfohlen in hypotensiven Patienten (systolischer Blutdruck <90 mmHg). α =alpha-Adrenorezeptor; β = beta-Adrenozeptor; δ = Dopaminrezeptor.