2 minute read
Behandlung der Carotisstenose
Marco Roffi und Ronald Binder
Hintergrund
Advertisement
7 Die atherosklerotische Erkrankung der Arteria carotis interna ist die Ursache für ein Fünftel aller Schlaganfälle, welche die zweithäufigsten Todesursache in entwickelten Ländern ist. Das
Risiko für einen Schlaganfall korreliert mit dem Stenosegrad und ist mit der klinischen Präsentation der Carotisstenose verbunden. 7 Die Revaskularisation ist bei Patienten mit einer symptomatischen Carotisstenose von mehr als 50 % indiziert und durch
Studien gut belegt. 7 Transient ischämische Attacke (TIA) oder Schlaganfall in den letzten 6 Monaten: Ab einem Stenosegrad von 50% und bei
Patienten mit einer asymptomatischen Carotisstenose ab einem
Stenosegrad von 70–80% ist die Indikation zur Revaskulation gegeben. Asymptomatische Stenosen werden in der Regel nur behandelt, wenn die Lebenserwartung des Patienten mehr als 5 Jahre beträgt. Bei einer Carotisstenose unter 50% sollte nur eine medikamentöse Therapie etabliert werden (Aspirin und
Statin). 7 Häufig wird die DuplexSonographie als ScreeningMethode eingesetzt (siehe auch Kapitel «Transiente ischämische Attacke und Hirnschlag» – «Diagnostik», Seite 113)und bei relevanter
Carotisstenose eine MR oder CTAngiographie der Arteria carotis vor der Intervention durchgeführt. 7 Bei symptomatischen Carotisstenosen ist das Schlaganfallrisiko in den ersten Wochen nach einer TIA oder einem kleinen Schlaganfall am höchsten. Deshalb sollte bei diesen Patienten zur effektiven SchlaganfallPrävention eine rasche Revaskularisation (<2 Wochen) angestrebt werden.
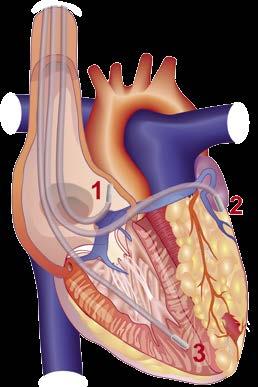
7 Die chirurgische Therapie (Carotisendarterektomie; Abb. 1) ist eine bewährte Therapie, welche exzellente Resultate liefert, insbesondere bei Patienten, die kein erhöhtes Operationsrisiko haben.
Abbildung 1: Technik der Carotisendarterektomie: Eine arteriosklerotische Läsion der Arteria carotis communis (CCA), der Arteria carotis interna (ICA), und der Arteria carotis externa (ECA; links) wird durch eine longitudinale Inzision entnommen (Mitte) und das Gefäss mit einem Patch verschlossen (rechts; Eur. Heart J. 2009; 30: 2693).
Abbildung 2: Carotisstenose vor (links) und nach Stenting (rechts)
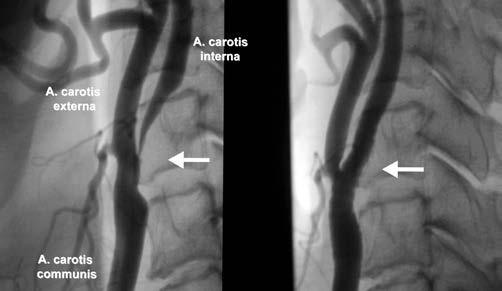
7 Die perkutane Behandlung der Carotisstenose (Carotisstenting; Abb. 2) ist durch die Entwicklung von selbstexpandierenden Stents und FilterEmbolieprotektionsystemen in Kompetenz
zentren eine valide Alternative zur Chirurgie, insbesondere bei
Patienten mit einem hohen chriurgischen Risiko. 7 Unabhängig von der Therapiemodalität (Endarterektomie oder
Stent) sollte die 30TageMortalitäts oder Schlaganfallrate bei der Revaskularisation <3% bei asymptomatischen und <6% bei symptomatischen Stenosen liegen. 7 Der grösste Vorteil des Carotisstentings gegenüber der Chirurgie besteht darin, dass die Resultate kaum von den Komorbiditäten des Patienten beeinflusst werden. 7 Zusätzliche Vorteile des Carotisstentings gegenüber der Endarterektomie sind das Vermeiden einer Allgemeinnarkose, das
Fehlen von lokalen Halskomplikationen wie Hirnnervenlähmungen, das tiefere Risiko eines perioperativen Koronarsyndroms und die kürzere Hospitalisationsdauer.
CarotisStenose
Konservative Therapie Nein Duplex Ultraschall
Duplex nicht konklusiv
Symptomatische Stenose ≥50% oder asymptomatische Stenose ≥70–80% MR Angio oder CT Angio oder Angiographie
Ja
Beurteilung des chirurgischen Risikos
Niedrigrisiko
Endarterektomie oder CarotisStenting in Kompetenzzentren
Vorgehen bei Carotis-Stenose
Hochrisiko
CarotisStenting oder Endarterektomie basierend auf lokaler Expertise
7 Ideale Kandidaten für ein Carotisstenting sind ältere Patienten, solche mit einer Rezidivstenose nach Endarterektomie oder schweren Stenosen/Verschluss der kontralateralen Seite und solche mit einer koronaren Herzkrankheit. 7 Unabhängig vom Revaskularisationsmodus ist bei Patienten mit einer Carotisstenose eine aggressive kardiovaskuläre Prävention (u.a. Nikotinstopp, Aspirin, Statin, ACEHemmer) wichtig.
Endarterektomie Vorteile • Breit verfügbar • Etablierte Technik
Nachteile • Häufig Allgemeinnarkose • Lokale (Hals-)Komplikationen – Hirnnervenlähmungen • Längere Hospitalisation • Resultate von Komorbiditäten des Patienten beeinflusst Stent Vorteile • Keine Allgemeinnarkose • Keine Halswunde/-komplikationen • Entlassung meistens am nächsten Tag • Resultate weniger von Komorbiditäten des Patienten beeinflusst Nachteile • Braucht spezielle Ausbildung, nicht überall verfügbar • Erschwerte Bedingungen bei – Tortuosität der Aorta – PAVK – schwerer Aortenverkalkung