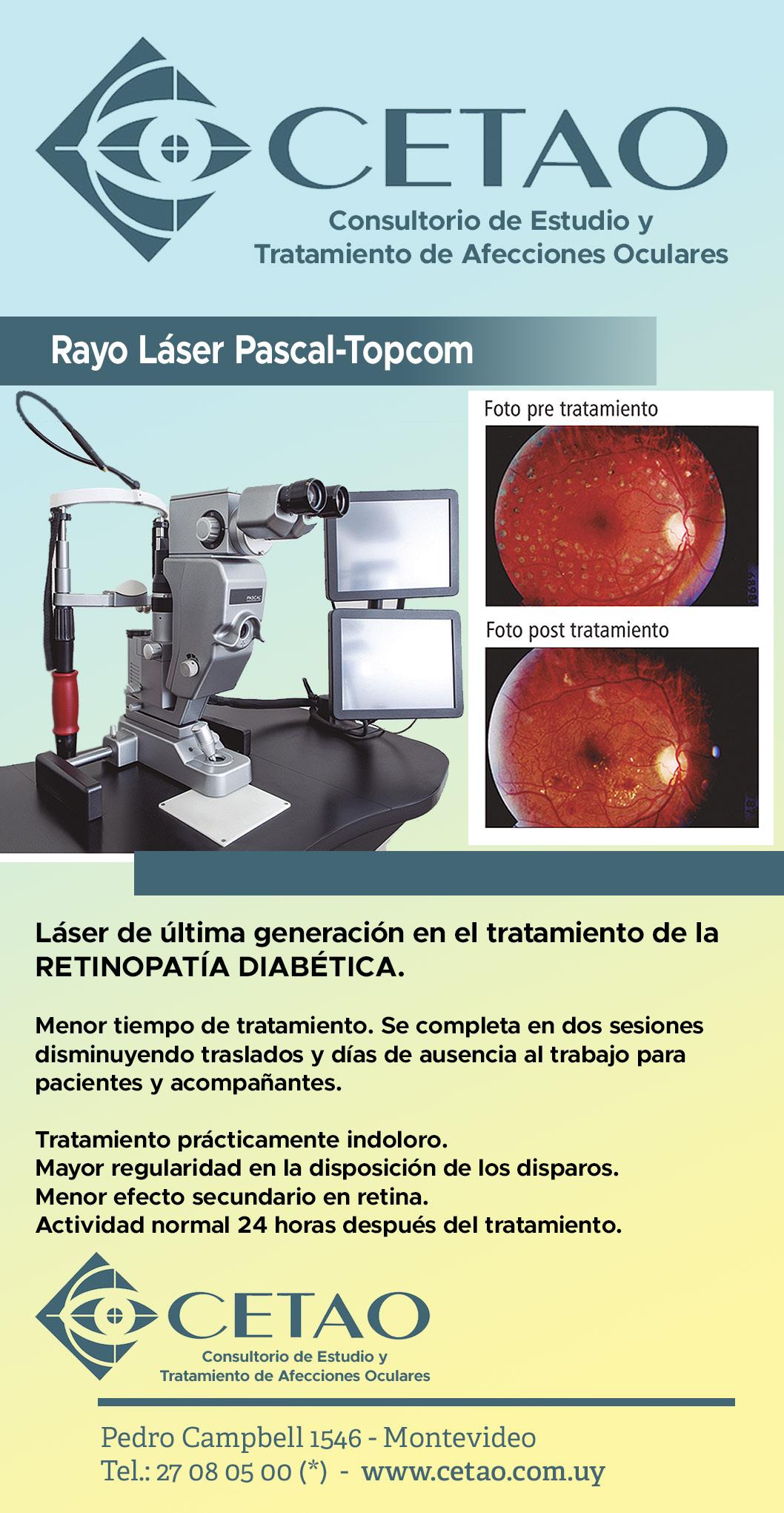
Implante de Células Madre en el Páncreas de Pacientes Diabéticos.
Dr. Jorge Luis Montaño Gutiérrez Doctor en Medicina Especialista en Diabetología Integrante de la Comisión De Diabetes y Fármacos de La Sociedad de Diabetología y Nutrición Del Uruguay
Pasado. Primero, pongámonos en contexto. La diabetes tipo 1 es una enfermedad que ocurre cuando el sistema inmunológico destruye las células beta del páncreas, que son las encargadas de producir insulina. Sin insulina, el cuerpo no puede controlar el azúcar en la sangre.
Durante décadas, el único tratamiento era inyectarse insulina, lo cual ayuda, pero no es una cura. También se intentaron trasplantes de páncreas o de células de los islotes pancreáticos, pero tenían muchos problemas: falta de donantes, riesgo de rechazo y necesidad de inmunosupresión.
Presente.
Ahora, ¿qué está pasando hoy en día? Aquí es donde entran las células madre. Estas son células especiales que pueden convertirse en cualquier tipo de célula del cuerpo, incluidas las células beta del páncreas (productoras de insulina).
En los últimos años, los científicos han aprendido a “programar” células madre para que se conviertan en células capaces de producir insulina.
Algunas empresas y laboratorios ya están probando implantar estas células especializadas en pacientes diabéticos, con resultados prometedores.
Por ejemplo, hay ensayos en los que se
colocan estas nuevas células en cápsulas especiales, para protegerlas del sistema inmunológico, y luego se implantan en el abdomen o cerca del páncreas del paciente.
Así, estas células pueden empezar a producir insulina de manera natural, como lo haría un páncreas sano.
Ensayos clínicos actuales.
Empresas como ViaCyte y Vertex Pharmaceuticals han iniciado ensayos clínicos de fase I/II en humanos, con resultados preliminares alentadores: algunos pacientes han reducido o eliminado su requerimiento de insulina exógena.
Persisten desafíos en cuanto a la supervivencia a largo plazo de los implantes, el control inmunológico y la funcionalidad de las células diferenciadas.
Futuro.
¿Y qué esperamos para el futuro? Pues las expectativas son enormes. Se busca que estos implantes sean cada vez más
seguros, efectivos, y que no necesiten inmunosupresión, es decir, que no haya que tomar medicamentos para evitar el rechazo.
También se trabaja en hacer células madre “universales”, que no sean rechazadas por ningún paciente, y en lograr que el cuerpo no ataque estas nuevas células.
Si todo sigue avanzando, podríamos estar ante una posible cura funcional para la diabetes tipo 1, donde el paciente vuelva a controlar su azúcar en la sangre sin tener que inyectarse insulina todos los días.
Existen riesgos asociados con el implante de células madre.
Rechazo del implante.
El sistema inmunológico del paciente puede reconocer las nuevas células como “extrañas” y atacarlas, destruyéndolas.
Por eso, a veces se necesitan medicamentos inmunosupresores, que pueden tener efectos secundarios.
Formación de tumores.
Las células madre, si no se diferencian correctamente o quedan células inmaduras, pueden multiplicarse sin control y formar tumores llamados teratomas.
Por eso, los protocolos de laboratorio son muy estrictos para asegurarse de que solo se implanten células seguras.
Infecciones.
Como en cualquier procedimiento quirúrgico o de implante, existe el riesgo de infecciones en el lugar donde se colocan las células.
Fallo del implante.
Las células implantadas pueden no sobrevivir, no producir suficiente insulina, o dejar de funcionar con el tiempo.
Esto puede deberse a factores inmunológicos, problemas de irrigación sanguínea, o a que el microambiente no sea el adecuado.
Reacciones adversas a los dispositivos.
En algunos casos, las células se encapsulan en dispositivos especiales para protegerlas del sistema inmune. Estos dispositivos pueden causar inflamación, rechazo local, o problemas en los tejidos cercanos.
Efectos secundarios de los inmunosupresores.
Si se usan fármacos para evitar el rechazo, estos pueden debilitar el sistema inmune en general, aumentando el riesgo de infecciones y otros problemas de salud.
¿Cómo se manejan estos riesgos?
Selección y control de las células. Los laboratorios usan técnicas muy avanzadas para asegurarse de que las células implantadas sean seguras y funcionales.
Monitoreo constante.
Los pacientes que participan en estos
ensayos están muy controlados y se les hacen estudios frecuentes para detectar cualquier problema a tiempo.
Desarrollo de nuevas tecnologías.
Se trabaja en mejorar las cápsulas de protección, en crear células madre “universales” y en evitar la necesidad de inmunosupresores.
Conclusión.
El implante de células madre en el páncreas representa una de las fronteras más prometedoras en el tratamiento de la diabetes tipo 1, con potencial para restablecer la función endógena de la insulina y mejorar significativamente la calidad de vida de los pacientes.
Sin embargo, la terapia aún enfrenta importantes desafíos técnicos, inmunológicos y éticos que deben ser resueltos antes de que pueda implementarse de forma rutinaria.
La investigación continúa avanzando con rapidez, y es probable que en la próxima década veamos progresos revolucionarios en este campo.
Iris Melone
58 años
31 años de práctica profesional en Diabetes.
Lic en Psicología, Diplomatura en Educación en Diabetes y ECNT
¿Cuáles son los principales desafíos que enfrenta en la atención médica a personas con Diabetes en su práctica diaria?
Los principales desafíos son como ayudar en los cambios de hábitos. Utilizar estrategias de Plan de Acción para modificar hábitos no saludables.
¿Qué aspectos de la gestión de la Diabetes considera más difíciles para los pacientes y cómo aborda usted esos desafíos en su consulta?
Para las personas con Diabetes, sus emociones sobre el diagnóstico y tratamiento les son difíciles de expresar y manifestar de una forma adecuada. Encaro mi trabajo desde un enfoque de respeto por las emociones, de las personas, por sus conductas -así no sean
correctas-, sin juzgar, si orientar.
¿Cuáles son las barreras más comunes que ponen los pacientes con Diabetes para seguir sus recomendaciones médicas y cómo las enfrenta en su práctica clínica?
Las barreras más frecuentes, son creer que no se puede cambiar, que “ son asi”. Les planteo que con acompañamiento es posible hacer cambios positivos.
¿Qué recursos o apoyos adicionales considera que serían beneficiosos para mejorar la atención y el manejo de la Diabetes en su comunidad?
Los recursos fundamentales para trabajar con las personas con diabetes, son tener un equipo multidisciplinario en el momento de la consulta. Con formación en diabetes.
¿Cómo cree que la tecnología, -como aplicaciones móviles o dispositivos de monitoreo continuo de glucosa-, está impactando la atención médica de la Diabetes y cuáles son los desafíos asociados con su implementación en la práctica clínica?
La tecnología es un buen recurso, pero si la persona no cuenta con contención humana, afectiva, no lo es todo. También hay que considerar que la tecnología, está colocada en una persona, y a veces le afecta en su imagen corporal
Las Infecciones por hongos en los pies.
Las infecciones fúngicas, infecciones micóticas o infecciones por hongos, pueden ser superficiales, subcutáneas o sistémicas. Las micosis superficiales, es decir, las que se circunscriben a la piel, los pelos y las uñas. Son causadas por agentes infecciosos (hongos) llamados dermatofitos.
Tec. Pod. Pedro Bisensang Técnico en Podologia Técnico Podólogo de la Policlínica de Diabetes Hospital Maciel.
¿Qué son los Dermatofitos?
Los dermatofitos son un grupo de hongos con capacidad de adherirse a moléculas que forman parte de la piel, uñas y pelos (moléculas de queratina) y utilizan estas moléculas como fuente de nutrientes lo que les permite colonizar tejidos queratinizados, como el estrato córneo de la piel (capa más superficial), las uñas y los pelos.
A las familias de hongos o especies de hongos que más afinidad tiene por el ser humano se las llama antropófilas, antropó de ser humano y filas de tener preferencia; éstas se han adaptado al ser humano adoptándolo como su huésped natural.
¿Cómo podemos contraer una infección por hongos?
La forma de transmisión es directa de persona a persona, por medio del contacto directo o por fómites contaminados, entiéndase por fómites calzado, medias, ropa de cama, etc.
La forma en la cual se van a presentar estas infecciones va a variar dependiendo de la especie de dermatofito (agente infeccioso invasor), desde formas asintomáticas hasta formas con marcas inflamatorias producto de la variedad propia del hongo y de la susceptibilidad del huésped.
Al tratarse de un agente infeccioso oportunista las diferentes características propias de los huéspedes influyen en la presentación y las manifestaciones de esta infección, por lo que están más expuestos a estas infecciones personas con algún tipo de compromiso en su sistema inmunitario, niños y adultos mayores.
¿Cuáles
son esas señales de alerta o cambios en la piel, uñas o pelos a los que debo prestar atención?
A continuación, describiré algunos signos que son las manifestaciones físicas observables, que deben ser tomadas como señales de alerta, tener en cuenta que pueden ser comunes a diferentes patologías, y debe consultarse con el técnico
en podología para detección y orientación o con el medico que lleva el seguimiento de la persona con diabetes para confirmar diagnóstico y seguir un tratamiento.
En la piel los signos que podemos observar son la aparición de zonas donde la piel va a tender a descamarse finamente en pequeñas escamas, puede haber enrojecimiento y picazón.
En el cabello podemos notar debilidad y fragilidad (quebradizo), pérdida de cabello y descamación del cuero cabelludo.
En las uñas tanto de manos como de pies se puede observar fragilidad (se las puede ver con un aspecto poroso, quebradizo), engrosamiento, cambio se coloración volviéndose amarillentas o blanquecinas por zonas o totalmente y desprendimiento de las uñas que puede ser parcial.
Tener en cuenta que los signos antes descriptos no son exclusivos de la infección por hongos y pueden observarse en otras patologías de la piel. Por ello siempre
consultar con personal de salud idóneo, no hacer autodiagnóstico ni autotratamiento, esto puede llevar a generar resistencia a medicamentos y a tratamientos que desmotivan por no presentar los resultados esperados.
¿Como se identifica y diagnostica la infección por hongos?
El diagnóstico clínico es el diagnóstico que realiza el técnico podólogo o médico tratante mediante la observación de características en la piel, pelos y uñas que hacen sospechar que exista una infección por hongos.
Este diagnóstico clínico se puede confirmar mediante el examen microscópico directo de la lesión o por cultivo el examen directo. Se basa en la observación rápida al microscopio esto puede llevar a aportar evidencias rápidas de existencia de infección por micosis, aunque este tipo de examen no permite determinar qué tipo de especie es la que está colonizando al huésped o la que es responsable de la infección.
Para la confirmación se debe realizarse un cultivo en laboratorio el cual demora hasta 4 semanas en estar listo. Esto permite llevar a cabo una estrategia efectiva usando los antimicóticos correspondientes para la especie de hongo que afecta al huésped.
La obtención de muestras de piel y de uñas se hace mediante los siguientes procesos: en la piel se hace mediante raspado de la zona y el tejido obtenido se lleva a cultivo y en las uñas la muestra se obtiene tomando una porción de uña del área que está afectada lo más cerca posible del borde activo, es decir de la zona donde se encuentra el límite entre la uña sana y la uña que está siendo afectada por el hongo.
Este procedimiento se lleva adelante para determinar cuál de las 40 especies conocidas es la que está afectando al paciente en cuestión.
Para un diagnóstico preciso es necesario siempre consultar con un profesional de la salud de nuestra confianza que puede ser el técnico podólogo que nos atiende mensualmente, o cuando vamos a nuestro médico de cabecera, etc. decirle que hemos observado estas características y que nos gustaría una evaluación.
leer otros números de Diabetes al Día?
Una pausa para jugar un rato. Porque el juego también debe ser parte de nuestra vida. Hay un sólo camino que permite que la tira medidora de glucosa llegue hasta el glucómetro. ¡Hay que encontrarlo!
¿Puede un paciente atenderse en Podología a domicilio?
La atención podológica a domicilio permite a los pacientes recibir servicios de podología en la comodidad de su hogar (domicilio), eliminando barreras físicas y ofreciendo mayor flexibilidad en la atención. Esto es especialmente beneficioso para personas con movilidad reducida, problemas de salud o aquellos que prefieren la comodidad de ser atendidos en su entorno familiar.
¿Qué beneficios puedes encontrar en el servicio de podología a domicilio de la Clínica de Heridas?
Comodidad y accesibilidad: eliminando los desplazamientos y esperas innecesarias, especialmente para personas con problemas de movilidad o salud.
Personalización: Nuestro servicio de podología a domicilio puede adaptarse a las necesidades de cada paciente brindando una atención integral e individualizada
Amplia gama de servicios: Desde la atención básica, como corte de uñas y eliminación de callosidades, hasta procedimientos más especializados, como la evaluación biomecánica y el tratamiento de patologías podológicas especiales.
Prevención y seguimiento: Nuestra atención a domicilio permite realizar un seguimiento más cercano y personalizado de la salud podológica, ayudando a prevenir problemas y mejorando la calidad de vida de los pacientes.
El cuidado de los pies es crucial en las personas con diabetes mellitus (DM), ya que son especialmente vulnerables y cualquier pequeña lesión puede ocasionar graves complicaciones.
La atención podológica del paciente diabético a domicilio es crucial para prevenir
complicaciones y mejorar la calidad de vida.
Nuestros podólogos, al realizar revisiones y tratamientos en casa, pueden identificar problemas como úlceras, infecciones y neuropatía, además de ofrecer educación y asesoramiento sobre el cuidado de los pies.
Beneficios de la atención podológica a domicilio en las personas con diabetes:
Previene complicaciones: La atención regular puede detectar problemas a tiempo, evitando complicaciones graves.
Facilita el acceso a la atención: La atención a domicilio facilita el acceso a la podología para personas con movilidad limitada o que tienen dificultades para desplazarse.
Educación y asesoramiento: Nuestro servicio de podología a domicilio realiza un seguimiento exhaustivo del paciente enseñando en forma personalizada e integral sobre los cuidados adecuados de los pies, prevención de infecciones y manejo de las complicaciones.
Mejora la calidad de vida: Al prevenir y tratar problemas en los pies, nuestra atención podológica mejora la calidad de vida de nuestros pacientes.
La Clínica de Heridas cuenta con este servicio a domicilio para residenciales de ancianos y pacientes, mejorando la accesibilidad y confort en la atención de los pacientes.
En los pacientes con diabetes brinda un cuidado integral previniendo y tratando problemas en los pies para prevenir complicaciones graves evitables mejorando su calidad de vida.
Adherencia
terapéutica
en diabetes: una mirada integral.
Lic. en Psic. Macarena Salgado Licenciada en Psicología Especialista en Intervenciones psicoterapéuticas en personas con afecciones orgánicas. Terapeuta Cognitivo Conductual.
Cuando hablamos de adherencia terapéutica, nos referimos al conjunto de acciones que implican tomar la medicación, seguir un régimen alimentario y realizar cambios en el estilo de vida, de acuerdo con lo consensuado entre el equipo médico y la persona con diabetes.
Es fundamental considerar la implicancia activa de la persona con diabetes en este acuerdo, contemplando no solo lo que recomienda el equipo, sino también lo que realmente puede llevar a cabo en su vida cotidiana.
La adherencia no es estática; fluctúa en el tiempo y varía según las circunstancias personales. Por eso, debe entenderse siempre en el contexto de cada individuo.
Primero está la persona, luego la diabetes. En este sentido, es clave analizar los factores que influyen en la adherencia.
La adherencia terapéutica es un fenómeno multidimensional, influido por cinco grandes grupos de factores:
1. Los relacionados con la enfermedad.
2. Los vinculados al tratamiento.
3. Los derivados del sistema o equipo de salud.
5. Los propios del paciente.
Esta perspectiva permite desplazar la responsabilidad exclusiva del paciente en cuanto a la gestión de su enfermedad, comprendiendo que hay múltiples condicionantes.
1. La diabetes es una enfermedad que requiere atención constante, las 24 horas del día, los 365 días del año. No obstante, se la conoce como una “enfermedad silenciosa” ya que sus síntomas muchas veces no son percibidos y su progresión suele ser lenta. Esto puede generar una subestimación del autocuidado.
A su vez, la carga mental que implica vivir con diabetes está asociada a una alta prevalencia de depresión y ansiedad, lo que dificulta aún más la adherencia.
2. Respecto al tratamiento, especialmente en el caso de la diabetes tipo 1, es clave que
paciente y profesional acuerden la mejor estrategia posible. Esto implica considerar los efectos positivos y negativos de cada tratamiento, así como sus implicancias prácticas.
No es lo mismo usar una bomba de insulina, que múltiples inyecciones diarias. Los factores económicos, educativos y relacionales intervienen en esta elección.
3. En relación al equipo de salud y los centros de atención, su impacto es significativo. Factores como el desconocimiento sobre la enfermedad, la falta de acceso a la medicación, el tiempo limitado de consulta, la escasa capacidad del sistema para educar y realizar seguimiento, la ausencia de un equipo interdisciplinario o la falta de compromiso con la adherencia afectan negativamente los resultados.
4. Uno de los aspectos más relevantes es el factor socioeconómico. En países desarrollados, la adherencia terapéutica alcanza un 50 %, mientras que en los países en desarrollo es considerablemente menor.
Este factor abarca la pobreza, el desempleo, el analfabetismo, el bajo nivel educativo, la falta de redes de apoyo, la distancia al centro de salud, las creencias culturales sobre la enfermedad y la disfunción familiar, entre otros.
Desde una perspectiva social, todavía queda mucho por hacer. Prestar atención a los factores que influyen en la adherencia terapéutica es clave para prevenir las complicaciones asociadas a su deficiencia.
En este sentido, el Estado tiene un rol fundamental y aún enfrenta importantes desafíos. En Uruguay, por ejemplo, el acceso gratuito a bombas de infusión continua de insulina está limitado hasta los 21 años, lo que representa una barrera para quienes superan esa edad.
Del mismo modo, el alto costo de los sensores de glucemia dificulta su acceso para muchas personas.
Revisar el impacto positivo que el acceso a tecnologías en diabetes tiene sobre la salud
de la población permitiría replantear la visión actual centrada en el costo a corto plazo, y comprenderlo más bien como una inversión en salud pública.
5. En cuanto a los factores propios del paciente, influyen aspectos como los olvidos, el estrés, la angustia, la baja motivación, la falta de percepción de riesgo, las creencias negativas sobre el tratamiento y, en muchos casos, la dificultad para aceptar el diagnóstico.
Una adherencia deficiente puede causar complicaciones médicas y psicosociales, reduciendo la calidad de vida de la persona. Es, además, la principal causa de aparición de complicaciones en diabetes, con altos costos individuales, sociales y económicos.
Se estima que el costo de tratar complicaciones es de tres a cuatro veces mayor que el de mantener un buen control de la enfermedad.
Un pilar fundamental para sostener la motivación en el autocuidado y promover
la adherencia terapéutica son las organizaciones de pacientes, como la Fundación Diabetes Uruguay.
La educación en diabetes es una herramienta clave para mejorar la adherencia, pero, aunque necesaria, no es suficiente por sí sola. La evidencia indica que lo más efectivo es una intervención integral, que combine componentes cognitivos, conductuales y emocionales.
Cazuela de Mondongo apta para personas con diabetes - 6 porciones
Ingredientes: mondongo limpio 600 g, zanahoria 200 g, morrón rojo 150 g, cebolla 200 g, apio 100 g, tomate perita fresco (pelado) 300 g, puré de tomate sin azúcar 100 ml, papa (opcional, ver notas) 150 g, aceite de oliva 30 ml, laurel 1 hoja, pimentón dulce 5 g, pimienta negra a gusto, ají molido 2 g, ajo fresco 10 g, caldo casero de verduras (sin sal) 800 ml, sal reducida en sodio (opcional) 3 g, perejil fresco picado 10 g.
Preparación: hervir el mondongo en una olla grande, en agua con laurel, por al menos 45-60 minutos hasta que esté tierno. Escurrir y cortar en tiras o cubos.
Sofrito base: en una olla amplia, calentar el aceite de oliva y saltear la cebolla, ajo, zanahoria, apio y morrón picados en cubos pequeños.
Cocinar a fuego medio hasta que estén tiernos. Incorporar el pimentón, ají molido y pimienta. Revolver por un minuto.
Incorporar tomate y mondongo: añadir el tomate picado, el puré de tomate, y el mondongo hervido. Cocinar 5 minutos más.
Añadir caldo y hervir: agregar el caldo de verduras y llevar a hervor suave. Cocinar a fuego bajo unos 30-40 minutos para que se integren los sabores.
Opcional: agregar papas: si se desea una preparación más tradicional y el plan alimentario lo permite, se pueden añadir papas en cubos en los últimos 20 minutos de cocción.
Final: rectificar condimentos, servir caliente con perejil picado por encima.
Notas:
Con papa los carbohidratos por porción suben a 22-25 g.
El aporte de fibra es bueno gracias a las verduras.
Se puede espesar ligeramente con puré de zapallo en lugar de papa para una versión más baja en carbohidratos.
APORTE NUTRICIONAL DE UNA PORCIÓN
Macarena Salgado
34 años
15 años desde el debut
Lic. en Psicología.
¿Cómo te enteraste que tenías diabetes y cual fue tu reacción inicial?
Un 31 de diciembre de 2009, luego de haber pasado por muchos especialistas -ginecólogo, dentista, oftalmólogo, médico general, gastroenterólogo, médico de emergencias- sin llegar a un diagnóstico claro, y en el cual cada uno resolvía el síntoma vinculado a su área de especialidad, le pregunté a la médica que me atendió el 30 de diciembre si no podía tratarse de diabetes.
Le comenté que había visto a un chico con síntomas similares a los míos. Ella me respondió que probablemente no, pero me sugirió que al día siguiente fuera a la farmacia a medirme el azúcar.
Luego de allí llamó mi madre a la médica, quien indicó una internación inmediata. Ingresé a cuidados intermedios y allí pasé ocho días. Los
primeros momentos eran de shock, incertidumbre y mucha tristeza, no entendía nada de lo que estaba pasando. Solo pensaba que no iba a poder tener aquella vida sana que imaginaba, ni lograr seguir la referencia vital de mi abuela.
¿Qué desafíos has enfrentado desde que fuiste diagnosticada?
Fueron muchos los desafíos que atravesé, ya que es una enfermedad que me llenó de miedos e incertidumbre. Mi vida cambió por completo, cada paso que daba estaba atravesado por mi diabetes.
En los comienzos tuve que dejar el deporte que tanto me apasionaba ya que me llenaron de temores respecto a perder la vida producto de una hipoglucemia al hacer ejercicio.
También dejé de tomar alcohol por la misma razón, lo cual conllevó aprender a disfrutar de ir a bailar los fines de semana sin tomar. De todas maneras fue beneficioso para mi salud.
Un gran desafío a nivel emocional fue volver a tener felicidad después del diagnóstico ya que impactó mucho en lo que esperaba para mi vida y tenía planeado. Tenía muchas cosas que no había comenzado en esa etapa vital, por ejemplo los desafíos laborales en los cuales no sabía si podría dar lugar a mi diabetes, poder medir mis valores, inyectarme y comer cuando lo necesitaba.
¿Cómo te sientes respecto al control de tu diabetes y qué estrategias has utilizado para manejarla?
Actualmente siento tener un buen control, con altibajos; soy bastante exigente con mi bienestar físico y emocional y trabajo mucho para estar bien, sin embargo, no siempre logro tener buenos valores.
Lo que más me ayudó fue la posibilidad de comprarme una bomba de insulina, tengo un modelo que me compraron mis padres en 2018 y desde ese momento mejoré muchísimo mi bienestar y salud en general.
También uso sensores de azúcar desde 2019 que me ayudan mucho a estar bien. La tecnología es mi mayor aliada, el ejercicio, la psicoterapia, tener tiempo de ocio, cuidar mis vínculos, pertenecer a la Fundación Diabetes Uruguay en un primer momento también fue muy importante, conocer a otros que vivían lo mismo que yo y verlos que podían tener una vida “normal”. Un sano equilibrio entre todas las áreas de mi vida es lo que intento hacer, aunque no siempre lo logro.
¿Qué impacto ha tenido la diabetes en tu bienestar emocional y en tus relaciones personales?
Al principio fue mucho el impacto, atravesó mi vida por completo. Ahora que ya aprendí a vincularme con la diabetes, tiene los desgastes propios de la enfermedad que uno vive a diario: tolerar la frustración ante un catéter que se dobla
y tiene que volver a colocar, manejar las hipo e hiperglucemias, etc.
En mis relaciones personales siento que solo puso en evidencia quienes saben acompañar y quienes no, que no todos saben cómo acompañar a una persona que tiene un diagnóstico de diabetes tipo 1, no saben qué decir ni qué hacer.
Sin embargo, muchas personas a lo largo de estos 15 años supieron estar y se los agradezco infinitamente: preguntar cómo me siento, si necesito comer, tener bebida sin azúcar, ayudarme cuando tengo una noche con hipoglucemia, acompañarme al médico, ir a buscar la medicación, comprender cuando estoy más irritable producto de una hiperglucemia, etc.
¿Cómo visualizas tu futuro viviendo con diabetes y qué esperanzas o temores tienes al respecto?
Mi percepción del futuro se modificó respecto a lo que consideraba los primeros años del diagnóstico, ya que actualmente tengo esperanza de que sea bueno.
Espero que mejore el acceso a nuevas tecnologías (actualmente es muy costoso) ya que siento que mejoraría mi calidad de vida aún más y la del resto de las personas con diabetes tipo 1.
Me gustaría que algún día la atención sea interdisciplinaria y que en la misma consulta se explore no sólo el área médica sino que se aproveche a investigar sobre la salud mental de las personas que consultan.
Una pausa para jugar un rato. Porque el juego también debe ser parte de nuestra vida. Encuentre las 10 diferencias.
He aquí una escena para buscar y rebuscar con paciencia en esta imagen: un pintoresco taller de relojería. Lo invitamos a investigar hasta encontrar las 10 diferencias que hay, sin dar vuelta el celular para encontrar las respuestas.
10. En una de las mesas hay un cubo de Rubik.
3. Una de las horas en los relojes no coincide con el resto. 4. Uno de los péndulos es diferente. 5. En una de las imágenes, el relojero tiene un lápiz en la oreja. 6. En una de las imágenes, hay una manzana mordida en la mesa. 7. En la mesa hay un tintero con una pluma. 8. Falta una lupa en una mesa. 9. En la mesa, en el soporte de madera, falta una herramienta.
2.
Una flor es de color diferente.
1. Las pinturas del cuadro en la pared son distintas.
Dra. Laura Batalla
69 años
Años de práctica médica: 36 años
Doctora en Medicina, Adolescencia, Orientación Familiar.
¿Cuáles son los principales desafíos que enfrenta en la atención médica a personas con Diabetes en su práctica diaria?
Dado que asisto adolescentes, uno de los desafíos principales es la comunicación del diagnóstico, en caso de que comience en esa edad. El advenimiento de una enfermedad crónica en una etapa tan compleja y removedora como la adolescencia provoca mucho temor y dudas.
En caso de que se trate de un niño ya diagnosticado, al llegar a la adolescencia los retos se hacen mayores, pues a la patología crónica vienen a agregarse todos los cambios hormonales, físicos, psicológicos que son inherentes a esta etapa.
No solo es el paciente, también la familia debe ser atendida. Todas las familias esperan tener a sus hijos sanos. Cuánto impacta una patología tan removedora como la diabetes depende de las características de cada núcleo familiar, de sus debilidades y sus fortalezas. Y el médico tratante deberá atender a ambas, para aliviar las primeras y reforzar las segundas.
En lo que refiere a la diabetes tipo 2, cada vez más frecuente en esta edad, por el notorio aumento del sobrepeso y la obesidad, esta no tiene el mismo impacto. Es más, muchas veces es minimizada, tanto por el paciente como por la familia. Allí será necesario explicar, y volver a explicar, tantas veces cómo sea necesario, los riesgos que implica, pese a que no sea tan notoria como la diabetes tipo 1.
¿Qué aspectos de la gestión de la Diabetes considera más difíciles para los pacientes y cómo aborda usted esos desafíos en su consulta?
En esta franja de edad, la gestión del control de la glucemia o la administración de la insulina generalmente no constituyen un aspecto demasiado complejo. Los niños y adolescentes son extraordinariamente adaptables, y además no tienen los prejuicios de los adultos.
Se transforma en un problema cuando el adolescente comienza a manipular su enfermedad para conseguir determinados
beneficios, como por ejemplo no administrar la insulina con el fin de bajar de peso, como hemos visto en algunos trastornos alimentarios. También puede suceder que la dieta se vuelva más difícil de sostener pues se vuelven más autónomos, salen a fiestas y reuniones.
Si cambian de grupo de amigos pueden avergonzarse de tener que controlarse e inyectarse. La herramienta sigue siendo el diálogo franco. En un adolescente previamente sano, que no presente riesgos ni trastornos de otro tipo, por ejemplo, de salud mental, este diálogo suele bastar para sobrellevar estos inconvenientes.
En algunas instancias, la consulta con un profesional de la psicología, de preferencia de orientación cognitivo conductual, los ayudará a manejar la nueva situación.
¿Cuáles son las barreras más comunes que ponen los pacientes con Diabetes para seguir sus recomendaciones médicas y cómo las enfrenta en su práctica clínica?
A los jóvenes se les deben explicar cuidadosamente los por qué. Por qué hay que controlarse, por qué cumplir las normas nutricionales y de ejercicio, por qué inyectarse. Cuando ellos comprenden las razones, y los riesgos, pueden manejarse adecuadamente.
Quizás el consumo de alcohol y los efectos que
éste puede tener sobre el control glucémico, sea una de las barreras más difíciles de vencer en estos tiempos, porque constituye algo así como una “marca de fábrica”, cómo un hito obligatorio de ingreso al grupo. De todas formas, los adolescentes son personas rebeldes y contestatarias, que exigen saber sobre su patología.
Necesitan que se les expliquen las causas de la medicación, cuáles son sus efectos benéficos y cuáles pueden ser los adversos. Ellos mismos estarán atentos. Sucede a veces que si hay un adulto diabético en la familia conviviente, el adolescente “nuevo diabético” sea quien insista en el cumplimiento del tratamiento.
El consumo de otras sustancias, cómo el cannabis, puede influir sobre su conducta, modificando su capacidad de discernimiento, de reflexión, y haciendo que los cuidados que antes cumplía sin inconvenientes, pasen a ser, a su entender, innecesarios. Pero dicho esto en relación a todos los demás cuidados, dado que cómo sabemos, el consumo de cannabis altera notoriamente la atención, y a largo plazo, el desarrollo cerebral.
Cómo en toda patología crónica, la relación médico-paciente será fundamental, y la capacidad del profesional de adaptarse al nivel de comprensión del paciente, a su autonomía progresiva, será el principal instrumento para lograr un buen resultado. También con estos medios, muchas veces deberá el profesional mediar entre la familia y el adolescente.
¿Qué recursos o apoyos adicionales considera que serían beneficiosos para mejorar la atención y el manejo de la Diabetes en su comunidad?
Es beneficioso la existencia de grupos de ADU para niños y adolescentes, qué colaboran con la técnica de los controles y la administración de la medicación, fundamentalmente en los niños y adolescentes de la primera franja (10 a 14 años), en la formación, apoyo y soporte a la familia.
Se podrían crear grupos de adolescentes formadores, y qué sean ellos mismos quienes asesoren a sus pares, y también a sus familias. Lo fundamental es lograr que alcancen autonomía. No hay cosas que no puedan hacer, solo hay cosas qué deben hacer con más cuidado, o recordar determinadas acciones que les son imprescindibles.
Pero un adolescente o joven diabético, o un niño, debe poder jugar, ensuciarse, correr, hacer deporte, salir de fiesta, bailar, ir de campamento. Y cuando se trata de los alimentos, tener conciencia de qué puede comer y qué no.
Pero sin que sus adultos deban estar “encima” o “sobrevolando”, diciendo a cada rato las mismas cosas. Eso los enoja y hace que aparezcan conductas rebeldes qué quizás hasta ese momento no se habían manifestado.
Para la familia es difícil, porque deben estar
siempre evaluando entre cuidar y permitir.
Los hijos necesitan de nuestra atención, nuestro rol nutricio, nuestro amor, pero no manifestado a través de la sobreprotección. Y también de nuestro rol normativo, que pongamos límites y fijemos normas de conducta. Y estas son las mismas para todos.
Lograr el equilibrio entre ambos roles es muy difícil, para todos los progenitores, ¡no solo los de hijos diabéticos!
¿Cómo cree que la tecnología, -como aplicaciones móviles o dispositivos de monitoreo continuo de glucosa-, está impactando la atención médica de la Diabetes y cuáles son los desafíos asociados con su implementación en la práctica clínica?
En este grupo de edad, esto ha sido un antes y un después. El manejo de la tecnología qué tienen los jóvenes ha hecho qué adopten fácilmente estos dispositivos.
Ha provocado qué disminuya el pudor por los controles, pues el hecho de “tener un chip” y medirlo con el teléfono móvil, los hace sentir cómodos, e incluso admirados por sus compañeros. Las “lapiceras”, con su sencilla administración de insulina, también han mejorado el cumplimiento.
Sería bueno buscar alguna forma de incorporar
la tecnología en el control y tratamiento de la diabetes II, y aun de la obesidad y el sobrepeso. Han habido intentos, cómo APPs, pero no han sido exitosos.
Esa es la gran tarea: el manejo de los factores de riesgo cómo el sobrepeso y la obesidad. En lo personal, creo que el conocimiento, la formación, y el fomento de la reflexión, en tanto “pensar sobre lo ya pensado”, debe ser la herramienta para ello.
Las reglamentaciones, prohibiciones y obligaciones no han demostrado tener efecto positivo. No lo ha tenido en los adultos, y menos lo tendrá en los adolescentes.
Debemos tener en cuenta que las estructuras del cerebro que nos permiten “reflexionar”, la corteza prefrontal, son las últimas en madurar. Su desarrollo finaliza cerca de los veinticinco años.
Hasta ese momento, las estructuras predominantes son las que buscan el placer, la recompensa, sin el “efecto balanza” que brinda nuestro buen lóbulo frontal. Es por ello que padres, maestros y profesionales de la salud, debemos hacer de algo parecido a un “cerebro externo”, que los ayude en la toma de decisiones adecuadas, que no los dañen, pero que les permita seguir creciendo y desarrollándose.
En esta etapa tanto para los jóvenes, cómo para los adultos que estamos en contacto con ellos, las herramientas fundamentales serán la empatía, y la paciencia.
¿Qué
significa que tengo Colesterol?
Todos tenemos colesterol en nuestro cuerpo, y es necesario dentro de cierto rango, para cumplir diversas funciones esenciales de nuestro organismo (componente de las células, precursor de las hormonas, bilis, precursor de VIT D, etc.).
Para esto, el hígado fabrica colesterol o usa el colesterol que proviene de la alimentación, también usa las grasas saturadas, o lo reabsorbe de los jugos biliares en el propio intestino.
Pero cuando el colesterol se encuentra por encima de los valores normales, lo que se
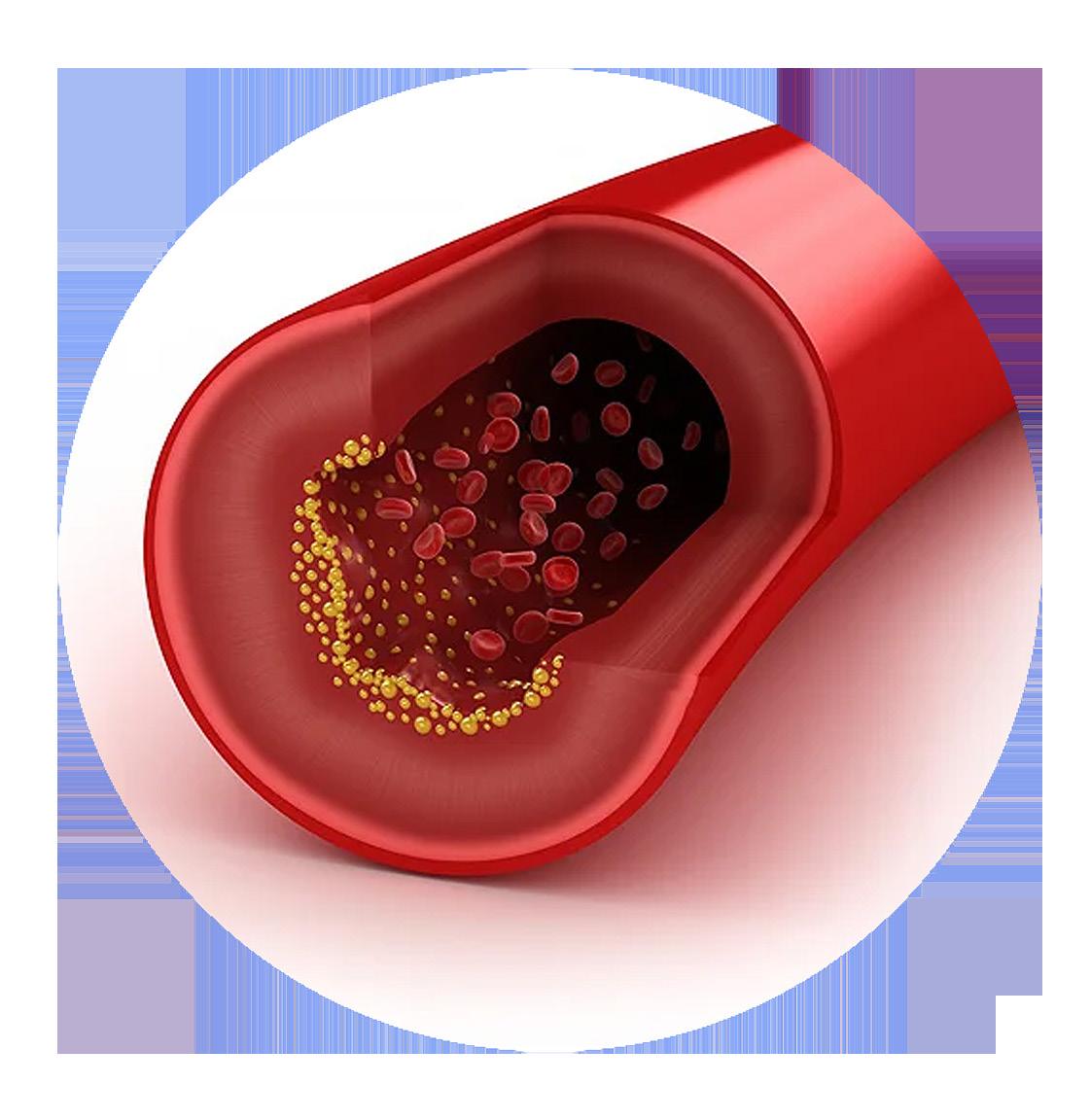
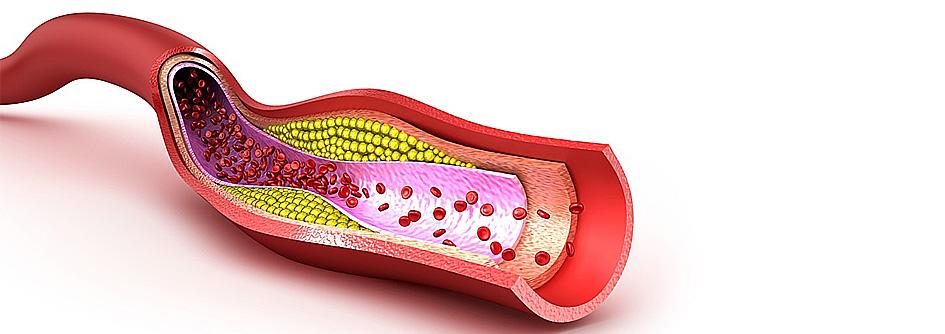
denomina Dislipemia, puede generar daño. El colesterol elevado es uno de los factores de riesgo de ECV controlable o modificable. Podemos medirlo en sangre, a través del perfil lipídico, y existen dos grandes tipos:
Bueno:
En general ayuda a eliminar el colesterol malo que se acumula en las paredes de las arterias. En el perfil lipídico lo podemos identificar como HDL.
Malo:
El colesterol que se acumula en las arterias formando placas en sus paredes (aterosclerosis). En el perfil lipídico LDL, VLDL.
En el perfil lipídico también podemos encontrar a los triglicéridos (TG)
Cuando esta acumulación de colesterol en las arterias es muy grande puede llevar a la oclusión de las mismas (se “tapan”), lo que obstruye el pasaje de la sangre (y el oxígeno) hacia los tejidos provocando por ejemplo: un IAM o ACV.
Es un importante factor de riesgo para la enfermedad cardiovascular, teniendo en cuenta que la misma es la primera causa de morbimortalidad en Uruguay y el mundo. El colesterol elevado causa, en el mundo, 3.6 millones de muertes cada año.
Un estilo de vida saludable que incluya alimentación adecuada, actividad física regular y medicación (si es necesaria), puede ayudar a reducir el colesterol elevado.
¿Cómo mejorar el colesterol malo y mantener el bueno?
Mediante una alimentación saludable y ejercicio físico acorde a cada individuo.
¿Qué cambios en la alimentación puedo hacer para controlar el colesterol?
Evitar el exceso de calorías, grasas saturadas y Trans. Una alimentación con exceso en GRASAS SATURADAS y en GRASAS TRANS, aporta la materia prima para que
el cuerpo fabrique colesterol, lo que puede llevar a un aumento del nivel de colesterol “malo “en sangre.
Las grasas saturadas se encuentran principalmente en alimentos de origen animal (fiambres, chorizo, embutidos, grasa de carne y piel de pollo); y las grasas trans en los productos procesados industrialmente (alfajores, galletitas, budines, simil chocolate).
Estos últimos contienen aceites hidrogenados, grasa vegetal, o margarina, como ingrediente con grasas TRANS. Por otro lado, el EXCESO DE AZÚCARES y productos farináceos y panificados, puede contribuir al aumento de triglicéridos.
Compartimos 4 mensajes clave de la “Guía alimentaria para la población uruguaya” que apuntan en este sentido:
1. “Basar la alimentación en alimentos naturales y evitar el consumo de productos ultraprocesados que tienen EXCESO DE GRASA, GRASA SATURADA Y AZÚCARES, y también SODIO”.
Los alimentos naturales, en especial de origen vegetal: frutas, verduras, legumbres, semillas, frutos secos, cereales integrales con su fibra (arroz, pasta o polenta integral, quínoa), y el pescado resultan aliados para ayudar a controlar el colesterol y resultan protectoras del corazón.
Además, las frutas y verduras contienen sustancias activas que actúan como protectoras y previenen enfermedades. En este sentido se recomienda:
2. “Incorporar verduras y frutas en todas las comidas, para sentirse bien y además ayuda a controlar el peso” .
El exceso de peso es una condición de salud asociada a la Dislipemia. Buscar reducir el peso, entre el 3 y el 5% colabora en la mejora de las alteraciones del colesterol.
3. Elegir la calidad de los aceites y grasas que usamos en la cocina, la Guía recomienda: “... preferir aceite para preparar las recetas, en lugar de otras grasas, y evitar los productos con EXCESO DE GRASA
y de GRASA SATURADA, (grasa de orígen animal) y los que contienen GRASAS TRANS (productos procesados industrialmente)”.
Usar en forma moderada los aceites, evitando las frituras. Incluir alimentos con grasas buenas para nuestro organismo como: 1 puñado de maní, frutos secos, semillas, palta. Estos aportan al organismo una calidad de grasa que ayuda a controlar los lípidos en sangre
4. También, “Incluir el pescado al menos una vez en la semana, (mejor si es dos veces), ya que es bueno para el corazón, y además ayuda a reducir la presencia de fiambres, panchos y embutidos en la semana”.
Los panchos, fiambres, patés y embutidos tienen EXCESO DE GRASA Y DE GRASA SATURADA. Si consumimos en EXCESO, el organismo puede fabricar colesterol en exceso, y subir el colesterol malo en la sangre.
La actividad física (AF) es un pilar fundamental en la prevención y tratamiento
tanto en forma directa, para mejorar los valores de lípidos en sangre, como en forma indirecta para disminuir el peso corporal y los otros factores de riesgo a nivel cardiovascular frecuentemente asociados (diabetes mellitus, hipertensión arterial o síndrome metabólico entre otros).
Se ha evidenciado que la práctica regular de actividad física aeróbica de intensidad moderada, tiene impacto positivo en la reducción de los niveles de colesterol LDL aunque no influye de manera significativa en la disminución plasmática de los triglicéridos (TG), ni en el aumento de los niveles de colesterol HDL.
Sin embargo, para la mejora de estos últimos factores (HDL y TG), se ha visto una asociación positiva con los ejercicios de fuerza (sobrecarga muscular de moderada intensidad, como levantar el propio peso corporal utilizando una silla por ejemplo, o mediante el uso de bandas elásticas o pequeños pesos agregados, por ejemplo una botella de 500 o 600 cc con agua o arena).
Adicionalmente, tanto los ejercicios aeróbicos como de fuerza impactan de manera positiva en el gasto calórico total (lo que puede ayudar a la reducción del peso y la grasa corporal junto con una alimentación adecuada).
Además de aumentar el nivel de AF, es importante también disminuir el tiempo diario en los que nos encontramos en actividades sedentarias y agregar interrupciones activas cuando se está sentado durante un tiempo prolongado (por ejemplo no pasar más de 1 o 2 hs en una misma posición de forma continua).
Algunos mitos y verdades del colesterol.
1) Mito: “Comer huevo aumenta el colesterol”.
Es cierto que la yema de huevo tiene colesterol. Contrariamente a lo que se ha pensado, se ha visto en estudios recientes que el colesterol del huevo, en general, no es el responsable de la elevación del colesterol en sangre.
El huevo es un alimento de buena calidad proteica, y es un excelente ingrediente para recetas y preparaciones con vegetales. Esto permite armar comidas completas sin carnes.
La recomendación es incluir huevo entero semanalmente (4-5 veces). En caso de Diabetes no superar 2 huevos en la Semana.
La respuesta al colesterol del huevo es individual y hay veces que hay que hacer una recomendación individual sobre su consumo, en personas que pueden ver su colesterol elevado.
Los casos de Hipercolesterolemia familiar y otras dislipemias genéticas requieren consejo individual en cuanto a consumo de huevos y colesterol, en general se recomienda limitación.
2) Mito: “Tengo los valores normales de colesterol, puedo comer lo que quiera”.
La alimentación saludable es la
recomendada para mantener y optimizar la salud. Los valores de colesterol están vinculados al estilo de vida, en esto, “comer lo que quiero” puede determinar que los valores de colesterol se alteren. Las recomendaciones de la “Guía alimentaria para la Población uruguaya” se orientan a promover la salud y evitar los factores de riesgo alimentarios vinculados a enfermedades crónicas.
En referencia al tema se destaca, para mantener un colesterol en valores normales:
Evitar los productos ultraprocesados en especial aquellos que tienen el sello de EXCESO DE GRASAS SATURADAS, EXCESO DE GRASAS, EXCESO DE AZÚCARES.
En especial evitar galletitas, alfajores, galletitas rellenas, productos de panadería, que contengan shortening, grasa, aceite vegetal hidrogenado, productos pre fritos y empanados.
Elaborar los propios alimentos permite controlar ingredientes y formas de preparación y preferir el aceite en la cocina en lugar de grasa animal o margarina. Incluir también en las comidas, palta, un puñado de semillas (pipas, lino, chia) y frutos secos o maní aportan variedad y “grasas buenas” a la alimentación en el día a día.
Evitar el uso de grasa animal, manteca, margarinas, shortening, fiambres, embutidos y quesos como ingredientes de las recetas caseras, y productos como mayonesa y salsas prontas envasadas.
Incluir frutas y vegetales, y legumbres en todas las comidas aporta elementos protectores y la fibra, que colaboran en el mantenimiento y la reducción del colesterol.
Incluir pescado semanalmente, al tiempo que se reduce el consumo de fiambres, panchos, embutidos. Con este comportamiento se tiene el doble beneficio de aportar elementos protectores a partir del pescado, y que las carnes procesadas (panchos, fiambres, embutidos) tengan menos presencia en la alimentación
3) Mito: “Yo tengo colesterol pero no tengo diabetes, así que puedo comer bizcochos”.
Los bizcochos y la mayoría de los productos panificados utilizan una calidad de grasas que son materia prima para que el organismo eleve el colesterol malo en sangre. Estos productos no tienen etiquetado, ni sello de EXCESO, no estamos advertidos.
Se recomienda limitar la presencia de estas grasas de los bizcochos: saturadas y trans en la alimentación para no promover aumento de colesterol.
Además los productos de panadería y los farináceos en general tienen harinas refinadas que que suman a la producción de triglicéridos y al aumento de peso.
Muchas personas con diabetes creen que las galletitas que dicen “diet”, “light” o “sin azúcar agregada” son totalmente seguras, pero esto no siempre es así.
Es importante entender que estas etiquetas no significan que el producto sea libre de carbohidratos o que no afecte el azúcar en sangre.
En muchos casos, las empresas eliminan el
azúcar blanca (sacarosa), pero siguen usando otros ingredientes que elevan la glucemia, como harinas refinadas, almidones o jarabes.
Por ejemplo, una galletita “sin azúcar agregada” puede estar hecha con harina de trigo común, que se convierte rápidamente en glucosa en el cuerpo.
También es muy común que tengan edulcorantes calóricos como fructosa, miel, jugo de frutas concentrado o maltodextrina, que a pesar de no ser “azúcar de mesa”, sí suben el azúcar en sangre.
Incluso algunas versiones integrales pueden tener un alto índice glucémico si no están combinadas con buena cantidad de fibra o grasas saludables.
Otro punto a tener en cuenta es la porción. Muchas veces, los envases muestran datos porciones pequeñas, como una o dos galletitas, pero es común comer más de eso.
Así, la cantidad total de carbohidratos consumidos termina siendo alta, aunque el paquete diga “sin azúcar”. Además, las versiones “light” suelen referirse a menor contenido de grasa o calorías, pero no garantizan que el producto sea bajo en carbohidratos.
Por eso, lo mejor es siempre leer la etiqueta nutricional completa y fijarse especialmente en el renglón que dice “carbohidratos totales”
por porción. No alcanza con que diga “sin azúcar”, porque eso sólo se refiere a un tipo de carbohidrato.
Lo ideal es que las galletitas tengan un bajo contenido total de hidratos de carbono (preferentemente menos de 10 g por porción), y estén elaboradas con ingredientes ricos en fibra y sin almidones ocultos.
En resumen, no todo lo que dice “diet” o “sin azúcar” es seguro para la diabetes. Antes de confiar en la etiqueta, hay que mirar con atención los ingredientes y la tabla nutricional.
Y siempre es mejor optar por opciones naturales como una fruta con cáscara o una porción de frutos secos, que tienen un impacto más predecible y saludable sobre la glucemia.
250 A. C.
Uno de los primeros momentos importantes en la historia del conocimiento sobre la diabetes ocurrió alrededor del año 250 antes de Cristo, cuando un médico griego llamado
Apolonio de Menfis, que vivía en Egipto durante la época helenística, introdujo el término “diabetes”. Esta palabra proviene del griego antiguo diabaínein, que significa literalmente “pasar a través”.
Apolonio eligió este término porque observó que las personas con esta enfermedad orinaban en exceso, como si el agua simplemente pasara por el cuerpo sin ser retenida.
En ese entonces, la enfermedad era muy poco comprendida, pero esta observación ya mostraba una idea inicial de que el cuerpo estaba perdiendo algo importante a través de la orina.
El término “diabetes” no hacía referencia al azúcar aún, sino solamente al síntoma más visible: la poliuria, es decir, la emisión de grandes cantidades de orina. En épocas antiguas, sin los conocimientos de laboratorio ni las herramientas modernas, los médicos se basaban en lo que podían ver, oír, oler e incluso probar.
Así, notar que un paciente perdía peso, tenía mucha sed y orinaba constantemente, eran pistas fundamentales. Apolonio no sabía por qué ocurría esto, pero su aporte al nombrar el fenómeno fue un primer paso clave en la construcción del conocimiento médico sobre esta afección.
Aunque su descripción no incluía aún el “mellitus” (miel o dulzura), ni hablaba del azúcar en la sangre o en la orina, el concepto de diabetes ya estaba instalado como una condición distinta, con síntomas bien marcados. El trabajo de Apolonio fue importante porque permitió que los médicos posteriores, como Areteo de Capadocia y Galeno, siguieran desarrollando la idea y profundizando en su estudio.
El pasado 25 de Junio la Fundación Diabetes Uruguay cumplió 16 años trabajando con el corazón.
La Fundación Diabetes Uruguay (FDU) celebra 16 años de compromiso con las personas que viven con Diabetes y sus familias. Nacida del impulso de padres/ madres de niños/ as con Diabetes tipo 1, su misión ha sido siempre mejorar la calidad de vida de quienes conviven con esta condición crónica, enfrentando desafíos sociales y promoviendo una vida activa y saludable.
Gisele Mosegui
Educadora en Diabetes Presidenta de la Fundación Diabetes Uruguay
Desde los inicios, la FDU se ha enfocado en la educación en Diabetes, fomentando la actividad física y la alimentación saludable, pilares clave tanto en la prevención como en el tratamiento. Ha establecido alianzas con organismos como el Consejo Uruguayo de Bienestar Social, la Alianza de Enfermedades
No Transmisibles, la Red de Actividad Física del Uruguay y la Alianza de Pacientes, fortaleciendo su impacto a través del trabajo colaborativo.
En 2024, con motivo de sus 15 años, la Fundación presentó un libro conmemorativo, compuesto por testimonios e historias de quienes han sido parte de este recorrido. A continuación, compartimos un resumen del prólogo de esta obra, que resume el espíritu que guía nuestra labor.
Ningún marinero se hizo experto en un mar calmo…
¿Quién podría decir que se sigue siendo la misma persona luego de escuchar, en una sala o consultorio, esas palabras que cambian por completo nuestra percepción de la vida cotidiana?
El diagnóstico de diabetes transforma una realidad conocida y previsible en un nuevo camino lleno de incertidumbre.
Al principio, nos invade una ráfaga de emociones: el enojo, la tristeza, el deseo
de que todo sea un error. Luego, poco a poco, llega la aceptación. Se comienza a reconstruir una nueva rutina, adaptada a esta nueva compañera de vida.
Con el tiempo, resurge la esperanza. Las fuerzas regresan, volvemos a sonreír, a proyectar. Y en ese proceso, encontramos a otros que ya han transitado este camino. La empatía nos fortalece, el acompañamiento nos reconforta. Ya no estamos solos.
De ser observadores pasamos a ser protagonistas. La Diabetes no nos define, pero sí nos acompaña. Nos impulsa a seguir adelante con nuestros proyectos y sueños.
A lo largo de estos 15 años, la Fundación ha construido mucho más que conocimiento: ha creado comunidad. Cada persona que se ha involucrado es parte fundamental de esta historia. Por eso, este libro busca homenajear a todos los que han formado parte del camino recorrido.
Son relatos de esperanza, de resiliencia, de lucha personal y colectiva. Conocer nuestra historia es motivo de orgullo y nos da fuerzas para seguir construyendo.
Los invitamos a sumergirse en estas páginas llenas de emociones, aprendizaje y vida.
Más allá de los valores glucémicos, queda demostrado que, con Diabetes, ¡sí se puede!
Acercate a la sede de la FDU para conocer el libro y sumarte a esta comunidad.
¿Quiere
leer otros números de Diabetes al Día?
Están todos aquí:
Pizza con Masa Integral y Pernil de Cerdo al Natural - 4 porciones
Ingredientes para la masa: 250 g de harina, 250 g de harina integral, 15 g de levadura fresca, 300 cc de agua tibia, 1 cdita de sal y 2 cdas de aceite de oliva.
Para la salsa: 500 cc de pulpa de tomate, 3 dientes de ajo, orégano y albahaca cantidad necesaria, pimienta y sal a gusto.
Sabores: 200 g de Pernil de Cerdo Natural Centenario.
Preparación: Mezclar las harinas. Mezclar la levadura con un poco de agua tibia y diluirla. Agregar a la mezcla de harinas la levadura disuelta en agua, el aceite y la sal por los bordes. Agregar de a poco agua tibia hasta formar una masa blanda. Amasar por 5 minutos hasta lograr una masa lisa y elástica. Dejar reposar hasta que leude y duplique su tamaño. Estirarla en una asadera hasta 1 cm de espesor. Elaborar la salsa con la pulpa de tomate, los ajos picados y llevar a fuego. Condimentar y cocinar 10 minutos. Agregar la salsa a la masa e incorporar el Pernil de Cerdo al Natural cortado en fina juliana por encima. Horno por 20 minutos a 220º C.
APORTE NUTRICIONAL DE UNA PORCIÓN
Alimentación y ejercicio en diabetes: cómo combinarlos de forma segura.
Mantener una alimentación adecuada y realizar ejercicio regular son dos pilares fundamentales para controlar la diabetes. Cuando se combinan de forma adecuada, ayudan a mejorar el control de la glucemia, reducir la presión arterial y el colesterol, mantener un peso saludable y disminuir el riesgo de complicaciones asociadas a la diabetes.
La actividad física recomendada para personas con diabetes incluye al menos 150 minutos semanales de ejercicio aeróbico de
Lic. Nut. Bruno Carrattini Licenciado en Nutrición Educador en Diabetes
A.D.U.
intensidad moderada, como caminar a paso rápido, bailar o nadar, repartidos en varios días de la semana y evitando estar más de dos días consecutivos sin actividad.
También se aconseja incorporar dos o tres sesiones semanales de ejercicios de fuerza, como pesas o bandas elásticas, que ayudan a mantener la masa muscular y mejorar la sensibilidad a la insulina. Incluso pequeñas cantidades de actividad física generan beneficios, por lo que comenzar con caminatas cortas puede ser un excelente primer paso.
La alimentación es clave para realizar ejercicio de forma segura. Antes de entrenar, es importante medir la glucosa en sangre, ya que, si se encuentra por debajo de 90 mg/ dL, se recomienda consumir entre 15 y 30 gramos de carbohidratos de absorción rápida, como frutas, jugo o galletas, para evitar hipoglucemias durante la actividad.
Si se utiliza insulina, puede ser útil ejercitarse antes de las comidas para reducir el riesgo de bajas de glucemia. Durante la
actividad física prolongada o intensa, es recomendable controlar la glucosa cada 30 a 60 minutos y contar con alimentos o sobres de azúcar a mano por si se presenta una baja. La hidratación es también fundamental, por lo que se aconseja beber agua antes, durante y después del ejercicio.
Después de finalizar la actividad, es importante volver a medir la glucosa, ya que el efecto del ejercicio puede reducirla durante varias horas, incluso mientras se duerme. Para prevenir hipoglucemias posteriores, una colación con carbohidratos de bajo índice glucémico, como yogur con frutas o frutos secos, puede ser de utilidad.
Existen situaciones en las que se debe tener precaución al realizar ejercicio. Si la glucemia es superior a 250 mg/dL y se detectan cetonas, se recomienda postergar la actividad hasta normalizar estos valores.
Además, en casos de retinopatía avanzada, neuropatía en pies o enfermedad renal, o si se trata de una persona mayor que comienza a entrenar, es importante consultar
previamente con el equipo médico para planificar un plan de actividad adecuado y seguro.
Otro punto importante es la protección de los pies: utilizar calzado cómodo, medias adecuadas y revisar diariamente los pies ayudará a prevenir lesiones y complicaciones.
Combinar alimentación y ejercicio de forma consciente permite disfrutar de los beneficios de la actividad física, mejorar el control de la diabetes y potenciar la calidad de vida. Con planificación, monitoreo de glucosa y una alimentación que acompañe la actividad, es posible realizar ejercicio de forma segura y sostenida.
Consultar siempre con el equipo de salud ante dudas y avanzar de forma progresiva son pasos clave para incorporar la actividad física como una herramienta de bienestar en el manejo de la diabetes.
Donald Steiner (1930-2014) fue un bioquímico y profesor estadounidense que hizo un descubrimiento clave para entender cómo el cuerpo produce insulina. En 1967, mientras investigaba el funcionamiento del páncreas, identificó por primera vez una sustancia llamada proinsulina. Esta molécula es el “antecesor” de la insulina: una forma inmadura que las células beta del páncreas producen antes de transformarla en insulina activa. Hasta entonces, se sabía que el cuerpo producía insulina, pero no se comprendía exactamente cómo se formaba ni cómo se liberaba al torrente sanguíneo.
Este hallazgo revolucionó el estudio de la diabetes. Gracias a Steiner, se entendió que la insulina no se fabrica de golpe, sino que pasa por un proceso natural de maduración dentro de las células del páncreas. Esto permitió a los médicos e investigadores estudiar con más precisión los errores que ocurren en personas con diabetes, especialmente tipo 1, donde el
cuerpo no produce insulina, y en tipo 2, donde la insulina no actúa correctamente. Además, permitió desarrollar métodos de laboratorio para medir no solo la insulina, sino también la proinsulina y el péptido C (una parte que se separa de la proinsulina al activarse).
El descubrimiento de la proinsulina también fue fundamental para mejorar la producción de insulina sintética. Antes, la insulina se obtenía de animales como vacas y cerdos, lo cual era costoso y no siempre bien tolerado por los pacientes. Gracias al conocimiento del proceso de maduración de la insulina, fue posible fabricar insulina humana en laboratorios usando biotecnología, a partir de bacterias modificadas genéticamente. Este tipo de insulina, más parecida a la natural, comenzó a usarse en los años 80 y mejoró muchísimo el tratamiento de millones de personas con diabetes.
Donald Steiner trabajó durante décadas en la Universidad de Chicago y formó a muchos investigadores que continuaron estudiando la biología del páncreas y la diabetes. Su trabajo no fue muy conocido por el público general, pero entre científicos fue considerado uno de los grandes avances del siglo XX en endocrinología. Recibió varios premios importantes por su carrera, aunque no el Nobel, a pesar de que su descubrimiento ha salvado y mejorado la vida de incontables personas en todo el mundo.