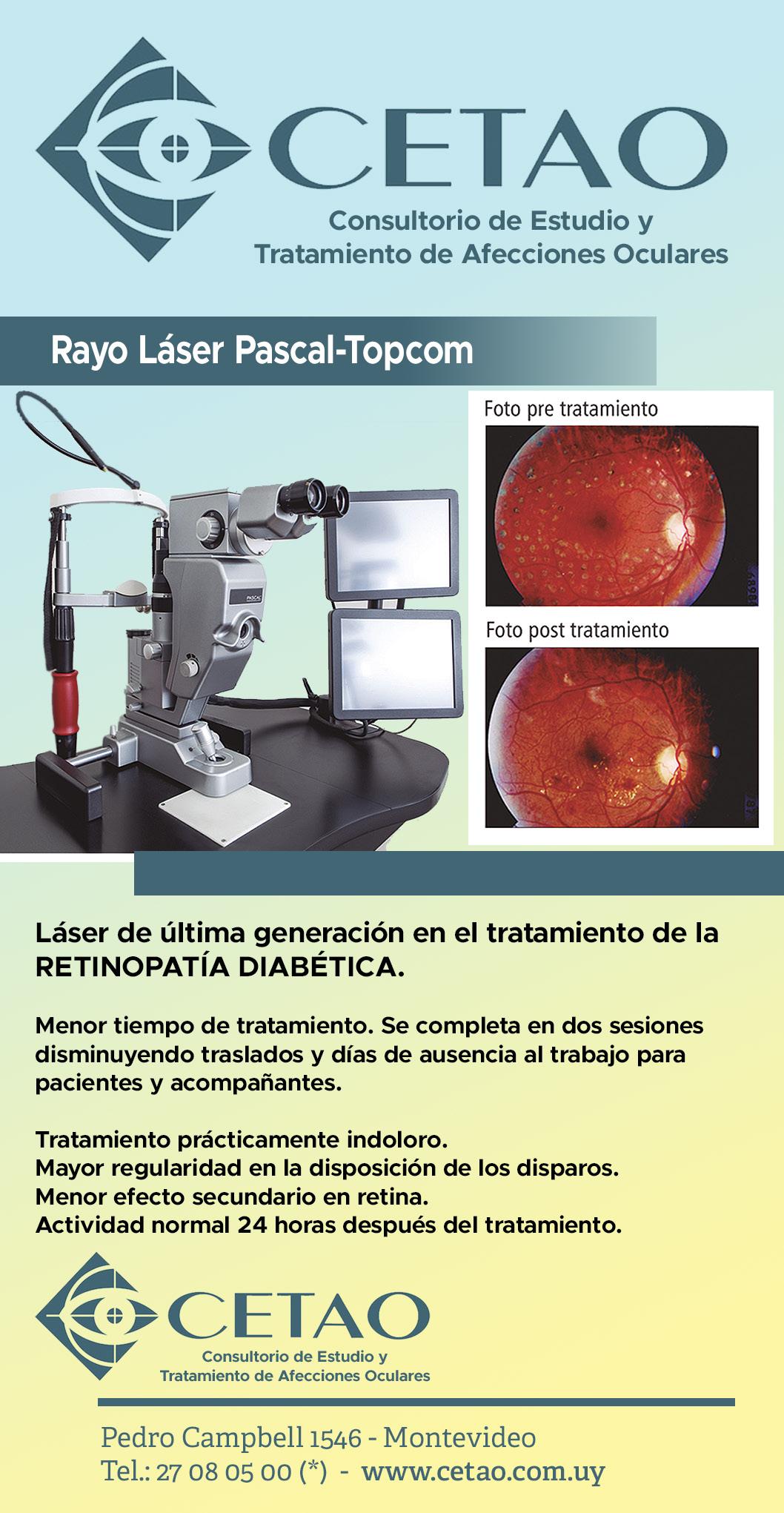
Avances de la neurociencia para el manejo integral de la Diabetes.
Dra. Ana Laura Lujambio Especialista en Medicina Interna, Diabetología y Endocrinología. Ex asistente se cátedra de Endocrinología y Metabolismo
Ex integrante de comisión directiva de Sociedad de Diabetologia y Nutrición del Uruguay. Con estudios en neurociencia y medicina integrativa.
¿Por qué no alcanza con tener “el mejor tratamiento” para la diabetes? Porque vivir con diabetes implica mucho más que tomar un medicamento o aplicarse insulina. La persona necesita incorporar cambios en su estilo de vida (alimentación, actividad física, control del estrés, descanso, adherencia a la medicación) y mantenerlos de manera sostenida.
El desafío es que estos cambios no siempre son fáciles de sostener en el tiempo. Aquí es donde la neurociencia nos ayuda a comprender cómo funciona nuestro cerebro y qué estrategias pueden hacer que esos hábitos sean más duraderos.
¿Qué aporta la neurociencia al cuidado de la diabetes?
La neurociencia estudia el cerebro, las emociones y los comportamientos. Gracias a ella sabemos que el cerebro es plástico: puede aprender, adaptarse y crear nuevas conexiones a lo largo de toda la vida.
Esto significa que, con las técnicas adecuadas, una persona puede entrenar su mente para mantener conductas saludables, reforzar la motivación, manejar mejor el estrés y así lograr mayor adherencia al tratamiento.
¿Cuáles son las estrategias más efectivas respaldadas por la ciencia?
Educación en automanejo de la diabetes: Programas donde el paciente aprende a comprender su enfermedad, a tomar decisiones y a resolver problemas cotidianos. Está demostrado que mejoran el control de la glucosa y la calidad de vida.
Técnicas conductuales: Como la entrevista motivacional, el establecimiento de metas claras y el automonitoreo. Estas herramientas aprovechan la forma en que el cerebro responde al refuerzo positivo y ayudan a mantener la motivación.
Tecnología y aplicaciones móviles: Los sensores de glucosa, apps con recordatorios y plataformas de apoyo en línea facilitan el control diario y mejoran la adherencia.
Estudios recientes muestran que pueden reducir la HbA1c en pocos meses.
Terapias complementarias: Mindfulness, yoga, meditación o musicoterapia ayudan a regular las emociones, disminuir el estrés y mejorar el control metabólico.
Hábitos de vida saludables: Alimentación balanceada, ejercicio regular, dejar de fumar y cumplir con la medicación siguen siendo la base del tratamiento. Estos hábitos reducen la inflamación y el daño celular que la diabetes produce a largo plazo.
¿Qué es la “coherencia cardíaca” y cómo ayuda en la diabetes?
La coherencia cardíaca es un estado de equilibrio entre el corazón y el sistema nervioso. Se logra con técnicas de respiración lenta y profunda (unas 6 respiraciones por minuto).
Cuando alcanzamos este estado:
El corazón y el cerebro trabajan en armonía.
Se regula mejor el estrés y las emociones.
Mejora la concentración, el sueño y la energía. Se favorece la estabilidad del control glucémico.
Practicar la coherencia cardíaca, mediante técnicas de respiración y relajación, solo 5 a 10 minutos por día puede ser
una herramienta muy útil y sencilla para acompañar el tratamiento médico.
¿Qué relación existe entre la microbiota intestinal y la diabetes?
La microbiota intestinal es el conjunto de bacterias que viven en nuestro intestino. Hoy sabemos que tienen un rol clave en la salud metabólica:
Regulan la inflamación.
Influyen en la resistencia a la insulina.
Ayudan a controlar la glucosa.
En personas con diabetes suele haber una alteración de la microbiota (disbiosis), que favorece la inflamación y el descontrol glucémico.
La buena noticia es que la dieta puede mejorarla: una alimentación rica en fibras, frutas, verduras, legumbres y alimentos
integrales favorece una microbiota sana. También se investiga el uso de probióticos y prebióticos (en casos seleccionados) como aliados del tratamiento.
¿El yoga realmente puede ayudar a las personas con diabetes?
Sí. Numerosos estudios han demostrado que el yoga tiene efectos positivos en la diabetes tipo 2:
Disminuye la glucemia en ayunas y la hemoglobina glicosilada (HbA1c).
Reduce el estrés oxidativo y la inflamación.
Mejora la fuerza, la flexibilidad y el equilibrio.
Favorece el bienestar psicológico y disminuye síntomas de ansiedad y depresión.
Por eso, el yoga se recomienda como una práctica segura, accesible y complementaria
al tratamiento médico.
¿Qué beneficios tiene el mindfulness para quienes viven con diabetes?
El mindfulness o “atención plena” es entrenar la mente para estar en el presente, observando con calma lo que ocurre sin juzgar.
En diabetes ha demostrado:
Reducir el distrés diabético, es decir, la carga emocional de convivir con la enfermedad.
Mejorar la adherencia a la medicación y a la dieta, al aumentar la conciencia sobre los hábitos diarios.
Disminuir la ansiedad y los síntomas depresivos.
Favorecer la autoeficacia, es decir, la confianza en la propia capacidad para manejar la enfermedad.
Aunque los efectos en el control de la glucosa son modestos, los beneficios emocionales son muy relevantes y favorecen el cuidado integral.
¿Cuál es la conclusión más importante para los pacientes?
Que el tratamiento de la diabetes no se limita a pastillas, insulina o análisis de laboratorio. El cuidado integral incluye también entrenar la mente, manejar las emociones y sostener hábitos saludables.
La neurociencia y la medicina conductual ofrecen recursos muy valiosos —como la educación, la tecnología, el yoga, el mindfulness, la coherencia cardíaca mediante técnicas de respiración[on y el fortalecimiento de la microbiota mediante alimentación adecuada y ejercicio físico regular— que ayudan a las personas con diabetes a convertirse en protagonistas activos de su propia salud.
Un pequeño dispositivo, un gran paso en la calidad de vida.
Dra. Paula Flores
Médica (UBA)
Pediatra (UBA) Especialista en Nutrición y Diabetes (UBA)
Dra. En Medicina (UDELAR)
Pediatra (UDELAR)
Diabetóloga (UCU) Educación en Fundación Diabetes Uruguay
Psic. Jesús Suárez
Psicólogo Clínico (UDELAR)
Psicoterapeuta
Psicoanalista especialista en niñez y adolescencia. (Centro Uno)
Educación en Fundación Diabetes Uruguay
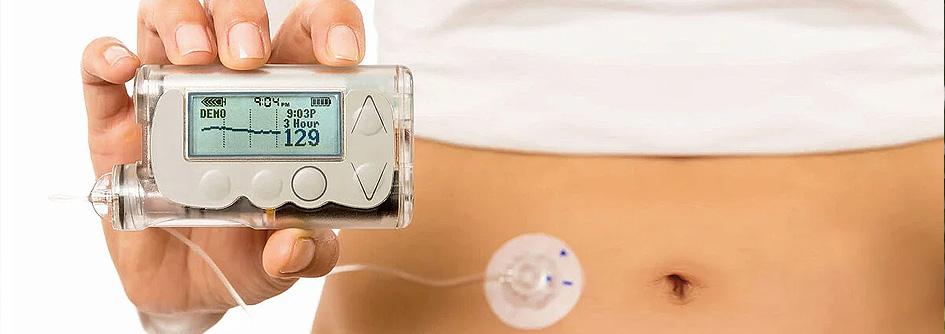
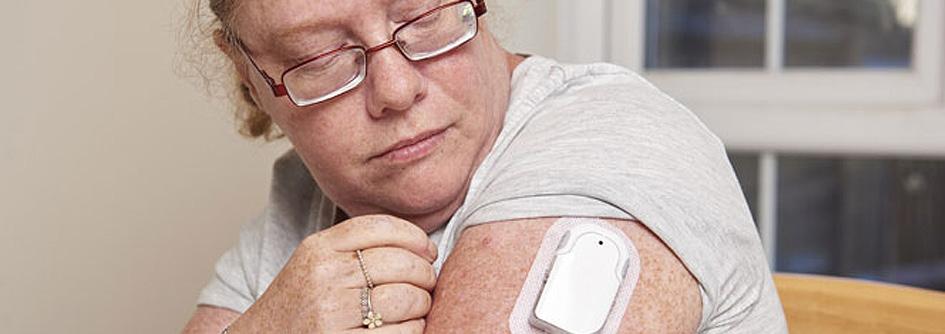
Desde hace varios años un logro destacable en cuánto a optimizar el tratamiento de la Diabetes y mejorar la calidad de vida, resultó ser la incorporación de los sistemas de infusión continua de insulina ( ICSI), las llamadas bombas de insulina.
Hay diferentes sistemas, modelos, pero la generalidad de estos sistemas cuentan con bomba de insulina: pequeños dispositivos electrónicos que infunden en forma continua microdosis de insulina (utiliza exclusivamente insulina rápida) a través de un catéter (tubo plástico flexible) que se inserta a través de la piel en el tejido imitando la función del páncreas y reemplazando las múltiples inyecciones.
La insulina se administra también en forma de bolo ante la ingesta, al cargar manualmente en el dispositivo la cantidad de carbohidratos que se ingerirá sensor de monitoreo continúo que registra los niveles de glucosa intersticial cada pocos minutos, conectado vía Bluetooth.
Sistema de aplicaciones para dispositivos móviles.
Con el avance de la tecnología surgen nuevos modelos, algunos con modos automáticos, otros que tienen un formato parche sin catéter ni tubuladura de infusión.
En Uruguay con la reglamentación de la Ley 19798, se busco avanzar en inclusión, tratamientos mejores y formación de equipos de trabajo multidisciplinario entre otros puntos relevantes.
Posteriormente con los decretos de 2019- 2024 se logró el acceso a sensores de monitoreo flash, transferencia de la cobertura a los prestadores de salud de nuevas insulinas e insulinas de acción prolongada (glargina, detemir) en personas con diabetes hasta los 21 años, mujeres embarazadas; así como la cobertura por parte del Fondo Nacional de Recursos (FNR) de bombas de insulina a igual grupo etario.
En Uruguay en el período 2020-2025 se entregaron 183 dispositivos de infusión continúa de insulina (bombas Medtronic 640, 780, datos FNR).
En la últimas semanas se dio otro gran paso en el uso de esta tecnología ingresando a cobertura del Fondo Nacional de Recursos el sistema Nano Touch de Medtrum ( bombas parche).
La incorporación de estos dispositivos al tratamiento implica desde el punto de vista médico biológico: un mejor monitoreo, anticipación en la toma de conductas, mejores decisiones, mayor tiempo en rango, disminución de complicaciones agudas y/o crónicas, menor traumatismo en sitios de punción, administración de dosis más exactas y fraccionamiento sobre todo en niños pequeños.
Desde el aspecto psicosocial:
mayor aceptación de condición. flexibilidad en el tratamiento. sensación de confort. alivio en toma de conductas y en cuánto a la inyección de insulina.
mayor seguridad y confianza personal así cómo en el ámbito familiar.
La bomba, un nuevo debut.
Todo cambio hacia algo nuevo desconocido, lleva un proceso quizás más complejo del que suponemos o nos relatan.
Nos parece importante acompañar este momento bisagra en la vida de las personas con Diabetes, con información y disipando algunas incertidumbres.
El proceso de obtención y solicitud de bomba. Con ilusión comenzamos a transitar este camino, junto con cierta confusión sobre que debemos o no realizar.
El primer paso fundamental y clave para iniciar este proceso debe ser el real deseo de quien portara este dispositivo, así como el apoyo de su familia, cuidadores o acompañantes.
Suele suceder que dista mucho el imaginario de la bomba de insulina de la realidad o incluso no conocemos a alguien que porte una para poder familiarizarnos o hacernos una idea de su funcionamiento.
Es vital para eso contactarnos con
personas que tengan información o nos puedan compartir su experiencia, ya que es frecuente el temor a lo desconocido y a como impactara en nuestra cotidianeidad.
Para poder solicitar la misma se debe contar con 6 meses mínimo de un tratamiento (análogo lentos), contar con una valoración del entorno social familiar, valoración psicológica personal, poseer conocimientos en conteo de carbohidratos.
Desde el aspecto formal de la solicitud deben completarse ciertos formularios del Fondo Nacional de Recursos por parte del diabetólogo tratante y la mutualista.
La espera de la resolución
Durante estas semanas suele predominar la ansiedad por la respuesta, las dudas sobre si saldrá todo bien; es un tiempo a transitar con paciencia.
La aprobación del trámite
La alegría y el entusiasmo son participantes exclusivos de este momento deseado, buscado, anhelado. Durante este período todo resulta innovador, nos encuentra con predisposición a incorporar todo nuevo conocimiento.
Se realiza la capacitación por parte del laboratorio formándose en el correcto uso de este dispositivo.
Hay un sensibilización personal y familiar por los cambios emocionales que llevan adquirir esta herramienta, ya que en algunos casos se viene de años de otro tratamiento, siendo “un nuevo debut”.
Es por eso que nos interesa destacar la importancia del acompañamiento empático del equipo técnico ya que suele ser una etapa de dudas, expectativas, incertidumbres en los primeros pasos.
Acompañar todos los participantes (técnicos y familiares) desde una visión
integral, más allá de lo mecánico de la colocación de la bomba, sumaría para una incorporación más amena y amigable del dispositivo.
La colocación y los días después
Sucede el momento de colocarse el dispositivo y se materializa todo lo que nos parecía algo lejano.
Nos vamos a casa con una nueva manera de encarar la convivencia con nuestra Diabetes.
Es así que aparecen rutinas que pueden agobiarnos. Alarmas, cambios de cánulas, sensores que no funcionan, sacar y recolocar el dispositivo para ciertas actividades. Angustia, malestar, dudas sobre si fue lo correcto, ganas de volver al tratamiento anterior que ya manejamos.
Es importante comprender que toda nueva rutina lleva su tiempo de adaptación, que necesitamos pasar ciertas situaciones para conocer e incorporar el funcionamiento de la bomba a nuestro día a día.
Apoyarnos en el equipo técnico, quien en esta etapa es nuestro soporte desde lo técnico y acompañando a transitar estas dificultades.
De recambios y calibraciones
Otra nueva rutina a incorporar es la calibración (ingresar un valor de glucemia capilar) cada cierto intervalo de tiempo.
Esto lo requiere la bomba para ordenar y estabilizar sus algoritmos de infusión.
También debemos recambiar el set de infusión cada 3 días, y el sensor cada 6 días.
Si bien es una situación conocida para quienes previamente utilizaban sensor de monitoreo, conlleva cierto estrés añadido principalmente en el recambio del set de infusión (cánula por donde se administra la insulina) cuya importancia radica en su correcta colocación.
Con el tiempo se logra incorporarlo a la rutina con adecuada organización de tiempos y rotando lugares de colocación.
Situaciones posibles
Entre las primeras situaciones que pueden ocurrir se encuentran la pérdida de algún sensor antes de tiempo (atiempaaparmeces de calibrar reiterados, pérdida de señal, sensor caducado).
Otra situación posible es la hiperglucemia pudiendo progresar, de no resolverse, a cetoacidosis por falla en la infusión de insulina motivado por la oclusión de cánula, o desplazamiento.
Estas son situaciones que se aprenden a detectarse tempranamente pudiendo resolverlas sin transformarse en un inconveniente mayor, más que estar atentos a dicha posibilidad.
Primeros resultados
Con el aprendizaje diario se logra volver a esa situación de equilibrio que habíamos logrado previo a estos cambios.
Se vuelve a la calma de un panorama ya familiar y confortable.
Ver valores mejores, estabilidad y mayores tiempos en rango, nos llena de satisfacción y nos alienta a continuar en el proceso tras las primeras semanas.
La convivencia lograda
Pasados los primeros meses, la sensaciones
positivas dejan atrás los primeros momentos de agobio y no nos imaginamos otra mejor opción de tratamiento así como la flexibilidad del mismo.
Si bien cada tratamiento es personalizado esta es una alternativa con muchos aspectos beneficiosos para brindar.
Es nuestra recomendación encarar la solicitud de la bomba de insulina como un desafío, recordando que todo escalón nuevo, toda nueva implementación en la convivencia con la Diabetes conlleva un re aprendizaje, moviliza sensaciones que nos pueden generar incertidumbres que debemos transitar.
Lo importante es poder gestionar esas sensaciones, consultar, averiguar, conocer experiencias de quienes pasaron esas instancias.
Con un backup de información, adecuado acompañamiento se logra volver este nuevo dispositivo una parte amigable de nuestra rutina con lo beneficioso de una mejor calidad de vida.
Hoy algo que parecía lejano es cada vez una realidad más frecuente: personas con Diabetes con acceso al mas óptimo tratamiento.
Seguimos insistiendo en la ampliación del acceso a este beneficio a mayores de 21 años
Estamos convencidos que toda innovación y avance probado en mejorar la calidad de vida de las personas con Diabetes debe ser emprendido para toda la población que convive con esta condición.
La “Prueba de las Hormigas”: El Primer Test de Diabetes.
Los antiguos médicos indios desarrollaron lo que podríamos considerar el primer test de laboratorio para diabetes: la prueba de las hormigas.
Alrededor del 1500 a.C., los médicos notaron que las hormigas se sentían irresistiblemente atraídas hacia la orina de ciertos pacientes. Si las hormigas “amantes del azúcar” corrían hacia la orina, se diagnosticaba “madhumeha” (orina de miel).
Esta técnica, aunque primitiva, era sorprendentemente efectiva y mucho más higiénica que el método europeo de probar directamente la orina.
Los médicos indios fueron tan astutos que incluso distinguieron entre dos tipos de diabetes: uno que afectaba a jóvenes delgados y otro a adultos obesos, una distinción que se mantiene en la clasificación moderna entre diabetes tipo 1 y tipo 2.
Resistencia a la insulina y búsqueda del embarazo.
Dra. Natalia Lagrotta Médica Diabetóloga Diplomada en Medicina Sexual Integrante del Comité de Diabetes y Embarazo de la SDNU (Sociedad de Diabetología y nutrición del Uruguay) SDNU -
La búsqueda del embarazo no siempre es fácil. Muchas veces los intentos se prolongan más de lo esperado, y eso genera ansiedad, dudas y hasta culpa. Pero en realidad, hay múltiples factores que pueden influir en la fertilidad, y uno de los más frecuentes (aunque poco conocido) es la resistencia a la insulina.
La
metáfora de la llave y la casa
Para entender qué significa, pensemos en una escena cotidiana.
La glucosa (el azúcar que obtenemos de los alimentos) es como una persona que quiere entrar a una casa.
La célula es la puerta de esa casa.
La insulina es la llave que abre esa puerta para que la glucosa entre y se convierta en energía.
Cuando todo funciona bien, la llave encaja en la cerradura, la puerta se abre y la persona entra sin problemas. Pero en la resistencia a la insulina, esa cerradura se pone dura: la llave no abre bien, la persona queda afuera, y la glucosa circula más tiempo en la sangre.
El cuerpo, en un intento de compensar, fabrica más llaves (más insulina). Al principio esto alcanza, pero ese exceso genera un desorden en otras áreas, incluyendo las
hormonas que regulan la ovulación. Y ahí es donde la búsqueda del embarazo puede complicarse.
¿Cómo afecta la fertilidad?
La resistencia a la insulina interfiere directamente en el funcionamiento de los ovarios. El exceso de insulina estimula la producción de andrógenos (hormonas masculinas) en el ovario, lo que puede impedir que los óvulos maduren de forma correcta. Esto se traduce en:
-Ciclos menstruales irregulares, con períodos que se atrasan o incluso no aparecen.
-Ovulación inconstante, lo que reduce las posibilidades de lograr un embarazo de forma natural.
-Calidad ovocitaria disminuida, es decir, óvulos menos aptos para ser fecundados.
En muchos casos, la resistencia a la insulina se asocia al síndrome de ovarios poliquísticos (SOP), una de las causas más frecuentes de infertilidad femenina.
En resumen, aunque la mujer tenga ganas, intente y busque, su organismo puede no estar generando las condiciones adecuadas para que ocurra la concepción.
Señales que pueden hacer sospechar
La resistencia a la insulina no siempre da síntomas evidentes, pero hay señales que pueden ser pistas importantes:
-Menstruaciones irregulares o muy espaciadas.
-Dificultad para lograr un embarazo después de un año de intentos (o seis meses si la mujer tiene más de 35 años).
-Subida de peso que cuesta bajar, incluso con dieta y ejercicio.
-Manchas oscuras en cuello, axilas o pliegues (acantosis).
-Aparición de vello en zonas poco habituales (cara, pecho, abdomen).
-Antecedentes familiares de diabetes tipo 2.
Reconocer estas señales es clave para dar el paso de consultar a un especialista y evitar frustraciones innecesarias.
El valor de la consulta médica
Cuando la búsqueda se prolonga sin éxito, lo mejor es consultar con un ginecólogo o endocrinólogo.
El diagnóstico de la resistencia a la insulina es fundamentalmente clínico, basado en una historia clínica detallada y un examen físico completo.
Los estudios complementarios se solicitan con el objetivo de investigar posibles causas asociadas. Entre ellos pueden incluirse una ecografía ginecológica y análisis de sangre (glucemia, perfil hormonal).
La insulinemia puede pedirse en algunos casos seleccionados, pero no constituye un
análisis de rutina para este trastorno como criterio diagnostico.
El diagnóstico temprano cambia el panorama. Saber qué está pasando permite trazar un plan y avanzar con mayor claridad.
Qué se puede hacer para mejorar
La resistencia a la insulina no es irreversible. Con cambios en los hábitos y, en algunos casos, con tratamiento médico, se puede mejorar notablemente la respuesta del cuerpo.
Alimentación saludable
Comer variado y equilibrado: frutas, verduras, legumbres, cereales integrales y proteínas magras como pollo, pescado o huevo.
Evitar en lo posible las bebidas azucaradas, dulces, frituras y alimentos ultraprocesados.
No se trata de hacer “dietas milagro”, sino de cambios sostenibles.
Actividad física regular
El movimiento es uno de los aliados más poderosos para mejorar la sensibilidad a la insulina. Caminar, nadar, bailar o hacer ejercicios de fuerza varias veces por semana
puede marcar una gran diferencia.
Bajar de peso si es necesario
En mujeres con sobrepeso, perder incluso un 5–10 % del peso corporal puede ayudar a que los ciclos menstruales se vuelvan más regulares y aumentar las probabilidades de concepción.
Apoyo médico
En algunos casos, el especialista puede indicar medicamentos que ayudan a reducir la resistencia a la insulina y favorecer la ovulación. Esto se hace siempre de manera personalizada y bajo control médico.
Un aspecto fundamental es que la obesidad es una de las principales causas de resistencia a la insulina. El exceso de tejido adiposo, especialmente el abdominal, libera sustancias que alteran la acción de la insulina en las células. Por eso, cuando el peso corporal se eleva, la llave (insulina) tiene aún más dificultades para abrir la puerta de la célula.
Este vínculo explica por qué muchas mujeres con sobrepeso u obesidad presentan alteraciones en la ovulación y mayor dificultad para concebir.
También justifica que la reducción de peso, incluso en porcentajes pequeños (5–10% del peso inicial), mejore notablemente la sensibilidad a la insulina y la regularidad de los ciclos menstruales, aumentando las probabilidades de embarazo.
Beneficios más allá de la búsqueda
Trabajar sobre la resistencia a la insulina no solo aumenta las chances de lograr un embarazo, sino que también prepara el terreno para una gestación más saludable.
Una mujer que llega al embarazo con mejor control metabólico tiene menos riesgo de desarrollar diabetes gestacional, hipertensión o complicaciones en el parto.
Además, el bebé también se beneficia, porque crecerá en un entorno más equilibrado. Es decir, cuidar la resistencia a la insulina antes de concebir es una inversión en el presente y en el futuro.
En resumen
La resistencia a la insulina dificulta que la insulina actúe correctamente, generando desequilibrios hormonales que afectan la ovulación.
Puede provocar menstruaciones irregulares y complicar la concepción.
Se relaciona estrechamente con el síndrome de ovarios poliquísticos.
Se puede sospechar si hay ciclos irregulares, suba de peso difícil de manejar, manchas en la piel o exceso de vello.
Con alimentación equilibrada, ejercicio, control del peso y apoyo médico, la resistencia mejora y la fertilidad también.
La búsqueda de un embarazo puede verse obstaculizada por diversos factores, y la resistencia a la insulina es uno de ellos.
Con un diagnóstico correcto y medidas adecuadas, es posible mejorar las condiciones de fertilidad y reducir riesgos en el futuro.
Torta Pascualina
Porciones: 6
Ingredientes:
Masa (opcional: también se puede usar masa integral de hoja lista para hornear): 100 g de harina integral, 50 g de harina de avena, 50 ml de agua fría, 1 cucharadita de aceite de oliva, 1 pizca de sal.
Relleno: 200 g de espinaca fresca, 100 g de acelga fresca, 1 cebolla mediana, 2 dientes de ajo, 150 g de ricota descremada, 2 huevos grandes, 1 huevo para pincelar, sal y pimienta al gusto. 1 cucharadita de aceite de oliva, nuez moscada a gusto.
Procedimiento
Preparar la masa:
Mezclar las harinas con la sal y el aceite. Agregar agua fría poco a poco hasta formar una masa firme y no pegajosa. Estirar la masa con un palote y colocarla en un molde para
tarta (unos 22 cm de diámetro). Reservar.
Preparar el relleno: lavar y picar las espinacas y acelgas. Picar la cebolla y los ajos. En una sartén con 1 cucharadita de aceite de oliva, saltear la cebolla y el ajo hasta dorar. Agregar las verduras y cocinar 5 minutos hasta que se ablanden. Escurrir bien el exceso de líquido.
Mezclar los ingredientes del relleno: en un bol, mezclar las verduras cocidas con la ricota y los 2 huevos. Condimentar con sal, pimienta y nuez moscada.
Armar la torta: colocar el relleno sobre la masa. Cubrir con otra capa de masa o dejar abierta (tipo quiche). Pincelar con el huevo batido. Hornear durante 35-40 minutos en horno a 180º. Dejar reposar 5 minutos antes de cortar en 6 porciones.
APORTE NUTRICIONAL DE UNA PORCIÓN
Día mundial de la alimentación 16 de octubre de 2025.
80 años de la Organización de las Naciones Unidas para la Agricultura y la Alimentación (FAO) “De la mano por unos alimentos y un futuro mejores”
Los fenómenos naturales extremos y la acción humana ejercen una presión cada vez mayor sobre la tierra que cultivamos, el agua y la biodiversidad que sustenta la vida. Al presente coexisten la inseguridad alimentaria y el hambre con el aumento de los niveles de obesidad y el desperdicio generalizado de alimentos.
Estamos inmersos en un sistema alimentario donde la abundancia y la escasez pueden estar muy próximas.
La FAO en su 80 aniversario plantea como objetivo para el Día Mundial: encontrar soluciones prácticas y duraderas que respondan a los desafíos actuales y que contribuyan a lograr un mundo dotado de seguridad alimentaria para todos, para hoy y para mañana.
Las enfermedades crónicas no transmisibles (ENT) son causa de mortalidad y discapacidad en todo el mundo, y dentro de ellas se encuentran las enfermedades cardiovasculares (ECV).
En Uruguay, las ECV continúan siendo la principal causa de muerte, responsables del 23,4% de los fallecimientos anuales y del 17,5% de la mortalidad prematura (en menores de 70 años).
Éstas se encuentran fuertemente vinculadas al estilo de vida y dentro del mismo, la alimentación tiene un rol básico.
Para la persona con Diabetes la disponibilidad de alimentos naturales y saludables a un costo accesible es piedra angular en su tratamiento y bienestar.
También lo son las habilidades culinarias y la elaboración de alimentos en casa.
La inseguridad alimentaria puede ser determinante en su salud, en el control de la enfermedad, sus complicaciones y riesgos de comorbilidades, por ejemplo la enfermedad cardiovascular o renal.
La propuesta es la construcción de la salud entre todos; es convocar a asumir el rol que nos toca, eligiendo dentro de nuestras posibilidades, una alimentación saludable en base a alimentos naturales.
Evitar envases contaminantes y alimentos con procesamiento industrial, que perdieron su matriz original, y con ella elementos como la fibra y antioxidantes que son protectores de la salud y claves en un patrón de alimentación saludable para todos.
A nivel social, las decisiones que tomamos a diario también van modelando el entorno.
Los gobiernos, el sector privado, los agricultores, el mundo académico, la sociedad civil y los individuos podemos sumarnos a la tarea de garantizar una mayor variedad de alimentos nutritivos, asequibles, accesibles, inocuos y sostenibles con el fin de lograr la seguridad alimentaria y
alimentación saludable para todos.
Juntos podemos ser parte del avance.
El patrón alimentario propuesto para la diabetes, o con alguna alteración del metabolismo de los azúcares como la intolerancia a la glucosa o la resistencia a la insulina, debe ser completo y saludable desde el punto de vista nutricional. Tanto así que es deseable, en su base, para toda la población.
Tiene como componentes un consumo a diario de verduras y frutas frescas y de legumbres en porciones adecuadas. También, si es posible, agregar: semillas (chía, lino, pipas, sésamo), frutos secos (maní, nueces) y granos integrales (arroz, pasta integral, panes) en su porción como complemento energético, proteína vegetal, grasas buenas, y fibra. Estos componentes ayudan a un buen funcionamiento del metabolismo y del organismo.
Ir incorporando hábitos saludables en alimentación, en el movimiento, dejar de fumar y lograr un mejor descanso, además de brindar bienestar puede ser inspirador para otros .
Compartir en la mesa, recetas ricas y fáciles con más vegetales, legumbres, pescado y evitar los EXCESOS de sal/sodio, azúcar y grasas, en alimentos procesados y artesanales, son parte de un patrón al bienestar de las personas.
La Guía Alimentaria para la población
Uruguaya presenta 11 recomendaciones para una alimentación nutritiva, segura, disfrutable y compartida.
Estas recomendaciones tienen en cuenta las enfermedades crónicas tan frecuentes en el país y su prevención.
Sin embargo no son terapéuticas, en el caso de tener Diabetes o alguna otra enfermedad se deben seguir las recomendaciones del equipo de salud para cada situación particular.
La FAO, a través del lema de este año “De la mano por unos alimentos y un futuro mejores” convoca a compartir este objetivo posible de lograr una mejor alimentación, al tiempo que jerarquiza la acción conjunta.
Desde la Comisión Honoraria para la Salud
Cardiovascular destacamos la importancia de elegir, dentro de nuestras posibilidades, alimentos frescos y naturales, reducir el
consumo de ultraprocesados y envases contaminantes, y jerarquizar la preparación de comidas en casa.
Estas prácticas, que parecen simples, generan un impacto profundo: protegen la salud, previenen enfermedades, transmiten ejemplo y bienestar, y contribuyen a un futuro más justo y sostenible.
Mucha más información disponible haciendo click en el banner siguiente.
Las bebidas vegetales, también conocidas como leches vegetales light, son alternativas populares a la leche de vaca para muchas personas que buscan opciones más ligeras en calorías o sin lactosa.
Imagínate un vaso de leche de almendra o de avena que promete ser “bajo en grasas” y “sin azúcar añadido”, perfecto para el desayuno o un batido rápido. Estas bebidas se elaboran a base de agua y vegetales como almendras, avena, soja, coco o arroz, y las versiones light suelen reducir el contenido calórico quitando parte de la grasa natural del ingrediente base.
En las grandes superficies de supermercados, las encuentras en cartones con etiquetas atractivas que gritan “saludable” y “ideal para dietas”, atrayendo a quienes quieren bajar de
peso o cuidar su digestión. Son refrescantes, versátiles para cocinar y, en teoría, más amigables para el planeta que las de origen animal, pero el truco está en leer más allá de la portada.
El problema con muchas de estas bebidas light surge cuando miras la lista de ingredientes y descubres azúcares ocultos que se cuelan para compensar el sabor plano que queda al hacerlas “light”. Por ejemplo, una leche de avena light puede anunciar “zero azúcar”, pero en realidad contiene maltodextrina o jarabe de arroz, que son carbohidratos refinados que el cuerpo convierte en glucosa casi tan rápido como el azúcar común.
O una de almendra saborizada que añade fructosa o concentrado de jugo de frutas para dar ese toque dulce, sumando 2 a 8 gramos de azúcares por vaso sin que te des cuenta. Estas trampas son comunes porque las empresas saben que lo light a veces sabe soso, así que usan estos “endulzantes naturales” para mantenerte enganchado.
Estudios de organizaciones como la Asociación Americana de Diabetes advierten que estos azúcares no son inofensivos: aunque no sean el azúcar de mesa, elevan el nivel de glucosa en sangre de forma impredecible, lo que para una persona con diabetes puede significar un pico repentino que arruina el control diario.
Para las personas con diabetes, estas bebidas light pueden ser un riesgo disfrazado de aliado,
porque un simple vaso en el café matutino o en una receta podría sumar carbohidratos extras que desequilibren la dieta. Imagina que estás contando tus 45 gramos de carbohidratos por comida para mantener la glucosa estable, y de repente esa leche vegetal “inocente” te añade 5 gramos más de fructosa, que se procesa en el hígado y puede llevar a resistencia insulínica a largo plazo.
Además, algunas contienen edulcorantes artificiales como sucralosa, que aunque no suben el azúcar directamente, pueden alterar el apetito y el microbioma intestinal, haciendo que anheles más dulces con el tiempo.
No todas son malas –las puras sin aditivos son geniales–, pero las light saborizadas o procesadas suelen ser las culpables, y eso es lo que las hace perjudiciales si no las chequeas bien. El consejo clave: siempre verifica la tabla nutricional y la lista de ingredientes; si ves palabras que terminan en “-osa” o “jarabe”, déjalas en el estante.
Si quieres disfrutar de bebidas vegetales sin caer en estas trampas, opta por versiones simples y sin procesar, como una leche de almendra natural que solo liste “agua, almendras y sal” en los ingredientes, y úsala con moderación –un vaso al día como máximo para no excederte en calorías.
Puedes preparar las tuyas en casa remojando almendras y licuándolas con agua, agregando solo una pizca de canela para sabor natural, lo
que te da control total y evita sorpresas.
Para diabéticos, combina con proteínas como nueces o una cucharada de semillas de chía para ralentizar la absorción de cualquier carbohidrato residual.
Recuerda consultar con tu nutricionista para ajustar a tu plan, pero en general, prioriza el agua o infusiones como base de hidratación, y reserva estas bebidas para momentos especiales. Así, mantienes el placer sin comprometer tu salud.
Allí donde llega Internet, también llega
Una experiencia que transforma vidas: el campamento educativo de la FDU.
El pasado 27 y 28 de setiembre, vivimos una de esas experiencias que dejan huella para siempre: el Campamento Educativo de la Fundación Diabetes
Gisele Mosegui Educadora en Diabetes Presidenta de la Fundación Diabetes Uruguay
Uruguay (FDU), donde niñas, niños, adolescentes, familias y profesionales compartieron aprendizajes, emociones y desafíos que se convierten en herramientas de vida.
Este año participaron 110 personas de distintos puntos del país, y los resultados hablan por sí solos. Más allá de los juegos, las charlas y la convivencia, lo que ocurre en este encuentro es profundamente transformador: Niñas y niños que, al regresar a sus casas, se animan por primera vez a aplicarse la
insulina solos.
Chicos que descubren la confianza para dormir en su cuarto sin miedo y que tuvieron la oportunidad de usar un medidor de glucosa continuo.
Madres y padres que encuentran en otros su misma historia y la certeza de que no están solos en el camino.
Jóvenes con Diabetes que deciden cuidarse mejor, para transformarse en referentes y líderes de los más pequeños.
Profesionales de la salud que, al convivir 48 horas con la Diabetes “24/7”, vuelven a sus trabajos con mayor sensibilidad y empatía hacia quienes la viven día a día.
Cada testimonio, cada mirada, cada logro confirma que el campamento no es simplemente un fin de semana diferente: es una experiencia educativa y emocional que fortalece a toda la comunidad.
Quienes participan regresan a sus hogares con “súper poderes renovados”, con la confianza y la motivación necesarias para enfrentar los retos que implica vivir con Diabetes. Nada de esto sería posible sin quienes creen en la misión de la FDU. El Campamento Educativo es fruto del esfuerzo colectivo: de quienes colaboraron con la Movida de la Diabetes 2024, las empresas y laboratorios que realizaron donaciones de alimentos e insumos, de los voluntarios que regalan su tiempo y de los profesionales que acompañan con compromiso.
Gracias a ellos, nuestros pequeños héroes y sus familias pudieron vivir dos días que cambian realidades.
Cuando hablamos de colaborar con la FDU, hablamos de generar impacto directo en la vida de cientos de familias. Tu aporte se traduce en un niño, niña, jóven que gana
autonomía, en unos padres que recuperan esperanza, en un profesional que aprende a mirar con más empatía.
Eso es apostar a un futuro con más inclusión, más conciencia y más apoyo para quienes conviven con la Diabetes.
El testimonio de una joven líder lo resume así: “Cuando hablamos del Diabecamp, no hablamos solo de un campamento. Para nosotros es la oportunidad de conocer a más personas con Diabetes, de aprender a inyectarnos solos, de animarnos a hacerlo en lugares en los que antes no podíamos, de motivarnos…
Cada vez que volvemos de un campamento todo lo que hay para decir es positivo. Nos ayuda a sentirnos más acompañados y menos solos, no solo porque descubrimos que hay personas que entienden exactamente lo que vivimos, sino también por el maravilloso equipo de la FDU que acompaña. Gracias a los campamentos aprendemos a cuidarnos y a aceptar nuestra Diabetes.”
Un nuevo campamento nos recordó, una vez más, que aquí todos ganan. Ya te invitamos a
sumarte a la próxima gran movida: la Movida de la Diabetes 2025, el 14 de diciembre.
¡Empezá a entrenar y preparate para caminar o trotar 1 km, 3.5 km u 8 km! Tu participación hace la diferencia.
ENSALADA MEDITERRÁNEA
3 porciones
Ingredientes: 200 g de lechuga, 200 g de rúcula, semillas de sésamo blancas y negras c/n, 200 g de Pechugas de Pollo al Natural, 150 g de tomates Cherry, 100 g de mizuna, 100 g de queso magro en cubos y 50 ml de aceite de oliva.
Elaboración: mezclar los vegetales, agregar los tomates Cherry, qlqueso magro en cubos y la pechuga de pollo al natural, espolvorear con semillas de sésamo, condimentar con aceite de oliva y especias de su preferencia.
APORTE NUTRICIONAL DE UNA PORCIÓN
Club de Cocina y Nutrición de ADU.
En ADU contamos con un espacio totalmente equipado, donde se desarrolla el Taller de Cocina Saludable, a cargo de la Chef Lucila Moure y la Lic. en Nutrición Tatiana Castrillo.
en Nutrición Educadora en Diabetes A.D.U.
El taller se organiza en 5 módulos de 5 clases cada uno, en los que se elaboran recetas prácticas y variadas: preparaciones dulces y saladas, opciones para la merienda, para celebraciones tradicionales, para llevar al trabajo y muchas más, todas con ingredientes accesibles.
Cada participante recibe las recetas con sus respectivos valores nutricionales y, al finalizar cada clase, se realiza una degustación de los platos preparados. Las clases se dictan a lo largo del año, los lunes de 17 a 19 horas, en la sede de ADU,
Lic. Nut. Tatiana Castrillo Licenciada
de acuerdo con un cronograma previamente establecido.
Uno de los pilares fundamentales en el tratamiento de la diabetes es el plan de alimentación, diseñado por un licenciado en Nutrición.
Sin embargo, en la vida cotidiana muchas personas dedican apenas unos minutos a la preparación de sus alimentos.
En el Club de Cocina y Nutrición de ADU demostramos que es posible destinar tiempo a la cocina de forma práctica y provechosa.
Aprender a preparar comidas ricas y saludables no solo favorece a la persona con diabetes, sino también al bienestar de toda su familia.
La propuesta busca transformar las recomendaciones en platos atractivos, sabrosos y motivadores, que nos animen a sostener hábitos saludables en el tiempo.
Además, el taller incorpora contenidos sobre composición de los alimentos, técnicas de elaboración, valor nutricional, conteo de hidratos de carbono y otros conceptos clave en la prevención y tratamiento de la diabetes.
También se promueve un espacio participativo, en el que los asistentes pueden plantear sus dudas e inquietudes.
Consultas e inscripciones visitando el gráfico al final de la página.
El Dr. Daniel Foster es un médico e investigador estadounidense reconocido por sus estudios en metabolismo y diabetes, especialmente desde la segunda mitad del siglo XX.
Su trabajo se centró en comprender cómo la insulina regula la forma en que el cuerpo utiliza y almacena la glucosa y otros nutrientes. Foster estudió detalladamente cómo diferentes órganos, como el hígado y los músculos, responden a la insulina, aportando claridad sobre los mecanismos que llevan a la resistencia insulínica, un problema central en la diabetes tipo 2.
Una de sus contribuciones más importantes fue demostrar la relación entre la insulina y el metabolismo de los carbohidratos en el organismo. Foster investigó cómo la insulina permite que las células musculares y hepáticas absorban y utilicen la glucosa para obtener energía, así como cómo altera la producción de glucosa en el hígado.
Estos estudios ayudaron a entender por qué en algunas personas con diabetes tipo 2, la insulina no logra cumplir su función correctamente, lo que explica la persistencia de niveles altos de glucosa en la sangre.
Además de sus investigaciones básicas, Foster colaboró en el desarrollo de estrategias terapéuticas para mejorar la acción de la insulina en pacientes diabéticos.
Sus estudios fueron fundamentales para la formulación de tratamientos más precisos y personalizados, así como para establecer la importancia de controlar la dieta y la actividad física como parte integral del manejo de la diabetes. Gracias a sus aportes, médicos y científicos pudieron vincular de manera más clara la fisiología de la insulina con las decisiones clínicas en el tratamiento de la enfermedad.
Más allá de sus descubrimientos científicos, Daniel Foster también se destacó como educador y mentor de nuevas generaciones de investigadores en endocrinología y diabetología. Su trabajo permitió que se formaran equipos multidisciplinarios capaces de abordar la diabetes desde una perspectiva integral, combinando ciencia básica, investigación clínica y educación del paciente.
Hoy su legado sigue vigente, ya que muchas de las prácticas modernas en el manejo de la diabetes se basan en los hallazgos que él ayudó a consolidar.
Disfunción Eréctil en el Síndrome
Metabólico:
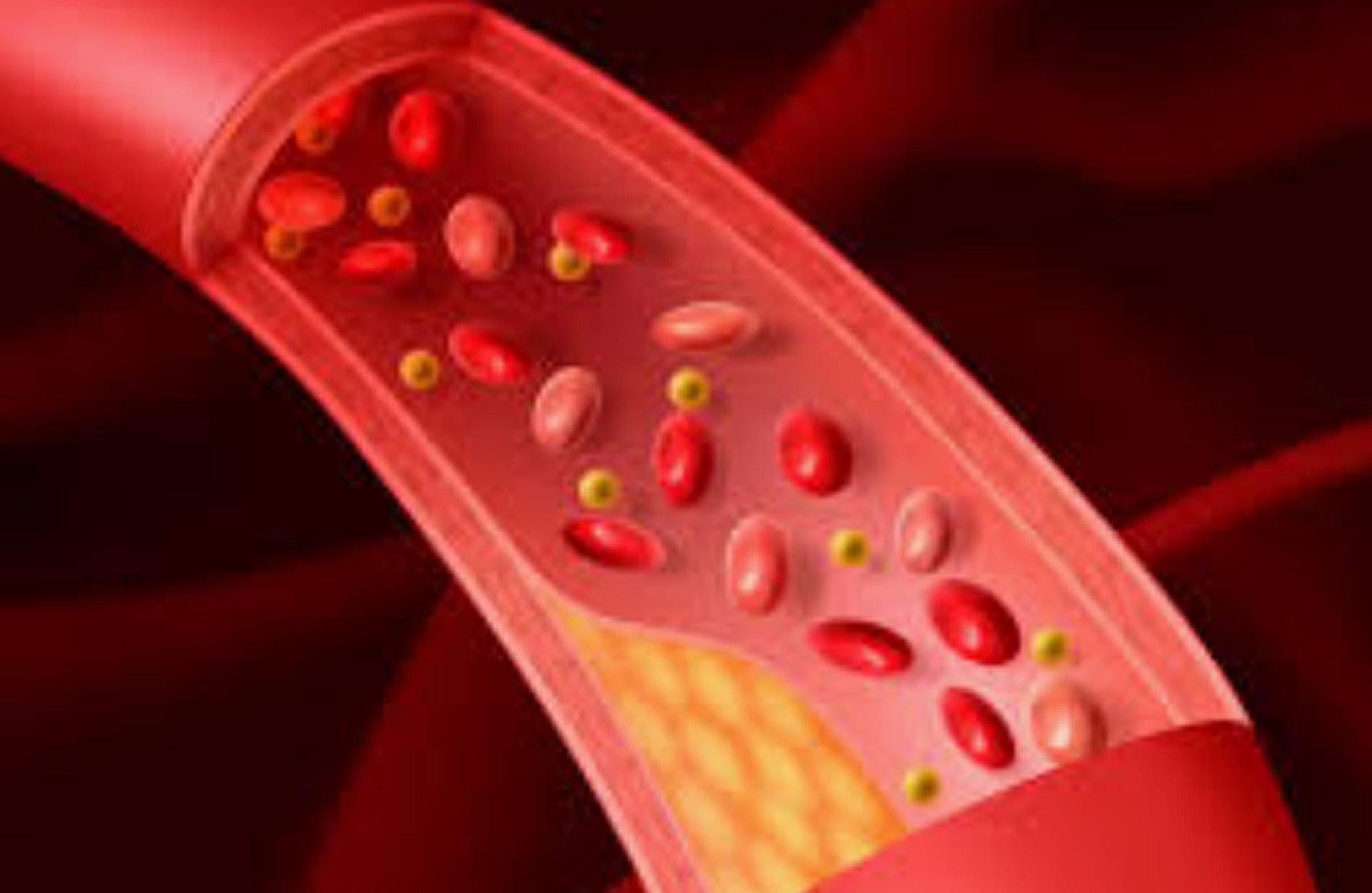
El síndrome metabólico es una condición que afecta a millones de personas en todo el mundo, caracterizada por la presencia de varios factores de riesgo para la salud, como la obesidad abdominal, la hipertensión arterial, la resistencia a la insulina y los niveles anormales de lípidos en la sangre.
Además de aumentar el riesgo de enfermedades cardiovasculares y diabetes tipo 2, el síndrome metabólico también se ha relacionado con la disfunción eréctil (DE), una condición que afecta la capacidad de un hombre para lograr o mantener una erección satisfactoria para el coito.
Los estudios han demostrado que los hombres con síndrome metabólico tienen un mayor riesgo de desarrollar disfunción eréctil. De hecho, se ha estimado que la prevalencia de DE en hombres con síndrome metabólico es significativamente mayor que en aquellos sin esta condición.
La relación entre el síndrome metabólico y la DE se debe a varios factores:
Disfunción Endotelial:
La disfunción endotelial, caracterizada por una disminución en la producción de óxido nítrico, es un sello distintivo del síndrome metabólico. El óxido nítrico es esencial para la relajación de los músculos lisos en el pene, lo que permite el flujo sanguíneo y la erección. La disminución en la producción de óxido nítrico puede llevar a una disminución en la función eréctil.
Inflamación Crónica: El síndrome metabólico se asocia con inflamación crónica, lo que puede dañar los vasos sanguíneos y los nervios que controlan la erección.
Resistencia a la Insulina: La resistencia a la insulina, un componente clave del síndrome metabólico, puede llevar a una disminución en la producción de óxido nítrico y aumentar el estrés oxidativo, lo que puede dañar los tejidos eréctiles.
Hipogonadismo: Algunos hombres con síndrome metabólico pueden experimentar hipogonadismo, una condición caracterizada por niveles bajos de testosterona. La testosterona es esencial para la función
eréctil, y los niveles bajos pueden contribuir a la DE.
El tratamiento de la disfunción eréctil en hombres con síndrome metabólico debe abordar los factores subyacentes que contribuyen a la condición. Esto puede incluir:
Cambios en el Estilo de Vida: La pérdida de peso, el ejercicio regular y una dieta saludable pueden ayudar a mejorar la función eréctil y reducir el riesgo de enfermedades cardiovasculares.
Control de los Factores de Riesgo: El control de la hipertensión arterial, la diabetes y los niveles de lípidos en la sangre puede ayudar a reducir el riesgo de DE.
Terapia Farmacológica: Los medicamentos como los inhibidores de la fosfodiesterasa
tipo 5 (PDE5) pueden ser efectivos para tratar la DE en hombres con síndrome metabólico.
Inyecciones intracavernosas: Cuando la vía oral no funciona o cuando esta contraindicada.
Terapia Hormonal: En algunos casos, la terapia hormonal puede ser necesaria para tratar el hipogonadismo y mejorar la función eréctil.
Conclusión, la disfunción eréctil es una condición común en hombres con síndrome metabólico, y su tratamiento debe abordar los factores subyacentes que contribuyen a la condición.
Los cambios en el estilo de vida, el control de los factores de riesgo y la terapia farmacológica pueden ser efectivos para mejorar la función eréctil y reducir el riesgo de enfermedades cardiovasculares.
Es importante que los hombres con síndrome metabólico hablen con su médico sobre la DE y busquen tratamiento si experimentan síntomas.
e-mail: rhbmedica@gmail.com