СЪДЪРЖАНИЕ
06 ПАТОГЕНЕЗА НА СТРЕС И ТРЕВОЖНОСТ В СЪВРЕМЕННОТО ЕЖЕДНЕВИЕ М. Панчева, Н. Чакърова, В. Цветков, П. Цветкова
12 БЕЗСЪНИЕ - ПРИЧИНИ, ЕФЕКТИ, МЕТОДИ ЗА СПРАВЯНЕ В. Цветков, П. Цветкова, М. Панчева, Д. Башчобанов
ИМУНОЛОГИЯ
18 СИСТЕМЕН ЛУПУС ЕРИТЕМАТОДЕС - ПАТОГЕНЕЗА И ПРОТИЧАНЕ
КЛИНИЧНИ АСПЕКТИ И ПРЕПОРЪКИ Д. Христова
50 АКУШЕРКА, СЕМЕЙСТВО, БЕБЕ –НЕОБХОДИМАТА КОМУНИКАЦИЯ Д. Димитрова
54 ОПЕРАТИВНО ЛЕЧЕНИЕ НА СКОЛИОЗА ПРИ ДЕЦА С ЦЕРЕБРАЛНА ПАРАЛИЗА А. Иванов
58 ОРГАНИЧНИ АЦИДЕМИИ –ПЕРИОПЕРАТИВНИ
62
2 І Medical Magazine | март 2024
СИСТЕМНА СКЛЕРОДЕРМИЯ: ПРЕГЛЕД НА ПАТОЛОГИЯТА И КЛИНИЧНИТЕ АСПЕКТИ П. Цветкова, В. Цветков, З. Андронов, Д. Башчобанов СЪДЪРЖАНИЕ ПУЛМОЛОГИЯ 32 ИНТЕРСТИЦИАЛНА БЕЛОДРОБНА БОЛЕСТ – КЛИНИЧНИ ФОРМИ И ПОДХОД КЪМ ЗАБОЛЯВАНЕТО Н. Чакърова, З. Андронов, В. Цветков, М. Панчева 38 ХОББ – ЕТИОЛОГИЯ И КЛИНИЧНИ БЕЛЕЗИ М. Панчева, П. Цветкова, Д. Башчобанов
Н. Чакърова, М. Панчева, З. Андронов, Д. Башчобанов 26
ПЕДИАТРИЯ
АЛЕРГИЯ КЪМ ПРОТЕИНА НА КРАВЕТО МЛЯКО – ОСНОВНИ
44
ГРИЖИ ПРИ ПЕДИАТРИЧНИ ПАЦИЕНТИ. ЛИТЕРАТУРЕН ОБЗОР Б. Каменова УРОЛОГИЯ
ПРОСТАТЕН КАРЦИНОМ
Андронов, Д.
ЛЕЧЕНИЕ НА МЕТАСТАЗИРАЛ
З.
Башчобанов, П. Цветкова, Н. Чакърова

Изследване, публикувано в списание
Nutrients, описва ефектите и ползите от съ -
държащите пре-, про-, син- и постбиотици
във формули за кърмачета по отношение на модулирането на чревната микробиота,
имунния отговор и чувствителността към
алергии на новородени и кърмачета.
Чревната микробиота, развита след раж-
дането, играе важна роля в оформянето и
на имунната система и оказ
влияние върху чувствителността на но -
вородените към алергични
Без съмнение, кърменето има най-голямо влияние върху развитието на чревната микробиота. Майчиното
най-добрият естествен източник на много полезни бактерии, включително Bifidobacterium sp., Lactobacillus sp. и Staphylococcus sp.
Обратно, храните за кърмачета водят до относително по-бързо съзряване и ранна диверсификация на чревната микробиота, което води до обогатяване с анаеробни бактерии и намаляване на полезните бактерии.
Ето защо, в последните години фармацевтичните компании, ангажирани с производството на формули за кърмачета, се фокусират върху приготвянето на адаптирани
Lactobacillus rhamnosus GG (LGG), намаляват
ВЪЗДЕЙСТВИЕ НА ПРЕБИОТИЦИТЕ
НА ПОСТБИОТИЦИТЕ Постбиотиците са смес от неживи микроорганизми и техните компоненти с безспорни ползи за здравето. Храните за кърмачета, допълнени с Bifidobacterium breve C50 и Streptococcus thermophilus ST065 (бактерии, произвеждащи млечна
Bifidobacterium animalis sp. lactis CECT 8145
BPL1TM
Lemoine A. 2023. Pre-,
and Postbiotics in Infant Formulas: What Are the Immune Benefits for Infants? Nutrients, https://www.mdpi. com/2072-6643/15/5/1231
4 І Medical Magazine | март 2024 ФАРМА ФОКУС
ФАРМА ФОКУС
съзряването
ва
реакции за в бъдеще, тъй като
на кърмачетата се развива постепенно и последователно през
вота.
чревната микробиота
първите години от жи -
мляко е
млека
мляко, за да осигурят правилното развитие на чревната микробиота и индуцирането на силен имунитет при новороденото. ВЪЗДЕЙСТВИЕ НА ПРОБИОТИЦИТЕ Пробиотиците са живи микроорганизми с безспорни ползи за безопасност и здраве. Тези микроорганизми обикновено се изолират от човешките черва или традиционните ферментирали храни. Известно е, че храните за кърмачета, с добавени в състава си бифидобактерии, имат имуномодулиращи свойства. Храните за кърмачета с добавка на B. lactis Bb-12 освен това стимулират производството на секреторен имуноглобулин A (IgA), за да осигурят защита срещу патогени и токсини и да намалят риска от респираторни инфекции и астма до 5.5-годишна възраст. Освен това, храните за кърмачета с добавени Lactobacillus F19 увеличават производството на интерлевкин 2 (IL-2), IL-4 и IL-17A, в сравнение със съдържанието на същите в кърмата. Тези провъзпалителни цитокини са от съществено значение за защитата на гостоприемника срещу патогени. Храните за кърмачета с добавени Lactobacillus reuteri DSM 17938 увеличават дела на полезните бактерии и намаляват дела на вредните бактерии при кърмаче -
на червата при кърмачета, които са алергични към протеините на кравето мляко. Формули, допълнени
е доказано, че намаляват
от инфекция при кърмачета.
за кърмачета, близки до майчиното
тата, а формулите с
възпалението
с Bifidobacterium animalis sp. lactis HN019
риска
в
богати
ганизмите на гостоприемника могат да ги метаболизират, за да осигурят различни ползи за здравето. Пребиотиците селективно стимулират специфични бактерии и по този начин предизвикват производството на полезни късоверижни мастни киселини. Олигозахаридът в човешкото мляко е силно разпространен пребиотик в кърмата. Доказано е, че храните за кърмачета, допълнени със синтетични олигозахариди от човешкото мляко, индуцират съотношението на полезните бактерии и намаляват адхезията на патогени към епителните клетки. Специалистите са на мнение, че храните за кърмачета, допълнени с галакто-олигозахариди (други пребиотици), намаляват възпалението, стимулират функцията на чревната бариера, намаляват стомашно-чревната колонизация на Clostridium и намаляват риска от инфекции на дихателните пътища. Освен това, формулите, допълнени както с галакто-олигозахариди, така и с фрукто-олигозахариди в съотношение 9:1, намаляват честотата на атопичен дерматит, инфекции на горните дихателни пътища и употребата на антибиотици при кърмачета. ВЪЗДЕЙСТВИЕ НА СИНБИОТИЦИТЕ Синбиотиците са смес от живи микроорганизми и субстрати, използвани от микроорганизмите гостоприемници, за да осигурят ползи за здравето. Установено е, че храните за кърмачета, допълнени с Bifidobacterium breve M-16V и олигозахариди, намаляват броя на симптомите на астма, риска от атопичен дерматит, степента на употреба на антибиотици и антиастматични лекарства и честотата на хоспитализации, свързани с инфекции. Така, храните за кърмачета, допълнени с L. fermentum CECT5716 и галакто-олигозахариди, намаляват риска от стомашно-чревни и респираторни инфекции. ВЪЗДЕЙСТВИЕ
намаляват тежестта на стомашно-чревни, респираторни и кожни инфекции. Тези продукти са полезни и за кърмачета, алергични към протеините на кравето
Храните за кърмачета, допълнени с
Пребиотиците присъстват
много
на фибри храни. Въпреки че хората не могат да усвояват пребиотиците, микроор -
киселина),
мляко.
инактивиран постбиотик) е установено, че намаляват епизодите на дерматит, бронхит и бронхиолит. Използвана литература:
ИМУНОМОДУЛАТОРНИ ЕФЕКТИ НА ФОРМУЛИ ЗА КЪРМАЧЕТА С ДОБАВЕНИ ПРОБИОТИЦИ
(термично
pro-, syn-,































































































Ключови думи: Работна среда, синдром
Патогенеза
6 І Medical Magazine | март 2024 ВЪВЕДЕНИЕ Тревожните разстройства обхващат широк спектър от състояния, характеризиращи се с прекомерен и постоянен страх (емоционален отговор на непосредствени заплахи), тревожност (очакване на бъдеща заплаха), безпокойство (тревожно очакване) и/ или поведение на отбягване. Етиологията на тревожните разстройства е многофакторна и може да включва генетични, екологични, невробиологични, когнитивни, психосоциални и свързани с развитието фактори. Тревожните разстройства включват паническо разстройство, фобии, генерализирано тревожно разстройство и селективен мутизъм, Табл. 1[1] .
на стрес и
в съвременното
Панчева, Н. Чакърова, В. Цветков, П. Цветкова Медицински факултет, Медицински Университет - София Асоциация на студентите изследователи, Тревожните разстройства обхващат широк спектър от състояния, характеризиращи се с прекомерен и постоянен страх, тревожност, безпокойство и/или поведение на отбягване. Те включват паническо разстройство, фобии, генерализирано тревожно разстройство и селективен мутизъм. Фокусът на тази статия ще бъдат стресът и тревожността в съвремието и в частност Burnout syndrome (Синдром на професионалното прегряване). НЕВРОЛОГИЯ
тревожност
ежедневие М.
на
Характеристики Генерализирано
-
Паническо
-
Социално тревожно разстройство Конкретни фобии Агорафобия Тревожно разстройство, предизвикано от наркотици/медикаменти Клинични прояви Продължителна и прекомерна тревожност, която не е фокусирана върху един конкретен страх Повтарящи се неочаквани пристъпи на паника Ясно изразена тревожност при социални ситуации, които включват наблюдение от страна на другите Постоянни и силни страхове от определени ситуации или обекти Изразен страх или безпокойство от ситуации, които се възприемат като трудни за избягване Силно изразена тревожност или пристъпи на паника след употреба или спиране на дадено вещество/ лекарство Тригери Липса на конкретен тригер или източник Може да няма очевиден причинител Социално взаимодействие и/ или извършване на някакви действия на публично място Една или повече конкретни ситуации или обекти Пребиваване в затворени пространства или на открити обществени места Тълпи Да бъдеш сам Алкохол Кофеин Кортикостероиди Амфетамини, канабис Продължителност на симптомите, за да бъде поставена диагноза ≥6 месеца Пристъпи на паника: няколко минути Страх от следващи пристъпи: ≥ 1 месец ≥6 месеца ≥6 месеца ≥6 месеца в ≥2 различни ситуации В рамките на 1 месец след употребата или спирането на веществото/лекарството Лечение на тревожното разстройство Първа стъпка: SNRI/SSRIs; КПТ, приложна релаксираща терапия, биофийдбек Втора стъпка: буспирон Остра паническа атака: краткодействащи бензодиазепини Дългосрочно лечение: КПТ; SSRI КПТ; SSRI КПТ; пропранолол или клоназепам КПТ (десенсибилизираща терапия) Бензодиазепини или SSRI КПТ SSRIs Преустановяване на употребата на веществото/лекарството КПТ SSRIs ПРЕГЛЕД НА НАЙ-ВАЖНИТЕ ТРЕВОЖНИ РАЗСТРОЙСТВА
професионалното прегряване, стрес, тревожни разстройства, тревожност.
тревожно раз
стройство (ГТР)
раз
стройство

[www.medmag.bg ] 7 Фокусът на тази статия ще бъдат стресът и тревожността в съвремието и в частност Burnout syndrome (Синдром на професионалното прегряване), който според МКБ11 не се класифицира като медицинско състояние, а се описва като професионален феномен, но може да прогресира до развитието на тревожно разстройство или депресия[2] Стресът пречи да релаксираме и може да бъде съпроводен от различни емоции, включително тревожност и раздразнителност. Той затруднява възможностите ни за концентриране, като често е придружен от други симптоми – главоболие, раздразнен стомах или проблеми със съня. Възможна е загубата на апетит или склонности към компулсивно хранене. Хроничният стрес може да влоши вече съществуващи здравословни проблеми и да увеличи употребата на алкохол, тютюн и други субстанции. Стресовите ситуации могат също така да отключат или да изострят други психични състояния, най-често тревожност и депресия. Когато стресът е свързан с натоварване в работната среда, се определя като burnout syndrome. Той предствлява реакция
1
2
3
8 І Medical Magazine | март 2024 НЕВРОЛОГИЯ на хроничен стрес, свързан с работата, която не се управлява успешно и води до чувство на изтощение, психическо откъсване от работата и цинизъм или негативно отношение към нея, както и до намалена работоспособност. Могат да се разграничат редица фази в развитието на клиничен burnout syndrome, които описват процеса на прегаряне и формират неговата патогенеза. Тези фази очертават в общи линии начина, по който хората развиват burnout. Разбира се, възможни са индивидуални различия и фазите могат да се припокриват във времето. Фазите с техните основни характеристики, процеси и симптоми са описани в Табл. 2[3] РИСКОВИ ФАКТОРИ · Възраст <55 години Наличие на дете на възраст <21 години Професии в областта на здравеопазването Влошаващи/преципитиращи фактори Фази Основни белези и процеси Симптоми
Липса на възстановяване: Стресиращи събития, съчетани с ограничени възможности за възстановяване Необходимост от възстановяване Нежелание за изразходване на усилия
Промени във физиологията на стреса: По-високи стойности на хомеостатичния стрес Хиперактивност Трудности със съня Неспособност за релаксация Безпокойство
Симптоми на хроничен стрес: Физически симптоми Психични симптоми Емоционални проблеми Поведенчески проблеми Главоболие Чревни проблеми Мускулно напрежение или болка Болка в гърдите Умора Намалено сексуално желание Стомашно разстройство Уязвимост към болести
и разсеяност
с концентрацията
Нарушена способност за учене
планиране и контрол Чувство на неудовлетвореност и гняв
Свръхреагиране Чувство на разстройство или тъга, без да се знае защо, чувство на неспособност да се контролират емоциите Тревожност и паника Конфликти Социално оттегляне Свръхконсумация на алкохол, приемане на лекарства, прекаляване с храната отказване от хобита и спортове 4 Псевдопсихопатология: Намаляване на сложността на реалността чрез прилагане на по-строги начини за решаване на проблеми и когнитивно опростяване Стигматизиране и обвиняване на жертвата Компулсивно поведение Зависимост от другите Подозрителност Намалена креативност Намалена емпатия Понижена самокритичност 5 Клиничен бърнаут: Намалена мотивация и пасивност Емоционален срив Тежка умора Пасивност Неспособност за мотивиране Научена безпомощност Проблем с настроението
Забравяне
Проблеми
Нерешителност
Нарушено
Раздразнителност



Прекомерна работна натовареност Несъответствие между изискванията на работата и възможностите на· работещия
· Липса на контрол върху работните
обстоятелства и невъзможност за
промяна
· Неадекватни поддържащи механизми на работното място
· Лош управленчески модел
Нанасяне на нравствена щета[4]
КЛИНИКА
Лека/умерена
Личностен негативизъм
Затрудния в концентрацията
· Главоболие/напрежение
· Промени в апетита
· Умора и изтощение, които не се подобряват след период на почивка
· Трудности със съня
Тежка
Самолечение (напр. с наркотици, цигари, алкохол)
1. Anxiety Disorders. Accessed: 10 February 2024. Available at: https://www.amboss.com/us/knowledge/anxiety-disorders
2. Burn-out an "occupational phenomenon": International Classification of Diseases, 28 May 2019. Accessed: 10 February 2024. Available at: https://www.who.int/news/item/28-05-2019-burn-out-an-occupational-phenomenoninternational-classification-of-diseases
3. Van Dam, Arno. A clinical perspective on burnout: diagnosis, classification, and treatment of clinical burnout. European Journal of Work and Organizational Psychology, 30:5, 732-741. Available at: DOI: 10.1080/1359432X.2021.1948400
4. West CP, Dyrbye LN, et al. Physician burnout: contributors, consequences and solutions. J Intern Med, 2018; p. 516–529.
5. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. American Psychiatric Association; 2013
10 І Medical
| март 2024
Magazine
ИЗПОЛЗВАНА ЛИТЕРАТУРА:
Компулсивно преяждане Загуба на интерес, апатия, чувство на отчуждение на работното място · Силно желание за напускане на работното място и/или професията · Депресия, мисли за самоубийство[5] ДИАГНОЗА Диагнозата се поставя чрез оценка за изключване на подлежащи или съпътстващи състояния (напр. тревожност, депресия), а диференциална диагноза се прави с тревожни разстройства, депресивни разстройства и други разстройства, свързани със стреса. ЛЕЧЕНИЕ И ПРЕВЕНЦИЯ В литературата са описани различни протоколи за лечение на burnout syndrome. Общото между тези протоколи е, че те са насочени към възстановяване на здравословния баланс между работа и почивка, преодоляване на хроничния стрес и подобряване на уменията за справяне. При лечението на клиничното прегаряне могат да се разграничат различни фази: (1) криза, (2) възстановяване и (3) превенция. Във фаза 1 терапевтичната цел е осъзнаване от страна на пациента, че проблемите са сериозни и че са необходими съответни действия. Фаза 2 представлява възстановяване на физиологичната стресова система до нормални нива на алостатичен стрес. Фаза 3 е свързана с усвояване на разбиране и умения за предотвратяване на рецидив при клинично прегаряне[3]. НЕВРОЛОГИЯ


В. Цветков, П. Цветкова, М. Панчева, Д. Башчобанов Медицински факултет, Медицински Университет - София Асоциация на студентите изследователи,
Безсъние - причини, ефекти, методи за справяне
ВЪВЕДЕНИЕ
Безсъние (lat. insomnia) е често сре -
щано състояние, характеризира -
що се с трудности, свързани с всич -
ки аспекти на съня - заспиване, поддържане на съня, като засяга
и неговата продължителност и качество, въпреки адекватни възмож -
ности и условия за сън. Инсомнията води до понижена умствена активност и внимание през деня, депресия, лесна раздразнимост. В дългосрочен план може да е фактор за развитието и на редица други състояния (сърдечно-съдови заболявания,
класифицира в зависимост от времето, през което персистира, тя може да бъде транзиторна, с
седмица,
което води до физиологична когнитивна възбуда. Именно по
12 І Medical Magazine | март 2024
диабет, астма, наднормено тегло и други). Безсънието засяга един на всеки десет човека (10%) в световен мащаб, като е по-често срещано у възрастни пациенти, жени и хора, страдащи от заболявания, включително и психически [1,2] Заболяването засяга пряко социалното благополучие на болния.
да
И ЧЕСТОТА
инсомнията се представя с различни симптоми, но като най-чести такива са следните[3]: проблеми със заспиването; често събуждане през нощта; нежелано ранно събуждане на сутринта; · повишена сънливост през деня. Децата, както и някои юноши, проявяват допълнителни симптоми. Най-често срещан от тях е удълженото време за заспиване (повече от 20 минути)[4]. Причината за тези симптоми са нарушения в циркадния ритъм и хомеостатичните механизми,
следната не позволява на мозъка да поддържа съня. Моделът от механизми, отговарящи за будното и заспалото
се наричат често флип-флоп ключ (flip-flop switch), което позволява на тялото да бъде само в едното от двете състояния, но не и в двете едновременно. Сънят се дели условно на два стадия - rapid-eye movement (REM) и nonrapid-eye movement (nonREM). REM стадият се характеризира с повишена активност в мозъка, докато nonREM стадият - с понижена активност. Между тях се извърша плавен преход, който се регулира от модела флип-флоп ключ. Този модел
Инсомнията може
се
продължителност до една седмица, краткотрайна - повече от една
но не повече от три седмици или хронична с продължителност повече от три седмици. СИМПТОМИ, ПРИЧИНИ
Както и с други заболявания,
състояние,
Инсомнията е често срещано разстройство, засягащо 1 на всеки 10 човека. Тя води до понижено качество и продължителност на съня. Основната причина са хомеостатични нарушения в мозъка, които водят до когнитивна възбуда и последващото от нея преминаване в будно състояние. Лишението от сън е предпоставка за развитието на сърдъчно-съдови, психически, бъбречни заболявания, диабет, астма и други. Освен физическото здраве, инсомнията оставя своя отпечатък и върху социалните взаимоотношения на страдащия с околните, поради силно променливото настроение и намаленото желание за социални отношения. Рискът от развитие на безсъние се повишава от рискови фактори като стрес, кофеин, наркотици, менопауза, бременност. Лечението на инсомния с медикаменти се извършва с фармацевтични препарати от класа на бензодиазепините, мелатониновите агонисти, орексинови агонисти. Изписването на специфични лекарства се базира на редица критерии, основен симптоматиката. Немедикаментозно безсънието се лекува чрез когнитивно-поведенческа терапия, имаща за цел да изгради у пациента полезни навици, свързани със заспиването и съня. НЕВРОЛОГИЯ
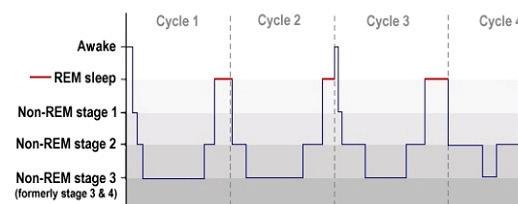
Гранично тревожно разстройство
Ревматологични
Шизофрения Хронична болка
Разстройства, свързани с злоупотреба на субстанции
Фатална фамилна инсомния
Малигнени заболявания СНК/СПДК
„Дизайнерски” наркотоци
НДПС/ОСБ Амфетамини
[www.medmag.bg ] 13 Фиг. 1 Фази на съня Табл. 1 Основни коморбидитети и предразполагащи фактори за хронична инсомния на регулация, обаче, е нестабилен в мозъка на страдащите от инсомния, което е предпоставка за появата на по-горе изброените симптоми. Фактори, които повишават риска от развиване на безсъние, засягат обмяната на вещества в тези механизми, като те могат да бъдат социално-икономически, злоупотреба с вещества, психосоциални и много други. Повишените нива на стрес са основен фактор, водещ до развитието на проблеми със съня. Инсомнията е наследствена, като се предава генетично и по този начин повишава риска от поява. Непостоянен модел на заспиване, което се поражда от професията (нощни смени или работа), местообитанието (шумово и/или светлинно замърсяване), начин на
излагането на изкуствена светлина преди заспиване). Хормоналните проблеми, настъпващи с менопаузата и бременността нарушават съня и са основен рисков фактор при жените. Вещества като кофеин, никотин, наркотични вещества и някои медикаменти могат да повлияят отрицателно на съня. Безсънието засяга един на всеки десет човека (10%) в световен мащаб, като е по-често срещано у възрастни пациенти, жени и хора, страдащи от заболявания, включително и психически[1,2]. Освен изброените рискови фактори, причинители на инсомния са и болестни състояния като синдром на неспокойните крака, диаПсихически Медицински Неврологични Употреба на различни субстанции Депресивни състояния Сърдечно-съдови заболявания Невродегенеративни заболявания Алкохол Биполярно разстройство Захарен диабет Мозъчносъдови заболявания Никотин
белодробно заболяване Травматична мозъчна увреда Кофеин
живот (дълги дремки през деня, понижена физическа активност,
Тревожно разстройство Хронично
ХОББ
Мултиплена склероза Тетрахидроканабинол/ марихуана Посттравматично стресово разстройство
заболявания СНК/СПДК Опиоди
Кокаин
тричната история на пациента, както и тази на неговия сън. Поради тази причина се из -
ползват въпросници, които се попълват от
самия него. С цел информацията да е на -
пълно обективна се консултират и партньори или близки на пациента относно неговите дихателни и физически движения по време на сън[5]. Историята на съня описва как той се прекъсва
заболявания, засягащи съня, които са причина за неговата инсомния. Освен от медицинска и психиатрична
неза, за поставянето на диагнозата безсъние
се вземат предвид и някои инструментални изследвания - актиграфия и полисонография. Актиграфията става все по-разпростра -
нено, лесен, евтин и достъпен за пациента метод за оценка на времето на лягане, под-
ходяща при правенето на диференциална диагностика, но е недостатъчно информативна за качеството на съня както полисонографията. Полисонографията е подходяща при оце -
няване качеството на съня и проследяване
на пациенти, нямащи отговор към терапията или такива със съпътстващи заболявания, на
рушаващи качеството
съня,
например обструктивната сънна апнея[6]
Безсънието се дели на остро (краткотрайно)
и хронично. Първият вид е временен,
Медикаментите, използвани за третиране на инсомния се делят
които водят до седация. Такива са диазепам (Valium®), алпразолам (Xanax®), триазолам (Halcion®), лорзепам (Ativan®),
(Klonopin®)[6]. Наблюдавани странични ефекти от тях са: замаяност, загуба на баланс, мускулна слабост, проблеми с паметта, гадене и
дем, зопиклон, залеплон и есзопиклон.
Мелатониновите
теон, циркадин, агомелатин, тасимелтеон. Всеки един от тях се изписва за третирането на различни симптоми - рамелтеон за инсомния, характеризираща се със затруднено заспиване, мелатонин - инсомния с понижено качество на съня, тасимелтеон - нарушения в циркадния ритъм[9]. Към нефармакологичните интервенции спада когнитивно-поведенческа терапия. Използвани стратегии са терапия за контрол на стимулите, методи за релаксация, ограничаване на съня през светлата част от денонощието, пасивно будно състояние, светлинна терапия[10]. Основната цел на този метод на лечение е да насади
14 І Medical Magazine | март 2024
и
-
бет, хронични болки, депресивно и тревожно разстройство, наред с разстройствата на настроенията, астма, Алцхаймер
Паркин
сон и много други.
-
и психиа
ДИАГНОЗА И ЛЕЧЕНИЕ Диагностицирането на инсомнията се бази
ра на снемане на медицинската
-
и какви са последствията от това през деня. Освен за негативните ефекти, лекуващият лекар може да получи информация
от
относно дали пациентът страда
други
анам -
-
на
както
симптомите изчезват след края на събитието,
ги е породило (напр. загуба на близък, стресов период в работната среда). Той може да премине, обаче, в хронично безсъние. Като такова се диагностицира, ако симптомите се появяват поне 3 пъти на седмица в продължение на 3 месеца или повече, както и когато след изчезването на стресора, симптомите персистират [7] Инсомнията е лечима както медикаментозно, така и немедикаментозно. Препаратите при фармакотерапията се определят на база: симптоматика, целта на лечението, телесен отговор от предишни терапии, предпочитания на пациента, цена, наличие на други лечения, коморбидни състояния, противопоказания, взаимодействия с други медикаменти, потенциални странични реакции[4]
като
което
агонис
мелатонинови агонисти и ново приетите агонисти на орексиновите рецептори[5]. Към първия клас спадат бензодиазепини и небензодиазепини. Бензодиазепините са депресанти,
са различни молекулно от бензодиазепините, но имат същия ефект, включително и нежеланите. Такива са золпи
основно на:
ти на бензодиазепиновите рецептори,
и клоназепам
други по-рядко срещани такива[8]. Небензодиазепините
и
с неговите рецептори. Такива препарати са рамел -
у пациента полезни навици, свързани със съня, и да изтръгне вредните такива. ВЛИЯНИЕ НА ИНСОМНИЯТА ВЪРХУ ЖИВОТA НА СТРАДАЩИТЕ От медицинска гледна точка, инсомнията е предпоставка за повишаване на риска от развиване на хипертония, заболявания на бъбреците, диабет, инсулт, наднормено тегло, депресия [11] . Наред с това безсънието засяга социалния аспект на живота, като наНЕВРОЛОГИЯ
агонисти са структурни аналози на мелатонина
се сръзват
малява
имоотношения, което от своя страна е предпоставка за развитието
засяга настроението и може да доведе до трудности в отношенията
инсомнията се лекува и чрез когнитивно-поведенче
1. Мiemann D, Benz F, Dressle RJ, Espie CA, Johann AF, Blanken TF, Leerssen J, Wassing R, Henry AL, Kyle SD, Spiegelhalder K, Van Someren EJW. Insomnia disorder: State of the science and challenges for the future. J Sleep Res. 2022 Aug;31(4):e13604. doi: 10.1111/jsr.13604. Epub 2022 Apr 22. PMID: 35460140
2. Bhaskar S, Hemavathy D, Prasad S. Prevalence of chronic insomnia in adult patients and its correlation with medical comorbidities. J Family Med Prim Care. 2016 Oct-Dec;5(4):780-784. doi: 10.4103/2249-4863.201153. PMID: 28348990; PMCID: PMC5353813.
3. Insomnia - What it is, how it affects you, and how to help you get back your restful nights; Sleep foundation, Eric Suni, Dr. Anis Rehman [date updated: 16.01.2024; date accessed: 6.03.2024]
4. AJMC - Insomnia Overview: Epidemiology, Pathophysiology, Diagnosis and Monitoring, and Nonpharmacologic Therapy. Julie A. Dopheide [date published:12.2020, dat accessed: 08.02.2024].
5. Ellis J, Ferini-Strambi L, García-Borreguero D, Heidbreder A, O'Regan D, Parrino L, Selsick H, Penzel T. Chronic Insomnia Disorder across Europe: Expert Opinion on Challenges and Opportunities to Improve Care. Healthcare (Basel). 2023 Feb 28;11(5):716. doi: 10.3390/healthcare11050716. PMID: 36900721; PMCID: PMC10001099
6. AJMC - Insomnia Overview: Epidemiology, Pathophysiology, Diagnosis and Monitoring, and Nonpharmacologic Therapy. Julie A. Dopheide [date published:12.2020, dat accessed: 08.02.2024].
7. Department of Justice/Drug Enfrocmeent Administration, (Април, 2020) Benzodiazepine
8. Sleeping pills and minor tranquillisers, [date updated: Paril 2021; date accessed: 10.02.2022
9. Lie JD, Tu KN, Shen DD, Wong BM. Pharmacological Treatment of Insomnia. P T. 2015 Nov;40(11):759-71. PMID: 26609210; PMCID: PMC4634348
10. Mayoclinic - Insomnia. Mayo Clinic Staff. [date published: 16.01.2024; date accessed: 09.02.2024]
11. National Heart, Lung and Blood Institue, SLEEP DEPRIVATION AND DEFICIENCY What Are Sleep Deprivation and Deficiency?, [date updated: 23.03.2022; date accessed: 10.02.2024]
12. Ben Simon, E., Walker, M.P. Sleep loss causes social withdrawal and loneliness. Nat Commun9, 3146 (2018
[www.medmag.bg ] 15 ИЗПОЛЗВАНА ЛИТЕРАТУРА:
на психически заболявания [12] . Липсата на сън пряко
с околните, както и в професионалната среда. ЗАКЛЮЧЕНИЕ
е
на
засягащо както физическото, така и психическото състояние на страдащия.
неспецифичната симп -
поставянето на диагноза
затруднява. Въпреки че е често срещано,
му терапия са открити и приети. Освен чрез препарати,
ска терапия. Използвани съкращeния: НДПС – нарушение на дишането по време на сън; ОСБ – обструктивна сънна болест; СНК – синдром на неспокойните крака; СПДК – синдром на периодично движение на крайниците.
желанието за социални вза
Инсомнията
разтройство
съня
Поради
томатика,
се
безсънието е лечимо. Няколко класа медикаменти за фармаколочината
EMPAGLIFLOZIN С ДОКАЗАНИ

16 І Medical Magazine | март 2024
ПОЛЗИ ВЪРХУ ЦЯЛАТА СИСТЕМА НА КАРДИО-РЕНАЛНИТЕ МЕТАБОЛИТНИ ЗАБОЛЯВАНИЯ През месец януари фармацевтична компания Boehringer Ingelheim проведе експертна среща на тема „Трансформиране на данните от проучванията в ранни ползи за пациентите със сърдечна недостатъчност в клиничната практика“. Събитието събра едни от най-изтъкнати професионалисти от 8 точки в страната – София, Варна, Пловдив, Плевен, Бургас, Стара Загора, Велико Търново и Русе. Срещата беше открита от Томас Съдърланд, генерален мениджър на Boehringer Ingelheim България, който разказа повече за инвестициите на компанията в областта на научноизследователската и развойната дейност, и мисията да трансформира живота на бъдещите поколения. От името на Европейската асоциация по кардиология проф. Петър Сеферович, президент на Асоциацията за сърдечна недостатъчност (HFA) на Европейското кардиологично дружество и вице-президент на Европейското кардиологично дружество приветства фармацевтичната компания за усилията, които тя полага за представяне на нови медикаменти, и ползите, които те дават за пациентите със сърдечно-съдови заболявания. Според проф. Сеферович SGLT2 инхибиторите, и в частност empagliflozin, променят аспекта не само на сърдечната недостатъчност, но и доставят ползи и в областта на нефрологията и в много други области на кардио-метаболитния аспект. Основен лектор в експертния панел беше проф. Стефан Анкер – един от водещите експерти в областта на сърдечната недостатъчност, който представи темата „Empagliflozin при пациенти със СН – доказани ползи при пациенти със сърдечна недостатъчност със запазена фракция на изтласкване (СНзФИ)“. Фокус на презентацията бяха новостите в употребата на empagliflozin и как може да бъде подобрено лечението на пациентите със СН. Проф. Анкер подчерта, че към настоящия момент, въз основа на ръководствата от 2023 г., употребата на SGLT2-инхибиторите като клас 1A медикаменти за намаляване на риска от хоспитализации поради СН и сърдечно-съдова смърт се препоръчват силно. Той говори и за категоричните ползи от терапията както при пациентите със, така и при пациентите без захарен диабет тип 2, еднакви при жени и при мъже, както и при пациенти, които до този момент са приемали различна терапия (MRA, ACE инхибитори, ARB и ARNI). Според него тези резултати, заедно с резултатите от клиничното проучване EMPEROR Reduced за пациенти с левокамерна фракция на изтласкване (ЛКФИ) <40%, подкрепят категорично употребата на empagliflozin в целия спектър на СН, независимо от ФИ. По отношение на качеството на живот, проф. Анкер поясни, че с прие -
ма на empagliflozin се отчитат сигнификантни
ползи дори и според собствената преценка на пациентите.
Според последните гайдлайни употребата на empagliflozin 10 mg се препоръчва веднъж дневно при пациенти със СНнФИ, както и за превенция при пациенти със СН при хронично бъбречно заболяване и захарен диабет тип 2.
Проф. Арман Постаджиян от Българска Лига по Хипертония разгледа промяната в стойностите на артериалното налягане след прием на empagliflozin при пациенти със сърдечна недостатъчност с намалена фракция на
изтласкване (СНнФИ) и сърдечна недостатъчност със запазена фракция на изтласкване (СНзФИ). Според проф. Постаджиян терапията с empagliflozin не води до значително
намаляване на систолното артериално налягане при пациентите със СН и с това се запазват ползите от медикамента. Освен това, той подчерта, че медикаментът дава сърдечно-съдови ползи, независимо от стойностите на АН.






Проф. Яна Симова от Български кардиологичен
и
представи профила на ефикас -
на empagliflozin и посочи, че след прием на медикамента се наблюдават повишаване на хематокрита и намаляване на NT proBNP още в самото начало на терапията, което подчертава отличния профил на безопасност на медикамента и подобрява
прогнозата на пациентите със СН.
Реналният ефект на медикамента беше представен от проф. Николай Рунев, УМБАЛ „Александровска“, който разгледа промените в кривата на eGFR в клиничните проучвания EMPEROR Preserved и EMPEROR Reserved. Според проф. Рунев и неговия опит,
която обясни
ранното включване на empagliflozin е важно за бъбречната функция. Тя посочи, че началните стадии на бъбречната болест могат да бъдат лечими, докато в напреднала фаза заболяването може само да бъде забавено.
Темата за превенцията за пациентите със сърдечна недостатъчност беше разгледана от проф. Иван Груев от НМТБ „Цар Борис ІІІ“. Той отбеляза, че при тези заболявания сато сърдечна недостатъчност и хронична бъбречна недостатъчност превенцията е свързана с постигане на по-дълъг и по-качествен живот, намаляване

[www.medmag.bg ] 17
институт
ност
безопасност
с
доказани ползи и за бъбреците, като те не зависят от това дали пациентите са със захарен диабет тип 2 или не или са с ХБЗ или изобщо нямат такова. За въздействието на empagliflozin върху цялата система на кардио-реналните метаболитни заболявания говори проф. Асен Гудев от УМБАЛ "Царица Йоанна-ИСУЛ". Той беше на мнение, че ранното включване на empagliflozin в терапията води до прекъсване на патофизиологичните механизми в основата на сърдечната недостатъчност. За ролята на SGLT2 инхибиторите говори проф. Мила Любомирова от УМБАЛ „Св. Анна“,
терапията
empagliflozin има
защо
болница и осигуряване на по-приятен и пълноценен живот. Доц. Васил Трайков от Дружеството на кардиолозите в България обобщи резултатите от клиничните проучвания, които показват, че ползите от empagliflozin са консистентни в различните подгрупи и подчерта, че кардиолозите трябва да имат смелостта да изписват този медикамент. В края на експертния панел проф. Иво Петров от „Аджибадем Сити клиник данни за влиянието на SGLT2 инхибиторите върху пациентите с Device терапия. В заключение, всички експерти се обединиха около необходимостта от ранното приложение на empagliflozin в клиничната практика, а проф. Петров постави отворен въпроса дали SGLT2 инхибиторите не трябва да бъдат предписвани не просто рано, а дори и превантивно.
на посещенията в
Н. Чакърова, М. Панчева, З. Андронов, Д. Башчобанов Медицински факултет, Медицински Университет - София Асоциация на студентите изследователи,
ВЪВЕДЕНИЕ Системният лупус еритематозус е сложно автоимунно заболяване, което може да засегне различни орга -
и системи в организма. Това хронично заболяване възниква, когато
имунната система започне да атакува собствените си тъкани и органи. В резултат на това хората със СЛЕ
могат да изпитат широк спектър от
симптоми, които могат да варират по
тежест и проявление.
ЧЕСТОТА И СОЦИАЛНА ЗНАЧИМОСТ Честотата варира между 15 и 50 случая на 100 000 души население, като е по-висока в САЩ, отколкото в Европа и са налице вариации при различните етнически групи. Налице е изразено доминиране на заболяването
при женския пол, като съотношение
средата, които се асоциират с обостряне на заболяването – не само с поява на кожни лезии, но и с имунологично активиране и висцерални прояви. Влияние оказват и някои лекарства, вредни въздействия на работното място (петролови дестилати, трихлоретилен, пестици), вируси (EBV), тютюнопушене[1]
Установена е асоциация с HLADR2 и HLA-DR3, които са свързани с по-ефективната презентация на собствени антигени на автореактивните Т- и В-лимфоцити. Има генетичен дефицит на
(C1q, C2,
материал (т.е. плазмени и ядрени антигени). Получават се дисрегулирани, нетолерантни лимфоцити, насочени към
автоантитела (напр. ANA, anti-dsDNA)[2] Свръхчувствителност тип III (най-често срещана при СЛЕ): Образуване на комплекс
18 І Medical Magazine | март 2024
ни
то мъже:жени е около 10:1. Отчетливото доминиране на СЛЕ при жени се установява във възрастта между 15 и 64 години[1] ЕТИОЛОГИЯ И ПАТОГЕНЕЗА Няма установен определен етиологичен фактор или комбинация от фактори, отговорни за развитието на СЛЕ, но екзацербациите на заболяването е установено, че са индуцирани от действието на фактори на средата като експозиция на слънчева светлина и прием на медикаменти[1]. Експозицията на слънчева светлина е сред основните въздействия на фактори на
протеините
път на комплемента
C4) при около 10% от засегнатите лица[1] Хиперестрогенни състояния (напр. поради употреба на орални контрацептиви, постменопаузална хормонална терапия, ендометриоза) са свързани с повишен риск от СЛЕ[1] Точният патомеханизъм на СЛЕ не е напълно изяснен, но следните два процеса са най-широко разпространените хипотези: Развитие на автоантитела: Дефицит на класическите протеини на комплемента (С1q, С4, С2) е свързано с неспособност на макрофагите да
имунните комплекси и
нормално
вътреклетъчни
антитяло-ан
микроваскуларното
и
на комплемента и възпаление. В резултат се увреждат кожата, бъбреците, ставите, малките съдове[2] Свръхчувствителност тип II: IgG и IgM антитела, насочени срещу антигени върху клетки (напр. червени кръвни клетки) води до цитопения[2] КЛИНИЧНА КАРТИНА В началото на заболяването и при обостряне анамнестично има общи оплаквания като отпадналост, лес-
лупус еритематодеспатогенеза и протичане
на класическия
фагоцитират
апоптотичния клетъчен
скрити
антигени и се произвеждатна
тиген в
русло
активиране
Системен
Системният лупус еритематозус (СЛЕ) е мултисистемно автоимунно заболяване, което засяга предимно жени в детеродна възраст и е най-често срещаната форма на лупус. Патогенезата не е напълно изяснена. Представянето на заболяването е променливо, но обикновено се характеризира с фази на ремисия и рецидив. Симптомите могат да варират от леки и локализирани до животозастрашаващо системно заболяване. СЛЕ може да засегне всеки орган, но типичните находки включват артрит, малариен обрив (обрив от пеперуда на лицето) и конституционални симптоми като треска и умора. Лечението включва мултидисциплинарен подход и екип от ревматолог, нефролог, дерматолог. Ключови думи: Автоантитела, СЛЕ, жени, пеперудообразен обрив. ИМУНОЛОГИЯ
Lupus discoides (Фиг. 2)
е хронична кожна лезия, която се явява самостоятелно или се съчетава със системен
лупус. Острите обриви оздравяват
напълно, дока -
то хроничните оставят цикатриси.
По-голяма част от лупусно болните имат фоточувстви -

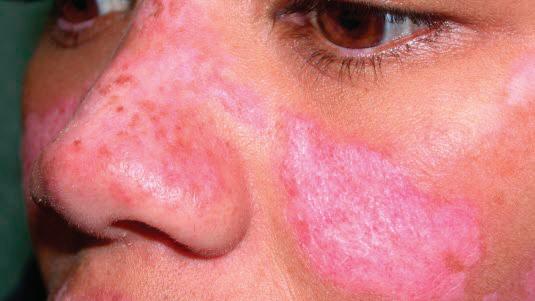
[www.medmag.bg ] 19
брилитет, загуба
тегло. Обективно
вяват:
кожни
Патогномонич
но за заболява
нето е пеперудо
образният обрив по лицето
Фиг.
Представя
като надигната еритем
на лезия, сърбя
ща или болезнена, обхващата скулите и основата на носа. Назолабиалните гънки са свободни - други остро протичащи кожни промени
генерализирани
ят еритем и булоз
ните
на уморяемост, фе -
на
се устано -
1. Характерни за СЛЕ
промени.
-
-
-
(
1).
се
-
-
са
-
-
лезии.
телност. Излагането на слънце води до поява на кожни обриви и до обостряне на заболяването като цяло - увреждането на лигавиците се представят с ерозии и улцерации в устната и носната кухина. Най-характерни са афтите по твърдото небце, които коленните стави. Болните имат мускулна слабост и миалгия. Артритът може да причини ставни деформации и сублуксации[1] 3. Полисерозит. Перикардитът е най-честото увреждане на сърцето при СЛЕ. Клинично има прекордиална болка. Аускултира се перикардно триене. Рядко се развива перикардни сраствания. При засягане на плеврата се развива ексудативен плеврит. Изливите са малки, двустранни. Дифузният перитонит клинично протича с коремна болка, безапетитие, гадене [1] . Фиг. 1 Пеперудообразен обрив по лицето Фиг.
обикновено са неболезнени[1]. 2. Прояви от страна на двигателната система. Артритът и артралгиите са честа проява на заболяването. Симетрично се обхващат периферните стави на ръцете (МКФ, ПИФ), гривнени и
2 Lupus discoides
4.
за точно диагноза на бъбречното увреждане при СЛЕ[1].
5. Невролупус. Засягането на ЦНС може да
бъде дифузно или огнищно. Проявите на дифузно засягане са: главоболие, генерализирани припадъци, асептичен менингит, остро състояние на объркване, когнитивни нарушения, психози. Прояви на огнищно засягане са: инсултоподобен синдром с хемипареза, огнищни припадъци, хорея, трансверзален миелит. Острите психози, епилепсия или тежка депресия могат да бъдат първа изява на заболяването. Органичният мозъчен синдром
коровите функции, увреждане на паметта, на способността на за концентрация,
ната тъкан, на цереброваскулит, съдове тромбози, вътречерепни кръвоизливи
и ретинопатия[1]
6. Прояви от страна на белите дробове. Най-често се наблюдава пневмонит, интерстинална белодробна болест и пулмонална хипертензия. Лупусният пневмонит се среща както при остро, така и при хроничното протичащ СЛЕ. В острите случаи наподобява пневмония, но се съчетава с
други прояви на активен СЛЕ. Хроничната форма на лупусния пневмонит се характеризира със задух и суха кашлица.
10.
11.
ПКК:
да покаже левкопения, тромбоцитопения и/или автоимунна хемолитична анемия или анемия при хронично заболяване.
Биохимия: може да покаже висок BUN и/или креатинин, и/или електролитни отклонения. Изследване на урината и микроскопия на урината: може да покаже протеинурия, хематурия и/или уринни цилиндри[1].
ДИАГНОЗА За поставянето на диагнозата на заболява
20 І Medical Magazine | март 2024
част от лу-
Прояви от страна на бъбреците. Лупусна нефропатия се развива в голяма
суно болните. Клинични прояви, свързани с бъбречно увреждане при СЛЕ, обикновено липсват до появата на нефротичен синдром или ХБН. Бъбречната биопсия дава възможност
при СЛЕ се
на
емоционал -
дължат
в мозъч
представя с нарушения
с
на нестабилност. Тези промени се
на множествени микроинфарктни
или емболии. Може да се наблюдава също
Ренгенологично се установява базална пулмофиброза. При пулмонален васкулит клинично болните имат хемоптое и кашлица, а при пулмонална хипертензия – изразен задух при нормална ренгенография на белите дробове[1] 7. Прояви от страна на сърцето. Освен перикардит, при СЛЕ може да се развие миокардит, ендокардит (Либман-Сакс ендокардит), клапни заболявания или коронарна болест[1] 8. Прояви от страна на гастроинтестиналната система. Освен ако няма доказателства за активност на лупуса и в други органи, симптомите от гастроинтестиналния тракт е малко вероятно да се държат на СЛЕ. Най-честите гастроинтестинални прояви са хепатомегалия, остър панкреатит, дифузен перитонит, мезентериален васкулит, възпалителни промени на червата[1] 9. Прояви от страна на РЕС. При повечето болни в активен стадий се установява генерализирана лимфаденомегалия и спленомегалия.
Лимфните възли са с неспецифична хиперплазия[1]
Очно засягане. Най-често се установява ретинален васкулит, инфарктни на рети
налните съдове са резултат на антифосфолипидни антитела, вторичен
на
-
синдром
Сьогрен с кератоконюктивит[1]
логични маркери: наличие на антитела към двойноверижната ДНК и към Sm-антигена, ниски стойности на C3 и/или C4 при пациенти с активно заболяване[1].
маркери: СУЕ може да е повишен при пациенти с активно заболяване; CRP често нормален (може да бъде повишен при пациенти
-
Лабораторни промени при СЛЕ. Имуно -
Хематологични маркери: Възпалителни
със се
розит, артрит или инфекции).
може
нето се използват класификационни критерии, като е необходимо наличието на 4 от 11 от тях: 1. Пеперудообразен обрив – еритем на или над нивото на кожата на скулите, без да засяга назолабиалните гънки. 2. Дискоиден лупус – еритемни плаки с наличие на сквами по повърхността и развитие на атрофия при по-старите лезии.
Фоточувствителност – развитие на кожни лезии като необичайна реакция на експозиция на слънчева светлина. ИМУНОЛОГИЯ
3.

4. Орална или назофарингеална афтоза –лезии по орална и назофарингеална лигавица – обикновено безболезнени.
5. Артрит – неерозивен артрит, засягащ 2 или повече периферни стави, характерицираш се с чувствителност, оток и излив в ставата.
6. Серозит: - Плеврит – убедителна анамнеза за плеврална болка или плеврално триене, установено от лекар или - Перикардит – документиран чрез ЕКГ, наличие на перикардно триене или чрез установяване на перикарден излив.
7. Лупусен нефрит - Персистираща протеинурия над 0,5 г./24 ч. или над 3+, ако не е провеждат количествен анализ или - Клетъчни цилиндри – могат да бъдат еритроцитни, хемоглобинови, гранулирани, тубулни или смесени.
8. Неврологично ангажиране
- Припадъци – при липса на причиняващи медикаменти или известно
нарушение като уремия, кетоацидора или електролитен дисбаланс или
- Психоза.
9. Хематологично ангажиране:
- Хемолитична анемия с ретикулоцитоза
или
- Левкопения или
- Лимфопения или
- Тромбоцитопения
10. Имунологични прояви:
- Положителна проба за антитела срещу двойноверижната ДНК (anti-dsDNA) или
- Положителна проба за антитела срещу ядрения антиген Sm(anti-Sm antibodies) или
- Положителни проби за антифосфолипидни антитела: повишени нива на антикардиолипинови антитела – клас IgG/IgM - Положителен тест за лупусен антикоагулант - Фалшиво пологителен
сепсис, малигнени хемопатии, ревматоиден артрит, смесена съединителнотъканна болест и др.[1].
КЛИНИЧНИ ФОРМИ Освен класическата клинична картина на заболяването, при системния
Chlorpromazin, Methyldopa, Hydralazin, Procainamid, Isoniazid,
често са конситуционалните симптоми, артралгиите, миалгиите, наличието на еритемо-папулозен обриз и серозит. Спиране на съответния медикамент води до излекуване[1] - Неонатален лупус синдром:
22 І Medical Magazine | март 2024 ИМУНОЛОГИЯ
метаболитно
тест за сифилис персистираш за поне 6 м. 11. Позитивна проба за общи антинуклеарни антитела - ANA, в титър >1:160. Необходимо е да се проведат допълнителни изследвания въз основа на подозирано засягане на органи, включващи образни изследвания като рентгенова снимка на ставите, на гръдния кош (при наличие на симптоми на белодробно засягане), ехокардиография при съмнение за перикарден излив или ендокардит на Либман-Сакс. Може да се вземе кожна биопсия при пациенти с атипична дерматологична картина или без отговор на първоначалната терапия или бъбречна биопсия: в случай на съмнение за лупусен нефрит[1] ДИФЕРЕНЦИАЛНА
Включва лекарствено-предизвикан лупус, недиференцирано заболяване на
ДИАГНОЗА
съединителната тъкан,
лупус се наблюдават
особени
на
-
при бо -
при които има прояви на заболяването, но няма достатъчно положителни диагностични критерии[3] - Лекарствено-индуциран лупус – развива се при използване на медикаменти като
др.
среща се рядко (с висока смъртност) и се дължи на пре -
-
блок от първа до трета степен,периорбитален
-
, цитопения, хепатит, повишени
ми.
поставя при наличието на
•
при
или
• Сърдечен блок, характерен обрив и/или хематологично/чернодробно
плода[4]. Лечение: насочено към специфично засягане на органи. Прогноза: Симптомите обикновено отшумяват в рамките на няколко месеца. ЛЕЧЕНИЕ При всеки пациент със СЛЕ се препоръчва лечение с антималарийни препарати. Действието на антималариците се основава, наред с други фактори, на инхибирането на активирането на вътреклетъчните toll-like рецептори. Хидроксихлороквин и хлороквин са ли -
някои
форми
протичане като:
Субклиничен лупус – наблюдава се
лни,
златни соли и
насянето на майчини антитела. Наблюда
ва се вроден атриовентрикуларен
или дифузен обрив (често се появява през пър
вите седмици след раждането)
чернодробни ензи
Диагнозата се
два критерия при раждането:
Антитела
майката
детето
засягане без установена причина при новороденото/








БРОЙ 74 03.2020 СПЕЦИАЛИЗИРАНО ИЗДАНИЕ ЗА ЛЕКАРИ WWW.MEDMAG.BG БРОЙ 74 03.2020 БРОНХОДИЛАТАТОРИТЕ С ДЪЛГО ДЕЙСТВИЕ ПРИ ЛЕЧЕНИЕ НА СТАБИЛНА ХОББ СТР. 4 ХРОНИЧЕН РИНОСИНУИТ С НАЗАЛНА ПОЛИПОЗА И ЕОЗИНОФИЛНО ВЪЗПАЛЕНИЕ СТР. 24 КИСТИЧНИ ПАНКРЕАСНИ НЕОПЛАЗМИ СТР. 62 ПУЛМОЛОГИЯ ДЕРМАТОЛОГИЯ ГАСТРОЕНТЕРОЛОГИЯ КАРДИОЛОГИЯ И ЕНДОКРИНОЛОГИЯ АЛЕРГОЛОГИЯ И ИМУНОЛОГИЯ БРОЙ 78 07.2020 СПЕЦИАЛИЗИРАНО ИЗДАНИЕ ЗА ЛЕКАРИ WWW.MEDMAG.BG БРОЙ 78 07.2020 КОСВЕНИ ЖЕРТВИ ПО ВРЕМЕ НА COVID-19 ПАНДЕМИЯ СТР. 20 ХРОНИЧЕН ПАНКРЕАТИТ СЪВРЕМЕННИ ВЪЗМОЖНОСТИ ЗА ДИАГНОСТИКА И ЛЕЧЕНИЕ СТР. 42 ПОВЪРХНОСТНА ВЕНОЗНА ТРОМБОЗА ДИАГНОСТИКА И ЛЕЧЕНИЕ СТР. 54 Пробиотици срещу вируси? Може ли пробиотиците и техните активни метаболити да помогнат при COVID-19? НА ФОКУС – СОVID-19 КАРДИОЛОГИЯ ЕНДОКРИНОЛОГИЯ АНГИОЛОГИЯ ХИРУРГИЯ УРОЛОГИЯ ГАСТРОЕНТЕРОЛОГИЯ БРОЙ 80 09.2020 СПЕЦИАЛИЗИРАНО ИЗДАНИЕ ЗА ЛЕКАРИ WWW.MEDMAG.BG БРОЙ 80 09.2020 БОЛЕСТ НА КАВАЗАКИ СТР. 22 РОТАВИРУСНА ИНФЕКЦИЯ СТР. 30 КАРЦИНОМ НА ПРОСТАТНАТА ЖЛЕЗА СТР. 52 НА ФОКУС: ЕВРОПЕЙСКАТА КОМИСИЯ ОДОБРИ УПОТРЕБАТА НА NINTEDANIB ЗА ЛЕЧЕНИЕ НА ИНТЕРСТИЦИАЛНА БЕЛОДРОБНА БОЛЕСТ, СВЪРЗАНА СЪС СИСТЕМНА СКЛЕРОЗА (SSC-ILD) ПЕДИАТРИЯ И НЕОНАТОЛОГИЯ УРОЛОГИЯ ОФТАЛМОЛОГИЯ АКУШЕРСТВО И ГИНЕКОЛОГИЯ ГАСТРОЕНТЕРОЛОГИЯ
2024
цензирани
добрата им ефикасност срещу артрита и специфичните
ремисия, свързани са с по-редки пристъпи на болестта и намаляват уврежданията в хода на заболяването[5,6].
Глюкокортикоидите са средство на
избор за локално лечение на кож-
ни лезии при СЛЕ. Тези от клас IV (напр. клобетазол) могат да се при -
лагат върху скалпа, дланите и хо -
дилата, докато в други области се
препоръчват само глюкокортикои -
ди
от клас II (напр. метилпреднизо -
лон ацепонат) и клас III (напр. моме -
тазон фуроат). Поради нежеланите
ефекти (напр. атрофия, телеангиек-
тазия, периорален дерматит) глюко -
кортикоидите трябва да се прилагат
само периодично и не дългосрочно,
особено не и при обрив тип "пеперуда". Алтернатива е използването
на локални калциневринови инхи -
битори. Тези агенти могат да се при -
лагат като дългосрочно лечение без гореспоменатите рискове, свързани с продължителната употреба на
глюкокортикоиди[7]
Поради забавеното начало на действие на антималариците, повечето пациенти временно се нуждаят от допълнителни, краткосрочно ефективни лекарства, обикновено нестероидни противовъзпалителни средства или глюкокортикоиди. Ако глюкокортикоидите не могат да бъдат намалени до доза от 5 до 7.5 mg/ден, еквивалентна на преднизолон, или да бъдат спрени в рамките на разумен период от време, EULAR препоръчва "дори при пациенти без органно засягане" да се прилагат имуносупресори като азатиоприн, метотрексат или микофенолат мофетил, за да се спестят глюкокортикоидите. Две проучвания фаза III с общо 1684
1.
2. Mok CC, Lau CS. Pathogenesis of systemic lupus erythematosus. J Clin Pathol. 2003
3. Feather A, Randall D, Waterhouse M. Kumar and Clark's Clinical Medicine. Elsevier; 2020
4. Iozza I, Cianci S, Di Natale A, et al. Update on systemic lupus erythematosus pregnancy.
7. Kuhn A, Aberer E, Barde C. Leitlinien Kutaner Lupus Erythematosus (Entwicklungsstufe 1): Dermatologische
5. Bertsias G, Ioannidis JP, Boletis J, et al. EULAR recommendations for the management of systemic lupus erythematosus. Report of a Task Force of the EULAR Standing Committee for International Clinical Studies Including Therapeutics. Ann Rheum Dis. 2008 6. Ruiz-Irastorza G, Khamashta MA. Hydroxychloroquine: the cornerstone of lupus therapy. Lupus. 2008
Qualitätssicherung. In: Korting H, Callies R, Reusch M, Schlaeger M, Sterry W, et al., editors. Leitlinien und Empfehlungen. Berlin: ABW Wissenschaftsverlag GmbH; 2009
8. Bertsias G, Ioannidis JP, Boletis J, et al. EULAR recommendations for the management of systemic lupus erythematosus. Report of a Task Force of the EULAR Standing Committee for International Clinical Studies Including Therapeutics. Ann Rheum Dis. 2008
9. Schneider M. EULAR-Empfehlungen zur Behandlung des systemischen Lupus erythematodes. [EULAR recommendations for the management of systemic lupus erythematosus] Z Rheumatol. 2009
10. Manzi S, Sanchez-Guerrero J, Merrill JT, et al. Effects of belimumab, a B lymphocyte stimulator-specific inhibitor, on disease activity across multiple organ domains in patients with systemic lupus erythematosus:
combined results from two phase III trials. Ann Rheum Dis. 2012
11. Bertsias GK, Ioannidis JP, Aringer M, et al. EULAR recommendations for the management of systemic lupus erythematosus with neuropsychiatric manifestations: report of a task force of the EULAR standing committee for clinical affairs. Ann Rheum Dis. 2010
12. Henderson L, Masson P, Craig JC, et al. Treatment for lupus nephritis. Cochrane Database Syst Rev. 2012
24 І Medical Magazine | март 2024 ИЗПОЛЗВАНА ЛИТЕРАТУРА:
болести
Проф. Ф. Николов, Вътрешни
за
за ЛЕ кожни лезии, антималариците поддържат СЛЕ
лечение на СЛЕ. Освен
в
пациенти показват,
лечението с belimumab е допълнителна ефективна възможност при
Следващото ниво на лечение е показано при наличие на активно засягане на органи, особено когато са засегнати бъбреците и/или централната нервна система. Основната цел е да се идентифицират случаите на антифосфолипиден синдром, който изисква антикоагулация, а не имуносупресия. Иначе имуносупресивното лечение на СЛЕ с органно засягане се основава главно на опита с лупусен нефрит. Микофенолат мофетил (или микофенолова киселина в еквивалентна доза) и ниски дози интравенозен циклофосфамид в комбинация с глюкокортикоиди са налични като индукционна терапия за пролиферативен лупусен нефрит (клас III-IV), в зависимост от най-доброто съотношение риск-полза[11,12].
кремове, из -
на ненужен прием на ан -
и други медикаменти,
в начина на живот- отказ от тютюнопушене, пълноценно хранене, спортуване. ЗАКЛЮЧЕНИЕ Системният лупус еритематозус остава комплексно автоимунно заболяване с разнообразни клинични прояви. Напредъкът в разбирането на етиологията му и разработването на целеви терапии дават надежда за подобряване на резултатите за пациентите. Продължаването на научните изследвания е от решаващо значение за разгадаване на сложността на SLE и проправяне на пътя към по-ефективни лечения. ИМУНОЛОГИЯ
че
SLE[8-10]
Нефармакологичните са използването на слънцезащитни
бягване
тибиотици
промяна


Уважаеми колеги, за мен е чест, от името на организационния комитет и лично от свое име да Ви поканя на Петата национална конференция по иновации в акушерството и гинекологията. На това уникално по рода си у нас научно събитие ще се опитаме да обогатим арсенала от възможностите си за повлияване върху нашите пациентки с нови методи, познания и умения, като същевременно сверим часовниците си по последните достижения в акушеро-гинекологичната практика в Света и да се докоснем до най-новите достижения в нашата област. Основните теми, които ще бъдат разгледани на форума са свързани с новостите в гинекологичната оперативна методика, ендоскопската и роботизирана гинекологична хирургия, новости в консервативното лечение на гинекологичните заболявания, иновативни скринингови методи в акушерството и гинекологията, иновативни инстументални и апаратни технологии в диагностиката и лечението на гинекологичните заболявания и редица други свързани с ежедневната ни практика като специалисти по акушерство и гинекология. С уважение: проф.д-р Петър Петров,дмн Председател на Организационния комитет ПОКАНА ПETA НАЦИОНАЛНА КОНФЕРЕНЦИЯ ПО ИНОВАЦИИ В АКУШЕРСТВОТО И ГИНЕКОЛОГИЯТА 16.05.2024 – 19.05.2024 Hotel HAYAT Dreams Sunny Beach Resort & Spa кк Слънчев бряг
Системна
ВЪВЕДЕНИЕ
Системна склеродермия (СС), извест-
на още като системна склероза, е хро -
нично автоимунно заболяване, зася-
гащо съединителната тъкан и водещо
до изразени в различна степен фи-
броза и склероза в кожата, съдовете и вътрешните органи. Етиологията
на заболяването все още не е изясне -
на и е обект на проучвания. Смята се, че генетични промени и фактори на околната среда (инфекциозни заболявания като CMV, EBV) стоят в основата[1]. Според степента на засягане на кожата, СС
phenomenon, esophageal dismotility, sclerodactyly, teleangiectasia) за описване на симптомите на локализираната и системната форма на заболяването. СС може да доведе до редица усложнения,
недостатъчност, кардиопулмонални усложнения, белодробна интерстициална болест. Целта на тази статия е да представи
26 І Medical Magazine | март 2024
се дели на два типа. Лока
лизирана, по-честата
представлява склероза на кожата на пръсти, ръце, лице, която може да засегне и вътрешните органи. Системната форма е по-рядка и е животозастрашаваща в случаи на ранно засягане на бели дробове, сърце или бъбреци. В миналото се е използвал акронимът CREST (calcinosis
Системна склеродермия (СС), известна още като системна склероза, е хронично автоимунно заболяване, засягащо съединителната тъкан и водещо до изразени в различна степен фиброза и склероза в кожата, съдовете и вътрешните органи. Фактори на околната среда, както и генетични такива, се свързват с развитието на болестта. Клиничната картина е разнообразна. Характерни прояви са феномен на Рейно, кожно засягане, бъбречни и сърдечни промени, гастроинтестинални прояви, бъбречна склеродермична криза. Диагнозата на системна склеродермия е мултифакторна и обикновено се установява чрез комбинация от клинични симптоми, лабораторни изследвания и образни техники. Изследването на антитела при системна склеродермия е от съществено значение за диагнозата. За различните проявления на SSc са изследвани различни средства за лечение - при феномен на Рейно се използват дихидропиридиновите блокери на калциеви канали, склеродактилията се третира с имунуносупресивни средства като метотрексат, артралгиите реагират добре на нестероидни противовъзпалителни лекарства. Вазодилататорната терапия се препоръчва при наличие на пулмонална артериална хипертензия, симптомите от гастро-интестициалния тракт се повличват добре от инхибори на протонните помпи и средства за подобряване на мотилитета, а инхибиторите на ангиотензин-конвертиращия ензим (ACE) са единственото ефективно лечение за склеродермична бъбречна криза.
-
форма,
cutis, Raynauld
склеродермия: преглед на патологията и клиничните аспекти
Цветкова, В. Цветков, З. Андронов, Д. Башчобанов Медицински факултет, Медицински Университет - София Асоциация на студентите изследователи
част от които са с риск за живота – остра бъбречна
клинична картина, влиянието върху качеството на живот, прогноза и възможностите за лечение. ЕТИОЛОГИЯ Фактори на околната среда, както и генетични такива, се свързват с развитието на болестта. Според проучване на Arnett FC and others, СС е асоциирана с наследствени клъстъри от гени заедно с други автоимунни заболявания, като пробандите с анти-центромерни антитела (АСА) и локализирана форма на заболяването имат по-висок риск за проява на фамилни автоимунни заболявания. В същото време, при пробандите с анти-топоизомеразни антитела (АТА) не се открива такава закономерност[2]. По-ранни проучвания на същия изследователски екип установяват, че главният комплекс за тъканна съвместимост (MHC) е определящ за експресията на антитела при СС. DPB1*1301 алелът е тясно свързан с АТА положителна СС, докато наличието на АСА антитела се обяснява най-добре с DQB1*0501 и DQB1*26 епи-алелите[3]. Резултатите от тези проучвания индикират, че серологичните варианти на СС имат различен генетичен фон и носят различен риск от фамилни автоимунни заболявания. От страна на факторите на околната среда, предразполагащи са инфекциозните заболявания – Цитомегаловирус (CMV), Ебщайн-бар вирус ИМУНОЛОГИЯ Ключови
П.
обзор на заболяването системна склеродермия, патогенеза,
думи: Системна склеродермия, автоимунно заболяване, антитела.
(EBV) и парвовирус В19, както и експо -
зиция към различни химични и физични агенти – толуен, ксилен, поливинилхлорид, силициеви прахови частици. Цигареният дим няма доказана патофизио -
логична връзка с отключване на заболяването[1]
ЕПИДЕМИОЛОГИЯ Поради рядкото срещане на СС, епидемиологичните
на Bergamasco A. and

Северна Америка съответно и годишна заболяемост от 0.6-2.3 и 1.4-5.6 на 100,000[4].
Женският пол е свързан с около 5 пъти по-честа и по-ранна проява на заболяването, отколкото мъжкият. Пиковата възраст за започване на заболяването е между 45-54 г. при жени от афроамерикански произход и 55-64 г. при жени от европейско-американски произход. Заболяемостта между 15-24 г. е рядка, с честота 21.2 на 1 000 000 афроамерикански жени и 11.6 от европейско-американски произход[1]
ПАТОФИЗИОЛОГИЯ Патофизиологията на СС е комплексна и все още не напълно уточнена. Основните пътища, водещи до изява на заболяването, са инсулт на кръвоносни съдове, автоимунитет и тъканна фиброза.
Първоначалният васкуларен инсулт може
ензими и инфламаторни цитокини. Следва активация на ендотелни
оксид. Активираните тромбоцити
ват тромбоксан-А2, PDGF(тромбоцитен растежен фактор), TGF-beta и активират тромбина, което води до коагулация, тромбоза, вазоконстрикция и фибробластна активация. По този начин, първоначалният васкуларен инсулт води до тъканна хипоксия.
Имунитетът – вроден и хуморален, има ключова роля в патогенезата на СС. В кръвта и тъканите на пациенти със СС преобладават активирани Т-клетки. При тези пациенти се наблюдава нарушение в съотношението
межди Т-хелпер 1/Т-хелпер 2 (Т-Х1/Т-Х2) цитокини с преобладаване на Т-Х2. Т-Х2 са отговорни за усилена синтеза на колаген и трансдиференциация на миофибробласти поради експресия на повече про-фибротични цитокини - TGF-beta, IL-4, IL-5, IL-13 и на по-малко анти-фибротични
[www.medmag.bg ] 27
данни за заболяването са ограниче
ни. Проучване
Фиг. 1 Кожни изменения при СС А) Феномен на Рейно Б) Флексионна контрактура В) „Папагалско изкривяване” на ноктите на пръстите и абсорбция на дисталната фаланга Д) Фисури на дистална фаланга химни клетки с понижена чувствителност към вазодилататори като простациклини и азотен
-
освобожда
– Интерферон гама. Активираните макрофаги, моницити и дендритни клетки пък са промотори за васкуларна увреда и фиброза чрез активиране на Т и В-клетки и отново чрез продуциране на про-фибротични и про-инфламаторни цитокини. Активираните В-клетки образуват автоантитела с директен патологичен ефект и с висока диагностична стойност[1] КЛИНИЧНА КАРТИНА СС е мултисистемно заболяване, с различно протичане при отделните индивиди. others, използва епидемиологичните данни за СС от 50 публикации и установява заболяе
мост
Европа и
-
7.2-33.9 и 13.5-44.3 на 100,000 в
в
клетки, свръхекспресия на адхезионни молекули, водещи до активация на тромбоцити, тромботична и фибринолитична каскада. Активираните ендотелни клетки експресират ЕТ-1, мощен вазоконстриктор и потенцират адхезията на левкоцити, профилерация на гладкомускулни клетки на кръвоносни съдове и активация на фибробласти. Активираните ендотелни клетки се трансдиференцират в абнормални мезен-
да бъде предизвикан от вируси, автоантитела, протеолитични

28 І Medical Magazine | март 2024 Феномен на Рейно Ранна изява на СС, среща се при над 95% от пациентите. Вазоспазъм след студова експозиция води до трифазова промяна в цвета на пръстите на ръцете, в по-редки случаи и по ушите, носа и езика. Наблюдава се добре изразена демаркационна ивица, след което –исхемични промени със синкаво оцветяване и реактивна хиперемия с червено оцветяване. Не при всички при всички пациенти се наблюдават и трите оцветявания. Трябва да се отбележи, че феномен на Рейно може да присъства и като самостоятелна диагноза, без връзка със СС. Кожни прояви Кожните прояви са най-характерният симптом при СС. Присъстват при почти всички пациенти във всички стадии и прояви на заболяването. Класификацията на СС на локализирана и дифузна форма се базира на кожното засягане. При обхващане дистално от колене и лакти, без засягане на торса, СС се класифицира като локализирана, докато при засягане проксимално от лакти и колене и/или обхващане на торса – дифузна форма на СС. Лицето може да бъде засегнато и при двете форми. Първоначално се наблюдава „фаза на подпухналите пръсти” поради възпаление и оток на ръцете, която може да продължи няколко месеца. Често срещани са сърбеж, обрив и еритем. При едем, притискащ подлежащите структури, често се наблюдава синдром на карпалния тунел. През фазата на инициация започва задебеляване и фиброзиране на кожата. ИМУНОЛОГИЯ

[www.medmag.bg ] 29 През втората фаза – на пролонгирана фиброза, започва задебеляване на кожата дистално от метакарпофалангеалните стави и проксимална прогресия. Фиброзирането на дълбоки субкутанни структури е причина за поява на перманентни контрактури и ограничена мобилност на периферните стави. Промените в лицевата област водят до масковиден фациес/ „рибешка уста” – смаляване на устния отвор. Крайната фаза – на омекотяване на кожата, обикновено се развива години след започване на болестта. Кожата на торса и горните крайници се омекотява и възвръща нормалния си вид. Субкутанните тъкани обаче остават фибротични. Често срещани са телеангиектазии по ръцете и лицето. Избледняват при прилагане на натиск. Могат да се увеличат с напредване на заболяването и се асоциират с повишен риск от пулмонална хипертензия[1]. Мускуло-скелетни прояви Мускуло-скелетните прояви се срещат при почти всички пациенти със СС. Артралгия и миалгия са чести симптоми. Синовит и артрит също се срещат и наподобяват ревматоиден артрит в клиниката си – обхващат метакарпофалангеалните, проксимални интрафарингеални, киткови и глезенни стави. В до 10% от пациентите се развива миопатия и се свърза с бързо прогресираща проксимална мускулна слабост. Пациентите със СС могат да чувстват и отслабване в мускулната сила поради малнутриция, причинена отново от засягане на ставите и кожна фиброза. Фиброзираща-
та миопатия води също до атрофия на мускулите[1]
Гастроинтестинални прояви Проявите от гастроинтистеналния тракт са друг много често срещан симптом при СС. Всеки сегмент от гастроинтестиналната система може да бъде засегнат. Езофагеален дисмотилитет поради фиброза на езофагуса
води до дисфагия и рефлукс и се наблюдава в до 90% от пациентите. При засягане на стомаха се наблюдава за-
бавено стомашно изпразване, поду-
ване, гадене, малнутриция. Интести-
налният дисмотилитет може да бъде
причина за псевдообструкция[1]
Белодробно засягане Белодробното засягане е водеща
причина за смърт при пациентите със
СС. Развива се интерстициална белод-
робна болест (ИББ) и/или пулмонална
хипертензия (ПХ). По-рядко – плеврит, аспирационна пневмония, белодробен кръвоизлив.
ИББ се проявява като двустранна ба-
зиларна пулмонална фиброза. Кли-
нично сигнификанта ИББ се среща
при 50% от пациентите, като често е
асимптомна. Постмортем ИББ е от-
крита при 80% от пациентите. Обик-
новено се развива в първите 4-5 го -
дини от поставяне на диагнозата.
Симптомите включват диспнея, умора и в по-късен етап – непродуктивна кашлица.
ПХ е друга честа белодробна мани-
фестация на СС. Варира от асимпто -
матична до тежка с десностранна сърдечна недостатъчност. ПХ обикновено е късно усложнение на забо -
с лоша прогноза. Перикардните изливи обикновени са малки
по-характерни за дифузната форма на СС
са предиктивен белег за склродермална бъбречна криза. Дилатативна кардиомиопатия се развива поради миокардна фиброза. Фиброза на проводните пътища са причина за аритмии[1].
Бъбречни прояви Преди появата на ангиотензин-конвертиращ ензим инхибиторите (АСЕinh), бъбречната криза вследствие на склеродермия е била с фатален край при почти всички пациенти. Среща се при около 10% от пациентите, предимно при дифузната форма на заболяването и се дължи на васкулопатия. Проявява се с новонастъпила хипертония заедно с бъбречна недостатъчност. Често се съпътства с хемолитична анемия, тромбоцитопения и микроскопска хематурия[1].
ДИАГНОЗА
Диагнозата на системна склеродермия е мултифакторна и обикновено се установява чрез комбинация от клинични симптоми, лабораторни изследвания и образни техники. Важно е да се вземе предвид цялостната клинична картина на пациента за точното поставяне на диагнозата. Настоящите критерии за диагностика включват анализ на характеристиките на кожата и вътрешните органи, както и лабораторни изследвания за потвърждение на имунологичните и възпалителни процеси, свързани със системната
форма на заболяването, докато антителата към центромера са често асоциирани с ограничения тип на системна склеродермия и по-благоприятна прогноза. ELISA и други имунологични
30 І Medical Magazine | март 2024 ИМУНОЛОГИЯ
ляването,
от
на диагнозата. Рискът от развитие на ПХ нараства с увеличаване на възрастта на поставяне на диагнозата. Клинично се изявява с диспнея, гръдна болка, оток на долни крайници, главозамайване и синкоп в по-късните етапи[1] Сърдечни изменения Сърдечните промени включват перикардит, перикарден излив, дилатативна кариомиопатия, аритмии и се асоциират
след повече от 10 години
поставяне
и са
и
Кожните промени се оценяват по модифицирана скала на Роднан, с минимум 0 – за незасегнати области и максимум 3 точки – за тежко кожно задебеляване. Изследването на антитела при системна склеродермия е от съществено значение за диагнозата и оценката на тежестта на заболяването. При този процес се прилагат различни имунологични методи, включително имунофлуоресцентно тестване (ИФА), имуноензимен анализ (ELISA) и имуноблот (Western blot), за да се открият и квантифицират различни антитела, свързани със системната склеродермия. Основните антитела, които се анализират при системна склеродермия, включват антинуклеарни антитела (ANA), които се откриват при голям процент от пациентите с това заболяване. Освен това, специфични антитела като Scl-70 (топоизомераза I), които се наричат и антитела към топоизомераза I, и антитела към центромера, се изследват за тяхната свързаност с определени подтипове на системна склеродермия и за прогнозиращото им значение. ANA се откриват в значителен процент от пациентите със системна склеродермия и могат да бъдат различни по тип и вид на имунофлуоресцентна реакция, като например хомогенен, нуклеарен, центромерен и др. Антителата към Scl-70 са свързани с дифузен тип на
и
за маркер за
методи се използват за квантификация на тези антитела, като се оценява
та концентрация в кръвна проба. Тези
да бъдат от пол
проследяване на болестта и оценка на евентуални терапевтични стратегии при пациентите с системна склеродермия. Лабораторната оценка също е важна част за поставяне на диагноза. Изследва се пълна кръвна картина за проверка на наличието или отсъствието на анемия. Следи се 24-часовия протеин в урината. Маркерите на възпаление не са специфични за поставяне на диагнозата. ЛЕЧЕНИЕ В момента няма дефинитивно лечение или универсално прието сред-
склеродермия.
системна склеродермия
се считат
по-тежка
тяхна
изследвания могат
за при диагностика,
ство за модифициране на естествения ход на болестта. Ранната диагностика играе ключова роля за постигане на по-добри резултати.
За различните проявления на SSc са изследвани различни средства. При феномен на Рейно, основната цел на лечението е да се предотврати исхемия на пръстите и язви. Доказано е използването на вазодилатативна терапия. Първа линия са дихидропиридиновите блокери на калциеви канали като нифедипин и амплодипидин. Простациклинови аналози (илопрост) и ендотелин рецепторни антагонисти (босентан) се използват при рефрактерни исхемични язви на пръстите[1]
Няколко имуносупресивни средства са използвани при склеродактилията, включително метотрексат, хидроксихлорохин, микофенолат мофетил и циклофосфамид. Въпреки липсата на убедителни данни, микофенолат мофетил е предпочитаното средство от повечето ревматолози при умерено до тежко кожно задебеляване. Антихистамини и топични хидратиращи средства могат да помогнат при свръхчувствителността[1]
При наличие на пулмонална артериална хипертензия, освен обучение на пациентите и здравословен начин на живот, се препоръчва допълнителна кислородна терапия, диуретици и антикоагулация при липса на противопоказания. Вазодилататорната терапия се препоръчва и може да включва инхибитори на фосфодиестераза - 5 (тадалафил, силденафил), антагонисти на ендотелиновите рецептори (бозентан, ситаксентан, амбрисентан, макитентан) и/или аналози на простациклина (епопростенол, трепростинил, берапрост, илопрост). Терапията с простациклин се смята за най-ефективна, въпреки че всички тези средства подобряват хемодинамиката и качеството на живот. Комбинираната терапия може да се разгледа при пациенти, които не се подобряват с монотерапия или имат тежка пулмонална артериална хипертензия[1]
Относно сърдечното засягане, за сега няма доказана ефективна имуносупресивна или вазодилатативна терапия.
Както беше споменато по-рано, симптомите от страна гастроинтестиналния тракт присъстват в почти всички пациенти със СС. При пациенти с ГЕРБ се препоръчват модификации на начина на живот, избягване
Белодробните усложнения са водеща причина за смърт при пациенти със СС. При интерстециална белодробна болест, ранната диагностика е от ключово значение за по-добрия изход. Изследване на циклофосфамид показва ползи до 18 месеца, но същите се губят след 24 месеца. Има малки проучвания, доказващи ефективността на циклофосфамид, последван от азатиоприн за поддържане. Трансплантация на белите дробове може да бъде необходима при някои индивиди. Нинтеданиб, инхибитор на тирозиновата киназа, е одобрен от FDA за управление на интерстициалната болест
пи[1].
на ангиотензин-конвертиращия ензим (ACE) са единственото ефективно лечение за склеродермична бъбречна криза. Те трябва да бъдат започнати в най-ранните признаци на склеродермична бъбречна криза, и трябва да се използва максимално толерираната доза. Каптоприл, като по-късо действащ инхибитор на ACE, е предпочитан
бъ
доказана
ЗАКЛЮЧЕНИЕ Системната склеродермия остава предизвикателство за клиницистите, поради разнообразието от симптоми, с които се проявява. Протичането и прогнозата на заболяването зависят от засегнатите органи (предимно бъбреци, сърце и бели дробове). Лечението следва да се извършва от мултидисциплинарен
1. Adigun R. and others, Systemic Sclerosis, May 8,2022
2. Arnett FC, Cho M, Chatterjee S, Aguilar MB, Reveille JD, Mayes MD. Familial occurrence frequencies and relative risks for systemic sclerosis (scleroderma) in three United States cohorts. Arthritis Rheum. 2001 Jun;44(6):1359-62
3. Arnett FC. HLA and autoimmunity in scleroderma (systemic sclerosis) Int Rev Immunol. 1995;12:107–28
4. Bergamasco A. and others, Epidemiology of systemic sclerosis and systemic sclerosis-associated interstitial lung disease, 2019 Apr
5. Teixeira L, Mouthon L, Mahr A, Berezné A, Agard C, Mehrenberger M, Noël LH, Trolliet P, Frances C, Cabane J, Guillevin L., Group Français de Recherche sur le Sclérodermie (GFRS). Mortality and risk factors of scleroderma renal crisis: a French retrospective study of 50 patients. Ann Rheum Dis. 2008 Jan;67(1):110-6
[www.medmag.bg ] 31 ИЗПОЛЗВАНА ЛИТЕРАТУРА:
на белите дробове при СС
през 2019 г.[1]
на късни и големи хранения и пикантни храни, консумация на малки чести хранения. NSAID трябва да се избягват. Инхибиторите на протонните помпи (РРI) се препоръчват пред H2 блокерите, а високи дози РРI могат да се използват, особено при пациенти с ерозивен езофагит. В сериозни случаи може да се разгледа комбинация от РРI и H2 блокери. Пациентите с гастропареза могат да се възползват от средства за подобряване на мотилитета като метоклопрамид, освен протонни
поради гъвкавостта на дозирането си. При правилно
на бъбреците може значително да се подобри, въпреки че това може да отнеме няколко месеца
пом-
Инхибиторите
управление функцията
до години. Важно е да се отбележи, че профилактичното прилагане на инхибитори на ACE не предотвратява склеродермична
бречна криза и не се препоръчва поради
връзка с повишена смъртност[1,5]
екип от специалисти. Въпреки че ранната диагностика и новите терапевтични възможности значително подобряват прогнозата на СС, заболяването все още се характеризира с тежко протичане и висок риск от ранна смърт.
Н. Чакърова,
Ключови думи: Интерстициална белодробна болест, диспнея, кашлица, фиброза.
ВЪВЕДЕНИЕ
ефективно.
Интерстициалните белодробни бо -
лести (ИББ) са разнообразна група от
редки, силно болестотворни белодробни заболявания, характеризиращи се с възпаление и прогресивно
образуване на белези (фиброза) в бе -
лите дробове. Най-често срещаните
видове ИББ са идиопатична белод-
робна фиброза (ИБФ), ИББ, свързана с болести на съединителната тъкан, хроничен пневмонит от свръхчувст-
вителност и ИББ, свързана с тютюнопушенето.
ЕТИОЛОГИЯ Интерстициалната белодробна болест може да бъде причинена от: - Идиопатични интерстициални заболявания като идиопатична интерстициална пневмония, остра интерстициална пневмония, криптогенна организираща се пневмония (COP), интерстициална белодробна болест, свързана с респираторен бронхиолит (RB-ILD), десквамативна интерстициална пневмония (DIP), неспецифична интерстициална пневмония (NSIP) и др.; - Хронична професионална експози
мицин, метотрексат, медикаментиамиодарон, фенитоин, пенициламин, други вещества – кокаин, хероин; - Автоимунни заболявания: системна склероза, полимиозит-дерматомиозит, левматоиден ар трит, системен лупус еритематозус, саркоидоза, еозинофилна пневмония и др.; - Инфекциозни заболявания: туберкулоза, легионелоза[1]
КЛАСИФИКАЦИЯ НА ИДИОПАТИЧНАТА ИНТЕРСТИЦИАЛНА ПНЕВМОНИЯ
Някои от основните видове са: Идиопатична белодробна фиброза е най-често срещаният вид интерстициално белодробно заболяване, характеризиращо се с необратима белодробна фиброза и нарушена белодробна функция. Заболеваемостта е 10:100 000 случая годишно и засяга предимно мъже на възраст 50-70 години. Диагнозата
с наличието на телца на Masson (гранулационни тъканни струпвания, изградени от пенести макрофаги, мононуклеарни клетки и фиброзна тъкан) и хронично петнисто интерстициално възпаление без фиброза[4,2,3] Неспецифична интерстициална пневмония е вид ИББ, характеризираща се
32 І Medical Magazine | март 2024
ция на материали като азбест, кристален
и еколо
гична експозиция
пневмонит от свръхчувствителност (външен алергичен алвеолит), бял дроб на фермера; - Химиотерапевтични агенти - блео -
белодробна
– клинични форми и подход към заболяването
-
силициев диоксид,
-
-
Интерстициална
болест
Андронов,
Цветков,
Панчева Медицински факултет, Медицински Университет - София Интерстициалната белодробна болест се отнася до разнообразна група белодробни заболявания, характеризиращи се с възпаление и белези (фиброза) на интерстициума. Тя обхваща широк спектър от състояния, всяко от които има свои собствени причини, клинични характеристики и прогноза. Тези заболявания заедно водят до уплътняване и втвърдяване на белодробната тъкан, което намалява способността на белите дробове да се разширяват и свиват
ПУЛМОЛОГИЯ
З.
В.
М.
причини за интерстициална белодробна болест (напр. медикаменти, експозиция на околната среда), наличие на картина на обичайната интерстициална пневмония при скенер с висока резолюция или хистопатологични изследвания (Фиг. 1)[2,3] Острата интерстициална пневмония (ОИП) е тежка и може бързо да прогресира до дихателна недостатъчност. Най-често засяга лица без предшестващи белодробни заболявания. Диагнозата се поставя след хистологично изследване[2,3] Криптогенната организираща се пневмония е рядък вид ИББ, характеризиращ се с възпаление на бронхите, алвеоларните канали и алвеоларните стени. Заболеваемостта е 1-3 на 100 000 хоспитализации. Засяга предимно лица на възраст 40-50 години. Диагностика: хистологично се характеризира
леко
-
без специфични хистопатологични находки, които характеризират ИББ. Засяга жени непушачи на възраст 50-60 години и е свързана със заболявания на съединителната тъкан (напр. системна склероза), ХИВ инфекция и пневмонит от свръхчувствителност. Диагностика: Субплеврално тъканта е запазена и няма образ на пчелна пита при образно изследване. Хистологичните находки включват интерстициално задебеляване, дължащо се на фиброза и/или възпалителни клетки[2,3].
изисква отсъствие на други известни
с
до умерено хронич
но интерстициално възпаление,
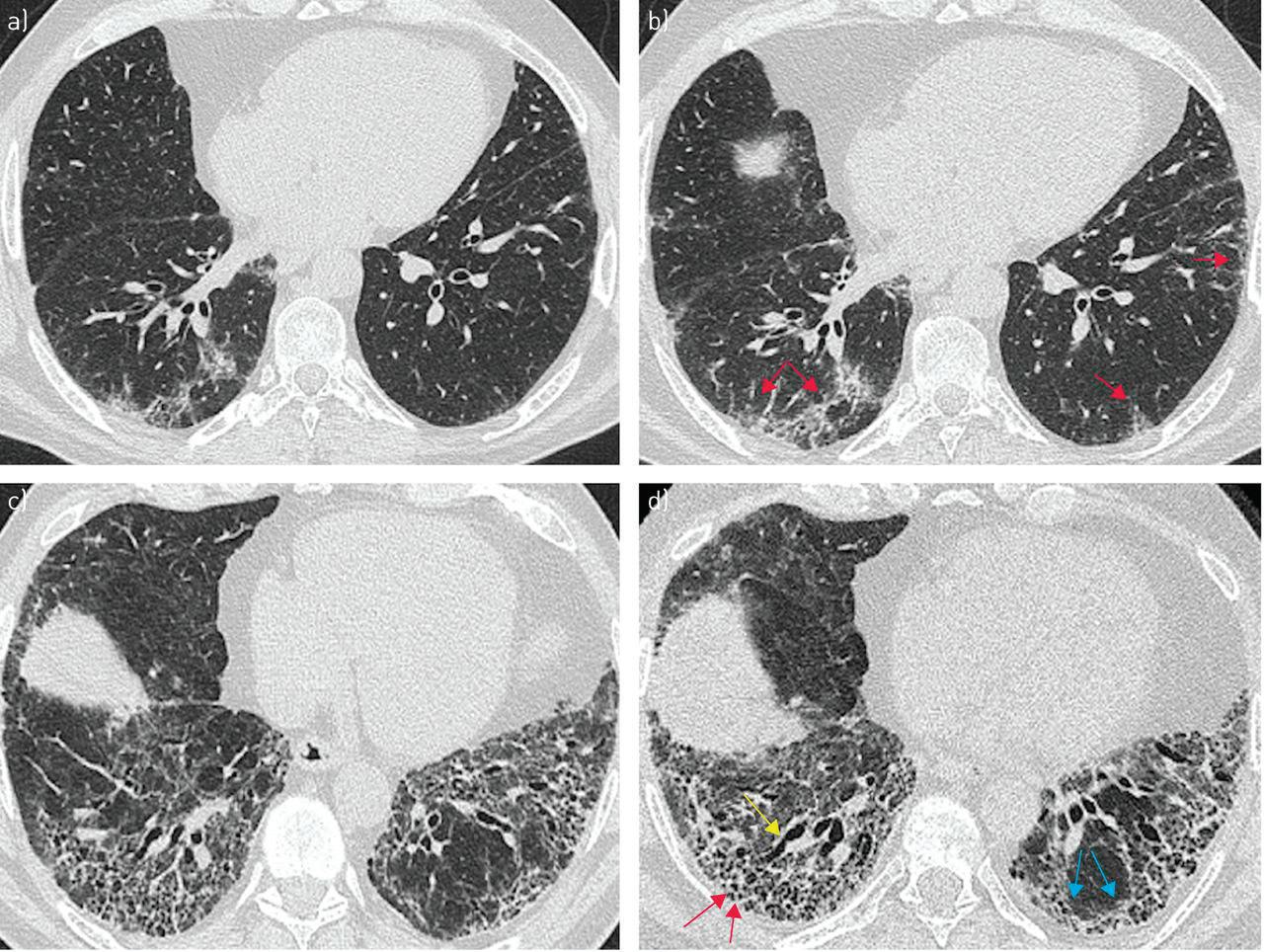
Десквамативна интерстициална пневмония
е рядък вид ИББ, характеризиращ се с възпа -
ление на белия дроб, дължащо се на интра -
алвеоларна мононуклеарна инфилтрация.
Засяга мъже на възраст 40-50 години с анамнеза за тютюнопушене. Диагностика: Образните изследвания показват изсветлявания в
долните белодробни лобове, обикновено без периферни ретикуларни потъмнявания. Хистологично се характеризира с интраалвеолар -
но натрупване на макрофаги и удебеляване
на алвеоларните септи[2,3].
Респираторен бронхиолит - интерстициална белодробна болест - рядка, лека ИББ, характеризираща се с бронхиоларно възпаление. Засяга лица на възраст 30-50 години с анамнеза за тютюнопушене. Диагностика: хисто -
ботници в
корабостроенете, пожарникари, водопроводнчици. Клиничната картина се развива 15-20 дни след първоначалното излагане: диспнея при усилие, суха кашлица, която се трансформира в продуктивна, барабанни пръсти.
Усложненията са рак на белия дроб, най-често срещан от които е бронхогения карцином, мезотелиом. На ренгенова снимка се установяват дифузни двустранни инфилтрати предимно в долните лобове, интерстициална фиброз, калцирани плеврални
плаки, плеврален излив, супрадиахрагмални и плеврални ретикулонодуларни помътнявания/плаки[5,6].
Силикозата (Фиг. 3) се предизвиква от силициев диоксид. Рискова група са миньори, работници в кариери, производство
[www.medmag.bg ] 33
логично
с натрупване на кафяви пигментирани макрофаги и бронхиоларно субмукозно възпаление[2,3] ПНЕВМОКОНИОЗИ Някои от основните видове са: Азбестозата (Фиг. 2) се дължи на азбестови влакна в белите дробове. Рискова група са миньори и мелничари на азбест, производители на спирачни накладки и изолация, ра -
се характеризира
на керамика, с пясък, производители на стъкло, строителни работници. Има две форми-остра и хронична. Острата силикоза се характеризира с диспнея, кашлица, плевритна болка. Хроничната силикоза: хронична кашлица (често с храчки), диспнея при усилие, умора, загуба на тегло. Усложненията са повишен риск от туберкулоза (препоръчва се ежегоден PPD тест), прогресивна маФиг. 1 Аксиални образи от компютърна томография (КТ) а) в началото и б) при 12-месечно проследяване при пациент с идиопатична белодробна фиброза (ИБФ) б) Забелязва се по-прогресиращото възпаление в десния долен лоб с нови зони на субплеврална фиброза в левия долен лоб (червени стрелки). Аксиални компютърни томографски изображения при друг пациент с ИБФ в) в началото и г) при контролно сканиране след 12 месеца. г) Забелязват се прогресиращите пчелни пити (червени стрелки), тракционното разширение на дихателните пътища (жълта стрелка) и ретикулацията в двата лоба (сини стрелки).
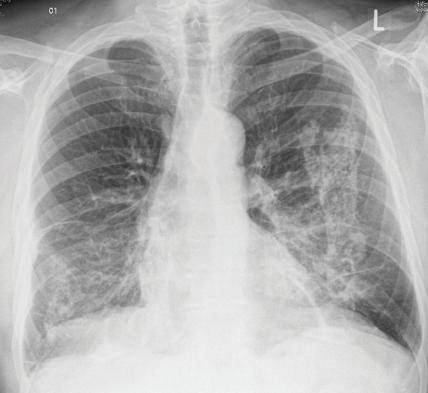
сивна фиброза, дихателна недостатъчност, кор пулмонале, калцификати. На ренгеново изследване се установяват голям брой
кръглени, единични, малки (<1 cm) помътнявания, особено в горния дял на белите дробове, двустранни дифузни помътнявания - тип матово стъкло[5,6] Антракозата се
прах и сажди във въздуха. Рискова група са
градско население, въгледобивни работници. Клиниката протича по-леко от другите видо -
ве пневмокониоза, обикновено безсимптомни. Засегнати са предимно горните дялове на
белите дробове, рядко се наблюдава фиброза. На ренгенова снимка се наблюдават хетерогенни белодробни инфилтрати[5-7]
Токсичен синдром от органичен прах – при -
чинява се от органичен прах, замърсен с микотоксини (напр. от плесенясало зърно или сено). Рискова група са земеделски сто -
пани, работещи със зърно, сено, силаж и затворени животни (напр. свине и птици). Про -
явява се с треска, грипоподобни симптоми, приблизително 4-12 часа след
протеин А (SP-A), сърфактантния протеин D, Toll-like рецептори и Krebs von den Lungen-6/муцин 1[9]. Miądlikowska et al. са направили преглед на статиите за белодробна фиброза при интерстициална пневмония с автоимунни характеристики и са установили, че Krebs von den Lungen-6, сърфактантният протеин А, хемокиновият лиганд 9 (CXCL9), CXCL10, CXCL11 и CXCL1 са свързани с тежестта
автоимунни характеристики[10]. При пневмонит от свръхчувствителност, след
По-късно фибробластите развиват диференциация на
съставляват фибротичната фаза. При коронавирус 19 (COVID-19) след инфекция с коронавирус на тежкия остър респираторен
алвеоларния епител. Седмици по-късно се развива пролиферация на фибробластите и отлагане на екстрацелуларен матрикс[11]. В сравнение с
фактор-β (TGF-β), интерлевкин-17 и интерлевкин-8[12]. Оста ACE2-Ang-(1-7)-MasR
34 І Medical Magazine | март 2024
въглероден
за
причинява от
-
Специфична ренгенова находка не се ус -
Патогенезата на фиброзната ИББ е хетерогенна, тъй като различни заболявания могат да причинят ИББ. Те се характеризират с деформации на алвеоларните стени. Дълго време преобладаващата хипотеза подчертаваше ключовата роля на персистиращия алвеолит, който уврежда белия дроб и модулира фиброгенезата, независимо от иницииращите агенти. Настоящата концепция за патогенезата на ИББ се основава на епителен/фибробластен Фиг. 2 Азбестоза път с увреждане и активиране на епитела, образуване на субепителни фибробластни/миофибробластни огнища и прекомерно натрупване на екстрацелуларен матрикс. Съществена стъпка във възстановяването на алвеоларната цялост е бързата реепителизация на променената повърхност, главно чрез епителна пролиферация и миграция[8]. Няколко серумни биомаркери могат да бъдат открити като диагностични и прогностични фактори при пациенти с ИББ, като например
с белодроб
на фиброза при интерстициална пневмония
вдиш
на
антиген-представящите клетки (макрофаги, дендритни клетки) разпалват отговора на Т-хелпер тип 1. Следват каскади от производство
миофибробласти, а колагенът и екстрацелуларният матрикс
синдром 2 (SARSCoV-2) се развива дисфункция на алвеоларен тип II клетки
предизвиква директен
ефект върху
имат повишени нива на интерферон-γ, трансформиращ растежен
противовъзпалително и антифиброзно действие; ACE2 е и
за
Дисбалансът на оста ACE2-Ang, причинен от свързването на SARS-CoV-2 с рецепторите на ACE2, може да доведе до повишаване на нивата на TGF-β и така да допринесе за последващото след COVID-19 фиброза[13] КЛИНИЧНА КАРТИНА Включва прогресиращ задух, диспнея при ПУЛМОЛОГИЯ
експозиция
та.
тановява[5,6]. ПАТОФИЗИОЛОГИЯ
сърфактантния
и прогнозата при пациентите
-
с
ване
органични антигени,
на цитокини и хемокини и активиране на комплемента.
и се
цитотоксичен
нормалната контрола пациентите с COVID-19
има
рецептор
SARS-CoV-2.
усилие, която прогресира до диспнея в покой, постоянна кашлица без експекторация, умора. Фебрилитетът е често срещан при свръхчувствителен пневмонит и саркоидоза, но иначе е рядкост. Аускултаторната находка включва двустранни базални инспираторни хрипове. Могат
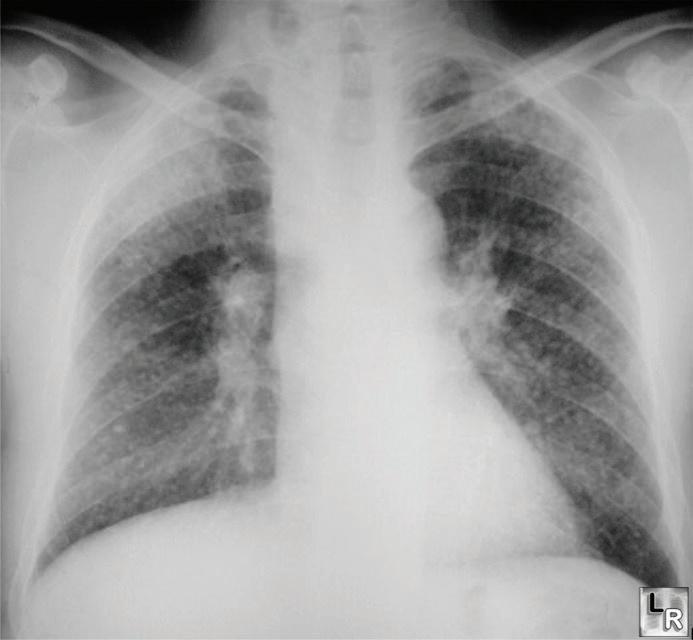
ДИАГНОЗА Тя се поставя на базата на клинични и параклинични изследвания. Важно
значение има провеждането на компютърна томография с висока резолюция на гръдния кош. Мо -
гат да се наблюда -
ват находки, типични за интерстициалната пулмонална фиброза като: - пчелна пита: множество кистозни лезии в белодробния паренхим, дължащи се на фиброза, непра -
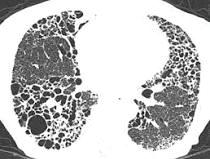
[www.medmag.bg ] 35 Фиг.
Силикоза Фиг.
Дифузна интерстициална фиброза с бронхиектазии и булозни изменения.
3
4
на съединителната тъкан,
или васкулит. В напред
да се наблюдават находки, подсказващи за заболяване
саркоидоза
налия стадий се наблюдава барабанни пръсти и цианоза[14].
буларните септи (Фиг. 4). - образ тип матово стъкло, тракционна бронхиектаза (необратимо разширяване на бронхите и бронхиолите вследствие на фиброза); - бронхиолектаза, калцификати[15] От лабораторните изследвания задължително трябва да се проверят нивата на автоантитела: антинуклеарни антитела (ANA), ревматичен фактор, anti-Jo-1 антитела, да се направи пълна кръвна картина с обсервацио за анемия, еозинофилия, биохимия – раздвижени чернодробни ензими при автоимунните заболявания[15] Функционалният тест на бял дроб има за цел да определим тежестта на заболяването. Инвазивно изследване се прави, когато диагнозата остава неясна или ще промени хода на лечението. То се състои в бронхоскопия с бронхоалвеоларен лаваж или хирургична белодробна биопсия. Прилага се, ако диагноза -
вилно задебеляване на интрало
дящ подходът на изчакване без лекарствена терапия. Много от формите на ИББ могат да се лекуват успешно с медикаменти. Някои лекарства са
подходящи само за определени фор -
ня-
кортикостероиди - предниз -
-
Имуносупресивни лекарства - те понякога се предписват заедно с или
вместо кортикостероиди. Някои от
най-често предписваните имуно -
супресивни лекарства, използвани при пациенти с ИББ, включват следното: микофенолат мофетил (CellCept®) или микофенолова киселина (Myfortic®), Азатиоприн (Imuran®), Циклофосфамид (Cytoxan®), Ритуксимаб (Rituxan®)
Антифиброзни лекарства - два медикамента са одобрени от U.S. Food and Drug Administration - Нинтеданиб
(Ofev®) е одобрен и за хора с ИББ, свързана със склеродермия, или други видове прогресивна белодробна фиброза. Конкретният механизъм не е известен, но наличните данни сочат, че той потиска трансформиращия растежен фактор бета и изглежда има както антифиброзни, така и противовъзпалителни свойства, а Пирфенидон (Esbriet®) е троен киназен инхибитор, който блокира няколко пътя, водещи до развитието на белези. Допълнителната суплиментация с кислород облекчава натоварването на сърцето и белите дробове и може да подобри симптомите
ние, кондициониране
физически упражнения, техники за дишане и техники за пестене на енергия, оценка на дихателната терапия, хранителни консултации и психосоциална подкрепа.
Лечението се счита за успешно, ако симптомите, физиологичните данни и рентгеновите находки се стабилизират. Дори и при лечение, много видове ИББ прогресират по естест-
1. Raghu G, Remy-Jardin M, Richeldi L, et al. Idiopathic Pulmonary Fibrosis (an Update) and Progressive Pulmonary Fibrosis in Adults
2. Khanna D Tashkin DP Denton CP Renzoni EA Desai SR Varga J Etiology, risk factors, and biomarkers in systemic sclerosis with interstitial lung disease.
3. Travis WD Costabel U Hansell DM et al. An official American Thoracic Society/ European Respiratory Society statement: update of the international multidisciplinary classification of the idiopathic interstitial pneumonias.
4. Chandra D, Maini R, Hershberger DM. Cryptogenic Organizing Pneumonia
6. Karkhanis VS, Joshi JM. Pneumoconioses. Indian J Chest Dis Allied Sci. 2013
5. Kim K-I, Kim CW, Lee MK, et al. Imaging of Occupational Lung Disease
7. Mirsadraee M. Anthracosis of the lungs: etiology, clinical manifestations and diagnosis: a review.
8. Wuyts WA, Agostini C, Antoniou KM, et al. The pathogenesis of pulmonary fibrosis: a moving target.
9. Stainer A, Faverio P, Busnelli S, et al. Molecular biomarkers in idiopathic pulmonary fibrosis: state of the art and future directions.
10. Miadlikowska E, Rzepka-Wrona P, Milkowska-Dymanowska J, et al. Review: serum biomarkers of lung fibrosis in interstitial pneumonia with autoimmune features—what do we already know.
11. Michalski JE, Kurche JS, Schwartz DA. From ARDS to pulmonary fibrosis: the next phase of the COVID-19 pandemic.
12. Trans S, Ksajikian A, Overbey J, et al.
Pathophysiology of pulmonary fibrosis in the context of COVID-19 and implications for treatment: a narrative review.
13. Morganstein T, Haidar Z, Trivlidis J, et al. Involvement of the ACE2/ang-(1-7)/MasR Axis in pulmonary fibrosis: implications for COVID-19
14. Thomas Brack, Amal Jubran, Martin J. Tobin. Dyspnea and Decreased Variability of Breathing in Patients with Restrictive Lung Disease.
15. Raghu G, Remy-Jardin M, Myers JL, et al. Diagnosis of Idiopathic Pulmonary Fibrosis.
An Official ATS/ERS/JRS/ALAT Clinical Practice Guideline.
16. Kalchiem-Dekel O, Galvin J, Burke A, Atamas S, Todd N. Interstitial Lung Disease and Pulmonary Fibrosis: A Practical Approach for General Medicine Physicians with Focus on the Medical History. 17. This information was reviewed and approved by Katherine Rosen, RN, MSN, ANP-C, Joshua J. Solomon, MD (1/31/2022) - https://www.nationaljewish.org/ conditions/interstitial-lung-disease-ild/ild/ treatment
36 І Medical Magazine | март 2024 ИЗПОЛЗВАНА ЛИТЕРАТУРА:
та остава неясна след бронхоалвеоларен лаваж[16]
Лечението на ИББ се основава на конкретната диагноза на ИББ и тежестта на заболяването. Понякога е подхо
ЛЕЧЕНИЕ
дат предписани на
ИББ: Орални
олон
ми на ИББ.
ми на ИББ, но не и за други. Има
колко лекарства, които могат да бъ-
хора с
или друга форма на кортикос
тероид се използва при много фор -
на задух и умора, но не всички пациенти задължително се нуждаят от него. За повечето пациенти с ИББ се препоръчва програма за белодробна рехабилитация, която включва обуче
-
на
рентгеновите находки и физиологичните данни. Това може да включва състояния като белодробна хипертония или дясна сърдечна недостатъчност[17] ПРОГНОЗА Прогнозата на ИББ варира в зависимост от основната причина и степента на фиброза. Ранното диагностициране и подходящото лечение са от решаващо значение за подобряване на резултатите и повишаване на качеството на живот на засегнатите лица. ЗАКЛЮЧЕНИЕ Интерстициалната белодробна болест представлява значително предизвикателство в клиничната практика поради разнообразната си етиология и сложния диагностичен процес. Мултидисциплинарният подход, включващ пулмолози, ревматолози и патолози, е от съществено значение за точната диагноза и оптималните грижи за пациентите. Необходими са непрекъснати изследователски усилия за по-нататъшно разбиране на патогенезата на интерстициалната белодробна болест и разработване на целеви терапии за подобряване на резултатите. ПУЛМОЛОГИЯ
вен път с влошаване на симптомите,



ХОББ
ОПРЕДЕЛЕНИЕ
Хроничната обструктивна белодроб -
на болест (ХОББ) е състояние, характеризиращо се с постоянни респираторни симптоми (кашлица, диспнея)
и ограничение на въздушния поток (постбронходилататорно съот-
ношение FEV1:FVC <0.70), което се
дължи на комбинация от обструкция на малките дихателни пътища
и деструкция на паренхима. Базира се на две заболявания с хрони -
чен ход - хроничен бронхит и емфизем (Фиг. 1).
Хроничният бронхит се характеризира с продуктивна кашлица в продължение на поне 3 месеца годишно в продължение на 2 последователни години, която не може да бъде обяснена с алтернативна диагноза.
Емфиземът е трайно разширяване на белодробните въздушни пространства дистално от терминалните бронхиоли, което се дължи на разрушаване на алвеоларните стени и бе
мъжкия пол[2]
ЕТИОЛОГИЯ Традиционно се смяташе, че хроничната обструктивна белодробна болест (ХОББ) се причинява от тютюнопушенето. Въпреки това през последното десетилетие се подчертава значението на рисковите фактори за ХОББ, които не са свързани с тютюнопушене, като се появиха проучвания за тежестта, рисковите фактори и клиничните прояви на ХОББ при непушачи. Около половината от всички случаи на ХОББ в света се дължат на несвързани с тютюнопушенето рискови фактори, които варират в зависимост от географския регион. Тези фактори включват замърсяване на въздуха, професионални експозиции, лошо контролирана астма, тютюнев дим
38 І Medical Magazine | март 2024
лодробните
за газообмена. Хроничният бронхит и емфиземът често се проявяват едновременно при пациенти с ХОББ[1] ЕПИДЕМИОЛОГИЯ Съотношението между мъже и жени е 3:2 в полза на мъжете, най-вероятно поради някои социално-икономи
-
капиляри, необходими
чески фактори, като по-големия брой пушачи сред
да, инфекциозни заболявания и нисък социално-икономически статус (Фиг. 2). Нарушеният растеж на белите дробове в детска възраст, причинен от редица експозиции в ранна възраст, също е свързан с повишен риск от ХОББ. Потенциалните механизми за патогенезата на ХОББ при непушачи включват възпаление, оксидативен стрес, ремоделиране на дихателните пътища и ускорено стареене на белите дробове. В сравнение с пушачите, които развиват ХОББ, непушачите с ХОББ имат сравнително леки хронични респираторни симптоми, малък или никакъв емфизем, по-леко ограничение на въздушния поток и по-малко съпътстващи заболявания, въпреки това обострянията могат да бъдат чести. Разбирането на ролята на генетичните фактори и факторите на околната среда за развитието на ХОББ може да позволи ранна интервенция или подобряване на стратегиите за превенция[3] КЛАСИФИКАЦИЯ Класификациите по GOLD за преценка на пргонгозата и за терапевтичния подход при ХОББ са представени съответно в
ХОББ
заболяване, което засяга дихателните пътища, белодробния паренхим и белодробните съдове. Смята се, че процесът включва оксидативен стрес и дисбаланс между протеази и антипротеази. Емфиземът описва една от структурните промени, наблюдавани при ХОББ. При него се наблюдава разрушаване на алвеоларните въздушни торбички (газообменните повърхности на белите дробове), което води до обструктивна физиология,
в околната сре
Табл.1 и Табл. 2[3] . ПАТОГЕНЕЗА
е възпалително
– етиология и
П. Цветкова, Д. Башчобанов Медицински факултет, Медицински Университет - София Хроничната обструктивна белодробна болест (ХОББ) е състояние, характеризиращо се с постоянни респираторни симптоми (кашлица, диспнея) и ограничение на въздушния поток (постбронходилататорно съотношение FEV1:FVC <0.70), което се дължи на комбинация от обструкция на малките дихателни пътища и деструкция на паренхима. Базира се на две заболявания с хроничен ход - хроничен бронхит и емфизем. ПУЛМОЛОГИЯ Ключови думи: Белодробни заболявания, емфизем, хроничен бронхит, хронична обструктивна белодробна болест.
клинични белези М. Панчева,
а
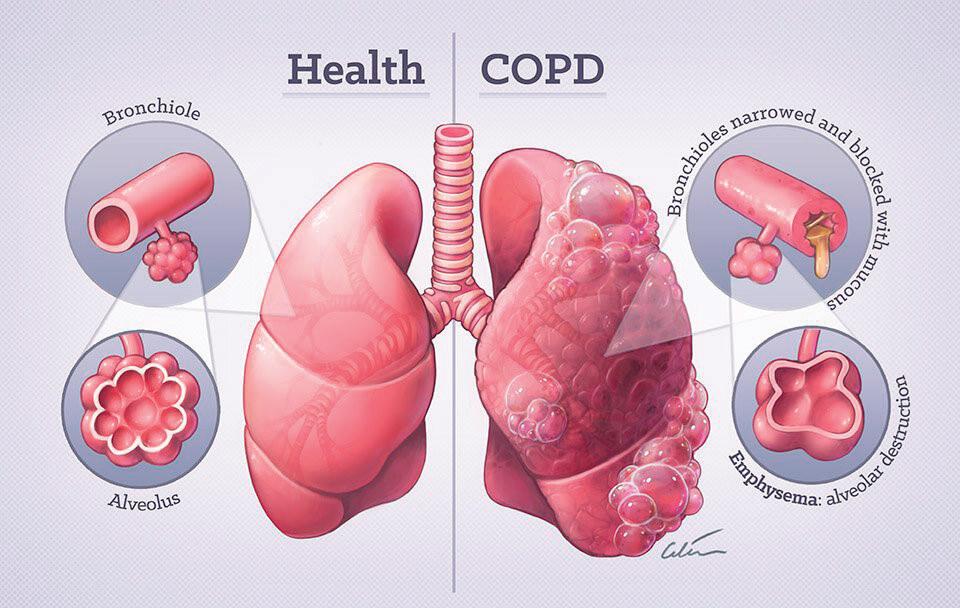
емфизем, A1АТ-дефицитният
предимно долните лобове. Възпалителният от-
в риск от
протеазо-медиирано увреждане. А1АТ дефицит
и обструкцията на дихателните пътища водят до намаляване на форсирания експираторен обем (FEV1), а разрушаването на тъканите води до огранича -
ване на въздушния поток и нарушен га -

зообмен. Свръхразруване на белите дробове често се наблюдава при образни изследвания и се дължи на задържането
COPD Medical Illustration by Dr Ciléin Kearns, https://www.mrinz.ac.nz/ programmes/copd
2
Risk Factors of COPD –Asthma Bhawan, https:// asthmabhawan.com/ chronic-obstructivepulmonary-disease-copd/
[www.medmag.bg ] 39
ване на еластин води до загуба
еласти
рекойл и причинява колапс на дихателните пътища по време на издишване
Фиг.
).
1 антитрипсин е
ка причина за емфизем и включва липса на антипротеази,
която дисбалансът оставя
паренхим
дразнители (напр. тютюнопушене) предизвикват възпалителна реакция. Неутрофилите и макрофагите се включват и освобождават множество възпалителни медиатори. Опосредстваното от протеазите разруша -
на
чен
(
3
Недостигът на алфа-
ряд
при
белодробния
трябва да се подозира при пациенти с ХОББ, при които се наблюдава чернодробно увреждане, тъй като се причинява от неправилно нагъване на мутиралия протеин, който може да се натрупа в черния дроб. Фиг. 1 Отляво – бронхи и алвеоли на здрав бял дроб. Отдясно – признаци на хроничен бронхит и емфизем – стеснени бронхиоли,, изпълнени с мукоза; алвеоларна деструкция
Фиг.
Рискови фактори за ХОББ 1. Тютюнев дим 2. Астма 3. Белодробни инфекции 4. Генетична предиспозиция 5. Вредни газове в околната среда
Табл. 1 Табл. 2 Степен Постбронходилататорен FEV1% от прогнозната стойност GOLD 1: лека ≥80% GOLD 2: умерена 50-79% GOLD 3: тежка 30-49% GOLD 4: много тежка <30% Оценка на група GOLD Група Обостряния през последната година Острота на симптомите mMRC скала за диспнея Резултат от CAT Gold група А 0 или 1, което не води до хоспитализация 0-1 0-9 GOLD група B ≥2 ≥10 GOLD група Е ≥2 или ≥1, което води до хоспитализация Всякаква тежест За разлика от свързания с тютюнопу
шенето
обхваща
говор
на въздух от колапса на дихателните пътища по време на издишване. Невъзможността за пълноценно издишване също води до повишаване на нивата на въглероден диоксид (CO2). С напредването на заболяването често се наблюдава
Фиг. 3
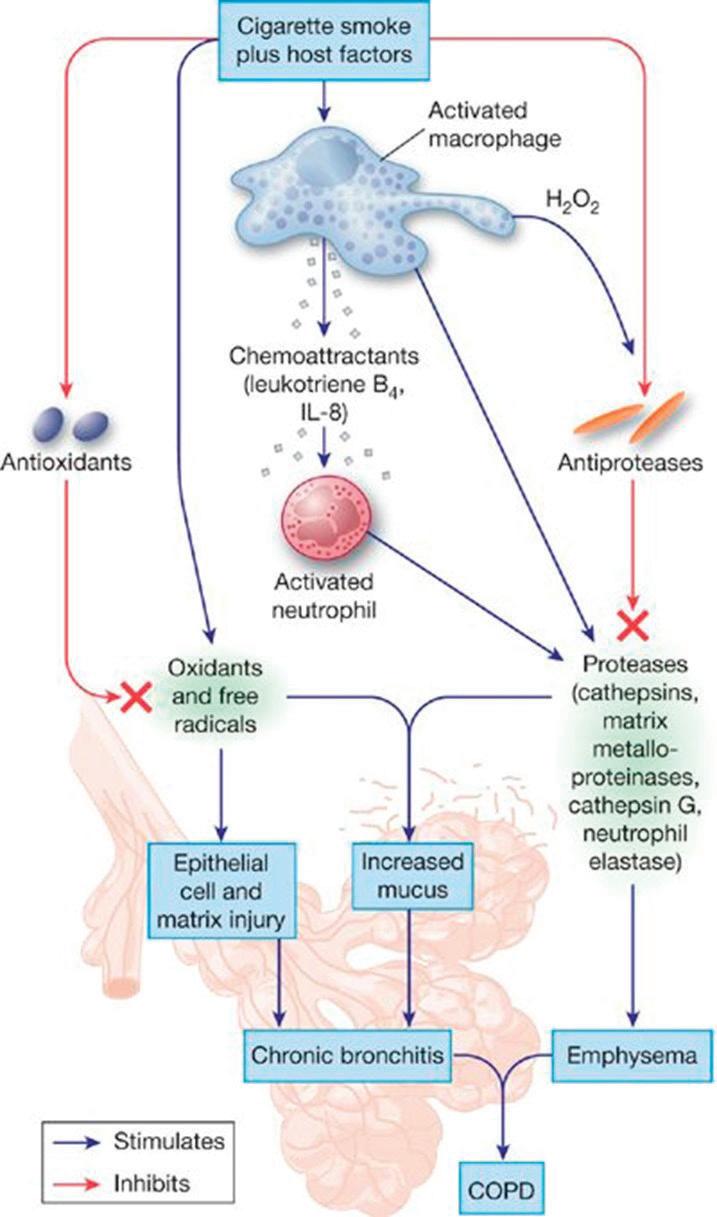
Фиг. 4
Барабанни пръсти https://commons. wikimedia.org/wiki/ File:Dedos_con_ acropaquia.jpg
и
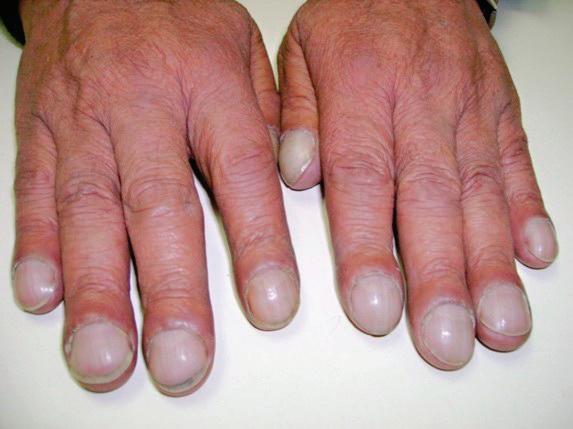
40 І Medical Magazine | март 2024
Патогенеза
ХОББ при тютюнопушене[4]
на
влошаване на газообмена. Намаляването на вентилацията или увеличаването на физиологичното мъртво пространство води до задържане на CO2. Пулмоналната хипертония, която може да се появи, е прояава на дифузна вазоконстрикция, причинена от хипоксемията[4]. КЛИНИКА Симптомите, придружаващи ХОББ, са минимални или неспецифични, докато болестта не достигне напреднал стадий. Те могат
тахипнея: o в начални етапи: само при усилие o в напреднал стадий: непрекъснато Дишане с присвити устни (пациентът вдишва през носа и издишва бавно през
Този начин на дишане увеличава налягането в дихателните пътища и предотвратява бронхиалния колапс по време на последната фаза на издишването. По-често се среща при пациенти с емфизем. · Удължена фаза на експириум, хрипове или крепитации в края на експириума, приглушено дишане.
Цианоза, дължаща се на хипоксемията.
НА НАПРЕДНАЛА ХОББ[5] Набъбнали шийни вени. Бъчвовиден гръден кош: тази деформация се наблюдава най-често при лица с емфизем. · Асинхронизъм на гръдния кош и корема по време на дишане. · Използване на помощни дихателни мускули поради дисфункция на диафрагмата. · Отслабено дишане при аускултация. ПУЛМОЛОГИЯ
да включват[1]: · Хронична кашлица с експекторация (експекторацията обикновено се появява сутрин). Диспнея
стиснати устни).
·
· Тахикардия. ХАРАКТЕРИСТИКИ
Вторична полицитемия. Объркване: поради хипоксемия и хиперкапния.
Барабанни пръсти (Фиг. 4).
ХАРАКТЕРИСТИКИ
ВСЛЕДСТВИЕ НА
А1АТ ДЕФИЦИТ СА:
· Началото обикновено е по-ранно (<60 години).
Често се наблюдават и чернодробна симпотматика (жълтеница),
свързана с хепатит или цироза.
Първоначално

ДИАГНОЗА ХОББ често се оценява при пациенти със съответните симптоми и рискови фактори. Диагнозата
наличен и достъпен)
Дългодействащ бета-агонист (LABA), напр. салметерол, формотерол
ИЛИ дългодействащ мускаринов антагонист (LAMA), напр. тиотропиум бромид
ИЛИ да се обмисли самостоятелно приложение на спаси-
телен медикамент при пациенти с много рядко срещана
диспнея.
Краткодействащ бета-агонист (SABA), напр. албутерол, левалбутерол Или краткодействащ мускаринов антагонист (SAMA), напр. ипратропиум
Фиг. 5
Medical X-Ray imaging by Nevit Dilmen, https://commons. wikimedia.org/wiki/ File:Medical_X-Ray_ imaging_WFH07_nevit.jpg
Табл. 3
[www.medmag.bg ] 41
GOLD група
Спасителни
GOLD
фармакологично лечение при стабилна ХОББ
Дневна схема
лекарства
група А Дългодействащ бронходилататор (за предпочитане, ако е
бромид Краткодействащ
татор за незабавно
GOLD
с LABA/LAMA, напр. умеклидиний/ вилантерол GOLD група Е Комбинирана терапия с LABA/LAMA ИЛИ, при пациенти с брой еозинофили ≥ 300 клетки/мкл, да се обмисли тройна терапия с LAMA/LABA/ICS, напр. флутиказон фуроат/умрелидиний/вилантерол DPI: инхалатор на сух прах MDI: инхалатор с дозирана доза
отоци.
достатъчност
cor
гло
кахексия.
бронходила
облекчаване на диспнея
група B Комбинирана терапия
Периферни
Хипертрофия на дясната камера с признаци на дясна сърдечна не -
и
pulmonale. · Хепатомегалия. Често загуба на те -
и
НА ХОББ
се потвърждава чрез спирометрия. Другите тестове могат да включват 6-минутен тест за ходене, лабораторни изследвания и рентгенови изобра -
на белите дробове е от съществено значение за диагно -
жения. Функционалното изследване
стицирането, стадирането и наблюдението на ХОББ. Спирометрията се извършва преди и след прилагане на инхалаторен бронходилататор. Инхалаторните бронходилататори могат да бъдат краткодействащ бета 2-агонист, краткодействащ антихолинергик или комбинация от двете. Съотношението на форсирания експираторен обем за една се -
кунда към форсирания витален ка -
пацитет (FEV1/FVC), по-малко от 0.7, потвърждава диагнозата ХОББ. При
пациенти със значително намален FEV1 и признаци на диспнея трябва
да се направи оценка на оксигенацията с пулсова оксиметрия или газов анализ на артериалната кръв.
Лабораторните
дали има инфекция, ане -
и полицитемия. Нивата на ал -
фа-1-антитрипсин същотрябва да се изследват[3]
Рентгенографията включва рентгенова снимка на гръдния кош и компютърна томография (КТ). Рентгенографията на гръдния кош може да покаже свръхраздуване, сплескване на диафрагмата и увеличен предно-заден диаметър (бъчвовиден гръден кош)[3].
В случаите на хроничен бронхит може да е налице задебеляване на бронхиалната стена. Компютърната томография може да бъде полезна при пациенти с бронхиектазии, злокачествени
1. Jameson JL, Fauci AS, et al. Harrison's Principles of Internal Medicine, Twentieth Edition (Vol.1 & Vol.2). McGraw-Hill Education. 2022.
2. Ntritsos G, Franek J, et al. Gender-specific estimates of COPD prevalence: a systematic review and meta-analysis. [online] Int J
Chron Obstruct Pulmon Dis. 2018 May, Vol. 10, 13, p. 1507-1514. Available at: 10.2147/ COPD.S146390.
3. Venkatesan, Priya, GOLD COPD report: 2024 update, The Lancet Respiratory Medicine, 12,1, 2024, p. 15-16. Accessed: February 10 2024. Available at: https://
www.sciencedirect.com/science/article/pii/ S2213260023004617.
4. Robert M. Senior, Richard A. PierceJeffrey, et al. Chronic Obstructive Pulmonary Disease: Epidemiology, Pathophysiology, Pathogenesis, and α1-Antitrypsin Deficiency. Accessed: February 10. Available at: https://
thoracickey.com/chronic-obstructivepulmonary-disease-epidemiologypathophysiology-pathogenesis-and-α-1antitrypsin-deficiency.
5. Barnes PJ, Drazen JM, et al. Asthma and COPD. Academic Press, 2009.
6. Nishimura K, Tsukino M. Clinical course
and prognosis of patients with chronic obstructive pulmonary disease. Curr Opin Pulm Med. 2000; 6(2): p.127-132. Available at: doi: 10.1097/00063198-200003000-00008.
7. The top 10 causes of death. Accessed: February 10, 2024. sAvailable at: http://www. who.int/mediacentre/factsheets/fs310/en/.
42 І Medical Magazine | март 2024 ПУЛМОЛОГИЯ ИЗПОЛЗВАНА ЛИТЕРАТУРА:
пълна
се
изследвания често изискват
кръвна картина, за да
прецени
мия
планиране на хирургични процедури. КТ на гръдния кош при пациенти с ХОББ ще бъде от значение за наличието на центролобуларен емфизем. В субплевралните области може да се наблюдават були (Фиг. 5) ЛЕЧЕНИЕ Лечението на ХОББ се базира на промяна в начина на живот - прекратяване на тютюнопушенето, умерена физическа активност, добра диета, изпълняване на препоръчителна имунизация, както и контролиране на коморбилитетите. Началният фармакологичен подход при лечение на ХОББ е представен на Табл. 3[3] . ПРОГНОЗА Между 40 и 70% от пациентите с ХОББ преживяват първите 5 г. от заболяването, като прогнозата им значително се влияе от тежестта на процеса, както и от промяната в начина на живот, като с най-голямо значение е прекратяването на тютюнопушенето[6]. И до днес, ХОББ остава третата най-честа причина за смърт в света[7]
заболявания или при



























































































































Център за медицина на съня тел. 0878 67 98 98 www.inspiro.bg Полисомнография, Полиграфия, Актиграфия, СРАР титрация
Хранителната алергия е често срещана в Европа – характерна е за 10% от педиатричната
популация и около 3% от възрастното население[3]
В-клетките посредством продукцията на специфични IgE антитела заемат централна роля в патогенезата на ИгЕ медиираната хранителна алергия. ИгЕ антителата окупират мастоцитите и базофилите, свързвайки се с техните високоафинитетни IgE рецептори (FcεRI). Последващото свързване на алергена с FcεRI-свързан IgE върху мастоцита и базофила инициира освобождаването на провъзпалителни медиатори и реализирането на реакцията на свръхчувствителност тип I. Освен като ефектори
причините
честотa
хранителната алергия сред пациентите с атопичен дерматит. Атопичният дерматит изглежда е свързан с по-високи нива на IgE соматична хипермутация (SHM). При бебета с атопичен дерматит е установена по- висока честота на SHM още през първите
предизвикващо реакция, времето между експозицията
44 І Medical Magazine | март 2024
В клетките могат да имат и регулаторни функции (Breg). Регулаторните си активности те упражняват основно чрез значителното повишаване на IgG4 антителата в серума при придобиването на имунна толерантност. Алергията към храни се характеризира с променен имунен отговор на Т хелпер 2 (Th2) към иначе безобидни хранителни протеини. Сенсибилизацията към хранителни алергени може да възникне чрез излагане на алергени както на ниво чревни епителни клетки, така и чрез излагане на алергени върху увредена
Това е една
Производството
при бебета
именно на хранителни алергени. При кърмачетата тази сенсибилизация се забелязва рано поради съществената й връзка с атопичната екзема, която от своя страна може да се влоши под въздействието на хранителни алергени[6] Продължителната или периодична В-клетъчна активация и диференциация в плазматични клетки поддържа циркулиращия Ig Е пул. Същото се предполага и за специфичните към хранителни алергени IgE, които се редуцират количествено при повечето (но не при всички) пациенти, сенсибилизирани към яйчен белтък и бетъка на кравето мляко след 3-месечна елиминационна диета. Поддържането на клинично значими -
IgЕ титри изисква непрекъсната
в отговор на алергенна експозиция[7] Диагнозата на хранителна алергия започва с подробна анамнеза, изготвяне на списък на съмнителните храни, количеството храна,
и реакцията, клиничните прояви, редукцията на симптомите след елиминиране на съмнителната храна и общата продължителност на симптомите след всяка експозиция. Всичко споменато се допълва от писмен запис на хранителния прием. Наличието на съпътстващи атопични заболявания като астма, атопичен дерматит и алергичен ринит предполага повишен риск от хранителна алергия[2] Рисковите фактори, свързани с развитието на хранителна алергия, включват лична или фамилна анамАлергия към протеина на кравето мляко - основни клинични аспекти и препоръки
Христова, д.м. НЦЗПБ, НРЛИ, Отдел по Имунопатология и Алергология Производството на IgE при бебета на възраст над 6 месеца започва да нараства след излагане именно на хранителни алергени. Поддържането на клинично значимите IgЕ титри изисква непрекъсната В-клетъчна реактивация в отговор на алергенна експозиция. Алергията към кравето мляко, засягаща приблизително 2.5% от кърмачетата, като толерантност често се достига при приблизително 85% от децата на възраст от 3 до 5 години. IgE медиираните симптоми включват прояви от страна на кожата, дихателния и стомашно-чревния тракт, както и общи прояви. Всички насоки за контрол на алергията към протеини на кравето мляко препоръчват кърменето като идеалното хранене за алергичните бебета. Ключови думи: Хранителна аергия, алергия към краве мляко, кърмене, хипоалергенно хранене. ПЕДИАТРИЯ
кожа.
от
за високата
на
2 години от живота[3]
на IgE
на възраст над 6 месеца започва да нараства след излагане
те
В-клетъчна реактивация
Д.
стандарт за диагностика на хранителна алергия. Състои се
Skin prick test (SPT)
Skin Prick by Prick (PbP) Тест с убождане, извършен с прясна обработена или сурова храна. Atopy Patch Test (APT) Съмнителната храна се нанася директно върху кожата и се отстранява след 48-72 часа за изследване на не-IgE (клетъчно-медииран) или смесен IgE/кле
In vitro тестове Общ IgE (tIgE)
Детекция на алерген-специфичен IgE (sIgEs)
Radioallergoimmunosorbent (RAST)
Компонент базирана диагностика (CRD)
неза за атопия или хранителна алергия, консумация от майката на основни хранителни
алергени по време на бременността или кърменето, атопичен дерматит и епидермална
експозиция на хранителни алергени[2]
Няколко проспективни епидемиологични проучвания сочат алергията към кравето мляко като засягаща приблизително 2.5% от кърмачетата, като толерантност често се достига при приблизително 85% от децата на възраст от 3 до 5 години[2].
хранителни алергии (до 50%) и инхалаторни алергии (до 80%) от случаите. Клинично е установено, че алергичните към краве мляко деца могат да понасят малки количества от протеина на кравето мляко, например в печива. Бебетата с алергия към краве мляко обикновено добре понасят хидролизираните фор
[www.medmag.bg ] 45
Докладвано е и разпространение между 0.54 и 4.9%, което варира в зависимост от региона и вида на хранене (майчино мляко и адаптирано хранене)[4] Естествени алтернативни млека от бозайници, като козе или овче, са лоши заместители, тъй като повече от 90% от алергичните към кравето мляко деца реагират кръстосано и към тях[2] IgE антителата могат да бъдат насочени към различни потенциални алергенни протеини в кравето мляко. Основно са насочени към казеин и суроватъчни протеини. IgE медиираната алергия към краве мляко при кърмачета показва повишен
от развитие на дру
ги
мули на базата на протеин от краве мляко (приблизително 98%) или соя (приблизително 85%). Според Американската академия по педиатрия соята не може да се приеме за добър заместител в първата година от живота. Между 13% и 20% от децата с IgE медиирана алергия към протеина на кравето мляко реагират и на говеждо месо[2,5] Алергията към протеина на кравето мляко се разглежда като общ термин за различни заболявания с различни симптоми, патофизиология и лечение и може да бъде допълнително класифицирана като имуноглобулин Е (IgE)-медиирана хранителна алергия, не-IgE Табл. 1 In vivo и in vitro тестове за идентифициране на IgE-медиирани хранителни алергии In Vivo тестове Елиминационна диета Това включва хранителен план, който елиминира храна или група храни, за които се смята, че предизвикват проявите. Премахването им за определен период от време и последващото им повторно въвеждане позволява да се идентифицират храните, причиняващи симптоми. Елиминирането на 6 храни:
краве
пшеница, морски дарове и фъстъци/ядки, може да бъде
и диагностично при
Орален
ен тест Златен
в прилагане на подозираната храна в установени дози при проследяване на клиничния отговор в защитена клинична
риск
-
яйца, соя,
мляко,
терапевтично
EoE.
провокационе
среда. Кожен тест с убождане
Открива наличието на sIgE, свързан с мастоцитите.
-
тъчно-медииран отговор.
Общата
на IgE в кръвта е полезна за оценка на общия фон, но не идентифицира специфични тригери.
концентрация
Анализ на белязани с флуоресцентни ензими антитела измерва количествено нивата на sIgE. Стойностите могат да корелират с клиничните прояви.
естествени или рекомбинантни алергени
Базофилен активационен тест (BAT) BAT измерва експресията на активационни маркери на повърхността на базофилите след кръстосаното свързване на IgE, свързан с IgE рецептор с висок афинитет (FcεRI) от алерген или анти-IgE.
Използва пречистени
за откриване на sIgE антитела срещу отделни алергенни молекули.

46 І Medical Magazine | март 2024 медиирана хранителна алергия или смесен тип хранителна алергия[5] IgE-медиираните реакции обикновено се появяват веднага след нахранването, докато не-IgE медиираните се забавят до 48 часа до клиничната си изява. IgE медиираните симптоми включват прояви от страна на кожата, дихателния и стомашно-чревния тракт, както и общи прояви. Времето им на проява ги прави лесно разпознаваеми, докато диагнозата не-IgE медиирана алергия към кравето мляко може да представлява истинско предизвикателство предвид забавената поява на симптоПЕДИАТРИЯ
мите, която се припокрива с други често срещани педиатрични прояви на функционални стомашно-чревни разстройства, като колики или заболявания като гастро-езофагеалния рефлукс или дори инфекции[4]
Няма специфичен симптом за този тип алергия, тъй като всяка негова проява може да бъде причинена от множество състояния. Симптомите включват: уртикария, подуване на устните и лицето, а в тежкия случай- анафилаксия. За разлика от това, не-IgE-медиираните прояви може да се проявят с широк спектър от стомашно-чревни и системни симптоми, включително повръщане или регургитация, диария, ректално кървене, затруднения при хранене и общи симптоми като постоянен плач, проблеми със съня и произтичащо от всичко това забавено развитие. Спектърът на не-IgE медиираните състояния включва и проктоколит, индуциран от хранителни протеини, ентеропатия и ентероколит. Синдромът на еозинофилния езофагит също е признат за преобладаващо неIgE медиирано състояние в чиято патогенеза се дискутира участието на IgG4. Ентероколитът, индуциран от хранителни протеини е не-IgE-медиирана хранителна алергия с повтарящо се продължително повръщане, което започва приблизително 1 до 4 часа след поглъщане на храна. Повръщането често е придружено от летаргия и бледост и може да бъде последвано от диария. Забавеното начало и липсата на кожни и респираторни симптоми предполагат системна реакция, различна от анафилаксията. Проучвания, търсещи диагностично приложими биомаркери на базата на изследване на фекални проби, се фокусират върху: фекален калпротектин, α-1 антитрипсин, β-дефензин, TNF-α, фекален IgA, невротоксин, получен от еозинофили и еозинофилен катионен протеин. Измерването на специфични за храните IgG и IgG4 антитела все още нямат своята потвърдена диагностична точност. Ролята на IgG4 в патофизиологията на еозинофилния езофагит, предимно не-IgE
вата на разширяването на диетата. Диетичните режими трябва да се основават на замяната на храни, към които пациентът не е алергичен с включване на протеини, витамини и минерали за предотвратяване на дефицити. Това прави хранителната алергия далеч по-сложен за управление процес при децата в сравнение с възрастните. Въпреки че повечето IgE-медиирани алергии отзвучават на възраст от 5 до 10 години, те представляват основен проблем за здравето и социалния живот сред децата. Епидемиологично IgE-медиираните алергии са по-чести и персистиращи във времето в сравнение с другите форми на имунологични реакции към храната, които
при приложението им. При персистиращи симптоми (анафилаксия, тежко стомашно-чревно кървене и др.) избор е формула на базата на аминокиселини. Някои от тези продукти съдържат пробиотични добавки (като Lactobacillus rhamnosus GG), за които е доказано, че редуцират клиничните прояви и индуцират дългосрочната индукция на толерантност при кърмачета с алергия към протеина на кравето мляко или други алергии.
Докато детето расте, кравето мляко понякога се замества с друг
[www.medmag.bg ] 47
медиирано заболяване, се нуждае от допълнително изясняване[4] Продължителната елиминационна диета, особено когато включва основни групи храни, трябва да бъде внимателно следена с течение на времето, тъй като може да доведе до нарушения в храненето и понижено качество на живот. В идеалния случай трябва да влезе в съображение толерантността, която е различна за всяка храна и може да се промени с времето. Следователно са необходими периодични преоценки, детектиращи развитието на толерантност и стоящи в осно -
първите
от
мляко е една от основните храни на детската възраст (единствената през първите месеци от живота на бебето, което не е кърмено), но в същото време е основният алерген, общ за всички форми на хранителни алергии. В случай на алергия към краве мляко избор е замяната с хидролизирани формули от краве мляко, за които редица проучвания потвърждават адекватния
на
вещества и добрата
отзвучават средно през
3 години
живота. Кравето
прием
хранителни
поносимост
животински или
лен източник на мляко, като адаптирано мляко на базата на соя. Тези навици (понякога предизвикани от общия „страх от алергии“) могат да доведат до вредни хранителни последици като дефицит на калций и витамин D или излагане на фитоестрогени и сенсибилиация към соя. Klemola et al. в рандомизирано проучване установяват, че соята може да бъде по-слабо поносима от екстензивно хидролизираните формули, особено при бебета под 6 месеца. Две рандомизирани контролирани проучвания изтъкват оризовия хидролизат като добре поносим при бебета с алергия към протеина на кравето мляко[1].
растите
Препоръки за превенция на алергии на Комитета по хранене на Американската педиатрична академия, 2000 г.
Бебетата с висок риск за развитие на
алергия - фамилна анамнеза за алергия (и двамата родители родители, братя и сестри), трябва да бъдат кърмени или да се прилагат хипоалергенни формули при нужда от изкуст-
вено хранене. Все още не са налични
окончателни проучвания, които да
позволят окончателни препоръки.
Въпреки това, следните препоръки
изглеждат разумни понастоящем:
• Кърмещите майки трябва да про -
дължат да кърмят през първата
година от живота на детето. При
нужда от дохранване да се из -
ползват хипоалергенни формули
като допълнение към кърменето.
• Майките трябва да спазват опре -
делени хранителни навици, свър -
зани с ограничаване на консу-
мацията на фъстъците и ядките (например орехи); на яйцата, кра -
вето мляко, рибата по време на
кърмене.
• Твърдите храни не трябва да се
въвеждат в диетата на високорисковите бебета до 6-месечна възраст, като млечните продукти се отлагат до 1 година, яйцата до 2 години, фъстъците, ядките и рибата до 3-годишна възраст.
• Не са необходими ограничения в диетата на майката по време на бременност, с възможно изключение на фъстъците.
• Кърмещите майки на споменатата рестриктивна диета трябва да се субституират с допълнителни минерали (калций) и витамини[2,5].
Препоръки за превенция на алергии от Европейското дружество по алергология и клинична имунология и Европейското дружество по детска гастроентерология, хепатология и хранене, 1999 г.
Бебетата с висок риск за развитие на алергия - фамилна
родители родители, братя и сестри), трябва да бъдат кърмени или да се прилагат хипоалергенни формули
вено хранене.
• Кърменето през първите 4-6 месеца от живота може значително да
намали честотата на алергичните прояви и е силно препоръчително.
преди петия месец от живота.
• При кърмачета на изкуствено

1. Gargano, D.; Appanna, R.; Santonicola, A.; De Bartolomeis, F.; Stellato, C.; Cianferoni, A.; Casolaro, V.; Iovino, P. Food Allergy and Intolerance: A Narrative Review on Nutritional Concerns. Nutrients 2021, 13, 1638. https://doi.org/10.3390/ nu13051638.
2. Jean A. Chapman, MD; I. Leonard Bernstein, MD; Rufus E. Lee, MD; John Oppenheimer, MD; Associate Editors: Richard A. Nicklas, MD; Jay M. Portnoy, MD; Scott H. Sicherer, MD; Diane E. Schuller, MD; Sheldon L. Spector, MD; David Khan, MD; David Lang, MD; Ronald A. Simon, MD; Stephen A. Tilles, MD; Joann BlessingMoore, MD; Dana Wallace, MD; and Suzanne S. Teuber, MD, Food allergy: a practice parameter, ANNALS OF ALLERGY, ASTHMA & IMMUNOLOGY, VOLUME 96, MARCH, 2006
mediated food allergy, Allergy. 2021;76:1707–1717., DOI: 10.1111/all.14684
3. Pattraporn Satitsuksanoa1 | Monique Daanje1 | Mübeccel Akdis1 | Scott D. Boyd2,3 | Willem van de Veen1,4, Biology and dynamics of B cells in the context of IgE-
4. Yvan Vandenplas 1 Helen A Brough2–4 Alessandro Fiocchi5 Mohamad Miqdady6 Zakiudin Munasir7 Silvia Salvatore8 Nikhil Thapar9 Carina Venter10 Mario C Vieira 11 Rosan Meyer, Current Guidelines and Future Strategies for the Management of Cow’s Milk Allergy, Journal of Asthma and Allergy 2021:14 1243–1256.
5. Zepeda-Ortega B, Goh A, Xepapadaki P,
Sprikkelman A, Nicolaou N, Hernandez REH, Latiff AHA, Yat MT, Diab M, Hussaini BA, Setiabudiawan B, Kudla U, van Neerven RJJ, Muhardi L and Warner JO (2021) Strategies and Future Opportunities for the Prevention, Diagnosis, and Management of Cow Milk Allergy. Front. Immunol. 12:608372. doi: 10.3389/fimmu.2021.608372
6. Chun Ying Wong1,6, Kuo WeiYeh2,6, Jing Long Huang2,3, Kuan Wen Su4 , Ming HanTsai4 Man Chin Hua4 Sui Ling Liao4
Shen Hao Lai5 , Li Chen Chen2,3 & Chih Yung Chiu5*, Longitudinal analysis of total serum IgE levels with allergen sensitization and atopic diseases in early childhood, Scientifc Reports | (2020) 10:21278, https://doi. org/10.1038/s41598-020-78272-8
7. Satitsuksanoa et all, Biology and Dynamics of Bcell in the context of IgE- mediated food allergy, Allergy.2021;7, 6:1707-1717 http:// www.wileyonlinelibrary.com/journal/all, http://doi.org/10.1111/all.14684
48 І Medical Magazine | март 2024 ПЕДИАТРИЯ ИЗПОЛЗВАНА ЛИТЕРАТУРА:
двамата
при нужда от изкуст
анамнеза за алергия (и
• Допълнителните храни не трябва да се въвеждат
ключително хранене с адаптира но мляко с потвърдена намалена алергенност. • Необходими са повече проучва ния, сравняващи превантивни те ефекти на формули, които имат силно намалена алергенност с формули, които имат умерено на малена алергенност. • Няма убедителни доказателства в подкрепа на използването на фор мули с намалена алергенност за превантивни цели при здрави бе бета без фамилна анамнеза за алергично заболяване Всички насоки за контрол на алерги ята към протеини на кравето мляко препоръчват кърменето като идеал ното хранене за алергичните бебе та. При кърмачета с персистиращи симптоми се препоръчва 2-4-сед мична елиминационна диета на майката като повторното въвеждане на протеина на кравето мляко е от решаващо значение за потвържда ване на диагнозата и за избягване на ненужна и продължителна диета. Когато кърмата не е налична или е недостатъчна, насоките са за преми наване към хипоалергенните фор мули, които се толерират от 90% от бебетата с алергия към кравето мляко съобразно степента на протеинова хидролиза[4]
хранене с документирана фамилност за атопия (засегнат родител или брат/сестра), се препоръчва из



ВЪВЕДЕНИЕ „Семейството е съответстваща на
нормите и ценностите на обще -
ството социална група, обедине -
на от формираната в съвместната
дейност съвкупност от междуличностни отношения“ (Н. А. Соловеев, 1984 г.). Да се превърнеш в роди -
тел както за мъжа, така и за жената, е предизвикателство, съдържащо
много неизвестни. Задача, изискваща подготовка, приемане и изпъл -
нение на отговорностите, включени в тази нова роля. Запазването
на добрия психологически климат
в дома не е възможно, когато има много неизяснени въпроси, свър -
зани с появата на новия член на се -
мейството. Целта на комуникацията
е да се обучи бъдещата родителска
двойка, да се вдъхне увереност, да се окаже подкрепа и съдействие, да
създадат и предложат варианти
решения на проблемите,
Преходът към родителство се дефинира като „период, започващ с бременността и завършващ няколко месеца след раждането.“ (Polomeno, V. 2006). Това е цикълът, включващ пренаталния и постнаталния период. Преди настъпването на бременността, чрез различни институции, индивидуални консултации от акушерка или акушергинеколог, се осъществява началната подготовката на бъдещите родители за срещата с детето им. Добрата комуникация между здравните специалисти и родителската
трудности или проблеми при отглеждането на новороденото, оказва психологическа подкрепа на родителите. Акушерската дейност е насочена към всички членове на семейството и обхваща различни аспекти (Табл. 1).
В своята практика акушерката се среща със семейства, притежаващи индивидуални характеристики, които оказват влияние на грижите за новороденото и справянето с проблемите. Различията могат да обхващат: 1. Състав на семейството: - Мононуклеарно семейство
50 І Medical Magazine | март 2024
свързани с отглеждането на новороденото. Съветите и насоките, от които се нуждаят родителите, винаги са конкретни, индивидуални, съобразени с тяхното желание да направят най-доброто за детето си, преодолявайки тревогата, страха и несигурността си. Всичко това е елемент от продължителната акушерска грижа, която се осъществява от акушерката и е основна част от домашния патронаж.
двойка е основа за създаването на условия и изграждането на взаимоотношения, чрез които тя да бъде обучена за активно участие в процеса на акушерските грижи. Моделът на семейството определя родителските роли, имащи значение за обгрижването на детето. При отделните семейства е необходимо да се подхожда индивидуално, различно, убедително, като се прилагат уменията за общуване, професионалните знания и компетенции. Така акушерката е специалист по здравни грижи и психологически консултант на двойката. Създава емоционална подкрепа, показва правилното здравно поведение, подобрява информираността и вземането на компетентни решения, свързани с възникналите
се
за
майка и баща - Разширено семейство – майка, баща, баба, дядо, роднини - Приемно
-
сама детето 2. Готовност на семейството за комуникация: - Деклариращо съгласие за комуникация
бебе –необходимата комуникация Д. Димитрова Преподавател в Катедра „Здравни грижи“ Медицински университет – Варна Филиал Велико Търново Всяко семейство е единствено и уникално. Проблемите при отглеждане на децата в различните семейства обаче са едни и същи. Еднакви и повторяеми са тревогите, въпросите и упреците, които всички родители отправят към себе си, при несправяне в критични ситуации. Добрата комуникация между акушерката и семейството спомага за преодоляване на възникналите проблеми и определя вида, степента и качеството на грижата, която трябва да се положи от родителите, нейната индивидуалност и правилност, съобразена с всяко „единствено“ дете на света. Така те определят и чувстват своето. Професионалните комуникативни умения на акушерката са основа за осигуряване на физически, психически комфорт и постигане на позитивен резултат за здравето на детето, жената и нейното семейство. Целта е, чрез изграденото доверие и връзка между двете страни, да се постигнат оптимални резултати при протичането на пренаталния и постнаталния период. ПЕДИАТРИЯ Ключови думи: Акушерка, бебе, комуникация, семейство.
семейство
Майка, отглеждаща
Акушерка, семейство,
- Непозволяващо комуникация - Индиферентно отношение, поведение
3. Информираност на семейството: - Информация от компетентни източници
- Информация от близки, приятели, познати
- Информация от интернет - Информация от различни източници, която то не може да класифицира
4. Стил на възприемане на информацията от семейството:
- Стандартен - декларира съгласие за сътрудничество, доверие, изпълняване на всички препоръки - Съвременен - комбинира стандартните грижи с новостите и нововъведенията
- Консервативен - не приема и не допуска новости (характерно за някои общности) - Отхвърлящ - подлага на съмнение цялата информация
5. Начин на прилагане на наличната информация:
- Правилно, уверено - Несигурно, поради страх и липса на опит - Грешно, поради недостатъчна или неправилна информация, липса на подкрепа Съобразявайки се с тези особености и въз
методи на приложение, предимства - Комуникация - свързана с общуването между тях , с новороденото, с близките - Нарушена емоционалност, тревожност, напрежение, отчуждаване - Физическа умора, безсъние - Ограничения в личния живот - Нереалистична представа за родителство.
Акушерката въз основа на своята професионална практика обучава, дава информация за грижите за новороденото, възможните усложнения и отклонения от нормите, обхващащи неонаталния период, който е до 28-ия ден след раждането. Необходимо е тя да различава нуждите на бебето и семейството, за да намира подходящи методи за тяхното удовлетворяване. Връзката между родителите и акушерката трябва да е желана, осъзната и не отхвърляна. Осъществяването на контакта с родителската двойка в началото на общуването, включва нейното представяне
[www.medmag.bg ] 51 Табл.
Аспекти на акушерската дейност
1
можностите от съчетаването им, професионална дейност на акушерката е насочена към преодоляване на проблемите и удовлетворяване на потребностите на младото семейство, свързани с грижите за новороденото: - Липса на информация и знания за отглеждане на детето - Липса на практическа подготовка - Тревожност, страх, несигурност, свързани с отсъствието на опит - Различни видове грижи, които се полагат
-
бебето
за новороденото - хигиенни, здравни
Хранене на
- видове,
и запознаване с тях. Това показва уважение и е предпоставка за изграждане на доверие и получаване на съгласие от майката и бащата за съвместна дейност. Избира се място където те ще се чувстват най-спокойни, предразположени за разговор. Съобразява се начина, по който искат да се води и протича комуникацията. Срещата със семейството може да се осъществи както в специализиран кабинет, така и вкъщи при домашно посещение. При домашното посещение, където те се чувстват по-уверени и спокойни, се прави цялостна оценка на семейната обстановка, средата, в която ще се полагат гриРодители Деца Подготовка за родителство Осигуряване на подходяща семейна среда Повишаване на здравната култура Първи грижи за новороденото Семейно планиране, опазване на репродуктивното здраве на родителите Кърмене, захранване Подкрепа за добро родителство Навременно медицинско обслужване Консултации при отглеждане на новороденото Проследяване на физическото и психическото развитие на новороденото Оказване помощ при полагане на грижи за децата в дома Активно проследяване на рисковите деца Социални консултации Имунизации и ваксини Правна помощ Профилактика на заболяванията
жите, потребностите на детето и родителите. При общуването дей -
ността е насочена към справяне с възникналите трудности, чрез при -
лагане на професионалните аку -
шерски компетентности и обучение на семейството. Целта е родителската двойка да придобие умения, свързани с отглеждането на детето, подобряване на комуникацията както с него, така и помежду си.
От значение е опитът на родителите. Когато родителството е за първи
път неизвестностите, трудностите и страховете са повече. Свързани са с хигиената, храненето, въз -
можните заболявания, с въпроса ще се справя ли добре? Периодът е
по-продължителен и отсъствието
на практически умения е по-голямо
предизвикателство. При семейства -
та с второ дете, комуникацията с
акушерката е различна. Родителите
са по-уверени, поради своя опит и
имат нужда от по-малко информа -
ция и помощ. От една страна те са
по-спокойни, разчитайки на своите
възможности, а от друга са притеснени, точно поради факта, че вече „знаят какво може да се случи, или
са преживели стресови ситуации“.
Акушерката е специалистът, който ще регулира и насочи техните грижи за детето в правилната посока, използвайки знанията им, коригирайки тяхната информация или добавяйки нова. Всичко това се осъществява чрез разговори, срещи, обучения и практически упражнения. Така родителите придобиват своята увереност във възможност-
ите си за справяне с проблемите, а акушерката остава компетентния и доверен специалист. Вследствие на добрата комуникация, резултатът от положените съвместни акушерски грижи влияе положително върху детето, майката и семейството, намалява страха, повишава родителския капацитет.
ЗАКЛЮЧЕНИЕ При комуникацията с родителската двойка, акушерката насочва и акцентира дейността си върху: - Предоставяне на правилна, професионална информация на семейството - Обучение на родителите, свърза
помощ - кой ще я предоставя, в какъв обем и интервал от време - Отношенията родител - дете и между самите родители
Семейството е единица, готова
задължително
само
здравни професионалисти, притежаващи професионални компетентности свързани със здравните грижи, медицината, психологията. Двустранната пълноценна и непрекъсната връзка на комуникацията между семейството и акушерката в необходимия момент е факторът, определящ позитивния резултат
заедно да се справи в ситуацията – „имаме бебе“. Родителите са равностойни партньори при отглеждането на новороденото. Необходимо е да се отхвърли тезата, че само майката може да отглежда правилно детето. Включването на бащата в процеса е важен момент, който подобрява семейните отношения, снижава степента на недоверие и спомага за изграждането на хармонично семейство. Успешното преодоляване на проблемите, свързани с родителството, се отразява положително върху родителската двойка. Оказва отражение върху личния им живот, засилва
52 І Medical Magazine | март 2024
но
грижите за новороденото -
нуждата
с
Регулиране на
от
усещането за щастие и удовлетвореност. Става индикатор за самореализация, за развитие на родителския потенциал. Изпълнявайки своите задължения те осигуряват правилното физическо и психическо развитие на детето. Чрез приложената навременна продължителна акушерска грижа от акушерката и изградената близост между нея и семейството, тя остава необходимия доверен здравен професионалист, който оказва емоционална, медицинска и психологическа подкрепа през всичките периоди на родителството. Програмите за обучение на родителите, в които е включена или сама осъществява, имат значение за повишаването на техните знания и умения относно грижите за новороденото, намаляване на родителския стрес и водят до положителна промяната в отношенията между
и
за
ИЗПОЛЗВАНА ЛИТЕРАТУРА: 1.Димитрова Д. „Наръчник на патронажната акушерка“ Издателство „Актив комерс“ София 2021г. (13-47) 2.Димитрова Д. „Психология на майчинството в контекста на акушерските грижи“ Издателска къща „Стено“ Варна 2019г. (191-200) 3.Евтимова Т. „Актуални подходи при продължителна акушерска грижа“ Издателство Медицински университет Варна 2018г. (39-95;) 4.Иванов Ив. „Семейна педагогика“ Издателство „Аксиос“ 1998г. (7; 98; 101;) ПЕДИАТРИЯ
тях и детето. Програмите
обучението
трябва да се прилагат и осъществяват
от
семейството.

Церебралната парализа (ЦП)
се дефинира като „група от
постоянни нарушения в раз -
витието на движението и
позата, причиняващи ограничение
на активността, които се приписват на непрогресивни нарушения, настъпили в развиващия се мозък на плода или бебето. Двигателните нарушения на ЦП често са придружени от
нарушения на сетивността, възприятието, когнитивността, комуникацията и поведението, от епилепсия; вторични мускулно-скелетни проблеми[1]. Сколиозата е едно най-честите
скелетни увреждания при деца с ЦП. Съвременните методики на оперативно лечение, прилагани импланти и изпозваните алгоритми за предоперативно планиране и интраоперативна верификация,
8% от пациентите с GMFCS V са имали клинични данни за сколиоза преди 5-годишна възраст. До 20-годишна възраст до 75% от пациентите на това функционално ниво са имали гръб
54 І Medical Magazine | март 2024
увеличават значително броя пациенти, които могат да бъдат лекувани оперативно. Навременното откриване, проследяване и провеждане на оперативно лечение могат значително да подобрят качеството на живот на тези пациенти, както и възможностите за тяхното обгрижване. Gross Motor Function Classification System (GMFCS) е златен стандарт в определяне на двигателната функция при деца с ЦП като в основните описателни двигателни характеристики са съобразени с възрастта на децата[2] Сколиозата е едно най-честите скелетни увреждания при деца с ЦП. Популационно проучване от 2018 г. показва, че приблизително
-
на 40°[3]. Леката сколиоза е често срещана при индивиди с ЦП на всички нива на GMFCS, но криви >40° се развиват почти изключително при неамбулаторни поциенти (GMFCS IV и V), имат тежко фино двигателно увреждане и дистония или смесена двигателно разстройство[4] Групирането на видовете гръбначни деформации при детска церебрална парализа е осъществено в класификацията на Lonstein и Akbarnia[5], (Фиг. 1). Решаващо значение за добрите резултати от оперативното лечение на сколиозата има ранното откриване, проследяване и познаване на рисковите фактори за прогресия на деформацията. Пациентите с ЦП и тежко изразени гръбначни деформации – ъгъл на Коб над 100 градуса – започват развитието на сколиотичната кривина в ранна възраст (средно 7.6 години), като сколиозата прогресира след 9-годишна възраст[6] Други анализи за рисковете от развитие на сколиоза при детска церебрална парализа показват като фактори дислокация на ТБС (тазобедрени стави), начало на сколиоза преди 6 годишна възраст, Коб ъгъл над 30 градуса при възраст под 10 години[7]. При деца с GMFCS V има възможност за развитие на умерени до тежки сколиози в размери между 40 и 60%[8] Показанията за оперативно лечение са сколиотични кривини над 40 градуса, бързо прогресиращи деформации със влошаване на жизнени показатели. Целите на хирургичното лечение са: (1) да се предотврати прогресията на гръбначната деформация; (2) ко -
лечение на сколиоза при деца с церебрална парализа А. Иванов Клиника по Ортопедия и Травматология „Аджибадем Сити Клиник УМБАЛ Токуда” ЕАД - София Церебралната парализа (ЦП) се дефинира като група от постоянни нарушения в развитието на движението и позата, причиняващи ограничение на активността, които се приписват на непрогресивни нарушения, настъпили в развиващия се мозък на плода или бебето. Двигателните нарушения на ЦП често са придружени от нарушения на сетивността, възприятието, когнитивността, комуникацията и поведението, от епилепсия; вторични мускулно-скелетни проблеми. Сколиозата е едно най-честите скелетни увреждания при деца с ЦП. Съвременните методики на оперативно лечение, прилагани импланти и използваните алгоритми за предоперативно планиране и интраоперативна верификация,увеличават значително броя пациенти, които могат да бъдат лекувани оперативно. Навременното откриване, проследяване и провеждане на оперативно лечение могат значително да подобрят качеството на живот на тези пациенти, както и възможностите за тяхното обгрижване
думи: Вертебродеза, интраоперативен невромониторинг (ИОНМ), сколиоза, церебрална парализа. ПЕДИАТРИЯ
начна деформация с ъгъл на Коб, по-голям или равен
Оперативно
Ключови
жане на гръбначния стълб и таза балансирани в коронарната и сагиталната равнина. (3) намаляване на болката; (4) максимално подобряване на здравето и качеството на живот на пациентите; (5) поддържане на способността за ходене при амбулаторни пациенти.
Планирането на оперативното лечение се
мултидисциплинарен екип поради наличието на множество коморбидности. Пациентите се оценят като амбу-
латорни (самостоятелно подвижни) и
неамбулаторни (без
възможност за самостоятелно прид-
вижване). Извършва се предоператив -
но клинично тесту-
ване на контрактури на долни крайници,
клинична оценка на ригидност на гръбначната деформация (Фиг. 2 и 3). Осъществяват се предоперативни рентгенографии – фас профил, лява
При самостоятелно ходещи
пациенти без уста -
новен тазов наклон се планира селективна вертебродеза по
правилата използвани при идиопатич -
на сколиоза. Поради разширените интервенции и увеличена кръвозагуба се планира използването на cell saver.
Използваната опера -
тивна техника е задна вертебродеза с
педикуларни винтове. Използват се и хибридни инструментации с педикуларни винтове, педикулар -
ни куки, ламинар -
ни бандове и серклажи. При включване на таза се използват илиачни винтове По -
ставянето на педи -
куларните винтове се осъществява с т.
нар. free hand техника[9]. Осъществяване -
то на тази техника е
технически изискващо поради опасност-
та от поява на нев -


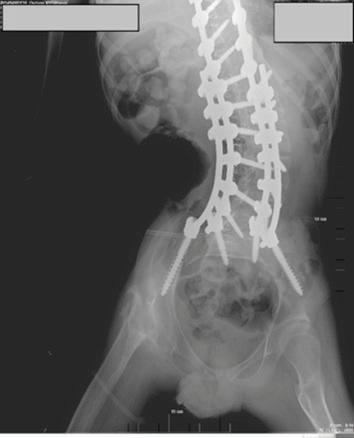
[www.medmag.bg ] 55
-
от малпозиция на
-
и поява
извършва под защитата на интраоперативен невромониторинг (ИОНМ). ИОНМ ни дава информация за появили се промени в нервната функция при позициониране на педикуларниФиг. 1 a) деформации представящи се като добре балансирана двойна крива, компенсирани b) деформации с компенсиран торс и представящи се като голяма гръдна извивка с малка частична лумбална извивка. с) деформации с 2 кривини - декомпенсирана позиция на тялото с изкривяване на таза и малка частична извивка между долния край на основната извивка и сакрума. d) деформации с 2 кривини - декомпенсирана позиция на тялото с изкривяване на таза и основната извивка се простира дистално, за да включи сакрума. Фиг. 2 и 3 рекция и поддър
рологични и висцерални увреди. Прилаган е изработен протокол за верификация на винтовото позициониране, което намалява зна
чително рисковете
педи
куларните винтове
на усложнения. Оперативната интервенция задължително се
осъществява от
и дясна bending рентгенография в легнало положение, traction рентгенография. Оценява се костната матурация. Провеждат се и допълнителни рентгенови изследвания – КАТ, ЯМР. Планират се нивата на инструментация и необходимостта от включване на тазоФиг. 4 Фас предоперативно Фиг. 5 Фас таз следоперативно ва стабилизация при наклон на таза над 10 градуса.
Фиг. 6
Фас следоперативно Фиг. 7
Профил следоперативно
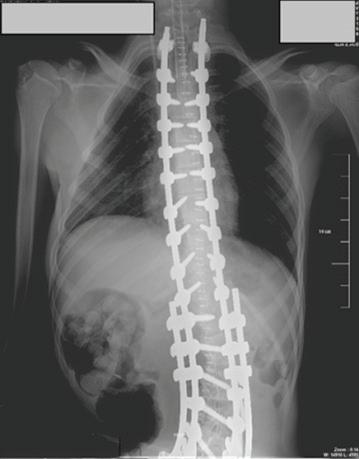
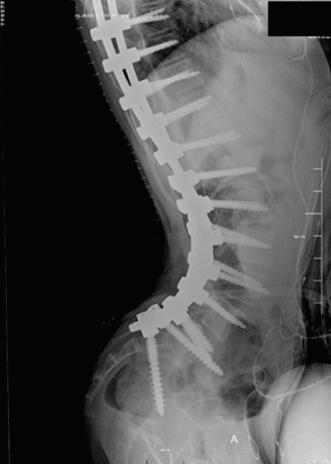
Фиг. 8
Фас предоперативно Фиг. 9
Фас следоперативноас
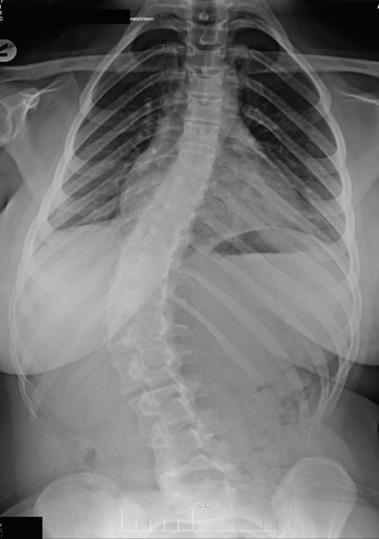
те винтове и при етапите на репозиция на деформацията. Това предотвратява появата на
трайни увреждания, направлява хирургичната дейност, определя обема на хирургичната
намеса, позволява оперативни интервенции
при тези високорискови пациенти[10] ИОНМ
при оперативни корекции на сколиози включ -
ва използване на ССЕП (соматосензорни ево -
кирани потенциали), ТКМЕП (транскраниални моторни евокирани потенциали), ЕМГ (електромиография) спонтанна и евокирана и ЕЕГ (електроенцефалография). ИОНМ при паци -
енти с невромускулни сколиози е предизвикателство за неврофизиолога, но проучванията показват,
движване функционалните показатели следоперативно се подобряват поради стабилизацията на гръбнака, решава се болевия синдром. В клиничния
56 І Medical Magazine | март 2024
че комбинираният ИОНМ (ССЕП + ТКМЕП) е достоверен и ефективен при повечето пациенти с невромускулни заболявания[11] При пациенти с деформация с ъгъл на Коб над 90 градуса и ригидни кривини се налага планирането на оперативно лечение на два етапа. При първия етап се поставя халотракция. Халотракцията е метод за постепенна корекция на ригидните кривини. Монтира се хало ринг на главата и се осъществява постепенна тракция срещу тежестта на тялото. Пациентите използват хало стол или хало проходилка. Това лечение продължава между 3 и 6 седмици като на контролни рентгенографии се контролира доколко гръбначната деформация отговаря на този вид лечение. Ефективността на тази оперативна методика варира в широки граници. Постигнатите корекции са между 18%[12] и 62.7%[13] Ригидните кривини налагат използването на остеотомии с цел създаване на по-добра подвижност в зоната на най-голяма деформация. Това мобилизира проблемния сегмент от гръбначния стълб и при репозицията се постига по-добра корекция. Основно се използва остеотомията предложена от Alberto Ponte[14]. Истинската Ponte остеотомия (РО) е с възможност да доведе до отчетлива подвижност във флексия, екстензия и ротация, като това я прави оправдана в лечението на торакални деформации, най-вече сколиоза[15]. Осъществяването на остеотомиите е свързано с увеличена кръвозагуба и увеличено оперативно време. Броят на нива за осъществяване на остеотомии се съобразява с големината на ригидната крива и с интраоперативното състояние на пациента. Постигнатата корекция на сколиотичните кривини е средно 46%, плътност на синтезата от 82%. Тазова фиксация е осъществена при всички
пациенти Постигнат е подобрен баланс във фронталната
-
движване на по-голямата част от гръбначния стълб.
зони на обез
статус също има обективни показатели за проследяване – подобрен дихателен статус и по ниска честота на белодробни инфекции, подобрен стоеж и възможности за движение при амбулаторни пациенти, стабилен седнал стоеж с освободени и с увеличена амплитуда движения на горни крайници при неамбулаторни пациенти, подобрен хранителен статус и положителна промяна на телесното тегло. Автори като Peter Obid at al.[16] съобщават, че не е открита никаква връзка между размера на корекцията на деформацията и удовлетворението на пациентите и болногледачите. Според пациентите и/или лицата които се грижат за тях, ПЕДИАТРИЯ
неамбулаторни
и сагитална равнина. Отчетената кръвозагубата е в ин
тервала 600-2500 мл. Резултатът от оперативното лечение е обез
Въпреки разширените
-
операцията е подобрила качеството им на живот, като 90% от пациентите биха направили операцията отново. Операцията на сколиоза при пациенти с детска церебрална парализа води до значително подобрение на HRQoL, (health-related quality of life). което се поддържа 5 години след операцията. Значителният процент на усложнения не са свързани с промените в HRQoL след операцията, което предполага, че ползите от операцията надвишават рисковете в тази група проблемни пациенти[17]. Ранното откриване, проследяване и
избор на момент за оперативно лечение позволяват да се избегне оф -
ормянето на значителни гръбначни деформации и така да се постигнат по-добри и с по-малък риск коре -
кции. С течението на времето нарас -
на информираността на родители и
на лекари в здравната мрежа имащи досег с невромускулни заболявания при деца и възможностите за тяхното лечение. Развитието на съвремен -
ните оперативни техники и импланти, както и натрупаният хирургичен опит позволяват по-спокойно да се обсъждат въпросите за ползата от
оперативно лечение. Съобразяването с общия статус на съответния пациент и специфичните характеристики на основното заболяване намаляват риска от интра- и постоперативни усложнения. Дискусията
1 (ФИГ. 4-7) Дете на 18
и 3 месеца с диагноза ДЦП, спастична форма, квадрипареза, установена на 1 г. и 6 месеца. От анамнезата: Две деца - близначета, родени недоносени в 31 гестационна седмица. Престой - 2 месеца в кувьоз. Забелязано гръбначно изкривяване отпреди 1 година. Гръбначното изкривяване постепенно се увеличава като през последните 5-6 месеца много бързо прогресира. Не приема медикаменти за
заболяване. Обективен статус: Паци -
ент на количка. Невъзможен изправен стоеж и самостоятелно придвижване. Двете крачета са деформирани, в дорзифлексия и валгусно отклонение. Флексионни контрактури на
двете колене, десен крак – значително скъсяване – 4-5 см. Силно ограничени и съпроводени с „хрущене“ пасивни движения в дясна ТБС. Има проведени хирургични
възраст.
1.H. Kerr Graham,1,2,3 Peter Rosenbaum,4 Nigel Paneth,5 Bernard Dan,6 Jean-Pierre Lin,7 Diane L. Damiano,8 Jules G. Becher,9 Deborah Gaebler-Spira,10 Allan Colver,11 Dinah S. Reddihough,12 Kylie E. Crompton,12 and Richard L. Lieber13 Cerebral palsy Nat Rev Dis Primers. 2016 Jan 7; 2: 15082.Published online 2016 Jan 7.
2. Palisano et al. (1997) Gross Motor Function Classification System expanded and revised for children with cerebral palsy, 6–12 years of age. Dev Med Child Neurol 39:214-23
3.Hagglund G, Pettersson K, Czuba T, Persson-Bunke M, Rodby-Bousquet E. Incidence of scoliosis in cerebral palsy. Acta Orthop. 2018;89:443–447.
4. Kate L Willoughby, 1 , 2 Soon Ghee Ang, 1 , 5 Pam Thomason, 2 , 3 Erich Rutz, 1 , 2 3
Benjamin Shore, 1 , 6 Aaron J Buckland, 1 Michael B Johnson, 1 2 and H Kerr Graham Epidemiology of scoliosis in cerebral palsy: A population‐based study at skeletal maturit Published online 2021 Aug 28
5. Lonstein JE, Akbarnia A. Operative treatment of spinal deformities in patients with cerebral palsy or mental retardation. An analysis of one hundred and seven cases. J Bone Joint Surg Am. 1983;65-A(1):43–55
6. Ryoko Takeuchi,1 Hirotaka Mutsuzaki,1 Yuki Mataki,1 and Hiroshi Kamada J Progressive age and other factors affecting scoliosis severity in cerebral palsy patients Rural Med. 2020 Oct; 15(4): 164–169.
8. Gunnar Hägglund, 1 2 Katina Pettersson, 1 3 Tomasz Czuba, 4 Måns Persson-Bunke, 1 , 2 and Elisabet Rodby-Bousque . Incidence of scoliosis in cerebral palsy Acta Orthop. 2018 Jul 30; 89(4): 443–447.
9. Kim YJ, Lenke LG, Bridwell KH, Cho YS, Riew KD. Free hand pedicle screw placement in the thoracic spine: is it safe? Spine (Phila Pa 1976) 2004;29:333–342
10.
Medical magazine, 2020, 78. 66-71.
11. DiCindio S1, Theroux M, Shah S, Miller F, Dabney K, Brislin RP, Schwartz D. Multimodality monitoring of transcranial
7. Kiyoshi Yoshida a, Ichiro Kajiura b, Tsunehiko Suzuki b, Hidehiko Kawabata Natural history of scoliosis in cerebral palsy and risk factors for progression of scoliosis. J Orthop Sci .2018 Jul;23(4):649-652.
electric motor and somatosensory-evoked potentials during surgical correction of spinal deformity in patients with cerebral palsy and other neuromuscular disorders. Spine (Phila Pa 1976). 2003 Aug 15;28(16):1851-5; 12. Takayoshi Shimizu 1 2, Lawrence G Lenke 3, Meghan Cerpa 1, Ronald A Lehman Jr 1, Suthipas Pongmanee 1, J Alex Sielatycki 1 Preoperative halo-gravity traction for treatment of severe adult kyphosis and scoliosis Spine Deform 2020 Feb;8(1):85-95
13. Daniel K Park 1, Brian Braaksma, Kim W Hammerberg, Peter Stur The efficacy of preoperative halo-gravity traction in pediatric spinal deformity the effect of traction duration Spinal Disord Tech 2013 May;26(3):146-54.
14. Matthew J Geck 1, Angel Macagno,
Alberto Ponte, Harry L Shufflebarger The Ponte procedure: posterior only treatment of Scheuermann's kyphosis using segmental posterior shortening and pedicle screw instrumentation Spinal Disord Tech 2007 Dec;20(8):586-93.
15. Ponte Orlando G, Siccardi GL. The True Ponte Osteotomy: By the One Who Developed It Spine Deform. 2018 Jan;6(1):2-11.
16. Peter Obid,1 Andrea Bevot,2 Almut Goll,3 Corinna Leichtle,3 Nikolaus Wülker,3 and Thomas Niemeyer1 Quality of life after surgery for neuromuscular scoliosis Orthop Rev (Pavia). 2013 Feb 22; 5(1):
17. Miyanji F, Nasto LA, Sponseller PD, et al. Assessing the risk-benefit Ratio of scoliosis surgery in cerebral palsy: Surgery is worth it. J Bone Joint Surg Am. 2018;100(7):556-63
[www.medmag.bg ] 57
–
е от
-
важност за осъзнаване на проблемите и рисковете при това лечение Необходимо да се осмисли, че най-важният резултат е както обективен, така и като субективно усещане за подобряване на качеството на живот. По този начин можем да си отговорим на въпроса защо да оперираме и да имаме увереност във вземането на решения за оперативно
КЛИНИЧЕН
с пациент
родители
изключи
телна
лечение
СЛУЧАЙ
години
основното
интервенции друга болница по отношение на контрактурите в коленни стави, както и в зоната на дясна ТБС. Леко ограничени движения в лява ТБС. Клонус на двата крака при притеснение. Локално: Деформация на гърба и гръдната клетка. Ниска лумбална ляво конвексна сколиоза с ъгъл на Коб около 90 градуса с клинично изразена ригидност. Осъществена вертебродеза с включване и на таза, използване на дуал род винтове в лумбална област. КЛИНИЧЕН СЛУЧАЙ 2 (ФИГ. 8-9) Дете на 17 г. с диагноза детска церебрална парализа, десностранна спастична хемипареза.
отомии на двете бедрени кости и теноелонгации на дясно коляно, ахилоелонгации двустранно. От около
детето и родителите забелязват сколиотично изкривяване на гръбначния стълб. Лекувана с физиотерапия,
Дете в добро общо състояние. Придвижва се с помощ, необходимо е придържане за лявата ръка при
Тялото е
сила в дясна ръка и десен крак. Дясно конвексна торако-лумбална С образна кривина с ъгъл на Коб от около 50 градуса, флексибилна при клиничното и рентгеновите изследвания. Осъществена вертебродеза T2 L5. ИЗПОЛЗВАНА ЛИТЕРАТУРА:
Детето е имало затруднения в походката от ранна детска
Претърпяла операции: двустранни деротативни осте
12-годишна възраст
Шрот терапия и корсето лечение, но деформацията нараства във времето. Менархе: от 10-годишна възраст. Обективно:
ходене.
небалансирано, наклонено на дясна страна. Слабост на мускулната
Каменова Б, Съвременни виждания за неврофизиологичен мониторинг и анестезия при хирургични корекции на сколиоза.
58 І Medical Magazine | март 2024
ацидемиипериоперативни грижи при педиатрични пациенти Органичните ацидемии или ацидурии са заболявания, при които в резултат на ензимен дефицит се натрупват токсични органични киселини в тялото. Обект на литературния обзор са ,,класическите“ ацидемии и свързаните с тях особености в периоперативния период. Доброто познаване на патогенезата, клиничната картина, възможните усложнения и поведение при тази група заболявания е необходимо с оглед минимизиране на възможните странични ефекти и постигане на клиничен успех при оперативни интервенции. Като,, класически“ ацидурии се приемат пропионова ацидурия (ПА), изовалерианова ацидурия (ИВА), метилмалонова ацидурия (ММА) и болест на урина, като кленов сироп (БУКС). Хирургичната интервенция при тези пациенти е свързана със стресови фактори, които могат да доведат до засилен катаболизъм и предизвикване на тежка метаболитна ацидоза. Предоперативната подготовка включва прецизен диетичен режим и лабораторен контрол. Интраоперативно се осигуряват адекватна хемодинамика, вентилация и контрол на киселинно алкалното състояние (КАС), което намалява оперативния стрес и риска от метаболитна криза. Следоперативно се контролират калорийният прием и болковият синдром. Ограничена е употребата на някои медикаменти. Органичните ацидемии са редки заболявания. Доброто познаване на патогенеза, клинична картина и терапевтично поведение позволяват добър контрол на заболяването. Периоперативните грижи при тези пациенти изискват мултидисциплинарен подход. Периоперативният стрес и продължителното гладуване могат да доведат до засилен катаболизъм и метаболитна ацидоза. Прецизен диетичен режим, контрол на КАС, интраоперативна поддръжка на адекватна хемодинамика и вентилация, избягването на някои медикаменти и следоперативното овладяване на болката са ключови фактори за намаляване на оперативния стрес и гладко протичане на оперативния период. УВОД Органичните ацидемии или органичните ацидурии са вродени нарушения в метаболизма, при които в резултат на мутации се наблюдава дефицит на ензим или транспортен протеин, участващ в разграждането на аминокиселини, въглехидрати или липиди. Това води до натрупване на токсични органични киселини в тялото, тяхното повишено отделяне в урината и разностепенни по тежест клинични прояви. Обект на литературния обзор са ,,класическите“ ацидемии и свързаните с тях особености в периоперативния период. Доброто познаване на патогенезата, клиничната картина, възможните усложнения и поведение при тази група заболявания е необходимо с оглед минимизиране на възможните странични ефекти и постигане на клиничен успех при оперативни интервенции. КЛАСИЧЕСКИ ОРГАНИЧНИ АЦИДУРИИ – ПАТОГЕНЕЗА, КЛИНИЧНА КАРТИНА, ДИАГНОСТИКА, ТЕРАПИЯ Описани са повече от 65 органични ацидурии, като по-голяма част от тях са автозомно рецесивни нарушения. Честотата им е около 1:3000 живо родени деца[1]. Като класически се приемат пропионова ацидурия (ПА), изовалерианова ацидурия (ИВА), метилмалонова ацидурия (ММА) и болест на урина, като кленов сироп (БУКС)[2]. ПАТОГЕНЕЗА ,,Класическите ацидурии“ засягат метаболизма на аминокиселините с разклонена верига – левцин, валин, изолевцин. В резултат на генетичен дефект е налице дефицит на ензими, участващи в метаболизма им и това води до натрупване на органични киселини. Натрупването на органични киселини е причина за нарушение в алкално-киселинното равновесие и неврологична симптоматика. Натрупаните киселини инхибират глюконеогенезата и водят до хипогликемия. Потискането на глюконеогенезата потенцира отделянето на свободни мастни киселини от мастните депа и до кетоза. Хиперамонемията е резултат от нарушения в урейния цикъл и Б. Каменова Клиника по анестезиология и интензивно лечение, ,,Аджибадем Сити Клиник УМБАЛ Токуда“ ЕАД – София Ключови думи: Анестезия, органични ацидемии, периоперативни грижи. ПЕДИАТРИЯ
Органични
цикъла на Кребс поради натрупване на токсични субстрати. Метаболитната ацидоза е съпроводена и с електролитни нарушения – хипокалциемия, хиперкалиемия.
КЛИНИЧНА КАРТИНА По-тежките клинични форми на ацидемия се проявяват още в първите седмици след раждането с животозастрашаваща метаболитна ацидоза с голяма анионна празнина. Клиничните картина включва гърчова симптоматика, атаксия, мускулна хипотония, нарушено хранене с повръщане, летаргия до кома. Съществуват и по леки форми, които протичат безсимптомно или с епизоди на метаболитна ацидоза провокирани от състояние на катаболен стрес: хирургична интервенция, интеркурентни инфекции, дълъг период на гладуване и др. Възможни са неутропения, тромбоцитопения или панцитопения, които са резултат от потискане функцията на костния мозък. Налице е хиперамонемия[3].
ДИАГНОСТИКА, НЕОНАТАЛЕН СКРИНИНГ
Повишеното отделяне на органични киселини в урина и плазма се използва за диагностициране на тези заболявания. Последващо генетично изследване определя типа унаследяване – хомозиготно или хетерозиготно. Въвеждането на неонатален скриниг за органични ацидемии би предотвратило появата на животозастрашаващи хиперацидемични кризи през първите седмици от раждането, както и последващо нарушение в нервно-психичното развитие и когнитивните функции[2,4,5]. В България тези заболя
някои случаи се
специфични кофактори, увеличаващи ензимната активност, като вит. В12 при дефицит на кобаламин зависими ензими. Лечението на острите форми, протичащи с неврологична симптоматика и метаболитна ацидоза изискват спешна хоспитализация и осигуряване на венозен източник. При острите форми се цели осигуряване на
адекватна вентилация, циркулация, отстраняване на натрупаните кисели метаболити и предотвратяване на катаболизма. Хидратацията се осъществява чрез вливане на изотоничен физиологичен серум. Използването на хипотонични разтвори може да доведе до задълбочаване на мозъчния оток. Избягва се Рингер лактат, поради риск от задълбочаване на метаболитната ацидоза. Хипогликемията се коригира чрез интравенозно вливане на съдържащи глюкоза разтвори. Това осигурява енергиен внос и предотвратява катаболизма. Минималната скорост на парентерален прием на глюкоза е 8 мг/кг/мин. под формата на 10% глюкозен разтвор и съответстващата доза инсулинова инфузия
за осигуряване на нормални кръвно-захарни нива. Инсулинът обикно -
вено е в продължителна интравенозна инфузия в доза 0.05 Е/кг/ч., като се цели стойностите на кръвна захар да са между 5.56 ммол/л до 6.67 ммол/л.
Приемът на протеини се възстановя
глицин при органични ацидемии. При тежкостепенна хиперамонемия се налага хемодиализа.
Емпирично даване на антибиотици може да се има предвид при органични ацидурии с придружаваща неутропения.
Отделните класически ацидурии имат своите специфични характеристики (Табл. 1). В периоперативния период трябва да се имат предвид особености, характерни за всяка ацидемия. При изолирана ММА има вероятност от развитие на тубулоинтерстициален нефрит, прогресиращ до бъбречна недостатъчност[9]. При
[www.medmag.bg ] 59
вания не са включени в националната програма за неонатален скрининг[6] При наличие на клинични симптоми трябва да се мисли за този тип нарушения и да се извършват целенасочени лабораторни изследвания. ЛЕЧЕНИЕ Лечението на хроничните форми се състои в нископротеинова диета или прием на готови хранителни формули, в които липсват определени аминокиселини. Дават се допълнително левокарнитин и глицин, които се свързват с токсичните кисели метаболити и се получават нетоксични , отделящи се през бъбреците[7]
В
дават
ва не по-късно от 24-48 часа. Поставя се назогастрална сонда и се дават готови хранителни формули в доза 0.5 г/кг/дн., като постепенно се увеличава до 0.8-1.2 г/кг/дн. При невъзможност за ентерален прием се вливат аминокиселинни разтвори. Корекция на метаболитната ацидоза с натриев бикарбонат интравенозно се налага при нива на бикарбонати <15 mEq/L[8]. При състояние на спешност бавно интравенозно се влива 8.4% или 4.2% разтвор на NaHCO3 със скорост 1 mEq/kg, като 15 мин. след това се изследват кръвни газове и се следи за странични ефекти, включващи хипернатриемия, хипокалиемия, хипокалциемия. Даването на бикарбонат при хиперамонемия се избягва, тъй като може да намали отделянето на амоняк с урината и да задълбочи мозъчния оток. При липса на спешност заместването с NaHCO3 става съгласно формулата: Дефицит на HCO3 = (желано ниво HCO3 – актуално ниво HCO3) х теглото (кг) х 0.5 Половината от изчисленото количество се влива за период 2-4 часа. Коригират се електролитните наруше
ния
В зависимост от типа органична аци
демия
дават допълнителни кофактори: вит. В12 при ММА, карнитин и
-
– K, Ca.
-
се
усложнения и се развиват независимо от метаболитния профил на заболяването[10]. Препоръчват се регулярни кардиологични прегледи с извършване на електроардиограма (ЕКГ) и ехокардиография[11]. За ИВА е характерна специфична неприятна миризма на тялото (потни крака) поради отделянето на неконюгирана изовалерианова киселина в потта. Описани са отделни случаи на ос -
ПА кардиомиопатията и сърдечната недостатъчност са често наблюдавани
тър панкреатит[4]. При БУКС водеща
са неврологична симптоматика и мо -
зъчен оток. Мозъчната увреда е ре -
зултат от натрупването на левцин в мозъчните структури, както и от енергиен дефицит поради прекъсване на цикъла на Кребс[12]. Повишеното количество изолевцин в урината
е причина за характерния мирис на
кленов сироп.
ДИСКУСИЯ Предстояща оперативна интервен -
ция при дете с органична ацидемия
е предизвикателство за педиатри и анестезиолози. Целта е да се предотврати появата на метаболитна кри -
за. В резултат на периоперативния
стрес и гладуване е възможна мета -
болитна декомпенсация с развитие
на тежка метаболитна ацидоза.
Необходима е внимателна предоперативна подготовка с адекватна хи -
дратация и калориен прием, за да се избегне катаболизъм. Оператив -
ната интервенция се отлага в слу-
чай на интеркурентни инфекции
през последните 2 седмици. Някол -
ко дни преди операцията се започва
нискобелтъчна диета с осигуряване
на достатъчен енергиен прием. До -
пълнително се дават карнитин, глицин, вит. В12. Периодът на предо -
перативно гладуване е минимален, приемат се перорални въглехидратни разтвори, а при необходимост се
вливат венозно такива.
Предоперативните лабораторни изследвания включват: пълна кръвна картина (ПКК), кр.захар в кръвта,
амонемия, киселинно алкално състояние (КАС), електролити, бъбречна функция, хемостаза, чернодробни
ензими, плазмено ниво на органични киселини, изследване на урина – кетони и органични киселини в урина. Предоперативният преглед включва body mass index (BMI), неврологичен
се
хипотония, хипоксия, хиперкапния, хипотермия, които могат да са стресови фактори, отключващи катаболизъм и метаболитна криза. Осъществява се бърза последователна интубация, като интраоперативно се избегва употребата на определени медикаменти: Пропофол, Ибупрофен, Пропофол, Рингер лактат. Осъщетвява се интраоперативен лабораторен контрол на КАС и кр.захар. Да се избягва хипоксемия, хиперкапния. В зависимост от КАС се прилагат бикарбонати. Осигурява се добра хидратация чрез вливане на въглехидратни разтвори, като се следи нивото на кръвна захар, за да се избегне хипергликемия. Вливането на голямо количество физиологичен разтвор, което се налага
кръвозагуба може да
хиперхлоремична метаболитна ацидоза[13] В ранния следоперативен период продължава мониториране на дишане и на КАС. Важни са контрол върху болката и предотвратяване на повръщане. Възможно най-рано се възстановява ентералното хранене с нискобелтъчна храна.
В периоперативния период при пациенти с органични ацидемии трябва да се избягва употребата на медикаменти които могат да доведат до ацидоза. Такива са някои мускулни релаксанти, които се метаболизират чрез естерна хидролиза до органични киселини – Сукцинилхолин, Цисатракуриум, Мивакуриум. Не се препоръчват Ибупрофен, Напроксен, Кетопрофен, които се синтезират от пропионова киселина. Използването им може да доведе
60 І Medical Magazine | март 2024
статус, мускулен тонус,
дова
дихателна система, гастроинтестинален тракт. При пациенти с епилепсия не се преустановява приема на антиепилептични медикаменти. Назначава се премедикация с бензодиазепини за намаляване на предоперативния стрес. CoA , което може да доведе до ацидемия предизвикана от увеличаване на количеството пропионова киселина в кръвта. С особено внимание се прилага Пропофол при продължителни хирургични интервенции и при хирургия с голяма оперативна травма[15]. Контраиндикация се приема приложението на Рингер Лактат, въпреки проучване, че при добра предоперативна подготовка за избягване на катаболен стрес, приложението на Рингер Лактат не води до метаболитни нарушения[16]. При пациенти с епилепсия се избягват медикаменти с епилептогенен ефект, като Кетамин, Меперидин, Етомидат, Атракуриум Цисатракуриум. По отношение на приложение на регионалната анестезия мненията са противоречиви. По-голям е рискът от проява на системна токсичност, на локалните анестетици. Те са инхибитори на митохондриалната аденозинтрифосфат (АТФ) продукция и при пациенти с митохондриални нарушения съществува риск от усложнения. Описан е случай на ширококомплексна вентрикуларна дисритмия при пациент с ИВА, при който е приложен Бупивакаин[17]. При ИВА нивото на карнитин често е ниско поради свързването му с изовалериановата киселина и хроничното му отделяне с урината. Предполага се, че повишеният вътреклетъчен изовалерилкарнитин и системното изчерпване на карнитин водят до намален аритмогенен праг при приложение на Бупивакаин. Освен повишеният риск от системна токсичност на локалните анестетици при органични ацидемии е под въпрос и ефективността на приложението, на Интралипид в случай на токсичност[14]. Регионалната анестезия, обаче не е противопоказана и при внимателно приложение има своето място при органични ацидемии[18,19] Внимание изисква и изборът на антибиотик. Краткотрайна употреба на антибиотици, съдържащи пивалати водят до намаляване на плазмените нива на карнитин и до увеличаване на екскрецията на ацилкарнитин в урината и до повишаване на риска от метаболитна криза[20]. ПЕДИАТРИЯ
сърдечно-съ -
система,
Интраоперативно
избягват
при масивна
доведе до
до странични ефекти от натрупването на тези метаболити. Райски газ не се използва при пациенти с ММА поради потискане на кобаламин зависимите ензими[14]. Приложението на медикаменти потискащи централна нервна система (ЦНС) е с внимание особено при пациенти с летаргия. Не се препоръчва използването на инфузия с Пропофол за подържане на анестезия. В него се съдържат полиненаситени мастни киселини, които се метаболизират до Propionyl
ПА Изолевцин валин треонин метионин мастни к-ни холестерол
Пропионил КоА карбоксилаза
Изовалерил КоА де -
хидроге -
БУКС
Урина: пропионова к-на, 3-OH пропионова к-на, пропионолгли-
цин, метилцитрат
Плазма: пропионил-
карнитин (С3), глицин
Урина: изовалерианова
киселина, изовалерил-
глицин, 3-ОН изовале -
рианова киселина
Плазма: изовалерил-
карнитин (С5)
изолевцин, валин Алфа кето
ЗАКЛЮЧЕНИЕ Органичните ацидемии са редки заболявания. Доброто познаване на патогенеза, клинична картина и терапевтично поведение позволяват добър контрол на заболяването. Периоперативните грижи при тези пациенти изискват мултидисциплинарен подход. При хирургични интервенции периоперативният стрес и продължителното гладуване мо -
алоизолевцин,
циален нефрит
Типична за органични ацидемии + кардиомиопатия
Типична за органични ацидемии + мирис на тялото ,,потни крака“
Панкреатит
Диета Л-Карнитин Вит. В12 Бетаин Метионин Фолиева к-на (при хомоцистинурия)
Диета Биотин
Ограничен прием на левцин Л карнитин Л глицин
и метаболитна ацидоза. Прецизен диетичен режим, контрол на КАС, интраоперативна поддръжка на адекватна хемодинамика и вентилация, избягването на някои медикаменти и следоперативното овладяване на болката са ключови фактори за намаляване на оперативния стрес и гладко протичане на оперативния период.
1. Villani GR, Gallo G, Scolamiero E, Salvatore F, Ruoppolo M. “Classical organic acidurias”: diagnosis and pathogenesis. Clin Exp Med. 2017;17(3):305-323. doi:10.1007/s10238-0160435-0
2. Dionisi-Vici C, Deodato F, Röschinger W, Rhead W, Wilcken B. “Classical” organic acidurias, propionic aciduria, methylmalonic aciduria and isovaleric aciduria: long-term outcome and effects of expanded newborn screening using tandem mass spectrometry. J Inherit Metab Dis. 2006;29(2-3):383-389. doi:10.1007/s10545-006-0278-z
3. Häberle J, Chakrapani A, Ah Mew N, Longo N. Hyperammonaemia in classic organic acidaemias: a review of the literature and two case histories. Orphanet J Rare Dis. 2018;13(1):219. doi:10.1186/s13023-018-0963-7
4. Grünert SC, Wendel U, Lindner M, et al. Clinical and neurocognitive outcome in symptomatic isovaleric acidemia. Orphanet J
Rare Dis. 2012;7:9. doi:10.1186/1750-1172-7-9
5. Heringer J, Valayannopoulos V, Lund AM, et al. Impact of age at onset and newborn screening on outcome in organic acidurias. J Inherit Metab Dis. 2016;39(3):341-353. doi:10.1007/s10545-015-9907-8
6. Therrell BL, Padilla CD, Loeber JG, et al. Current status of newborn screening worldwide: 2015. Semin Perinatol. 2015;39(3):171-187. doi:10.1053/j. semperi.2015.03.002
7. Pinto A, Daly A, Evans S, et al. Dietary practices in isovaleric acidemia: A European survey. Mol Genet Metab Rep. 2017;12:16-22. doi:10.1016/j.ymgmr.2017.02.001
8. New England Consortium of Metabolic Pro- grams. Isovaleric acidemia: acute illness protocol. Published online 2013.
9. Kruszka PS, Manoli I, Sloan JL, Kopp JB, Venditti CP. Renal growth in isolated methylmalonic acidemia. Genet Med.
2013;15(12):990-996. doi:10.1038/ gim.2013.42
10. Pena L, Burton BK. Survey of health status and complications among propionic acidemia patients. Am J Med Genet A. 2012;158A(7):1641-1646. doi:10.1002/ ajmg.a.35387
11. Baumgartner D, Scholl-Bürgi S, Sass JO, et al. Prolonged QTc intervals and decreased left ventricular contractility in patients with propionic acidemia. J Pediatr. 2007;150(2):192-197, 197.e1. doi:10.1016/j. jpeds.2006.11.043
12. Zinnanti WJ, Lazovic J, Griffin K, et al. Dual mechanism of brain injury and novel treatment strategy in maple syrup urine disease. Brain. 2009;132(Pt 4):903-918. doi:10.1093/brain/awp024
13. Waters JH, Gottlieb A, Schoenwald P, Popovich MJ, Sprung J, Nelson DR. Normal saline versus lactated Ringer’s solution for
intraoperative fluid management in patients undergoing abdominal aortic aneurysm repair: an outcome study. Anesth Analg. 2001;93(4):817-822. doi:10.1097/00000539200110000-00004
14. Yeoh C, Teng H, Jackson J, et al. Metabolic Disorders and Anesthesia. Curr Anesthesiol Rep. 2019;9(3):340-359. doi:10.1007/s40140019-00345-w
15. Alex G, Kiss EE, Saynhalath R, Liu KA, Mehta SD. Anesthetic Management of Children With Propionic Acidemia Undergoing Esophagogastroduodenoscopy. Cureus. 2021;13(9):e18168. doi:10.7759/cureus.18168
16. Ruzkova K, Weingarten TN, Larson KJ, Friedhoff RJ, Gavrilov DK, Sprung J. Anesthesia and organic aciduria: is the use of lactated Ringer’s solution absolutely contraindicated? Paediatr Anaesth. 2015;25(8):807-817. doi:10.1111/pan.12673
17. Weinberg GL, Laurito CE, Geldner P,
Pygon BH, Burton BK. Malignant ventricular dysrhythmias in a patient with isovaleric acidemia receiving general and local anesthesia for suction lipectomy. J Clin Anesth. 1997;9(8):668-670. doi:10.1016/ s0952-8180(97)00187-6
18. Miyamoto S, Ntege EH, Chinen Y, et al. An unusual case of oral surgical management in a patient with isovaleric acidemia and schizophrenia: A case report. Biomed Rep. 2022;17(2):64. doi:10.3892/br.2022.1547
19. Soberón JR, Elliott CE, Bland KS, Weinberg GL. Peripheral nerve block in a patient with propionic acidemia. Reg Anesth Pain Med. 2014;39(6):560-561. doi:10.1097/ AAP.0000000000000153
20. Holme E, Greter J, Jacobson CE, et al. Carnitine deficiency induced by pivampicillin and pivmecillinam therapy. Lancet. 1989;2(8661):469-473. doi:10.1016/s01406736(89)92086-2
[www.medmag.bg ] 61 ИЗПОЛЗВАНА ЛИТЕРАТУРА:
Фиг. 1 Характеристики на органичните ацидемии гат да доведат до засилен
Вид Засегнат метаболизъм Ензимен дефект Диагностика Клинична картина Лечение ММА Изолевцин валин
метионин мастни к-ни
лонил-коензим А мутаза кобаламин
карнитин
за органични ацидемии
тубулоинтерсти
катаболизъм
треонин
холестерол Метилма -
Урина: метилмалонова к-на, метилцитрат Плазма: пропионил
(С3), глицин >Хомоцистеин <Метионин Типична
+
ИВА
Левцин
наза
киселинния дехидрогеназен комплекс
алфа ОН вале -
симптоматика
мозъчен оток Урина с мирис на
Левцин,
Урина:
рат, пируват, лактат, алфа кетоглутарат Плазма: левцин, изолевцин,
валин Неврологична
+
кленов сироп
Диета Тиамин
ВЪВЕДЕНИЕ
Простатният карцином е най-чес-
тият солиден тумор при мъжетеза 2022 г. в САЩ са регистрирани
нови 268 490 случая[1]. Лъчетерапията и хирургичният подход са подхо -
дящи при локалноавансирал рак на
простатата, докато за метастазирал простатен карцином се предпочита
андроген-депривационната терапия, химиотерапията и андрогенните сиг-
нални инхибитори. В последните го -
дини започва и навличането на PARP
инхибиторите и радио-лигандната терапия[2]. През 1941 г. Чарлс Хигинс и
колеги установяват, че метастазиралият простатен карцином отговаря на
ендокринна терапия. За това свое откритие те получават Нобелова награда през 1966 г. за медицина и физиология[3].
ОБЩА ХАРАКТЕРИСТИКА НА МЕТАСТАЗИРАЛ ПРОСТАТЕН КАРЦИНОМ Простатният карцином
двата вида карцином е, че хормонално чувствителният простатен карцином се повлиява от андроген-депривационна терапия, докато кастрационно-резистентният не.
ДОКАЗВАНЕ НА МЕТАСТАЗИ ОТ
ПРОСТАТЕН КАРЦИНОМ
По-стари методи за детекция на метастази от простатен карцином са компютърната-томография (CT) и костната сцинтиграфия с радионуклеотид. Съвременни методи за доказване на метастази от простатен карцином са магнитно-резонансната томография (MRI) и позитрон-емисионната томография (PET) с прос
НА ХОРМОНАЛНО ЧУВСТВИТЕЛЕН МЕТАСТАЗИРАЛ ПРОСТАТЕН КАРЦИНОМ LHRH-агонистите са основните медикаменти, предпочитани за извършване на медикаментозна кастрация. Представители на тази група са Goserelin acetate, Triptolein acetate, Leuprorelin acetate и други форми, като основната разлика между тях е времето
62 І Medical Magazine | март 2024
метастазира главно в кости, лимфни възли, бял дроб и черен дроб, по-рядко в надбъбречните жлези, мозъка, бъбреците и други органи. За оценка на прогнозата при пациенти с метастазирал простатен карцином се използват различни критерии, като най-застъпени са тези на CHAARTED и LATITUDE[2] Най-общо метастазиралият простатен карцином може да се раздели на хормонално чувствителен и кастрационно-резистентен, като в зависимост от вида лечението на заболяването протича по различен начин. Разликата между
тат-мембранно специфичен антиген (PMSA)[3] АНДРОГЕН-ДЕПРИВАЦИОННА ТЕРАПИЯ Андроген-депривационната терапия (АДТ) е въведена от C. Huggins[4] и нейната основна цел е да блокира пролиферацията на туморните клетки на простатния карцином, предизвикана от тестостерона, което може да се извърши чрез кастрация. Двата основни метода за извършване на АДТ са хиЛечение на метастазирал простатен карцином Ракът на простатната жлеза е най-разпространеният солиден тумор сред мъжката популация, при който съществуват различни методи за диагностика и проследяване. Андроген-депривационната терапия дълги години остава като единствен избор за лечение на метастазирал простатен карцином. През последните години навлизат множество проучвания с добри резултати при приложението на комбинирана терапия. Откриване на молекулни механизми, водещи до възникването на раковите клетки, предполага използването на нови таргетни терапии и терапия с радио-лиганди. З. Андронов, Д. Башчобанов, П. Цветкова, Н. Чакърова Медицински факултет, Медицински Университет - София Асоциация на студентите изследователи УРОЛОГИЯ рургичният – двустранна орхиектомия и медикаментозният, като за да се считат за успешни е необходимо нивото на тестостерон в кръвта да е под 20 ng/ml (1.7 nmol/L)[5]. При постигане на такива резултати липсата на стимулация на туморните клетки от тестостерон води до тяхната апоптоза и ремисия на заболяването при повечето болни за срок от 18 до 36 месеца[6]
на действие – съществуват одобрени едно- три- и шестмесечни форми. Нежелан ефект при употребата на LHRH-агониситите е т.нар. "flare up syndrome", изразяващ се основно в засилване на костните болки, повишена уремия, поява на неврологична симптоматика[7] Развитието на този синдром е свързано с факта, че при използването на LHRH-агонистите се наблюдава първоначално увеличаване на нивата на тестостерона в рамките на 1-3 седмици. За да се избегне неговата по -
ЛЕЧЕНИЕ
ява се използват антиандрогени, които се свързват с андрогенните рецептори без да активират генната експресия. Антиандрогените от
първа генерация се
делят на две групи според химичната
им структура – стероидни (Cyproterone acetate) и нестероидни (Flutamide, Bicalutamide, Nilutamide) и според
повечето препоръ -
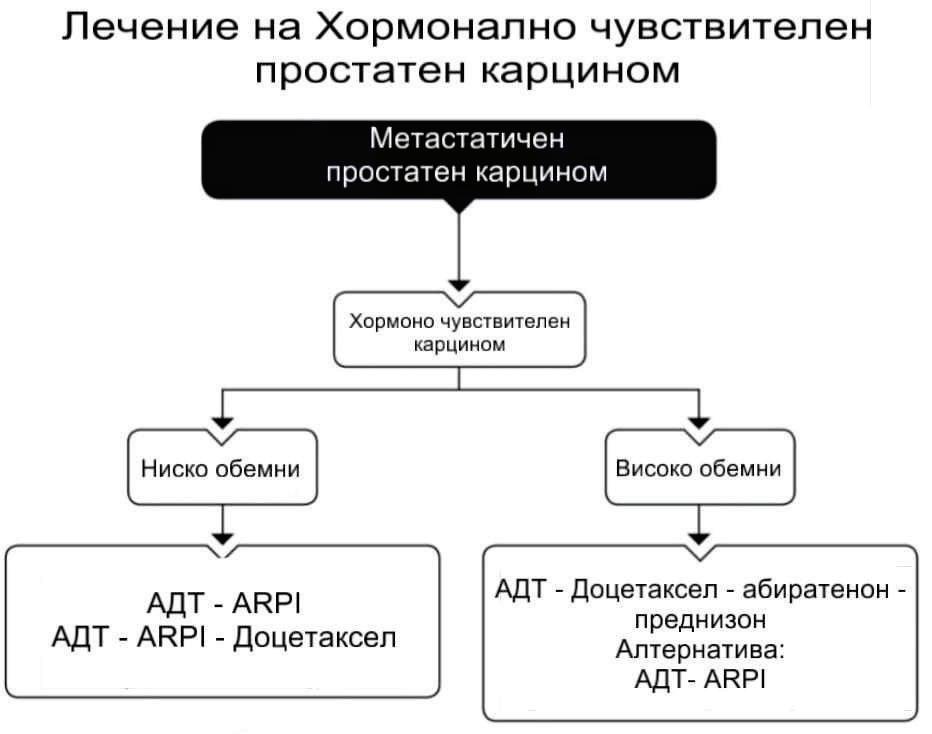
включването им, за предотвратяване на развитието на "flare up" синдрома.
ки се използват заедно с LHRH агонистите само по време на и по този начин го инхибира. Според проучването LATTITUDE, употребата на Abiraterone acetate в комбинация с Prednisone и АДТ дава резултати, съпоставими с тези от STAMPEDE и CHAARTED, които изследват действието на комбинацията Docetaxel-Prednisone-АДТ[10]
Добавка към АДТ може да бъде комбинацията Docetaxel + Prednisone, чиято ефективност в удължаване на PFS и ОS беше доказана от 2 големи фаза 3 клинични проучвания - STAMPEDE и CHAARTED [8,9]. Тези проучвания позволиха комбинацията да бъде препоръчана за лечението на високообемен първично-метастатичен карцином, особено при пациенти с над 3 костни метастази или с висцерални метастази от ESMO (European Society for Medical Oncology).
Друг медикамент,
Но тъй като нежеланите странични ефекти при Docetaxel са повече, комбинацията с Abiraterone acetate е тази, която се предпочита
и е включена като първи избор в най-новите препоръки за лечение на метастазирал хормонално чувствителен простатен карцином.
[www.medmag.bg ] 63
ТАРГЕТНА ТЕРАПИЯ Мутации в BRCA 1/2 гените са характерни за наследствени ракови синдроми, включващи рака на млечната жлеза, панкреаса, яйчниците и простатата. При пациенти с метастазирал рак на простатата с доказана мутация в ВRCA 1/2 гените използването на PARP инхибитори доказано повишават преживяемостта според проучването PROfound. Добрите резултати налагат изследването за мутация в BRCA 1/2 гените като част от диагностиката на рак на простатата. Продуктите на BRCA 1/2 гените участват в хомоложната рекомбинация, чрез която се поправят двуверижни дефекти в Табл. 1 Критерии на CHAARTED Критерии на LATITUDE Висок риск - поне 4 костни метастази - включително поне 1 извън гръбначния стълб или таза или висцерални метастази Висок риск - поне 2 рискови фактора: - поне 3 костни метастази - висцерални метастази - стадий според ISUP 4 или повече Нисък риск - не са изпълнени критериите за висок риск Нисък риск - не са изпълнени критериите за висок риск Фиг. 1 Опростена схема за лечение на хормонално чувствителен метастатичен простатен карцином - АДТ – андроген-депривационна терапия; ARPI – androgen receptor pathway inhibitor, инхибитор на сигналния път на андрогенния рецептор.
който
да бъде използ
ван в комбинация
АДТ, е
acetate – селективен инхибитор на ензима CYP17, който участва в производството на глюкокортикоиди, андрогени и естрогени от надбъбречните жлези. Употребата му лишава възможността на туморните клетки да използват произвежданите в нормални условия андрогени от надбъбречните жлези и в комбинация с АДТ допълнително понижава нивата на тестостерон в кръвта. Abiraterone acetate представлява андрогенен агонист, който се свързва с андрогенния рецептор силно и необратимо
може
-
с
Abiraterone
ДНК, а PARP инхибиторите блокират
поправката на едноверижните скъсвания[2]
ЛЕЧЕНИЕ НА КАСТРАЦИОННО-
РЕЗИСТЕНТЕН МЕТАСТАЗИРАЛ ПРОСТАТЕН КАРЦИНОМ
Докато при хормонално-чувствителния метастазирал простатен карцином има дефиниран алгоритъм за лечение, то при кастрационно-резистентния не е напълно изяснено коя последователност от медикаменти е оптимална.
АДТ е неприложима, тъй като туморът
не отговаря на хормоналната терапия.
Това налага търсене на алтернативни
методи за лечение, включващи химиотерапевтици и радиофармацевтици.
Комбинацията Abiraterone acetate
и Prednisone намира своето място в
лечението на кастрационно-резистентния метастазирал простатен карцином при случаите на химио-наивни пациенти (при които до този
момент не е използвана химиотерапия) с липсващи или леки симптоми.
Това е показано от проучването COUAA-302, в което са сравнени 2 групи
пациенти – едните на лечение само с Prednisone, другите на лечение с комбинация Prednisone + Abiraterone acetate. В рамото с Abiraterone се наблюдава намаляване на PSA с 29.1% в сравнение с 5.5% при Prednisone и увеличаване на OS с 21%[11]
Друг медикамент, който е препоръчан
да се използва при лечение на кастрационно-резистентен метастазирал простатен карцином при случаите на химио-наивни пациенти с липсващи или леки симптоми, е Enzalutamide.
Той е първият андрогенен инхиби-
ИЗПОЛЗВАНА ЛИТЕРАТУРА:
1. Siegel RL, Miller KD, Fuchs HE, Jemal A. Cancer statistics, 2022. CA Cancer J Clin. 2022 Jan;72(1):7-33. doi: 10.3322/caac.21708. Epub 2022 Jan 12. PMID: 35020204.
2. Posdzich, P.; Darr, C.; Hilser, T.; Wahl, M.; Herrmann, K.; Hadaschik, B.; Grünwald, V. Metastatic Prostate Cancer—A Review of Current Treatment Options and Promising New Approaches. Cancers 2023, 15, 461.
3. Sartor O, de Bono JS. Metastatic Prostate Cancer. N Engl J Med. 2018 Feb 15;378(7):645-657.
4. Hugiss, C., W. Hodges. Status on prostate cancer. 1. The effect of castration of estrogen and
тор от нова генерация и се свързва с андрогенния рецептор, блокирайки предаването на сигнал по 3 механизма – директно инхибиране на рецептора, непозволявайки на андрогените да се свържат с него, предотвратяване на нуклеарната транслокация на рецептора и блокиране на генната експресия[12].
При всички пациенти с метастазирал кастрационно-резистентен простатен карцином е показана употребата на Docetaxel, като при симптоматични пациенти се включва в комбинация с Prednisone.
Въпреки че оптималната последователност на различните терапевтични режими
един пациент не се препоръчва. Всеки един от тях обаче спокойно може да бъде използван като следваща линия на терапия след употреба на Docetaxel, както и Docetaxel може да бъде използван като следваща линия след употреба на Arbiterone или Enzalutamide.
При пациенти, които имат единствено костни метастази, без висцерални, е показано използването на радиофармацевтика Radium-223 (223Ra), който отделя алфа-лъчи и въздейства главно върху костните метастази, като влияе директно върху
of androgen injection on serum phosphatases in metastatic carcinoma of the prostate. Cancer Res. 1971, 1, 293-297. 5. Morote, J., A. Orsola, J. Planas, et al. Redefining clinically significant castration levels in patients with prostate cancer receiving continuous androgen deprivation therapy. J. Urol. 2007, 178, 1290-1295. 6. Beckman, K. W., M. Hussain. Hormonal approaches in prostate cancer, application in the contemporary prostate cancer patient. Urol. Oncology, 2008, 415-419. 7. Thompson IM. Flare Associated with LHRHAgonist Therapy. Rev Urol. 2001;3 Suppl 3(Suppl
3):S10-4. PMID: 16986003; PMCID: PMC1476081.
8. Sweeney, C. Chen, Y. –H. Carducci, M. et al. Impact on overall survival (OS) with chemohormonal therapy versus hormonal therapy for hormone-sensitive newly metastatic prostate cancer (mPrCa): an ECOG – led phase III randomized trial. J Clin. Oncol. (ASCO Meeting Abstracts) 2014, 32 (18 suppl), LBA2
9. James, N. D., Sydes, M. R., Mason, M. D., et al. Docetaxel and/or zoledronic acid for hormonenaïve prostate cancer: first overall survival results from STAMPEDE (NCT 00268476). J Clin. Oncol. 2015, 33 (suppl, abstract 5001).
10. Fizazi, K et al., N Engl J Med. 2017 Jul 27, 377 (4): 352-360
11. Ryan, C. J., Smith, M. R., Fizazi, K et al. Abiraterone acetate plus prednisone versus placebo plus prednisone in chemotherapy – naïve men with metastatic castration-resistant prostate cancer (COU-AA-302): final overall survival analysis of a randomized, double-blind, placebo-controlled phase 3 study. Lancet Oncol., 2015, 16152 – 160.
12. Litwin MS, Tan HJ. The Diagnosis and Treatment of Prostate Cancer: A Review. JAMA. 2017 Jun 27;317(24):2532.
13. Smith M, Parker C, Saad F, Miller K, Tombal
B, Ng QS, Boegemann M, Matveev V, Piulats JM, Zucca LE, Karyakin O, Kimura G, Matsubara N, Nahas WC, Nolè F, Rosenbaum E, Heidenreich A, Kakehi Y, Zhang A, Krissel H, Teufel M, Shen J, Wagner V, Higano C. Addition of radium-223 to abiraterone acetate and prednisone or prednisolone in patients with castration-resistant prostate cancer and bone metastases (ERA 223): a randomised, double-blind, placebo-controlled, phase 3 trial. Lancet Oncol. 2019 Mar;20(3):408419. doi: 10.1016/S1470-2045(18)30860-X. Epub 2019 Feb 6. Erratum in: Lancet Oncol. 2019 Oct;20(10):e559. PMID: 30738780.
64 І Medical Magazine | март 2024
не е
при необходимост от
на на терапията. Установена е силна кръстосана резистентност между
Arbiterone acetate, поради което употребата и на двата медикамента при
уточнена, установени са препоръки за употребата на медикаментите
смя
Enzalutamide и
ДНК на туморните клетки. Предимството на алфа-лъчите е че увреждат по-слабо околните тъкани и не предизвикват значими странични реакции. Важно условие за използването на 223Ra е пациентите да не са минали 2 или повече линии на системно лечение за кастрационно-резистентен простатен карцином, както и да не се употребява заедно с комбинацията Abiraterone + Prednisone, тъй като увеличава многократно риска от фрактури[13]. Новост в лечението на простатния карцином е лечението с радиолиганд насочен към PSMA, Лутеций-177-PSMA-617 (LU-PSMA). Това е малка молекула, която се свързва специфично с PSMA, което дава възможност за терапия с ß-частици на съседни туморни клетки при CRPC. 68-Галий PSMA PET-scan е подходящ метод за подбор на пациенти[2] ЗАКЛЮЧЕНИЕ Карциномът на простатата е социално-значимо заболяване, чието изучаване и разбиране са от съществено значение за постигане на по-високо качество на живот на пациентите. Терапията му се развива с бързи темпове спрямо далечната 1941 г. и откриването на ендокринното повлияване на раковите клетки. В днешни дни, когато знаем все повече за неговата генетика и имаме таргетна терапия спрямо определени генетични мутации, развиващата се терапия с радиолиганди и хормоналната терапия ни дават различни опции за лечението на простатния карцином. Въпреки това, постоянно се извършват множество клинични проучвания, целящи не само откриването на нови медикаменти, но и изясняването на най-добрите стратегии за използване на вече съществуващите.
УРОЛОГИЯ