Entre los efectos secundarios más frecuentes de SKYRIZI en personas con tratamiento para la psoriasis en placas y la artritis psoriásica figuran:
• infecciones de las vías respiratorias superiores
• dolor de cabeza
• sensación de cansancio • reacciones en el lugar de inyección
• infecciones cutáneas por hongos
Estos no son todos los posibles efectos secundarios de SKYRIZI.
Llame a su médico para que le indique qué hacer respecto de los efectos secundarios. Puede notificar los efectos secundarios a la Administración de Alimentos y Medicamentos (FDA) llamando al 1-800-FDA-1088.
¿Cómo debo conservar SKYRIZI?
• Conser ve SKYRIZI en el refrigerador a una temperatura entre 36 y 46 °F (2 a 8 °C).
• No congele SKYRIZI.
• No agite SKYRIZI.
• Conser ve SKYRIZI en el envase original para resguardarlo de la luz.
• SKYRIZI no está hecho de látex de caucho natural.
Mantenga SKYRIZI y todos los medicamentos fuera del alcance de los niños.
Información general sobre el uso seguro y eficaz de SKYRIZI
A veces, los medicamentos se recetan para fines diferentes de los que se indican en la Guía del medicamento. No use SKYRIZI para tratar una afección para la cual no haya sido recetado. No administre SKYRIZI a otras personas (ni siquiera si tienen los mismos síntomas que usted). Podría hacerles daño.
También puede pedirle al farmacéutico o al profesional de la salud información sobre SKYRIZI dirigida a profesionales de la salud.
SKYRIZI está disponible en una jeringa precargada de 90 mg/ml, una jeringa y una pluma precargada de 150 mg/ml, una infusión intravenosa de 600 mg/10 ml, un cartucho precargado monodosis de 180 mg/1.2 ml con inyector corporal y un cartucho precargado monodosis de 360 mg/2.4 ml con inyector corporal.
¿Cuáles son los componentes de SKYRIZI?
Principio activo: risankizumab-rzaa.
Excipientes de SKYRIZI 90 mg/ml: polisorbato 20, succinato de sodio, sorbitol, ácido succínico y agua para inyección, USP.
Excipientes de SKYRIZI 150 mg/ml, 180 mg/1.2 ml, 360 mg/2.4 ml y 600 mg/10 ml
Ingredientes: ácido acético glacial, polisorbato 20, acetato de sodio, trehalosa y agua para inyección, USP. Se le aconseja notificar a la FDA los efectos secundarios negativos de los fármacos con receta. Visite www.fda.gov/medwatch o llame al 1-800-FDA-1088.
Si tiene dificultades para pagar su medicamento, AbbVie podría ayudarle. Visite AbbVie.com/PatientAccessSupport para obtener más información.
Fabricado por: AbbVie Inc., North Chicago, IL 60064, U.S.A. Número de licencia en EE. UU.: 1889 SKYRIZI® es una marca comercial registrada de AbbVie Biotechnology Ltd. © 2019-2024 AbbVie Inc.
Ref.: 20086179 R1 Revisado: Junio de 2024
LAB-11463 ENGLISH MASTER
LAB-11472 SPANISH MASTER
US-SKZG-240688
10
La evolución del tratamiento de las enfermedades inflamatorias del intestino en Puerto Rico
14
22
La tiroiditis de Hashimoto y sus opciones de tratamiento

26
Hablemos de la polimialgia reumática
“Aunque te sientas bien, sigue el tratamiento”: claves del Dr. Antonio Del Valle para convivir con enfermedades inflamatorias intestinales
16
La evolución del tratamiento de la psoriasis en Puerto Rico: una mirada desde la experiencia
30
Artritis reumatoide: avances en el tratamiento y claves para el cuidado diario
30
Artritis reumatoide: avances en el tratamiento y claves para el cuidado diario
42
Lupus eritematoso sistémico: una enfermedad compleja con múltiples caras
46
Lupus en Puerto rico: una mirada a la enfermedad y su complicación rara, la lupus cistitis
56
Impacto del tratamiento temprano en el pronóstico de la esclerosis múltiple
60
Dermatitis atópica y sus alternativas terapéuticas
Ileana Santiago, M.B.A. Lic. R-726 | CEO
Ingerny Polanco | Project Manager
Alejandra González | Jefa de redacción digital
Eduardo Moscote | Periodista Multimedios
Chiara Tarafa | Periodista Multimedios
César Fuquen Periodista Multimedios
Marcela Moreno | Jefa de contenidos multimedios
Rosmery Cernadas | Periodista Multimedios
David Barreto | Periodista Multimedios
Andrés Garzón | Periodista Multimedios
Sebastián Schipa | Digital Ad Ops Analyst
Marcela Castro | Directora Creativa y desarrollo de marca de BeHealth Business
José Manuel Fiallo | Diseñador Gráfico Multimedios
Lina Pérez | Diseñadora Gráfica & Multimedios
Edgardo García | Producción & Diseñador Multimedios
Luis Berrios | Editor Audiovisual
Alanis Meléndez | Editora Audiovisual
Alejandra Montenegro | Editora Audiovisual
Daniela González Editora Audiovisual
Patricio Domínguez | CDO
Amanda Marcolin | Analista Digital
Andrés Felipe Alonso | Ad trafficker
Kendry Rosario | Data & Programación
Nicolás Foster | Desarrollador Fronted
Ileana Pino | Productora
Anaeli Santiago | Asistente de producción
Valeria M. Flores Joubert | Relacionista y Coordinadora de Eventos
Yakish Quintana | Community Liaison
Frances Pérez, Glorily Santiago & Lynn Arrieta | Administración
Para comunicarse con nosotros puede hacerlo a través de info@behealthpr.com
Todos los derechos reservados ®2025. Prohibida su reproducción total o parcial sin autorización.
Copyright © 2025 – BeHealth Business
Viviendo con Crohn y Colitis es un espacio creado para ofrecer apoyo a jóvenes con Enfermedades Inflamatorias del Intestino (EII), recordándoles que no están solos.
13-35 años



Talleres Educativos
Herramientas para el manejo de la enfermedad
Sesiones de apoyo
Conversatorios
¿Qué son las enfermedades inflamatorias del intestino?
Las enfermedades inflamatorias del intestino (EII) son condiciones crónicas que afectan el tracto gastrointestinal y están mediadas por el sistema inmunológico. Según la doctora Esther Torres, gastroenteróloga catedrática del Recinto de Ciencias Médicas y presidenta de la Fundación Esther A. Torres (FEAT), “son crónicas, no tenemos una causa exacta y primordialmente se manifiestan por un proceso de inflamación en el tracto gastrointestinal”.
Las dos formas principales son:
Enfermedad de Crohn: puede afectar cualquier parte del tracto digestivo, desde la boca hasta el ano.
Colitis ulcerosa: afecta exclusivamente el intestino grueso y suele presentar una inflamación más superficial.
Diagnóstico: cuanto antes, mejor
El diagnóstico temprano mejora considerablemente el pronóstico del paciente. “Mientras más temprano se haga el diagnóstico, más rápidamente hacemos un tratamiento apropiado”, explica la doctora Torres. Esto reduce el riesgo de complicaciones y recaídas.
Herramientas para el diagnóstico: Colonoscopias
Biopsias
Tomografías y resonancias magnéticas
Ecografías intestinales (uso emergente)
Terapias avanzadas: una nueva era en el tratamiento
“Hoy en día le estamos llamando a ese grupo de medicamentos terapia avanzada de enfermedades inflamatorias intestinales”, señala la doctora Torres. Estas incluyen:
Medicamentos biológicos: se administran por inyección.
Moléculas pequeñas: fármacos orales con objetivos muy específicos.
Ambos tipos de medicamentos actúan sobre componentes específicos del proceso inflamatorio y ofrecen mejores resultados que los tratamientos convencionales.
Barreras de acceso en Puerto Rico
Las terapias avanzadas pueden ser costosas. “Algunos planes médicos no las tienen en los formularios”, advierte Torres. Además, los pacientes a veces desconfían por los posibles efectos secundarios, aunque “los riesgos son bajos y conocidos”.
El papel del paciente y su entorno
El tratamiento integral va mucho más allá de los medicamentos.
“Más del 50% de los pacientes tienen ansiedad, depresión o dificultad para manejar el estrés”, explica la especialista. Por eso, el modelo ideal es el del hogar médico, donde el paciente recibe atención coordinada de:
Gastroenterólogos
Psicólogos o psiquiatras
Nutricionistas
Cirujanos (cuando sea necesario)
Otros especialistas según los síntomas fuera del intestino
Nutrición y estilo de vida: claves para el control
“La Asociación Americana de Gastroenterología ya ha recomendado la dieta mediterránea para pacientes con estas condiciones”, señala Torres. Además, se están investigando las dietas antiinflamatorias, que podrían ayudar a reducir los síntomas y mejorar los marcadores de inflamación. Otros factores fundamentales son:
Actividad física regular
Sueño reparador
Manejo del estrés y la salud emocional
Cuidadores informados, pacientes empoderados
“La clave del apoyo para estos pacientes es la educación”, dice Torres. Es fundamental que tanto los cuidadores, como maestros, compañeros de trabajo y el público general entiendan en qué consisten estas condiciones.
Las terapias avanzadas pueden ser costosas.
“Algunos planes médicos no las tienen en los formularios”, advierte Torres. Además, los pacientes a veces desconfían por los posibles efectos secundarios, aunque “los riesgos son bajos y conocidos”.
Fundaciones y redes de apoyo en Puerto Rico
La Fundación Esther A. Torres (FEAT) se dedica a crear conciencia y educar sobre las enfermedades inflamatorias del intestino. También existen grupos de apoyo en redes sociales que permiten a los pacientes compartir experiencias y estrategias para el día a día.
Vivir plenamente con EII sí es posible
“Estos pacientes viajan, estudian, se casan, tienen hijos, corren maratones... Lo único que yo diría que no pueden ser probablemente es astronautas”, comenta la doctora con una sonrisa. Su mensaje es claro: con el tratamiento adecuado, la educación y el apoyo necesario, las personas con EII pueden llevar una vida plena.
Gracias al compromiso de profesionales como la doctora Torres y organizaciones dedicadas, Puerto Rico sigue avanzando hacia un enfoque más humano, integrador y efectivo para quienes viven con estas condiciones.

“Aunque te sientas bien, sigue el tratamiento”:
Claves del Dr. Antonio
Del Valle para convivir con enfermedades inflamatorias intestinales

Dr. Antonio Del Valle Especialista en Gastroenterología Pediátrica
En el tratamiento de enfermedades inflamatorias intestinales (EII), como la enfermedad de Crohn y la colitis ulcerosa, el seguimiento médico y la adherencia a la medicación juegan un papel crucial. Así lo explicó el Dr. Antonio Del Valle, especialista en gastroenterología pediátrica, en una entrevista que aborda desde el control de brotes hasta la importancia de la comunicación entre paciente y médico.
La trampa de sentirse bien: ¿por qué continuar el tratamiento?
Muchas personas con EII caen en la tentación de abandonar sus medicamentos al sentirse bien. Sin embargo, esta decisión puede tener consecuencias graves.
“La condición es crónica, va a continuar, por lo tanto, el tratamiento es para bajar la inflamación, controlar el proceso inflamatorio y una vez lo controlamos, mantenerlo controlado”.
El Dr. Del Valle enfatiza que, aunque no haya síntomas visibles, la inflamación puede estar activa y avanzar silenciosamente.
Suspender la medicación puede desencadenar recaídas, hospitalizaciones e incluso la necesidad de cirugía.
“Eso es un error. Muchas veces no tenemos ningún síntoma, pero la inflamación está ahí y en ocasiones está bien significativa”.
El seguimiento médico no debe depender solo de los síntomas. El monitoreo incluye pruebas de laboratorio, estudios de imagen y procedimientos.
CUANDO LOS SÍNTOMAS ENGAÑAN: ¿puede haber inflamación aunque me sienta bien?
Sí, y ocurre más a menudo de lo que se piensa. Incluso con laboratorios normales y sin malestar aparente, puede haber inflamación subyacente.
“Tenemos pacientes que se sienten perfectamente bien. Los laboratorios se ven perfectamente bien. Y como quiera les decimos, necesitas una colonoscopía de seguimiento”.
El seguimiento médico no debe depender solo de los síntomas. El monitoreo incluye pruebas de laboratorio, estudios de imagen y procedimientos como colonoscopías para evaluar el estado real de la enfermedad.
¿Y si me siento mal, pero los laboratorios están normales?
El otro extremo también ocurre: pacientes que se sienten mal, pero cuyos análisis salen dentro de parámetros normales.
“Los laboratorios son una herramienta, pero no son perfectos. Lo que ustedes sienten, eso es lo más importante”.
Cansancio, pérdida de apetito, evacuaciones frecuentes o falta de energía pueden ser señales de alerta. La comunicación temprana con el especialista es clave para evitar complicaciones.
Cambio de tratamiento: ¿cuándo es necesario?
Los tratamientos no son infalibles. El cuerpo puede desarrollar resistencia o efectos secundarios que obligan a ajustar la terapia.
“En ocasiones nosotros desarrollamos anticuerpos en contra de algunos de estos medicamentos y de momento nuestros anticuerpos inutilizan el medicamento”.
Además, algunos efectos secundarios pueden ser inaceptables o severos, como reacciones cutáneas o síntomas que afectan la calidad de vida. En estos casos, el médico evaluará alternativas.
¿Malestar común o inicio de un brote?
Diferenciar entre un simple malestar digestivo y el inicio de un brote es difícil, pero no imposible.
“Algo me comí, algo me cayó mal, me dio dolor, me mandó para el baño… eso puede ocurrir. Pero si
Corticoides y biológicos: efectos secundarios a considerar
Los corticoesteroides, como la prednisona, suelen utilizarse en momentos de brote. Aunque efectivos, no están exentos de efectos adversos.
“Esos tienen unos efectos secundarios que van a ocurrir sin lugar a duda. Lo sabemos, por eso lo tratamos de usar a corto plazo”.
Los biológicos también pueden causar reacciones cutáneas u otras molestias. Es importante reportar cualquier cambio al médico para ajustar el tratamiento según sea necesario.
los síntomas continúan, hay que estar pendientes”.
El monitoreo de los síntomas y su duración, así como el contacto inmediato con el gastroenterólogo, son fundamentales para detectar un brote a tiempo.
Señales de alerta: más allá del dolor abdominal
Algunas señales típicas de brote incluyen:
Dolor abdominal
Evacuaciones frecuentes o urgentes
Cansancio extremo
Falta de apetito
Dolores articulares
“Me está dando mucho trabajo funcionar, no tengo energía… eso son señales también”.
La importancia de hablar: comunicación médico-paciente En enfermedades crónicas, la confianza con el especialista lo es todo. Y más aún cuando se trata de pacientes pediátricos.
“La relación con el gastroenterólogo con cualquier médico es vital. Ustedes se tienen que sentir bien con ellos”.
El Dr. Del Valle anima a los pacientes, especialmente a los más jóvenes, a expresar lo que sienten sin miedo o vergüenza. Una relación basada en la confianza permite tomar mejores decisiones médicas.
El tratamiento es un trabajo en equipo
Vivir con una EII implica altibajos, cambios de tratamiento y ajustes constantes. Pero con comunicación, disciplina y confianza en el
En La comunicación temprana con el especialista es clave para evitar complicaciones.
equipo médico, es posible mantener la enfermedad bajo control.
“Estas condiciones son para toda la vida. En momentos dados se complican mucho y tenemos que trabajar en conjunto”. El mensaje del Dr. Del Valle es claro: no hay que esperar a sentirse mal para actuar, ni confiar ciegamente en los laboratorios. El cuerpo habla, y escucharlo —junto con el acompañamiento médico adecuado— puede hacer toda la diferencia.
La evolución del tratamiento de la psoriasis en Puerto Rico: una mirada desde la experiencia

Leticia López Directora Ejecutiva APAPP
Durante décadas, las personas que viven con psoriasis en Puerto Rico han enfrentado barreras médicas, sociales y emocionales. Sin embargo, en medio de los desafíos, la ciencia ha avanzado, la empatía ha crecido y la voz de los pacientes se ha fortalecido. Una de esas voces es la de Leticia López, directora ejecutiva de la Asociación Puertorriqueña de Ayuda al Paciente de Psoriasis (APAPP), quien comparte su historia personal para ilustrar cómo ha cambiado el panorama del tratamiento en la isla.
De las cremas con brea a la esperanza biotecnológica Leticia fue diagnosticada con psoriasis a los 10 años. A los 12, ya vivía con psoriasis crónica en el cuero cabelludo, y no pasó mucho tiempo antes de que la enfermedad cubriera más del 70% de su cuerpo. “Era una paciente con varios tipos de psoriasis, no solo de placas, sino también inversa, y a los 18 años desarrollé artritis psoriásica”, cuenta.
En aquella época, las opciones terapéuticas eran muy limitadas. “Los tratamientos en los años 80 eran solo cremas y fototerapia... cremas apestosas, con olor fuerte, a base de brea o alquitrán. Manchaban la ropa o eran tan grasosas que arruinaban todo si no tenías cuidado”.
Además del desafío físico, la enfermedad implicaba una carga emocional significativa. “Fue un gran reto, como niña y luego joven, vivir con una condición visible. Viví momentos de discriminación y re-
Con la llegada de los medicamentos biológicos, el panorama cambió radicalmente. “Hoy hablamos de la posibilidad de tener la piel prácticamente libre de lesiones. Es una esperanza real”.
chazo, incluso en lugares insólitos como la iglesia o la escuela. Puede ser muy cruel”.
De paciente a líder: el camino hacia una comunidad empoderada
A pesar de los obstáculos, Leticia encontró en su familia y su entorno un fuerte sistema de apoyo. A lo largo de los años, exploró múltiples tratamientos: “He utilizado casi de todo, desde cremas, inyecciones localizadas, fototerapia, medicamentos sistémicos... incluso medicamentos, que hoy ya no se usan para psoriasis”.
No obstante, el acceso sigue siendo desigual. Aunque Leticia ha contado con planes médicos robustos, reconoce que muchos pacientes enfrentan obstáculos económicos: “Los deducibles pueden ser del 30%, pero gracias a programas de apoyo al paciente, he logrado mantenerlos en niveles razonables”.
Educación, empatía y diagnóstico oportuno: los retos que persisten Uno de los principales problemas en Puerto Rico sigue siendo el acceso a dermatólogos capacitados.
“Tenemos un déficit de especialistas, y eso lleva a muchos pacientes a no tener diagnóstico o a estar mal diagnosticados. La psoriasis se confunde fácilmente con dermatitis, hongos o piel reseca”.
A esto se suma el impacto en la salud mental. “La forma en que te miras en el espejo y cómo te tratan los demás afecta profundamente el autoconcepto. Hay rechazo, aislamiento, depresión”.
Leticia recuerda el testimonio de una paciente que asistió por primera vez a una reunión de grupo de apoyo:
“Ella llegó a su casa llorando y su esposo le dijo ‘no te voy a dejar ir más’. Y ella respondió ‘No, yo quiero ir. Este llanto es de liberación’. Había visto a otros con condiciones más severas y eso le permitió aceptar lo suyo con mayor claridad”.
Un llamado a médicos, aseguradoras y autoridades
El futuro del tratamiento de la psoriasis no solo depende de avances científicos, sino también de un cambio de enfoque.
“Mi mensaje a los médicos es que miren al paciente como una persona. Puede ser su hijo, su mamá. Escúchenlo, denle tiempo. No lo vean como uno más”.
A las aseguradoras, les pide actuar con empatía:
“Hay que establecer requerimientos razonables y ofrecer orientación clara al paciente sobre cómo lograr acceso a su tratamiento”.
Y a las autoridades de salud:
“Reconozcan la psoriasis como la enfermedad seria que es. No es contagiosa, pero tiene muchas comorbilidades: obesidad, síndrome metabólico, salud mental. Más de 60,000 personas en Puerto Rico viven con ella”.
Leticia López cierra con una visión esperanzadora:
“Quizás yo no vea la cura, pero tengo fe en que mis sobrinos nietos sí. La Asociación Nacional trabaja por eso y nosotros los apoyamos”.
La evolución del tratamiento de la psoriasis en Puerto Rico ha sido larga, pero hoy los pacientes cuentan con más opciones, más apoyo y, sobre todo, una voz que exige dignidad, acceso y visibilidad. La historia de Leticia es, al mismo tiempo, un testimonio de lucha y un faro de esperanza.


LDra. Melba Feliciano
Endocrinóloga
a tiroiditis es un término general que se refiere a la inflamación de la glándula tiroides. Agrupa distintos trastornos que comparten este rasgo común, pero que pueden presentarse con manifestaciones clínicas muy variadas. Entre ellos, la tiroiditis de Hashimoto es la causa más frecuente de hipotiroidismo en los Estados Unidos.
“Hay que aspirar esos abscesos, hacer un drenaje, y el daño puede ser severo. El paciente podría desarrollar hipotiroidismo”, advirtió.
Estas infecciones pueden surgir tras un trauma, un quiste tirogloso infectado o una fístula, provocando dolor en el cuello, aparición de masas, fiebre, debilidad general y necesidad de antibióticos e intervención quirúrgica.
“Dependiendo de cuán severo y cuán temprano sea el manejo, así serán las consecuencias”, precisó.
HASHIMOTO: LA TIROIDITIS MÁS COMÚN
La tiroiditis de Hashimoto es la más frecuente y generalmente no produce dolor. Los síntomas incluyen molestias leves en el cuello y fatiga. Sin embargo, en algunos casos también pueden presentarse episodios de inflamación dolorosa.
En cambio, la tiroiditis subaguda suele ser asintomática o provocar síntomas leves y autolimitados. El paciente puede experimentar episodios intermitentes de hipertiroidismo que luego se normalizan, aunque eventualmente pueden desembocar en hipotiroidismo.
¿Cuál es el tratamiento adecuado?
El manejo depende del tipo específico de tiroiditis. La doctora Feliciano aclara que en casos bacterianos y dolorosos, el tratamiento requiere antibióticos, incisión y drenaje quirúrgico. Si la tiroiditis es viral, puede tratarse con antiinflamatorios, y si hay mucho dolor, con prednisona.
“No necesariamente se trata con medicamentos antitiroideos, salvo que el cuadro se prolongue o haya una inflamación más significativa”.
En casos más graves o autoinmunes, el tratamiento puede requerir fármacos a largo plazo. Algunos pacientes no responden adecuadamente a esteroides ni a otros tratamientos, por lo que el abordaje debe ser individualizado y continuo.
La importancia de la hormona tiroidea
La hormona tiroidea es vital para el buen funcionamiento del cuerpo.
“Es esencial para nuestras neuronas, la función cerebral, el metabolismo, la función cardíaca…”, subrayó la doctora.
Por eso, el control de estas enfermedades es prioritario. La especialista hizo hincapié en la educación al paciente, para que comprenda la necesidad del tratamiento y lo siga de forma adecuada.
“Muchos pacientes no cumplen con el tratamiento y llegan a un estado severo de hipotiroidismo que se vuelve tan resistente, que debemos darles todas las dosis de la semana en un solo día. Y eso es bien dramático”.

Si padeces de esta guía es para ti.

Escanea el código y habla con tu médico.
En 1888 el Dr. William Bruce presentó los primeros pacientes de lo que en ese momento clasificó como Gota Reumática Senil. Casi siete décadas más tarde, en 1957, el término Polimialgia Reumática (PMR) sería propuesto por el Dr. H. Stuart Barber cuando publica, en la revista Annals of the Reumatic Diseases, Myalgic Syndrome with Constitutional Effects Polymyalgia Rheumatica. El artículo reportó las observaciones clínicas de un grupo de pacientes pertenecientes a dos clínicas de reumatología, seguidos por seis años.
PMR es una enfermedad inflamatoria que ocurre en personas mayores de cincuenta (50) años, con una edad promedio de aparecer a los setenta y tres. La enfermedad es de dos a tres veces más frecuente en mujeres versus hombres y su incidencia aumenta con la edad. Se estima que en los Estados Unidos la incidencia anual promedio es de cincuenta y dos y medio (52.5) casos por cada cien mil (100,000) personas mayores de cincuenta (50) años. Por otro lado, es más común en caucásicos, mayormente del norte de Europa, particularmente de los países escandinavos. Un detalle importante es que el treinta por ciento (30%) de los pacientes pueden desarrollar una inflamación de las arterias conocida como Arteritis Temporal, o Arteritis de Células Gigantes.
No se ha podido establecer la causa de esta enfermedad. Los estudios genéticos han sido con-
La Polimialgia Reumática tiene tratamiento.
Algunos de los medicamentos utilizados son: Glucocorticoides (ei. Prednisona), Metotrexato y Sarilumab. Los glucocorticoides han sido la base de este manejo por muchos años.






troversiales. Varios agentes infecciosos se han investigado, entre ellos: Mycoplasma pneumoniae, parvovirus B19, Chlamydia pneumoniae. adenovirus y el Virus Respiratorio Sincitial. También se ha reportado PMR causada por los inhibidores de puntos de control inmunitario: ipilimumab, nivolumab y pembrolizumab. Esos medicamentos son utilizados para el manejo de cáncer.
La fisiopatología de PMR se basa en una respuesta anormal del sistema inmunitario. Los síntomas se atribuyen a infiltración de células inmunes en los músculos y el tejido periarticular.
La queja principal del paciente es dolor y entumecimiento en cuello, ambos hombros, ambas caderas y muslos, por lo que nos referimos a ello como dolor en la cintura escapular y pélvica. Además, el enfermo reporta que amanece entumecido y puede estar así por
más de una hora. Por otro lado, podría tener fiebre, pérdida de apetito, fatiga y pérdida de peso. El dolor puede comenzar en un lado y luego progresar a ser en ambos lados. Si el paciente desarrolla inflamación de las articulaciones, usualmente será asimétrica. En algunos se ha reportado una inflamación completa de la mano, como si fuera un guante. Esta situación se conoce como El síndrome RS3PE (sinovitis simétrica seronegativa remitente con edema). Es sumamente importante que el paciente cuente sus síntomas completos y especifique dónde es el dolor.
Luego del examen físico el médico ordenará varias pruebas de laboratorios y estudios radiológicos; sobre todo, para eliminar la posibilidad de que los síntomas sean por alguna otra condición. Contrario a otras enfermedades reumatológicas, en PMR no existe una prueba de sangre diagnóstica. Nos alerta a hacer el diagnóstico en la clínica, la ausencia de otros marcadores y la evidencia de elevación de la tasa de sedimentación de eritrocitos (sed rate) y la Proteína C-reactiva de alta sensibilidad (Hs CRP).
Es importante recordar que, si el paciente desarrolla Arteritis de Célula Gigante, po-
dría tener dolor a la palpación en la cabeza, en el área de la sien, sentir que se le cansa la quijada cuando come y ver la arteria prominente en la sien. Además, podría experimentar pérdida de visión o visión doble.
La Polimialgia Reumática tiene tratamiento. Algunos de los medicamentos utilizados son: Glucocorticoides (ei. Prednisona), Metotrexato y Sarilumab. Los glucocorticoides han sido la base de este manejo por muchos años. Sin embargo, a pesar de que la dosis se puede llevar a niveles bien bajos, se reconoce que aún dosis pequeñas de glucocorticoides, utilizadas por mucho tiempo, aumentan los riesgos de problemas del corazón; así como el riesgo de cataratas, diabetes y Osteoporosis. Por lo tanto, la meta es inactivar al paciente y poder quitarle los glucocorticoides.
Existen otros medicamentos que han sido investigados y que el reumatólogo podría ofrecer al enfermo. PMR suele responder bien al tratamiento y se espera que el paciente tenga una vida normal. Varios podrían estar fuera de medicamentos en uno o dos años. Sin embargo, la enfermedad puede tener recaídas o complicarse con la Arteritis de Célula Gigante. Este grupo de pacientes estará en tratamiento por un tiempo indefinido.


Polimialgia reumática
Enfermedad inflamatoria autoinmune
Dolor y rigidez en cuello, hombros y caderas
Común en adultos mayores de 50 años
Posibles síntomas gripales: fiebre, debilidad, pérdida de peso
Atención: 15% de los pacientes puede desarrollar Arteritis de Células Gigantes
Fibromialgia
Trastorno del sistema nervioso central
Dolor generalizado y sensibilidad extrema
Acompañada de fatiga, insomnio, niebla mental, SII, cefaleas
Puede aparecer a cualquier edad y es crónica
RECUERDA:
Aunque suenan parecidas, polimialgia y fibromialgia no son lo mismo. Consulta a tu médico ante cualquier síntoma persistente.
Fuente: Arthritis Foundation

Dra. Noemí Varela Reumatóloga
Los tratamientos para la artritis reumatoide han evolucionado notablemente en las últimas décadas, marcando un antes y un después en la calidad de vida de los pacientes. De los antiinflamatorios básicos se ha pasado a terapias biológicas avanzadas que no solo alivian los síntomas, sino que pueden modificar el curso de la enfermedad. Así lo explicó la reumatóloga experta, Dra. Noemí Varela, quien ofreció una visión integral sobre esta condición autoinmune, enfatizando la importancia de un abordaje personalizado y colaborativo.
“La existencia de múltiples opciones de tratamiento permite a los reumatólogos adaptar las estrategias de manejo a las necesidades específicas de cada paciente, lo que representa un avance significativo en el cuidado de la artritis reumatoide”, afirmó la especialista. Desde medicamentos que calman el sistema inmunológico hasta terapias dirigidas que actúan a nivel molecular, el enfoque actual busca no solo controlar los brotes, sino prevenir la progresión de la enfermedad.
Pero para entender cómo se llega a este punto, es necesario conocer qué es realmente la artritis reumatoide y cómo se manifiesta.
La rigidez matutina es otro síntoma común: “A menudo, los pacientes describen esa sensación de que el cuerpo parece no querer moverse ni soltarse, dando lugar a una articulación que se siente tensa y limitada en su movimiento.
Una enfermedad autoinmune que requiere atención temprana La artritis reumatoide, una enfermedad autoinmune que afecta principalmente las articulaciones, presenta un desafío significativo para aquellos que viven con ella. La Dra. Noemí Varela proporcionó una visión detallada sobre esta condición y destacó la importancia de abordarla desde una perspectiva personalizada.
“Esta condición suele afectar con mayor frecuencia a personas de 40 a 50 años y se clasifica como una enfermedad autoinmune. En esencia, se trata de un trastorno en el cual el sistema de defensa del cuerpo ataca sus propios tejidos”, explicó la especialista.
También enfatizó que, aunque la causa exacta de la artritis reumatoide no se conoce con certeza, se identifican diversos factores que pueden contribuir a su desarrollo. Entre ellos, la genética juega un papel relevante; es decir, “si tienes familiares con artritis reumatoide, tu riesgo de padecerla aumenta”. Además, ciertas exposiciones ambientales, “como el tabaquismo, la inhalación de sílice y asbestos, también pueden desempeñar un papel significativo en el desarrollo de la enfermedad”.
Otro aspecto a considerar es la influencia del género, siendo lamentablemente más común en mujeres,

con una prevalencia hasta tres veces mayor que en hombres. Además, el hábito de fumar y la exposición a toxinas ambientales también se suman a los factores de riesgo.
Síntomas de la artritis reumatoide
En relación con los síntomas iniciales, es crucial tener en cuenta que la artritis reumatoide afecta a todo el cuerpo. Por lo tanto, la persona puede experimentar “fatiga, fiebre, pérdida de peso, malestar general y pérdida de apetito en las etapas iniciales”.
“Durante el desarrollo de la artritis reumatoide, los síntomas se manifiestan principalmente en las articulaciones. Estos síntomas articulares incluyen hinchazón, dolor, enrojecimiento y calor en las articulaciones afectadas”, enfatizó la doctora Varela.
Es relevante notar que la artritis reumatoide tiende a afectar ambos lados del

cuerpo de manera simultánea. «La artritis reumatoide se comporta como un ejército que avanza, impactando ambas manos, ambas muñecas y ambos hombros al mismo tiempo», añadió.
La rigidez matutina es otro síntoma común: “A menudo, los pacientes describen esa sensación de que el cuerpo parece no querer moverse ni soltarse, dando lugar a una articulación que se siente tensa y limitada en su movimiento. Para ilustrarlo, suelo compararlo con la sensación de atadura en las articulaciones”.
¿Cómo saber si tengo artritis reumatoide? En cuanto al diagnóstico, no es simplemente una prueba única. Se realiza una evaluación integral que incluye la historia clínica del paciente, los síntomas, los hallazgos físicos y los resultados de pruebas de laboratorio.
“La artritis reumatoide es un rompecabezas complejo y el diagnóstico no se basa únicamente en un único factor, como un resultado de laboratorio. El factor reumatoideo positivo puede ser un indicador, pero no es definitivo”, contó a BeHealth.
Es fundamental analizar el conjunto completo de información disponible, que incluye síntomas persistentes durante más de tres meses, hallazgos físicos y laboratorios que evidencien inflamación.
Tratamientos personalizados y medicina moderna
El objetivo del tratamiento, según la especialista, es claro: controlar la inflamación desde el principio “para mejorar los resultados a largo plazo y prevenir la progresión hacia una forma más grave de la enfermedad”.
Se comienza habitualmente con antiinflamatorios no esteroidales (AINEs) para el alivio de los síntomas, pero el tratamiento de fondo se basa en los medicamentos modificadores de la enfermedad (DMARDs), como metotrexato, hidroxicloroquina o leflunomida, que «calman» la respuesta inmunológica.
El gran avance, según la Dra. Varela, han sido los tratamientos biológicos, diseñados específicamente para modificar la evolución de la enfermedad: “Lo más notable es su capacidad para prevenir o detener el daño y la destrucción de las articulaciones”.
También existen terapias dirigidas como bloqueadores de interleucinas, entre ellos el tocilizumab, que bloquea la interleucina-6 y ofrece otra vía para reducir la inflamación.
La medicina preventiva y el empoderamiento del paciente son claves en el manejo de la artritis reumatoide. Esto incluye ejercicio regular, descanso adecuado y una dieta antiinflamatoria. La terapia física también desempeña un papel esencial, complementando el tratamiento farmacológico.
«La participación activa tanto del reumatólogo como del paciente es fundamental en la toma de decisiones sobre el tratamiento», concluyó la especialista. La comunicación abierta y la comprensión realista de los objetivos del tratamiento son esenciales para lograr el bienestar.

“De enfermedad incapacitante a condición controlable”: Dr. José Rodríguez sobre el tratamiento para la artritis psoriásica

Dr. José Rodríguez
Reumatólogo
Aunque los tratamientos y atenciones son ahora un poco más oportunas, la artritis psoriásica, una enfermedad inflamatoria que afecta tanto a las articulaciones como a los tendones, continúa ganando atención dentro del campo de la reumatología, lo anterior, gracias a avances significativos en su diagnóstico y tratamiento. Así lo explica el Dr. José Rodríguez, especialista en reumatología con años de experiencia en el manejo de enfermedades autoinmunes

Explica Rodríguez: “La artritis psoriásica no es una sola entidad (...) Tiene múltiples formas de presentación que pueden parecerse a otras condiciones reumatológicas, lo que muchas veces retrasa su diagnóstico”. De hecho, uno de los grandes retos es su capacidad para confundirse con la artritis reumatoide, la osteoartritis o incluso enfermedades de la columna como la espondilitis anquilosante.
A esto se suma que, en algunos casos, los síntomas articulares aparecen mucho antes que las manifestaciones cutáneas de la psoriasis. No obstante, resalta que un paciente diagnosticado a tiempo puede llevar una vida plena y funcional.
La realidad detrás del diagnóstico Según lo comentado por el especialista, el diagnóstico se basa en una combinación de criterios clínicos establecidos internacionalmente como los CASPAR, pruebas de laboratorio e imágenes diagnósticas. Para él la clave está en hacer una evaluación completa y buscar signos como el daño en las uñas, antecedentes familiares y análisis serológicos compatibles.
En cuanto al tratamiento, el reumatólogo también comentó un progreso notable en la última década: “Hace 10 años teníamos muy pocas alternativas terapéuticas, hoy día, contamos con anti-
1
Mantente activo para mejorar tu bienestar
El ejercicio regular, como caminar, nadar o practicar yoga, puede ayudarte.




2
3
Modera o evita el consumo de alcohol
Si consumes alcohol, es importante hacerlo con moderación o evitarlo por completo, ya que puede interferir con los medicamentos para la artritis psoriásica.


5

Deja de fumar
El hábito de fumar puede empeorar los síntomas y disminuir la eficacia de los tratamientos.

Mejora tu alimentación
Consumir una dieta rica en frutas, verduras y alimentos frescos, y evitar azúcares y grasas excesivas, puede marcar una gran diferencia.
4
Controla el estrés
El estrés puede desencadenar o agravar los brotes. Dedica tiempo a actividades que te relajen, como meditar, escuchar música tranquila o simplemente dar un paseo al aire libre.


6
Cuida tu piel diariamente
El cuidado de la piel es esencial. Usa cremas con ingredientes calmantes como aloe vera y humecta tu piel después de cada ducha.
Enfermedad de Sjögren, no síndrome: Vital llamarla por su nombre y definirla correctamente

Ismar Pérez Conesa Paciente con Síndrome de Sjögren y fundadora de blog educativo CerebrandoPR
En el año 1933, el oftalmólogo Henrik Sjögren , identifica la base de una extraña condición que se caracterizaba entre muchos otros síntomas por resequedad ocular, resequedad bucal y afectación en articulaciones y/o artritis. Esto fue la base para que el galeno identificara y definiera ese, hasta aquel momento, conjunto de síntomas como un síndrome. De ahí nace el nombre por el que aun muchos le conocen, Síndrome de Sjögren.
Con el pasar de los años, las evaluaciones clínicas de pacientes diagnosticados, la investigación, ensayos clínicos y otros datos esa clasificación de “síndrome” no era consistente con la realidad del paciente de esta condición que presenta afectación severa a nivel sistémico en múltiples componentes y órganos del cuerpo mucho más allá de la resequedad, incluyendo un alto riesgo de desarrollo de línfoma. No son un conjunto de síntomas aislados, es una enfermedad autoinmune, sistémica, sin cura, con un impacto mayor a la calidad de vida de quien la padece y de su entorno. Sin embargo, su clasificación como “síndrome” hizo que la misma haya sido
Como paciente me siento esperanzada con este logro del cual ya he empezado a ver su impacto positivo en diferentes renglones.
por mas de un siglo una patología sumamente infravalorada, invisibilizada, silenciada y no tratada con la urgencia y enfoque multidisciplinario requerido llevando además al paciente y su entorno a una precariedad emocional debido a la falta de herramientas para batallarla así como progresión y empeoramiento en su afectación física. En adición, esto ha ocasionado retrasos en los diagnósticos, descarte de pacientes, limitada investigación clínica por lo cual aun no existe un tratamiento dirigido aprobado por las agencias reguladoras como la FDA para tratar la base de la enfermedad que se estima afecta a mas de 4 millones de pacientes en los

El lupus eritematoso sistémico es una enfermedad
autoinmune de larga duración que puede afectar muchas partes del cuerpo, como:


La piel

Las articulaciones


Los pulmones

El corazón Los riñones




Dra. Amarilis Pérez de Jesús Reumatóloga clínica e investigadora
El lupus eritematoso sistémico (LES) es una de las enfermedades autoinmunes más complejas y enigmáticas. Para entender mejor su diagnóstico, tratamiento y los avances en investigación, conversamos con la Dra. Amarilis Pérez de Jesús, reumatóloga e investigadora clínica, quien nos ofrece una visión integral sobre esta condición. “El lupus se desarrolla cuando el sistema inmunológico se confunde y ataca los propios órganos del cuerpo, en lugar de defenderlo de agentes externos”.
¿Qué es el lupus?
El lupus es una enfermedad autoinmune crónica en la que el sistema inmunológico produce anticuerpos y citoquinas inflamatorias que, en lugar de combatir virus o bacterias, atacan tejidos y órganos sanos.
“Es como si tu sistema inmunológico se volviera loco y comenzara a atacarte a ti mismo”.
Este proceso inflamatorio puede afectar cualquier parte del cuerpo: piel, articulaciones, pulmones, corazón, ojos, cerebro, riñones, entre otros. La inflamación sostenida provoca daño progresivo en los órganos.
¿Qué lo causa?
Aunque no se conoce con certeza la causa del lupus, se ha identificado una combinación de factores genéticos, ambientales, hormonales e infecciosos que lo desencadenan o agravan.
“En Puerto Rico tenemos una de las tasas más altas de lupus en comparación con Estados Unidos y Europa”.
“Si encontramos la causa, encontramos la cura del lupus. Por ahora, solo podemos controlarlo”.
Entre los factores implicados se encuentran mutaciones genéticas relacionadas con el interferón alfa, exposición a virus como el Epstein-Barr y el COVID-19, y la exposición a rayos ultravioleta. Además, el lupus es más frecuente en mujeres, especialmente hispanas y afrodescendientes.
¿Quiénes pueden padecer lupus? Aunque el lupus es más común en mujeres entre los 20 y 40 años, puede afectar a personas de cualquier edad, incluidos niños (lupus infantil) y recién nacidos (lupus neonatal). También puede presentarse en hombres, quienes, cuando lo desarrollan, suelen tener un cuadro clínico más severo.
Síntomas: un rompecabezas clínico Uno de los grandes desafíos del lupus es que sus síntomas son diversos y poco específicos, lo que puede retrasar su diagnóstico.
ENTRE LOS MÁS COMUNES
SE ENCUENTRAN:
Cansancio extremo
Fiebre recurrente
Pérdida de peso
Erupciones en la piel, especialmente en forma de mariposa en el rostro Úlceras orales o nasales
Pérdida de cabello
Dolor e inflamación articular
Anemia y alteraciones en glóbulos blancos y plaquetas
Síntomas neurológicos: convulsiones, cefaleas, alteraciones de comportamiento
Compromiso renal o pulmonar
“Hay pacientes que ni siquiera se dan cuenta de que tienen úlceras en la boca hasta que los examinamos”.
Diagnóstico: más allá del ANA positivo
El diagnóstico del lupus no se basa en una sola prueba. Se requiere una evaluación clínica completa junto con criterios de laboratorio establecidos por guías internacionales.
“Un ANA positivo no significa lupus. Es solo una pista, pero hay que buscar más”.
ENTRE LOS EXÁMENES MÁS
RELEVANTES SE ENCUENTRAN:
ANA (anticuerpo antinuclear)
Anti-DNA de doble cadena
Anti-Smith
Anticuerpos antifosfolípidos
Complementos C3, C4 y CH50
Biomarcadores de inflamación
(VSG, PCR)
También se evalúa la presencia de criterios clínicos, como úlceras, erupciones, artritis, daño renal o neurológico.
Tratamiento: múltiples armas contra el lupus
Aunque no existe cura para el lupus, los tratamientos actuales buscan suprimir el sistema inmune para detener el daño a los órganos.
“La meta del tratamiento es frenar el proceso inflamatorio y preservar la función de los órganos”.
LAS OPCIONES INCLUYEN:
Hidroxicloroquina (Plaquenil): base del tratamiento, reduce mortalidad y previene daños.
Corticoesteroides (prednisona): potentes antiinflamatorios, se usan a corto plazo.
Inmunosupresores: micofenolato mofetilo, ciclofosfamida, metotrexato, entre otros.
Biológicos como belimumab y anifrolumab: terapias más específicas y recientes.
“Hoy contamos con más opciones terapéuticas que nunca antes. Y vienen más en camino”.
Efectos secundarios: un equilibrio delicado Los tratamientos del lupus no están exentos de efectos adversos. Entre los más frecuentes:
Aumento de peso, insomnio y ansiedad por esteroides
Riesgo de infecciones
Toxicidad renal o hepática
Retinopatía (hidroxicloroquina)
“Todo paciente en hidroxicloroquina debe tener seguimiento oftalmológico regular”.
Manejo integral: un equipo multidisciplinario
La atención del paciente con lupus requiere una visión integral y trabajo en equipo. Además del reumatólogo, se necesita el apoyo de médicos primarios, nefrólogos, cardiólogos, psicólogos, nutricionistas y oftalmólogos.
“No se trata solo del lupus. Hay que cuidar también el colesterol, la presión, el azúcar y la salud mental”.
Recomendaciones esenciales
La Dra. Pérez enfatiza varias medidas para mejorar la calidad de vida:
Evitar el sol y usar bloqueador solar siempre
No fumar, ya que interfiere con el tratamiento
Ejercicio moderado y regular
Evitar medicamentos como sulfas
o AINEs sin supervisión
Consultar antes de usar suplementos naturales
Mantener vacunas al día (evitando vacunas vivas si está inmunosuprimido)
Planificar el embarazo con el equipo médico

Investigación: hacia un futuro con esperanza
La ciencia sigue abriendo puertas para las personas con lupus. Nuevas investigaciones están explorando el papel de los interferones, los biomarcadores genéticos y las nuevas moléculas terapéuticas.
“Cuando entendamos qué causa el lupus, entonces hablaremos de cura. Mientras tanto, seguimos controlándolo”.

“El ejercicio es una de las mejores terapias, pero es el menos usado. Los pacientes dicen: ‘me duele todo, no puedo’. Pero cuando empiezan, mejora todo”.


Luis Xavier Mayol Vélez, MD, MPH Family Medicine, Aesthetics and Clinical Epidemiologist
University of Puerto Rico
El lupus, o más formalmente conocido como lupus eritematoso sistémico (LES), es una enfermedad autoinmune en la cual el sistema de defensas del cuerpo ataca por error sus propios tejidos. Esta condición puede afectar distintos órganos, como la piel, los riñones, las articulaciones e incluso partes del sistema nervioso. Entre sus múltiples presentaciones, existe una forma poco frecuente llamada lupus cistitis, que implica la inflamación de la vejiga urinaria y conlleva síntomas tanto gastrointestinales como urinarios.
En Puerto Rico, el lupus tiene una relevancia especial debido a varios factores, entre ellos que se han documentado mayores índices de esta enfermedad en comparación con otras regiones. Aunque las cifras exactas varían según los estudios, se estima que hay una prevalencia significativa de casos en la Isla. Además, diversos factores genéticos y ambientales podrían influir en la frecuencia y gravedad con la que se presenta el lupus en la población puertorriqueña.
Aunque el lupus puede aparecer en cualquier parte del mundo, los datos de investigación sugieren que Puerto Rico muestra uno de los índices más altos de lupus a nivel global. En algunos estudios se ha calculado que podrían existir más de 100 casos por cada 100,000 habitantes, e incluso se han reportado cifras mayores en análisis más
En
algunos estudios se ha calculado que podrían existir más de 100 casos por cada 100,000 habitantes,
Reconocer los síntomas, buscar atención médica temprana y recibir un tratamiento oportuno puede marcar la diferencia entre una rápida recuperación y complicaciones graves a largo plazo.
limitados. Esto podría deberse, en parte, a factores genéticos particulares de la población puertorriqueña, así como a aspectos ambientales como la exposición al sol, a infecciones virales o a ciertos contaminantes.
Asimismo, las mujeres suelen ser las más afectadas por el lupus, con una proporción mucho mayor que los hombres; sin embargo, la enfermedad puede presentarse en ambos sexos y a casi cualquier edad. Es fundamental reconocer que las manifestaciones iniciales del lupus varían en cada persona, lo que dificulta su diagnóstico temprano. Algunas personas pueden experimentar fatiga, fiebre ocasional, dolor e inflamación en las articulaciones (artritis) y erupciones en la piel, mientras que otras pueden tener manifestaciones más específicas en los riñones (lupus renal), en el cerebro o en otros órganos.

Reconocer los síntomas, buscar atención médica temprana y recibir un tratamiento oportuno puede marcar la diferencia

Dr. Ricardo Gago
Reumatólogo

La espondilitis anquilosante (EA) es una forma crónica de artritis que, con el tiempo, puede llegar a fusionar las vértebras de la columna. Comienza silenciosamente en la base de la espalda, donde la columna se conecta con la pelvis, y se manifiesta con inflamación, dolor e hinchazón. Pero sus efectos no se quedan solo ahí.

Para conocer más sobre esta condición y cómo los pacientes pueden mejorar su calidad de vida, el reumatólogo Dr. Ricardo Gago, comparte una serie de consejos clave para manejar la espondilitis con éxito.
Entendiendo la espondilitis anquilosante
“La espondilitis anquilosante es una condición inflamatoria sistémica, no se limita solo al dolor de espalda”, explica el Dr. Gago. “Muchas veces viene acompañada de fatiga o cansancio profundo, algo que indica una respuesta inflamatoria general del cuerpo”.
Lo que diferencia este dolor del típico dolor muscular es su persistencia y severidad. “En las mañanas, el cuerpo amanece más rígido y adolorido, y esa inflamación tarda en calmarse”, añade.
¿Cuándo sospechar?
Uno de los signos más claros de alerta, según el especialista, es cuando una persona joven experimenta dolor de espalda por más de tres meses. “Eso no es normal. No es solo un dolor muscular”, afirma.
“El paciente con espondilitis suele sentirse incapacitado, porque le cuesta incluso enderezarse al levantarse, a pesar de ser joven”.
¿Cómo se diagnostica?
Aunque existen pruebas sanguíneas que pueden apoyar el





con el Dr. José Rodríguez Santiago - Reumatólogo
Enfermedad autoinmune inflamatoria que afecta principalmente la columna y las articulaciones.
Común entre 3 de cada 4 hombres jóvenes.
Dolor de espalda
Postura encorvada
Pérdida de flexibilidad
Inflamación ocular
¿Qué ayuda? ¿Qué ayuda?



Ejercicio acuático
Dieta baja en gluten
Evitar refrescos y grasas
Dificultades en el diagnóstico
Se confunde con lesiones mecánicas
Puede tardar más de 10 años
Solo el reumatólogo puede confirmar con imágenes y análisis

Dra. Laurianne El Musa

Endocrinóloga
La diabetes tipo 1 ya no es una enfermedad que aparece de repente y sin aviso. Gracias a los avances en investigación, hoy sabemos que su desarrollo puede detectarse mucho antes de que los síntomas se hagan visibles. Según la endocrinóloga Dra. Laurianne El Musa, identificar a tiempo a quienes están en riesgo puede marcar la diferencia entre vivir con complicaciones y tener una mejor calidad de vida.
Genética y predisposición: las pistas están en la sangre
Uno de los principales factores de riesgo para desarrollar diabetes tipo 1 es tener antecedentes familiares. “Hoy en día, podemos hacer pruebas en familiares de personas con diabetes tipo 1 o en individuos con predisposición genética”, explica la Dra. El Musa. Detectar la presencia de ciertos genes asociados a esta condición nos permite identificar a personas con un riesgo elevado antes de que la enfermedad se manifieste clínicamente.
Autoanticuerpos: los mensajeros invisibles
La clave está en los marcadores inmunológicos. A través de análisis de sangre, es posible detectar autoanticuerpos —señales del sistema inmune que atacan por error las células productoras de insulina— años antes del diagnóstico oficial. Esta información no solo permite un seguimiento médico más cercano, sino también intervenciones tempranas que pueden retrasar la progresión de la enfermedad y prevenir complicaciones graves como la cetoacidosis diabética.
Pruebas de detección: un paso hacia la prevención
Las pruebas de autoanticuerpos se han convertido en herramientas fundamentales para evaluar el riesgo
“Si logramos que más personas se hagan pruebas de detección y estén informadas sobre los signos tempranos, podremos hacer una gran diferencia en la vida de muchas familias”, enfatiza la Dra. El Musa.
y monitorear a quienes podrían desarrollar diabetes tipo 1. Identificar a tiempo a las personas en riesgo también permite explorar cambios en el estilo de vida y terapias que podrían frenar —o al menos ralentizar— el avance de la enfermedad.
El futuro de la prevención: personalización y esperanza
La ciencia avanza a pasos firmes. Desde tratamientos inmunológicos hasta estrategias nutricionales, se están explorando múltiples vías para prevenir el desarrollo total de la enfermedad. Se investiga el uso de probióticos, ajustes en la dieta y control de factores ambientales como parte de enfoques preventivos más integrales.
La diabetes tipo 1 ya no tiene que ser una sorpresa. La detección temprana, la concienciación y el monitoreo constante son claves para cambiar la historia de esta enfermedad. Si tienes antecedentes familiares o factores de riesgo, consulta con tu médico. Con información, acción y ciencia, es posible adelantarse al diagnóstico y construir un futuro con mejor calidad de vida.
“El objetivo es evitar que las personas lleguen al punto de necesitar insulina desde una edad temprana”, comenta la endocrinóloga. Aunque aún no tenemos todas las respuestas, nos acercamos cada vez más a entender cómo prevenir o al menos retrasar la aparición de esta condición.


Dra. Patricia de Jesús Neuróloga y especialista en esclerosis múltiple
Factores que influyen en la progresión
El curso de la EM no es igual para todos. Algunos factores que inciden en la progresión de la enfermedad incluyen:
Edad y sexo: Después de los 50 años, los hombres tienden a presentar recaídas motoras más severas.
Tipo de síntomas al inicio: Pacientes que comienzan con síntomas sensoriales o visuales y en edades tempranas suelen tener un mejor pronóstico.
Número de recaídas tempranas: A mayor control en los primeros años, mejor estabilidad a largo plazo.
Más allá del tratamiento médico
El manejo exitoso de la EM va más allá de los medicamentos. La doctora De Jesús recalca que el estilo de vida es una pieza clave en el pronóstico:
Evitar el cigarrillo , ya que fumar empeora el pronóstico.
Mantener niveles adecuados de vitamina D , ya que sus niveles bajos se asocian a mayor inflamación.
Alimentación saludable: Aunque no existe una dieta específica, mantener un peso adecuado y evitar comorbilidades ayuda a controlar la enfermedad. “Hay estudios que relacionan la obesidad con mayor actividad de la condición” , añadió la especialista.
En resumen, el tratamiento temprano puede cambiar radicalmente la trayectoria de la esclerosis múltiple. Un diagnóstico a tiempo, la adherencia al tratamiento y un estilo de vida saludable son pilares fundamentales para vivir con estabilidad, independencia y esperanza.
¿Qué es la alopecia?
1 2 3 4

Desafíos del tratamiento en niños
Es la pérdida de cabello que puede presentarse en distintas formas.
No es una sola enfermedad, abarca diversas condiciones con múltiples causas.
Pocas terapias aprobadas para esta población.
Falta de estudios clínicos específicos. Se requieren tratamientos seguros y adaptados a su edad.
Tipo más común: Alopecia Areata
Enfermedad autoinmune.
Causa pérdida de cabello en áreas localizadas del cuero cabelludo.
Puede progresar a:
Alopecia total (todo el cuero cabelludo) Alopecia universal (todo el cuerpo)
“Puede tener un impacto significativo en la calidad de vida”
— Dra. Tania González, dermatóloga
Impacto psicológico
Afecta la autoestima y bienestar emocional.
Necesario ofrecer apoyo psicológico constante.
Recomendaciones clave
Detección temprana
Apoyo emocional y familiar
Educación sobre la condición
Consultar con un dermatólogo especializado


Dermatóloga
nitis alérgica. Es lo que llamamos la tríada atópica. Y sí, es hereditaria”, advirtió.
Además, la piel de estos pacientes no funciona igual. “No tienen la misma capacidad de defenderse ni de mantener la humedad. Por eso la base de todo tratamiento es humectar, humectar y humectar. ¡Hasta cinco veces al día si es necesario!”, mencionó.
Picor, infección y exclusión social
El problema no es solo estético. El picor constante provoca rascado que rompe la piel y abre la puerta a infecciones. “He tenido pacientes hospitalizados por infecciones bacterianas y virales. Esto no es un juego”, afirmó la dermatóloga.
A nivel emocional, también hay consecuencias. “Imagina tener lesiones visibles en la cara. Afecta la autoestima. Y cuando los niños no pueden ir a la escuela porque sus maestros creen que es contagioso, se sienten excluidos. Necesitamos empatía y educación”, exhortó.
Nuevas opciones terapéuticas
Afortunadamente, los tiempos han cambiado. “Cuando me gradué, solo teníamos esteroides tópicos. Hoy hay tratamientos orales, biológicos y medicamentos aprobados por la FDA que atacan directamente las causas de la inflamación”.
Eso sí, la doctora enfatiza en que el tratamiento debe ser guiado por un dermatólogo. “No todo se resuelve con una cremita. Y no todos los esteroides son iguales. Lo que es seguro para un adulto, puede ser peligroso en un niño”.
La doctora, además, insistió en que el manejo debe ser proactivo. “No esperemos a
que la piel esté roja e inflamada. El cuidado diario es esencial. Jabones suaves, sin perfume, hidratantes especializados, baños moderados y, por supuesto, protección solar”, aconsejó.
También hizo un llamado a los médicos primarios y pediatras: “Si no logran controlar la condición, deben remitir al paciente a un dermatólogo. Aunque sabemos que las citas no siempre son rápidas, siempre habrá alguien dispuesto a ayudar”.
Antes de despedirse, la Dra. de la Torre dejó una reflexión: “La dermatitis atópica puede ser devastadora si no se trata, pero con el cuidado adecuado, los pacientes pueden vivir bien. Lo importante es no rendirse y buscar ayuda profesional”.






asociadas a la enfermedad
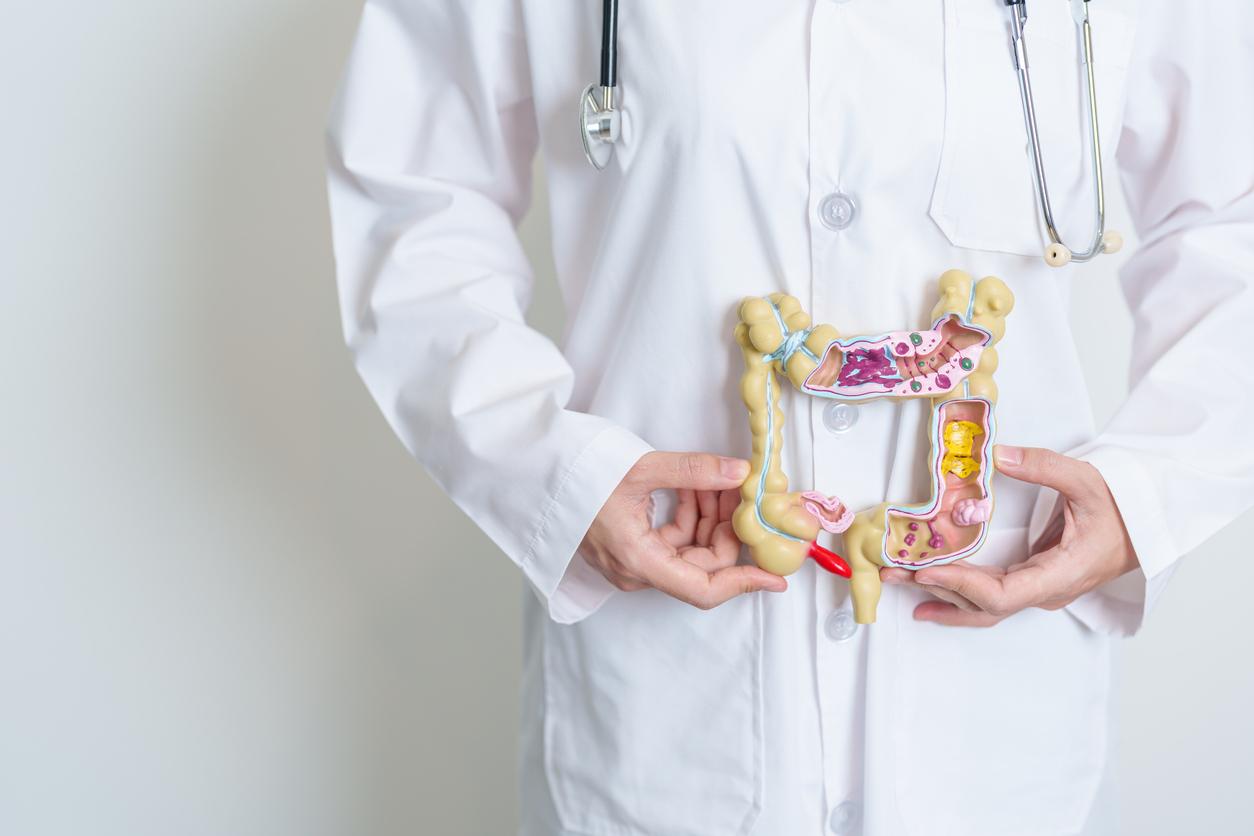
La enfermedad de Crohn puede causar otros problemas, incluyendo:
1. 2. 3. 4. 5. 6.
Obstrucción intestinal: Un bloqueo en el intestino
Fístulas:
Conexiones anormales entre dos partes dentro del cuerpo
Abscesos: Cavidad infectada llenas de pus
Fisuras anales:
Pequeñas lesiones en el ano que pueden causar picazón, dolor o sangrado
Úlceras: Llagas abiertas en la boca, intestinos, ano o perineo
Desnutrición: Cuando su cuerpo no obtiene la cantidad adecuada de vitaminas, minerales y nutrientes que necesita
Inflamación en otras áreas del cuerpo como articulaciones, ojos y piel.















Escanea el QR Code y accede a todas las publicaciones que hemos desarrollado para ti.