











Medlemstidskrift för Svensk Ortopedisk Förening och Sveriges Ortopedingenjörers Förening.
Ortopediskt Magasin utkommer 4 ggr/år; vecka 12, 24, 41 och 52. Manus till redaktionen senast sex veckor innan respektive utgivningsvecka.
Ansvarig utgivare:
Anne Garland
Ordförande Svensk Ortopedisk Förening
Svensk Ortopedisk Förening Box 738
101 35 Stockholm
tel. 08-550 390 50
e-post: sofkansli@ortopedi.se
Redaktion:
Huvudredaktör: Överläkare Karin Bernhoff
Andreredaktör: Överläkare Christian Carrwik
Redaktionschef: Linda Linnskog Rudh, tel. 0707-467047
Samtliga nås på e-postadressen redaktionen@ortopedi.se
Manuskript skickas till samma e-postadress.
Redaktionsadress:
Ortopediskt Magasin
Svensk Ortopedisk Förening Box 738, 101 35 Stockholm
tel. 08-550 390 50
e-post: sofkansli@ortopedi.se
Hemsida: www.ortopedisktmagasin.se
Prenumeration:
4 nr 150:- per år för medlemmar. Övriga 250:- per år i Sverige.
Övriga länder: 280:- per år.
Prenumeration SOF:s kansli
Svensk Ortopedisk Förening Box 738, 101 35 Stockholm tel. 08-550 390 50
e-post: sofkansli@ortopedi.se
Prenumeration SOIF, e-post: info@soif.se
Annonser:
För prisuppgifter, övriga uppgifter eller annan information, samt bokning av annonser:
Erik Lind, i första hand e-post: annons@ortopedi.se.
Telefon: 08-550 390 50 vid brådskande ärenden. Bokning senast fyra veckor innan respektive utgivning. Lämning av annonsmaterial senast tre veckor innan respektive utgivning.
Rabatt 10% vid bokning av fyra annonser samtidigt.
Upplaga: 2.100 ex.
Tryck:
Printall AS, Estland Nr 1, 2024. ISSN 0349-733X.
Omslagsbild: Åke Karlbom nummer
1979 Ortopediskt magasin
1/2024 grundad

Skillnader och likheter
Dessa rader skrivs i ett regngrått San Francisco, årets värdstad för AAOS (American Academy of Orthopaedic Surgeons). I samband med mötet bjuder AAOS in till Presidential Breakfast där gästande ordföranden från jordens alla hörn samlas.
Iår är Chile gästnation och berättar engagerat om sina utmaningar att kunna erbjuda hela den chilenska befolkning en god och nära vård oavsett var i landet man befinner sig och oavsett vilket socioekonomiskt status man har. Problemställningen känns bekant men lösningarna verkar vara annorlunda.
Vid bordet går vi laget runt: Vad är din förenings största utmaningar de kommande fem åren? Irland utrycker frustration över allt orimligare krav från befolkningen i kombination med krympande resurser. Colombia berättar om svårigheter att ha jämnt geografiskt fördelad kompetens. Jag nämner bemanningssvårigheterna och behovet av samverkan mellan privat och offentlig vård. Indien berättar om utmaningen att få gamla och nya ortopeder att förstå vikten av de mjuka värdena, ”Det räcker inte med att laga benen, vi måste kunna prata med patienterna också!”, och meddelar med rättmätig stolthet att det införts mjuka värden i nya målbeskrivningen för indiska ortopeder. Sen blir det tyst. Det blir väldigt tyst.
Sist ut vid bordet är Igor Zazirnyi från Ukraina. Ukraina är i krig, ett krig som sannolikt inte är slut inom fem år. I detta krig pågår ST-utbildning. Ju kortare väg du kommit på din ST desto större är risken att du plötsligt tvingas avsluta för att du blir inkallad. All elektiv ortopedi är bortprioriterad. Kreativa lösningar på grund av resursbrister behöver som oftast tas till. I Ukraina sätts inga knäproteser, inga onda händer eller fötter korrigeras och mycket får helt krasst
vara gott nog. Ukraina kommer att tappa en generation av elektiv kompetens. Alla ortopeder som utbildas i Ukraina de närmaste 10 åren kommer behöva åka utomlands för att lära sig helheten. Där ser Igor behov av internationellt samarbete. ”Kom ihåg det när freden kommer – kan ni erbjuda utbildningsplatser för ukrainska kollegor i era länder då?”
I väntan på fred och möjlighet att stötta Ukrainska kollegors kompetensinhämtning inom elektiv ortopedi fortsätter SOF att arbeta med utbildningsfrågor på hemmaplan. ST-skolan levererar imponerande många kurser till kunskapshungriga ST-läkare 2024 och utbildningskommittén jobbar med att ta fram hur en specialitetsspecifik fortbildningspolicy skulle kunna se ut. Om du vill bidra i ST-skolans utbildningsverksamhet så tveka inte att ta kontakt med din delförening, alternativt prorektor Kajsa Thulin. Som medlem har du också möjlighet att nominera pristagare till SOFs nyinstiftade utbildningsstipendium. Stipendiet ”ska tilldelas en medlem i SOF som gjort berömvärda insatser för ortopedisk utbildning, oavsett nivå”. Mer information hittar du på hemsidan.
Ja, SOF arbetar aktivt med utbildningsfrågor, och SOF – det är ju vi!

4 Ortopediskt Magasin 1/2024
Ledare
Anne Garland
ansvarig utgivare och ordförande Svensk Ortopedisk Förening
Anne
Garland





Innehåll nr.1
4 Ledare
6-27 Tema: Radiologi
28 Välkommen till Ortopediveckan 2024
32 Livet som backläkare
36 Facebookgruppen "Höftledsopererade"
38 Epiphysens styrelse 2024
40 Svensk krigskirurgikurs
41 Nationellt vårdprogram för höftfrakturer
42 SOF:s nya strategiplan 2024-2026
43 Ett år med ST-skolan
44 Sammanställning av SPUR 2023
46 Tänkvärda ord – Birgitta Ekstrand
47 Till minne av Johann Varenhorst
48 SOIF-nytt – Framtidens armproteser
50 Sekundär frakturprevention – höftfraktur
53 Bland tigrar och frakturer i Indien
56 Ur ACTA Orthopaedica
60 Bidrag till Årets avhandling
65 Projekt DORIS - våld i nära relation
66 Pompes hörna
22 SARTROS OCH FOT LEDSAR TRODES FOTLED SARTROS OCH FOT LEDSAR TRODES 28 32 40 53 Ortopediskt Magasin 1/2024 5
Radiologi Tema

I detta nummer av Ortopediskt Magasin medverkar skribenter från Svensk Förening för Muskuloskeletal Radiologi. Radiologi och ortopedi har under hela den tid som röntgenstrålarna varit kända, i nästan 130 år, haft ett mycket nära sällskap vilket kan ses i den historiska tillbakablicken om röntgenstrålarnas tidiga historia i Sverige.
Vi har med artiklarna försökt belysa samarbetet och den tekniska utvecklingen inom radiologin, från de allra tidigaste bilderna till dagens snabba tekniska utveckling med fotonräknande datortomografer och moderna spännande magnetkameraapplikationer. Från att radiologin från början har varit en ganska klinisk specialitet känns det nu som om vi radiologer åter är på väg mot mer patientkontakt och mer kliniknära arbete. Röntgenronden, som under nästan 100 år har varit en stolthet inom svensk radiologi och stått för en stor del av den interna utbildningen åt båda håll mellan radiologer och kliniker, verkar tyvärr mer och mer få stå tillbaka för produktion och förment klinisk effektivitet. Detta är en förlust för kunskapen om varandras arbetsfält, även om Göran Bauer i Lund sarkastiskt kallade ortopedronden för det dyraste undervisningstillfället inom sjukvården – 40 ortopeder som undervisar en radiolog. Men det var där man som radiolog lärde sig att hantera ortopeder genom att kanalisera aggressionen inåt i gruppen.
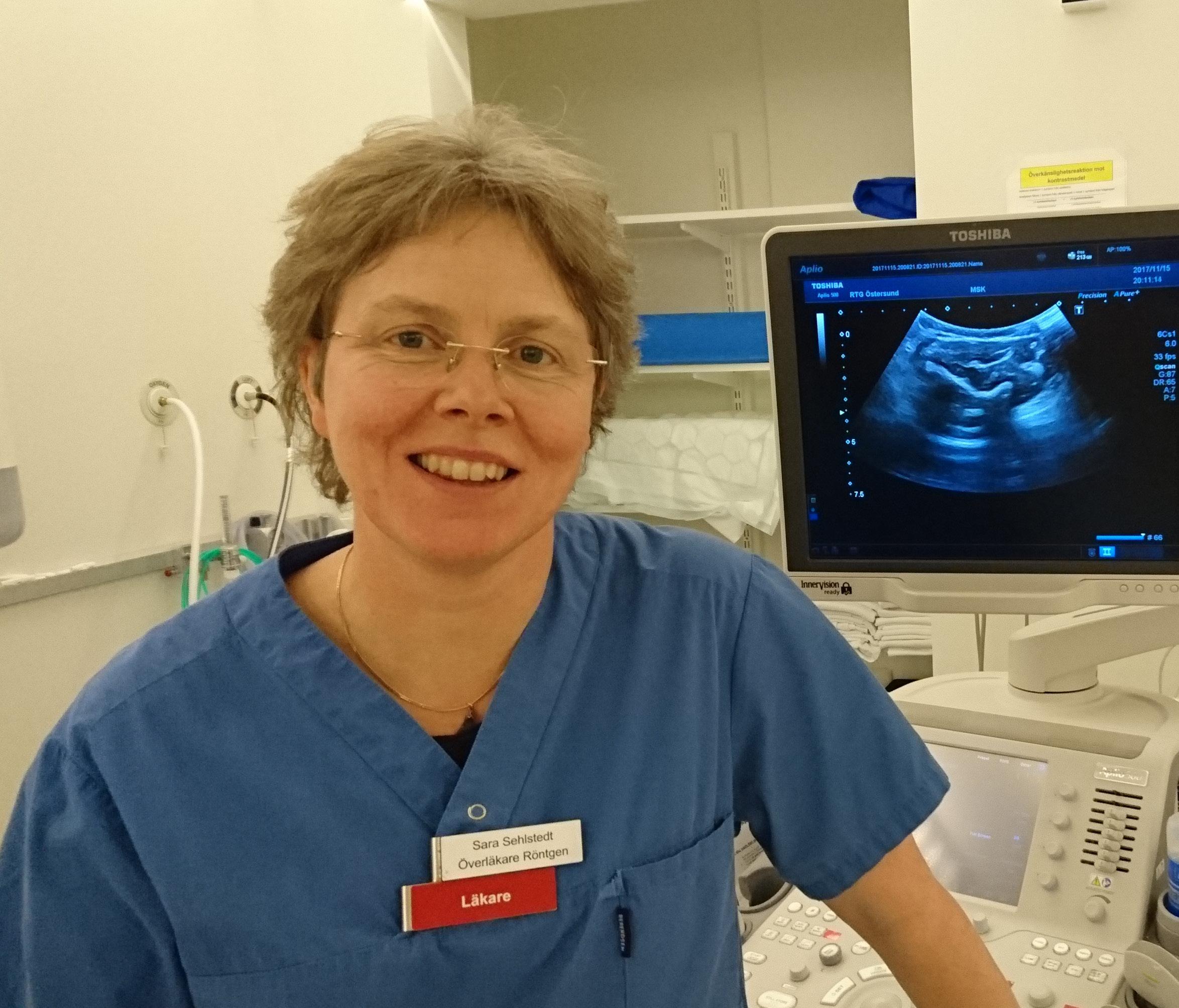
Utvecklingen av radiologin som medicinsk specialitet har under 2023 tagit nya stora steg i och med att vi nu kan certifiera oss som subspecialister inom till exempel muskuloskeletal radiologi genom Svenska Läkaresällskapets försorg. Det kommer inom några år att leda till en förbättrad fokusering på de olika områdena inom radiologin, något som är helt nödvändigt och sannolikt kommer att tas upp av andra medicinska specialiteter. Utvecklingen av radiologin som helhet i relation till övrig medicinsk verksamhet har förtjänstfullt beskrivits av Sara Sehlstedt, ordförande för Svensk Förening för Medicinsk Radiologi. Svensk Förening för Muskuloskeletal Radiologi önskar dig God Läsning!
6 Ortopediskt Magasin 1/2024
TEMA: RADIOLOGI
Vart är vi på väg?
– radiologiskt helikopterperspektiv
Det är en snabb utveckling i sjukvården – vilket märks väldigt tydligt i röntgenvärlden. Efter ett kvarts sekel som läkare har jag sett hur radiologin har ömsat skinn flera gånger om, från framkallningsvätskor och mörkrum till AI och nattjoursarbete i Australien!
Dessutom lider vi av kronisk växtvärk, radiologin har ökat i volym med ca 10% årligen sedan millenieskiftet och det bara fortsätter. Håll detta i minnet när vi försöker definiera – vad är radiologi överhuvudtaget? För till skillnad från er ”kliniker” (så benämner vi kollegor med direkt patientansvar, typ ortopeder) så är vi nästan alltid ”servicedoktorer” som jobbar i andra ledet och ”äger” därmed inte patienterna eller handläggningen. Vi äger kanske metoderna som involverar joniserande strålning – åtminstone så vill Statens Strålskyddsmyndighet det. I övrigt finns det väldigt lite definierat kring vad en radiolog är eller ska göra. Socialstyrelsen har inga formella krav på vem som skriver ett röntgenutlåtande, utan låter verksamhetschefen bestämma vad som är adekvat kompetens för uppgiften.
Wikipedia är vag: Specialiteten radiologi innefattar kunskaper och färdigheter i diagnostiskt och terapeutiskt användande av olika slag av genomträngande strålning, såsom röntgen- och gammastrålning, radiofrekvent strålning och ultraljud, ofta tillsammans med kontrastmedel.
I praktiken så har de flesta sjukhus en röntgenavdelning – men ibland står det BFC = Bild och FunktionsCentrum på dörren. Då har röntgen flyttat ihop med nuklearmedicin och klinfys. Logiskt då framtiden handlar om ”hybridimaging” eller ”fusion” – vilket betyder att flera bildgivande modaliteter kombineras, som PET/DT. Däremot är specialiteten Bild och Funktionsmedicin förpassad till historien, nu är vi radiologer igen! I fjol så var jag med på internatet för röntgens ST-läkare i norr, vilket gav intressanta diskussioner om framtiden – men att gissa hur röntgenläkarjobbet ser ut om ytterligare ett kvartssekel är jättesvårt.

Artikelförfattaren på framtidsspaning – här med norra regionens ST-läkare i radiologi. Bilden är tagen i samband med internatet i Örnsköldsvik juni 2022. Ortopediskt Magasin 1/2024 7
Ultraljudsnörd – javisst! Röntgenläkare kan lite slarvigt kategoriseras som "hands-off" eller "handson", och jag tillhör definitivt den senare gruppen.
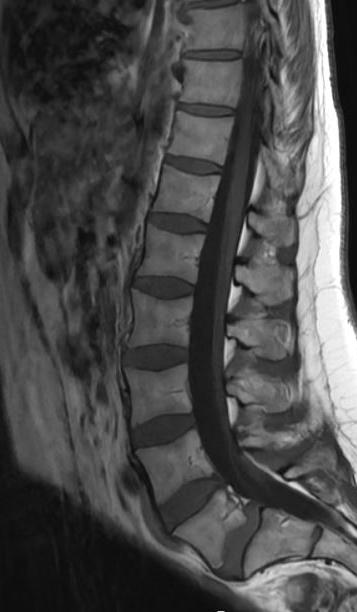
MR ländrygg. Alla medelålders patienter med ont i ländryggen vill ju ha en förklaring och allra helst också fina bilder från en högstatusundersökning som MR. NU! Men har vi råd både ekonomiskt och miljömässigt med den här fortsatta produktionsökningen inom röntgen?
Trots det omöjliga i att försöka sia om framtiden, tänkte jag försöka mig på några spaningar:
AI kommer definitivt ha stor betydelse. Säkert kommer AI assistera i bildgranskningen och minimera perceptionsmissar och enkla misstag, men att den skulle göra radiologer överflödiga är osannolikt – för vårt jobb handlar om så mycket mer. Men vi måste förhålla oss till AI och lära oss nyttja tekniken på bästa sätt. Viktigast är att vi tillsammans ger bättre resultat för patienten. En anekdot i sammanhanget handlar om att när jag var läkarkandidat i Uppsala, på 90-talet, så fick vi rådet: ”Bli inte infektionsläkare, de är snart överflödiga för nu har vi Zinacef som funkar till allt. AIDS är det enda skälet till att vi ens har kvar en infektionsklinik”. I dagsläget med pandemier och antibiotikaresistens så är det väl ingen som ifrågasätter infektionsläkarnas existens?
Digitaliseringen öppnar nya portar och gamla rutiner behöver omvärderas. Måste exvis ortopedronden hållas fysiskt varje morgon kl 7.45 och varför vill ni sitta i stor grupp och titta tillsammans på alla gårdagens traumafall? Röntgenronderna måste moderniseras, så vad går att göra digitalt och vad behöver vi ses fysiskt för? Vi radiologer ser fortsatt ett behov av kommunikation med er kliniker, vi behöver mötesplatser, men inte på samma sätt som förr.
Privatiseringen är utbredd i delar av radiologin, framför allt i storstadsregionerna. Det är även vanligt med extern distansgranskning där inte minst stora delar av elektiv slätröntgen skickas i väg. Nästan hela landets röntgenjourverksamhet drivs idag från privata företag som huserar utomlands. I skrivande stund tror jag att alla akutsjukhus i landet, förutom tre universitetssjukhus, har nattetid röntgenjour på distans. Innovativt, det blir både billigare och har kvalitetsfördelar då radiologer sitter tillsammans dagtid i en annan tidszon och sköter primärjouren på distans. Detta har också gjort underverk för svenska radiologers arbetsmiljö och kollektiva nattsömn! Men den konspiratoriskt lagda kan få fundera över IT-säkerhet och hackerattacker.
Patienterna har stora förväntningar och kräver allt mer. En medelålders patient med smärta i ett knä eller rygg begär en förklaring, och högst upp på önskelistan står oftast en högstatusundersökning som MR, oavsett indikation. Allt fler har privat försäkring och då vill man ha sin undersökning - nu! Detta är varken samhällsekonomiskt eller miljömässigt hållbart. På ECR (Europeiska radiologikongressen) i fjol så såg jag för första gången en redovisning av klimatavtrycket från olika röntgenundersökningar. Intressant! Det skiljer tiopotenser i både koldioxidavtryck samt förbrukning av sällsynta jordartsmetaller mellan MR och ultraljud eller slätrönt-
gen. När ska klimatkrisen tas med i vårdprogram och riktlinjer?
Just nu är radiologin engagerad i princip alla standardiserade vårdförlopp (alla utom hudcancer) och fler nationella vårdprogram och NAG/NPO/ andra bokstavsgrupperingar än vi kan hålla rätt på. Vad gäller cancerutredningar har ribban flyttats upp nationellt efter politiska beslut. Vackert, det är bra att vi satsar på cancervård och kunskapsstyrning men tyvärr har det här belastat radiologin hårt. Då elektiva operationer kom i gång efter pandemin blev det tidvis extrem arbetsbelastning på röntgen nationellt. Både röntgensjuksköterskor och radiologer slog i arbetstaket ifjol, vi är för få och kan inte producera mer. Samma situation utomlands, tex Storbritannien skriker desperat efter mer röntgenpersonal. Personligen hoppas jag på motreaktioner som Kloka Kliniska Val, vi måste diskutera både överdiagnostik och överbehandling samt hjälpas åt att mönstra ut ”lågvärde-vård”.
Ultraljud är ett speciellt radiologiskt område i snabb utveckling, som har fantastiska möjligheter. Enkelt, billigt, snabbt, patientnära. Jag kvalar väl in som ”ultraljudsnörd” då jag tillbringar större delen av min vardag med en transducer i handen. (Dessutom är jag ordförande också i svenska ultraljudsföreningen, SFMU.) Men jag har verkligen inte något emot att ni kliniska kollegor tar upp proben, dock under-
Eftersnack.
8 Ortopediskt Magasin 1/2024

Anders Wennerberg, som är verksamhetschef för radiologin i Sörmland och styrelseledamot i SFMR, har tagit fram diagrammet över hur produktionsökningen sett ut 2007-2022.
skattar ni ofta hur mycket träning som krävs för att bli bra. Första rådet – bestäm er om ni gör diagnostiskt eller kliniskt ultraljud! Diagnosgrundande ultraljud är det vi gör på röntgen. Då ställs högre krav på kompetens, evidens, maskiner och undersökningsteknik och inte minst så måste undersökningen journalföras, dvs bilderna ska lagras korrekt (PACS). Kliniskt ultraljud är ett komplement till status, typ anatomisk kartläggning inför en operation eller enkla frågor som finns ledutgjutning: ja/nej. Då kan ni journalföra i text som del av status. Diagnostiskt ultraljud ska utföras på standardiserat sätt och här finns tydliga direktiv om hur samt vilken träning och kompetens som krävs (se hemsidor till europeiska ultraljudsföreningen samt föreningen för muskuloskelettalradiologi: www.efsumb.org samt www.essr.org/ subcommittees/ultrasound/). Dessutom behövs teknisk support till både upphandling och maskinservice – för precis som för bilar krävs årlig service och kontrollbesiktning. Man har skyldigheter oavsett om man äger en bil eller en ultraljudsapparat. Det är heller inte läkarjobb att knappa personnummer eller tvätta prober, utan se till att ha undersköterskor som assisterar. Som ultraljudsentusiast går det inte att vara protektionistisk – teknikutvecklingen har exploderat och de enklaste maskinerna blir allt billigare. Både sjukgymnaster och naprapater har redan hoppat på tåget och snart har väl alla pensionärsföreningar och sportbu-
tiker med självaktning egna ultraljud. Googla ”köpa portabelt ultraljud” så får ni se hur enkelt det är att klicka hem en egen maskin för några tusenlappar. Det kan vara en pedagogisk utmaning att förklara för patienterna skillnaden i kvalitet mellan ultraljud hos en erfaren undersökare med värstingmaskin för dryga miljonen och enkla hobbymaskiner i outbildade händer. Varning också för oseriösa aktörer, det finns tyvärr exempel på placebobehandling eller rent kvacksalveri där man tillskriver ultraljudet terapeutiska effekter, samt ”ekonomiskt ultraljud” där enda indikationen är att öka debiteringen. Däremot kan ni gärna nyttja ”die sonopsychologie” – en pompös ultraljudsapparat imponerar alltid på patienterna och kan förstärka dina pedagogiska förklaringar. Men en sund skepticism till ultraljud rekommenderas, fråga alltid på vilket sätt det gagnar patienten.
Förutom teknikutvecklingen så har vi också en medicinsk utveckling att förhålla oss till, och troligen även ett annat sjukdomspanorama. De senaste åren har jag lärt mig att titta på longitudinal split i peroneus brevis, och nu är det en vanlig åkomma! Har ni ortopeder blivit mer observanta, eller är det radiologin som utvecklats – eller har dessa skador ökat i befolkningen? Säkert finns ett samspel mellan både teknisk och medicinsk utveckling samt ändrad sjukdomsbörda i befolkningen. Det är utmanande för en radiolog att hänga med i utvecklingen, och vi har
en otroligt stor kontaktyta mot många specialiteter. Säkert är det därför vi radiologer är först ut med en officiell certifiering via Svenska Läkaresällskapet, då vi har ett stort behov av kunskapsfördjupning även efter specialistexamen.
Det är spännande och utmanande tider – och vi är glada för att kunna bidra med några glimtar från radiologins framtidskikare.

www.slf.se/smfr

Sara Sehlstedt Överläkare, Röntgenavdelningen Östersunds Sjukhus Ordförande, Svensk Förening för Medicinsk Radiologi
Ortopediskt Magasin 1/2024 9
Röntgenstrålarnas tidiga historia
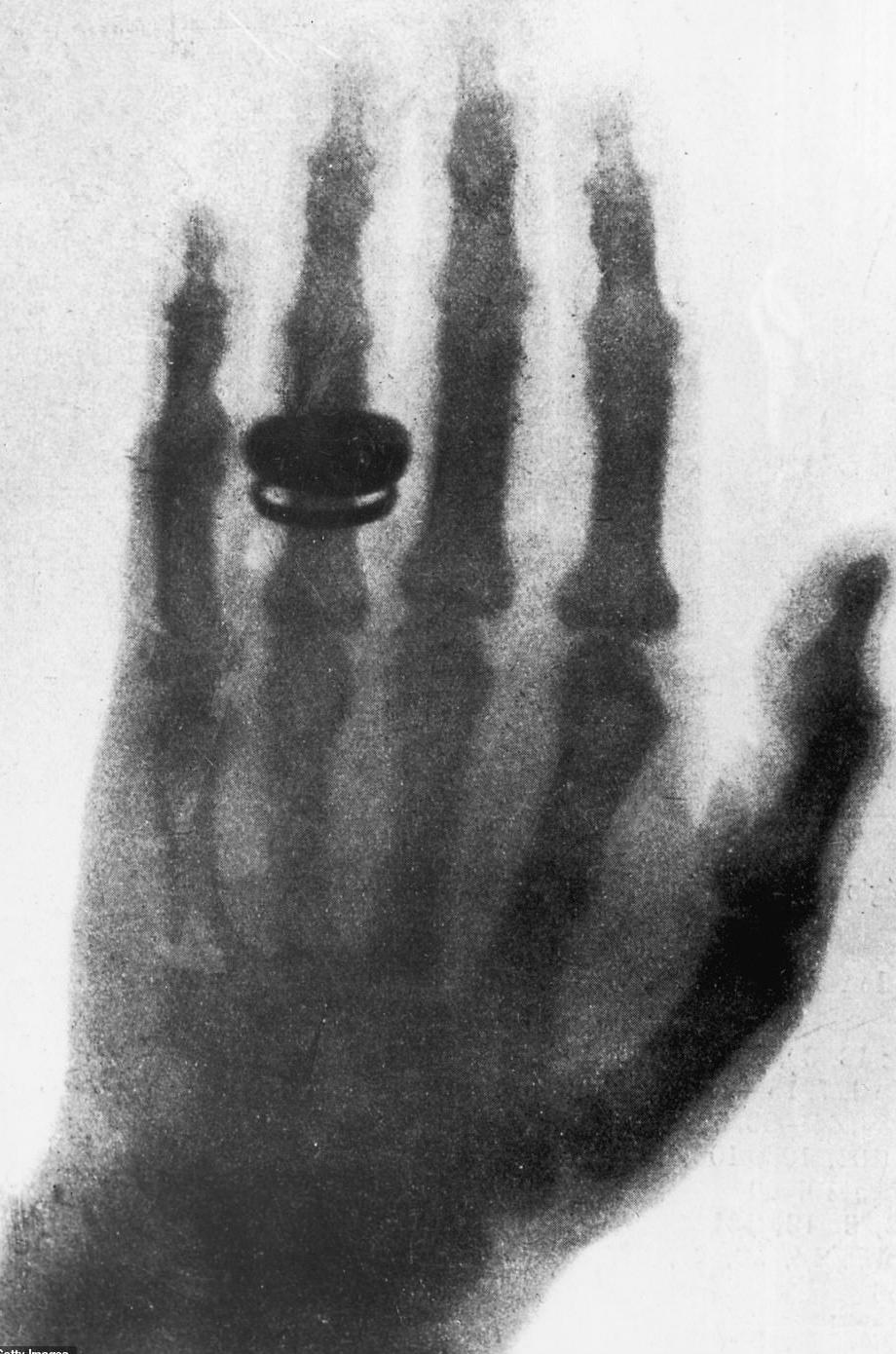
På fredagskvällen den 8 november 1895 gjorde en fysikprofessor i Würzburg en epokgörande upptäckt. Han hade under en tid (liksom många andra vid den tiden) experimenterat med katodstrålerör, där man sänder en induktionsström genom ett evakuerat katodstrålerör och den tunna kvarvarande luften joniseras och lyser i ett totalt mörklagt rum. Just denna kväll hade han placerat röret i en hylsa av svart kartong. Till sin stora förvåning såg han en träskärm bestruken med det fluorescerande ämnet bariumplatinocyanid på arbetsbänken bredvid lysa upp. Bild 1.
Under de kommande veckorna fram till jul låste Wilhelm Conrad Röntgen in sig på sitt laboratorium och både åt och sov där, för att i grunden utforska detta nya fenomen. Han upptäckte snart att strålarna passerade inte bara kartong utan även trä, böcker och den mänskliga handen. Han kunde se fluorescensen på stort avstånd från katodstråleröret. Under tiden i laboratoriet utforskade han strålarnas fysikaliska egenskaper i grunden och skrev slutligen ett manuskript med titeln Über eine neue Art von Strahlen1 som han lämnade in till Physikalish-Medizinische Gesellschaft i Würtzburg den 28 december. Knappt två veckor senare, redan den 10 januari 1896, hade nyheten om X-strålarna, som han kallade dem, spridits över jorden.
Hur kunde nyheten spridas så fort i en tid utan internet och telefoni, och med långsamma transporter? Den elektriska telegrafin hade introducerats på 1840-talet och den första transatlantiska telegrafkabeln lades ut 1858. Postverken hade utvecklats och frimärken introducerats ungefär samtidigt med den elektriska telegrafen. Transporter var dock fortfarande långsamma och ofta besvärliga. Sjövägen hade man under tusentals år använt båtar av olika former för transporter på hav och sjöar, inte minst i Kontinentaleuropa på de stora floderna. Ångdrivna lok hade lett till en gradvis utveckling av järnvägar men i övrigt var det huvudsakligen hästtransport som gällde på land. August Otto hade uppfunnit bensinmotorn endast 10 år innan Röntgens upptäckt och motordrivna bilar var ytterst sällsynta.
Liksom säkert Röntgen själv hade insett så förstod Würzburgs fysikaliska sällskap den oerhörda betydelsen
som upptäckten av de nya strålarna förde med sig. Helt emot de vanliga principerna beslöt de att publicera manuskriptet omedelbart, innan Röntgen hade hållit det muntliga föredraget på sällskapets nästa möte den 23 januari 1896, vilket var den normala rutinen. Den 2 januari 1896 erhöll Röntgen därför ett korrektur på sin artikel och sände ut kopior av den tillsammans med ett antal röntgenbilder han hade framställt till ungefär 90 vetenskapliga kontakter runt om i Europa som en nyårshälsning. I Berlin kunde nyheten förtäljas och bilderna visas redan på eftermiddagen den 4 januari, men det var en kvällsträff i Wien samma dag som utgjorde det verkliga startskottet för spridningen av nyheten.
Även professor Franz Exner i Wien hade nämligen fått en nyårshälsning. Han brukade hålla ett öppet hus för sina bekanta på lördagkvällarna. Denna kväll visade han upp Röntgens manuskript med tillhörande bilder. Inte minst bilden på Röntgens hustru Berthas hand, tagen den 22 december 1895, väckte stor uppmärksamhet. Bild 2. En av gästerna, Ernst Lecher, nybliven professor i fysik i Prag efter Ernst Mach, bad att få låna bilderna och manuskriptet. Han ville visa nyheten för sin far Zacharias som var redaktör för dagstidningen Die Presse i Wien. Som gammal journalist kände Zacharias Lecher igen en stor nyhet och skrev om den i tidningen redan nästa dag, söndagen den 5 januari.2 Två dagar senare efter Trettondagen kom en kompletterande artikel med djupare vetenskapliga förklaringar till de nya strålarna där säkert sonen fysikprofessorn hade hjälpt till.
Nyheten om X-strålarna kom att spridas över världen med telegrafens hjälp från London den 6 januari och blev
omedelbart omskriven i dagstidningar över hela världen. I Sverige skrev flera dagstidningar, bland andra Svenska Dagbladet, om den stora nyheten den 10 januari, endast 14 dagar efter det att Röntgen lämnade in sitt manuskript, som då ännu inte publicerats! Bild 3. I Sverige togs de första röntgenbilderna av fysiker på olika platser, de allra första av laborator Hjalmar Öhrwall i Uppsala i februari 1896 på metallföremål, döda grodor, möss och fiskar. Det mest intressanta var nog professor Fritiof Holmgrens hand där exponeringen tog en timme. Thor Stenbeck tog ungefär samtidigt röntgenbilder av ett träetui med kirurgiska instrument.
De första medicinska pionjärerna att kliniskt utnyttja röntgendiagnostik under de närmaste åren var läkarna Thor Stenbeck och Tage Sjögren i Stockholm och Ivar Bagge i Göteborg. Bland de tidiga pionjärerna fanns även ortopeden Patrik Haglund, Skandinaviens första ortopedprofessor,3 som hade ett eget röntgeninstitut. Utöver ortopediska landvinningar har han också skrivit en artikel om märkning av röntgenfilm.4 Vid Thor Stenbecks röntgeninstitut i Stockholm skedde den första kurativa behandlingen av hudcancer 1899.5 Läkare som arbetade med röntgenstrålar var vid den tiden minst lika mycket onkologer som diagnostiska radiologer och specialiteten skildes först många decennier senare formellt i röntgendiagnostik och onkologi. Att bemärka är att Stenbeck assisterades av den unga läkaren Gösta Forssell, som skulle komma att bli den viktigaste personen för utvecklingen av svensk radiologi och den första professorn i radiologi i världen. Thor Stenbeck publicerade också redan 1900 en populärvetenskaplig bok kallad Röntgenstrålarne i medicinens tjenst6 som innehöll många exempel på röntgenbilder med olika fynd och bilder av resultaten av röntgenbehandlingar.
Unikt för Röntgens medicinska upptäckt är den omedelbara acceptansen av den i den medicinska världen. Annars brukar vetenskapliga landvinningar behöva många år för att bli medicinsk vardag. Man kan också konstatera att postgången för 135 år sedan fungerade bättre än idag.
10 Ortopediskt Magasin 1/2024
Jens Nilsson.
TEMA: RADIOLOGI



LITTERATUR
1. Röntgen WC (1895) Über eine neue Art von Strahlen. Erste Mitteilung. Aus Den Sitzungsber Würzbg Phys-Medic Gesellsch
2. Peters PE (1995) W.C. Röntgen - An European scientist. European Congress of Radiology, Vienna, Austria
3. Leden I (1992) Patrik Haglund – Skandinaviens förste ortopedprofessor. Rehabiliteringspionjär som stred för bättre villkor för ”lytta och vanföra”. Läkartidningen 89:2676–2677
4. Haglund P (1926) On Photographic Marking of Roentgen Negatives. Acta Radiol 5:471–473. https://doi. org/10.3109/00016922609137686
5. Berven E (1950) Gösta Forssell; in memoriam. Acta Radiol 34:423–428. https:// doi.org/10.3109/00016925009135291
6. Stenbeck T (1900) Röntgenstrålarne i medicinens tjänst - populär framställning. Wahlström & Widstrand, Stockholm

Professor och universitetssjukhusöverläkare Avdelningen för radiologi Göteborgs universitet och Sahlgrenska universitetssjukhuset Göteborg
Ortopediskt Magasin 1/2024 11
Bild 3. Rapport om Röntgens upptäckt i Svenska Dagbladet 10 januari 1896.
Bild 1. Röntgens försöksuppställning med från vänster vakuumpump, Hittorff-rör och Ruhmkorff induktionsspole.
Bild 2. Den första röntgenbilden av Bertha Röntgens hand.
Bild 4. Annons i Svenska Dagbladet november 1902. Ortopeden Patrik Haglund har även ett röntgenlaboratorium.
Mats Geijer
Utveckling och framtid inom
muskuloskeletal MR-diagnostik
Dagens magnetresonanstomografi (MR) inom det muskuloskeletala systemet domineras av morfologisk bildgivning utan närmare information om fysiologiska vävnadsegenskaper.1
Under de senaste decennierna har nya MR-metoder utvecklats som erbjuder möjligheten att visualisera och kvantifiera funktion. Vissa används redan till exempel i MR-diagnostik av hjärnan, hjärtat eller levern, men inte inom det muskuloskeletala systemet trots att tekniska valideringsstudier har publicerats.2
MR utvecklas mot snabbare och mer specifika sekvenser, korta protokoll och mer kvantitativa metoder.3 Nya snabba MR-sekvenser och nya rekonstruktionsalgoritmer kan minska undersökningstiden samtidigt som hög bildkvalitet bibehålls. Moderna 3eller 7-Tesla MR-kameror har potentialen att maximera bildkvaliteten som är viktigt för att kunna visualisera små strukturer som handledens ligament och dess skador4,5 jämfört med 1,5 T. Tredimensionell MR med planar reformation kan erbjuda möjligheten till rekonstruktion i alla plan som kan vara viktig för mer komplicerade leder som thandled5 eller fotled.6
Den nuvarande förståelsen av det muskuloskeletala systemet begränsas av en kunskapslucka avseende det kliniska värdet av nya och avancerade MR metoder vid bedömning av tillstånd såsom tumörsjukdom, senpatologi, broskskador, eller skador på strukturer som utför ledstabilitet, som ligament eller menisk.
DIFFUSIONSVIKTAD MAGNETRESONANSAVBILDNING
Diffusionsviktad avbildning (DWI) gör det möjligt att bedöma diffusionen av vattenmolekyler i vävnader, vilket relaterar till bland annat celltätheten i den undersökta vävnaden. Den morfologiska grunden är det faktum att vattenmolekylernas diffusionsrörelse hindras av membran och makromolekyler i vävnad, vilket kan förväntas ske till högre grad i maligna förändringar som i sarkom som vanligtvis har en ökad celltäthet, jämfört med oförändrade vävnader och godartade förändringar.2 Nyligen publicerade studier har, i linje med detta, visat att DWI har potential att göra det lättare att skilja mellan godartade och maligna förändringar i det muskuloskeletala systemet jämfört med konventionella MR-sekvenser7,8
Användningen av DWI (Bild 1) skulle kunna minska behovet av kontrastmedel vid kontrollundersökningar efter tumöroperationer eftersom dagens diagnostik med konventionella MR-sekvenser till stor del bygger på bedömning av kontrastmedelsuppladdning i suspekta vävnader. DWI har dock sina begränsningar, bland annat på grund av magnetfältets inhomogenitet i ojämna områden av vår kropp (till exempel området kring axelleden där det finns en disproportion mellan dimensionerna av nacken och axlarna samt närvaron av rörliga lungor, stora kärl etc.) vilket leder till tex bildförvrängningar och artefakter. Diffusion är en känslig metod, men dess användning inom rörelseapparatens system är för närvarande inte stor, eftersom det saknas studier på större material.
Diffusion tensor imaging (DTI), (Bild 2) är en variant av DWI som syftar till att avbilda den riktningsberoende signalen hos vattenmolekylernas diffusion i vävnaden. Inom rörelseapparaten kan DTI används för att avbilda diffusionen längs muskelfibrer9 för att bedöma skador på muskler som inte är synliga i konventionella sekvenser, vilket kan vara av betydelse för att upptäcka mindre, interna muskelskador hos idrottare.10,11 I utredningen av tumörer i, eller i anslutning till, nerver kan DTI används för att bedöma huruvida diffusionen längs med nerven är påverkad och därmed ge information om nervens integritet (Bild 2). Detta är relevant i differentialdiagnosen tex mellan nervtumörer och nervskidetumörer12 eller mellan lokalt växande och infiltrativa tumörer.13,14
T2-VIKTADE SEKVENSER MED ULTRAKORT EKOTID (UTE) Diagnostik av senor i konventionella MR-sekvenser som T2-viktade eller protondensitetsviktade (PD) sekvenser tillåter upptäckt av avancerade förändringar av senor på mikroskop-
TEMA: RADIOLOGI 12 Ortopediskt Magasin 1/2024
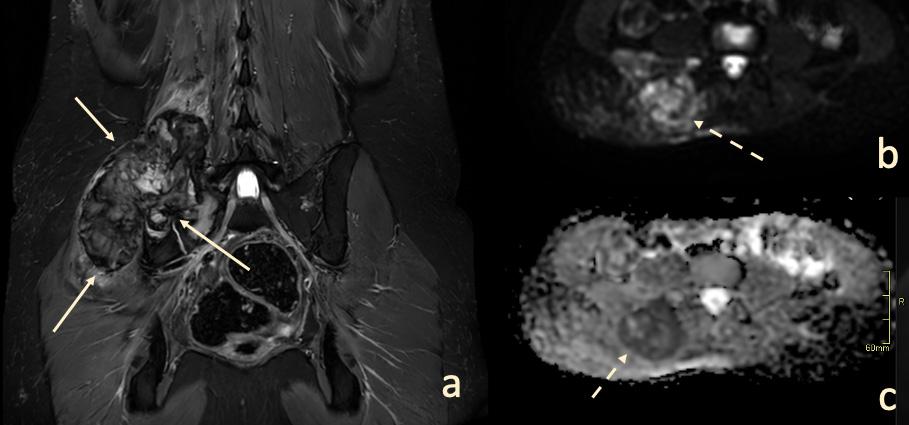
Bild 1. En 20-årig patient med en palpabel tumor i området kring höger höft (a - pilar). MRT visade en förändring med begränsad diffusion (b och c - streckad pil). Biopsi visade osteosarkom. a – Koronalt snitt, T2 Short Tau Inversion Recovery (STIR), b - Diffusionsviktad bild (b 800), c - Apparent diffusion coefficient.
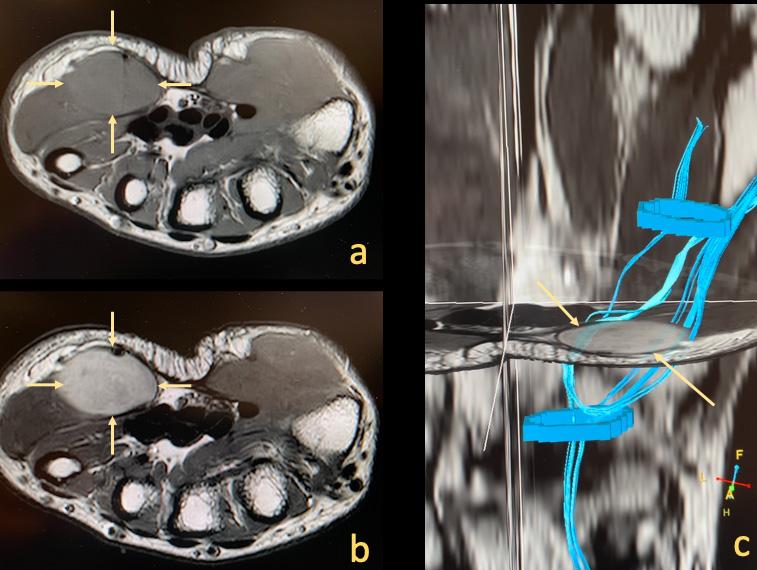
Bild 2. En 55-årig patient med en palpabel tumör i hypothenarområdet. MRT bekräftar närvaron av en tumör i hypothenarregionen (a, b - pilar). På konventionella sekvenser (a - T1-viktad bild, b - T2-viktad bild) är differentiering mellan nervtumörer mycket svår. Diffusion tensor imaging (DTI) (c) visade att tumören inte påverkar diffusionen och att ulnarnervgrenarna ligger i tumörens periferi, vilket underlättar för kirurgen att avlägsna tumören. Radiologisk misstanke om schwannom bekräftades intraoperativt och histopatologiskt.
isk nivå. På grund av den höga koncentrationen av kollagen är relaxationstiderna för senor och ligament betydligt kortare jämfört med muskler. Med UTE-sekvenser kan man på ett effektivt sätt upptäcka förändringar i senor och stora ligament, vilket används för diagnostiken i t.ex. hälsenan.15,16
MR AV BROSK
Bilddiagnostik av brosk med MR har genomgått en betydande teknisk utveckling. Rutinmässigt använda sekvenser, såsom PD-viktad avbildning med fettundertryckning och har kompletterats med nya sekvenser för en mer biokemisk broskbedömning. Anledningen till detta är att de tidigare använda sekvenserna endast kunde visualisera anatomiska defekter i broskets tjocklek och inte gav någon information om broskets biokemiska sammansättning. De nya avbildningsmetoderna kan i framtiden komma att användas som biomarkörer för sammansättningen av extracellulär broskmatrix. För att visualisera kollageninnehåll i brosk används T2-mapping och diffusion.17 (Bild 3). Proteoglykaner i brosk kan bedömas med T1 rho och delayed gadolinium-enhanced MRI of cartilage (dGEMRIC). Glykosaminoglykaner i brosk kan visualiseras genom användning av natrium-MR, glycosaminoglycan chemical exchange saturation transfer (gagCEST) och dGEMRIC. Genom att avbilda komponenter i extracellulär broskmatrix kan områden med patologiska förändringar i brosk identifieras tidigt, vilket inte är möjligt med konventionella sekvenser. De nya sekvenserna, särskilt T2-mapping, används för att utvärdera brosk som har genomgått kirurgiska ingrepp för att upptäcka potentiella komplikationer efter broskreparation.18 T2-mapping och dGEMRIC används idag i klinisk rutin på många sjukhus, medan övriga tekniker i huvudsak är i forskningsstadiet.
DYNAMISK MR
Dynamisk MR möjliggör bedömning av ledens funktion in vivo under rörelse. Genom denna avbildning kan stabiliteten hos strukturer såsom menisker, brosk, senor och ligament bedömas.19 Dessa sekvenser, som visas som filmer, ger en värdefull insikt i ledens dynamiska aspekter, vilket inte är möjligt med rutinmässigt använda sekvenser. Med denna metod kan man bedöma hur fettvävnaden i knäet påverkas, hur korsbandsgraft fungerar efter operation och även noggrant bedöma meniskerna och meniskstabilitet. Genom denna metod kan skador på meniskers bakre rötter, som är mycket svåra att identifiera med konventionella sekvenser, upptäckas. På så sätt kan antalet förbisedda skador på rötterna minskas.20 Att upptäcka sådana skador är avgörande för att förhindra utvecklingen av degenerativa förändringar.
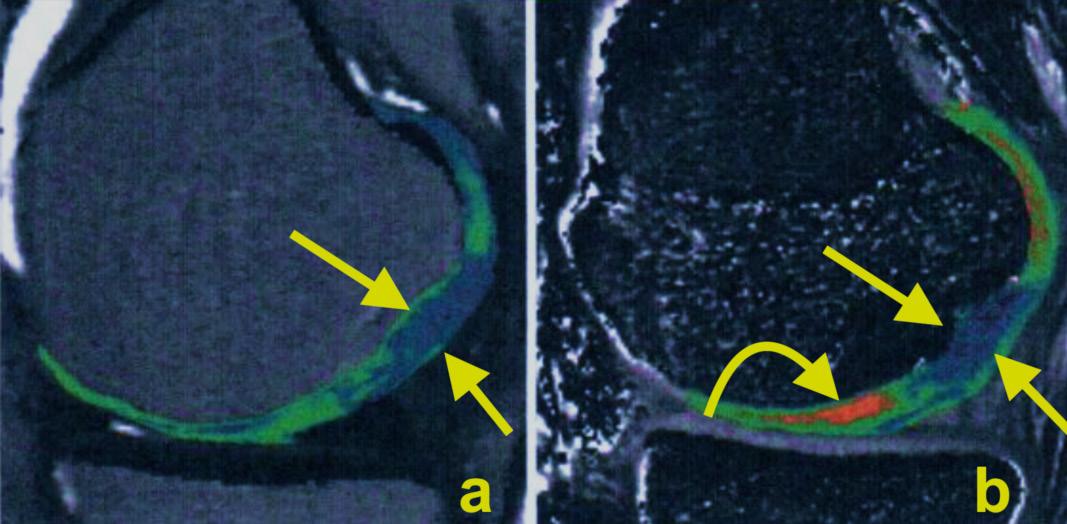
Bild 3. En 45-årig patient med smärtsymtom i mediala kompartment. T2-mappning av brosk i knäet visade förtjockning och förändrad brosksignal (pilar) som är förenligt med skada/degeneration. Dock är degeneration av brosk i främre delen (böjd pil) också synlig, vilket ännu inte syns på konventionella sekvenser. Denna undersökning möjliggör bedömning av tidiga artrosförändringar innan de blir synliga på konventionella sekvenser.
MR-SPEKTROSKOPI (MRS)
MRS är en teknik som ger oss insikt i den biokemiska sammansättningen av den undersökta vävnaden och kan indikera patologiska processer innan dessa kan visualiseras med konventionella MR-metoder. En ökning av kolin, som är en cellmembransmarkör, kan till exempel indikera maligna processer med hög cellomsättning både i utrednings- och uppföljningsfasen av tumörpatienter.21,22 En annan tillämpning av MRS är att kvantifiera inlagringen av fett i skelettmuskulaturens intraoch extramyocellulära fettfack, vilket ger bättre kvantifiering av fettatrofi än konventionella sekvenser.10
SAMMANFATTNING
Den tekniska utvecklingen av MR har gjort många framsteg de senaste decennierna vilket har skapat möjligheter att tillämpa nya MR-sekvenser som kan främja diagnostiken inom tidigare svårbedömda områden i det muskuloskeletala systemet. De nya teknikerna har dessutom förändrat vår syn på diagnostik med hög precision då vi tidigare främst fokuserade på högkvalitativ morfologisk bildgivning medan funktionella aspekter i framtiden potentiellt kan synliggöra patologi, korta ner undersökningstider och reducera behovet av kontrastmedel. Emellertid finns det en brist på standardisering och klinisk validering av de nya undersökningarna vilket innebär att ytterligare studier behövs för att tillämpa de nya MR-sekvenserna i en klinisk vardag. Det är därför hög tid att en del av radiologisk diagnostik inom det muskuloskeletala systemet centraliseras och bedrivs med specialistkompetens för att kunna utnyttja den potential som den nya tekniken ger möjlighet till.
Pawel Szaro Överläkare, Docent
Gustav Lodeiro Läkarstudent
Katarzyna Bokwa-Dabrowska Överläkare, PhD
Oscar Jalnefjord Sjukhusfysiker, PhD
Isabella Björkman-Burtscher Profesor, Överläkare
Samtliga på avdelningen för radiologi Sahlgrenska akademin, Göteborgs universitet och Sahlgrenska universitetssjukhuset Göteborg
Referenserna till artikeln hittar du på www.ortopedisktmagasin.se
Ortopediskt Magasin 1/2024 13
Muskuloskeletal datortomografi
Även om den första kliniska datortomografiundersökningen ägde rum redan 1971 för skallundersökningar1 dröjde det till ungefär 1980 innan datortomografi för helkroppsundersökningar, och därmed också ortopediska applikationer, introducerades.

Det handlade 1980 om axiala snitt på ungefär 3 mm tjocklek vilket är fullt tillräckligt för de flesta frågeställningar. Framställningen av bilder var mycket långsammare än i dag. Man exponerade ett snitt i taget och tiden för rotation med exponering och datainsamling följt av rekonstruktion, arkivering på 8-tums diskett och dokumentation på röntgenfilm tog 60 sekunder. Per bild. Eftersom man gjorde ett snitt i taget var det tekniskt möjligt att vinkla gantryt upp till 30 grader vilket till viss del kompenserade bristen på möjlighet att rekonstruera bilder i andra plan. Den långa tiden som krävdes för varje bild var i sig stråldosbesparande. På Sahlgrenska undersökte vi på 1990-talet endast de tredje nedersta nivåerna i ländryggen vid frågeställningen diskbråck på ungefär 27 minuter. Författarens röksugna dåvarande chef hann röka en cigarett innan nästa patient skulle undersökas.
TEKNIK
Ungefär 1990 introducerades spiral-CT där patienten långsamt och kontinu-

erligt fördes genom gantryt medan röntgenrör och detektorer snurrade kontinuerligt. Resultatet blev då en spiralformad datavolym. Detta var det första steget mot att kunna skapa bilder i flera plan. Från denna första spiral-CT med en detektorrad har detektorerna utvecklats till att på de flesta maskiner idag utgöra en 4 cm bred detektor med 64 detektorrader; för hjärt-CT upp till 320 detektorrader. Tack vare starkare röntgenrör, känsligare detektorer och snabbare datorer för bildrekonstruktion kan vi i dag undersöka hela thorax och buk på endast 4 sekunder.
Förutsättningen för att kunna göra bilder i flera plan och 3D-rekonstruktioner kom i och med den digitala revolutionen kring millennieskiftet då RIS och PACS snabbt introducerades över landet. Bild 2. Mycket av utvecklingen leddes av det svenska företaget Sectra som idag har ungefär hälften av den svenska marknaden. Eftersom CT-detektorerna ger bilder som är 0,625 mm tunna och detektorraderna innehåller fler än 1000 detektorer blir
voxlarna i princip istotropa, vilket gör att man i PACS kan vrida och vända på bilderna i valfritt betraktningsplan med bibehållen bildkvalitet. Trenden går nu mot att användaren själv skapar de bilder som behövs från de tunna axiala snitten och färdiga rekonstruktioner av tjockare snitt i de tre ortogonala planen behövs snart inte längre. Det förenklar hanteringen för röntgensjuksköterskan som gör undersökningen, men ställer större krav på radiologer och ortopeder att känna till hur bilderna ska betraktas för att få en standardiserad bild. Utan en standardiserad normalbild där man lär sig hur frånvaron av patologi ser ut är det svårt att känna igen patologi.
Det talas en hel del om lågdos-CT vilket är ett ytterst diffust begrepp. Det betyder egentligen bara lägre dos än vad som används annars, och eftersom tendensen är att standarddosen för olika undersökningar med tiden reduceras kommer också dosnivåerna för lågdos-CT att sänkas. Så länge undersökningen handlar om skelettförändringar kan dosen
Bild 1. Den första skalldatortomografen från EMI. Foto Mats Geijer i Deutsches Röntgenmuseum, Remscheid-Lennep.
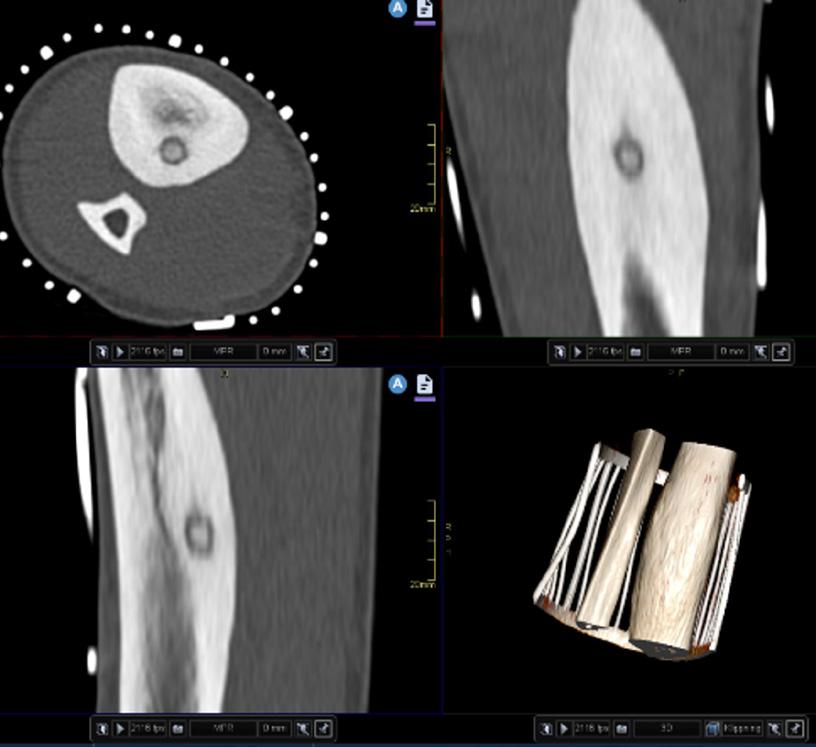
Bild 2. Patient med scapulafraktur. I ett modernt PACS kan patologin demonstreras i tre invinklade plan samt 3D-rekonstruktion samtidigt.
TEMA: RADIOLOGI 14 Ortopediskt Magasin 1/2024
reduceras en hel del utan påverkan på bildkvaliteten eftersom skelett har en hög inneboende kontrast visavi omgivande mjukdelar. Det är fullt möjligt att göra CT till samma organdos som för röntgenundersökning, till exempel ländrygg2 vilket ger en CT av förhållandevis låg kvalitet med hög brusnivå, men som ändå ger mera diagnostisk information än motsvarande röntgenundersökning tack vare den tomografiska metoden och tredimensionell datavolym. Det kan dock krävas en del justeringar av inställningar för att få en så bra lågdosundersökning som möjligt. Bild 3.
EXTREMITETS-CT, CONE-BEAM CT, CBCT
Ett specialfall av CT är extremitets-CT som är en variant av cone-beam CT. Namnet kommer av att detektorn är rektangulär – i princip samma detektor som används för vanliga röntgenundersökningar – och att strålknippet blir konformat och inte sektorformat som i en vanlig helkroppsCT. Detektorkonstruktionen tillåter heller inte kalibrering vilket gör att de Hounsfieldvärden som mäts upp inte kan användas för vävnadskarakteristik som i en helkropps-CT. CBCT finns på många olika motoriserade röntgenstativ, både C-bågar på operation och större utrustningar på röntgenavdelningen. Den CBCT som används på röntgenavdelningar för muskuloskeletalt bruk har sina rötter i tandröntgenapparater och har konstruerats för att undersöka distala armar och ben med ett gantry som kan vinklas och tilllåter stående undersökningar. Den spatiella upplösningen är högre än på helkorpps-CT och stråldosen lägre. Bild 4: Extremitets-CT kräver en ganska omfattande ortopedisk och reumatologisk verksamhet för att vara ekonomiskt försvarbar. Där maskinerna inhandlats används de främst för primärdiagnostik av misstänkt scaphoideumfraktur utan att först utföra röntgenundersökning, som preoperativ planering av komplicerade handledsfrakturer, och för belastad CT av fot och fotled.
DUBBELENERGI-CT, DECT Förutsättningen för att skapa bilder med röntgenstrålar är att olika vävnader attenuerar röntgenstrålen olika mycket vilket skapar kontrast mellan vävnader. Om man undersöker en kroppsdel vid olika rörspänning kommer attenueringen i vävnaderna att variera och kontrastförhållandet mellan olika vävnader att ändras. Bild 5: Detta är förutsättningen för dubbelenergi-CT, där en kroppsdel undersöks samtidigt vid olika rörspänning (normalt 80 och 140 kVp) och informationen från de olika spänningarna kan användas till att beräkna ny information. På så sätt kan
ORDLISTA
CBCT – cone beam computed tomography: extremitetsdatortomografi CT – computed tomography: datortomografi
DECT – dual energy computed tomography: dubbelenergidatortomografi kVp – kilovoltage peak: enhet för rörspänning
MRT – magnetisk resonanstomografi
PACS – picture archiving and communication system
RIS – radiology information system
Voxel – volume element: bildvolym som avbildas som en bildpunkt
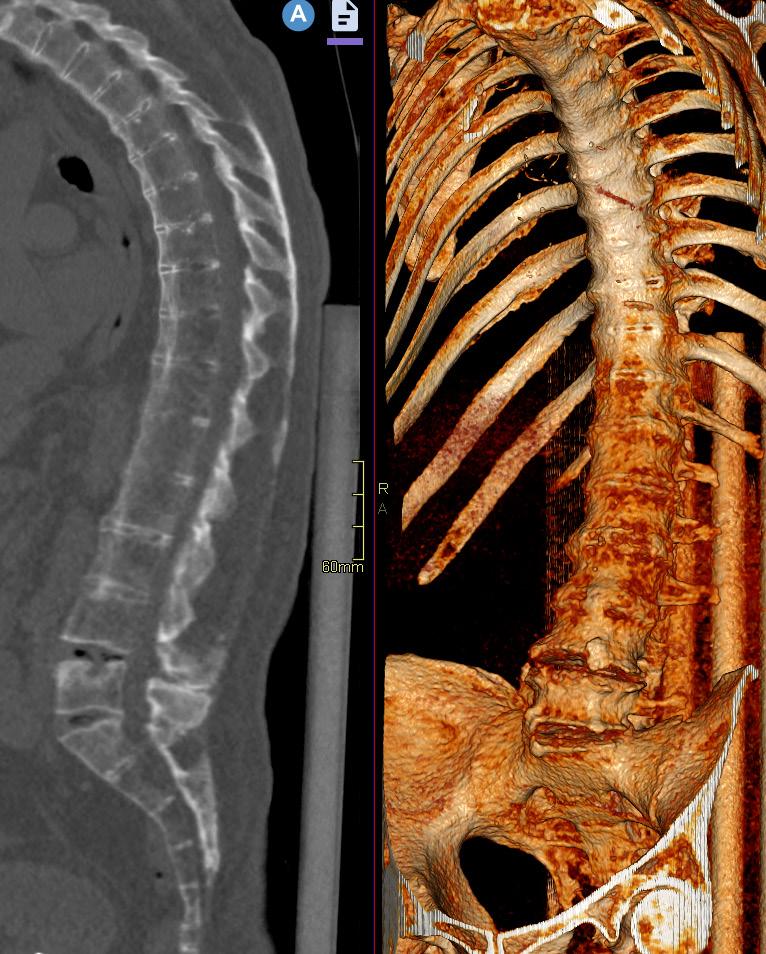
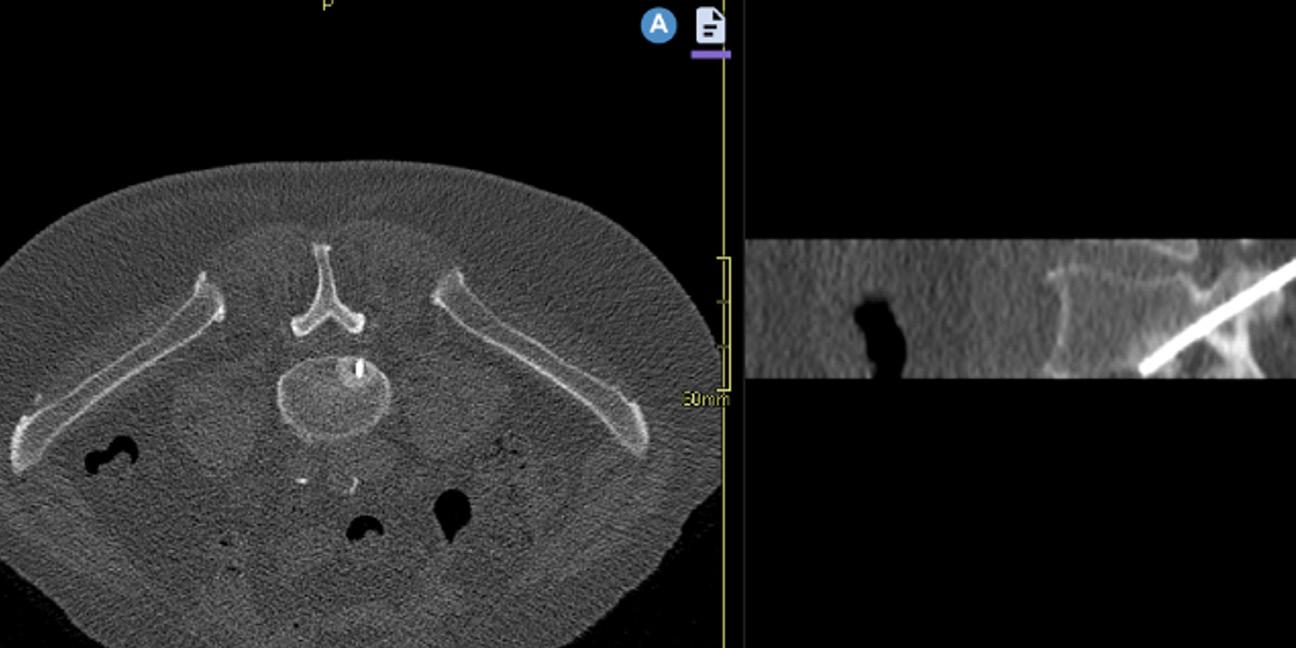
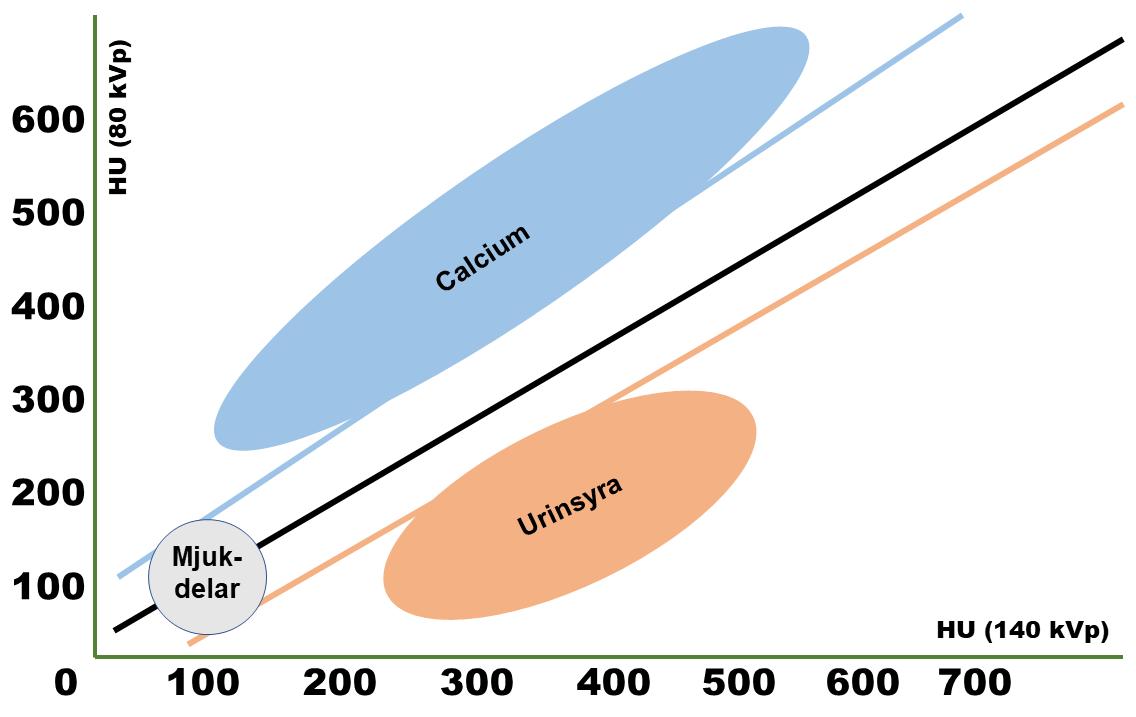 Bild 3. Lågdos-CT av en äldre patient med långdragen ankyloserande spondylit med ankylos i kotpelare och sacroiliacaleder. Sagittal reformatering och 3D-rekonstruktion.
Bild 4. Cone-beam-CT med stol för patienten och vinklat gantry. Foto Mats Geijer.
Bild 3. Lågdos-CT av en äldre patient med långdragen ankyloserande spondylit med ankylos i kotpelare och sacroiliacaleder. Sagittal reformatering och 3D-rekonstruktion.
Bild 4. Cone-beam-CT med stol för patienten och vinklat gantry. Foto Mats Geijer.
Ortopediskt Magasin 1/2024 15
Bild 5. Principen för dubbelenergi-CT. Då objektet undersöks med två olika energinivåer (80 och 140 kVp) kommer olika vävnader att attenuera olika, vilket ger möjlighet för rekonstruktion av bilder som presenterar vävnaderna på olika sätt.

Bild 6. DECT armbåge hos en patient med gikt. Calcium i distala humerus visas med blå färg och uratutfällningar i ett tophus dorsalt visas med grön färg.
till exempel uratutfällningar vid gikt kartläggas (Bild 6) och benmärgsödem vid trauma avbildas och ger en bild liknande den vid MRT3 (Bild 7). Det finns många andra frågeställningar där DECT kan användas.
Men även konventionell CT kan påvisa benmärgsödem, främst hos osteoporotiska äldre med höftfraktur eller kotfraktur där ett benmärgsödem kontrasterar tydligt mot bakgrunden av fetthaltig gul benmärg.4,5 Vid misstänkt ockult höftfraktur hittar man fler frakturer med hjälp av benmärgsödem än med hjälp av kortikala frakturer. Det krävs att man använder ett mjukdelsfönster (bukfönster) vid granskningen. Diagnostiken underlättas också om undersökningen är gjord med en medelmjuk rekonstruktionsalgoritm utan för mycket kantförstärkning och om man vid misstänkt höftfraktur har tillgång till jämförande bilder från den andra höften. Bild 8.
FOTONRÄKNAR-CT
Det senaste och mycket spännande tillskottet i CT-arsenalen är den fotonräknande datortomografen. Detektorerna är här av en helt ny konstruktion. I en vanlig CT fångas röntgenfotonerna av ett fluorescerande material där det synliga ljuset kan mätas i en scintillator som omvandlar informationen till en elektrisk signal. Alla fotoner som når detektorn ger ungefär samma effekt och detektorn är därmed energiintegrerande. I en fotonräknande CT avläses varje röntgenfoton direkt av en speciell detektor. Det för med sig flera viktiga effekter. Dels kan detektorerna packas tätare eftersom det inte behöver finnas någon vägg mellan dem som hindrar ljuset att spridas i sidled. Den spatiella upplösningen blir därför högre samtidigt som stråldosen kan sänkas. Dels kan varje fotons energi läsas av, vilket gör att varje undersökning blir en spektral-CT som kan utnyttjas för ännu mera avancerad dubbelenergiCT. Lågdosundersökningar blir också

man med inkomplett höftfraktur. A) T1-viktad MRT visar frakturlinje från trochanter major i distal riktning (pilhuvuden), B) MRT med STIR-sekvens visar benmärgsödem i samma område, C) konventionell CT visar benmärgsödem (pilar) som ett ljust högattenuerande område som framträder tydligt mot den annars mörka och lågattenuerande fetthaltiga gula benmärgen.

Segondfraktur. DECT visar benmärgsödem i laterala tibiakondylen och mediala femurkondylen samt i anslutning till eminentia intercondyloidea som ljusa områden.
bättre. De första maskinerna installerades i Sverige under hösten 2023 och håller nu på att utvärderas i klinisk verksamhet. Om maskinerna är så bra som det verkar och priset kan hållas på en rimlig nivå är det troligt att fotonräknar-CT kommer att ersätta all annan helkropps-CT efter hand.
Även om MRT kanske är det man i första hand tänker på när man talar om avancerad muskuloskeletal bilddiagnostik är CT en viktig arbetshäst inom muskuloskeletal diagnostik med många viktiga applikationer och ibland även fördelar gentemot MRT och fortfarande en mycket snabb teknisk utveckling.
LITTERATUR
1. Schulz RA, Stein JA, Pelc NJ (2021) How CT happened: the early development of medical computed tomography. J Med Imag 8:. https://doi.org/10.1117/1. JMI.8.5.052110
2. Alshamari M, Geijer M, Norrman E, et al (2016) Low dose CT of the lumbar spine compared with radiography: a study on image quality with implications for clinical practice. Acta Radiol 57:602–611. https:// doi.org/10.1177/0284185115595667
3. Björkman A-S, Koskinen SK, Lindblom M, Persson A (2020) Diagnostic accuracy of dual-energy CT for detection of bone marrow lesions in the subacutely injured knee with MRI as reference method. Acta Radiol 61:749–759. https://doi. org/10.1177/0284185119877343
4. Geijer M, Dunker D, Collin D, Göthlin JH (2012) Bone bruise, lipohemarthrosis, and joint effusion in CT of non-displaced hip fracture. Acta Radiol 53:197–202. https:// doi.org/10.1258/ar.2011.110466
5. Henes FO, Groth M, Kramer H, et al (2014) Detection of occult vertebral fractures by quantitative assessment of bone marrow attenuation values at MDCT. Eur J Radiol 83:167–172. https://doi.org/10.1016/j. ejrad.2013.09.015

Professor och universitetssjukhusöverläkare Avdelningen för radiologi Göteborgs universitet och Sahlgrenska universitetssjukhuset Göteborg
Bild 8. 62-årig
Bild 7. DECT hos en ung man efter knätrauma med eminentiaavulsion och
16 Ortopediskt Magasin 1/2024
Mats Geijer
Radiologivägledda interventioner av muskuloskeletala förändringar
Radiologivägledda muskuloskeletala interventioner har under de senaste decennierna blivit mer och mer en del av radiologens dagliga kliniska arbete.
Muskuloskeletala interventioner görs både med diagnostiskt och terapeutiskt syfte där oftast datortomografi, genomlysning och ultraljud används för vägledning. Magnetresonanstomografi (MRT) som har en utmärkt kontrastupplösning har blivit en efterfrågad teknik för muskuloskeletala interventioner. I diagnostiskt syfte utförs radiologivägledda punktioner och biopsier medan det i terapeutiskt syfte utförs radiologivägledda ablationer av olika tumörförändringar. Nervblockader och andra injektioner kan göras både i diagnostiskt och terapeutiskt syfte.
RADIOLOGILEDDA BIOPSIER
En väl utförd biopsi är avgörande för diagnostik av muskuloskeletala förändringar, särskilt vid diagnostik och hantering av bentumörer. Även om moderna radiologiska avbildningstekniker är viktiga för differentialdiagnos är en histopatologisk undersökning vanligtvis nödvändig för att planera vidare behandling.1,2 Öppen biopsi har traditionellt varit guldstandard för muskuloskeletala lesioner. Den ger tillräckligt material för histologiska och immunohistokemiska undersökningar i de flesta fall vilket resulterar i en slutlig diagnos.3 Att utföra en öppen biopsi kan däremot vara ett svårt ingrepp med en betydande risk för komplikationer speciellt i vertebra-
la och djupt belägna förändringar.4,5 Rollen för öppen biopsi har minskat under de senaste åren till förmån för mindre invasiva tekniker med adekvat tillgång till vävnad utan samma omfattning av komplikationer.6 Som alternativ till öppen biopsi har radiologivägledda perkutana biopsier vunnit popularitet på grund av deras mindre invasiva tillvägagångssätt, färre komplikationer och goda utbyte. Perkutan nålbiopsi utförs generellt polikliniskt eftersom generell anestesi sällan är nödvändig. Kostnad och tidsåtgång brukar vara betydligt mindre än vid en öppen biopsi och det är mindre risk för tumörspridning, infektioner och sårkomplikationer.7 Dessutom ger radiologivägledning en bättre tredimensionell orientering och hantering av biopsiområdet.8 På grund av alla dessa faktorer har radiologiledda biopsier i de flesta fall blivit standard för att få en histopatologisk diagnos.9,10
RADIOLOGIVÄGLEDDA ABLATIONER
Interventionell radiologi har revolutionerat den lokala hanteringen av bentumörer och erbjuder nya minimalinvasiva alternativ till kirurgi och strålbehandling. Dess roll har kontinuerligt ökat under de senaste åren för behandling av godartade tumörer och även vissa maligna sådana, särskilt i palliativa situationer. Utvecklingen av skyddstekniker och nya ablationsteknologier som kryoablation har bidragit till att utöka rollen för den interventionella radiologin till nya användningsområden inom muskuloskeletal onkologi.11 Den klassiska behandlingen av muskuloskeletala tumörer brukar innefatta kirurgi för att avlägsna lesionen och förstärka
benet om nödvändigt och strålbehandling för att fullborda resultatet av operationen.12–16 Denna metodik kan dock vara svår eller omöjlig för vissa patientgrupper med dåligt allmäntillstånd. Där kan i stället perkutana radiologivägledda ablationer utgöra ett värdefullt alternativ för vissa muskuloskeletala lesioner.15
Sedan början av 1990-talet har perkutan ablationsteknik använts för hantering av benigna bentumörer, initialt för osteoidosteom.16 Perkutan behandling vid denna indikation är vanligtvis botande efter en enda behandling och har en mycket låg komplikationsfrekvens.17 Den goda erfarenheten av radiofrekvensablation har resulterat i att andra perkutana radiologistyrda tekniker har försökts mot andra benigna bentumörtyper. Fortsatt teknisk utveckling gör att perkutana bildstyrda tekniker nu används allt oftare vid kontroll och behandling av olika godartade tumörer och metastaser med många fler indikationer.18
ULTRALJUDSLEDDA BIOPSIER OCH INJEKTIONER
Ultraljudsanvändningen har expanderat exponentiellt i den muskuloskeletala arenan på senare år av flera skäl, bland andra förbättrad säkerhet, enkelhet och minskade kostnader. Dessutom använder man inte joniserande strålning.19 Utöver att ultraljudsundersökning är användbar för diagnostik av en stor grupp muskuloskeletala åkommor kan tekniken även används som ett mycket effektivt verktyg för att vägleda administrering av läkemedel, vid punktion och biopsi samt för ablation
TEMA: RADIOLOGI Ortopediskt Magasin 1/2024 17




Referenserna till artikeln hittar du på www.ortopedisktmagasin.se
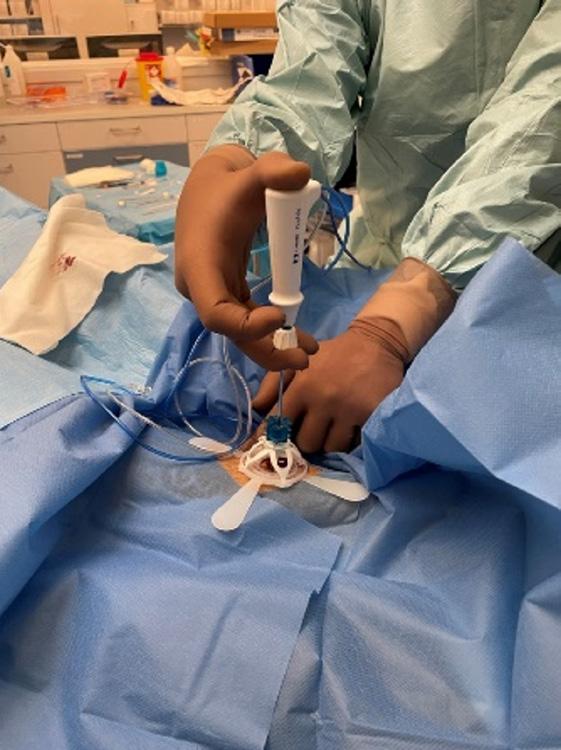
 Bild 1. En okänd sklerotisk förändring dorsala kaudala omfånget av kotkroppen som punkteras av en benbiopsi nål under DT-vägledning.
Bild 2. En intrakortikal hypodens förändring med sklerotiskt nidus och utseende som osteoid-osteom. En radiofrekvensablation utfördes i centrala nidus av förändringen. Uppföljande undersökningar visade god effekt utan recidiv.
Bild 3. Patient med kronisk tendinos i Achilklessenan med kärlinväxt i den spolformiga senan. Injektion av aethoxysklerol för att sklerosera patologiska kärlkluster.
Bild 4. Nervrotsblockad i L4. Kontrastinjektion visar att nålen ligger på rätt plats i nervskidan där den utgår från spinalkanalen. Mepivacaine och Depo-Medrol injicerades för smärtlindring och långvarig inflammationsdämpning.
Bild 1. En okänd sklerotisk förändring dorsala kaudala omfånget av kotkroppen som punkteras av en benbiopsi nål under DT-vägledning.
Bild 2. En intrakortikal hypodens förändring med sklerotiskt nidus och utseende som osteoid-osteom. En radiofrekvensablation utfördes i centrala nidus av förändringen. Uppföljande undersökningar visade god effekt utan recidiv.
Bild 3. Patient med kronisk tendinos i Achilklessenan med kärlinväxt i den spolformiga senan. Injektion av aethoxysklerol för att sklerosera patologiska kärlkluster.
Bild 4. Nervrotsblockad i L4. Kontrastinjektion visar att nålen ligger på rätt plats i nervskidan där den utgår från spinalkanalen. Mepivacaine och Depo-Medrol injicerades för smärtlindring och långvarig inflammationsdämpning.
18 Ortopediskt Magasin 1/2024
av muskuloskeletala tumörer genom att följa placeringen av nålen i realtid.20 Bättre noggrannhet och effektivitet har rapporterats för många ultraljudsvägledda åtgärder jämfört med åtgärder utförda enbart med hjälp av palpation. Utvecklingen av ultraljudsteknik och träning i ultraljudshantering gör att den kommer att fortsätta att ha en viktig roll inom muskuloskeletal sjukdomshantering.21
MRI-LEDDA INTERVENTIONER:
FÖR EN BÄTTRE DIAGNOSTISK OCH
TERAPEUTISK PRECISION
MRT utvecklas snabbt som verktyg för både diagnos och behandling av olika tillstånd, särskilt tumörer, genom sin exceptionella förmåga att avgränsa patologiska förändringar i skelett och mjukdelar. MR-ledda biopsier är tekniskt likartade de som utförs med andra bildgivande modaliteter som datortomografi (CT) eller genomlysning.22 Dock erbjuder MRT fördelar, speciellt för att visualisera förändringar som inte är synliga på CT, intraartikulära förändringar, aspiration av cystor eller navigering kring kirurgiska implantat.23
MRTs avancerade bildskapande är särskilt fördelaktigt för ingrepp i områden som är svåra att visualisera med andra modaliteter, vilket möjliggör en högre
CT-RSA
precision och bättre behandling av drabbade vävnader. Detta är särskilt viktigt vid hantering av palliativ tumörrelaterad smärta genom ablationsterapi som alltmer utförs under MR-vägledning. Användningen av perkutana tekniker – såsom cementplastik, etanolinjektioner, laserablation, kryoterapi, radiofrekvensablation och mikrovågsterapi – representerar ett nytt paradigm inom målinriktad terapi, vilket möjliggör minimalinvasiv ablation av metastaser inom muskuloskeletala systemet.2 Dessa tekniker syftar till att bevara kärl och nerver och minimera risken för potentiellt funktionshindrande skador under behandlingen.23,24 Trots dessa framsteg hindras en bredare användning av MR-vägledda ingrepp av begränsad tillgänglighet av MR-kompatibla nålar och hårdvara, samt en allmän brist på expertis inom området.
Framtiden för MR-användning vid interventioner är lovande, med utveckling av hybridsalar som viktigt utvecklingsområde. MR-vägledda muskuloskeletala ingrepp ökar, särskilt för diagnos och behandling av ben- och mjukdelstumörer, vilket understryker den viktiga roll MRT har i att förbättra precision och effektivitet i medicinska ingrepp.23
Fatih Inci Överläkare, PhD Avdelningen för radiologi Sahlgrenska universitetssjukhuset
Muhittin Celik ST-läkare Avdelningen för radiologi Sahlgrenska universitetssjukhuset
Khaldun Ghali Gataa Specialistläkare Avdelningen för radiologi Sahlgrenska universitetssjukhuset
Pawel Szaro Överläkare, Docent Avdelningen för radiologi Sahlgrenska universitetssjukhuset
Mats Geijer Universitetssjukhusöverläkare, Professor, Avdelningen för radiologi Sahlgrenska universitetssjukhuset och Göteborgs universitet
En CT baserad metod för att undersöka implantatbeteende över tid
Metoden CT-RSA använder CT-bilder för att analysera implantatrörelser. Dessa rörelser är viktiga för att förutsäga risken för implantatlossning. Metoden är inspirerad av radiostereometrisk analys (RSA), skapad av Selvik under 1970-talet.
En föreläsning av Johan Kärrholm väckte Henrik Olivecronas intresse för RSA. Med en bakgrund inom teoretisk fysik från Chalmers kunde han förena intressen för fysik och medicin genom RSA-forskning. Under Lars Weidenhielms handledning utforskades användningen av CT som ett alternativ för att mäta implantatmigration. Projektet ledde senare till ett tvärvetenskapligt samarbete med radiologer, ingenjörer och matematiker med nyckelpersoner som Joakim Craaford, Mats Beckman, Gerald Q. Maguire Jr., Marilyn Noz, Michael Zeleznik, Lars Svensson, Torbjörn Jonson, Lotta Olivecrona och Peter Aspelin som var avgörande för teknikens utveckling och forskning.
Framstegen i forskningen ledde till insikten om behovet av en kommersiell partner för att göra skillnad för patient-
erna. Lars Weidenhielm spelade en kritisk roll i att övertyga företaget Sectra att förvandla forskningsprojektet till en kommersiell produkt. Stöd från Vinnova under PRECIIS-projektet möjliggjorde även detta samarbete mellan akademi och industri, vilket resulterade i ett kommersiellt och användarvänligt verktyg. Metoden, nu validerad, erbjuder visuell och numerisk information om implantatrörelser. Detta är viktigt för ett företag som önskar utveckla ett nytt implantat eller för en ortopedkirurg som exempelvis vill utvärdera sin cementeringsteknik och få återkoppling över tid. Tekniken har även utvecklats till att utvärdera lossning och stabilitet av ledproteser och osteosyntesmaterial genom att provocera leden eller implantatet med rörelse av kroppen. I somras kunde vi glädjas åt att över 1000 patienter nu har undersökts med denna metod, ett resultat av många års teamarbete.
Cyrus Brodén
ST-läkare, Med.dr Akademiska Sjukhuset Uppsala
Henrik Olivecrona Överläkare, Med.dr Karolinska Universitetssjukhuset Stockholm
Ortopediskt Magasin 1/2024 19

I takt med att de kliniska specialiteterna specialiserats allt mer har även kraven ökat på radiologin att bli mer fokuserad på olika sjukdomsområden.
Vid landets universitetssjukhus har en mer eller mindre formell subspecialisering funnits sedan åtminstone 1950-talet och är vid vid universitetssjukhusen i Skåne, Göteborg och Stockholm fullbordad med sektioner för muskuloskeletal radiologi, thoraxradiologi, bukradiologi, urogenital radiologi, neuroradiologi, bröstradiologi och barnradiologi. Vid de yngre universitetssjukhusen är uppdelningen inte alltid lika fullständig. Vid länslasarett och länsdelssjukhus har subspecialiseringen av praktiska skäl (för få radiologer) inte kunnat genomföras, men ofta har ändå radiologin för vissa sjukdomsgrupper handlagts huvudsakligen av några få radiologer utom på jourtid.
I ett projekt vid Svensk Förening för Medicinsk Radiologi (SFMR) lett av Mattias Bjarnegård i samarbete med Svenska Läkaresällskapet (SLS) har under 2020-2023 skapats en rutin för att man som svensk radiolog ska kunna certifieras som muskuloskeletal radiolog, barnradiolog, gastroabdominell radiolog och urogenitalradiolog.1 Bröstradiologi och thoraxradiologi är på väg. Sedan tidigare finns neuroradiologi som en grenspecialitet bland Socialstyrelsens medicinska specialiteter. Barnradiologi har tidigare varit en grenspecialitet men förlorade den distinktionen 2015. Svensk interventionsradiologi har sedan tidigare en egen form för certifiering via SLS.
Syftet med att kunna bli certifierad subspecialist inom radiologi är flerfalt: dels kommer certifieringen att
fungera som en kvalitetsstämpel att den certifierade radiologen har ett visst mått av kunskap och erfarenhet, dels kommer certifieringen att innebära en kunskapsnivå i nivå med kraven i de europeiska radiologiska specialitetsföreningarna, dels gör det att upphandlingar av t.ex. mammografitjänster där man kräver att tjänsten ska utföras av en bröstradiolog faktiskt kan bli verklighet. Det har tidigare ofta krävts att bröstradiologer ska utföra upphandlade mammografitjänster, men några sådana har ju formellt sett inte funnits!
Varje delförening till SFMR har utarbetat ett utbildningsprogram som till stora delar liknar det för neuroradiologi. För muskuloskeletal radiologi finns kraven att läsa på https://slf.se/sfmr/ svensk-forening-for-muskuloskeletalradiologi/subspecialisering/. När utbildningsprogrammet är genomgånget och kraven uppfyllda sänds ansökan till delföreningen för granskning av en specifikt utsedd granskningsgrupp som godkänner eller föreslår kompletteringar innan den godkända ansökan slutligen sänds till SLS för slutlig formell bedömning och därefter certifiering. För att äldre erfarna radiologer inte ska behöva följa ett utbildningsprogram från början kan certifieringsgruppen även bedöma deras kompetens och därefter föreslå kompletteringar eller godkänna ansökan och sända den vidare till SLS.
De första ansökningarna kunde lämnas in innan sommaren i fjol och de tre första certifierade muskuloskeletala radiologerna kunde presenteras vid Röntgenveckan i Uppsala i september
2023. I ett referat från händelsen skriver Mattias Bjarnegård i Imago Medica1 att ”Hans Hjelmqvist, SLS utbildningsdelegation, talade om dagen som historisk för "sällskapet" och satte certifieringen i sammanhanget av det livslånga lärandet. Sara Sehlstedt (ordförande för SFMR) nämnde vikten av att vi i en alltmer specialiserad sjukvårdsvärld behöver svara upp från radiologin med att visa på vår specialiserade kompetens. Från några verksamhetschefer framhölls att man i framtiden sannolikt behöver rekrytera certifierade radiologer för att kunna påstå att enheten bedriver subspecialiserad diagnostik, och andra menade att det nya systemet möjligen lägger grunden för specialiserade kliniska nätverk över landet.
Svensk radiologi har nu påbörjat utvecklingen mot en mera subspecialiserad radiologi där den muskuloskeletala radiologin kommer att kunna ge ett bättre stöd till den ortopediska kliniska verksamheten.
LITTERATUR
1. https://slf.se/sfmr/imago-medica/ svensk-certifiering-ad-modum-radiologi/

Professor och universitetssjukhusöverläkare Avdelningen för radiologi Göteborgs universitet och Sahlgrenska universitetssjukhuset Göteborg

20 Ortopediskt Magasin 1/2024
Mats Geijer
TEMA: RADIOLOGI
Taleo Adjust


Enkelt att justera klackhöjd från barfota till 7 cm. #WeEmpowerPeople https://www.ottobock.com/en-sc/product/1C56
Röntgenronden
Det är mer än hundra år sedan som röntgen började användas kliniskt och behovet av kommunikation mellan radiologer och kliniker uppstod i form av röntgenronden.
Riktigt hur den utformades initialt vet jag inte men kirurgprofessorn Einar Ljunggrens memoarer beskrivs hur han 1928 arbetade som underläkare på Maria sjukhus på Södermalm i Stockholm (som 1940 ersattes av Karolinska sjukhuset) ”Precis klockan 8 på morgonen samlades alla läkarna på Maria sjukhus på röntgenavdelningen, där Åke Åkerlund demonstrerade de föregående dagen tagna röntgenbilderna. Om någon av oss någon gång blev försenad, försökte han smyga sig in obemärkt, så att Key ej skulle observera den sena ankomsten”. Key var kirurgprofessorn. Om ronden på 1930-talet skriver den kände medicinprofessorn i Uppsala, Erik Ask-Upmark, då underläkare på medicin i Lund hos Sven Ingvar (far till David Ingvar och farfar till Martin Ingvar, bägge kända neurofysiologer): ”Mycket givande var röntgenronderna … de utspelade sig varannan dag på morgonen då Ingvar kom gående över Helgonabacken. Kom man då för sent och mötte honom på utgående kunde han helt vänligt säga: ”Sero venientibus ossa” – åt den sent ankomne, endast benen – ofta rörde det sig ju om skelettbilden”. Redan då synes radiologer ha prioriterat inälvsundersökningar.
Mina första röntgenronder upplevde jag som kandidat på Serafimerlasarettet läsåret 1966-1967. Erik Lindgren var chef på röntgen och höll själv ronderna för kirurgkliniken. Liksom ovan berättats, fick man smyga in till de andra kandidaterna som stod längst bak i rummet, om man var sen. Läkarna var hierarkiskt placerade med professor Franksson sittande längst fram med de biträdande överläkarna (klinikchefen var ensam överläkare) bredvid sig och underläkarna bakom i den ordning de hade tjänstgjort på kliniken. Diskussion om bilderna fördes endast mellan Lindgren och de på första raden. Om någon undrade över något han visat på bilderna kunde Lindgren ofta säga ”Det finns ingen gräns för den mänskliga tanken” innan han gav svar. Några år senare var jag underläkare där och fick sitta, men givetvis på de bakersta stolarna.
Första hälften av 1970-talet var jag underläkare på kirurg- och ortopedklinikerna på S:t Görans sjukhus. Även där rådde samma hierarkiska placering på ronderna men diskussionerna var mer öppna och lättsamma. På ortopeden, där Mac Felländer var chef och Börje Walldius biträdande överläkare, rådde en evig träta beträffande bilderna på höft- och knäproteser. Walldius var svuren fiende till användning av cement för protesfixation och kunde sällan låta bli att mycket ordrikt påpeka detta så fort en cementerad protes visades. Felländer fick då på sitt gentlemannasätt styra över ronden till nästa fall.
Hösten 1975 började jag på Karolinska sjukhusets ortopedklinik, som då var belägen i den tidigare Vanföreanstalten, Norrbacka, en separat byggnad utan inomhusförbindelse med övriga sjukhuset. Vi hade därför en egen röntgenavdelning som gjorde all skelettröntgen. Dock kunde man inte utföra kontrastundersökningar så myelografier fick skickas över parken till huvudbyggnaden. Röntgenronderna skedde i ett ganska litet rum där cigarettröken låg tät eftersom rökning var tillåten och flera av kollegorna var storrökare. Radiologerna kom över sjukhusparken i alla väder för att hålla rond. I många år var det samme radiolog, Sven Scheller, men just

när jag började hade han slutat, kanske lite trött på arbetet eftersom han varje onsdag kl. 12 ringde till ortopeden Jan Roslund och det enda de sade var ”Nu vänder det”. Scheller var skelettradiolog men efter honom fanns ingen med detta som största intresse och det var då föga populärt bland hans kollegor att demonstrera för ortopederna, eftersom dessa många gånger ansåg sig vara bättre bedömare. Det fanns ju bara slätröntgen, ingen DT eller MR.
När jag började var Sven Olerud chef och han var synnerligen kritisk till alla osteosynteser. Repositioner skulle vara exakta och implantaten sitta perfekt. Nåde den radiolog som inte beskrev detta i detalj och den operatör som inte hade uppnått detta. Ofta beordrades omoperation. 1982 kom Ian Goldie som efterträdare till Olerud. Han ledde till en början diskussionerna på ronden med beska kommentarer när han ansåg att någon hade gjort något mindre bra. Han spände ögonen, den s.k. blålasern, i den skyldige och då detta hade pågått några månader sade Anders Wykman till oss andra att eftersom han ansåg sig särskilt utsatt så var det lika bra att han tog på sig all kritik oavsett vem det egentligen gällde.
TEMA: RADIOLOGI 22 Ortopediskt Magasin 1/2024
Illustration: Åke Karlbom.

Efter en tid mjuknade Ian men behöll vanan att med teaterviskningar kommentera de närvarande under röntgenronden. Den traditionella placeringen i rangordning framifrån och bakåt lever nog kvar i våra dagar på många kliniker men på KS blev det ändring 1996 då Andris Kreicsbergs efterträdde Goldie. Han ansåg med rätta att diskussion och undervisningsvärde kom bort då det endast var den främre raden som pratade och de andra sällan hördes. För att råda bot på detta bestämde han att överläkarna skulle sitta längst bak och studenterna längst fram. Tanken var god men effekten blev bara att rösterna nu kom från sista raden, varför systemet så småningom återgick till det som varit.
Röntgenronden kunde även vara skämtsam ibland. En vår demonstrerade vår eminente radiolog Veli Söderlund bilderna på en under natten från Estland övertagen patient. Han hette Atsröf Lirpa och var där opererad med IMF-metoden. På bilderna sågs en lateral malleolarfraktur fixerad i gott läge med en metallspiral mellan diafys och malleol. En diskussion uppstod om hur metoden kunde tänkas fungera jämfört med vår AO-rutin. Anders Wykman sade sig känna till metoden som var tysk, Immer Mit Feder, och byggde på principen
med dynamisk stabilisering av frakturer. Detta accepterades av alla tills vi ombads att läsa patientnamnet baklänges och betänka dagens datum. Anders och Veli hade kvällen före konstruerat frakturen och röntgat den.
Röntgenronden är ju för ortopederna ett viktigt forum för lärande, transparens för det kirurgiska arbetet inom kliniken, alla får se vad alla har gjort, och för snabb information om vad som skett under den gångna natten och vad som ska ske under kommande dag. Så har det varit under mina mer än 50 år som kliniker. Kritik och beröm har växlat och oftast har det nog varit av godo för den personliga utvecklingen. I en artikel i Dagens Medicin 2017, skrevs att ”Tonen på ortopedernas röntgenrond kan upplevas som hård och ortopederna som elaka. Jargongen tjänar ett viktigt syfte men bör ändå moderniseras” och i OM skrevs nyligen att ”Många fruktar röntgenronden då den istället för att vara ett värdefullt lärotillfälle har blivit en pinpåle där man ställs till svars för nattens arbete och blir offentligt utskälld av gorillor på första raden”.
När jag, som väl sedan många år har varit en av gorillorna, ser tillbaka på de ronder jag har upplevt, så har en stor skillnad
Ortopediskt Magasin 1/2024 23


RÖNTGEN
I november 1895 upptäckte Wilhelm Röntgen röntgenstrålarna och publicerade en av de första röntgenbilderna föreställande sin kollega von Köllikers hand (Bild 1). Den nya upptäckten spred sig snabbt till Sverige och redan i februari 1896 tog i Uppsala en bild på två grodor och en råtta samt av professor Fritiof Holmgrens hand (Bild 2). Exponeringstiden var en timme och istället för film användes glasplåtar.
1903 kunde landets första ortopedprofessor Patrik Haglund lägga fram sin avhandling om spongiosans funktionella struktur i kalkaneus. Grunden för våra röntgenronder lades alltså mycket tidigt inom vår specialitet. Sveriges förste radiolog, Gösta Forsell skötte röntgenavdelningen på Serafimerlasarettet från 1906 och blev 1907 föreståndare för Serafimerlasarettets Röntgeninstitut. Han kom att vid öppningen av Karl XIIs sarkofag i Riddarholmskyrkan undersöka hjältekonungens skelett och dokumentera den femurfraktur denne ådrog sig 1702 (Bild 3).
LITTERATUR
Erik Ask-Upmark: Resa genom åren. Almqvist & Wiksell. 1969
Einar Ljunggren: En kirurg ser tillbaka. Almqvist & Wiksell. 1968
J Schilcher, V Pihlgren: Den ortopediska jargongen bör moderniseras.
Dagen Medicin 2017
K Bokvist: Har du gorillor på första raden?. Ortopediskt Magasin 2023
Röntgenrond på ortopeden i Lund troligen kring 1990. Längst till vänster ses en ung KG Thorngren och ronden leds av radiologen Holger Pettersson.
skett de senaste 20 åren. Tillkomst av avancerade modaliteter som DT och MR har medfört att ortopedernas självgodhet i bildtolkning har fått ge vika eftersom de nya metoderna överstiger deras kunskaper och beroendet av radiologerna har, med all rätt, inneburit ökat samarbete och ömsesidig respekt. Efter att sedan 1980-talet ha SPUR-inspekterat flertalet av landets ortopedkliniker och vid besöken alltid varit med på röntgenronden är min erfarenhet av denna, väl medveten om att närvaron av två inspektörer kan ha påverkat samtalstonen, att ronderna präglas av uppskattning av de yngres arbetsinsatser och en god stämning. I vår tid med ökad digitalisering och distansarbete vore det enligt min mening tragiskt om den sammanhållna ortopediska röntgenronden försvann. Rätt genomförd är den ett svårersättligt forum för undervisning, fortbildning, patientsäkerhet och kollegial samvaro.

Richard Wallensten Docent vid Karolinska Institutet Överläkare på Karolinska Universitetssjukhuset Stockholm
Bild 1
Bild 3
Bild 2
24 Ortopediskt Magasin 1/2024
Mellan Gestapo och curlingföräldrar
Den nya ST-läkarens optimala möjlighet till utveckling


Det är en varm höstdag i september. Pulsen är extra hög när jag cyklar till jobbet den här morgonen. Ångest. Varför? Har jag passerkortet med mig? Ja. Har jag lämnat kaffebryggaren på? Kanske, men den stänger ju av sig själv. Så kommer det till mig, den här morgonen är det troligen så att röntgenbilderna kommer upp.
Iförrgår gjorde jag en typisk grej för en ny ST-läkare inom ortopedi. Jag valde jobbet, som ju mer är min hobby, framför fritiden. Jag struntade i häng med kompisarna för att få möjlighet att vara med på min första skruvning av en höftled. Bakjouren var fysiskt i rummet men mina händer var de enda som nuddade instrumenten och patienten. Häftigt! Härligt! Kom ut därifrån med en känsla av lycka och tanken ”tänk att jag har licens att göra sådant här på folk”.
Idag är känslan annorlunda. Nu ska verket synas i sömmarna. Visst, vi genomlyste ju på operation men tänk om vi missat något. Är TAD under 25 mm? Var verkligen den andra skruven parallell med den första, blev den inte lite för dorsal? Var inte höften, Sven Olerud (Olmeds uppfinnare) förbjude, fortfarande lite i varus? Var bakjouren verkligen vaksam på vad jag gjorde hela tiden? Hade hen inte ett mycket intressant samtal med operationssjuksköterskan just när skruven skulle in?
Vi går igenom den vanliga rutinen med inläggningar, skyltningar och dagens operationer. Sedan, kallsvetten börjar komma, de postoperativa bilderna. Där är den: dagens Picasso bland alla Monet och Rembrandt. Det är tyst, inga kommentarer. Jag hinner tänka att det är en katastrof, patienten kommer aldrig kunna gå igen, reoperation senare i veckan. Bakjouren från gårdagen säger ”Det här är Elins första Olmedskruvning”. Då lossnar det, kommentarerna flödar om hur … BRA det ser ut. Bra! Inget att anmärka. Puh. Jag har tagit mig igenom min första granskning.
Man har hört historierna från de äldre kollegorna, Gestapoperioden. Det var allt från piska till halshuggningar och rådbråkningar. Det var tårar, skam och rädsla. Vissa gömde undan sina bilder, vilket inte kan ha varit så patientsäkert. På våra ronder har vi mer av ett curlingföräldraskap. Det är mest positiva kommentarer man kan få höra, exempelvis när en grym specialist har lyckats skapa en led av något som såg ut som en mosaiktavla. De flesta andra röntgenbilder passerar under tystnad eller med ett ”bra”, ”snyggt”. I början var det skönt. Nu vill jag ha mer. Jag vill ha en granskning. Jag anser att det är behövligt för oss ST-läkare för att växa.
Det är alltid svårt att granska sig själv, vissa saker kan man inte se om man inte har erfarenhet. Visst, man kan sitta med assisterande specialist till operationen och gå igenom bilderna, men den personen gör ju på sitt sätt och har lärt sig sina knep som kanske inte fungerar för mig. Att ha möjlighet att granska bilderna för hela kollegiet och få höra andras finjusteringar är precis det vi behöver. Nu är det nästan endast om vi ST-läkare själva börjar kommentera röntgenbilden och det vi tänker göra annorlunda till nästa gång som vi kan få i gång en diskussion. Vi har gått från halshuggningar till förlikning innan domstol.
Så om andra kliniker har samma bekymmer, bryt tystnaden. Jag tror att de flesta ST läkare håller med mig om att vi vill ha era råd och kommentarer, men att det såklart ska vara konstruktivt. Även om operationen generellt är bra så finns det oftast finjusteringar för skruvar och plattor som kan spela avgörande roll i ett annat liknande fall som man opererar. Det är viktigt att vi ST-läkare kan försvara vår operation och berätta varför vi gjort på det ena eller andra viset. Det är ett sätt för er alla att få en inblick i om vi som ST-läkare är insatta i de fall vi opererar, vilket är viktigt för de årliga bedömningarna ni gör av oss. Om det är svårt att hinna med det på morgonens ofta hektiska ronder kan ett separat tillfälle anordnas där några specialister sitter med ST-läkarna och går igenom några utvalda röntgenbilder.
Vi behöver alltså hitta ett mellanting mellan Gestapo och curlingföräldraskap där ST-läkarna känner sig trygga med att visa upp sina verk men även förberedda på andra kommentarer än ”bra”.
Where there is a will, there is a way!

Elin Kramer ST-läkare Ortopedi och Handkirurgi Akademiska Sjukhuset Uppdsala
Ortopediskt Magasin 1/2024 25
Om ortopedrondens vara eller inte vara
– en reflektion efter snart 20 år i landstingets och regionens tjänst
När jag började jobba i Värmland som AT, senare en kort tid ST på ortopeden i Karlstad, var ortopedronden en dagligen återkommande tillställning där de flesta ortopeder, ofta litet försenade, ramlade in på ett rondrum på röntgen. Vissa ortopeder gick aldrig dit, andra alltid. Det var ett tillfälle att se nattens fall och diskutera handläggning och mycket bra inlärningstillfälle för yngre, även om det ibland uppstod en del hetsiga diskussioner.
År 2009 flyttade jag till Göteborg för ST i radiologi, med start i Mölndal. Där var det också ronder varje dag, det fungerade oftast bra och man hade en bra kommunikation med inremitterande. Avgående ortopedjour var närvarande på ronden på morgonen och kunde berätta mer om patienten, vilket var bra både för ortopeder och röntgenläkare. Ortopedremisser från akuten kan och ska ju vara mycket kortfattade.
Som färdig specialist flyttade jag norrut där ortopedronden bara var en gång per vecka med två listor att hålla koll på, en som var demoremisser och en som var ”bara visa bilder så orto kan diskutera”. Jag lärde mig att vara en bättre rondhållare med mer avancerade fall, men biten med vanliga frakturer och mängdträningen var helt borta. Här fanns ofta okej granskningsremisser och det var en rolig och givande rond, men de båda klinikernas samarbete gnisslade en aning generellt. Att sitta och visa fall från lista nummer två var inte kostnadseffektivt.
Åter i Karlstad efter några år hade ortopedronden blivit rond en gång per vecka med granskningsremisser, bilder från operation och ”det man tyckte att ortopeden borde se”. Det var väldigt individuellt vad som visades, och nöjdheten från
ortopedkliniken varierade. I samråd med ortopedkliniken togs en lista fram på vad som skulle visas förutom demo, men eftersom de flesta fall blev gamla innan de hann visas för de få som kom på ronden, så blev det inte meningsfullt. Ortopederna hade redan diskuterat relevanta fall på sitt morgonmöte och var måttligt intresserade även av färska fall.
Ibland hade radiologen förberett ett intressant urval och ingen ortoped dök upp, med skattepengar i sjön. Under pandemin gick vi över till digitala ronder, positivt för deltagandet när ortopeden kopplade upp sig direkt efter sitt morgonmöte. Men problemen med urvalet fortsatte, fortfarande blev fallen vi visade inaktuella. Det blev som en undervisningsrond utan läroplan och stora variationer relaterade till radiologens intresse och ambitionsnivå. Ortopedens önskan att bara skelettintresserade radiologer skulle hålla ronden gick inte tillgodose på grund av radiologbrist.
Översyn av rondverksamheten på röntgenkliniken gjordes, ortopedronden blev en ren demorond. Vi fick demoremisser högst varannan vecka och inte sällan saknades remittenten på ronden. ST-läkarna på ortopeden tyckte det var mindre bra ur utbildningssynpunkt. Ny översyn av samtliga röntgenronder för att effektivisera arbetet på röntgenkliniken och vi beslöt lägga ned ortopedronden.
Onsdag 17 januari höll jag sista ronden i Karlstad, med ett demofall. Knorrande från vissa, någon ville börja komma varje dag igen, allt var bättre förr och så vidare. Men i stort upplever jag förståelse för att ronden som den var inte var något som var försvarbart att lägga radiologtid på varje vecka.
Vad är då bästa formen för röntgenrond? Rond varje dag? Utifrån ett pedagogiskt perspektiv tror jag absolut det är bäst, om det är hög närvaro. Ortopedronden är där de färska traumafallen diskuteras samt att man visar relevanta slätröntgen och
26 Ortopediskt Magasin 1/2024
RADIOLOGI
TEMA:
Foto: Mats Geijer
akuta DT/MR. Men är det försvarbart tidsmässigt? På en mindre klinik, där man kan signera av nattens fall med bonusen att ortopeder och radiologer lär känna varandra, definitivt. Det blir mindre känsligt för att ortopeder och radiologer är drivande i kontakten mellan klinikerna när det finns en rond att gå på varje dag som naturlig kontaktyta. På en större klinik med mer subspecialisering? Kanske behövs här andra lösningar och alla kanske inte går på morgonronden, men en akut-ortopedirond tror jag ändå är ett bra forum att behålla. Men som utvecklingen ser ut med mer och mer bilddiagnostik med bildrika metoder, vad ska man visa? Hinner man granska nattens skörd om den innehåller även flera DT och MR? På en mindre klinik tror jag att svaret fortfarande är ja. På en större? Kanske. Demorond veckovis? Det blir en helt annan typ av rond. Det kräver mer insats från ortopeden med bra demoremisser och att man ser till att rätt personer är på, och håller ronden. Rätt gjort kan det bli bra diskussion av svåra fall, till exempel lite mer som andra klinkers multidisciplinära ronder. Men det kräver en plan från ortopedens sida för hur ST-läkarnas mängdträning av bildgranskning ska ombesörjas. Olika demoronder/kombinationer? På större universitetssjukhus med mycket subspecialiserad vård kan det förstås behövas helt andra lösningar och eventuellt flera olika ronder, på mindre sjukhus mycket tveksamt tids- och kostnadsmässigt. Där tror jag mer på en bra dialog med skelettintresserade radiologer.
bildning och bildvisning för ST i ortopedi, en gång per månad på gamla ortopedrondstiden, fokuserat på ett visst ämne. Vi planerar för att radiologer ska bidra till ortopedens ST-undervisningsdagar framöver. Sedan tidigare har vi haft mer sporadiskt utbildningsutbyte mellan klinikerna, vilket varit mycket uppskattat och ska nu försöka formalisera det litet mer.
Så – ni som har ortopedrond varje dag, tänk på fördelarna innan ni lägger ned den. Ha en plan för utbildning av ortopedST i att titta på bilder. Ni som inte har det, ta vara på det som fungerar och fortsätt utveckla samarbetet med röntgen. Att tillsammans med röntgen tillse att klinikerna har goda möjligheter för kontakt och kunskapsutbyte samt god kommunikation är viktig för patientsäkerhet och arbetsmiljö.
FRACTURES IN CHILDREN BARNFRAKTURSEMINARIUM
Så vad händer i Karlstad? Vi är nu två skelettintresserade specialister och har en god kommunikation och samarbete med ortopedkliniken. Demo- och granskningsremisser kommer att svaras ut fortlöpande av skelettintresserad radiolog i stället för svar en gång per vecka, dock utan bildvisning. Tillsammans med studierektor på ortopedkliniken filar vi på en kortare ut-
Särö 20 minuter från Göteborg
FRACTURES IN CHILDREN BARNFRAKTURSEMINARIUM

Särö 11-13 september 2024

Emma-Johanna Samuelsson Överläkare radiologi Region Värmland Röntgenmottagningen Karlstad
Stipendier för medicinsk forskning
Stipendier för medicinsk forskning
Heltäckande seminarium som vänder sig till ortopeder och ST läkare som behandlar och handlägger frakturer och trauma hos barn.
Stiftelsen Guldbyxan delade 2023 ut 1 miljon kronor inom området ortopedisk kirurgi.
Föreläsningar och praktiska moment med en internationell fakultet, på engelska.
Särö 20 minuter från Göteborg
Anmälan beräknas öppna från 1 mars och mer information kommer efter hand.
Stiftelsen Guldbyxan avser att årligen dela ut stipendier för medicinsk forskning eller omvårdnadsforskning i Sverige.
2024 kommer stiftelsen att prioritera doktorander med projekt inom området rörelseorganens sjukdomar/ortopedi.
www.barnfrakturseminarium2024.se
Särö 11-13 september 2024
Begränsat antal platser så först till kvarn.
Heltäckande seminarium som vänder sig till ortopeder och ST- läkare som behandlar och handlägger frakturer och trauma hos barn.
Heltäckande seminarium som vänder sig till ortopeder och ST läkare som behandlar och handlägger frakturer och trauma hos barn.
Välkomna!
Föreläsningar och praktiska moment med en internationell fakultet, på engelska. Anmälan beräknas öppna från 1 mars och mer information kommer efter hand: www.barnfrakturseminarium2024.se
Föreläsningar och praktiska moment med en internationell fakultet, på engelska.
2023 kommer stiftelsen att prioritera forskare, gärna doktorander, med projekt inom området rörelseorganens sjukdomar. Stipendiet skall användas för att frigöra forskaren från kliniskt arbete för att ge tid för forskning på heltid.
Begränsat antal platser så först till kvarn. Välkomna!
Stipendiet ska användas för att frigöra forskaren från kliniskt arbete.
Ansökningsperioden är 15 mars till 15 maj 2024.
Anmälan beräknas öppna från 1 mars och mer information kommer efter hand.
Kursansvarig: Jacques Riad jacques.riad@vgregion.se Skaraborgs Sjukhus
Ansökningsperioden är 15 februari - 15 april, 2023.
www.barnfrakturseminarium2024.se
Kursansvarig: Jacques Riad jacques.riad@vgregion.se Skaraborgs Sjukhus
Begränsat antal platser så först till kvarn. Välkomna!
Ansökningsformuläret och närmare instruktioner finns på www.stiftelsenguldbyxan.se

Ansökningsformuläret och närmare instruktioner finns på www.stiftelsenguldbyxan.se
Ortopediskt Magasin 1/2024 27

Välkommen till Ortopediveckan 2024 i Örebro!

Föregående års Ortopedivecka i Göteborg gav oss svaret på vart ortopedin är på väg. Efter en lärorik och trevlig vecka tar vi med oss SOF:s ordförande Anne Garland och vetenskapliga sekreterare Maziar Mohaddes konklusion ”vart vi än är på väg reser vi tillsammans”. Destinationen för 2024 års ortopedivecka är Örebro och temat ”Tillsammans för ortopedin” knyter ihop både det vetenskapliga programmet såväl som de sociala aktiviteterna.
Medarbetare från Region Örebro läns tre sjukhus; Karlskoga lasarett, Lindesbergs Lasarett och Universitetssjukhuset Örebro är i full gång med förberedelserna inför arrangemanget. Den ortopediska verksamheten i regionen har bedrivits som länsklinik sedan åtta år tillbaka och har nu även bildat ett gemensamt verksamhetsområde med handkirurgen. Att arbeta tillsammans inom regionen är således ingen nyhet för årets arrangörer.
Det går alldeles utmärkt att resa tillsammans till årets ortopedivecka. Med tåg, buss och bil anländer man smidigt till centrala Örebro. Där ligger Conventum kongress endast ett stenkast från Örebro Södra med de rekommenderade hotellen inom gångavstånd. I centrum finns en uppsjö av mysiga uteserveringar och fina promenadstråk. Strosar du längs med Svartån österut från slottet kommer du strax till Stadsparken och friluftsmuseet Wadköping, med trähus och gårdar från fyra olika sekel. På andra sidan ån ser du Universitetssjukhuset.

Samtidigt med årets ortopedivecka kommer konstbiennalen
Open Art att fylla staden med konstverk från världens alla hörn. Utställningen pågår utomhus, mitt i staden och har därför fri entré. Den intresserade kan även passa på att gå en guidad tur mellan föreläsningarna.
TILLSAMMANS MED SOF OCH DELFÖRENINGARNA
Det vetenskapliga programmet för årets ortopedivecka är brett både innehållsmässigt och i programbladet. Det har planerats så att du som åhörare både ska få en bred uppdatering gällande ortopedin i Sverige idag, men också en möjlighet till fördjupning inom olika subspecialiteter. Visionen är en vecka för alla inom ortopedin, där flera symposier har en multiprofessionell profil; tillsammans med ortopedins olika yrkeskategorier. Årets ortopedivecka kommer även att inkludera ett omvårdnadsveteskapligt program. Läs mer om det i ”rutan” på motstående sida.
 Friluftsmuseet Wadköping.
Örebro Universitetssjukhus.
Friluftsmuseet Wadköping.
Örebro Universitetssjukhus.
28 Ortopediskt Magasin 1/2024

OMVÅRDNADSVETESKAPLIGT PROGRAM
Erika Fjordkvist sjuksköterska, doktorand och en av de ansvariga för det vetenskapliga programmet för Ortopediveckan 2024:
”På årets ortopedivecka lägger vi stort fokus på hur vi tillsammans bidrar till den bästa ortopediska vården. Som del i detta erbjuder vi under torsdagen ett särskilt program med riktning mot omvårdnad. Det riktar sig till sjuksköterskor och undersköterskor, såväl som till specialistsjuksköterskor inom operationssjukvård. Ta del av sessioner med fokus på den sköra patienten, vårdhygien ur olika perspektiv samt vad patientdelaktighet betyder från patientens perspektiv. Som extra bonus erbjuder vi denna dag även en session specifikt kring implementering: hur får vi ny vetenskap att bli klinisk praxis? Här hoppas vi att många yrkesgrupper kan dra nytta av kunskapen som ges, för att vi alla tillsammans ska kunna fortsätta att utveckla vår ortopediska sjukvård. Vi ser fram emot en givande vecka här i Örebro, där våra yrkesgrupper inom omvårdnad också har möjlighet till nätverkande och utbyte av erfarenheter!”
Inom ortopedin behöver vi ibland ta hjälp av andra medicinska specialiteter för att tillsammans uppnå bästa resultat, så även på Ortopediveckan. Ni kommer kunna stifta nya bekantskaper med bl. a. handkirurger, rehabmedicinare och infektionsläkare. Bo Söderquist är ett internationellt välkänt namn inom ortopediska infektioner. Han är professor i medicin med inriktning infektionssjukdomar vid Örebro Universitet och bedriver forskning Bo Söderquist.

företrädelsevis inom ledprotesinfektioner. Då han är en uppskattad och flitigt anlitad föreläsare vid nationella och internationella konferenser är det extra glädjande att kunna presentera Bo Söderquist som föreläsare och moderator under årets ortopedivecka.
SOF:s delföreningar har engagerats för att ansvara för delar av programmet. Med inbjudna experter och aktuella ämnen inom respektive område, borde alla kunna hitta något som faller dem i smaken. Den populära programpunkten ”Whats Up!” återkommer och den tidigare traditionen med färska rapporter och intressanta resultat från våra kvalitetsregister likaså.
Temat ”Tillsammans” genomsyrar hela programmet och begreppet vidgas bortom ortopedins yrkeskategorier. Under veckan kommer ni få inblickar i hur man kan arbeta tillsammans med robotar, AI, medicinsk industri och försvarsmakten. Dessutom erbjuds ett symposium kring hur offentlig och privat vård kan arbeta ihop. Temat vidgar sig även geografiskt.
Ortopediskt Magasin 1/2024 29
Robotkirurgi vid Örebro Universitetssjukhus.



 Bankettsalen i Conventum kongress.
Conventum kongress.
Prästgatan i Örebro.
Bankettsalen i Conventum kongress.
Conventum kongress.
Prästgatan i Örebro.
30
Konstbiennalen Open Art fyller staden med konstverk under Ortopediveckan.
Ortopediskt
Magasin
1/2024
Professor Nakashima
Yasuharu, från Kyushu Universitet i Japan är inbjuden som internationell hedersgäst. Han är ordförande i det japanska ortopedsällskapet, med nästan 20 000 medlemmar, som firar 100 år 2026. Han har stor erfarenhet inom flera områden, bl.a. barnortopedi och proteskirurgi. Han kommer att hålla en föreläsning om utvecklingen av japansk ortopedi de gångna 100 åren samt delta i ett symposium om kongenital höftledsluxation, för att ge ett internationellt och japanskt perspektiv.
Även symposiet om traumaortopedi har internationell prägel. Nikolaos Kanakaris från England, erfaren traumakirurg och aktiv forskare på Leeds Major Trauma Center, kommer dela med sig av hur traumavården bedrivs under de första 24 timmarna. Dessutom kommer Ragnhild Kirkebø, ortoped och överläkare på traumasektionen på Oslo universitetssjukhus att föreläsa om hur arbetet på traumarummet delas med kirurgerna.


Förutom spännande föreläsningar kommer ni även ha möjlighet att delta i workshops. Arbetet med dessa pågår för fullt och i nuläget är workshops i fördjupad undersökningsteknik och höftblockad inplanerade. Den senare riktar sig till både läkare och sjuksköterskor. I Region Örebro län läggs facia iliacablockad rutinmässigt av sjuksköterskor på de ortopediska vårdavdelningarna, i ett led att förbättra vården för patienter med höftfraktur.
MÅNGA MÖJLIGHETER ATT VARA TILLSAMMANS
Vetenskapligt program i all ära, men ni kommer naturligtvis också att bjudas in till sociala aktiviteter där ni har möjlighet att vara tillsammans. Följ med från början till slut och passa på att knyta kontakter och utbyta erfarenheter för minnesvärda stunder. Barn och vuxna samlas för att hälsa er välkomna till Örebro. Med en blandning av humor, allvar och musik kommer ni under tisdag eftermiddag bjudas på en minnesvärd invigningsceremoni och presenteras för veckans energifyllda och mångsidiga konferencier.
På tisdagskvällen samlas vi för mingel i utställningshallen. Ät gott, drick gott och njut av stämningsfull livemusik.
Ortopedmilen är under Ortopediveckan ett stående inslag och en given tradition. Så även i Örebro. På tisdagen ges ni chansen att delta i ett lopp genom natursköna Oset vid Hjälmarens strand. Oavsett om du är tävlingsinriktad eller bara vill utmana dig själv är detta ett måste. Örebros geografiska läge på närkeslätten ger en optimal banprofil för personliga rekord och känsliga hälsenor.
Onsdagen avslutas med en riktig höjdare, posterpuben. Vetenskap möter social samvaro när postervisningen kombineras med pubhäng och mingel. Ta del av det senaste inom ortopediforskningen och rösta på din favoritposter. Kvällen avslutas med att årets bästa poster utses.
Veckans höjdpunkt, banketten, går av stapeln på torsdagskvällen. Vår konferencier kommer leda oss genom en fantastisk middag med underhållning och prisutdelning. Tillsammans dansar vi vidare när borden plockas bort och dansgolvet växer fram.
Följ oss gärna på Instagram: Ortopediveckan2024, för fortlöpande uppdateringar inför, och under, veckan.

Vi ser fram emot Ortopediveckan 2024 tillsammans med er!
Arranggörsgruppen i Örebro
 Ortopedmilen går längs natursköna Oset vid Hjälmarens strand.
Nakashima Yasuharu Källa: www.aaos.org
Ortopedmilen går längs natursköna Oset vid Hjälmarens strand.
Nakashima Yasuharu Källa: www.aaos.org
Ortopediskt Magasin 1/2024 31
Nikolaos Kanakaris. Källa: www.leedsth.nhs.uk

En övning tillsammans med skidpatrullen i omhändertagande och transport av skadad. Bild från vår årliga backläkarkick-off.
Fotograf: Martin Isaksson
Med skidkläder i stället för scrubs …
Nu är säsongen i gång igen och det blir äntligen dags att under några veckor byta scrubs och landstingskorridorer mot skidkläder och fjällvyer.
Det blir min tredje säsong som backläkare, ett uppdrag som jag på alla sätt trivts med. I skidanläggningen jämfört med på sjukhuset finns begränsade resurser och en avsaknad av röntgen, vilket ger utrymme att skärpa sitt kliniska sinne och förlita sig på sin statusbedömning. De PM-styrda lösningar som hör till sjukhusets organisation blir ofta omöjliga i denna miljö, vilket ger utrymme att skapa praktiska lösningar på plats.
Skadepanoramat är varierande, från det triviala så som skavsår och nageltrång, till det i princip livshotande. Många av de skidrelaterade olyckorna genererar ortopediska skador, allt ifrån axelluxationer och handledsfrakturer till svårare underbensfrakturer. Det är dock långt ifrån allt man stöter på som är ortopediskt. Av ÖLI och annat finns det sannolikt en stor variation mellan anläggningar av vad och hur mycket man väljer att behandla på plats eller hänvisa. Det icke ortopediska är absolut något man behöver vara beredd att hantera. Till exempel bemannas backläkaruppdraget utöver ortopeder av vårdcentralsläkare, barnmedicinare och akutläkare, där jag varit.
Skidpatrullen har i den anläggning jag jobbat ansvar för primära omhändertagandet på skadeplatsen och transporten ned till sjukvårdsrummet där jag som backläkare möter upp. Samarbetet med skidpatrullen är avgörande. I många fall blir man som backläkare antingen en del i åtgärden eller en länk i triageringen vidare av patienten till sjukhus eller en annan vårdnivå.
De långa avstånden till närmaste sjukvårdsinrättning gör att man behöver tänka till i de situationer patienten behöver sjukhusvård. Det händer årligen att vi skickar patienter med helikopter från anläggningen till sjukhus, utifrån allvarlighetsgraden på skadorna. Därtill spelar väderförhållandena, som inte alltid tillåter den åtgärd eller transport man önskar, en avgörande roll. Det skapar utmaningar på annat sätt än de utmaningar man normalt sett brottas med på sjukhuset så som till exempel bristen på vårdplatser.
Som backläkare kan man skapa trygghet på plats och göra stor skillnad när de gäller de mindre allvarliga skadorna. Den åtgärd man väljer kan tillexempel bidra till att fjällsemestern inte behöver avbrytas och att vistelsen i den dyrt bokade stugan under högsäsong inte behöver gå till spillo.
I och med pandemin har intresset för de svenska fjällen ökat
32 Ortopediskt Magasin 1/2024

Backläkarkurs
SLAO, Svenska skidanläggningars organisation, bildades 1978 ur Västjämtlands Liftförening. Det är skidanläggningarnas bransch- och intresseorganisation där 197 av landets skidanläggningar är medlemmar. Enligt stadgarna ska man bland annat arbeta för utveckling av säkerhetsfrågor kring liftar och nedfarter.
SLAO har sedan 70-talet utbildat pistörer i skadeomhändertagande och liftpersonal i första hjälpen. Sedan början på 2000-talet genomförs årligen en femdagars backläkarkurs.
SLAO har ett medicinskt råd där en stor bredd på kompetens finns samlad. Ortopedi, traumakirurgi, allmänkirurgi, narkosläkare, distriktsläkare, infektionsläkare, och pistör med narkos/ambulans sjuksköterskeutbildning är representerade. Dessutom läkare med ansvar för vissa backläkarstationer.
Backläkarutbildningen hålls under fem intensiva dagar. Den spänner över Thorax-bukskador och andningsvägar via ortopedi till hypotermi vidare till akut barnmedicin, infektioner och skallskador samt hjärtstopp och omhändertagande av lavinoffer. Föreläsningar varvas med övningar i omhändertagande av skadade i skidbacke och utmanande terräng i samarbete med pistörer. Man förväntas kunna ta sig runt i skidsystem på skidor.
Backläkarutbildningen är populär och mycket uppskattad av deltagarna. Platserna släpps i början av juni och fylls snabbt. Att vara backläkare kan vara mycket varierande beroende på var man är. Vanligt är att man har en mottagning och det är där man tar hand om patienterna mellan vissa timmar. Skidåkning sker där emellan. Ofta befinner man sig i extrem glesbygd med stora avstånd där ambulansresurser är begränsade vilket kan vara utmanande. Vanligaste sökorsaken är ÖLI, men andelen extremitetsskador är naturligtvis stor. Vissa ställen har röntgen, andra har 15 mil till närmaste röntgen. På större skidorter är man ofta två stycken som delar på jobbet under veckan. Spridningen på specialitet är mycket stor på kursen, och så även bland backläkare. Förvånansvärt liten andel utgörs av ortopeder.
och fler börjat semestra hemma. Vi har sett fler mindre erfarna skidåkare i pisterna och även off-pist, vilket bidragit till fler och i vissa fall allvarligare skador.
Glädjen i uppdraget som backläkare består för mig delvis i kontrasten till mitt ordinarie arbete och delvis i att konkret kunna göra skillnad och hjälpa på plats. De dagar per säsong som jag spenderar i backen som läkare och den uppskattning man får därigenom ger energi och oftast tillfälle till en hel del bra skidåkning.

Josefin Åkerstedt ST-läkare, tek dr Ortopedkliniken Umeå Universitetssjukhus
Genom tiderna har vissa backläkarstationer skötts mer eller mindre av en klinik. Därför har vissa utrustats med god tillgång på gips och praktiska ortoser, andra med fokus på Rubensblåsor och thoraxdrän. Hur det var i Vemdalen förr i tiden kan man undra, eftersom den då framför allt bemannades av patologer. Nu mer försöker vi jämna ut skillnaderna i utrustning och läkemedel på backläkarstationerna. Där finns den utrustning du förväntas behöva om inget annat är avtalat.
Kombinera nöje med nöje, åk skidor på förmiddagen och reponera frakturer efter lunch!


Simon Östling Överläkare Ortopedkliniken Östersund Ortoped i SLAOS medicinska råd
Ortopediskt Magasin 1/2024 33
Skanna QR-koden för att läsa mer om backläkarkursen.
Livet som backläkare
Sedan ett antal år har jag förmånen att få vara backläkare i Hamra/Tänndalen. Jag har jobbat såväl Stockholmssportlov (v 9) som lugnare veckor, men de senaste åren har jag kombinerat backläkeriet med nyårsfirande.
Att vara backläkare är ett fantastiskt tillfälle att kombinera möjligheten att få vara i skidbacken och handlägga skador som kan uppkomma vid skidåkning. Upplägget på det arbete man gör som backläkare kan nog variera stort och min erfarenhet begränsar sig till just Tänndalen/Hamra.
Här har vi möjligheten att få handlägga skador och andra tillstånd som är associerade med skidåkning. För förkylning och annat hänvisas till den närliggande hälsocentralen i Funäsdalen. Arbetet börjar vid liftarnas öppning, kl 9. Då går man till läkarstugan och hämtar sin komradio, den bär man med sig under hela arbetspasset, dvs då man är ute i skidbacken. Sporadiskt kan det komma förbi någon patient redan då, även om det inte finns någon egentlig mottagningstid. Sedan kan arbetspasset fortsätta ute i skidbacken.
Det finns erfarna pistörer som patrullerar i skidområdet hela dagarna. De blir tillkallade om olycka inträffar och kan transportera ner patienter på skoter eller med pulka. De bedömer även om patienten bör träffa backläkaren (mig) på en gång och då blir jag tillkallad på radio. Flera fall kan dock vänta till den dagliga mottagningen som inträffar sista halvtimmen under skidliftens öppettider.
Då skadorna i huvudsak är skidrelaterade är det mycket av ortopedisk karaktär: knäledsdistorsioner, UCL-skador, handledsskador, sårskador etc., vilket känns lite tryggt. Det finns möjlighet till konventionell röntgen vid hälsocentralen som ligger i Funäsdalen (knappt två mil bort). Där kan patienter även observeras en stund. Under jourtid behöver patienten åka ännu längre bort, antingen till läkarjouren i Hede (8 mil bort) eller om högre vårdnivå krävs, till Östersunds sjukhus (22 mil bort). I området är ju även transportresursen begränsad och får inte utnyttjas i onödan.
Som storstadsdoktor är det nyttigt att ha detta i åtanke när jag handlägger patienten, samtidigt som jag inte får ge avkall på den medicinska säkerheten. Då den stora majoriteten av patienter är på tillfälligt besök och ska stanna max en vecka, så passar det utmärkt att individualisera upplägget. En patient som har vurpat i sista åket för veckan kan ju erhålla temporärt gips och remiss för att utredas vidare på hemorten istället för att skickas vidare runt i

sjukvården i Härjedalen. Detta var något som patienterna fick ännu mer förståelse för under covid-pandemin.
Samarbetet med Funäsdalens hälsocentral, och i de fall som behövts, Östersunds sjukhus, har alltid varit mycket positivt – även om de måste vara översvämmade av skadade skidturister under vintersäsongen.
Även om de allra flesta skador är av mindre, och ofta ortopedisk karaktär, har man det medicinska ansvaret för vad som än kan hända. Då kardiologi och annat internmedicinskt för mig är lite avlägsna kunskaper, så känns det viktigt att fräscha upp mina A-HLR kunskaper. Jag brukar även börja veckan med att inventera läkarstugan på såväl utrustning som läkemedel, så jag kan känna mig så trygg som möjligt om något oförutsett skulle inträffa. Det kommer varje säsong inträffa något av allvarligare karaktär som exempelvis kan behöva intravenösa läkemedel i väntan på vidare transport, då kommer jag behöva försöka sätta IV-infart och även känna mig trygg med ett traumaomhändertagande enligt ATLS. De flesta skador är dock av lindrigare karaktär och behandlas med linda, gips och/eller kryckkäppar.
Man kan ju fråga sig varför man vill vara backläkare och inte bara vara ledig när man ska åka skidor. Självklart så finns det en enkelhet i att anmäla intresse för en vecka där man exempelvis slipper organisera boende och skidutrustning själv. Villkoren för backläkare varierar säkert, men i Hamra erhåller backläkaren även rabatt i restauranger och skidbutik. Då skidåkning idag är ett dyrt nöje för en familj kan detta bidra till att man kan åka mer skidor än bara ett lov!
Tillbaka till nyårsfirandet. I Tänndalen/ Hamra arbetar man oftast i par om två doktorer, vilket gör att man faktiskt får vara ledig från komradion varannan dag. Det ger tid till att åka längdskidor eller gå på tur på fjället. Sedan kan man umgås med trevliga kollegor utanför sjukhusmiljö och dessutom få fira nyår tillsammans!

Karolinska Universitetssjukhuset Stockholm
Lotta Thur Överläkare Ortopedkliniken
34 Ortopediskt Magasin 1/2024

Varför bli backläkare?
Jag är född i London där skolorna stänger om det snöar eftersom ingen vågar sig ut. Efter flytten till Sverige hade jag samma elegans som Bambi då jag tvingades ut på en ishockeyrink. Ja, ni förstår att vintersport var inget jag fick med modersmjölken. Men det ändrade sig när jag fick prova att stå på ett par skidor.
Ett av mina starkaste minnen från barndomen är den årliga skidtrippen där min pappa och hans ortopedkollegor tog med sina barn till Sälen. Givetvis blev det en tävling om vilken bil som kom först upp till Lindvallen. Jag kommer ihåg skadeglädjen över att bilen bakom oss hade blivit stoppad för fortkörning. Visst, jag var ingen Stenmark i backen och min brittiska pappa åkte skidor i jeans, men mitt skidintresse hade väckts.
Efter studietiden blev det mindre och mindre skidor i mitt liv. Jag hann väl aldrig riktigt stanna upp och tänka så mycket på det mellan alla jourer, giftermål, husköp, barn m.m. Då fick jag plötsligt ett tips från min moster som säsongade i Vemdalen att det var ett riktigt bra ställe. Backläkarna verkade glada och trevliga. Jag sög på den karamellen ett tag, jag som inte hade åkt på så många år. Hur skulle en STläkare från Värnamo, mitt i mörkaste Småland, som knappt kunde ta sig ner för en svart pist själv, ta hand om andra i backen? Längtan till backarna var ändå starkare än min tvekan och jag ringde till gästservice och frågade snällt om jag kunde få bli backläkare. Jag fick då ett nummer till backläkarchefen. Nervöst ringde jag upp och fick frågan: "Hur fan fick du mitt nummer?!" Då brast det för mig och jag började skratta och svarade att jag ringde kundtjänst. Det ledde till ett långt och trevligt samtal som också blev min arbetsintervju. Jag behövdes redan två veckor senare och det blev början på min karriär som backläkare.
Det jag lärde mig snabbt på plats är att det behövs mer än att bara ställa en diagnos eller reponera en fraktur. Viktigare än att kunna åka telemark är att du kan möta patienterna på mottagningen i situationen de befinner sig i. Visst tror man att en ortoped är perfekt för jobbet men jag tror nästan att jag under mina tio år har tittat ner i fler barnhalsar än stabilitetstestat knän. Allt kan trilla in på mottagningen, t.ex. en brittisk skidturist med testistorsion eller en ung solbränd kille som sökte för ett kliande födelsemärke, vilket visade sig vara en fästing som han hade plockat upp i Sri Lanka. Givetvis många skador från backen också, men gemensamt för alla som söker
är att detta kan sabba deras skidsemester. Därför tittar man gärna på lilla Alfred 4 år som hade lite feber på natten och kanske ont i halsen. Man förstår att den ack så vanliga och inte så farliga MCL-distorsionen ändå sätter stora käppar i hjulet för patienten.
Jag började stortrivas med att jobba i fjällen. Alla mina nya kollegor var vänliga och hjälpsamma. De tog sig tid så att jag och min familj skulle känna oss som hemma. De fick denna ostadiga halvbritt/halvsmålänning att börja tro att han skulle kunna bli en skibum. Visst bjöd jag på mig själv med några spektakulära vurpor, bl.a. en klassisk snurra runt på ryggskyddet som en sköldpadda i Mariokart bredvid knappliften inför åskådare. ”Hej här kommer Backläkarn!”
Allt eftersom tiden gick så blev det lite ordning på skidåkningen. Mina barn har fått växa upp med skidlärarna och pistörerna som bjuder på lift med skotern och kast med liten busunge ut i snöhögen. Hela familjen ser detta som de bästa veckorna på året. Den arbetsinsats jag gör är ändå det jag tycker är kul och har valt som yrke, men det vi får igen från alla vi lärt känna i fjällen gör att det känns som ett andra hem. Nio timmars bilresa görs utan besvär, för vi vet vad som väntar när vi kommer fram. Till och med tvååringen ropar: "Åka Vemdalen! Åka skidor!" om och om igen på väg upp.
Jag har gått Backläkarutbildningen i SLAO:s regi. Fem intensiva dagar med både föreläsningar och praktisk utbildning i backen. Visst lärde jag mig massor och om nu inte min text avskräckt er från tanken att själva bli backläkare så kan jag inte ge er annat än den starkaste rekommendation att gå kursen.
Det finns många saker man kan tänka tillbaka på som ger en ett leende på läpparna. För mig är övervägande många av minnena från skidbacken. Känslan att åka manchester till jobbet innan liftarna öppnat. Att få åka med i pistmaskinen med sina barn. Alla glada hjälpsamma människor man lärt känna och delat många skratt med. Om detta känns som något som tilltalar er så slå till. Kan en kille som är född med att det är ok att åka skidor i jeans bli backläkare, så kan även du!

Malcolm Anderson Överläkare Verksamhetschef Värnamo sjukhus Region Jönköpings län
Ortopediskt Magasin 1/2024 35
Patienter ger varandra stöd i Facebookgruppen Höftledsopererade
Jessica Somreus är en av två administratörer för Facebookgruppen Höftledsopererade. För henne är det viktigt med en plattform där personer som ska genomgå, eller redan har genomgått, höftledsoperationer kan dela sina erfarenheter och stötta varandra.
Jessica genomgick sin första höftledsoperation för fem år sedan och representerar en patientgrupp som blivit allt vanligare. Det är förhållandevis unga människor som ofta fortfarande kan gå och arbeta, men som anser att en operation är nödvändig för bibehållen livskvalitet. I Jessicas fall hindrade smärtan och obehaget henne från att utöva sin passion.
– Jag kunde inte rida, men jag tror att jag hade tur, för läkaren förstod att det var livsavgörande för mig. Dessutom var jag inte rädd att stå på mig, och kanske hjälpte det att de redan hade slipat bort pålagringar i höften, säger hon.
Det var för fem år sedan och hon var 46 år. Nu har hon precis opererat den andra höften och passar på att göra nytta i Facebookgruppen när hon vilar sig mellan rehabiliteringspassen.
– Vi välkomnar alla som är drabbade av höftledsproblem till Facebookgruppen, oavsett om de är i förberedelsestadiet för operation eller redan har genomgått ingreppet, säger hon.
Gruppen har blivit en plats där medlemmarna delar allt från sina förväntningar inför operationen till sina erfarenheter av rehabilitering och återhämtning. Här finns mannen som ännu inte skrivits ut och som undrar varför benet gick att lyfta benet på uppvaket, men inte nu, någon dag senare. Här finns den aktiva 70-plussaren som undrar vad läkaren menade med att man inte får böja sig mer än 90 grader, och räknat från vad? Och här finns damen som har för ont för att klara av sina rehabövningar, men som inte vågar ta morfin av rädsla för att bli beroende redan någon vecka efter ingreppet.
Det är frågor om allt mellan himmel och jord och tydligt att de korta möten man som patient får med sin läkare inte räcker långt. Jessica brukar tipsa om vikten av att förbereda sig inför mötena med läkaren, genom att skriva ner frågor och funderingar i förväg.
– Det är mycket information att ta
in, och det är lätt att man känner sig överväldigad. Att ha en lista med frågor kan hjälpa till att hålla fokus och se till att man får svar på det man behöver veta, säger hon.
En av de utmaningar som Jessica och medlemmarna i gruppen har stött på är variationen i rekommendationer och restriktioner från olika sjukhus och läkare.
– Det finns en stor variation i hur olika kliniker och läkare hanterar rehabiliteringen efter höftledsoperation. Det gäller allt från smärtlindring, blodförtunnande och sövning, till rehabilitering, restriktioner och sjukskrivningslängd. Det kan vara förvirrande och frustrerande för patienterna, särskilt när man försöker få en enhetlig uppfattning om vad som förväntas under återhämtningsprocessen, förklarar hon.
Många medlemmar i Facebookgruppen har uttryckt en önskan om mer enhetliga riktlinjer och standardiserad vård för att minska förvirringen och osäkerheten kring deras vård och rehabilitering. Maziar Mohaddes, docent och överläkare vid Sahlgrenska Universitetssjukhuset gick med i Facebookgruppen för cirka tre år sedan, intresserad av att få veta vilka frågor som rör sig i huvudet på patienterna.
– Man saknar patientperspektivet litegrann, speciellt när allt har gått bra, då träffar vi sällan patienterna igen.
Maziar tycker att det är viktigt att bemöta frågorna om varför rekommendationer och restriktioner är så olika.
– Det är förstås förståeligt att vi kan ha olika förhållningsregler kring rekommendationer och restriktioner när dessa baseras på vetenskap och patienternas förutsättningar. Det uppstår dock en problematik när vi som profession har olika förhållningsregler som enbart baseras på personliga erfarenheter. Jag tänker att det som lyfts fram av patienterna i bland annat FB-gruppen, om en ökad enhetliga riktlinjer, är av godo både för patienter och oss som profession. Här vill jag också lyfta fram det

Skanna de två QR-koderna till vårdförloppet för höftledsartros och läs mer.


Maziar Mohaddes.
fantastiska arbete som har gjorts med vårdförloppet för höftledsartros och uppmana OM:s läsare att läsa dokumentet (länk till de två dokumenten finns i QR-koderna), säger Maziar.
I samråd med Jessica och hennes medadministratör Gunilla Hultgren beslöt sig Maziar för att bjuda in till ett Zoommöte i Facebookgruppen. Detta för att skapa en direkt kommunikation med många höftledsopererade på samma gång. Han bad även kollegorna Olof Sköldenberg, professor och överläkare på Danderyds sjukhus och Linus Nilsson, överläkare på Capio Movement i Halmstad, att delta.
Mötet hölls en kväll i december 2023 och 300 personer från hela landet anslöt digitalt. Det var fler som försökte ansluta, men det visade sig att Zoom sätter ett tak på 300 deltagare. Mötet spelades in och ligger sedan dess tillgängligt i Facebookgruppen.
– Ett tips är att kolla att, och hur, tekniken
36 Ortopediskt Magasin 1/2024


funkar, det var synd att det var många som inte kunde delta live, säger Jessica.
Maziar, Olof och Linus höll en kortare föreläsning om höftledsoperationer och besvarade sedan de frågor från gruppen som de i förväg hade valt ut i samråd med Jessica och Gunilla.
– Det är viktigt att ta frågor som intresserar många. Det var frågor om allt från rehabiliteringsövningar och smärtlindring till mer tekniska aspekter av höftledsoperationer och protesmaterial, berättar Jessica.
Maziar menar att den här typen av interaktion mellan läkare och patienter är viktig och skapar en öppenhet och i förlängningen ett gott kunskapsutbyte. Han hyser ingen större oro för att det ska spridas medicinskt felaktiga råd i gruppen, utan ser att fördelarna överväger.
– Diskussionerna i gruppen är välbalanserade. Medlemmarna ger varandra allmänna råd och tips om hur man ska

förhålla sig samt stödjer varandra inför och efter operation. När enskilda medlemmar lyfter medicinska funderingar, där expertkunskap behövs, uppmanar administratörerna till kontakt med hälsooch sjukvården, säger han.
Olof Sköldenberg i sin tur uppmanar fler läkare att komma närmare patienterna:
– Jag är imponerad av hur insiktsfulla och fina alla patienterna är mot varandra i gruppen. Kunskapen är stor och jag tänker ofta på att vi ortopeder inte ska vara rädda för att prata mycket med våra patienter, även om komplicerade kliniska frågeställningar som rör deras höftled och hälsa.
Linus Nilsson ger även han seminariet, och sättet att mötas på, högsta poäng.
– Oerhört värdefullt för oss som profession att visa öppenhet för dialog och ta del av de erfarenheter, tankar och funderingar som kommer fram i ett forum som detta, säger han.
För Facebookgruppens följare är läkarnas intresse viktigt.
– Rehabiliteringen efter en höftledsoperation är en lång process, och det är en fin känsla att den här Facebookgruppen kan erbjuda det där extra stödet som så många behöver. Det är förstås ytterligare en bonus att vi har med oss läkare som engagerar sig och både vill dela med sig och lära sig av våra erfarenheter, säger Jessica.
Just nu tar hon sig igenom de första riktigt jobbiga veckorna efter operationen, men egentligen räknar hon bara dagarna tills hon kan vara uppe på hästryggen igen.
– Jag väntade fem månader förra gången. Enligt min läkare ska det gå bra redan efter tre, men då skulle det bli mest Skansenridning och det är jag mindre intresserad av, säger hon.
Hon tillägger att hennes läkare har sagt att själva ridning inte leder till något ökat slitage på protesen, vad man kunnat se – det är bara "de okontrollerade avramlingarna" hon ska låta bli, säger Jessica och skrattar åt kirurgens lite lustiga formulering.

Linda Linnskog Rudh Redaktionschef Ortopediskt Magasin
Olof Sköldenberg.
Jessica Somreus kan inte tänka sig ett liv där hon aldrig mer kan rida. I Facebookgruppen Höftledsopererade svarar hon på frågor och peppar andra som ska genomgå, eller precis har genomgått, en höftledsoperation.
Ortopediskt Magasin 1/2024 37
Linus Nilsson.

Epiphysens styrelse 2024
Epiphysen ber att få presentera: Styrelsen 2024! Några gamla godingar, några nya ansikten. Läs nedan för att få veta lite om oss och vad vi gör i Epiphysen. Till våra nya medlemmar har vi också ställt frågan: "Vem är du? Är du ST-läkare eller nybliven specialist?" Då jobbar vi för dig och dina frågor! Är du nyfiken på vad vi gör, eller vill tipsa oss om frågor du tycker vi borde jobba med? Hör gärna av dig till oss på epiphysen@ortopedi.se

ARVID VON KONOW Ordförande
ST Skånes Universitetssjukhus
Som ordförande ansvarar jag för att sätta dagordningen och leda vår fantastiska styrelsen i arbetet för våra medlemmar. Dessutom sitter jag i SOFs styrelse som representant för Sveriges yngre ortopeder.
Under året vill jag bland annat fortsatt bevaka implementeringen av ST-skolan och utöka vårt internationella samarbete. Jag vill också arbeta för att ytterligare synliggöra Epiphysen för våra medlemmar.

SARA LINDMARK
Sekreterare och vice ordförande ST Danderyd
Jag är 31 år och har arbetat på Danderyds ortopedklinik sedan 2021. Jag har tidigare suttit med i Läkarförbundets styrelse i Örnsköldsvik.
Med Epiphysen skapar jag kontakter i hela Sverige, engagerar mig i ST-utbildningens utveckling och får vara med och arrangera Ortopediveckan. Det är ett förtroende som jag tar med största allvar, och har kul under tiden!
Vi har valt att ha två utbildningsansvariga i Epiphysen 2024:
ALEXANDER TILOSIUS Utbildningsansvarig ST Sahlgrenska
Intresset för utbildning är stort, framförallt i samband med utrullande av ST-skolan, som vi vill vara med och följa upp. En bärande idé med utbildning bör vara att eleverna ska bli kunnigare än lärarna var tidigare. Att eleverna höjs så att yrkeslivet börjar på en högre nivå än som det brukade. Alternativet är att kunskapsnivån inom kollegiet står still, eller till och med går bakåt. För att komma framåt tror jag att vi ST-läkare måste hjälpa och lära av varandra. Där vill jag finnas till för våra medlemar.

MARCUS SVENSSON Utbildningsansvarig ST Skövde
Utbildning är ett spännande område, där jag känner att det finns möjlighet att kunna påverka. Det är även ett stort område, med mycket ansvar. Som utbildningsansvarig kommer jag vara med och bevaka ST-läkarnas intresse kring utbildning. Vad ska vi fortsätta med som vi gör bra? Vad kan vi göra bättre?

38 Ortopediskt Magasin 1/2024
Epiphysen
 PENDAR KHALILI
PENDAR KHALILI
Kassör
ST Karlstad
Jag tar hand om bokföring, kvitton och håller koll på ekonomin. Jag tycker det är viktigt att ha en nationell samverkan för ST-läkare och uppskattar styrelsearbetet då det är mycket givande att få delta och bidra till SOFs ST-läkarförening.

KARIN BOKVIST
Ansvarig Ortopediskt Magasin ST Helsingborg
Jag har fortsatt fått privilegiet att ansvara för Epiphysens sidor i Ortopediskt magasin där vi har en chans att lyfta frågor som är intressanta och viktiga för yngre ortopeder, och dela med oss av matnyttiga saker. Det låter mig vara med och synliggöra Epiphysen och vårt arbete så att vi kan vara en aktiv del i att skapa bra förutsättningar för yngre ortopeder.
SANAZ ISSA LAVASANI
Ansvarig Ortopediveckan ST Örebro
Jag är ST-läkare på ortopeden i Örebro, femte året och är även amanuens. Jag trivs jättebra på min klinik och älskar ortopedi och är intresserad av proteskirurgi.
Nyligen blev jag medlem av Epiphysens styrelse och är ansvarig för Ortopediveckan Örebro i år och ser fram emot för ett bra och effektivt samarbete med mina nya styrelsekamrater.


Ortopedisömnad
Vi är en helhetsleverantör av maskiner och tillbehör för tillverkning och underhåll av ortopediska hjälpmedel.
Vi hjälper dig att hitta rätt maskin och tillbehör.

Välkommen till oss på Indukta!
LUDVIG CLASE
IT-ansvarig ST Sahlgrenska
Jag är IT-ansvarig i Epiphysen, med ansvar för vår hemsida och våra sociala medier. Jag uppskattar att få chans att utbyta erfarenheter kring hur det är att vara ortoped på olika platser i vårt avlånga land.

Indukta AB
Vi arbetar enbart med marknadsledande leverantörer med hög kvalitet, godkända inom EU. Helt enligt våra visioner.
Viaredsvägen 22B, Borås • 033-23 70 50 www.indukta.se • info@indukta.se
Ortopediskt Magasin 1/2024 39
BEREDSKAP:
Svensk Krigskirurgikurs
Jag tillbringade en fin höstvecka iklädd gröna kläder i västra Sverige tillsammans med ortopeder, kärlkirurger, allmänkirurger, anestesiologer och neurokirurger. Några kände jag sedan tidigare och några hade jag aldrig träffat.
Veckan inleddes med en genomgång avseende krigets krav och förutsättningar med de erfarenheter som hittills kunnat göras från tidigare konflikter i världen, samt framför allt vad vi sett av kriget i Ukraina så här långt. Läkare utan gränser har sammanställt en läsvärd rapport om sitt arbete i Ukraina med den dystra titeln No mercy for civilians
Anledningen till att Försvarsmakten är intresserad av vår kompentens som ortopeder är bland annat att man i konflikzoner ser att en stor del av de patienter som överlever till vårdinrättning har omfattande extremitetsoch mjukdelsskador.
Ett digert kursmaterial för inläsning delades ut några veckor före kursstart och vi fick också tilldelade ”microteachinguppdrag” där vi själva skulle hålla i undervisning inför gruppen/ grupperna. Teoretiskt, praktiskt, samt vid dissektionsövningar. Som ortoped handlade det senare bland annat om extern-fixation, amputationer och fasciotomier. Det hela leddes av en mycket erfaren och engagerad lärarstab.
Vi övade scenarier där vi upprättade en mobil sjukvårdsplats/operationssal. Det visade sig inte vara helt enkelt att tillgodose skydd, el, värme och belysning utöver sjukvårdsmateriel, förbrukningsvaror och läkemedel. Stort fokus låg på prioriteringar som vid en verklig händelse kommer vara mycket svåra. Vad innebär det för hela gruppen och förbandet om vi lägger en stor del av våra begränsade resurser på en enda svårt skadad patient?
Min största behållning av kursen var ändå två dagars dissektion på humanpreparat. En kärlkirurgkollega och jag, samt en lärare/ kirurg, tilldelades ett preparat under dessa två dagar. ”För att genom kadaverdissektion tillgodogöra sig kirurgisk teknik för åtgärd av livshotande skador på skalle, hals, thorax och buk, samt omfattande mjukdelsskador och frakturer på extremiteter” – som det står i kursintyget.
För mig som bland annat opererar en del övre extremitetsskador var det mycket värdefullt med exponering av a.v. subclavia och a.v. axillaris. Om jag vid åtgärd av en luxationsfraktur i axeln, op ad modum Latarjet eller op av en clavikelpseudartros skulle få en accidentell

kärlskada har jag ändå fått några tips och tricks kring hur jag kan gå till väga i väntan på hjälp från kärlkirurg.
Fasciotomi på handen, underarmen och överarmen gicks också igenom och jag förberedde ett sk microteachingmoment avseende detta vid dissektionsövningarna.
Som genom ödets ironi, fick vi på min ordinarie arbetsplats, en kort tid efter kursen in en ung patient med streptokockorsakad nekrotiserande fasciit utgånget från ett sår på handen. Jag fann en stor trygghet i att på kursen nyligen gått igenom de åtgärder som krävdes under operationen. Det har efter omständigheterna gått bra för patienten. Vi lärde oss under kursen också många andra färdigheter i krigskirurgi, men dessa hoppas jag att jag aldrig ska behöva omsätta i praktik.
Tack Försvarsmakten och alla inblandande för en mycket givande utbildningsvecka.
Det ingår många viktiga och lärorika moment i Försvarsmaktens krigskirurgikurs. Foto: Erik Rehnberg/Försvarsmakten.
John Eliasson Överläkare Visby lasarett
40 Ortopediskt Magasin 1/2024
Nytt nationellt vårdprogram för höftfrakturer
Inom kort kommer Nationellt vårdprogram för höftfraktur att publiceras. Det är ett mycket gediget vårdprogram som omfattar patientens kontakt med vården från fraktur till ett år efter skadan och innehåller rekommendationer för prehospital och akut vård, smärtbehandling, peroperativ vård, kirurgisk behandling, postoperativ vård, rehabilitering, personcentrering, primär- och sekundärprevention, uppföljning samt kvalitetsindikatorer.
De viktigaste rekommendationerna är perifer nervblockad för i princip alla patienter, minimerad fastetid, alla bör opereras på ankomstdagen eller senast dagen efter, ortogeriatriskt arbetssätt, tidig och långvarig rehabilitering.
Ordförande i den nationella arbetsgruppen (NAG) var Cecilia Rogmark, ortoped och överläkare vid Skånes universitetssjukhus. NAG var multidisciplinär med ortopeder, arbetsterapeuter, fysioterapeuter, specialistsjuksköterskor inom ambulans, akutsjukvård, anestesi, operation respektive vård av äldre och ortopedi, geriatriker, akutläkare, anestesiolog, allmänläkare samt patientrepresentant. Utöver Cecilia ingick följande ortopeder i NAG, Axel Wihlborg och Margareta Hedström, Karolinska universitetssjukhuset, Olof Wolf, Akademiska sjukhuset Uppsala samt Sebastian Mukka, Norrlands universitetssjukhus, Umeå. Nu är det upp till landets 21 regioner att ta del av och implementera vårdprogrammet. Vid implementering av de rekommendationer som finns i vårdprogrammet kommer vi att bidra till kunskapsstyrningens mål med en jämlik och god vård.
NPO kommer att starta upp en ny nationell arbetsgrupp som ska ta fram ett Nationellt vårdprogram för fotledsfrakturer och önskar få in nomineringar. Vi söker minst tre ortopeder. Man kan nominera sig själv via länken bakom QR-koden här. Sista dag att skicka in nominering är 22 mars 2024. Arbetet beräknas starta Q3 2024 och pågå till Q4 2025. Kontaktperson i NPO är Emilia Möller Rydberg, Sahlgrenska universitetssjukhuset: emilia.rydberg@vgregion.se

Kunskapsstyrningssystemet är ett pågående utvecklingsoch förbättringsarbete. I mars 2024 har NPO en workshop med SOF och andra berörda professionsföreningar och de 12 nationella kvalitetsregistren inom rörelseorganens sjukdomar. Vi ska då diskutera hur vi tillsammans kan arbeta för våra patienters och medarbetares bästa. I nästa nummer av Ortopediskt Magasin kommer jag att berätta vad vi kom fram till.
Nytt år och tre nya medlemmar i NPO. De sex ordinarie som ingår i NPO 2024 är samtliga ortopeder; Magnus Eneroth, Skånes universitetssjukhus (ordförande), Stig-Evert Thornberg, Norrlands Universitetssjukhus, som under våren ersätts av Johan Wänman, Norrlands Universitetssjukhus, Gösta Ullmark, Gävle som under våren ersätts av Per Fischer,
Örebro Universitetssjukhus, Karl-Åke Jansson, Södersjukhuset, Emilia Möller Rydberg, Sahlgrenska Universitetssjukhuset (ny hösten 2023) samt Andreas Meunier, Universitetssjukhuset Linköping. Vi har även två adjungerade medlemmar, Gustav Andersson, handkirurg, Hand- och plastikkirurgiska kliniken, Umeå, samt Gudrun Greim, specialistläkare allmänmedicin, Västra sjukvårdsregionen.
För dig som vill veta mer om vårt uppdrag och aktuella aktiviteter, skanna QR-koden til NPO:s hemsida.



Kvinnliga ortopeders stiftelse, BGS
utlyser rese/forskningsbidrag på 30 000 kr. Bidraget kan sökas för yrkesmässig utveckling i form av resa för besök på annan klinik, deltagande i kurs/ konferens eller forskningsarbete inom den ortopediska specialiteten för att främja kvinnliga ortopeders fortbildning.
Ansökan skickas till BGS sekreterare, Ebba Fridh per e-post: ebba.fridh@vgregion.se
Ansökan ska innehålla uppgifter om sökanden i form av CV (1 sida) och vad bidraget avses att användas till (max 2 sidor).
Sökanden måste vara medlem i Svensk Ortopedisk Förening.
Sista ansökningsdag är 30 april 2024. Redovisning av erhållna bidrag görs genom rese/ forskningsrapport för publicering i Ortopediskt Magasin.
Stiftelsen BGS, Kvinnliga Ortopeder i Sverige
NPO
Magnus Eneroth Ordförande Nationellt Programområde (NPO) Rörelseorganens Sjukdomar
Ortopediskt Magasin 1/2024 41
SOF har ny strategiplan 2024-2026
Under 2023 har SOFs styrelse arbetat med att revidera föreningens strategiplan. Strategiplanen fungerar i första hand som ett stöd för styrelsen, vid prioritering av de olika frågor som kommer upp och för att ha en tydligare röd tråd i det vi gör.
Som ett led i att öka medlemmarnas inflytande i föreningen har strategiplanen varit ute hos delföreningarna på remiss. De synpunkter som inkommit har tagits i beaktande under färdigställandet av den slutliga versionen. Resultatet finns i kort version här nedan och hittas också på hemsidan. Stort tack till er som bidragit i arbetet!
STRATEGIPLAN SVENSK ORTOPEDISK FÖRENING 2024-2026

EVIDENSBASERAD VÅRD AV GOD KVALITET PÅ
LIKA VILLKOR
• Värdegrundande nationella riktlinjer och kunskapsunderlag
• En attraktiv specialitet som lockar kompetenta medarbetare
• Verka för goda förutsättningar för att fullgöra vårt uppdrag att ge rätt vård till rätt patient i rätt tid.
• Verka för en etisk medvetenhet i enlighet med Svenska Läkaresällskapets etiska regler i klinisk praxis
FORSKNING SOM GÖR SKILLNAD
• Synliggöra svensk ortopedisk forskning nationellt och internationellt
• Strukturera införandet av behandlingsmetoder
• Stödja utveckling, kvalitetssäkring och beforskning av ortopediska kvalitetsregister
ORTOPEDIVECKAN
KOMMUNIKATION OCH SAMARBETE
• Bevaka och delta i hälso- och sjukvårdsdebatten
• Vidareutveckla metoder och kanaler för att sprida ortopedisk kunskap i samhället
• Bevara vår trovärdighet
HÖG KOMPETENS OCH LÄRANDE GENOM HELA YRKESLIVET
• Ortopedisk utbildning inom specialiteten
• Ortopedisk utbildning utanför specialiteten
SOF-nytt
42 Ortopediskt Magasin 1/2024
Ett år med ST-skolan
Sedan SOF startade upp ST-skolan för ett år sedan har 21 kurser genomförts 2023 och under 2024 planeras 37 kurser. I skrivande stund är drygt 360 ST-läkare inskrivna och fakulteten arbetar hela tiden för att se till att antalet kursplatser täcker behovet. Det allra senaste är att SOF anställt en till kanslist, Louise Théen, som kommer att fortsätta att driva arbetet tillsammans med oss.
Målet är att ST-skolan ska vara ett komplett utbildningspaket för ST-läkare i ortopedi som täcker alla c-mål/STc-mål inom specialiteten. Pedagogiken är gemensam och det finns ett curriculum för respektive delkurs som gör att ansvarig kursgivare kan växla mellan lärosäten, regioner och andra kursgivare. Som ST-läkare behöver man bara anmäla sig en gång och sedan kallas man till kurserna. Alla ST-läkare får en preliminär kursplan för ungefär när man kommer att få gå respektive kurs.
Fakulteten består av rektor och prorektor i ST-skolan, utbildningsansvarig SOF samt representant från respektive delförening/associerad förening (inklusive Svensk handkirurgisk förening). Respektive förening ser till att det finns kursgivare till de kurser som behöver anordnas i förhållande till behovet.
Som kursgivare ansvarar man, förutom för att innehållet i kursen stämmer överens med curriculum och standardschema, också för att ta fram en budget för kursen. Denna budget godkänns av rektor och prorektor och avgör sedan kostnaden för kursen. Ramar för ersättningsnivåer har tagits fram tillsammans med föreningens styrelse.
Hittills har utvärderingarna över lag sett bra ut och de förbättringspunkter som inkommer beaktas inför kommande kurser. I år kommer kursen Avancerade kliniska färdigheter att gå för första gången. Den är tänkt för slutet av ST och syftar till att ge fördjupad kunskap i handläggning av komplexa akuta ortopediska patienter. I grundschemat planeras varje kurs en gång per termin, förutom de kurser som går under Ortopediveckan och digitalt, de har bara ett kurstillfälle per år. Under 2024 kommer dock både höftkursen och knäkursen att gå inte mindre än fyra gånger. Detta för att täcka behovet för de sena anmälningar som kommit in. Även ryggkursen behöver en extrakurs i år. De som anmält sig till delar av ST-skolan efter december 2022 har inte förtur till kurserna, men planen är att under våren skicka ut preliminära planer även för dessa personer.
Arbetet med ST-skolan är väldigt positivt och både kansliet, med Lena Göthe samt nu även Louise Théen och fakulteten med alla delföreningar, har gjort ett fantastiskt arbete med att se till att ST-skolan löper med imponerande fart. Även kursgivarna har förstås en mycket stor del i detta. Vi hoppas att 2024 blir ett riktigt bra kursår. ST-skolans kurser bidrar till ökad kunskap hos våra ST-läkare, som i sitt arbete som framtidens ortopeder ska kunna ge patienterna den bästa vården baserat på vetenskap och beprövad erfarenhet.
KURSPROGRAMMET LÖPER UNDER FEM ÅR
År 1
Basala kliniska färdigheter
ATLS och AO grund
År 2
Höft
Rygg
Knä Hand
År 3
År 4
Fot/fotled Barn
Skuldra/armbåge
År 5
Tumör/amputation
Avancerade kliniska färdigheter
ST-skolans kursplan.
ST-skolan är ett initiativ från:
Osteoporos och läkemedel (Ortopediveckan)
Lagar och patientsäkerhet (Ortopediveckan)

Kajsa Thulin
Studierektor Region Jönköpingslän
Pro-rektor för ST-skolan SPUR- och Kvalitetsansvarig SOF

Ortopediskt Magasin 1/2024 43
Ola Rolfson Rektor ST-skolan Professor i ortopedi Sahlgrenska Universitetssjukhuset Mölndal
Sammanställning av SPUR 2023
I Ortopediskt Magasin nr 4, 2023, sammanställdes 2022 års SPUR-inspektioner. 2022 gjordes fyra inspektioner, 2023 genomfördes hela 14 stycken.
Kvalitetsgranskningen genomförs av utbildade inspektörer som alla är ortopedspecialister. Kraven på ST-utbildningen utgår från Socialstyrelsens föreskrifter och allmänna råd samt specialitetsföreningarnas kriterier för god utbildning.
I och med den nya författningen för ST som började gälla 2021, har SPUR tagit fram en ny checklista, denna infördes 1 april 2023.
Bedömning sker fortsatt enligt gradering A-D (se faktaruta). 2022 var det ingen klinik som landade på gradering D där åtgärder krävs, men 2023 var det flera kliniker som fick ett eller flera D och därmed behövde skicka in en åtgärdsplan för hur man ska arbeta annorlunda för att möta de krav som finns i ST-utbildningen. Om man skickar in en åtgärdsplan och får den godkänd landar graderingen automatiskt på C (det går inte att få högre). I tabellen ses inom parentes de som fått D, men sedan uppgraderats till C efter godkänd åtgärdsplan.
I tabell 1 framkommer att de områden där det är svårast att uppfylla föreskrift och allmänna råd är Handledning och uppföljning Teoretisk utbildning samt Ledarskapskompetens och kommunikativ kompetens. Det skiljer sig inte från tidigare år, men det är fler kliniker som landade på D jämfört med tidigare år. Det beror sannolikt inte på att ST blivit så mycket sämre, eller att de orter som inspekterades 2022 är så mycket bättre, än de som inspekterades 2023. Däremot innebär den nya checklistan, och de vägledningar som SPUR-inspektörerna har till respektive punkt, en hel del förtydliganden, vilket gör det svårare att få bock i rutan.
De punkter som varit svårast att uppfylla är under E Handledning och uppföljning att handledningen planeras in i ordinarie tjänstgöringsschema (Allmänt råd) och att ST-läkarnas sidoutbildning följs upp (Kvalitetsindikator). Gällande F Teoretisk utbildning handlar de flesta brister om IUP (individuella utbildningsprogrammet). Det saknas där planering för interna utbildningsaktiviteter samt planerad tid för självstudier (Allmänna råd). Den del där flest utbildningsorter brister i att uppfylla även föreskrift är H Ledarskapskompetens och kommunikativ kompetens. Här handlar det om brister i kontinuitet i handledning samt bedömning av ledarskap, kommunikation och handledning. Gällande de allmänna råden är det flera orter som brister på samtliga punkter. De allmänna råden gäller att undervisa och handleda under handledning samt möjlighet till reflektion i grupp. De utbildningsenheter som klarade SPUR-inspektionen allra bäst var Skånes Universitetssjukhus och Länsverksamhet Västernorrland (Sundsvall, Sollefteå och Örnsköldsvik). Det saknades endast enstaka kryss i de båda rapporterna. Här är lite vad som framkommer i de två rapporterna:
E HANDLEDNING OCH UPPFÖLJNING
Tid finns avsatt i schemat varje vecka för handledning. För att godkännas att självständigt utföra ett specifikt operativt ingrepp krävs två godkända DOPS.
• Utsedd ST-ansvarig finns för varje sektion och dessa fungerar ofta som handledare under placeringen.
F TEORETISK UTBILDNING:
• Regelbundna utbildningstillfällen för ST-läkare inom Södra Sjukvårdsregionen erbjuds en fredag per månad för uppfyllande av c-mål. ST-läkarna får alltid komma iväg på de externa kurser som krävs för utbildningen.
• Genomförande av OrthoS självstudiekurs är ett internt krav.
• Sektionsmöten hålls varje månad där utbildningssektionen (ST-läkarna) träffas och där någon oftast har förberett ett ämne, artikel el dylikt att presentera. ST-läkarna uppmuntras att skriva ortopedexamen och får två veckors inläsning för det.
H LEDARSKAPSKOMPETENS & KOMMUNIKATIV KOMPETENS
• ST-läkarna erbjuds att föreläsa för, och teoretiskt undervisa, kandidater och så sker också under handledning och överinseende av senior kollega.
Den svåraste punkten att uppfylla är som sagt H Ledarskapskompetens och kommunikativ kompetens. Som beskrivet i förra numrets artikel om ST-handledning Kajsas kokbok för lagande av färdig specialist behöver man som handledare se sin adept genomföra handledning, ledarskap och kommunikation för att kunna bedöma och sedan återkoppla detta.
Många gånger uppfattar man att schemaläggning och tid är lösningen på alla problem. Självklart är en genomtänkt schemaläggning och tid avsatt av vikt, men det handlar också om att hitta de smarta lösningarna i vardagen och att inte gå över ån efter vatten.
Om kliniken har journal club kan ST-läkarna förbereda artiklar till dessa och sedan få återkoppling på kompetens i ledarskap och vetenskap efteråt, eller om man rondar tillsammans är det ett annat utmärkt tillfälle. Kanske finns det också en AT-läkare med på ronden som ST-läkaren handleder och den specialist/överläkare som är med kan fokusera på att observera detta och återkoppla kommunikation och handledning efteråt.
Snarare än att tänka att ST-läkarna behöver mer formell utbildning ska vi nog se till att varje stund som ST-läkarna är i produktion på kliniken blir ett utbildningstillfälle. Varje utbildningsort är unik och man behöver hitta de smarta lösningarna på sin enhet (och förstås tipsa varandra). Tid är allt vi har, vi måste se till att använda den på rätt sätt.
44 Ortopediskt Magasin 1/2024
gradering D där åtgärder krävs, men 2023 var det flera kliniker som fick ett eller flera D och därmed behövde skicka in en åtgärdsplan för hur man ska arbeta annorlunda för att möta de krav som finns i ST-utbildningen. Om man skickar in en åtgärdsplan och får den godkänd landar graderingen automatiskt på C (det går inte att få högre). I tabellen ses inom parentes de som fått D, men sedan uppgraderats till C efter godkänd åtgärdsplan.

Tabell 1.to: Björn Qvarfordt.
Tabell 1
Enligt Socialstyrelsens krav ska kvaliteten i specialiseringstjänstgöringen granskas och utvärderas av en extern aktör. Det bör ske vart femte år och sker vanligen med hjälp av SPUR-inspektion. Om granskningen eller utvärderingen visar att det finns brister, ska vårdgivaren åtgärda dessa. Syftet med granskningen är att ST-läkarna ska erbjudas en likartad och jämn utbildning oavsett på vilken klinik i landet utbildningen bedrivs.
GRADERING
A. Socialstyrelsens föreskrifter och allmänna råd följs. Övriga kvalitetskriterier är uppfyllda men enstaka undantag kan förekomma.
B. Socialstyrelsens föreskrifter och allmänna råd följs.
C. Socialstyrelsens föreskrifter följs. Allmänna råd följs i väsentliga delar men brister förekommer. Åtgärder rekommenderas.
D. Brister har påvisats vad gäller följsamheten till Socialstyrelsens föreskrifter. Åtgärder krävs.

TEAMOLMED – DIN PARTNER FÖR AVANCERADE ARMPROTESER
TeamOlmeds mobila specialistteam för armproteser erbjuder innovativa och individuella lösningar för patienter i hela Sverige, även i regioner där vi inte har regionsavtal. Med djupgående expertis och den senaste tekniken skapar vi proteser som ger både funktion och estetik.
Kontakta oss idag för en konsultation!
kungsbacka@teamolmed.se


Bedömning sker enligt gradering A D (se faktaruta). 2022 var det ingen klinik som landade på
Kajsa Thulin Studierektor Region Jönköpingslän Pro-rektor för ST-skolan SPUR- och Kvalitetsansvarig SOF kajsa.thulin@rjl.se
www.teamolmed.se Ortopediskt Magasin 1/2024 45
Tack ...
Säg tack, förlåt och säg ifrån! Alltför många, i runda slängar fyra av fem medarbetare, upplever att de inte får tillräcklig personlig uppskattning för sina ansträngningar, för sina idéer och för sin hjälpsamhet. De flesta förväntar sig varken bonus eller applåder, men ett rakt och tydligt tack. Det är du, det är

Drill. Pop. Done. Fitting a myoelectric device has never been easier.
Find Out More
Tänkvärda ord
46 Ortopediskt Magasin 1/2024
Nya SOF-medlemmar
Andreas Hallén, Linköping
Rasmus Grimsgård, Kristianstad
Antonia Kullström, Kalmar
Ifrah Artan, Malmö
Rasmus Eriksson, Varberg
Emma Karlsson, Örebro
Thyra Löwenmark, Luleå
Erik Bysell, Östersund
Andreas Druvefors, Jönköping
Sara Wikström, Umeå
Patrick Eriksson, Kareby
Jenny Bäckman, Halmstad
Carl Flivik, Helsingborg
Klas Turdell, Östersund
Erik Andersson, Örebro
Joakim Öhman, Kalmar
Charlotte Aagardh, Kalmar
Katarina Lundgren, Kalmar
Claes Rydin, Stockholm
Johan Ljungberg, Stockholm
Sarah Hertzberg, Stockholm
Emelie Johansson, Växjö
Perna Ighani Arani, Örebro
Linnéa Nessvi, Norrköping
Oskar Kjellander, Norrköping
Linnéa Örtengren, Vänersborg
Erik Lång, Gävle
Henning Fernström, Nyköping
Caroline Letzner, Skellefteå
Cathrine Gennert Jakobsson, Trollhättan
Mikael Andersson, Lycksele
Emma Dahlin, Malmö
Agnes Dahlström, Halmstad
Simon Blixt, Uppsala
Michael Axenhus, Stockholm
Gustav Nilsson, Stockholm
SOF:s företagsmedlemmar
Anatomica AB
Bolshedens Industriväg 20
427 50 BILLDAL
Kontakt: Sverker Stomberg sverker.stomberg@ anatomica.se www.anatomica.se
Arthrex Sverige AB
Textilgatan 43
120 30 STOCKHOLM
Kontakt: Johan Karlsson johan.karlsson@arthrex.se www.arthrex.se
DePuy Synthes
Kolonnvägen 45
170 67 SOLNA
Tfn: 08-626 22 00 info.se@synthes.com www.depuysynthes.com
Episurf Europe AB
Karlavägen 60
114 49 Stockholm
Kontakt: Veronica Scholz Castro nfo@episurf.com www.episurf.com
Heraeus Medical AB
Vasagatan 28
111 20 Stockholm
Kontakt: Eva Norrbin eva.norrbin@heraeus.com www.heraeus-medical.com
Link Sweden AB
Box 180
184 22 AKERSBERGA
Kontakt: Gunilla Eriksson link.sweden@linksweden.se www.linksweden.se

Johann Varenhorst
Överläkare Johann Varenhorst, Norrköping, har efter en kort tids sjukdom avlidit vid en ålder av 53 år. Han sörjs närmast av hustrun Jenny och barnen Bertil och Hedda, samt övrig nära familj.
JConMed/Linvatec Sweden AB
Datavägen 10 D
436 32 ASKIM
Kontakt: Sofia Palomaa sofiapalomaa@conmed.com
Sectra Orthopaedics AB
Teknikringen 20 583 30 LINKÖPING
Kontakt: Ulrika Vach ulrika.vach@sectra.se www.sectra.com
Smith & Nephew AB Krokslättsfabriker 39 431 37 MÖLNDAL
Kontakt: Thomas Weine
Tfn: 031-746 58 00 www.smith-nephew.com
Zimmer Biomet Sweden AB Industrivägen 4 433 61 SÄVEDALEN
Kontakt: Jenny Stokke jenny.stokke@ zimmerbiomet.com www.zimmerbiomet.com
Ottobock Scandinavia AB Box 4041
169 04 Solna
Kontakt: Anett GrusserPettersson anett.grusser-pettersson@ ottobock.se www.professionals.ottobock.se
Stryker AB
Långhusgatan 5B 215 86 MALMÖ
Kontakt: Åsa Svanberg asa.svanberg@stryker.com www.stryker.com
ohann växte upp i Linköping och Norrköping i en familj där pappa Eberhard arbetade som läkare. Kanske var det där Johanns intresse för medicin, och att hjälpa andra människor, grundlades. Han studerade på läkarlinjen i Uppsala där han tog examen 1995 och flyttade sedan tillbaka till Östergötland. Han träffade sin fru, Jenny, på lasarettet i Motala där han gjorde sin AT-tjänstgöring och sedan även påbörjade sin karriär inom ortopedin. Paret flyttade sedan till Norrköping där Johann började på ortopedkliniken på Vrinnevisjukhuset och blev specialist i ortopedi 2003.
Fallenheten för yrkesinriktningen som ortoped var uppenbar och den allmänna kunskapen imponerade. Praktiska moment inom ortopedin var aldrig svåra, utan sågs som roliga och utmanande. Behövde man bolla lösningar på kluriga fall kunde man vara säker på att få kloka svar och bra tips. Därtill med en god portion humor – Johann hade aldrig långt till skratt och var uppskattad av personalen både på avdelning, mottagning och operation.
Som färdig specialist riktade han först in sig mot axelkirurgi, förutom att vara schemaläggare och senare klinikens studierektor för ST-läkare. Hans kirurgiska kompetens och intresse förde sedermera in honom mot höftprotesrevisioner och ett ansvar för den så kallade ”Benbanken”. Något som krävde struktur och administrativ ordning, vilket Johann bemästrade till fullo.
Vid sidan av familj och arbete uppskattade Johann resor, film, teknik och musik. Ett uppskattat resmål var Sydafrika. Han spelade genom åren i flera olika bandkonstellationer och lyssnade gärna på såväl klassisk musik som Kraftwerk. Intressena delades också i den nära kamratgrupp från studie- och AT-tiden som årligen träffades för fiskehelger och middagar.
Johann var definitionen av en ”plus-person”, någon som skötte sitt jobb på ett utmärkt sätt, ställde upp för andra och bidrog till god stämning på kliniken. Saknaden efter honom på ortopeden i Norrköping är stor. Vi minns honom med värme och tacksamhet.
Kollegorna
Jonas Werner, Peter Cratz
Helene Andersson Molina, Lotta Fornander
SOF-medlemmar TILL MINNE AV Ortopediskt Magasin 1/2024 47
Framtidens armproteser
Teamolmed satsar på innovation och specialistkompetens

Sektionen för armproteser och silikon är en specialistenhet inom Teamolmed med djupgående expertis. Medarbetarna här brinner för att hjälpa människor med avvikelser på de övre extremiteterna.
Ssamt rehab-personal för att tillsammans med patienterna tillverka avancerade och kosmetiska proteser baserat på evidensbaserad praktik och den senaste tekniken.
från vänster: Karen Alkanger, Alexander Bremberg, André Matos, Stewe Jönsson, Kenth Lund, Christoffer Arthurson, Charlo?a Hübner och Peter Sommar
Peter Sommar
Armproteser är normalt ett smalt expertområde med förhållandevis få brukare med olika förutsättningar och det är svårt för allmänna ortopedingenjörer att samla på sig de kunskaper som krävs för att kunna leva upp till den höga ortopedtekniska standarden som protesförsörjning för övre extremitet innebär. För att hålla hög kunskapsnivå arbetar Teamolmed ständigt med utveckling och har utöver sin mobila specialistenhet genomfört omfattande internutbildningar och stärkt upp flera lokala ortopedtekniska kliniker runt om i landet
Leg. Ortopedingenjör
Teamolmed
Sek$onen för armproteser och silikon
I utbildningssatsningen har teori blandats med praktiska moment, gruppen av kliniker har träffats vid flera tillfällen under två års tid. Vi har gemensamt haft olika patientfall med stor variation av protesförsörjning, tillverkat olika hjälpmedel till dessa, samt haft genomgångar av olika lösningar vi använder idag och vad vi bedömer kommer vara framtidens ortopedteknik. I programmet har fokus varierat mellan hylsmodeller, myoelektriska system, tillverkningsmetoder, proteser till barn med kongenitala avvikelser, möjligheter för osseointegrerade patienter samt hur träning kan genomföras med patienter och teamsamverkan med arbetsterapeut. Mycket tid har också lagts ner för att gå igenom flertalet nya avancerade händer, 3D-printing och skanningstekniker. Programmet har bestått av tio enskilda block där gruppen har spenderat 1-2 heldagar för varje moment.
Utbildningssatsningen har gett Teamolmeds specialistteam för armproteser världsunika kunskaper för att ge bästa möjlighet att hjälpa patienter.
I Ukraina har kriget förändrat faktumet att det finns förhållandevis få brukare och kompetens inom detta område har i princip helt saknats. Genom samarbetet med organisationen ProtezHub genomfördes därför en intensivutbildning för ukrainska ortopedingenjörer på Teamolmeds specialistklinik i Kungsbacka.
Precis som för Teamolmeds internutbildning hölls teori- och praktikutbildning. För att säkerställa klinisk relevans fick ortopedingenjörerna tillverka proteser åt två patienter från Ukraina som hade följt med till Kungsbacka. Båda patienterna har allvarligt skadats i kriget och blivit amputerade på överarmsnivå. Utbildningen avslutades med inträning av protesen tillsammans med en arbetsterapeut och efter det kunde de ukrainska patienterna åka hem med välfungerande proteser.
Utbildningen innebar intensiva, givande och värdefulla veckor, det blev professionella diskussioner men även djupa och svåra samtal om skillnader i våra länder och vad som händer när det blir krig.
SOIF-nytt
Från vänster: Karen Alkanger, Alexander Bremberg, André Matos, Stewe Jönsson, Kenth Lund, Christoffer Arthurson, Charlotta Hübner och Peter Sommar.
48 Ortopediskt Magasin 1/2024
Utbildningen innebar intensiva, givande och värdefulla veckor, det blev professionella diskussioner men även djupa och svåra samtal om skillnader i våra länder och vad som händer det blir krig.
Irina Tkach, Ortopedingenjör från Dnipro.
”Jag har fått så mycket ovärderlig kunskap. Under de här två veckorna har jag lärt mig mer än vad jag skulle göra på två år hemma. Vi är väldigt tacksamma att vi fick komma hit med våra patienter”
”Här jobbar personer med så mycket unik erfarenhet och den kunskap vi fått ta del av är sådant man inte kan läsa sig till i en bok. Både jag och Volodjimir har arbetat länge men vi har fått kunskap om detaljer och teknologi som vi inte visste om”
Vilka utbildningar
”Jag har få* så mycket ovärderlig kunskap. Under de här två veckorna har jag lärt mig mer än vad jag skulle göra på två år hemma. Vi är väldigt tacksamma a* vi fick komma hit med våra paAenter”
behöver vi framöver?
”Här jobbar personer med så mycket unik erfarenhet och den kunskap vi få* ta del av är sådant man inte kan läsa sig All i en bok. Både jag och Volodjimir har arbetat länge men vi har få* kunskap om detaljer och teknologi som vi inte visste om”
IRINA TKACH
Ortopedingenjör från Dnipro
Ljuset är så sakta på väg tillbaka igen efter några riktigt mörka månader och förhoppningsvis har vi ett bra 2024 framför oss, såväl privat som yrkesmässigt. Livet är fullt av utmaningar men även möjligheter.
och värdefulla veckor, det blev professionella samtal om skillnader i våra länder och vad som händer
Dnipro.
Under februari månad rivstartade SOIF året med två KAFO kurser med Dave Buchanan. Lite av en favorit i repris då kursen för första gången genomfördes redan under tidig höst 2023. Först ut var Umeå och därefter Örebro. Efterfrågan på dessa praktiska kurser har varit stor och vi valde att förlänga kursen med ytterligare en dag för att ge möjlighet till fördjupade diskussioner och flera praktiska moment. Alla kurser har varit fulltecknade vilket tyder på ett uppdämt behov av utbildning bland våra medlemmar.
ovärderlig kunskap. Under de här två veckorna har jag lärt göra på två år hemma. Vi är väldigt tacksamma a* vi paAenter”
så mycket unik erfarenhet och den kunskap vi få* ta del läsa sig All i en bok. Både jag och Volodjimir har arbetat kunskap om detaljer och teknologi som vi inte visste om”



Detta får oss att tänka på vilka möjligheter vi som ortopedingenjörer har att vidareutbilda oss. Kanske kan dessa kortare kurser/utbildningar likt ovan fungera som ett fullgott alternativ för kompetensutveckling? Kanske kan dessa kurser i kombination med de Turnusutbildningar som vissa av de privata företagen erbjuder sina anställda vara gott nog? Vad kommer att krävas av oss som legitimerad personal i framtiden? Behöver vi någon form av årlig certifiering/auktorisering för att visa på att vi arbetar enligt de senaste rönen? Som ni ser så är det fler frågor än bra svar.
I sammanhanget bör nämnas en pågående utredning om behörighet och yrkesreglering inom hälso- och sjukvården och tandvården (Dir. 2023:148). Utredningen ska bl.a. kartlägga befintliga möjligheter till vidareutbildning för reglerade yrkesgrupper samt bedöma om det är lämpligt att införa krav på kontinuerlig fortbildning för vissa legitimerade yrkesgrupper och överväga hur övrig vårdpersonals behov av fortbildning kan tillgodoses. SOIF följer med spänning utredningens arbete och ämnar även medverka vid framtida möten med utredaren för att på så sätt få möjlighet att ge vår syn på saken. Fortsättning lär följa.
Att vi som bransch kan erbjuda adekvat och fortlöpande kompetensutveckling kan inte nog understrykas. Att ges möjligheten att utvecklas i sin yrkesroll genom bland annat någon form av vidareutbildning borde vara ett baskrav, dels för att vi ska kunna locka nya förmågor till vår bransch, men även för att få folk att stanna kvar i branschen.
För de som har möjlighet att åka på konferenser kan vi tipsa om två under 2024. Den första är OT World i Leipzig den 14–17 maj. Ett bra tillfälle att kunna känna och klämma på ortopedtekniska produkter från hela världen, i kombination med massor av intressanta föreläsningar. Den andra är vårt nordiska möte för ortopedingenjörer (NCPO) i Oslo den 8–10 november. Ett utmärkt tillfälle att träffa nya, såväl som välbekanta, kollegor från Sverige samt våra grannländer.
Återkom gärna till SOIF på info@soif.se om du har några förslag på utbildningar som du tycker behövs.
Ha en fortsatt trevlig vår!

 Peter Sommar Leg. Ortopedingenjör Sektionen för armproteser och silikon Teamolmed Göteborg
Peter Sommar Leg. Ortopedingenjör Sektionen för armproteser och silikon Teamolmed Göteborg
Per Källvant Vice ordförande SOIF Vibeke Musoke-Muwang Ordförande SOIF
Ortopediskt Magasin 1/2024 49
På bilden Irina Tkach och Volodymyr Pavliuk, båda ortopedingenjörer från Ukraina.
Sekundär frakturprevention efter höftfraktur
– ligger på låga nivåer och varierar mellan olika regioner
Enligt rekommendationer från Läkemedelsverket ska postmenopausala kvinnor och män över 50 år som drabbats av en fragilitetsfraktur utredas och läkemedelsbehandling ska alltid övervägas då den visat sig vara effektiv för att minska risken för nya frakturer.1,2,3
För de allvarligaste frakturerna som har en hög prioritet (höft fraktur och kotfraktur) kan enligt nuvarande rekommendationer medicinsk behandling sättas in direkt utan vidare utredning.1,4 Förstahandsval är bisfosfonater, de har visat sig minska kotfrakturer med 40-70% hos postmenopausala kvinnor med osteoporos, och höftfrakturer med 40-50% i studier i klinisk population.3 Vid intolerans mot bisfosfonat eller vid kontraindikation, som svår njursvikt, rekommenderas andrahandspreparatet denosumab. Socialstyrelsen satte redan år 2015 upp målet att öka andelen patienter med osteoporosläkemedel efter fragilitetsfraktur, från dåvarande 11% till 30%.5

I en nyligen publicerad artikel baserad på övergripande nationella data undersökte vi aktuell förskrivning och fann att andelen patienter som får sekundär frakturprevention efter fragilitetsfraktur är fortsatt låg i Sverige.6 Mellan 2018 och 2020 fick 8-17 % av kvinnorna och 5-9 % av männen sekundär farmakologisk profylax efter en fragilitetsfraktur.6 I en aktuell studie som presenteras nedan undersökte vi om det fanns regionala skillnader i förskrivning av osteoporosläkemedel efter höftfraktur specifikt.7 I samma studie undersöktes också den regionala förskrivningen av osteoporosläkemedel till befolkningen 70 år och äldre (totalt via apotek och givet inom vården).
Material och metoder
Figur 1 visar andelen patienter > 70 år med höftfraktur som får receptförskrivna osteoporosläkemedel via apotek. Andelen som förskrivits osteoporosläkemedel varierar regionalt från några få procent (3.3% kvinnor och 2% män, Dalarna) till runt var tredje person (38% kvinnor och 27% män, Jämtland). Dalarna tillhör emellertid de län som har en ökande användning av rekvisitionsläkemedel (Figur 2) varför andelen som behandlas medicinskt efter höftfraktur sannolikt är högre än vad som kan identifieras via läkemedelsregistret och därmed visas i Figur 1. I andra län såsom tex. Norrbotten är andelen rekvisitionsläkemedel låg varför bilden över andelen individer som förskrivits osteoporosläkemedel efter en höftfraktur sannolikt är mer rättvisande för total mängd.
Figur 1. Andel av höftfrakturpatienter >70 år som förskrivits och hämtat ut osteoporosläkemedel på apotek det första året efter en höftfraktur i Sveriges olika perioden 2011 till 2020.
1. Vi inkluderade alla som drabbats av en första höftfraktur (ICD S72.0-S72.2) mellan åren 2017-2020, vilka identifierades via patientregistret. Osteoporosläkemedel som förskrivits på recept och hämtats ut via apotek identifierades på individnivå via läkemedelsregistret.
2. För att undersöka hur osteoporosläkemedel förskrivs regionalt identifierades alla personer i Sverige som var 70 år och äldre mellan 2011 och 2020 via registret över totalbefolkningen. Osteoporosläkemedel som förskrivits på recept och hämtats ut via apotek identifierades på individnivå via läkemedelsregistret. Läkemedel som rekvirerats till sjukvårdsinrättningar erhölls på en aggregerad nivå per län och ATC-kod (bisfofonater, denosumab, PTH/analoger, strontiumranelat) och inhämtades via e-hälsomyndigheten årsvis 2011-2020. Vi delade mängden läkemedel med andelen av befolkningen som var 70 år och
äldre inom varje region för att få en uppskattning över korrekt antal definierad daglig dygnsdos (DDD) per individ.7
Medicinsk sekundärprofylax efter höftfraktur är låg. I vår studie fann vi att mellan <5-35% av kvinnorna och <5-25% av männen med höftfraktur behandlats med osteoporosläkemedel inom 1 år, beroende på län (Figur 1). I tidigare regionala studier har man funnit liknande låga siffror. Från Skåne och Blekinge rapporterades från en prospektiv kohortstudie av 4322 patienter med höftfraktur 2010-2018, att så få som 7% av kvinnorna och 4% av männen fick
50 Ortopediskt Magasin 1/2024
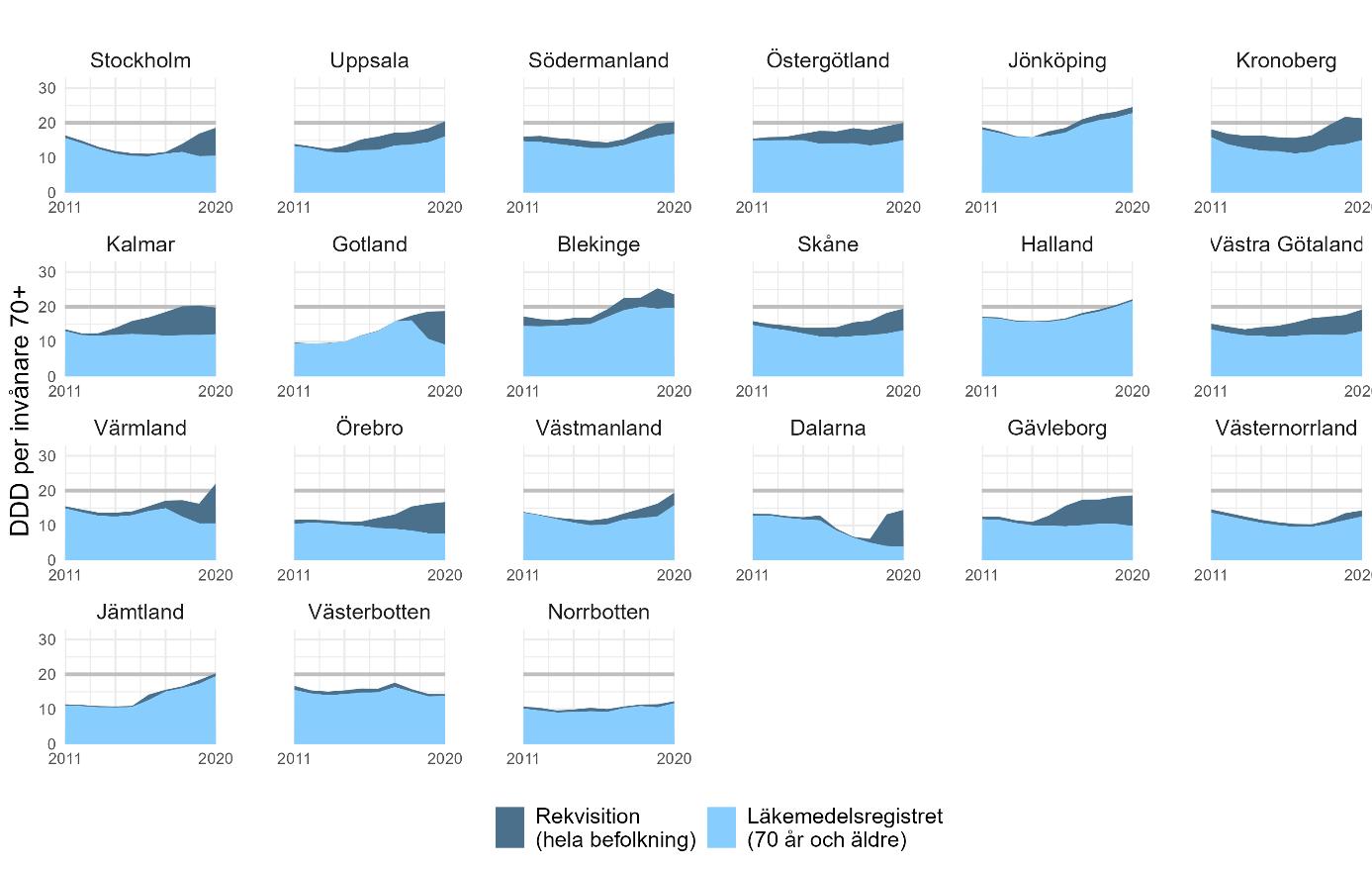
2.
mellan regionerna, både vad gäller mängden receptförskrivna osteoporosläkemedel via apotek, fördelningen mellan dessa och rekvisitionsläkemedel, samt utvecklingen över tid. I en av regionerna (Blekinge) behandlas cirka 30% av befolkningen 70 år och äldre med osteoporosläkemedel, medan andra regioner knappt når upp till 15%.
Minst mängd osteoporosläkemedel ges i Norrbotten, Västernorrland och Dalarna med mellan 10 och 15 DDD per invånare, 70 år och äldre. Det är också tydligt att rekvisitionsläkemedel är mer vanligt förekommande i vissa regioner än i andra.
receptförskrivet och uthämtat via apotek (ljusblått) samt rekvisitionsläkemedel (mörkblått) per invånare 70+ i Sveriges olika län under perioden 2011 till 2020.
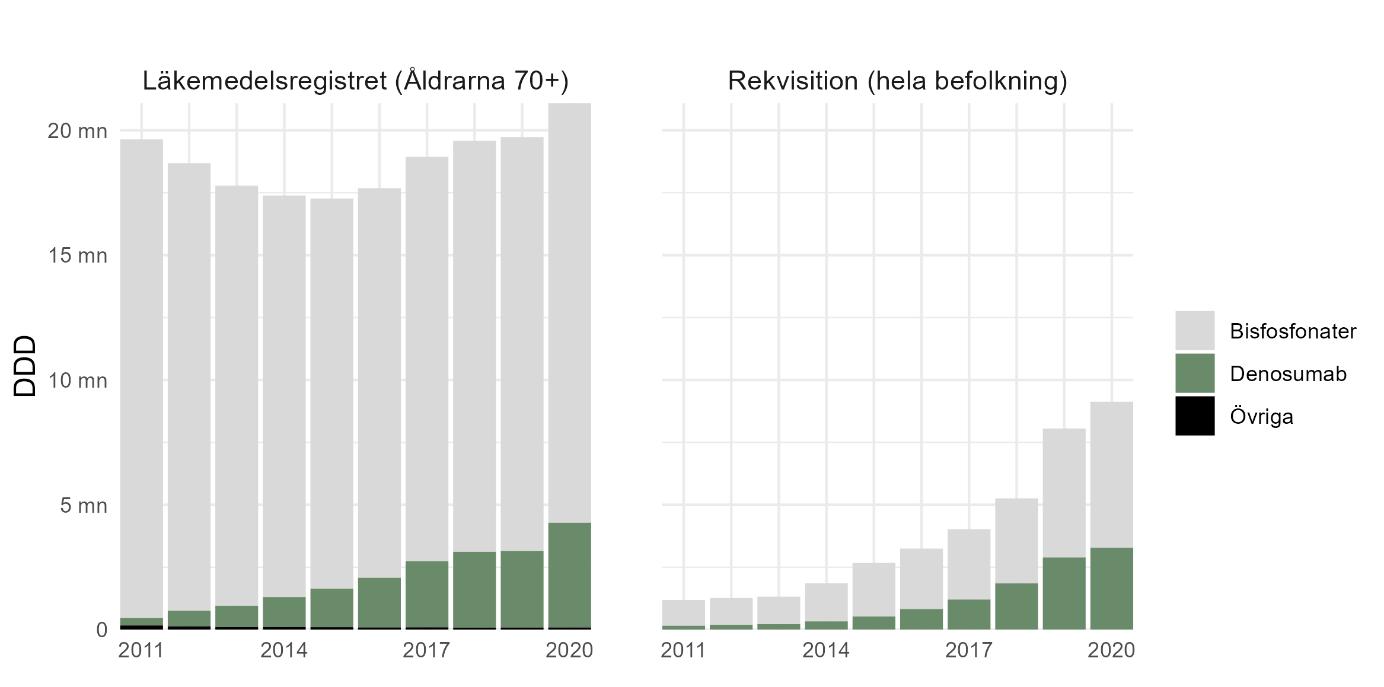
7
Figur 2. Antal dagligt definierade dygnsdoser (DDD) av osteoporosläkemedel
Figur
Resultaten visar att det föreligger tydliga skillnader
Ortopediskt Magasin 1/2024 51
Figur 3 visar den totala fördelningen mellan osteoporosläkemdel som hämtas ut via apotek respektive ges inom vården (rekvisition) samt typ av läkemedel. De mesta förskrivna preparaten var perorala bisfosfonater, medan intravenöst bisfosfonat och subkutant denosumab var vanligast bland rekvisitionsläkemedlen.
behandling efter frakturen.8 I Stockholm rapporterades att ca 10% av kvinnorna och 3.7% av männen >50 år fick antiresorptiva osteoporosläkemedel (receptförskrivna eller via rekvisition) efter någon osteoporosrelaterad fraktur under perioden 20122018.9 Dessa siffror ligger en bra bit under vad Socialstyrelsen angav 2015 som målnivå för medicinsk sekundär frakturprevention efter osteoporosrelaterad fraktur, nämligen >30%. Vid senaste uppdatering av målnivåer för osteoporos 202310 valde de dock att inte ange en målnivå utan att kalla det för en utvecklingsindikator.
Total förskrivning av osteoporosläkemedel via apotek har endast ökat marginellt mellan 2011 och 2020, medan läkemedel som ges som rekvisitionsläkemedel inom vårdinrättningar ökat något mer. Vissa län har hög andel osteoporosläkemedel via rekvisition, såsom Örebro, Gävleborg och Kalmar, medan osteoporosläkemedel i Jönköping, Halland och Jämtland nästan enbart är receptförskrivna och hämtas ut via apotek. Vissa län, Gotland, Värmland, Örebro och Dalarna, har en nedåtgående trend för receptförskrivna läkemedel, som kompenseras av ökad mängd rekvisitionsläkemedel (Figur 2).
Ökningen av rekvisitionspreparat (intravenöst bisfosfonat och subkutant denosumab) kan spegla att man via slutenvården eller öppenvården tagit ett större ansvar för osteoporosbehandlingen, att behandling ges i samband med höftfrakturen eller att frakturkedja etablerats (Figur 3).
Slutligen, Socialstyrelsens riktlinjer, Läkemedelsverkets rekommendationer och Sveriges kommuner och regioners (SKR) personcentrerade sammanhållna vårdförlopp (PSV) bygger på kännedom om vad som är en effektiv, säker och jämlik behandling. Trots det är behandlingsgraden för osteoporos och sekundärpreventionen i Sverige fortfarande låg och har stor regional variation.
De betydande regionala skillnaderna talar för att uppföljning och öppna jämförelser behövs, i en övergångsfas kanske dessa bör kopplas till ekonomisk ersättning för att nå en förbättrad vård för dessa patienter.

Implantatrelaterade ortopediska infektioner 23 - 25 oktober 2024
Uppsala
Implantatrelaterade ortopediska infektioner
REFERENSER
1 Läkemedelsverket. Läkemedel vid osteoporos för att förhindra benskörhetsfrakturer - behandlingsrekommendation. 2020.
2 Crandall CJ, Newberry SJ, Diamant A, Lim YW, Gellad WF, Booth MJ, et al. Comparative effectiveness of pharmacologic treatments to prevent fractures: an updated systematic review. Ann Intern Med. 2014;161(10):711-23.
3 Ström O, Lauppe R, Ljunggren Ö, Spångéus A, Ortsäter G, O'Kelly J, et al. Real-world effectiveness of osteoporosis treatment in the oldest old. Osteoporos Int. 2020;31(8):1525-33.
4 Socialstyrelsen. Nationella riktlinjer för rörelseorganens sjukdomar 2021.
5 Socialstyrelsen. Målnivåer för rörelseorganens sjukdomar. 2015.
6 Ek S, Meyer AC, Sääf M, Hedström M, Modig K. Secondary fracture prevention with osteoporosis medication after a fragility fracture in Sweden remains low despite new guidelines. Archives of osteoporosis. 2023;18(1):107.
7 Modig K, Meyer A, Ek S, Sääf M, Hedström M. Förskrivning av osteoporosläkemedel och sekundär frakturprevention fortfarande på låga nivåer och med stor regional skillnad i landet. Läkartidningen 5-6, 2024.
8 Kulbay T, Hommel, Hedström. Sekundärprevention – fortfarande en utmaning efter fragilitetsfraktur. Få läkemedelsbehandlingar efter höftfrakturer – trots frakturkedjor. Läkartidingen. 2021(2021;118:21033).
9. Freyschuss B, Svensson MK, Cars T, Lindhagen L, Johansson H, Kindmark A. Real-World Effectiveness of Anti-Resorptive Treatment in Patients With Incident Fragility Fractures—The STORM Cohort—A Swedish Retrospective Observational Study. 2022;37(4):649-59.
10 Socialstyrelsen. Nationella riktlinjer Indikatorer – vård vid rörelseorganens sjukdomar Reumatoid artrit, axial spondylartrit, psoriasisartrit, artros och osteoporos 2023.

Margareta Hedström Överläkare, Professor Karolinska Universitetssjukhuset

Svensk Ortopedisk
Förening och Svenska Infektionsläkarföreningen inbjuder till gemensam
Mål
Implantatrelaterade ortopediska infektioner
23 - 25 oktober 2024 i Uppsala
Ansökan till kursen hittar du via QR-koden här:


Mål

Svensk Ortopedisk Förening & Svenska Infektionsläkarföreningen inbjuder till gemensam utbildning
23 25 oktober 2024
Uppsala
23 - 25 oktober 2024
Uppsala

Implantatrelaterade ortopediska infektioner
Infektionsläkarföreningen
– Ge insikt i viktiga bakomliggande principer i handläggningen Implantatrelaterade ortopediska infektioner.
– Uppnå nödvändiga kunskaper för att på konsult- och bakjoursnivå kunna hantera frågeställningar om Implantatrelaterade infektioner.
• Ge insikt i viktiga bakomliggande principer i handläggningen av implantatrelaterade ortopediska infektioner.
Målgruppen är i första hand specialistläkare.
Kursupplägg
• Uppnå nödvändiga kunskaper för att på konsult- och bakjoursnivå kunna hantera frågeställningar om Implantatrelaterade ortopediska infektioner.
Stor tyngd kommer att läggas på falldiskussioner.
Mål – Ge insikt Implantatrelaterade – Uppnå kunna infektioner.
Kursledning
Målgruppen är i första hand specialistläkare.
Stergios Lazarinis, Anna Stefánsdóttir (SOF)
Kursupplägg: Stor tyngd kommer att läggas på falldiskussioner.
Målgruppen
Bo Söderquist, Staffan Tevell, Jonatan Tillander (SILF)
Kursledning: Stergios Lazarinis, Anna Stefánsdóttir (SOF), Bo Söderquist, Staffan Tevell, Jonatan Tillander (SILF)
Vi har plats för 42 kursdeltagare (21 ort och 21 inf). Först till kvarn, men vi prioriterar även efter parvis anmälda team bestående av infektionsläkare/ortoped samt geografisk spridning.
Arrangör:
Kursupplägg
Vi har plats för 42 kursdeltagare (21 ort och 21 inf). Först till kvarn, men vi prioriterar även efter parvis anmälda bestående av infektionsläkare/ortoped samt geografisk spridning
Arrangör:
SOF: Christian Carrwik, Ortopedkliniken, Akademiska Sjukhuset, Uppsala (utbildningsansvarig@ortopedi.se)
Stor tyngd
Kursledning
Stergios
SOF: Christian Carrwik, Ortopedkliniken, Akademiska Sjukhuset, (utbildningsansvarig@ortopedi.se)
SILF: Johan Tham, Skånes Universitetssjukhus, Malmö. (johan.tham@med.lu.se)
SILF: Johan Tham, Skånes Universitetssjukhus, Malmö. ( johan.tham@med.lu.se)
Anmälan senast 31/5 2024.
Anmälan via formulär på ortopedi.se/utbildning
Anmälan senast 31/5 2024. Anmälan via formulär på ortopedi.se/utbildning
Kostnad: Preliminär kostnad 7500 kr exklusive logi.
Bo Söderquist, Vi har plats Först till bestående
Arrangör:
Kostnad: Preliminär kostnad 7500 kr exklusive logi.
SOF: Christian (utbildningsansvarig@ortopedi.se
SILF: Johan
52 Ortopediskt Magasin 1/2024

Bland tigrar och felställda frakturer i Indien
Sedan snart tio år är traumasektionen vid ortopedkliniken på Akademiska Sjukhuset värd för AO Felllowship i Frakturkirurgi.
Varje år tar vi emot två-fyra fellows och hittills har vi haft kolleger från bland annat Indien, Japan, Oman, Egypten, Saudiarabien, Nederländerna, Italien, Grekland och Rumänien på besök. Fellowshipet är 6 veckor långt, där AO väljer ut kandidater från intresserade som via AO sökt fellowship. AO bidrar med ett ganska generöst stipendium för omkostnaderna för uppehälle i värdstaden. Att ta emot fellow är väldigt berikande och många vänskapsband har knutits.
Vår första fellow, Devashis Barick från Indien, har kontinuerligt hört av sig med spännande patientfall. Ofta patienter som sökt sent med fraktur, öppna frakturer eller andra svårigheter. Ständigt har han påmint oss om den stående invitationen att komma och besöka honom i Indien. I december förra året kom vi äntligen iväg.
Resan gick till Nagpur, som ligger mitt i Indien och utgör geografiska nollpunkten i landet sedan Indiens självständighet 1947. Nagpur ligger i delstaten Maharashtra och känd som apelsinodlingens huvudstad i Indien och världens huvudstad för tigrar. Devashis jobbar på en av stadens fyra universitetskliniker och hade förberett ett digert program för våra tio dagar på plats.
Första dagen efter lång flygning, ankomst mitt i natten (hotellrummet var tyvärr inte bokat för tidig incheckning ...) och jetlaggade med två timmars sömn i kroppen, anlände vi till operationsavdelningen vid Devashis klinik. Väl där erbjöds vi att vara med på morgonens operationsfall: en distal intraartikulär femurfraktur och en proximal humerusfraktur. Bra start på resan.
Operationsplaneringen gjordes på små CT-bilder, utprintade på folie, på salens ljusskåp. Implantat av olika slag fanns tillgängliga, de flesta var Indien-tillverkade kopior av välkända
implantat. Patienten var en ung man i 20-års åldern med motorcykelorsakad ledengagerande fraktur – en inte ovanlig kombination i den oerhört intensiva trafiksituationen i Nagpur. Ofta femfilig trafik på vägar med maximalt tre riktiga filer, dessutom med fritt strövande kossor och gatuhundar överallt.
Operationen tillsammans med den lokala indiske kollegan gick stegvis framåt med reposition av ledfragmenten med diverse stift. Lite oklart vad operationssköterskan förstod av vår kommunikation, då vi fick varierande stift mellan 1-3 mm i diameter. Det hela fixaredes sedan med plattor och mjukdelarna slöts.
Vi gjorde också en andra operation med lateral tillgång på en axelfraktur. Patienten var vaken med fantastiskt välfungerande blockad. Plattan återigen en lokal kopia av välkänd typ. Grövre icke resorberbara trådar användes inte av kostnadsskäl.
Generellt så var det många personer på sal. Sterilitet som kanske, enligt våra standarder, var lite tveksam. Instrumentarium och implantat utan den ordning som vi är vana vid, tack vare våra operationssköterskor i Sverige. Genomlysning utfördes av röntgenassistent med utmärkt precision.
Devashis förevisade också ett fantastiskt välutvecklat medicinskt bibliotek med en otrolig mängd facklitteratur för utlåning, samt tidskrifter att läsa på plats.
Under de följande dagarna bjöds vi till flera möten med sjukhusets ledning och ortopedkollegor, där vi efter en välkomstceremoni förärades plaketter och diplom. Vi presenterade vår verksamhet och hur specialistutbildningen är uppbyggd i Sverige. På fredagskvällen arrangerades regionens månatliga ortopedmöte med deltagare från fyra universitetssjukhus. Vi fick presentera vår syn på multitrauma, bäckenkirurgi och övre extremitetsosteosyntes kontra protesersättning. Ett hundratal kollegor deltog i en spännande diskussion kring presenterade fall, och avslutade med kryddstark indisk buffé innan man åkte hem till familjen,
Reserapport
Ortopediskt Magasin 1/2024 53
Olle Wolf och Devashis Barrick med två lokala kollegor vid operation av axelfraktur.


lagom till midnatt. Alltså varken fredagstacos eller ”På Spåret” med familjen ...
På söndagen stod utbildningsaktivitet för universitetssjukhusens ST-läkare på schemat. Efter stående frukost presenterades flertalet fall av ST-läkare med god litteraturbaserad bakgrundsinformation. Varje fraktur tycktes vara mer snedläkt och felläkt än den förra.
Ett genomgående tema i fallen var fördröjning av något slag; av patient, doktor eller alternativ behandling. Efter varje presentation inbjöds vi som gäster att komma med de första kommentarerna, innan de egna överläkarna fick kommentera. Sammanfattningsvis en helt fullsatt utbildningsaktivitet på en söndag där vi imponerades av utbildningsviljan.
Sjukvård i Indien, som vi förstod det, är allmänt tillgänglig och det finns ett slags högkostnadsskydd på 10 rupier (1,50 kr) för sex månader. Då får man den behandlingen som staten föreskrivit som standard. De bättre bemedlade har ofta en försäkring, som vid exempelvis en elektiv höftprotes, täcker kostnader för mer beprövade implantat av bättre kvalitet.
Många patienter söker sent för sin skada. En del har först sökt hjälp hos den lokale ”healern”, som ibland provat salva och rökelser mot frakturer med felställning. Lepra är en sjukdom som fortfarande förekommer i Indien och Devashis klinik opererar cirka 20 patienter med ortopediska komplikationer varje år. Lepra är en bakteriesjukdom som angriper huden och de perifera nerverna, med nedsatt skyddssensibilitet som följd. Lepra kan behandlas med kombinationer av antibiotika. Sjukdomen är förenad med socialt stigma och patienterna söker tyvärr ofta sent och kan då vara i behov av komplicerade sentransfereringar.
Indiens landsfader, Mahatma Gandhi, bodde under en tid i Sewagram, en timmes bilresa från Nagpur. I anslutning till sitt boende och de byggnader där utbildning bedrevs, byggdes också ett sjukhus med medicinutbildning. De nya studenterna tillbringar fyra veckor i Gandhis Ashram (by) där de väver bomullstyg och syr sina egna kläder. Vare årgång
studenter adopterar en närliggande by och hjälper sedan invånarna med att utveckla hygienbyggnader och underlättar kontakten med sjukvården. Efter dessa inledande veckor bor studenterna sedan på sjukhusområdet under medicinutbildningen.
Generellt så var det en underbar resa där vi hela tiden bjöds på kryddstark och fantastiskt god indisk mat. Favoriten var dock inte de långkokta lammklövarna. Känslan när man med tungan skulle dra av trampdynan från benet var sådär. Som besökare väckte vi uppmärksamhet nästan varthän vi kom. Våra indiska kollegor och personer på stan stannade oss flera gånger dagligen för att arrangera gruppbilder.
Avslutningsvis begav vi oss till ett närliggande naturreservat för tigersafari. Vi färdades guidade i öppna jeepar i djungler, som inspirerade Rudyard Kipling till Djungelboken. Under dagen såg vi nästan alla djur i ”Djungelboken”, men inga tigrar. När kvällen började närma sig och vi var redo att ge upp började plötsligt aporna att föra liv och försvann upp i träden. Då stod de där, en majestätisk tigerhona och hennes två drygt årsgamla ungar. De paraderade sakta nära intill oss där vi satt uppkrupna och fascinerade i jeepen. Mäktig upplevelse att få se dessa vackra ståtliga djur i det fria.
Den vänlighet vi togs emot med under hela vistelsen gör att vi gärna fortsätter ta emot fellows i Uppsala. Utbytet är på flera plan. Dels får vi diskutera vad vi gör och varför, dels kommer man snabbt in på resursfrågor, utbildningsrelaterade frågor, men framför allt är dessa möten eller utbyten en möjlighet att öppna upp sitt hem för en måltid och dela med sig av lokala traditioner. De fellows vi haft har i de allra flesta fall varit oerhört sociala och öppna och många på kliniken har haft intressanta samtal och middagsgäster.
Olle Wolf Peter Ström
Båda överläkare vid traumasektionen VO Ortopedi & handkirurgi Akademiska sjukhuset i Uppsala
54 Ortopediskt Magasin 1/2024
Peter Ström presenterar svenska förhållanden vid regionalt möte. Olle och Peter flankerade av ortopedkollegorna på NKP Salve Institute of Medical Sciences vid välkomstmötet.



Operio är ett mobilt sterilzons- aggregat med integrerat eller avtagbart assistansbord, avsett för användning i den sterila operationszonen.
Med ett riktat ultrarent luftflöde skyddar Operio både sårområde och sårnära sterila instrument mot bakteriebärande partiklar.
Det finns idag över 900 installationer i EU inom alla typer av kirurgi och andra infektions ingrepp, som också har resulterat i en mängd kliniska studier med övertygande resultat.
www.toulmeditech.com

Ortopediskt Magasin 1/2024 55
Devashis och Olle framför den renoverade läkarhissen.
Olika strategier för behandling av dislocerad cervikal höftfraktur
uppgifter om patienternas sjuklighet och aktivitet saknas. I registerdata finns alltid en selektionsbias, där ”lämpliga” patienter för respektive metod selekterats av behandlande läkare. Det illustreras av att våra resultat för ligger i linje med andra registerstudier, men lägre än randomiserade studier, där reoperationsfrekvensen var 37-51% samt 4-9% efter osteosyntes respektive protes. Å andra sidan speglar våra resultat den praxis vi arbetar efter i Sverige, och siffrorna kan användas i de dagliga samtalen med patienter, som ett underlag för informerat samtycke.
Cervikala höftfrakturer behandlas antingen med osteosyntes eller höftprotes. Behandlingsvalet avgörs av graden av felställning i frakturen men också av faktorer som ålder, aktivitetsnivå och samsjuklighet.
Vid påtagligt felställd fraktur är ofta blodförsörjningen till ledhuvudet skadad. Osteosyntes kan då leda till utebliven läkning och vävnadsdöd i ledhuvudet (osteonekros). Därför lämpar sig oftast höftprotes bättre som behandling, eftersom patienten blir smärtfri snabbare och därmed kan inleda sin träning tidigare. Höftprotes är ett betydligt större ingrepp, men leder till färre reoperationer än osteosyntes.
I Frakturregistret (SFR) har vi sett ett trendskifte för ”yngre äldre” (här definierat som 60-69 år) med dislocerade cervikala frakturer (dFNF). Med reservation för att relativt få kliniker medverkade 2013 noterades då att 20% av dessa patienter behandlades med osteosyntes, medan det var 11% 2023. Således en halvering! Så frågan är, hur går det för våra yngre äldre efter frakturbehandlingen i fråga om reoperationer och mortalitet?
METOD
Vi utgick från alla över 60-69 år som opererats för dFNF mellan 2012 och 2018 och var registrerade i SFR. 879 hade primärt behandlats med totalprotes, 359 med osteosyntes. Därefter kopplades deras data med eventuella uppgifter i Svenska ledprotesregistret. Därmed kunde reoperation med ledprotes efter osteosyntes, respektive revision av primär ledprotes, fastställas. Vi använde oss av en competing risk-modell där konkurrerande utfall var död. Metoden ger ett bättre mått på hur många som verkligen hamnar på operationsbordet, jämfört med Kaplan-Meiers metod som ger ett risk-estimat.
REOPERATIONER
Av de som opererats med osteosyntes genomgick 31% reoperation med protes inom 5 år. Mer än hälften av reoperationerna skedde redan under första året. Bland dem som fått protes som första behandling genomgick 4% en revision inom 5 år. Även här inträffade hälften (2%) av revisionerna under första året.
MORTALITET
Båda grupperna uppvisade omkring 20% 5-årsmortalitet. Vi tolkar mortaliteten mer som ett tecken på hur lika grupperna är, avseende samsjuklighet och mobilitet, än som ett resultat i sig.

Competing risk (reoperation och mortalitet) för patienter opererade med osteosyntes.
ARTIKELN I ACTA:
The different strategies in treating displaced femoral neck fractures: mid-term surgical outcome in a register-based cohort of 1,283 patients aged 60–69 years –PMC (nih.gov).
Acta Orthoppaedica 2023; 94: 505–510.
Johan Lagergren, Sebastian Strøm Rönnquist, Olof Wolf, Sebastian Mukka, Michael Möller, Jonatan Nåtman, Cecilia Rogmark.
Competing risk analys (revision och mortalitet) för patienter opererade med helprotes.
DISKUSSION
Metoderna är två olika koncept. Osteosyntes är ledbevarande och en majoritet kommer att behålla sin biologiska höft. För dem som behöver opereras på nytt är tiden efter frakturen smärtsam och rehabiliteringen svår, men sekundär ledprotes är en beprövad metod. Primär (total)protes innebär att höften "offras" även hos dem som skulle ha läkt, men risken i form av reoperation är mycket lägre. Dock är 5 år i kortaste laget för uppföljning av en protes, sena komplikationer kan tillstöta. Studien begränsas av att uppgifter om patienternas sjuklighet och aktivitet saknas. I registerdata finns alltid en selektionsbias, där ”lämpliga” patienter för respektive metod selekterats av behandlande läkare. Det illustreras av att våra resultat ligger i linje med andra registerstudier, men lägre än randomiserade studier, där reoperationsfrekvensen var 37-51% samt 4-9% efter osteosyntes respektive protes. Å andra sidan speglar våra resultat den praxis vi arbetar efter i Sverige, och siffrorna kan användas i de dagliga samtalen med patienter, som ett underlag för informerat samtycke.

Johan Lagergren Överläkare, PhD Sjukhusen i Väster
Ur: Acta Orthopaedica
56 Ortopediskt Magasin 1/2024
Hur går det för 90-plussare efter höftprotesoperation?
Under perioden 1992-2019 mer än fördubblades antalet personer 90 år eller äldre i Sverige, medan ökningen för befolkningen i stort endast uppgick till knappt 20%.
Därmed tillhör ”90+ gruppen” den åldersgrupp som ökade mest. Få studier har undersökt utfallet efter operation med cementerad höftprotes vid primär artros i denna grupp.
Syftet med studien var att undersöka 30och 90-dagars postoperativ mortalitet, patientrapporterade utfallsmått, PROMs (smärta–Likert-skala, nöjdhet–Likert-skala, EQ-VAS), reoperationsfrekvens, riskfaktorer för reoperation och relativ patientöverlevnad hos patienter 90 år eller äldre.
I Svenska ledprotesregistret identifierades 167 091 patienter opererade med primär cementerad höftprotes (THA) på grund av artros åren 1992-2019. Patienterna delades in i grupper efter ålder vid operationstillfället: 60–74 (n=90 285), 75–89 (n=75 421) och 90 år eller äldre (n=1385). I studien ingick bara patienter som opererats med helcementerad protes då ocementerade komponenter knappast använts till patienter i 90+ gruppen. Antalet opererade patienter i denna grupp ökade kraftigt under perioden.
Vi fann att den äldsta gruppen hade den högsta postoperativa dödligheten, 1,7% och 2,6% vid 30 respektive 90 dagar. Kvinnor i 90+ gruppen rapporterade signifikant lägre pre- och postoperativ EQ-VAS jämfört med patienter i åldern 60–89 år, men rapporterade samtidigt minst smärta och högst patientnöjdhet 1 år efter operationen.
Reoperationsfrekvensen 2 år efter operationen var högst i 90+ gruppen (2,7%), där orsakerna djup infektion (1,5%), luxation (0,8%) och periprostetisk fraktur (0,4%) dominerade. Stigande ålder, manligt kön och polerad stam var associerade med högre risk för reoperation inom 2 år. Den ålders- och könsmatchade relativa patientöverlevnaden efter 8 år var högre i samtliga patientgrupper. Högst var den i 90+ gruppen (studiegrupp/matchad population: ≥90 år (3,4%, 95% konfidensintervall [KI] 3,0–3,8) medan den i de två övriga grupperna låg strax över 1% (75–89 år: 1,4%, KI 1,4–1,4, och 60–74 år: 1,1%, KI 1,1–1,1).
Till skillnad från tidigare studier har vi studerat en ”ren” patientpopulation med uteslutande helcementerad totalprotes på grund av primär artros. 90+ gruppen är stor till antalet (n=1385) och PROM-data jämfört med tidigare publicerat material är omfattande.
Som förväntat fann vi högre dödlighet i 90+ gruppen jämfört med de yngre grupperna, men jämfört med ålders- och könsmatchade personer i befolkningen så var den lägre. Reoperation inom 2 år förekom oftare i 90+ gruppen medan patientnöjdhet och smärta 1 år efter
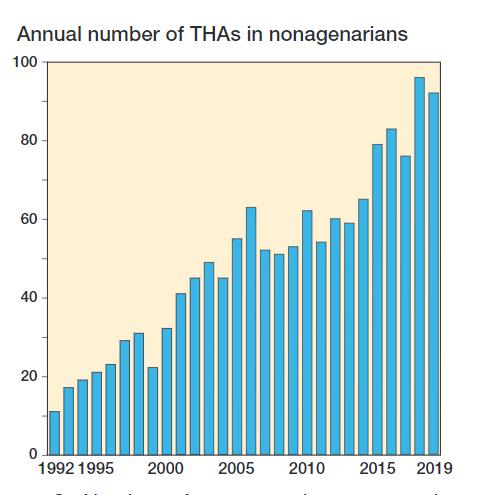
ARTIKELN I ACTA:
Outcome of patients with osteoarthritis aged 90 to 101 years after cemented total hip arthroplasty: 1,385 patients from the Swedish Arthroplasty Register.
Acta Orthoppaedica 2023; 94: 477-483.
Författare: Mattias Schaufelberger, Ola Rolfson och Johan Kärrholm.
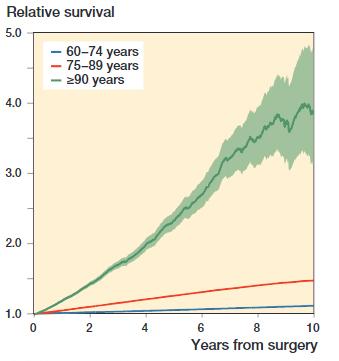
operation var lika bra eller bättre jämfört med de yngre grupperna. Vi anser att patienter 90 år eller äldre med primär artros inte ska nekas operation med höftprotes om cementerad teknik används. På grund av ökad skörhet jämfört med de yngre patientgrupperna tror vi att noggrann patientinformation, preoperativ optimering och remiss till erfaren operatör är nyckelfaktorer för ett optimalt resultat i denna patientgrupp.

Mattias Schaufelberger ST-läkare ortopedi Kungälv sjukhus
Ur: Acta Orthopaedica
Figur 2. Ålders- och könsmatchad relative patientöverlevnad jämfört med Sveriges befolkning. Medelvärde och 95% konfidensintervall.
Figur 1. Antal patienter 90 år och äldre som opererats med cementerad total höftprotes på grund av artros 1992-2019.
Ortopediskt Magasin 1/2024 57
Halverad tid i von Rosen-skena
Efter sammanslagning av barnortopedin i Lund och Malmö 2011 valdes den kortare behandlingstid, 6 veckor, som länge givits i Lund för Ortolanioch Barlow-positiva höfter. Tolv veckor i skenan har varit rutin i Malmö och är den behandling som är mest studerad. En kohortstudie från Lund, med 5–15 års uppföljning av 223 barn, hade dock visat att 6 veckors behandling ger goda resultat hos de flesta. Vi tog tillfället i akt att jämföra de två olika behandlingsprotokollen, vilket inte har gjorts tidigare.
IMalmö har alla barn som remitteras från BB för misstänkt höftluxation registrerats prospektivt sedan 1980-talet. Till studien inkluderades barn med konstaterad höftluxation födda 2003 t.o.m. 2010 (då röntgenbilder från 1-årskontroller finns lagrade digitalt sedan 2004). De hade alla behandlats i 12 veckor. Den andra studiegruppen var födda 2013–2019 i både Malmö och Lund men hade behandlats i 6 veckor. Fall med lägre grad av instabilitet inkluderades inte då de länge har behandlats i 6 veckor på båda orterna. Det primära utfallsmåttet var acetabular index (AI) vid 1 års ålder (Figur 1). Journaler granskades avseende komplikationer och tilläggsbehandlingar. Totalt inkluderades 134 (12 veckor) + 99 (6 veckor) barn.
Det var ingen signifikant skillnad i AI vid 1 års ålder mellan grupperna. Statistisk säkerställd ”non-inferiority” kunde påvisas för 6-veckorsgruppen (Figur 2). Vi fann inte heller olika andel dysplastiska ”outliers”: 9% av höfterna hade AI >30 grader i vardera gruppen.
Ett av de 233 barnen fick behandlings-failure med höftluxation som upptäcktes vid rutinmässig 3-månaderskontroll (röntgen). Hon hade en svårbehandlad luxation som krävde upprepade ingrepp och vi kan inte säga att hennes förlopp hade att göra med behandlingstiden (6 veckor). Två barn i 6-veckorsgruppen fick förlängd behandling med 2 veckor extra efter klinisk undersökning när skenorna skulle avvecklas och 5 barn fick tillägg med CAMP-ortos efter 3-månadersröntgen. I 12-veckorsgruppen gavs inga tilläggsbehandlingar; på den tiden mättes inte AI på 3-månadersbilderna utan ledkongruensen bedömdes visuellt.
ARTIKELN I ACTA:
6 compared with 12 weeks treatment in the von Rosen splint is sufficient for Barlow and Ortolani positive hips: a comparative study of 237 neonates.
Acta Orthoppaedica 2023; 94: 295-299.
Författare: Adam Sand, Carl Johan Tiderius, Henrik Düppe, Daniel Wenger
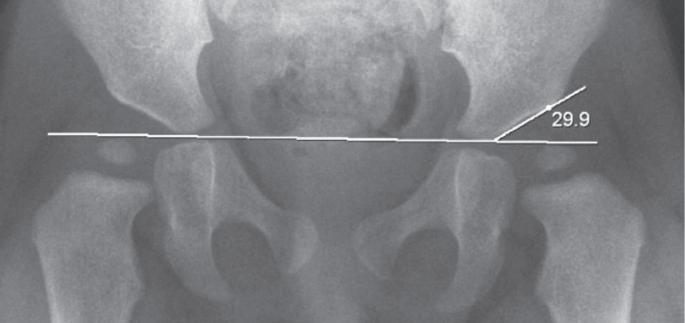
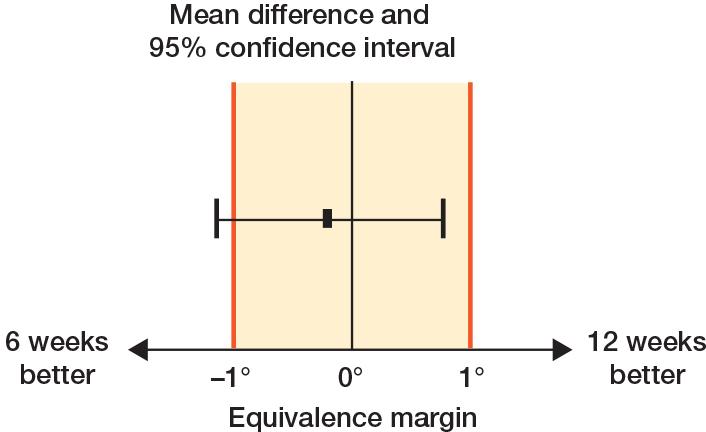
Vi ska studera närmare om det var någon egentlig skillnad vid 3 månader och även hur höfterna remodellerar under första året. Vi tror att det även bland barnen som behandlades 12 veckor fanns många som såg dysplastiska ut vid 3 månaders ålder och att tilläggsbehandlingarna inte tillför något så länge leden är kongruent och stabil.
Den här studien gör att vi nu kan rekommendera 6 veckors behandling i von Rosen-skena även för höfter som är Ortolani- och Barlowpositiva hos nyfödda. En kortare behandlingstid är gynnsamt för både våra unga patienter, deras familjer och för resurshushållning. Under behandlingstiden kommer barnen veckovis för bad och kontroll av skenan på ortopedmottagningen. Vi rekommenderar även någon form av uppföljande kontroller för att upptäcka terapiresistenta fall så tidigt som möjligt.

Daniel Wenger Överläkare, med. dr. VO Ortopedi, SUS
Ur: Acta Orthopaedica
Figur 2: 6 veckors behandling ger inte sämre utveckling av acetabulum vid 1 års ålder, jämfört med 12 veckors behandling i von Rosen-skena.
58 Ortopediskt Magasin 1/2024
Figur 1: Mätning av AI på vänster höft vid 1 års ålder hos en studiedeltagare. Ju högre AI, desto mer dysplastisk acetabulum.
Praktiska riktlinjer för att bedriva en CT-RSA-studie
Mikrorörelser, så kallad migration av ortopediska implantat under de första två åren efter operation, är en riskfaktor för tidig lossning. Sedan Göran Selvik utvecklade radiostereometrisk analys (RSA) på 1970-talet har metoden använts för att mäta migration tack vare dess noggrannhet och precision. Med tiden har CT-maskiner blivit alltmer avancerade med förbättrad bildkvalitet och minskade stråldoser. Detta har möjliggjort användningen av CT-data för att mäta migration. En nyutvecklad metod, kallad CT-RSA, gör det möjligt att genomföra migrationsstudier även på sjukhus som saknar RSA-utrustning.
Användningen av CT-RSA i studier har ökat bland erfarna RSA-forskare samt nya forskare. I takt med att antalet publikationer stigit, ökar behovet av enhetligt språkbruk, publicering av jämförbara data och inkludering av information som gör studierna reproducerbara. Därför har vi tillsammans med andra författare med erfarenhet av CT-RSA skapat denna översiktsartikel som presenterar riktlinjer för användning av tekniken i ortopediska studier.
ÖVERSIKT AV CT-RSA
CT-RSA möjliggör mätning av implantatrörelse jämfört med ben över tid, till exempel mellan en direkt postoperativ undersökning och efter 2 år. Genom att importera CT-bilder i en analysprogramvara kan vi kvantifiera och även direkt se hur implantatet har förflyttat sig. En översikt för den huvudsakliga mätprincipen presenteras i figur 1
FÖRBEREDELSER
Inför starten av ett CT-RSA-projekt är det viktigt att bedöma implantatets lämplighet. Det är därför rekommenderat att genomföra en preliminär CT-undersökning av implantatet för att bedöma bildkvalitet och huruvida analysen kan påverkas av störningar som till exempel metallartefakter. Diskussioner med en sjukhusfysiker om CT-protokollet möjliggör optimering av stråldosen. Beräkning av det totala antalet undersökningar och den förväntade stråldosen är alltjämt en viktig del av etikansökan och planeringen av studien. Generellt accepteras enligt riktlinjer i EU en maximal stråldos på 10 mSv per patient.
GENOMFÖRANDE
En kontinuerlig kvalitetskontroll av CT-bilder och deras långsiktiga lagring genom hela studien minskar risken för dataförlust. Det rekommenderas därför att utse en person med huvudansvaret för att övervaka bildkvaliteten. Det är viktigt att utvärdera data snabbt eftersom den ursprungliga rådata som används för att skapa CT-bilder normalt endast är tillgänglig i ungefär två veckor i PACS-systemet. Misstag som upptäcks under denna period är alltså fortfarande möjliga att åtgärda.
KOMMUNIKATION AV RESULTAT
I vår artikel diskuteras tekniska detaljer som är
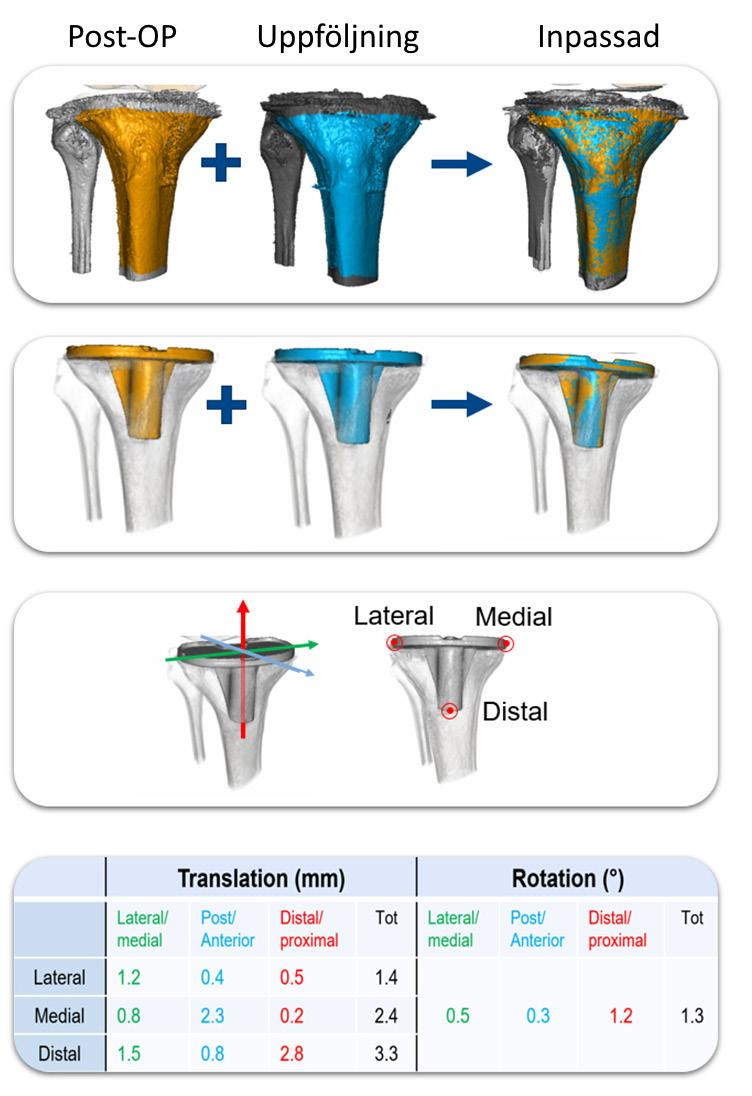
1. Referenskroppen, ofta ben, identifieras i två postoperativa CT-bilder för att utföra en bildfusion.
2. Den rörliga delen, vanligen ett implantat, lokaliseras och en ytterligare bildfusion genomförs.
3. Ett koordinatsystem och mätpunkter fastställs.
4. Mätresultaten presenteras som förflyttningar i millimeter och rotationer i grader.
viktiga att inkludera och presentera i en CTRSA-studie för att möjliggöra korrekt tolkning av resultaten. Med ett växande antal CT-RSA mjukvarulösningar är det viktigt med riktlinjer för att säkerställa jämförbarhet mellan studier.
CT-RSA METODENS POTENTIAL
Det är vår övertygelse att CT-RSA-metoden kommer att bli värdefull för framtida ortopedisk forskning och bidra till en fördjupad förståelse av implantatlossning. Med hjälp av de lärdomar vi presenterar i vår översiktsartikel i Acta Orthopaedica hoppas vi att fler av våra kollegor inspireras till att bedriva CT-RSAforskning.
ARTIKELN I ACTA:
Computed tomographybased radiostereometric analysis in orthopedic research: practical guidelines”.
Acta Orthoppaedica 2023; 94: 373–378
Författare: Olof Sandberg, Johan Kärrholm, Henrik Olivecrona, Stephan M Röhrl, Olof G Sköldenberg, Cyrus Brodén


Olof Sköldenberg
Professor och överläkare Danderyds sjukhus Stockholm
Ur: Acta Orthopaedica
Cyrus Brodén ST-läkare, med. dr. Akademiska Sjukhuset Uppsala
Figur 1: Schematisk beskrivning av en CT-RSAmätning;
1 2 3 4
Ortopediskt Magasin 1/2024 59
Årets Avhandling

Skicka in din avhandling!
Är du en av dem som la fram en ortopedisk avhandling under 2023? I så fall är det en god idé att sända den till Svensk ortopedisk förening och därmed vara med och fajtas om utmärkelsen Årets avhandling som utses under Ortopediveckan 2024.
Förra året delades utmärkelsen ut till Knut Aagaard för avhandlingen med titeln ”Traumarelated rotator cuff tears.
Vinnare av Årets avhandling får 30 000 kronor.
Så här ansöker du
Skicka in 2 exemplar av din avhandling i tryckt form till SOF:s vetenskapliga sekreterare: (Maziar Mohaddes, Askims Kyrkväg 51, 436 42 Askim).
Skicka avhandlingen som digital pdf till följande e-postadress: vetenskaplig-sekreterare@ortopedi.se
Skicka en kort populärvetenskaplig sammanfattning samt en faktaruta (max 3500 tecken inkl. ev. en väsentlig tabell eller figur) till SOF:s kansli: sofkansli@ortopedi.se för publikation senast i Ortopediskt Magasin nr 2, 2024.
För att din sammanfattning ska komma med i OM nr 2 måste materialet inkomma senast den 10 maj.
Följande kriterier gäller för beslut:
Sökande ska vara medlem i SOF.
• Stipendiaten väljs ut bland de kandidater som under kalenderåret försvarat sin avhandling och ansökt om stipendiet genom att skriva en kort sammanfattning i Ortopediskt Magasin för publikation senast i nummer 2 (våren) året efter avhandlingen försvarades.
• Stipendiet tilldelas en person som under året skrivit en avhandling som bedöms medföra störst nytta för ortopedin.
Styrelsen för SOF utser stipendiaten.
Beslut kan inte överklagas. Stipendiaten tillkännages i samband med föreningens årsmöte.
• Stipendiet är personligt.

60 Ortopediskt Magasin 1/2024
On ankle fractures
Det övergripande målet med min avhandling var att undersöka hur fotledsfrakturer omhändertas och behandlas och hur detta påverkas av införandet av strukturerade behandlingsriktlinjer. Avhandlingen innehåller fem delarbeten och alla inkluderade studier baseras på olika vis på data från Svenska Frakturregistret (SFR).
mera behandlats. Resultaten visar att 70% behandlades icke-kirurgiskt medan 30% opererades och behandlingsvalet verkar inte korrelera med om man funnit misstankar om en deltoideumskada eller inte. Studien ledde fram till att man på Sahlgrenska universitetssjukhuset (SU) tog fram riktlinjer för hur fotledsfrakturer ska behandlas, med målsättning att göra vården säkrare och mer jämlik.
Säsongsvariationen för fotledsfrakturer i SFR.
Den första studien i avhandlingen är en epidemiologisk kartläggning av alla 57 433 fotledsfrakturer som registrerats i SFR under en tioårsperiod, 2012 till 2022. Studien visar att kvinnor oftare drabbas av en fotledsfraktur och är äldre när de skadar sig än män. Den vanligaste skademekanismen är ett fall i samma plan. Studien visar också att det finns en tydlig säsongsvariation i antalet fotledsfrakturer, som ökar markant under vintermånaderna, på grund av enkla fall mellan november och mars.
Nästa studie visar att antalet fotledsfrakturer minskade under Covid-19-pandemins första våg våren 2020. Den största minskningen sågs från mitten av mars till mitten av april samt i gruppen kvinnor och bland de över 70 år. Den här studien är också ett exempel på hur data från SFR kan användas för att göra snabba jämförelser av hur många frakturer som inträffar under en tidsperiod, nästan i realtid.
Fotledsfrakturer kan vara stabila eller instabila, vilket, tillsammans med patientfaktorer, avgör om de ska behandlas kirurgiskt eller icke-kirurgiskt. I val av behandling för laterala malleolfrakturer, som utgör nästan en tredjedel av alla fotledsfrakturer, är det avgörande för stabiliteten om det utöver frakturen också finns skador på deltoideumligamentet. Den tredje studien i avhandlingen undersöker hur laterala malleolfrakturer har klassificerats, omhändertagits och seder-
Årets Avhandling
FAKTA
Fotledsfrakturer drabbar fler kvinnor än män och inträffar oftast vintertid som följd av ett fall i samma plan.
Det är B-frakturerna (i syndesmosnivå) som varierar över året och en markant ökning ses under vintermånaderna.
• Under Covid-19-pandemin minskade antalet fotledsfrakturer i Sverige, framför allt under den första månaden, bland kvinnor och bland de över 70 år.
En tydlig behandlingsrutin för fotledsfrakturer har sänkt operationsandelen för isolerade laterala malleolfrakturer från drygt 30% till knappt 10%.
Att koppla riktlinjer till nationella kvalitetsregister i form av kunskapsstöd uppskattas av läkare och upplevs förbättra den vård man erbjuder patienterna.
Den fjärde studien i avhandlingen jämför en grupp patienter med laterala malleolfrakturer som behandlades på SU innan det fanns några riktlinjer med en grupp som behandlats efter. Resultaten visar förändringar i alla de studerade parametrarna; en minskad andel patienter opererades, antalet röntgenundersökningar blev färre, antalet vårddygn minskade, gipstiden kortades och fler patienter fick belasta fullt i sitt gips eller sin ortos. Studien visar att en strukturerad riktlinje som styr rekommenderad behandling för fotledsfrakturer kan göra vården mer jämlik och minska antalet onödiga operationer. De framtagna riktlinjerna för behandlingen av fotledsfrakturer användes som underlag för att formulera ett kunskapsstöd som under 2020 kopplades till SFR. Detta innebar att de läkare som registrerar fotledsfrakturer i SFR fick upplysning om rekommenderad behandling för den registrerade frakturtypen.
Det sista delarbetet i avhandlingen är en kvalitativ intervjustudie med 20 läkare som registrerat fotledsfrakturer i SFR och träffat på kunskapsstödet, med målsättning att inhämta deras upplevelser. Studien visar att användarna uppskattade att erbjudas kunskapsstöd. De kände sig mer trygga i sina beslut och incitamentet att lägga tid på att registrera frakturer i SFR ökade.

Emilia Möller Rydberg
Specialist i ortopedi, Med. dr Traumasektionen, ortopedkliniken Sahlgrenska Universitetssjukhuset
Ortopediskt Magasin 1/2024 61 Error bars: 95% CI
Om diagnostiken och behandlingen av Lumbal Spinal Stenos
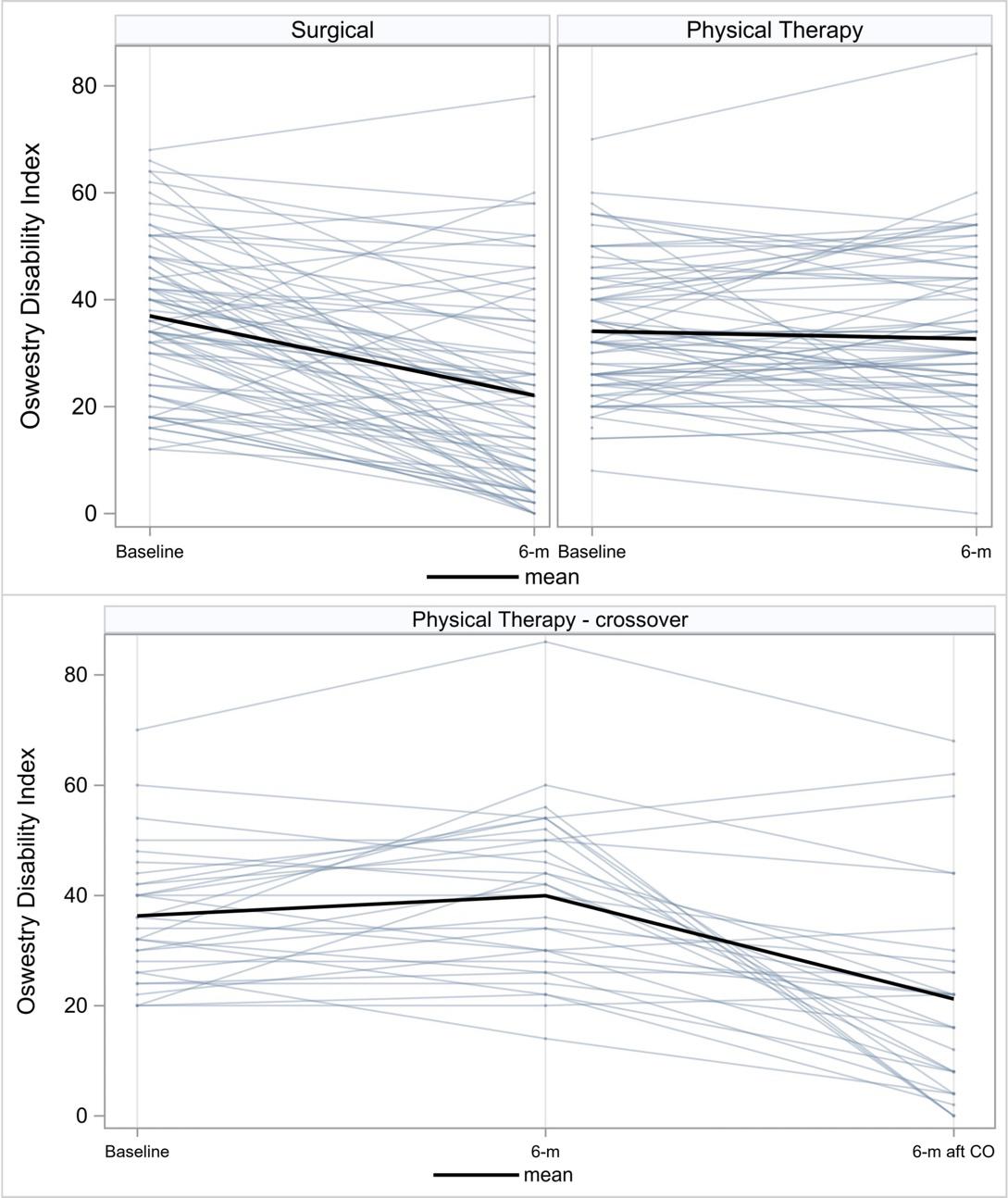
allt högre krav på fortsatt aktivitet. Idag är LSS den vanligaste indikationen för ryggkirurgi. Metodologiska problem i tidigare studier gör att det fortfarande finns oklarheter i om kirurgi generellt sett är att föredra.
Denna avhandling baseras på två stora randomiserade studier – Uppsala Spinal Stenos Studie (UppSten) och Svenska Spinal Stenos Studie, samt på Kohortstudien om LSS med degenerativ kotglidning. Den analyserar totalt 723 patienter där det primära syftet var att utvärdera om kirurgi med dekompression ger ett bättre resultat jämfört med strukturerad fysioterapi. Den viktigaste sekundära frågeställningen var att undersöka om graden av påverkan på nervstrukturerna mätt med nervundersökningar påverkar resultatet av kirurgi. Dessutom undersökte avhandlingen om dekompression ger bättre balans i ryggen. Det utfördes också kartläggning av komplikationsfrekvens, behov av ytterligare kirurgi vid LSS med glidning och en utvärdering av hur vanligt det är med ny stenos efter kirurgi.
Studie I
Beskriver UppStens struktur och protokoll. UppSten är en klinisk randomiserad studie med 150 planerade patienter som lottades till operation med dekompression och strukturerad träning på motionscykel. Uppfölj-

ning görs efter sex månader, ett år, två år och fem år. De patienter från kirurgiska gruppen som inte var nöjda med resultatet kunde flytta till kirurgi och bli opererade (s.k cross-over, CO).
Presenterar UppStens sexmånaders kliniska och neurofysiologiska resultat. Kirurgi jämfört med fysioterapi ledde till bättre resultat i alla kliniska mått förutom ångestskalan. Patienter i CO-subgruppen förbättrades också efter CO-operation i samma utsträckning som för de patienter som lottades ursprungligen till operation. Den neurofysiologiska analysen kunde inte stödja att sådana undersökningar kan användas som urvalsverktyg inom LSS.
Studie III
Undersöker om kirurgi är mer effektiv än fysioterapi gällande ryggbalansen. Sex månader efter operation med dekompression hade patienter förbättrad balans vilket inte var fallet efter strukturerad fysioterapi. Resultaten påverkades inte av eventuell glidning innan kirurgin.
Studie IV
Denna observationsstudie analyserade 346 patienter med LSS och degenerativ glidning som opererades med dekompression utan steloperation. Resultatet visade att dekompression ger en signifikant klinisk förbättring efter två år samt att komplikationsfrekvens och frekvensen av ytterligare kirurgi är låg. Konklusionen är att dekompression är effektiv och säker för spinal stenos med glidning.
Studie V
Presenterar de radiologiska två-årsresultat av den Svenska Spinal Stenos Studien. Det konkluderades att steloperation ökar risken för en ny radiologisk stenos två år efter kirurgi. Detta stödjer evidensen att vid LSS, med eller utan glidning, är dekompression att föredra.
Årets Avhandling
FAKTA
LSS är den vanligaste indikation för ryggkirurgi
Kirurgi innebär avlastning av nervstrukturerna i det trånga området (dekompression)
• Dekompression ger vid sex månader, ett bättre kliniskt resultat jämfört med strukturerad fysioterapi. Fördröjning av operation (cross-over) påverkade inte denna förbättring.
Dekompression leder till en bättre hållning så att stenospatienter kan gå mer rakt efter operation utan att behöva flektera fram.
Vid LSS med glidning, ger dekompression bra kliniska resultat med låg komplikationsfrekvens och låg frekvens av ytterligare kirurgi.
• Dekompression med samtidig fusion ökar risken för en ny radiologisk stenos, två år efter operation.

Konstantinos Pazarlis MD, PhD, FEBOT Överläkare, ryggkirurg Capio Spine Center Stockholm
62 Ortopediskt Magasin 1/2024
Figur 1. Dekompression leder till bättre kliniska resultat jämfört med fysioterapi. Förbättringen påverkas inte av eventuell fördröjning av operation (cross-over).
Äldre och belastning efter opererad nedre lårbensfraktur
Epidemiologiska studier visar en drastisk ökning av frakturer i nedre delen av lårbenet associerade till lågenergitrauma hos äldre individer som en effekt av åldersrelaterade förändringar i skelettet.
Historiskt har det funnits en förhål landevis hög risk för kirurgiska komplikationer efter fixation av nedre lårbensbrott framförallt hos äldre individer. Ett ofta använt sätt för att minska frekvensen av komplikationer är att försöka begränsa kroppsviktsbelastningen (sk stegmarkering). Teorin är att minskad be lastning (ofta ca 30% av den totala kropps vikten) av det fakturerade benen vid gång minskar den mekaniska stressen i fixationen och därigenom minskad förekomst av kirurgiska komplikationer. Antagandets riktighet har dock inte kunnat verifieras i studier. Det saknas kunskap om hur en postoperativ period av stegmarkering långsiktigt påverkar det funktionella resultatet och frakturfixationen (inklusive komplikationer) hos äldre individer med frakturer i nedre delen av lårbenet.

Figur 1: PWB Partial weight-bearing( stegmarkering 8 veckor), FWB Full weight-bearing
Frakturkompressionen var i hela gruppen ca 4,7 mm i medeltal efter ett år. I stegmarkeringsgruppen var den dock signifikant högre än i full belastningsgruppen (mediantal 4,0 mm), i denna grupp påträffades också fem av sex större mekaniska komplikationer. I en undersökning av frakturdemografin hos 342 patienter, 65 år eller äldre, med frakturer i nedre delen av lårbenet påvisades en dominans av spiralfrakturer i det nedre delen av skaftet, en dominans som dessutom ökade med stigande ålder. Peri-implantat frakturer förkom hos två tredjedelar av patienterna En ny frakturklassifikation utvecklades. Reliabilitetstester av den nya klassificeringen visade på betydande överensstämmelse mellan olika bedömare.
Denna avhandling hade flera syften, det primära var att utvärdera hur patientens vardagsfunktion, kirurgiska fixering och förmåga att återhämta sig påverkades av åtta veckors postoperativ stegmarkering. Avhandlingen syftade också till att bedöma frakturdemografi hos äldre personer med frakturer i nedre delen av lårbenet och skapa en ny anpassad frakturklassificering, En randomiserad studie med multipla utfallsmått jämförde åtta veckors stegmarkering med full belastning direkt efter operation av nedre lårbensfraktur under ett års uppföljning. Alla inkluderade var 65 år eller äldre. Bland annat mättes patientrapporterad funktion med SMFA (Short musculoskeletal function assessment). Med tryckkänsliga sulor mättes belastning av både frakturerat och icke frakturerat ben samt gånghastighet under uppföljningen. Med löpande datortomografiundersökningar (skiktröntgen) värderades repositionen (återställandet av anatomin under operationen) samt rörelser av frakturfixationen i osteoporostiskt ben. Alla patienter opererades på ett standardiserat sätt med minimalinvasiv teknik. Långa metallplattor med skruvar användes för fixation. Ett sträckbord med ett femurstöd användes för att uppnå anatomisk reposition.
Årets Avhandling
FAKTA
Den randomiserade studien avbröts i förtid eftersom inklusionen av patienter gick betydligt långsammare än förväntat. Det fanns ingen skillnad i patientrapporterad funktion mellan grupperna. Endast en tredjedel av patienterna i stegmarkeringsgruppen klarade av den rekommenderade belastningen (30% av kroppsvikten). Stegmarkeringsgruppen uppvisade en signifikant lägre gånghastighet efter 16 veckor och ett år.
Frakturdemografin visade att frakturmönster ändras med stigande ålder. En nyutvecklad frakturklassifikationen för äldre patienter visar priliminärt lovande resultat. En begränsad belastning av det opererade benet under de första åtta veckorna postoperativt, kunde inte förhindra komplikationer och hade en negativ effekt på frakturfixering och en bestående negativ påverkan på återhämtning av gångfunktionen (Figur 1), vilket har visat sig i studier, indikerar sämre funktion och ökad dödlighet. Begränsning av belastning vid gång efter operation bör därför undvikas hos äldre patienter med frakturer i nedre delen av lårbenet.
Frakturkompressionen var i hela gruppen ca 4,7 mm i medeltal efter ett år. I stegmarkeringsgruppen var den dock signifikant högre än i full belastningsgruppen (mediantal 4,0 mm), i denna grupp påträffades också fem av sex större mekaniska komplikationer. I ett av delarbeterna undersöktes frakturdemografin hos 342 patienter. 65 år eller äldre, med frakturer i nedre delen av lårbenet. Det påvisades en dominans av spiralfrakturer i den nedre delen av skaftet, en dominans som dessutom ökade med stigande ålder. Peri-implantatfrakturer förekom hos två tredjedelar av patienterna. En ny frakturklassifikation utvecklades. Reliabilitetstester av den nya klassificeringen visade på betydande överensstämmelse mellan olika bedömare.

Martin Paulsson Överläkare, PhD Ortopediklinken, Traumateamet Sahlgrenska Universitetssjukhuset Mölndal
Ortopediskt Magasin 1/2024 63
Figur 1: PWB Partial weight-bearing( stegmarkering 8 veckor), FWB Full weight-bearing.
Total Knee Arthroplasty and Bariatric Surgery
– Patients, Outcomes and Surgeons
En av de mest framträdande riskfaktorerna för att utveckla artros är obesitas. Obesitas är också associerad med sämre resultat efter total knäledsprotes (TKA) där patienter med obesitas har visat sig ha en ökad risk för revision efter TKA enligt flera tidigare studier. Behandling av obesitas genom livsstilsförändringar resulterar ofta i otillräcklig viktnedgång. Studier har visat att den mest effektiva metoden att uppnå viktnedgång hos patienter med svår obesitas, samt att motverka dess relaterade samtidiga sjukdomar, är bariatrisk kirurgi. Följaktligen kan bariatrisk kirurgi före TKA tänkas minska risken för revision efter TKA.
Obesitas och knäartros är två väldigt vanliga sjukdomar och eftersom att förekomsten av obesitas ökar så ökar även risken för att utveckla knäartros. Både bariatrisk kirurgi och TKA är värdefulla och potentiellt livsförändrande ingrepp när de används på rätt sätt. När båda ingreppen är indicerade hos samma patient är det viktigt att veta hur man prioriterar och planerar dessa operationer i förhållande till varandra.
Syftet med denna avhandling var därför att utvärdera risken för revision, smärta, ADL-funktion och viktförändring efter total knäprotes hos patienter som genomgått tidigare bariatrisk kirurgi, jämfört med patienter utan tidigare genomgången bariatrisk kirurgi. I tillägg ville vi identifiera kriterier och praxis som används av svenska kliniker bland våra knäproteskirurger vid utförande av knäproteser hos patienter med obesitas.
Studierna som ingick i avhandlingen påvisade ingen fördel vad gäller risk för revision av någon anledning, eller utfall, avseende smärta och ADL efter TKA, hos patienter med tidigare bariatrisk kirurgi jämfört med patienter utan tidigare bariatrisk kirurgi. Detta sågs också vid jämförelse med patienter med bariatrisk kirurgi efter TKA, vad gäller risk för revision av alla anledningar. När justering gjordes för BMI före TKA var dock risken för reoperation på grund av misstänkt eller verifierad infektion högre hos patienter med tidigare bariatrisk kirurgi jämfört med patienter utan tidigare bariatrisk kirurgi. Vidare påvisades ingen skillnad i viktförändring ett eller två år efter bariatrisk kirurgi beroende på vilken ordning operationerna hade genomförts. I enkätstudien som genomfördes kunde vi se att de flesta centra som utför knäprotesoperationer i Sverige har en övre BMI-gräns på 35 och det var vanlig-
are med BMI-gräns inom privata vårdgivare, jämfört med offentliga vårdgivare.
Studierna är de första av sitt slag på nationell nivå och ytterligare forskning behövs för att dra slutsatser kring artrospatienter med behov av både bariatrisk kirurgi och knäproteskirurgi. Resultatet att bariatrisk kirurgi före operation med en TKA inte hade några fördelar avseende revisionsrisk, smärta och funktion indikerar inte nödvändigtvis att bariatrisk kirurgi inte kan gynna dessa patienter. Ur ett samhällsperspektiv är det av intresse att vidare studera denna ökande patientgrupp med hänsyn på hur bariatrisk kirurgi eventuellt kan minska och/ eller fördröja behovet av en protesoperation.
Årets Avhandling
FAKTA
Obesitas och knäartros är två väldigt vanliga sjukdomar och eftersom förekomsten av obesitas ökar så ökar även risken för att utveckla knäartros.
Patienter med obesitas har en ökad risk för revision efter TKA.
Ingen fördel visades vad gäller risk för revision eller utfall avseende smärta och ADL efter TKA hos patienter med tidigare bariatrisk kirurgi jämfört med patienter utan tidigare bariatrisk kirurgi.
• Ingen skillnad i risk av revision av TKA visades beroende på operationsordning hos patienter med både TKA och bariatrisk kirurgi.
Ingen skillnad i viktnedgång, ett eller två år efter bariatrisk kirurgi, visades beroende på operationsordning hos patienter med både TKA och bariatrisk kirurgi.
De flesta centra som utför knäprotesoperationer i Sverige har en övre BMIgräns på 35.
 PhD Region Örebro län
PhD Region Örebro län
Ighani Arani Ortopedspecialist,
Perna
64 Ortopediskt Magasin 1/2024

Ett kvinnonamn med ursprung från ”gåva” på grekiska. Numera också benämningen på ett projekt vid Mölndals sjukhus - Domestic violence in ORthopaedIcS
Våld i nära relation
Efter ett gemensamt jourfall efter misshandel började Mikael Sundfeldt (överläkare, PhD, Mölndals sjukhus) och jag fundera. Visst finns det patienter inom ortopedin som är utsatta för våld i nära relation? Visst finns de som söker för en skada till följd av detta? Vad gör vi för att hjälpa dessa patienter? Hur många är de? Med hjälp av bland annat Stiftelsen BGS stipendium 2021, kunde vi börja svara på frågorna i ett projekt – DORIS, som vi nu får möjlighet att berätta lite mer om.
Under ett års tid (2021-2022) bad vi kvinnliga patienter som triagerades som ortopediska på akutmottagningen delta i vårt projekt. De fick fylla i formulär och erbjöds kuratorskontakt vid behov. Vi satte ihop ett system för att undvika att eventuell våldsutförande partner skulle få reda på projektet och därmed kuratorskontakten. Likt en stor internationell kartläggning som gjorts där man fann att 1/50 hade en fraktur till följd av våld i nära relation1, kom vi fram till att 1/65 av våra kvinnliga patienter sökte med en skada orsakad av våld i nära relation. På vår akutmottagning innebär det en patient varannan till var tredje dag!
WHO rapporterar att var femte kvinna (i Sverige) upplever våld i nära relation under sin livsstid2. En av 15 uppgav att de upplevde våld (psykiskt/fysiskt/sexuellt) i sin nuvarande relation i DORIS projektet. Det finns vetenskapliga teorier om att våld eskalerar och med andra ord möter vi, som ortopeder, många patienter som riskerar att utsättas, eller utsätts, för fysiskt våld i nära relation. Dessutom uppgav hälften av patienterna med akuta skador till följd av våld i nära relation i DORIS att de sökte vård för första

gången. Med andra ord är det viktigt att vi fångar patienterna då de mycket väl kan ha en indexskada som är ortopedisk – och här har vi en gyllene möjlighet att förhindra att våldet eskalerar! Det kan till och med vara livräddande och göra att patienten inte hamnar på kirurgakuten med allt mer allvarliga skador – eller på bårhuset – i ett senare skede.
Hälften av patienterna i DORIS uppgav självmant sin riktiga skadeorsak och resterande uppgav fullt realistiska traumascenarion bakom sin skada. Med andra ord ska man inte fråga om våld i nära relation enbart i de fall man fattar misstanke. Det är viktigt att fråga alla.
Trots mycket arbete att engagera personal på akuten var det en turbulent tid med hög personalomsättning och svårigheter att få till den screening projektet innebar. Av de 13800 potentiella kvinnliga ortopedpatienter var det bara 4 200 frågeformulär som gick åt. Av dem vet vi anekdotiskt att flera lades direkt i projektlådan av personalen utan att patienten fick möjlighet att fylla i. Totalt var det 1400 patienter som tackade ja till att ingå i projektet. Således fanns det ett stort bortfall.
Vi har lärt oss mycket i arbetet med DORISprojektet. Det är viktigt att fortsätta arbetet med screening och på Mölndals sjukhus inför vi nu en verksamhetsrutin för detta. På sikt hoppas vi på en sjukhusövergripande mottagning för både män och kvinnor som befinner sig i en våldsam situation. Vi hoppas också att denna artikel ska få andra kliniker att börja fråga om våld, för att förhindra att fler hamnar i den fruktansvärda situation som våld i nära relation är.
Vi vill passa på att tacka Stiftelsen BGS, och alla undersköterskor, sköterskor, kuratorer och chefer som har möjliggjort studien, samt förstås de kvinnor som har vågat delta i projektet.
illustration: Linnéa Teljas Puranen.
REFERENSER
1 Investigators P, Sprague S, Bhandari M, Della Rocca GJ, Goslings JC, Poolman RW, et al. Prevalence of abuse and intimate partner violence surgical evaluation (PRAISE) in orthopaedic fracture clinics: a multinational prevalence study. Lancet. 2013;382(9895):866-76.
2 Sardinha L, Maheu-Giroux M, Stockl H, Meyer SR, Garcia-Moreno C. Global, regional, and national prevalence estimates of physical or sexual, or both, intimate partner violence against women in 2018. Lancet. 2022;399(10327):803-13.

Karin Svensson Malchau ST-läkare, PhD Ortopedkliniken Sahlgrenska Universitetssjukhuset/Mölndal
Ortopediskt Magasin 1/2024 65


Ben
Ben-arbetare bör begrunda Benboken1 av Per Aspenberg i salig åminnelse. Den ger en bred översikt över ben och forskning som fortfarande är up-todate. Det har nämligen inte hänt så mycket sedan 2017. ”Bones are hard to study because they are hard”: histologiska och biokemiska studier är tekniskt svåra.
Redan för 230 miljoner år sedan liknade dinosaurie-skelettens morfologi vår, både makroskopiskt och histologiskt. En T-Rex-femur är omisskännlig. (Man kan dock förmoda att skadepanoramat var annorlunda.)
Märkligt är förresten att frakturer läker överhuvudtaget: pseudartroser är sällsynta, bara några få procent.1 Men ett djur i naturen dör oftast även av triviala frakturer: zebran blir uppäten; lejonet svälter ihjäl. Därför finns ingen stark evolutionär drive för frakturläkning2, som förmodligen är en spinn-off av evolutionens utvecklade ben-remodellering – vilket tog 450 miljoner år.
Skelettet omsätts ständigt, snabbare med åldern. Äldre har därför ett nyare skelett än yngre, men svagare: mellan 40 och 95+ minskar bentätheten med en faktor 2–3; höftfrakturincedencen ökar 40-faldigt. Det beror på att höftfrakturer nästan alltid uppkommer vid oskyddade fall sidledes – femur är mer än 10-gånger svagare i den riktningen. Därför säger bentätheten (BMD) på individnivå lite om risken för risken för fraktur (AUC är kring 0,6). På gruppnivå ger BMD bättre korrelation – jämförelsen är med unga friska kvinnor.
Ben är en sofistikerad komposit, starkare än stål på viktbasis: Biokemiskt kan man inte extrahera dess komponenter med icke-denaturerande metoder. Därför vet vi mycket lite hur frakturläkningen styrs, jämfört med exempelvis koagulation och komplementsystemen. Skelettet, som väger cirka 10 kg, är också det största endokrina organet.
Det tog lång tid att identifiera de komplexa systemen av tillväxtfaktorer och hormoner i ben; ännu vet vi inte hur mekaniska krafter påverkar bencellerna, hur tillväxten regleras, eller när en fraktur är läkt. (Rätt svar: när det int gör så ont).
Det finns sannerligen ingen brist på biomekaniska benstudier.3 Men många bänk-tester är missvisande eftersom man inte tar hänsyn till de faktorer som är viktigast för att skydda skelettet för överbelastning, nämligen neuromuskulära reflexer. I labbet kan även måttliga belastningar krossa kotor, som överlappar dem som vi utsätts för även under vardagliga aktiviteter.3 Evolutionen är pragmatisk, en överdimensionerad skelett-styrka ger ökad vikt och minskad smidighet/rörlighet, vilket var viktigt för Lucy från Etiopien för 3,2 miljoner år sedan.
Det är en allmänt utbredd missuppfattning att fall från stående eller lägre nödvändigtvis ger ”lågenergifrakturer”. Att de är ovanliga hos yngre beror på att de bättre än gamla kan parera fall. Rörelseenergin är som bekant proportionell mot massan gånger hastigheten i kvadrat. (Det finns förövrigt anekdotiskt beskrivet att fall från mycket höga höjder givit ringa eller inga skador.4)
För att kunna minska antalet fragilitetsfrakturer det närmaste decenniet måste vi därför bredda det begränsade perspektiv som dikterads av de nuvarande osteoporosriktlinjernas riktlinjer5 som i den grundläggande litteratursökningen tog bort: ”frågeställningar rörande -- problem orsakade av akut skada på rörelseorganen (till exempel idrottsskador (sic!)) -- områden som omfattas av föreskrifter ingår inte i riktlinjerna, exempelvis en del fallpreventiva åtgärder för personer med hög risk för fall (sic!)5 . Lite väl magstarkt för ortopeder, kan man tycka. Tänk på det nästa gång du pusslar ihop en Schatzker 6:a!
För övrigt anser Pompe att vårdens överdokumentation måste bort. Länka journaler och register!
Eiffeltornets hållfasthet varierar mer än 100-falt longitudinellt och transversellt. Tower metal density (TMD) per se gav härvidlag föga information för Gustave Eiffel, när han säkrade sin privatlägenhet längst upp.
REFERENSER
1. Aspenberg P. Benboken, https://www.adlibris. com/se/bok/benboken-om-frakturer-och-forskning-9789188729057 (2017).
2. Dobzhansky T. Nothing in Biology Makes Sense except in the Light of Evolution, http://www. jstor.org/stable/4444260 (1973, accessed April 4 2020).
3. Currey J. How well are bones designed to resist fracture? J Bone Miner Res 2003; 8: 591-598. DOI: 10.1359/ jbmr.2003.18.4.591.
4. De Haven H. Mechanical analysis of survival in falls from heights of fifty to one hundred and fifty feet. Inj Prev 2000; 6: 62–68. DOI: doi.org/10.1136/ ip.6.1.62-b.
5. Socialstyrelsen. Nationella riktlinjer för rörelseorganens sjukdomar Metodbeskrivning, https://www.socialstyrelsen.se/ globalassets/sharepoint-dokument/artikelkatalog/nationella-riktlinjer/2021-1-7137-metodbeskrivning.pdf (2021).

POMPES hörna
66 Ortopediskt Magasin 1/2024



















































 Bild 3. Lågdos-CT av en äldre patient med långdragen ankyloserande spondylit med ankylos i kotpelare och sacroiliacaleder. Sagittal reformatering och 3D-rekonstruktion.
Bild 4. Cone-beam-CT med stol för patienten och vinklat gantry. Foto Mats Geijer.
Bild 3. Lågdos-CT av en äldre patient med långdragen ankyloserande spondylit med ankylos i kotpelare och sacroiliacaleder. Sagittal reformatering och 3D-rekonstruktion.
Bild 4. Cone-beam-CT med stol för patienten och vinklat gantry. Foto Mats Geijer.













 Bild 1. En okänd sklerotisk förändring dorsala kaudala omfånget av kotkroppen som punkteras av en benbiopsi nål under DT-vägledning.
Bild 2. En intrakortikal hypodens förändring med sklerotiskt nidus och utseende som osteoid-osteom. En radiofrekvensablation utfördes i centrala nidus av förändringen. Uppföljande undersökningar visade god effekt utan recidiv.
Bild 3. Patient med kronisk tendinos i Achilklessenan med kärlinväxt i den spolformiga senan. Injektion av aethoxysklerol för att sklerosera patologiska kärlkluster.
Bild 4. Nervrotsblockad i L4. Kontrastinjektion visar att nålen ligger på rätt plats i nervskidan där den utgår från spinalkanalen. Mepivacaine och Depo-Medrol injicerades för smärtlindring och långvarig inflammationsdämpning.
Bild 1. En okänd sklerotisk förändring dorsala kaudala omfånget av kotkroppen som punkteras av en benbiopsi nål under DT-vägledning.
Bild 2. En intrakortikal hypodens förändring med sklerotiskt nidus och utseende som osteoid-osteom. En radiofrekvensablation utfördes i centrala nidus av förändringen. Uppföljande undersökningar visade god effekt utan recidiv.
Bild 3. Patient med kronisk tendinos i Achilklessenan med kärlinväxt i den spolformiga senan. Injektion av aethoxysklerol för att sklerosera patologiska kärlkluster.
Bild 4. Nervrotsblockad i L4. Kontrastinjektion visar att nålen ligger på rätt plats i nervskidan där den utgår från spinalkanalen. Mepivacaine och Depo-Medrol injicerades för smärtlindring och långvarig inflammationsdämpning.




















 Friluftsmuseet Wadköping.
Örebro Universitetssjukhus.
Friluftsmuseet Wadköping.
Örebro Universitetssjukhus.






 Bankettsalen i Conventum kongress.
Conventum kongress.
Prästgatan i Örebro.
Bankettsalen i Conventum kongress.
Conventum kongress.
Prästgatan i Örebro.



 Ortopedmilen går längs natursköna Oset vid Hjälmarens strand.
Nakashima Yasuharu Källa: www.aaos.org
Ortopedmilen går längs natursköna Oset vid Hjälmarens strand.
Nakashima Yasuharu Källa: www.aaos.org





















 PENDAR KHALILI
PENDAR KHALILI
























 Peter Sommar Leg. Ortopedingenjör Sektionen för armproteser och silikon Teamolmed Göteborg
Peter Sommar Leg. Ortopedingenjör Sektionen för armproteser och silikon Teamolmed Göteborg








































 PhD Region Örebro län
PhD Region Örebro län


















