Sytuacje szczególne w pediatrii
Postępowanie w stanach zagrożenia życia u dzieci


Postępowanie w stanach zagrożenia życia u dzieci

Występuje stosunkowo często. Ostry zespół kliniczny obejmujący stridor wdechowy, szczekający kaszel, chrypkę i niewydolność oddechową różnego stopnia.
Najczęstsza postać krupu to wirusowe zapalenie krtani, tchawicy i oskrzeli.

• Sporadyczny kaszel
• Brak stridoru w spoczynku
• Brak wysiłku oddechowego lub łagodny wysiłek
• Nasilony, częsty kaszel
• Słyszalny stridor w spoczynku
• Widoczny wysiłek oddechowy
• Niewielki niepokój lub pobudzenie
• Częsty, nasilony, szczekający kaszel
• Silny stridor wdechowy i wydechowy

• Widoczny, wzmożony wysiłek oddechowy
• Znaczny niepokój lub pobudzenie
• Nasilony szczekający kaszel
• Stridor w spoczynku
• Wzmożony wysiłek oddechowy – wciąganie klatki piersiowej
• Obniżony stan świadomości
• Znaczna sinica




Z założenia
niedrożnością:




• Pozwól dziecku przyjąć preferowaną przez niego pozycję (komfort).
• Udrożnij drogi oddechowe jeżeli to konieczne.
Podaj 100% tlen.
• Rozważ wentylację dodatnim ciśnieniem (worek samorozprężalny).
Wydłużona faza wydechu Pozycja wymuszona
Anafilaksja to ciężka, potencjalnie zagrażająca życiu, uogólniona lub ogólnoustrojowa reakcja nadwrażliwości (alergicznej lub niealergicznej) na bodziec, które w tej samej dawce u osób zdrowych jest tolerowany.
Wstrząs anafilaktyczny to ciężka, szybko rozwijająca się reakcja anafilaktyczna, w której występuje zagrażające życiu obniżenie ciśnienia tętniczego krwi.
1. Ostry początek choroby z zajęciem skóry i/lub śluzówek wraz z co najmniej jednym z poniższych objawów:
I. Układ oddechowy – duszność, świsty (skurcz oskrzeli), hipoksemia
II. Układ krążenia – spadek ciśnienia krwi, spadek perfuzji mózgowej (utrata przytomności, śpiączka)
III. Układ pokarmowy – ciężkie objawy ze strony przewodu pokarmowego: wymioty, ból, biegunka.
2. Ostry początek choroby z hipotensją lub skurczem oskrzeli lub zajęciem krtani bez typowych objawów skórnych
Postępuj zgodnie ze schematem ABCDE
• udrożnij drogi oddechowe jeżeli potrzeba
• prowadź tlenoterapię, wspomagaj wentylacje
• podaj beta-2-agonistę jeżeli występują objawy astmatyczne
• uzyskaj dostęp dożylny / doszpikowy
• powtarzaj bolusy płynów
• rozważ podaż leków wazoaktywnych
Obserwacja (i wypis do domu):
4-8 godzin
→ dzieci, które dobrze zareagowały na jedną dawkę adrenaliny i.m.
12-24 godziny
→ dzieci z dwufazową lub przedłużającą się anafilaksją w wywiadzie, które wymagały więcej niż jednej dawki adrenaliny.
Napad drgawkowy, który trwa dłużej niż 5 minut lub napady drgawkowe, które występują jeden po drugim bez poprawy stanu pacjenta pomiędzy napadami.
Oporny stan padaczkowy rozpoznaje się, gdy leki drugiego rzutu nie przerywają napadu lub jeśli napad u dziecka trwa dłużej niż 30 minut.

o Lecz choroby i zaburzenia powodujące drgawki (hipoglikemia, gorączka, zaburzenia elektrolitowe, niedrożność dróg oddechowych, zakażenia, hipoksemia, wstrząs).
o Podaj benzodiazepinę (jeżeli drgawki trwają dłużej niż 5 minut) – preferowana droga dożylna, inną drogę podania należy wybrać jeżeli nie ma jeszcze dostępnego dostępu dożylnego:
o Midazolan 0,1-0,15mg/kg m.c. i.v. (max 5mg)
o Midazolan 0,2mg/kg m.c. i.m. (max 10mg)
o Midazolan 0,3mg/kg m.c. donosowo/dopoliczkowo
o Relanium 0,2-0,5mg/kg m.c. i.v. (max 10mg)
o Relsed 0,5mg/kg m.c. p.r. (max 20mg)
Jeżeli drgawki nie ustępują po 5 minutach od podania Benzopiazepiny powtórz dawkę i przygotuj długo działający lek drugiego rzutu.
• Lewetyracetam (Keppra) 40-60 mg/kg m.c. i.v. przez 15 min. (max. 4,5 g).
• Fenytoina 20 mg/kg m.c. i.v. przez 20 minut (max. 1,5 g).
• Kw. Walproinowy 40 mg/kg m.c. przez 2 minut (max. 3 g).
• Fenobarbital 20 mg/kg m.c. i.v. przez 20 minut


Stężenie potasu w osoczu powyżej 5,5 mEq/l jest nieprawidłowe (podwyższone), ale na ogół nie powoduję jeszcze objawów toksycznych. Ciężką hiperkalemie rozpoznajemy, gdy poziom potasu przekracza 6,5 mEq/l.
Stężenie potasu, przy którym pojawiają się objawy toksyczne może być zmienne u różnych dzieci, lecz nawet przy ich braku, stężenie potasu powyżej 7mEq/l wymaga pilnego leczenia.
Objawy:
Osłabienie mięśni
Porażenna niedrożność przewodu pokarmowego
Zaburzenia oddychania, z zatrzymaniem oddechu włącznie
Zaburzenia rytmu serca
Zatrzymanie krążenia (jedna z potencjalnie odwracalnych przyczyn zatrzymania krążenia)
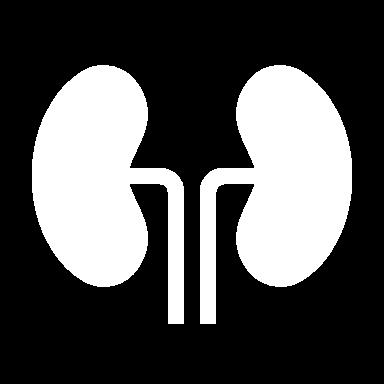
Zmiany w EKG w Hiperkalemii spiczaste, symetryczne załamki T zaburzenia przewodnictwa bradykardia zatokowa – zaburzenia generowania impulsów bloki przedsionkowo – komorowe zaburzenia przewodnictwa śródkomorowego (w tym blok odnóg pęczka Hisa, blok całkowity łużenie zespołów QRS pu QT pu PR amków P
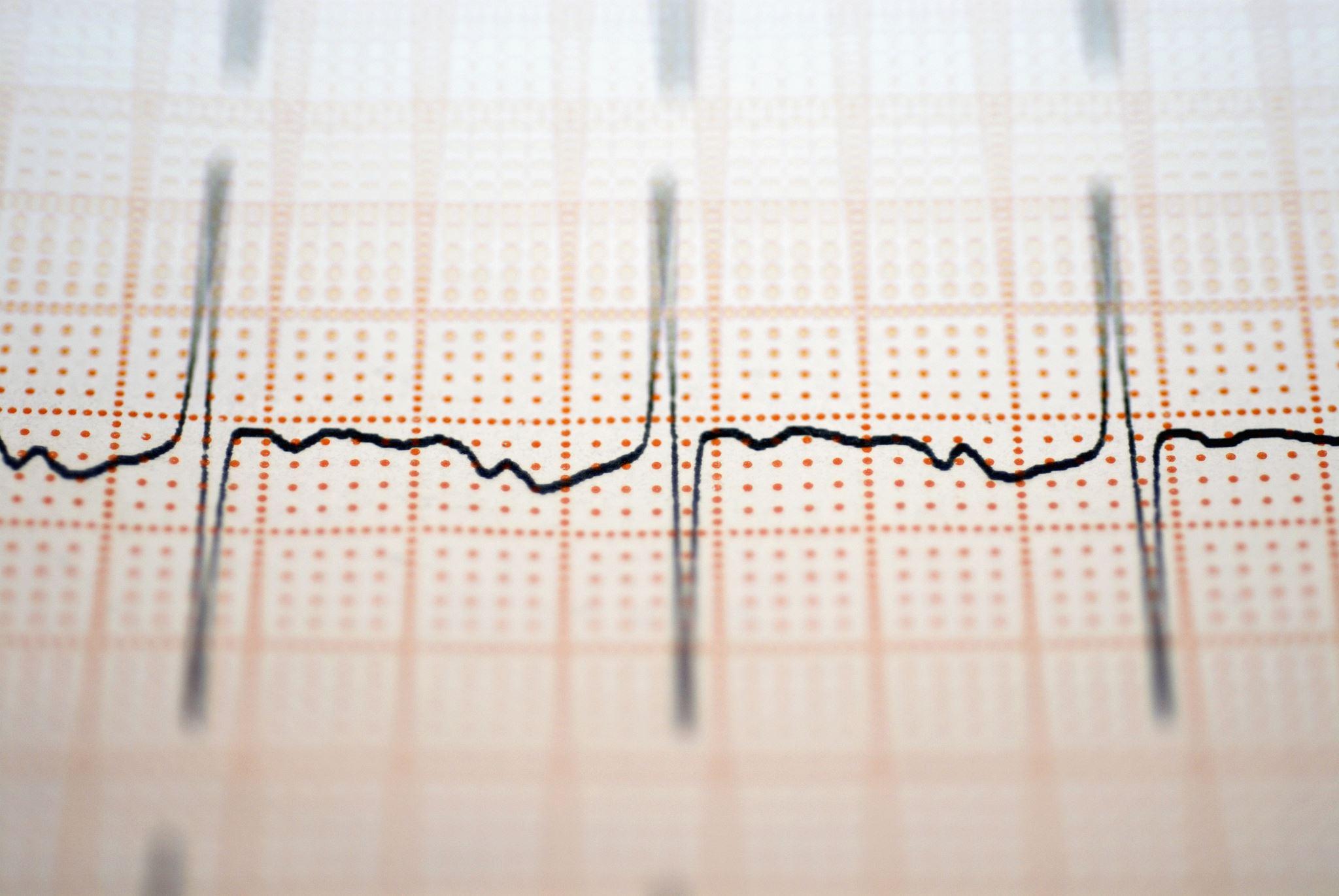
Leczenie hiperkaliemii uzależnione jest od szybkości pojawiania się objawów i stanu klinicznego dziecka. Jeśli dziecko ma zatrzymanie krążenia lub oddechu lub wykazuje patologiczne zmiany w EKG, leczenie obejmuje stabilizację błony komórkowej (ochrona mięśnia sercowego) i przesunięcie potasu do komórek.
Stabilizacja błony komórkowej mięśnia sercowego
Bolus 10% glukonianu wapnia i.v. – 0,4ml/kg m.c. (max. 20ml) w ciągu 2-5 minut.
Działanie glukonianu wapnia jest szybkie, ale krótkotrwałe (30-60 minut). W razie konieczność można powtórzyć dawkę.
Bolus dożylny glukozy z insuliną: 2ml/kg 20% glukozy + 3IU szybko działającej insuliny na 50ml 20% glukozy.
Następnie, żeby uniknąć hipoglikemii należy rozważyć wlew glukozy (pod kontrolą glikemii, nie jest potrzebny jeżeli glikemia >250mg/dl).
Bolus glukozy z insuliną można powtórzyć, jeżeli utrzymuje się hiperkalemia. Efekt działania zazwyczaj już po około 15 minutach.
Dodatkowo, w przypadku kwasicy, niewydolności nerek i/lub zatrzymania krążenia należy podać dożylnie wodorowęglan sodu w dawce 1-2mEq/kg m.c.
przez nebulizator
nawet 5 krotność dawki rozszerzającej oskrzela.
działania
20-30 minutach, chociaż
ten może się różnić
Postępowanie w stanach zagrożenia życia u dzieci
