1. Fizjologia wysiłku i treningu fizycznego – ANNA JEGIER
1.1. Wysiłek fizyczny ............................1
1.2. Aktywność fizyczna
1.3. Wydolność fizyczna
1.3.1. Wydolność fizyczna tlenowa
Wydolność fizyczna beztlenowa
1.4. Trening fizyczny
1.5. Adaptacja do regularnego wysiłku fizycznego
2.
3. Ważne badania diagnostyczne w kardiologii –
3.1. Badania podmiotowe i przedmiotowe
Diagnostyka obrazowa
4.1. Przeprowadzanie wywiadu jako kluczowa umiejętność dla konsultacji medycznej – AGNIESZKA WÓJCIK, ANNA RATAJSKA
Wywiad jako kluczowy element konsultacji
4.2. Testy funkcjonalne wykorzystywane u pacjentów ze schorzeniami układu krążenia – EDYTA
4.3. 6-minutowy test marszowy – EDYTA SMOLIS-BĄK, RAFAŁ DĄBROWSKI
4.4. Test wysiłkowy – IWONA KORZENIOWSKA-KUBACKA
4.4.1. Metodyka badania
4.4.2. Interpretacja próby wysiłkowej ...............
4.4.3. Raport końcowy i wnioski ..................
4.4.4. Wykorzystanie próby wysiłkowej w rehabilitacji kardiologicznej
4.5. Ergospirometria – KRZYSZTOF SADOWSKI
5. Rehabilitacja w kardiologii
5.1. Rys historyczny – RAFAŁ DĄBROWSKI, EDYTA SMOLIS-BĄK .....
5.2. Zasady rehabilitacji kardiologicznej –RYSZARD PIOTROWICZ
5.2.1. Zasada 1: Kompleksowość ..................
5.2.2. Zasada 2: Integracja działań specjalistów
5.2.3. Zasada 3: Natychmiastowość wdrożenia
5.2.4. Zasada 4: Wieloetapowość
5.2.5. Zasada 5: Ciągłość
5.2.6. Zasada 6: Indywidualizacja
5.2.7. Zasada 7: Bezpieczeństwo i akceptacja przez pacjentów ........................
5.2.8. Zasada 8: Zaniechanie kompleksowej rehabilitacji kardiologicznej
5.3. Wskazania, przeciwwskazania, bezpieczeństwo rehabilitacji kardiologicznej – EDYTA SMOLIS-BĄK, RAFAŁ DĄBROWSKI
6. Schorzenia układu krążenia. Specyfika postępowania w wybranych jednostkach chorobowych
6.1. Choroba wieńcowa ..........................
6.1.1. Choroba niedokrwienna serca – RAFAŁ DĄBROWSKI, TOMASZ KASZCZYŃSKI, SEBASTIAN WOŹNIAK .........
6.1.2. Ostre zespoły wieńcowe – RAFAŁ DĄBROWSK i .......
6.1.3. Postępowanie fizjoterapeutyczne po ostrych zespołach wieńcowych – EDYTA SMOLIS-BĄK
6.1.4. Postępowanie fizjoterapeutyczne po leczeniu operacyjnym – EDYTA SMOLIS-BĄK
6.2. Niewydolność serca – TOMASZ M. RYWIK, EDYTA SMOLIS-BĄK, RAFAŁ DĄBROWSKI .
6.2.1. Etiologia niewydolności serca
6.2.2. Definicja i klasyfikacje niewydolności serca
6.2.3. Fenotypy niewydolności serca
6.2.4. Prawo- i lewokomorowa niewydolność serca
6.2.5. Klasyfikacja zaawansowania niewydolności serca .
6.2.6.Rokowanie
6.2.7. Postępowanie diagnostyczne w podejrzeniu niewydolności serca
6.2.8. Praktyczne podejście do problemów związanych z farmakoterapią
6.2.9. Rehabilitacja u chorych z niewydolnością serca .....
6.3. Pacjent z systemem długotrwałego wspomagania lewokomorowego (LVAD) –
MAŁGORZATA SOBIESZCZAŃSKA-MAŁEK, EDYTA SMOLIS-BĄK
6.3.1. Postępowanie
6.3.2. Postępowanie fizjoterapeutyczne .
6.4. Przeszczepienie serca –MAŁGORZATA SOBIESZCZAŃSKA-MAŁEK, EDYTA SMOLIS-BĄK ..........................
6.4.1. Techniki operacyjne przeszczepiania serca ........
6.4.2. Leczenie immunosupresyjne
6.4.3. Powikłania po wykonanym przeszczepieniu serca .
6.4.4. Rehabilitacja po przeszczepieniu serca
6.5. Zaburzenia rytmu serca – PAWEŁ SYSKA, EDYTA SMOLIS-BĄK, RAFAŁ DĄBROWSKI
163
6.5.1. Podział i charakterystyka zaburzeń rytmu serca ..... 190
6.5.2. Leczenie zaburzeń rytmu serca ............... 197
6.5.3. Aktywność fizyczna u chorych z zaburzeniami rytmu – wybrane zagadnienia
6.6. Wszczepialne urządzenia do elektroterapii (CIED) –PAWEŁ SYSKA, NATASZA KRAUZE, RAFAŁ DĄBROWSKI
6.6.1.Stymulatory
6.6.2. Implantowane kardiowertery ................
6.6.3. Układy do terapii resynchronizującej
6.6.4. Wybrane aspekty opieki nad pacjentami z CIED z uwzględnieniem fizjoterapii
6.7. Wady nabyte serca – opcje wysiłku fizycznego i rehabilitacji – RAFAŁ DĄBROWSKI ..................
6.7.1. Pacjenci z wadami zastawkowymi i zdolność do wysiłków fizycznych
6.8. Przezcewnikowa implantacja zastawki aortalnej (TAVI) – możliwości rehabilitacji pacjentów –TOMASZ CHWYCZKO, EDYTA SMOLIS-BĄK
6.8.1. Rehabilitacja po zabiegu
6.9. Wrodzone wady serca – MICHALINA GALAS, EDYTA SMOLIS-BĄK, RAFAŁ DĄBROWSKI
6.9.1. Kompleksowa rehabilitacja kardiologiczna u dorosłych z wrodzonymi wadami serca
6.9.2. Aktywność fizyczna i sport
6.10. Kardiomiopatia przerostowa – KRZYSZTOF SADOWSKI
6.11. Rehabilitacja u pacjentów z chorobami aorty –RAFAŁ DĄBROWSKI
6.12. Nadciśnienie płucne i zatorowość płucna –opcje rehabilitacji – MICHALINA GALAS
6.12.1. Nadciśnienie płucne
6.12.2. Ocena wydolności wysiłkowej i aktywność fizyczna
6.12.3. Zatorowość płucna .....................
6.12.4. Aktywność fizyczna
7. Rehabilitacja kardiologiczna II i III etapu – EDYTA SMOLIS-BĄK, IWONA KORZENIOWSKA-KUBACKA
7.1. Kwalifikacja do rehabilitacji etapu II i III .............
7.2. Formy treningowe zalecane w rehabilitacji kardiologicznej
7.2.1. Trening wytrzymałościowy
7.2.2. Trening oporowy ......................
7.2.3. Ćwiczenia oddechowe
7.2.4. Ćwiczenia w wodzie
7.3. Etap III .................................
7.4. Psychospołeczne aspekty rehabilitacji kardiologicznej
8. Telerehabilitacja w kardiologii – EWA PIOTROWICZ
8.1. Zdalne monitorowanie treningu fizycznego i aktywności fizycznej
8.2. Praktyczna realizacja hybrydowej telerehabilitacji kardiologicznej
8.2.1. Etap wstępny hybrydowej telerehabilitacji kardiologicznej
8.2.2. Etap podstawowy hybrydowej telerehabilitacji kardiologicznej
8.3. Efektywność i bezpieczeństwo hybrydowej telerehabilitacji kardiologicznej
9. Inne formy treningowe stosowane w rehabilitacji kardiologicznej – EDYTA SMOLIS-BĄK .
9.1. Trening oporowy – wykorzystanie systemu podwieszeń .
9.2. Trening funkcjonalny .........................
9.3. Wirtualna rzeczywistość .......................
9.4. Jazda na rowerze w pomieszczeniu – indoor cycling . . .
9.5. Trening interwałowy o dużej intensywności (HIIT, hight intensity interval training )
10. Pacjent w podeszłym wieku ze schorzeniami układu krążenia –EDYTA SMOLIS-BĄK, RAFAŁ DĄBROWSKI
11. Pacjent ze schorzeniami układu krążenia – opieka paliatywna –AGNIESZKA WÓJCIK, EDYTA SMOLIS-BĄK
11.1. Specyfika opieki paliatywnej nad pacjentem ze schorzeniami układu krążenia
11.2. Postępowanie fizjoterapeutyczne u pacjentów ze schorzeniami układu krążenia objętych
12. Zabiegi z zakresu fizykoterapii – wybrane zagadnienia –EDYTA SMOLIS-BĄK
12.4. Magnetoterapia i magnetostymulacja
12.5.Ultradźwięki
13. Współpraca fizjoterapeutów z lekarzami podczas rehabilitacji kardiologicznej – RAFAŁ DĄBROWSKI .................... 323
13.1. Aspekty współpracy fizjoterapeutów z lekarzami leczącymi pacjentów ................. 324
13.2. Informacje do przekazania fizjoterapeucie przez lekarza przed planowaniem postępowania usprawniającego
13.3. Podsumowanie: cele postępowania usprawniającego .... 328
14. Zalecenia dotyczące uprawiania sportu i aktywności fizycznej dla osób z chorobami układu sercowo-naczyniowego –
14.1. Uwagi ogólne .............................
14.2. Zasady prowadzenia treningu fizycznego ............
14.2.1. Częstotliwość ćwiczeń
14.2.2. Intensywno ś ć ćwiczeń fizycznych
14.2.3. Objętość treningu fizycznego
14.2.4. Rodzaj treningu fizycznego
15. Aktywność seksualna osób z chorobami układu krążenia –EDYTA SMOLIS-BĄK
15.1. Rekomendacje III konferencji z cyklu Consensus Princeton
15.2. Zalecenia American Heart Association dotyczące aktywności seksualnej
15.3.Ważne
16. Prowadzenie pojazdów mechanicznych –EDYTA SMOLIS-BĄK
17. Problemy psychologiczne pacjentów z chorobami układu krążenia – ANNA MIERZYŃSKA
17.1. Czynniki ryzyka chorób układu sercowo-naczyniowego związane z funkcjonowaniem psychospołecznym
17.2. Zaburzenia psychiczne
17.3. Reakcje psychologiczne na chorobę i leczenie kardiologiczne ......................
17.4. Zaburzenia adaptacyjne i problemy psychiczne w przebiegu leczenia ........................
17.5. Diagnoza i pomoc psychologiczna w przebiegu rehabilitacji kardiologicznej ....................
17.5.1. Diagnoza psychologiczna pacjentów kardiologicznych ......................
17.5.2. Pomoc psychologiczna dla osób objętych rehabilitacją kardiologiczną
17.6. Opieka nad pacjentem z chorobą układu krążenia i depresją .....................
17.7. Teleopieka psychologiczna
Skorowidz
Dlatego do II etapu rehabilitacji stacjonarnej powinni być kierowani przede wszystkim pacjenci:
z powikłaniami po leczeniu ostrych zespołów wieńcowych (OZW), po operacjach kardiochirurgicznych lub przezskórnych interwencjach wieńcowych (PCI, percutaneous coronary interventions), z innymi powikłaniami w układzie sercowo-naczyniowym lub chorobami współistniejącymi przy wysokim ryzyku sercowo-naczyniowym;
ze stabilną, zaawansowaną niewydolnością serca (NS) w klasie III–IV według NYHA (New York Heart Association, Nowojorskie Towarzystwo Kardiologiczne) i/lub wymagający okresowego bądź ciągłego podawania leków dożylnych, i/lub z urządzeniami do wspomagania mechanicznego pracy komór, i/lub z innymi urządzeniami wszczepialnymi;
bezpośrednio po przeszczepieniu serca (HTX, heart transplantation);
pacjenci, którzy z przyczyn logistycznych nie mogą uczestniczyć w programach rehabilitacji kardiologicznej ambulatoryjnej/dziennej.
13.1. Aspekty współpracy zjoterapeutów z lekarzami leczącymi pacjentów
Na rycinie 13.1 przedstawiono propozycje oceny ryzyka zdarzeń sercowo-naczyniowych w czasie treningu zycznego. Konieczne jest stałe dostosowywanie zakresu postępowania rehabilitacyjnego do aktualnego stanu układu sercowo-naczyniowego pacjenta w celu uzyskania optymalnych efektów treningów i uniknięcia nadmiernych, niedopuszczalnych przeciążeń.
Czynniki ryzyka Ryzyko małe Ryzyko umiarkowane Ryzyko duże
Funkcja skurczowa lewej komory
Złożona arytmia komorowa
Cechy niedokrwienia w wysiłkowym badaniu EKG
Wydolność fizyczna
Reakcja hemodynamiczna na wysiłek fizyczny
Brak istotnej dysfunkcji LVEF≥ 50%
Nieobecna w spoczynku oraz podczas wysiłku
Umiarkowana dysfunkcja LVEF = 36–49%
NieobecneObniżanie odcinka ST≥1 mm, a≤2 mm
Istotnie upośledzona LVEF≤ 35%
Obecna w spoczynku lub podczas wysiłku
Obniżenie odcinka ST > 2 mm
≥7 MET > 100W < 5 MET < 75W
Prawidłowa
Dane kliniczneNiepowikłany zawał serca CABG, PCI
Rycina 13.1
5–6,9 MET 75–100W
Brak przyrostu lub spadek SBP lub HR wraz ze wzrostem obciążenia
SBP< 140 mm Hg peak
Zawał serca lub zabieg powikłany wstrząsem, zatrzymaniem krążenia, niewydolnośćserca, nawroty niedokrwienia po leczeniu inwaz yjnym
Ocena ryzyka zdarzeń sercowo-naczyniowych w czasie treningu zycznego (według [1]).
13. Współpraca zjoterapeutów z lekarzami podczas rehabilitacji kardiologicznej
CRT-P – wyłącznie z funkcją stymulacji; CRT-D – łączące funkcję resynchronizacji z kardiowersją/defibrylacją.
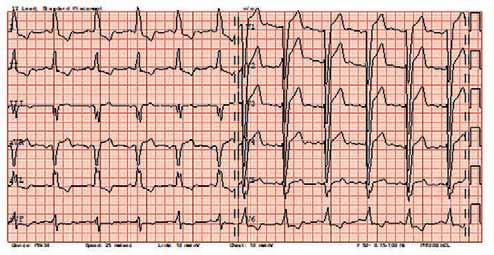
Rycina 6.37
Wpływ skutecznej stymulacji resynchronizującej na zwężenie zespołu QRS: a) blok lewej odnogi pęczka Hisa przed wszczepieniem CRT (QRS ok. 180 ms); b) zwężenie zespołu QRS (ok. 120 ms) po implantacji CRT.
Szczegóły kwalifikacji pacjentów do implantacji CRT podlegały w ostatnich latach pewnej ewolucji, natomiast odsetek chorych odpowiadających na terapię resynchronizującą wciąż wynosi ok. 70%. Zagadnienia związane z implantacją CRT są przedmiotem kilku wytycznych postępowania opracowanych przez towarzystwa
6. Schorzenia układu krążenia. Specyfika postępowania w wybranych jednostkach chorobowych
Tabela 1.2
Wskaźniki intensywności wysiłku dla dyscyplin wytrzymałościowych obliczane z wyników maksymalnych prób wysiłkowych i odpowiadające im strefy treningowe (na podst. [7])
Intensywność VO2max (%) HRmax (%) HRR (%) RPE (6–20) Strefa treningowa
Mała intensywność, lekkie ćwiczenia < 40< 55< 4010–11tlenowa
Umiarkowana intensywność
Duża intensywność
40–6955–7440–6912–13tlenowa
70–8575–9070–8514–16tlenowa+ mleczanowa
Bardzo duża intensywność > 85> 90> 8517–19tlenowa + mleczanowa + beztlenowa
VO2max – maksymalna zdolność pobierania tlenu; HRmax – maksymalna częstość skurczów serca; HRR – rezerwa częstości skurczów serca; RPE – subiektywne odczucie ciężkości wysiłku według skali Borga 6–20.
Z kolei w tabelach 1.3 i 1.4 przedstawiono charakterystykę intensywności wysiłków zycznych o charakterze wytrzymałościowym i oporowym podaną przez europejskich ekspertów w dziedzinie rehabilitacji chorób układu sercowo-naczyniowego.
Tabela 1.3
Charakterystyka intensywności wysiłków wytrzymałościowych dla osób uczestniczących w rehabilitacji chorób układu sercowo-naczyniowego (na podst. [1])
Intensywność wysiłku zycznego wytrzymałościowego
Bardzo lekka do lekkiej Lekka do umiarkowanej Umiarkowana do dużej Duża do ciężkiej
Protokół treningu ciągły ciągły ciągłyinterwałowy
Stosunek do progów mleczanowych lub wentylacyjnych poniżej pierwszego progu blisko lub trochę powyżej pierwszego progu pomiędzy progami lub bliżej drugiego progu powyżej drugiego progu
% HRR lub szczytowej liczby Watów ≤ 40 40–60 60–80 ≥ 80
RPE (wg skali Borga 6–20) ≤ 10 11–12 13–14 ≥ 15
HRR – rezerwa częstości skurczów serca; różnica między częstością skurczów serca na szczycie próby wysiłkowej HRpeak i w spoczynku HRat rest; RPE – subiektywne odczucie ciężkości wysiłku.
1. Fizjologia wysiłku i treningu zycznego
Tabela 1.4
Charakterystyka intensywności wysiłków oporowych o charakterze dynamicznym dla osób uczestniczących w rehabilitacji chorób układu sercowo-naczyniowego (na podst. [1])
Intensywność ćwiczeń oporowych MałaUmiarkowanaDuża Cel treningu
Zwiększenie wytrzymałości mięśni
Zwiększenie mocy i siły mięśni
Zwiększenie mocy i siły mięśni
Maksymalna liczba powtórzeń > 15 8–15 < 8
1RM
RPE (wg skali Borga 6–20) ≤ 10 11–14 ≥ 15
1RM – maksymalne obciążenie z jakim można je wykonać tylko 1 raz; RPE – subiektywne odczucie ciężkości wysiłku.
Światowa Organizacja Zdrowia (WHO, World Health Organization) podała bardzo prosty, ale przydatny w praktyce, sposób oceny intensywności różnych form aktywności zycznej, który przedstawiono w tabeli 1.5. Klasy kacja intensywności wysiłku zycznego w MET proponuje trzy zakresy:
intensywność mała: < 3,0 MET;
intensywność umiarkowana: 3,1–6,0 MET;
intensywność duża > 6,0 MET.
Tabela 1.5
Przykłady wysiłku zycznego o umiarkowanej i dużej intensywności według szacowanego wydatku energetycznego podanego w MET (wg WHO)
Aktywność zyczna o umiarkowanej intensywności ok. 3–6 MET (wymaga umiarkowanego wysiłku i zauważalnie przyspiesza częstość skurczów serca)
żwawy spacer
taniec
pielęgnowanie ogrodu
prace domowe (związane z prowadzeniem domu)
tradycyjne polowanie i zbieranie np. grzybów
aktywne zaangażowanie w gry i zabawy sportowe z dziećmi, wyprowadzanie zwierząt na spacer
prace budowlane (np. krycie dachów, malowanie)
noszenie/przesuwanie ciężarów o wadze umiarkowanej (< 20 kg)
Aktywność zyczna o dużej intensywności > 6 MET (wymaga dużego wysiłku, powoduje szybki oddech i znacząco przyspiesza częstość skurczów serca)
bieg
żwawy spacer pod górę / wspinanie
szybka jazda rowerem
aerobik
szybkie pływanie
sporty i gry oparte na współzawodnictwie (np. piłka nożna, siatkówka, koszykówka, hokej)
ładowanie łopatą lub ręczne kopanie w ziemi
noszenie/przesuwanie dużych ciężarów (> 20 kg)
1.1. Wysiłek zyczny
Wysiłki umiarkowane
4,8–7,1 MET u osób młodych
4,0–5,9 MET u osób wśrednim wieku
3,2–4,7 MET u osób w podeszłym wieku
2,0–2,9 MET u osób w bardzo podeszłym wieku
Rycina 10.2
Wysiłki umiarkowane w różnych grupach wiekowych w MET.
Wysiłki intensywne
7,2–10,1 MET u osób młodych
6,0–8,4 MET u osób wśrednim wieku
4,8–6,7 MET u osób w podeszłym wieku
3,0–4,2 MET u osób w bardzo podeszłym wieku
Rycina 10.3
Wysiłki intensywne w różnych grupach wiekowych w MET.
Przykład
Pacjent lat 84, po niepowikłanym zawale NSTEMI, z EF = 45%, w teście wysiłkowym uzyskał: obciążenie maksymalne 4,8 MET, bez zaburzeń rytmu, bez zmian niedokrwiennych, z dobrą reakcją parametrów hemodynamicznych na wysiłek.
w podeszłym wieku ze schorzeniami układu krążenia
Tabela 14.5. cd.
Rozpoznanie kliniczneWarunki kwali kacji i uprawiania ćwiczeń zycznych oraz udziału w sporcie
Osoby bezobjawowe
Z łagodną wadą zastawkową serca mogą uczestniczyć w zajęciach sportowych, w tym uprawiać sporty wyczynowe, po dokładnej diagnostyce klinicznej, włącznie z testem wysiłkowym; obowiązuje regularna kontrola co 6–24 miesiące
Z chorobą zastawkową o umiarkowanym nasileniu, które mają dobrą wydolność funkcjonalną i nie wykazują objawów niedokrwienia mięśnia sercowego, złożonych arytmii lub zaburzeń hemodynamicznych podczas maksymalnego testu wysiłkowego
Osoby z ostrym zapaleniem mięśnia sercowego lub zapaleniem osierdzia
Osoby z kardiomiopatią lub przebytym zapaleniem mięśnia sercowego lub zapaleniem osierdzia
Osoby z genotypem dodatnim / fenotypem ujemnym lub z łagodnym fenotypem kardiomiopatii i bez objawów lub jakichkolwiek czynników ryzyka
można rozważyć uprawianie sportu po przeprowadzeniu dokładnej analizy z udziałem eksperta w dziedzinie kardiologii; obowiązuje regularna kontrola co 6–24 miesiące.
wstrzymanie się od uprawiania wszystkich dyscyplin sportu do czasu ustąpienia aktywnego stanu zapalnego – minimum 3–6 miesięcy
kompleksowa ocena kliniczna, w tym test wysiłkowy, w celu oceny ryzyka wystąpienia arytmii wywołanych wysiłkiem zycznym; można kwali kować do uprawiania sportów wyczynowych
wyjątkiem jest kardiomiopatia arytmogenna (ACM, arrhythmogenic cardiomyopathy), w której należy odradzać ćwiczenia zyczne i uprawianie sportu o dużej intensywności
Osoby z zaburzeniami rytmu serca w każdym przypadku kwali kacji do sportu należy:
•zapobiegać zagrażającym życiu zaburzeniom rytmu serca podczas wykonywania ćwiczeń •ocenić objawy kliniczne przed wydaniem zgody na uprawianie sportu
•zapobiegać indukowanej sportem progresji choroby arytmogennej
Osoby z napadowym częstoskurczem nadkomorowym
Osoby z przedwczesnymi pobudzeniami komorowymi
należy wykluczyć preekscytację, a jeśli występuje, zaleca się usunięcie drogi dodatkowej
należy wykluczyć strukturalne lub rodzinne choroby arytmogenne, ponieważ aktywność sportowa może wywołać bardziej złośliwe zaburzenia rytmu serca
personel miejscu. Wskazane jest również stosowanie pasa stabilizującego driveline, w sytuacji jego dostępności. Bardzo ważne jest by miejsce, w którym realizowane są zajęcia było w bezpośredniej łączności z oddziałem ratunkowym, a personel nadzorujący zajęcia był wykwali kowany w udzielaniu pierwszej pomocy.
Zalecenia treningowe na II etapie rehabilitacji
Większość ośrodków u chorych po implantacji mechanicznego wspomagania komór, rehabilitację II etapu realizuje w formie stacjonarnej. Pacjent przebywa w klinice/oddziale rehabilitacji, a program treningowy przebiega pod stałym nadzorem całego personelu (lekarz, pielęgniarka, zjoterapeuta, psycholog, perfuzjonista). Obecne rekomendacje oparte na analizie opublikowanych dotychczas doniesień dopuszczają formy treningowe zbliżone do proponowanych chorym z niewydolnością serca.
Etap II –trening wytrzymałościowy
Rycina 6.20
(Bieżnia, cykloergometr) forma interwałowa Bieżnia–zwiększenie obciążenia przez zwiększanie kąta nachylenia Cykloergometr–początkowo bez obciążenia, później 20–25W
3–5 razy tygodniowo 45–90 min
70–80%Wmax, 60–70%VO, 2max 60% HRR, RPE < 13, 3–5 MET (2,1 MPH, 2% nachylenia)
Zasady treningu wytrzymałościowego u chorych z LVAD. HRR – rezerwa tętna; MET – równoważnik metaboliczny; MPH – mile/godz.; RPE – subiektywne odczucie ciężkości wysiłku w skali Borga 6–20; VO2max – maksymalne pochłanianie tlenu; W – wat; Wmax – maksymalne obciążenie w watach.

Rycina 6.21
Etap II –trening oporowy
Duże grupy mięśniowe (8–10)
Zasady treningu oporowego u chorych z LVAD.
Obciążenie początkowo 30% 1RM, później 30–40% 1RM, w badaniach raportowano także 50–75% 1RM
Obciążenia 10 LBS lub mniej
10–15 powtórzeń, 2–3 serie
Schorzenia układu krążenia. Specy ka postępowania w wybranych jednostkach chorobowych
wydłużenia okresu rehabilitacji, a tym samym pobytu pacjenta w szpitalu. Czas ćwiczeń, w zależności od okresu usprawniania i stanu pacjenta, powinien wahać się w granicach 5–20 minut.
Ilość powtórzeń poszczególnych rodzajów ćwiczeń na etapie szpitalnym powinna zawierać się w poniższych granicach:
ćwiczenia czynne: 6–10;
ćwiczenia oddechowe: 4–6;
napięcia izometryczne: 3–4, połączone z prawidłowym oddychaniem.
Aby zachować bezpieczeństwo zjoterapii na etapie szpitalnym należy przestrzegać zasad dotyczących zmian badanych parametrów i obserwowanych objawów. Fizjoterapia powinna być prowadzona w zakresie zielonych ag.
Obecność żółtej agi oznacza konieczność rozważenia bilansu korzyści oraz zagrożeń wynikających z prowadzenia rehabilitacji kardiologicznej oraz wymaga konsultacji lekarza prowadzącego w celu dostosowania postępowania terapeutycznego.
Obecność czerwonej agi oznacza całkowite przeciwwskazanie do prowadzenia terapii. Należy przerwać zjoterapię, zapewnić bezpieczeństwo pacjentowi i poinformować lekarza prowadzącego / osobę nadzorującą o zaistniałej sytuacji.
Tabela 6.9
Zielone, żółte i czerwone agi w zjoterapii kardiologicznej (oprac. E. Smolis-Bąk i J. Wolszakiewicz)
Częstość skurczów serca/min (HR)
Ciśnienie skurczowe maksymalne [mm Hg]
Ciśnienie rozkurczowe maksymalne [mm Hg]
EKG* (występowanie zaburzeń) Bez zaburzeńWystępują zaburzenia niezagrażające życiu
Liczba oddechów/min (rytm oddechowy)
SpO2 [%]** (saturacja krwi)
Występują zaburzenia groźne dla życia
Tabela 6.9. cd.
Parametry spoczynkowe
Objawy kliniczne danego dnia
Norma Żółte Czerwone
Dobre samopoczucieUczucie zmęczenia, duszność, drętwienie, nudności, zaburzenia percepcji, zawroty głowy
Parametry wysiłkowe
Częstość skurczów serca/min (HR)
Ciśnienie skurczowe maksymalne [mm Hg]
Ciśnienie rozkurczowe maksymalne [mm Hg]
EKG* (występowanie zaburzeń)
Wzrost o ≤ 20
Wzrost o ≤ 40 (NS o ≤ 20)
Wzrost o ≤ 20 lub spadek o ≤ 10
Brak wzrostu lub spadek o ≤ 10
Dyskomfort / ból w klatce piersiowej, nasilone: duszność, zmęczenie, zawroty głowy, nudności, drętwienie, zaburzenia percepcji
Wzrost o > 20 albo spadek o > 10
Wzrost o > 40 (NS o > 20) lub spadek o > 10
Wzrost o > 20 (NS o >10) lub spadek o > 10
Bez zaburzeńNiezagrażające życiuGroźne dla życia
Liczba oddechów/min (rytm oddechowy) ≤ 30 30–40 > 40
SpO2 [%]**
(saturacja krwi)
Objawy kliniczne danego dnia
95–100 90–95 < 90
Dobre samopoczucie, lekkie / umiarkowane zmęczenie (0–3/10 według Borga)
Silne zmęczenia (4–5/10 według Borga), duszność, drętwienie, nudności, zaburzenia percepcji, zawroty głowy
Dyskomfort/ból w klatce piersiowej, silne zmęczenie, (> 5/10 według Borga) nasilone: duszność, zawroty głowy, nudności, drętwienie, zaburzenia percepcji
* Łagodne zaburzenia rytmu (nie będące bezpośrednim zagrożeniem życia): utrwalone migotanie przedsionków, pobudzenia dodatkowe komorowe, nadkomorowe, bez form złożonych. Zaburzenia rytmu groźne dla życia: częstoskurcze komorowe, wstawki częstoskurczu komorowego (trzy lub więcej pobudzeń), częstoskurcz nadkomorowy, zaburzenia rytmu wywoływane lub nasilające się istotnie pod wpływem wysiłku zycznego.
** Nie dotyczy pacjentów z wybranymi wadami serca lub z przewlekłą obturacyjną chorobą płuc.
Schorzenia układu krążenia. Specy ka postępowania w wybranych jednostkach chorobowych
z gradientem ciśnień – z jam lewych do prawych, co prowadzi do rozwoju zespołu Eisenmengera. Sinica pojawia się, gdy stężenie nieutlenowanej hemoglobiny we krwi tętniczej przekracza 5 g/dl.
Na podstawie złożoności zmian anatomicznych wyróżnia się wady izolowane (proste), takie jak ubytek w przegrodzie międzyprzedsionkowej (ASD, atrial septal defect) czy komorowej (VSD, ventricular septal defect) lub złożone, często pogrupowane w zespoły. W niektórych przypadkach nawet anatomicznie proste CHD mogą wymagać opieki wysokospecjalistycznej (np. ASD z PAH). Dlatego ze względu na obraz kliniczny wynikający ze złożoności wad i ich powikłań wrodzone wady serca można podzielić na łagodne, umiarkowane i ciężkie (tab. 6.28).
Tabela 6.28
Podział wad wrodzonych ze względu na złożoność wady (na podstawie wytycznych Europejskiego Towarzystwa Kardiologicznego ([ESC, European Society of Cardiology] z 2020 roku, dotyczących leczenia osób dorosłych z wrodzonymi wadami serca)
Łagodne
izolowana wrodzona wada zastawki aortalnej i dwupłatkowa zastawka aortalna
izolowana wrodzona wada zastawki mitralnej (z wykluczeniem zastawki spadochronowej i rozszczepu płatka)
łagodna izolowana stenoza płucna (podzastawkowa, zastawkowa, nadzastawkowa)
izolowane małe ASD, VSD lub PDA
po korekcji ASD typu otworu wtórnego, ubytku typu zatoki żylnej, VSD lub PDA bez pozostałości lub następstw, takich jak powiększenie jam serca, dysfunkcja komory lub zwiększone PAP
Umiarkowane (skorygowane lub bez korekcji, jeśli nie określono)
anomalia Ebsteina
anomalia odejścia tętnicy wieńcowej od tętnicy płucnej
ASD typu otworu wtórnego (umiarkowany lub duży), bez korekcji (z wyłączeniem choroby naczyń płucnych)
AVSD, częściowy lub całkowity, w tym ASD typu otworu pierwotnego (z wyłączeniem choroby naczyń płucnych)
dwujamowa prawa komora
koarktacja aorty
nieprawidłowy spływ żył płucnych (całkowity lub częściowy)
obwodowe zwężenie tętnic płucnych
PDA, umiarkowany lub duży, bez korekcji (z wyłączeniem choroby naczyń płucnych)
przełożenie wielkich pni tętniczych po korekcji anatomicznej
stenoza aortalna podzastawkowa lub nadzastawkowa
tetralogia Fallota po korekcji chirurgicznej
tętniak/przetoka zatoki Valsalvy
ubytek typu zatoki żylnej
umiarkowana, ciężka stenoza płucna (podzastawkowa, zastawkowa, nadzastawkowa)
VSD z towarzyszącymi nieprawidłowościami (z wyłączeniem choroby naczyń płucnych) i/lub przeciekiem umiarkowanym lub większym
zespół Marfana i powiązane HTAD, zespół Turnera
Rycina 6.7
Butelka z wodą.

Rycina 6.8
Aparat Tri o.

Tabela 6.11
Modele rehabilitacji kardiochirurgicznej wewnątrzszpitalnej według Rudnickiego, zmody kowane przez ekspertów SRKiFW PTK
MODEL A
Niepowikłany przebieg zabiegu kardiochirurgicznego lub wczesnego okresu pooperacyjnego
A2 6–8 dni
MODEL B
Powikłany przebieg zabiegu operacyjnego lub wczesnego okresu pooperacyjnego
B > 8 dni
stan po wszczepieniu urządzeń wspomagających pracę komór serca
stan po przeszczepieniu serca
