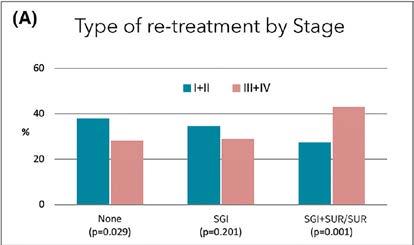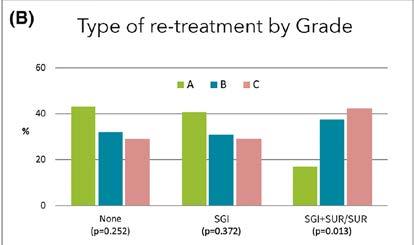PUNTO DE VISTA
Extracción atraumática de implantes afectados por periimplantitis con inserción de nuevos implantes de forma diferida e inmediata en los lechos postexplantación. Estudio retrospectivo
BOLETÍN
78 AMIC
CALIDAD Y DIRECCIÓN
El grafeno y sus derivados como herramientas de ayuda para aplicaciones odontológicas
ENCICLOPEDIA
ODONTOLÓGICA
Terapéutica endoquirúrgica para periodontitis apical crónica: reporte de un caso





dentistaypaciente.com
BOLETÍN
Más allá del diagnóstico, manejo y tratamiento de la boca seca
ESTUDIO
Cómo el estadio y grado de la periodontitis afectan al beneficio del mantenimiento periodontal regular
No. 190/Junio 2024 Latindex 17964 $50.00 MX ISSN: 1455-020X 190







CAMBIA EL EQUIPO QUE TIENES www.vatechmexico.com CAMBIA EL EQUIPO QUE TIENES
POR EL QUE REALMENTE QUIERES




EL TIENES EL TIENES


















"PREPÁRATE" ¡NO FALTES!

Junio 2024
Recientemente se publicó el informe de la Comisión Independiente de Investigación sobre la Pandemia de COVID-19 en México. Esta comisión está integrada por 17 expertos en diversas áreas.
El informe no gustó en el ámbito federal y aunque el presidente diga que fue elaborado por conservadores y neoliberales, para no aceptar su gran responsabilidad, en realidad es contundente. En informe dice que “los indicadores sobre el impacto de la pandemia en México son devastadores y por eso inocultables: más de 800 000 muertes en exceso (una de las tasas más altas del planeta); el país con mayor mortandad entre su personal de salud; la orfandad de más de 215 000 menores; la reducción neta de su matrícula escolar y el grave impacto económico”.
“El hecho que explica los resultados tan graves y trágicos, es la defectuosa gobernanza de la crisis, pues como aquí se demuestra, casi cuatro de cada 10 muertes en exceso durante la pandemia sucedieron por faltas en la gestión gubernamental”. Esto significa que 320 000 muertes pudieron evitarse si el gobierno hubiera actuado responsablemente.
“La Ciudad de México contribuyó en forma desproporcionada a la mortandad de esta segunda ola, convertida en la más mortal de toda la pandemia. A pesar de representar sólo 7.3% de la población total del país, la capital aportó 24% de las muertes en exceso en el periodo diciembre 2020-enero 2021, sin considerar la zona conurbada (36 500 de las 153 000 muertes en exceso en estos dos meses). Por sus implicaciones y por el incumplimiento de lineamientos oficiales esta decisión, de responsabilidad compartida entre autoridades federales y locales, constituye uno de los más graves fallos gubernamentales en el manejo de la emergencia sanitaria. A este hecho se suma la prescripción de medicamentos para un uso diferente y no aprobado por la agencia regulatoria federal encargada (Cofepris) para tratar Covid-19, sin embargo, se les distribuyó ampliamente entre la población de la Ciudad”.
Sin lugar a dudas un informe muy revelador.
¡Síganse cuidando!
Mtro. Carlos Adolfo Espinosa García Especialidad en Odontología Legal y Forense Maestría en Odontología
Dentista y Paciente 2 Editorial

















Da la bienvenida a la nueva Tecnología de Equipos con Pantalla Táctil Inteligente!!!

Disponible en: MONTAJE A PARED


Medical Systems, se adelanta a los tiempos, presentando una nueva generación de Equipos de Radiodiagnóstico Intra-oral con la funcionalidad que le ofrece la última Tecnología en Pantallas Táctiles Inteligentes, que se configuran sin necesidad e memorizar instrucciones, y con opciones que NO se encuentran en otros equipos.



Tiempos de expo sición Pre-programados compensados por variaciones de voltaje de la línea de suministro. Contador de exposiciones. ersonalización de los tiempos de exposición Pre-programados. Monitoreo del voltaje de alimentación del equipo y protección por variaciones de voltaje en la línea de suministro.

CORIX® 70 PLUS-USV-WM-TS
BASE MOVIL
CORIX® 70 PLUS USV-MM-TS


A Division of CORIX MEDICAL SYSTEMS® Lauro Villar No. 94-B, 02440, México, CDMX Tels:+52 55 5394 1192 +52 55 5394 1199 56 2571 9826 www.corix.us http://www.facebook.com/CORAMEXSA sales@corix.us repre.ventas@corix.us


10 | PUNTO DE VISTA
Extracción atraumática de implantes afectados por periimplantitis con inserción de nuevos implantes de forma diferida e inmediata en los lechos postexplantación. Estudio retrospectivo

26 | BOLETÍN 78 AMIC
6 Contenido Dentista y Paciente
Editorial Renascence S.A. de C.V.

36 | CALIDAD Y DIRECCIÓN
El grafeno y sus derivados como herramientas de ayuda para aplicaciones odontológicas.

50 | ENCICLOPEDIA ODONTOLÓGICA
Terapéutica endoquirúrgica para periodontitis apical crónica: reporte de un caso
Directora editorial
Patricia López Guerra patricia.lopez@dentistaypaciente.com
Jaime Francisco Martínez Aceves† jmartinez@dentistaypaciente.com
Directora Editorial
Mariangel Martínez López mmartinez@dentistaypaciente.com
Director de Arte y Diseño
Jesús Salas Pérez jesasez@dentistaypaciente.com
Coordinador Editorial
Marco A. Vergara Salgado marversa@dentistaypaciente.com
Ejecutivos Comerciales y de Negocios
Carlos Martínez García, Gabriela Dolorez Ocadiz, Edson Aarón Hernández
Producción y Circulación
Edson Aarón Hernández
Fotografía e Ilustraciones
Editorial Renascence Suscripciones
Edson Aarón Hernández
Preprensa e Impresión
Offset Impresión Creativa S.A de C.V.
Distribución
Comercializadora GBN S.A. de C.V.
Calzada de Tlalpan #572, desp. C-302, col. Moderna
Contabilidad y Administración
L. C. y E. F. Renato Muñoz
director científico
Dr. Carlos Espinosa García Especialista en Odontología Legal y Forense consejo editorial
Dr. Francisco Javier Diez de Bonilla Calderón
Catedrático de la F.O de la UNAM
Dr. Francisco Magaña Moheno
Centro de Especialidades Odontológicas
Javier Portilla Robertson
Exdirector de la Facultad de Odontología de la UNAM
Especialista en Patología Bucal
190. Junio 2024 Contenido 7
C.D.E.O. Arturo Alvarado Rossano†
Profesor y Especialista en Ortodoncia y Ortopedia Craneofacial en la Facultad de Odontología. UNAM. Asesor Académico y Coordinador de Difusión de la AMOCOAC.
C.D. Manuel García Luna y González Rubio
Dra. Ana Gabriela Carrillo Varguez
Coordinadora de la especialidad en endodoncia UABC Tijuana. Coordinadora de Investigación y Posgrado F.O. UABC
M.C. Ernestina Santillana Marín
Subdirectora de CISALUD UABC
William James Maloney, D.D.S.
Clinical Associate Professor
New York University
universidad anáhuac méxico norte
C.D. Carlos Robles Bonilla
Coordinador de la Licenciatura de Cirujano Dentista
C.D. Sergio Antonio Ojeda León
Profesor Titular de Odontopediatría de la Licenciatura de Cirujano Dentista
C.D. Bernardo Grobeisen Weingersz
Profesor Titular de Clínica
Integral de la Licenciatura de Cirujano Dentista
C.D. Norma Ibañez Mancera. Profesora Titular de Patología
Bucal de la Licenciatura de Cirujano Dentista
Dirección del Derecho de Autor certificado de reserva al uso exclusivo no. 04-2008022718312200-102 con fecha 27 de Marzo del 2008. Gobernación de la H. Comisión Calificadora de Publicaciones y Revistas Ilustradas, certificado de licitud de contenido 5328, certificado de licitud de título 7411, franqueo pagado, publicación mensual permiso no. PP09-02106, SEPOMEX. Las opiniones expresadas en los artículos y en los anuncios publicados no significan de ninguna manera juicios, criterios, ideas o cualquier otro concepto por parte de la editorial; reflejan únicamente las ideas y pensamientos de sus autores. Los artículos, entrevistas, resúmenes, publirreportajes, fotografías y cualquier otro material son exclusivos de la editorial, y no se autoriza la reproducción total o parcial por ningún medio sin previa autorización del editor. Para cualquier asunto relacionado con suscripción, distribución, comercialización, anuncios, contenido u otro propósito, favor de dirigirse a la editorial. Impreso en MV IMPRESIONES, SA DE CV.
Dentista y Paciente® Publicación mensual correspondiente al mes de JUNIO DE 2024. editada por Editorial Renascence S.A. de C.V., Rancho Jigüingo 29, Prado Coapa, Ciudad de México, 14350. tel. 56846632, fax 56793656. Distribuida en locales cerrados, depósitos dentales, universidades, congresos y exposiciones. Editora responsable: Mariangel Martínez López. Fotoarte de portada: Editorial Renascence.
distribución certificada por el padrón nacional de medios impresos de la dirección general de medios impresos de la secretaría de gobernación no. 007-136. www.gobernacion.gob.mx
8
Dentista y Paciente
Contenido

60 | BOLETÍN
Más allá del diagnóstico, manejo y tratamiento de la boca seca
62 | ESTUDIO
Cómo el estadio y grado de la periodontitis afectan al beneficio del mantenimiento periodontal regular
190. Junio 2024 Contenido 9
Extracción atraumática de implantes afectados
por periimplantitis con inserción de nuevos implantes de forma diferida e inmediata en los lechos postexplantación. Estudio retrospectivo
Dentista y Paciente 10 Punto de vista Fotoarte: Editorial Renascence | Fotografía: AdobeStock
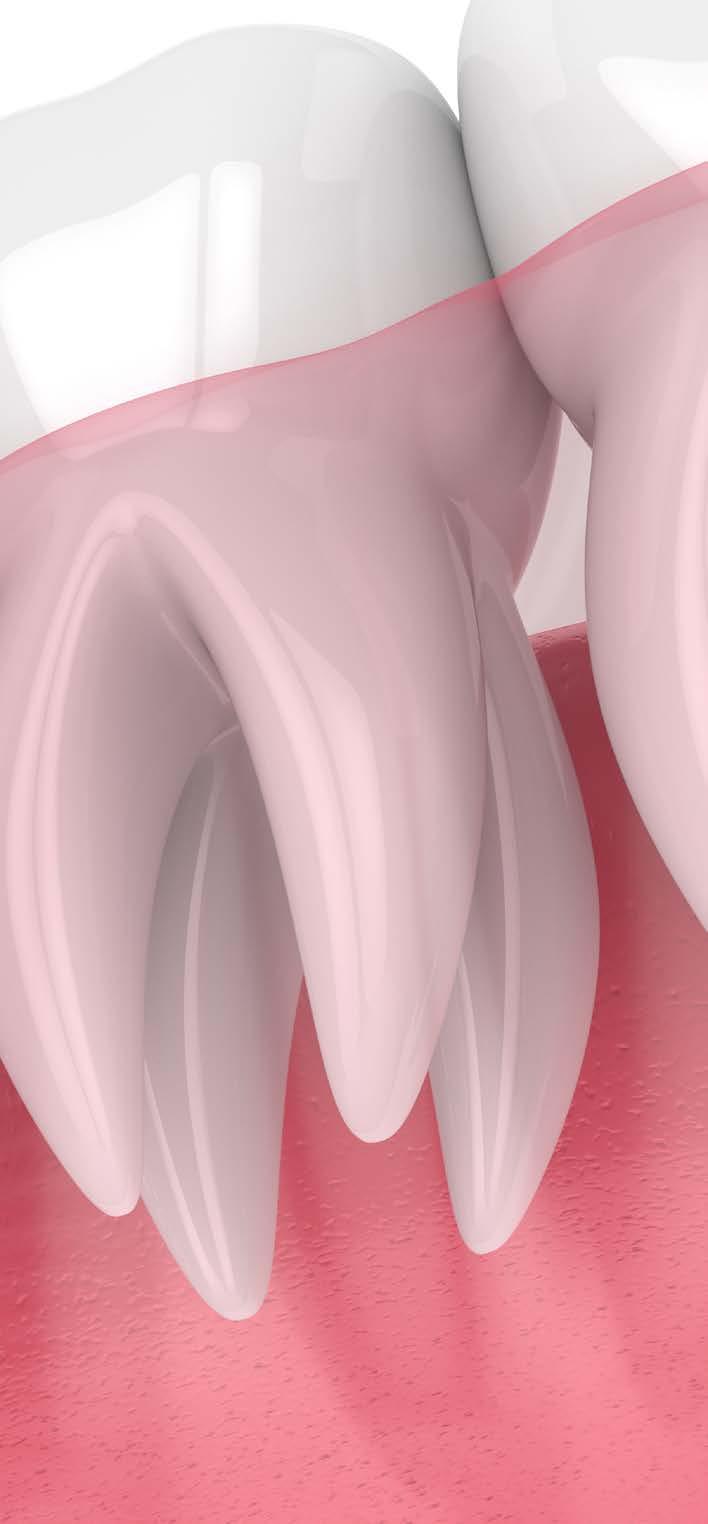
Extracción atraumática de implantes afectados
Eduardo Anitua DDS, MD, PhD1,2,3
Private practice in oral implantology, Eduardo Anitua Institute, Vitoria, Spain. Clinical researcher, Eduardo Anitua Foundation, Vitoria, Spain. University Institute for Regenerative Medicine and Oral Implantology - UIRMI (UPV/EHU-Fundación Eduardo Anitua), Vitoria, Spain.
Corresponding author: Dr. Eduardo Anitua, Eduardo Anitua Foundation; C/ Jose Maria Cagigal 19, 01007 Vitoria, Spain; Phone: +34 945160653, e-mail: eduardo@fundacioneduardoanitua.org
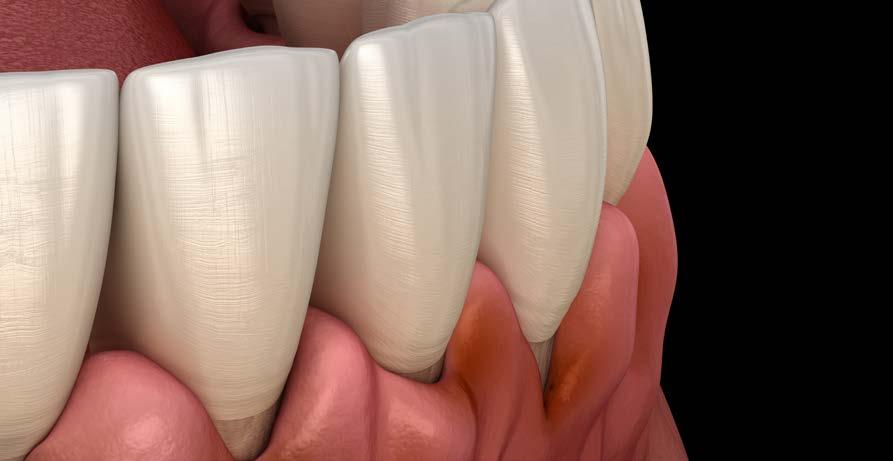
La mucositis y la periimplantitis son 2 patologías inflamatorias que afectan a los implantes dentales con diferentes prevalencias y distribución en la población. Podemos definir la mucositis periimplantaria como la inflamación confinada al tejido blando que rodea un implante dental causada por la acumulación de placa bacteriana. Es por lo tanto un proceso inflamatorio y reversible mediante tratamiento, que no se acompaña de pérdida ósea. Se acompaña generalmente de un sangrado al sondaje con presión controlada (< 0.15 N).1-4 En los casos en los que la inflamación gingival se acompaña de pérdida ósea, el proceso se define como periimplantitis, pudiendo estar asociada a complicaciones del tejido blando como fístula, sangrado abundante al sondaje y movilidad (en función de la pérdida ósea).5-6
A la periimplantitis, considerada un proceso multifactorial, además de las causas genéticas, intrínsecas del paciente y de tipo infeccioso, se unen diferentes factores causales, precipitantes o negativos (que empeoran el curso) como: sobrecarga oclusal,
190. Junio 2024
11
hueso de pobre calidad, estructuras protésicas mal diseñadas (con falta de hermetismo entre implante y prótesis), la forma y superficie del implante, el cierre de los tejidos blandos periimplantarios o la existencia de parafunciones.9-13 Hoy en día, existen estudios que reportan una tasa de prevalencia de la periimplantitis que llega hasta el 56%,13-17 en función de las series consultadas, en las que existen diferentes tipos de implantes y superficies, así como rehabilitaciones sobre estos implantes.
La disparidad en las series, se puede atribuir principalmente en el tiempo de seguimiento de los pacientes, que es variable, encontrándose en ocasiones prevalencias mayores cuanto más tiempo se siguen los implantes, en las diferentes características de los implantes estudiados (encontrándose incluso superficies lisas, implantes impactados, implantes con diferentes recubrimientos, etc.) y en el umbral de corte de la pérdida ósea marginal que se tome como válido para la periimplantitis.18 Dado el importante problema de salud que suponen, existen
El tratamiento de la periimplantitis es hoy en día una línea de investigación abierta con numerosas aportaciones, debido a que es un reto lograr su abordaje de forma satisfactoria.
Dentista y Paciente 12 Punto de vista
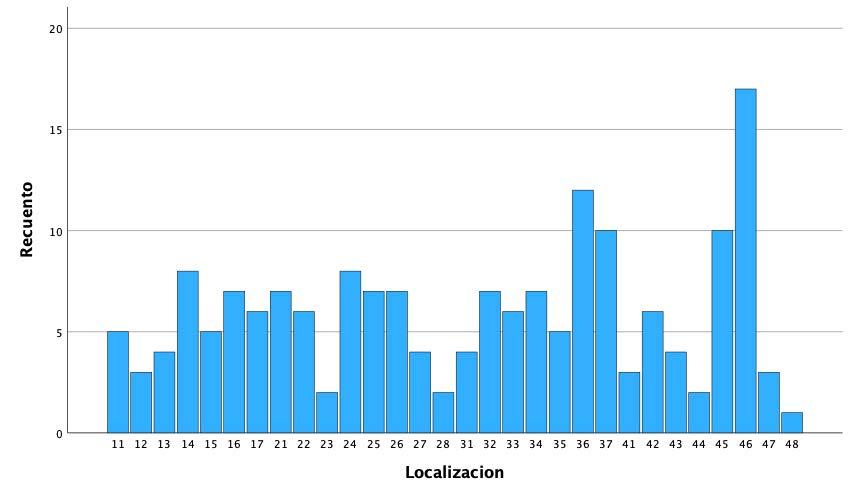
Gráfica 1. Localizaciones de los implantes extraidos en el estudio.
diferentes alternativas de tratamiento para estos casos, ya que al convertirse en un problema altamente prevalente se ha intentado por todos los medios lograr que los implantes que la sufren puedan continuar siendo funcionales.14-16
El tratamiento de la periimplantitis es hoy en día una línea de investigación abierta con numerosas aportaciones, debido a que es un reto lograr su abordaje de forma satisfactoria. Las primeras referencias a su tratamiento se comienzan a implementar hace más de 20 años y se centraban principalmente en lograr regenerar el defecto óseo generado (reconstrucción del soporte óseo), pero hoy en día, contamos además con métodos no quirúrgicos, y el enfoque se ha centrado en detener la progresión de la patología más que en la regeneración del defecto.19-20 Aun así existen situaciones en las que la patología se
Extracción atraumática de implantes afectados
encuentra tan avanzada que la única solución para los implantes es su explantación de la forma más atraumática posible. La regeneración de los defectos óseos que ha producido la enfermedad y posteriormente la rehabilitación con nuevos implantes. Las primeras aportaciones sobre la posibilidad de reimplantación dental tras una explantación en humanos y el seguimiento del implante reimplantado corren a cargo de Covani and cols. En estos estudios se realizan explantaciones conservando al máximo el hueso alveolar del lecho periimplantar a través de la separación del hueso en contacto con el implante mediante fresado con una fresa fina a baja velocidad con irrigación. Posteriormente se insertaban los implantes tras un nuevo fresado siguiendo las especificaciones técnicas de los fabricantes con un nuevo fresado para preparar un nuevo lecho ligeramente más ancho para poder
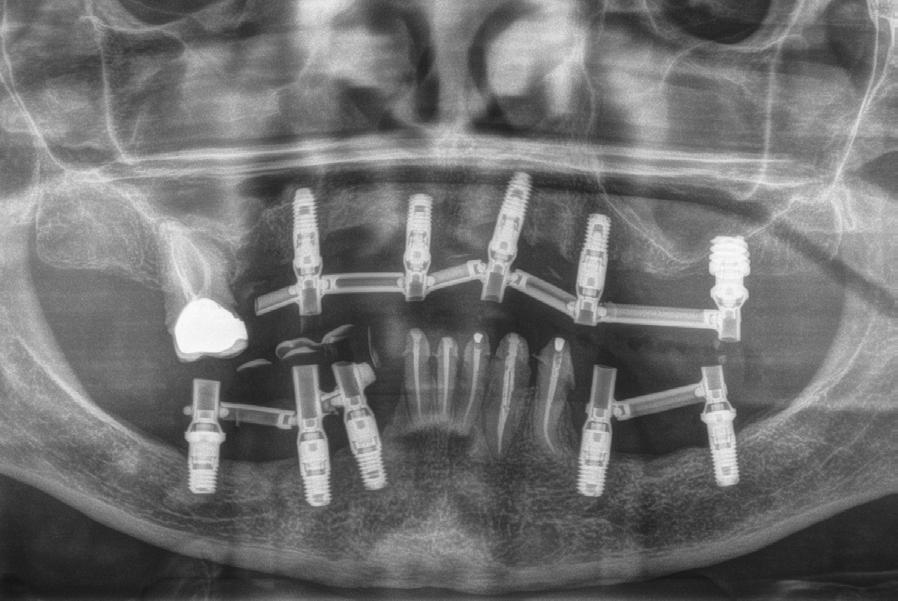
Figura 1. Radiografía inicial del caso donde observamos varios implantes con periimplantitis en el arco superior e inferior en diferentes estadios, incluso un implante que ya se ha perdido en la zona del incisivo lateral superior izquierdo y en el cuarto cuadrante.
190. Junio 2024 13
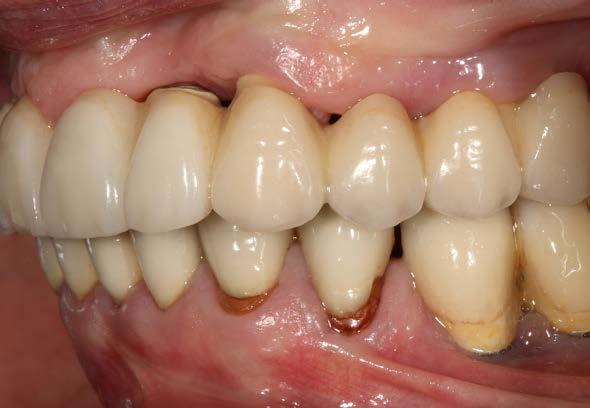
Figuras 2 y 3. Imágenes intraorales de la paciente, donde podemos observar la pérdida ósea acusada en algunos puntos con exposición de los componentes protésicos, así como transparencia incluso de las espiras de los implantes como el situado en posición 13 a través del tejido gingival.
estabilizar el implante. Posteriormente, las técnicas de explantación evolucionan hacia procedimientos cada vez menos invasivos y más conservadores con el lecho óseo, con el fin de poder generar una nueva rehabilitación con implantes en el menor tiempo posible.
Con estos objetivos nacen las primeras técnicas de explantación atraumática. Este concepto fue introducido por diferentes autores en la década de los 90 para la
realización de experimentos en los que se testaban distintas superficies de implantes y su capacidad para conseguir una mejor oseointegración a través del torque de remoción de los implantes, basándose en que una mejor superficie daría valores más altos de remoción (sería más costosa la extracción del implante).24-27 El kit de explantación de nuestro grupo de estudio, basado en este proceso de la reversibilidad de la oseointegración (KEXIM- Biotechnology institute®) conserva al máximo el lecho
Dentista y Paciente 14 Punto de vista
óseo postexplantación y nos permite generar un nuevo tratamiento implantológico, sin necesidad de reconstruir primero el lecho óseo, a menos que sean casos de gran extensión o atrofias extremadamente severas.28-34 En el siguiente estudio retrospectivo mostramos un grupo de pacientes en los que se han realizado explantaciones mediante este kit de extracción de implantes analizando parámetros como los torques de desinserción, la posibilidad de retratamiento inmediato y el uso de trefinado en los casos
Extracción atraumática de implantes afectados
en los que fue necesario documentándose la reducción del torque de remoción así como la presencia de complicaciones durante el proceso de explantación. En el mismo se recoge además si existe o no una colocación de implante en el mismo lecho o en las zonas adyacentes.
Material y método
Datos de expantaciones atraumáticas han sido recogidos de forma retrospectiva con el kit de
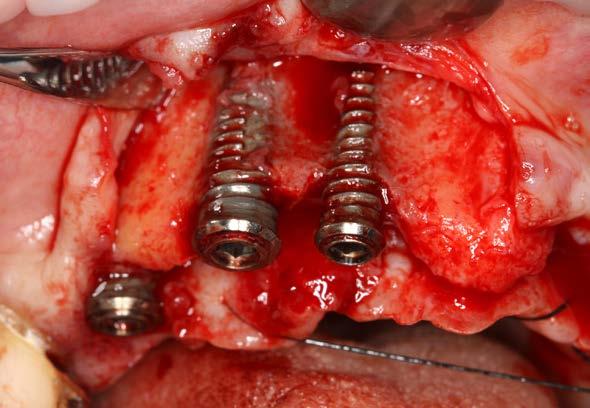
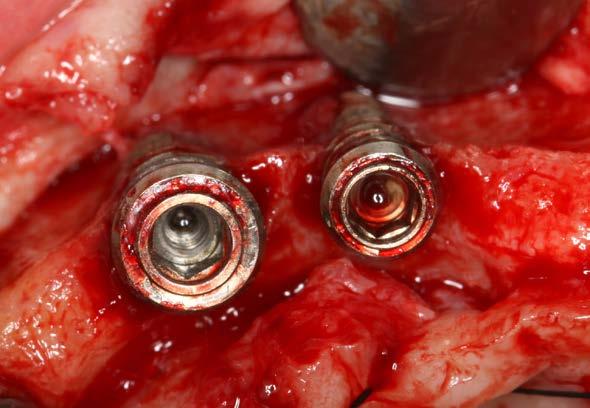
Figuras 4 y 5. Exposición de colgajos del arco superior con los implantes completamente expuestos sin tabla vestibular, afectados por periimplantitis.
190. Junio 2024 15
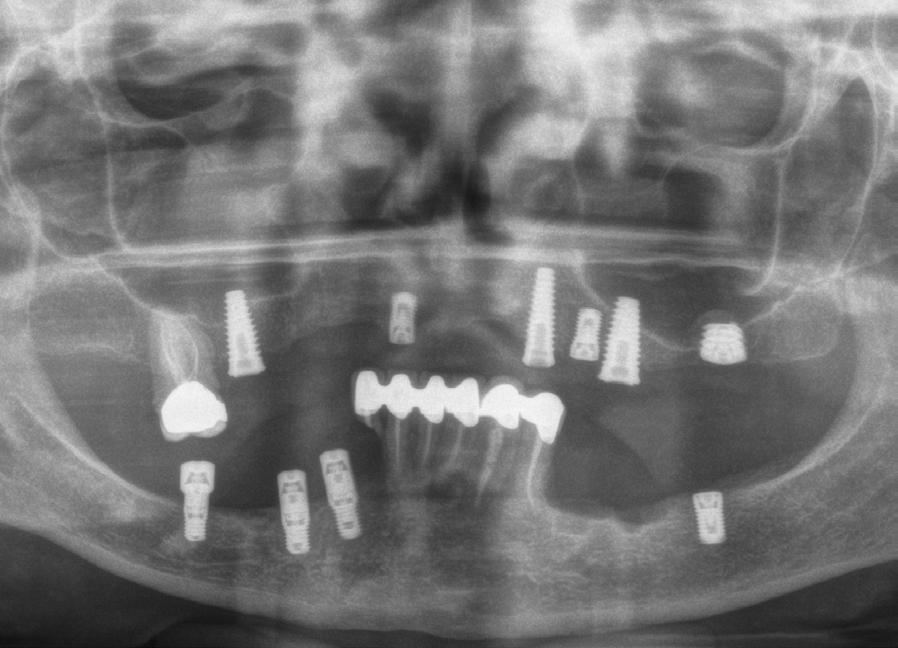
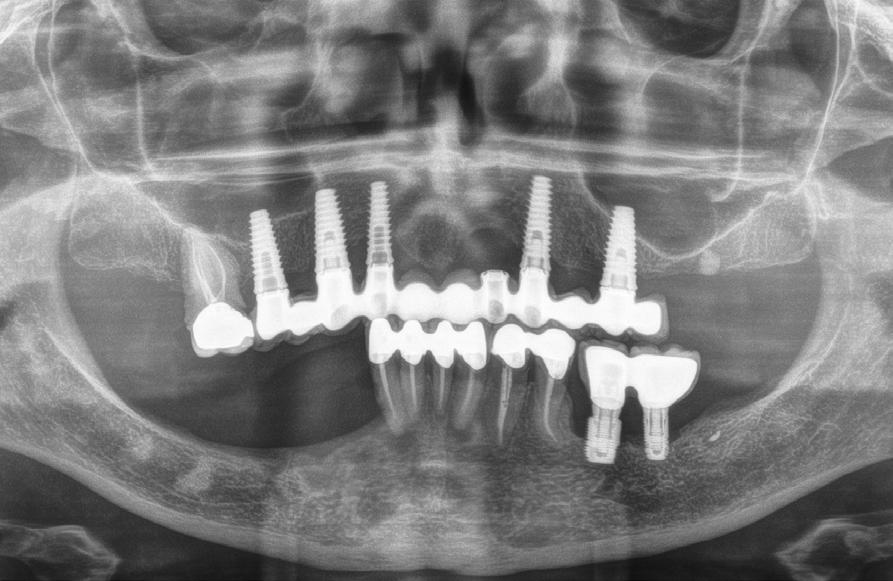
Figura 6. Radiografía postoperatoria tras las explantaciones y regeneración con PRGFENdoret de las zonas afectadas donde no era posible colocar nuevos implantes en la misma fase quirúrgica, así como colocación de otros implantes para iniciar la renovación del caso. Se mantuvieron tres implantes superiores provisionalmente para soportar la prótesis provisional.
explantación (KEXIM- Biotechnology institute®) desde enero de 2018 hasta diciembre de 2018 afectados por periimplantitis en distinto grado. Para clasificar el grado de periimpantitis se ha utilizado la clasificación de Jovanovic y Spiekermann publicada en el año de 1995,10 que se basa principalmente en la extensión de la destrucción ósea. Para la confección del estudio se recogen datos relativos a la explantación como fecha de realización de tratamiento, tipo de implante, torque de desinserción, causa de explantación, colocación o no de nuevo implante en el mismo lecho y, en caso afirmativo, incremento de diámetro del implante final sobre el extraído. Los datos fueron recogidos en un cuaderno de recogida de datos por un investigador independiente al
proceso de explantación y analizados por otro investigador diferente a los 2 primeros.
Análisis estadístico
Las principales variables estudiadas: fueron el par necesario en Ncm para la extracción de los implantes y si se realizaba o no una nueva inserción en el mismo lecho. Como variables secundarias se han estudiado: la diferencia de diámetro con el nuevo implante (en caso de implantación en el mismo lugar), las complicaciones a la hora de la extracción y la necesidad de trefinado, así como la disminución del torque de remoción al emplearse este. El paciente fue la unidad de medida para el análisis de la edad, sexo y la historia médica.
Dentista y Paciente 16 Punto de vista
Fue realizado un test de Shapiro-Wilk sobre los datos obtenidos para constatar la distribución normal de la muestra.
Las variables cualitativas se describieron mediante un análisis de frecuencias. Las variables cuantitativas se describieron mediante la media y la desviación estándar. Se realizaron correlaciones de Pearson para establecer la posible relación entre diferentes variables y el torque de remoción de los implantes (torque
Extracción atraumática de implantes afectados
necesario para su desoseointegración). Todos los análisis se realizaron con SPSS v15.0 (SPSS Inc. Chicago, Il, USA) y se estableció el nivel de significación al 5% (p<0.05).
Resultados
Fueron explantados 181 implantes en 94 pacientes durante el periodo de reclutamiento con una edad media de 67 años (+/- 9.8). La localización donde se realizaron las explantaciones más frecuentemene fue en
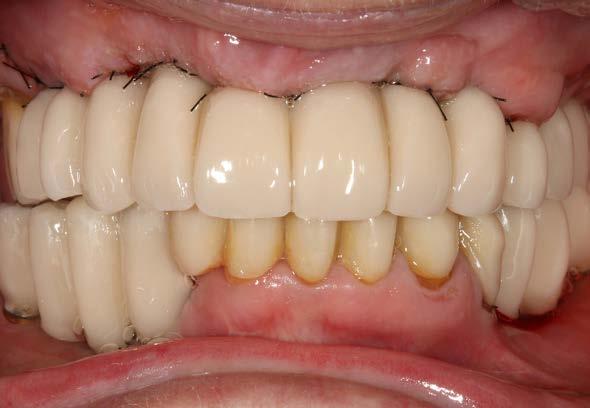
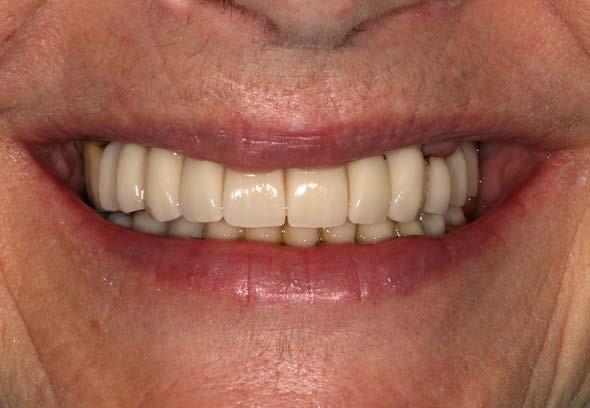
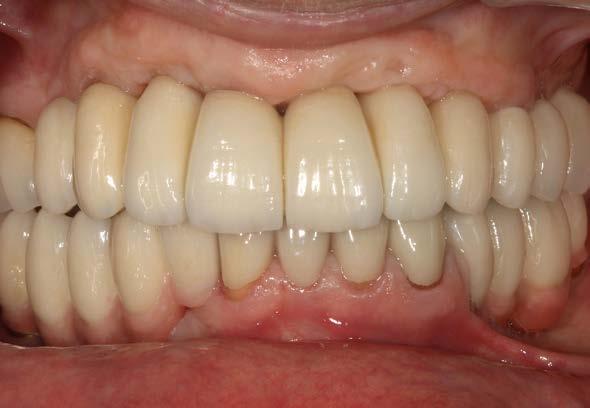
Figura 7 y 8. Fotografías de la prótesis de carga inmediata. En ellas observamos ambas prótesis (superior e inferior) colocadas horas después de la cirugía.
190. Junio 2024 17
la posición 46 (9.4%), seguido de la posición 36 (6.6%). El resto de posiciones se muestran en la Gráfica 1. El 44.8% de los implantes fueron explantados en el maxilar superior y el 55.2 restante en la mandíbula.
Los implantes extraídos pertenecían a la clasificación de periimplantitis tipo III en el 43.2% y tipo IV en el 56.8% restante. Entre las marcas de implantes extraídas figuran 23 diferentes, con distintas morfologías de cuerpo y superficie, así como topografía superficial, siendo algunos de implantes incluso impactados (6.1% de la muestra). La mayor parte de los implantes extraídos presentaron una superficie grabada al ácido de 65.2 %y solamente un 2.2 % de las superficies fueron mecanizadas. En cuanto al tipo de extractor utilizado, el mayoritario fue el número 1 en un 76.8% de los casos, seguido del tipo
2 (11%). Los 2 extractores menos utilizados fueron el tipo 3 (9.9%) y el tipo 0 en el 2.2 %. El torque de remoción medio de los implantes fue de 161.9 Ncm (+/- 53.09), con un rango de 20 a 280 Ncm. En un 29% de los casos se tuvo que utilizar un trefinado tras el primer intento de extracción atraumática, con una profundidad de fresado de la trefina de 2.5 mm de media (+/- 0.90). Se procedió a la colocación de un implante en el mismo lecho y acto quirúrgico en el 86.7% de los casos. En estos casos, en el 44.2% de los lechos periimplantarios se colocó un implante 0.25 mm mayor que el retirado, y en el 29.8% un diámetro 0.50 mm mayor. La diferencia de diámetro fue de 0.75 y 1 mm en un 9.9% respectivamente y de 1.25 mm más en un 1.1% así como de 1.50 mm más en el 0.6% de los casos. Solo en uno de los implantes extraídos se registró
Dentista y Paciente 18 Punto de vista
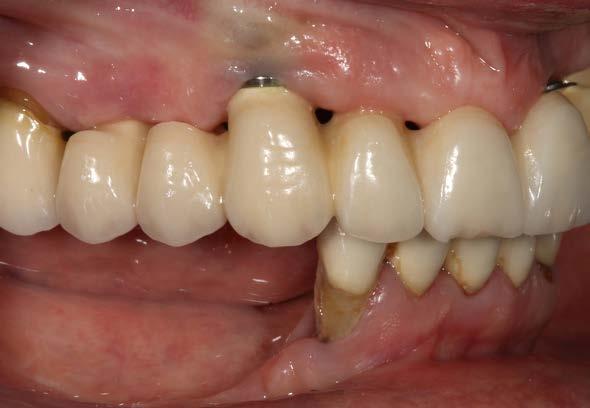
Figura 9. Radiografía con las prótesis de carga inmediata.
Extracción atraumática de implantes afectados
una complicación que fue la fractura del implante, teniendo que extraer el implante mediante un fresado con trefinas (método convencional).
En las Figuras 113 se muestra uno de los casos incluidos en el estudio.
Discusión
Teniendo en cuenta las cifras que se conocen hoy en día para la prevalencia de la periimplantitis y la escasa viabilidad que presentan muchos
implantes afectados por este problema, poder tener un sistema que te permita desoseointegrar los implantes con facilidad, preservando al máximo el lecho en el que se encuentran es una ventaja a tener en cuenta a la hora de tratar este tipo de casos.28-34 La supervivencia del implante tratado mediante métodos convencionales se estima entre el 81.73%-100% a los 3 años, entre el 74.09-100% a los 4 años y desciende hasta el 69.63%-98.72% a los 7 años.35 El principal problema que
Figuras 10 y 11. Caso finalizado 6 meses después, con las prótesis definitivas colocadas.
190.
2024 19
Junio
Figura 12. Radiografía final con las prótesis, a los 3 años de seguimiento, con la estabilidad de todos los implantes, sin nuevas pérdidas óseas asociadas.
presentan los trabajos que reportan estas tasas de supervivencia de los implantes es que los defectos tratados son heterogéneos, y existe una gran variabilidad entre pacientes, con posibles factores que pueden influenciar los resultados del procedimiento empleado.35-36 La experimentación animal nos ha permitido el desarrollo de un kit de extracción de implantes capaz de generar una extracción atraumática conservando íntegro el lecho receptor para poder insertar un nuevo implante en la misma zona y cirugía.28-29 Poder disponer de un kit de extracción de implantes capaz de generar una extracción atraumática conservando íntegro el lecho receptor para poder insertar un nuevo implante en la misma zona y cirugía es una de las piezas fundamentales de esta forma de pensar, aunque hay otras piezas que deben formar parte
de este mapa mental que debemos tener en cuenta, como la planificación de nuestros casos utilizando la menor cantidad de volumen óseo disponible, colocándose implantes de menor longitud y diámetro siempre que sea posible y no utilizar todo el volumen óseo del que disponemos en nuestros tratamientos, con una mirada puesta en el futuro y en la posibilidad de que nuestro paciente pueda necesitar nuevos tratamientos. 33
Además, la utilización conjunta del kit y las trefinas como complemento para los casos en los que la fuerza de contratorque a emplear sea mayor de 200 Ncm hace que sea un kit extremadamente versátil.
Conclusiones
La explantación de implantes afectados por periimplantitis con un grado

Dentista y Paciente 20 Punto de vista
elevado de pérdida ósea es un procedimiento seguro, según los datos aportados en el presente trabajo, ya que sólo hemos obtenido un fracaso que ha podido ser solventado con relativa facilidad. Poder extraer el implante y colocar otro en muchas ocasiones en el mismo acto quirúrgico es una gran ventaja frente a otros sistemas además de ser mínimamente invasivo. Consideramos que la reversibilidad de la oseointegración
es un concepto a tener en cuenta a la hora de planificar nuestras rehabilitaciones, ya que puede ser que tengamos que utilizar la técnica de explantación por diferentes causas en diferentes pacientes y por ello pensar siempre a futuro a la hora de rehabilitar en el presente puede ser una opción que nos garantice siempre una mejor salida para los casos donde se precise un segundo abordaje.
Referencias
1. Pontoriero R, Tonelli MP, Carnevale G, Mombelli A, Nyman SR, Lang NP. Experimentally induced periimplant mucositis. Aclinical study in humans. Clin Oral Imlants Res 1994; 5: 254-259.
2. Zitzmann NU, Berglundh T, Marinello CP, Lindhe J. Experimental peri-implant mucositis in man. J Clin Periodontol 2001; 28: 517-523.
3. Salvi GE, Aglietta M, Eick S, Sculean A, Lang NP, Ramseier CA. Reversibility of experimental periimplant mucositis compared with experimental gingivitis in humans. Clin Oral Im- plants Res 2012;23: 182-190.
4. Berglundh T, Abrahamsson I, Welander M, Niklaus PL, Lindhe J. Morphorgenesis of the peri-implant mucosa: an ex- perimental study in dogs. Clin Oral Implants Res 2007;18:1- 8.
5. Caton JG, Armitage G, Berglundh T, Chapple ILC, Jepsen S, Kornman KS, Mealey BL, Papapanou PN, Sanz M, Tonetti MS. A new classification scheme for periodontal and peri-implant diseases and conditions - Introduction and key changes from the 1999 classification. J Clin Periodontol. 2018 Jun;45 Suppl 20:S1-S8.
6. Lang NP, Berglundh T, Heitz-Mayfield LJ, Pjetursson BE, Salvi GE, Sanz M. Consensus statements and recommended clinical procedures regarding implant survival and complications. Int J Oral Maxillofac Implants. 2004;19(Suppl):150-4.
7. Pontoriero R, Tonelli MP, Carnevale G, Mombelli A, Nyman SR, Lang NP. Experimentally induced periimplant mucositis. Aclinical study in humans. Clin Oral Imlants Res 1994; 5: 254-259.
8. Zitzmann NU, Berglundh T, Marinello CP, Lindhe J. Experimental peri-implant mucositis in man. J Clin Periodontol 2001; 28: 517-523.
190. Junio 2024 21 Extracción
afectados
atraumática de implantes
9. Salvi GE, Aglietta M, Eick S, Sculean A, Lang NP, Ramseier CA. Reversibility of experimental periimplant mucositis compared with experimental gingivitis in humans. Clin Oral Im- plants Res 2012;23: 182-190.
10. Jovanovic S. Diagnosis and treatment of peri-implant disease. T. A systematic review of the effect of anti-infective therapy in the treatment of periimplantitis. J Clin Periodontol 2002; 29(3): 213- 25. 33.
11. Berglundh T, Persson L, Klinge B. A systematic review of the incidence of biological and technical complications in implant dentistry reported in prospective longitudinal studies of at least 5 years. J Clin Periodontol 2002;29(Suppl 3):197–212.
12. Lang NP, Berglundh T, Heitz-Mayfield LJ, Pjetursson BE, Salvi GE, Sanz M. Consensus statements and recommended clinical procedures regarding implant survival and complications. Int J Oral Maxillofac Implants. 2004;19(Suppl):150-4.
13. Smeets R, Henningsen A, Jung O, Heiland M, Hammächer C, Stein JM. Definition, etiology, prevention and treatment of peri-implantitis--a review. Head Face Med. 2014 Sep 3;10:34.
14. Keeve PL, Koo KT, Ramanauskaite A, Romanos G, Schwarz F, Sculean A, Khoury F. Surgical Treatment of Periimplantitis With Non-Augmentative Techniques. Implant Dent. 2019 Apr;28(2):177-186.
15. Hussain RA, Miloro M, Cohen JB. An Update on the Treatment of Periimplantitis. Dent Clin North Am. 2021 Jan;65(1):43-56.
16. Schwarz F, Jepsen S, Obreja K, Galarraga-Vinueza ME, Ramanauskaite A. Surgical therapy of peri-implantitis. Periodontol 2000. 2022 Feb;88(1):145-181.
17. Renvert S., Lindahl C., Persson G.R. Occurrence of cases with peri-implant mucositis or peri-implantitis in a 21–26 years follow-up study. J. Clin. Periodontol. 2018;45:233–240.
18. Roccuzzo A, Stähli A, Monje A, Sculean A, Salvi GE. Peri-Implantitis: A Clinical Update on Prevalence and Surgical Treatment Outcomes. J Clin Med. 2021 Mar 6;10(5):1107.
19. Carcuac, O., Derks, J., Abrahamsson, I., Wennström, J. L., Petzold, M., & Berglundh, T. (2017). Surgical treatment of peri-implantitis: 3-year results from a randomized controlled clinical trial. Journal of Clinical Periodontology, 44(12), 1294– 1303.
20. Carcuac, O., Derks, J., Charalampakis, G., Abrahamsson, I., Wennström, J. L., & Berglundh, T. (2016). Adjunctive systemic and local antimicrobial therapy in the surgical treatment of peri-implantitis: A randomized controlled clinical trial. Journal of Dental Research, 95(1), 50– 57.
21. Covani U, Barone A, Cornelini R, Crespi R. Clinical outcome of implants placed immediately after implant removal. J Periodontol. 2006 Apr;77(4):722-7.
22. Covani U, Marconcini S, Crespi R, Barone A. Immediate implant placement after removal of a failed implant: a clinical and histological case report. J Oral Implantol. 2009;35(4):189-95.
Dentista y Paciente 22 Punto de vista
23. Covani U, Marconcini S, Santini S, Cornelini R, Barone A. Immediate restoration of single implants placed immediately after implant removal. A casereport. Int J Periodontics Restorative Dent. 2010 Dec;30(6):639-45.
24. Ivanoff C J , Sennerby L , Johansson C , Rangert B , Lekholm U . Influence of implant diameters on the integration of screw implants. An experimental study in the rabbit . International Journal of Oral and Maxillofacial Surgery 1997;26 : 141 – 148
25. Wennerberg A , Ektessabi A , Albrektsson T , Johansson C , Andresson B A. A 1-year follow-up of implants of differing surface roughness placed in rabbit bone . International Journal of Oral and Maxillofacial Implants 1997 ;12 : 486 – 494
26. Wennerberg A , Hallgren C , Johansson C , Danelli S A. A histomorphometric evaluation of screw-shaped implants each prepared with two surface roughnesses . Clinical Oral Implants Research 1998;9 : 11 – 19
27. Trisi P , Rao W , Rebaudi A. A histomorphometric comparison of smooth and rough titanium implants in human low-density jaw bone . International Journal of Oral and Maxillofacial Implants 1999;14 : 58 – 67
28. Anitua E, Fernandez-de-Retana S, Alkhraisat MH. Performance of the counter-torque technique in the explantation of nonmobile dental implants. Int J Implant Dent. 2020 Jan 9;6(1):1.
29. Anitua E, Murias-Freijo A, Piñas L, Tejero R, Prado R, Orive G. Nontraumatic Implant Explantation: A Biomechanical and Biological Analysis in Sheep Tibia. J Oral Implantol. 2016 Feb;42(1):3-11.
30. Anitua E, Orive G. A new approach for atraumatic implant explantation and immediate implant installation. Oral Surg Oral Med Oral Pathol Oral Radiol. 2012 Mar;113(3):e19-25
31. Anitua E, Murias-Freijo A, Alkhraisat MH. Conservative Implant Removal for the Analysis of the Cause, Removal Torque, and Surface Treatment of Failed Nonmobile Dental Implants. J Oral Implantol. 2016 Feb;42(1):69-77.
32. Anitua E, Tapia R, Luzuriaga F, Orive G. Influence of implant length, diameter, and geometry on stress distribution: a finite element analysis. Int J Periodontics Restorative Dent. 2010 Feb;30(1):89-95.
33. Anitua E. Implant Dentistry from One-Way Direction to the Reversibility of the Osseointegration. Eur J Dent. 2022 May;16(2):464.
34. Anitua E. A New Approach for Treating Peri-Implantitis: Reversibility of Osseointegration. Dent Today. 2016 Feb;35(2):130-1.
35. Roccuzzo M, Layton DM, Roccuzzo A, Heitz-Mayfield LJ. Clinical outcomes of peri-implantitis treatment and supportive care: A systematic review. Clin Oral Implants Res. 2018 Oct;29 Suppl 16:331-350.
36. Esposito M, Grusovin MG, Worthington HV. Treatment of peri-implantitis: what interventions are effective? A Cochrane systematic review. Eur J Oral Implantol. 2012;5 Suppl:S21-41.
23 Extracción
190. Junio 2024
atraumática de implantes afectados










Se llevó a cabo del 1 al 5 de mayo la 78 Expo AMIC, y el Congreso Nacional e Internacional de la Facultad de Odontología UNAM-AMIC Los Angeles Dental Meeting 2024, en el WTC de la Ciudad de México.
190. Junio 2024 27 78 AMIC
La redacción
La Expo Amic es la exposición dental más grande del mundo de habla hispana. El congreso se llevó a cabo del 1 al 5 de mayo, mientras que el día 4 fue la exposición de carteles. Participaron conferencistas nacionales e internacionales, se expusieron conferencias magistrales, se presentó tecnología de vanguardia, se utilizaron auditorios simultáneos e interactivos multidisciplinarios, donde se dieron a conocer los últimos avances en Odontología Clínica.








Dentista y Paciente 28 Boletín

NUEVO: Cambiador de piezas en bruto de alto rendimiento totalmente automático, más rápido que nunca, en todos los materiales dentales, pantalla táctil de 21,5“ y mucho más. En amanngirrbach.com/seriousfun le contamos por qué la máquina Matron lleva la diversión a su laboratorio
78 AMIC Serious Fun.
DENTISTRY UNIFIED Amann Girrbach AG // Austria // Tel. +43 59 301 2100




En la expo se presentaron las diversas casas comerciales, las cuales dieron a conocer lo último en materiales dentales así como instrumental, equipos y tecnología de punta. También se llevaron a cabo conferencias y cursos cortos.
Dentista y Paciente 30 Boletín






190. Junio 2024 31 78 AMIC








Dentista y Paciente 32 Boletín
Nos dio mucho gusto que una gran cantidad de estudiantes y profesionistas, ya sean especialistas o de práctica general conozcan nuestra revista y se apoyan en ella para actualizarse o para difundir su práctica clínica. Agradecemos de todo corazón esta distinción y esperamos seguir contando con su preferencia.





190. Junio 2024 33 78 AMIC








Dentista y Paciente 34 Boletín





También se llevó a cabo el sorteo de 5 automóviles. ¡Muchas Felicidades a los ganadores de dichos sorteos!
190. Junio 2024 35 78 AMIC

El grafeno y sus derivados como
herramientas
de ayuda para aplicaciones odontológicas
Dentista y Paciente 36 Calidad y dirección
El grafeno y sus derivados como herramientas de ayuda para aplicaciones odontológicas.

Graphene and its derivates as aid tools for dental applications




Valentina C. Roa. Ángel. J. Espíritu Sandoval. P. Cabrera Barrón1, V, RuízSantoyo
Laboratorio de Investigación Interdisciplinaria, Área de Nanoestructuras y Biomateriales, Escuela Nacional de Estudios Superiores Unidad León, UNAM, C.P. 37684, León Guanajuato, México.
Las enfermedades bucales plantean un importante desafío de salud pública mundial y son una carga para las personas y los sistemas sanitarios de todo el mundo. Afortunadamente, la mayoría de patologías bucales tienen un gran pronóstico si se detectan a tiempo. A pesar de los primeros síntomas leves, el tratamiento temprano es crucial para evitar que la enfermedad progrese. Los biomateriales de la más alta calidad han permitido terapias dentales en restauración, administración de fármacos/proteínas terapéuticas y regeneración de tejidos. Los nanomateriales de grafeno ofrecen excelentes características mecánicas y fisicoquímicas para adaptarse adecuadamente al complejo microambiente oral, incluida la colonización por la microbiota oral y una alta resistencia masticatoria. Se han logrado rápidos avances en la investigación de nanomateriales de grafeno para el tratamiento de enfermedades dentales, en particular para la caries, el tratamiento de periodontitis y los recubrimientos de implantes. Esta revisión explora el avance del grafeno y sus derivados para el tratamiento dental.
Palabras clave: grafeno, bioaplicaciones, materiales dentales, nanotecnología.
Oral diseases pose a significant global public health challenge and are a burden on individuals and healthcare systems worldwide. Fortunately, most oral pathologies have a great forecast if detected early. Despite mild early symptoms, early treatment is crucial for preventing the disease from progressing. Biomaterials with the highest quality have enabled dental therapies in restoration, therapeutic drug/protein delivery, and tissue regeneration. Graphene nanomaterials offer excellent mechanical and physicochemical to properly adapt to the complex oral microenvironment, including colonization by oral microbiota and high masticatory strength. Rapid progress has been made in researching graphene nanomaterials for dental disease therapy, particularly for caries, periodontitis therapy, and implant coatings. This review explores the advancement of graphene and its derivatives for dental treatment.
Keywords: graphene, bio applications, dental materials, nanotechnology.
190. Junio 2024 37
Fotoarte: Editorial Renascence | Fotografía: AdobeStock / Andrii Yalanskyi
Los materiales dentales están sujetos a una variedad de condiciones duras dentro de la cavidad bucal, incluida la exposición a la saliva, el líquido crevicular gingival y el agua. Además, deben soportar altas temperaturas, fuerzas masticatorias y otras formas de abrasión, lo que puede provocar fallas mecánicas con el tiempo y la necesidad de costosos reemplazos de la restauración.1 En consecuencia, existe un interés creciente y un esfuerzo continuo para desarrollar materiales dentales con propiedades mejoradas que puedan resistir mejor estas condiciones desafiantes y reducir la necesidad de restauraciones frecuentes.2 Esta tendencia hacia la mejora y el desarrollo continuos está impulsada por el deseo de mejorar la longevidad y la eficacia de los materiales dentales, beneficiando en última instancia tanto a los pacientes como a los proveedores de atención de salud bucal. Por otro lado, el uso de nanomateriales ha demostrado beneficios notables en la mejora de la durabilidad y resistencia al desgaste de los rellenos y selladores dentales.3 Además, los nanomateriales han exhibido propiedades antimicrobianas excepcionales cuando se utilizan en materiales de restauración. Estas ventajas han hecho que los nanomateriales sean muy buscados en diversas aplicaciones dentales, incluidos materiales de restauración,
Dental materials are subject to a variety of harsh conditions within the oral cavity, including exposure to saliva, gingival crevicular fluid, and water. Additionally, they must withstand high temperatures, masticatory forces, and other forms of abrasion, which can lead to mechanical failure over time and the need for costly restoration replacement.1 Consequently, there is a growing interest and ongoing effort to develop dental materials with improved properties that can better withstand these challenging conditions and reduce the need for frequent restoration.2 This trend towards continuous development and improvement is driven by the desire to enhance the longevity and efficacy of dental materials, ultimately benefiting patients and oral healthcare providers alike. On the other hand, the use of nanomaterials has demonstrated remarkable benefits in enhancing the durability and wear resistance of dental fillers and sealants.3 Additionally, nanomaterials have exhibited exceptional antimicrobial properties when used in restorative materials. These advantages have made nanomaterials highly sought-after in various dental applications, including restorative materials, adhesives, cements, primers, and other related fields. In this sense, graphene-based dental materials hold great promise for the future
Dentista y Paciente 38 Calidad y dirección
A B C
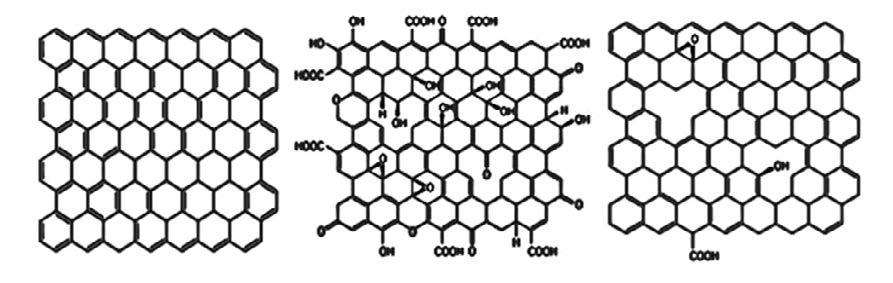
Figure 1. Graphene (A), graphene oxide (B) and reduced graphene oxide (C).
Figura 1. Grafeno (A), óxido de grafeno (B) y óxido de grafeno reducido (C).
El grafeno y sus derivados como herramientas de ayuda para aplicaciones odontológicas.
adhesivos, cementos, imprimaciones y otros campos relacionados. En este sentido, los materiales dentales basados en grafeno son muy prometedores para el futuro de la odontología, ya que ofrecen mejores resultados y mayor comodidad para el paciente.4
El grafeno se define como un alótropo bidimensional (2D) del carbono que está formado por una capa de átomos de carbono dispuestos en una red hexagonal. Además, con un espesor inferior a 10 nanómetros, el grafeno se considera el material más fino y resistente conocido hasta la fecha. Consiste en láminas bidimensionales compuestas de átomos de carbono hibridados sp 2 que forman una estructura reticular similar a un panal.5 Muestra excelentes propiedades físicas, químicas, morfológicas, biocompatibles, de multidiferenciación y antimicrobianas. Por estas características, los derivados del
of dentistry, offering improved outcomes and increased patient comfort.4
Graphene is defined as a two-dimensional (2D) allotrope of carbon which is formed by one layer of carbon atoms arranged in a hexagonal lattice. Moreover, with a thickness of less than 10 nanometers, graphene is considered the thinnest and strongest material known to date. It consists of two-dimensional sheets composed of sp2 hybridized carbon atoms that form a honeycomb-like lattice structure. 5 It shows excellent physical, chemical, morphological, biocompatible, multi differentiation and antimicrobial properties. Because of these characteristics, the derivatives of graphene; graphene oxide (GO) and reduced graphene oxide (rGO) are really relevant in biomaterials field due to its wide field of use in dentistry, such as bone regeneration, dental implants, dentures,

Calidad y dirección
Identificación / Identification
Identificación de estudios vía registros y base de datos / Identification of studies via database and registers
Registros identificados de:
Bases de datos (n=56)
Registros (n=0) /
Records identified from:
Databases (n=56)
Registers (n=0)
Registros eliminados antes de la evaluación:
Duplicados (n=1)
Marcada como inelegible por herramientas de automatización (n=0)
Eliminado por otra razón (n=1) /
Records identified from:
Databases (n=56)
Registers (n=0)
Registros proyectados (n=55)/
Records screened (n=55)
Registros excluidos (n=35)/
Records excluded (n=35)
Evaluación / Screening
Informes buscados para su recuperación (n=20)/ Reports sought for retrieval (n=20)
Informes no recuperados (n=20)/
Reports not retriever (n=3)
Incluidos / Included
Reportes evaluados para eligibilidad (n=17)/
Reports assesed for eligibility (n=17)
Estudios incluidos en la revisión (n=17)
Reportes de estudio incluidos (n=0) / Studies included in review (n=17)
Report of included studies (n=0)
Figura 2. Diagrama PRISMA.
Figure 2. PRISMA Diagram.
Reportes excluidos:
Provee información insuficiente (n=12)
Expone poco sobre el campo dental (n=8)
Provee información enfocada en otro campo (n=8)
Revisiones sistemáticas (n=7)/
Reports excluded
Provides insufficient information of graphene (n=12)
Exposes little of the dental field (n=8)
Provides information focused on another specific topic (n=8)
Contains information like another article (n=7)
Dentista y Paciente 40
El grafeno y sus derivados como herramientas de ayuda para aplicaciones odontológicas.
El grafeno se define como un alótropo bidimensional (2D) del carbono que está formado por una capa de átomos de carbono dispuestos en una red hexagonal.
grafeno, el óxido de grafeno (GO) y el óxido de grafeno reducido (rGO) son realmente relevantes en el campo de los biomateriales debido a su amplio campo de uso en odontología, como la regeneración ósea, implantes dentales, dentaduras postizas, cementos y adhesivos dentales, resinas, agentes blanqueadores, membranas de colágeno y biomarcadores de la saliva oral.6 Por ello, en los últimos años ha habido un interés creciente en la síntesis, caracterización y aplicación del grafeno y sus derivados, y la investigación en el área odontológica avanza rápidamente.7
Objetivo
Mostrar y describir el amplio campo de uso del grafeno y sus derivados como material dental.
Materiales y métodos
Pregunta de investigación: ¿es el óxido de grafeno un material fiable para aplicaciones dentales?
Siglas PICO
• Paciente: identificación del uso correcto del óxido de grafeno en odontología.
• Intervención: tratamiento con óxido de grafeno
• Comparación: como alternativa al tratamiento habitual.
dental cements and adhesives, resins, whitening agents, collagen membranes and biomarkers of oral saliva.6 Therefore, in recent years, there has been a growing interest in the synthesis, characterization, and application of graphene and its derivatives, and research in the dental area is advancing rapidly.7
Objective
To show and describe the wide field of use of the graphene and its derivatives as a dental material.
Materials and methods
Research question: Is graphene oxide a reliable material for dental applications?
PICO Acronyms
• Patient: Identification of the correct use of graphene oxide in dentistry
• Intervention: Graphene oxide treatment
• Comparison: As an alternative to usual treatment
• Results: Effectiveness of the use of graphene oxide applied in patients
Eligibility Criteria:
Inclusion criteria
190. Junio 2024 41
Calidad y dirección
• Resultados: Efectividad del uso del óxido de grafeno aplicado en pacientes
Criterio de elegibilidad:
Criterios de inclusión
• Recopilación de artículos que explican las aplicaciones del grafeno y sus derivados en diversas ramas de la odontología.
• Artículos que describen sus propiedades y modificaciones para su adaptación en el campo de la salud dental.
• Artículos publicados desde 2013.
• Artículos en inglés
Criterio de exclusión
• Artículos publicados antes de 2013
• Artículos no citables
Resultados / Results
Supuestos de la prueba estática / Assumtions of the statical test
Concordancia del método de medición / Concordance of measuring method
Variable de respuesta / Response variable
Hacer un seguimiento/ Follow-up
Sesgo/ Blindign
Randomización (método)/ Randomization (method)
Randomización / Randomization
Cálculo amplio / Ample calculation
• Compilation of articles that explain the applications of graphene and its derivatives in various branches of dentistry.
• Articles that describe its properties and modifications for its adaptation in the field of dental health.
• Articles published since 2013.
• Articles in English
Exclusion criteria
• Articles published before 2013
• Non-citable articles
• Thesis
• Articles in Spanish
Search strategy:
Databases
• Science direct
Dentista y Paciente 42
Bajo riesgo de sesgo / Low risk of bias Riesgo de sesgo medio/ Medium risk of bias Riesgo de sesgo alto / High risk of bias
Figura 3. Gráfico de riesgo de sesgo.
Figure 3. Risk of bias graph.
• Tesis
• Artículos en español
El grafeno y sus derivados como herramientas de ayuda para aplicaciones odontológicas.
Estrategia de búsqueda:
Bases de datos:
• Ciencia directa
• Saltador
• PubMed
Palabras clave:
• Grafeno, bioaplicaciones, materiales dentales, nanotecnología.
Fecha de la última búsqueda:
• 12 de mayo de 2023
¿Cuántas personas hicieron la búsqueda?
• Participaron 4 personas: Cabrera Barrón Paulina, Campos Roa Ana
• Springer • PubMed
Keywords:
• Graphene, bio applications, dental materials, nanotechnology.
Last search date:
• May 12, 2023
How many people did the search?
Mantener un alto nivel de cumplimiento del paciente era esencial para evitar la pérdida de dientes, aunque no era eficiente en relación con su coste para todos los pacientes.
• 4 people participated: Cabrera Barrón Paulina, Campos Roa Ana Valentina, Espíritu



Calidad y dirección
Autor, año / Author, year Población / Population
[28] Células de osteosarcoma humano / Human osteosarcoma cells
[19] Polimetilmetacrilato (PMMA) / Polymethylmethacrylate (PMMA)
[32]
[31]
Materiales cerámicos / Ceramic materials
Membranas de colágeno / Collagen membranes
Tabla 1. Características de los estudios.
Table 1. Characteristics of the studies.
/ Intervention
criodesecación / Cryodesiccation
Prueba de flexión de 3 puntos / 3 point bending test
Maquina universal / Universal machine
Espectrometría UV- Vis / Espectrometría UV-Vis
Valentina, Espíritu Sandoval Ángel Jair y Víctor Ruíz Santoyo.
Selección de estudios: Evaluación de la calidad metodológica:
Resultados
Los resultados se presental en las figuras 2 y 3 y las tablas 13
Discusión
Principalmente identificamos las excelentes propiedades del grafeno cuando se aplica en el campo de la salud bucal, especialmente sus aplicaciones en prótesis, ingeniería de
/ Findings
Excelente biocompatibilidad, crecimiento celular y diferenciación osteogénica mejorada, al agregar GO. /
Excellent biocompatibility, cell growth and improved osteogenic differentiation, by adding GO.
La adición de un 0.5% de óxido de grafeno al PMMA reduce las fracturas de las prótesis. / The addition of 0.5% graphene oxide to PMMA reduces prosthesis fractures.
La cerámica con GO añadido tuvo mayor resistencia a la flexión (562.61 MPa) / The ceramic with added GO had higher flexural strength (562.61 MPa)
La tasa de supervivencia bacteriana de S. mutans tratada con GO puede disminuir en un 67%. / The bacterial survival rate of S. mutans treated with GO can decrease by 67%.
Sandoval Ángel Jair and Víctor Ruíz Santoyo.
Selection of studies: Evaluation of methodological quality.
Results
The results are presented in figures 2 and 3 and tables 1-3
Discussion
Mostly we identify the excellent properties of graphene when applied in the field of oral health, especially its applications in prosthodontics, tissue engineering, and restoration, of
Autor, año / Author, year Tipo de estudio / Population Tamaño de la muestra / Intervention
[28]
[19]
[32]
Tabla 2. Datos extraídos de estudios individuales.
Table 2. Data extracted from individual studies.
[31]
Artículo original / Original article 105 celdas / 105 cells
Artículo original / Original article 60 muestras de PMMA / 60 PMMA samples
Artículo original / Original article 20 ejemplares de cerámica / 20 ceramic specimens
Artículo original / Original article 9 muestras de solución / 9 solution samples
Dentista y Paciente 44
Recomendaciones
Intervención

Calidad y dirección
tejidos y restauración de piezas dentales gracias a sus propiedades físicas, químicas, multidiferenciación, biocompatibilidad y microbianas.
Sin embargo, sus aplicaciones reales están limitadas por la biocompatibilidad que ofrece este material. Algunos autores mencionan que la biocompatibilidad del grafeno radica en su método de síntesis, concentración, forma, tamaño y actividad química y eléctrica.
Además de las condiciones de la cavidad bucal, como exposición a la saliva, líquido crevicular, altas temperaturas y fuerzas de masticación, entre otras cosas.
Las expectativas son altas en el estudio del grafeno en el campo de la odontología, por lo que es importante seguir experimentando e investigando este novedoso biomaterial.
Conclusión
En conclusión, el grafeno ha mostrado un gran potencial de uso en diversas aplicaciones en el campo de la odontología debido a sus propiedades únicas y al potencial que ofrecen. Sin embargo, se necesita más investigación para comprender completamente la seguridad, eficacia y contraindicaciones de los biomateriales dentales a base de grafeno. También hay desafíos que deben abordarse y que son ignorados en la investigación científica,
dental pieces thanks to its physical, chemical, multidifferentiation, biocompatibility and microbial properties.
However, its real applications are limited by the biocompatibility that this material offers. Some authors mention that the biocompatibility of graphene lies in its synthesis method, concentration, shape, size, and chemical and electrical activity.
In addition to the conditions of the oral cavity, such as exposure to saliva, crevicular fluid, high temperatures, chewing forces, among other things.
Expectations are high in the study of graphene in the field of dentistry, which is why it is important to continue experimenting and researching this novel biomaterial.
Conclusion
In conclusion, graphene has shown great potential for use in various applications in the field of dentistry due to its unique properties and the potential they offer. However, more research is needed to fully understand the safety, efficacy, and contraindications of graphenebased dental biomaterials. There are also challenges that must be addressed and are ignored in scientific research, such as the impact of
Dentista y Paciente 46
[30] 2 2 2 1 1 0 0 2 1 11 [29] 1 0 0 1 2 1 1 0 1 7 [28] 1 2 0 1 1 1 0 2 1 9 Total / Total 11 8 4 3 11 7 4 8 9 64
Table 3. Methodological evaluation of studies with the GRADE system
Tabla 3. Evaluación metodológica de estudios con el sistema GRADE.
El grafeno y sus derivados como herramientas de ayuda para aplicaciones odontológicas.
como el impacto del grafeno en el medio ambiente y su toxicidad, entre otros. Pero a pesar de ellas, las perspectivas del grafeno en aplicaciones odontológicas son prometedoras y constituyen una oportunidad de investigación para académicos del área de la salud, principalmente aquellos interesados en el área de biomateriales.
Agradecimientos
V. Ruíz-Santoyo agradece a DGAPA-UNAM por beca postdoctoral.
Declaracion de conflicto de interes
Los autores declaran que no tienen intereses financieros en conflicto ni relaciones personales conocidas que pudieran haber influido en el trabajo presentado en este documento.
graphene on the environment, its toxicity, among others. But despite them, the prospects for graphene in dental applications are promising and are a research opportunity for academics in the health area, mainly those interested in the area of biomaterials.
Acknowledgments
V. Ruíz-Santoyo thanks to DGAPA-UNAM for postdoctoral scholarship.
Conflict of interest statement
Authors declare that they have no known competing financial interests or personal relationships that could have appeared to influence the work reported in this document.
Referencias
1. M. Tahriri et al. , “Grafeno y sus derivados: Oportunidades y desafíos en odontología”, Mater. Ciencia. Ing. C , vol. 102, núm. Abril, págs. 171–185, 2019, doi: 10.1016/j.msec.2019.04.051.
2. K. Baghlaf, “Necesidad y relevancia de la investigación cualitativa en odontología pediátrica. Una revisión de la literatura”, Saudi Dent. J. , vol. 35, núm. 1, págs. 31–38, 2022, doi: 10.1016/j. sdentj.2022.11.012.
3. J. Gao et al. , “Biosensor de transistor de heteroestructura de Van der Waals de óxido de grafeno-grafeno para la detección de proteínas del SARS-CoV-2”, Talanta , vol. 240, núm. Diciembre de 2021, pág. 123197, 2022, doi: 10.1016/j.talanta.2021.123197.
4. V. Ruíz-Santoyo, R. Romero-Toledo, BA Andrade-Espinoza y VF Marañón- Ruiz, “Punto de vista: ¿Cómo el grafeno podría ayudar a disminuir la propagación del SARS-CoV-2?”, Punto . Politécnico. Química. Ing. , vol. 65, núm. 3, págs. 283–291, 2021, doi: 10.3311/PPch.17568.
190. Junio 2024 47
Calidad y dirección
5. H. Yang, D. Zheng, W. Tang, X. Bao y H. Cui, “Aplicación del grafeno y sus derivados en materiales cementosos: una descripción general”, J. Build . Ing. , vol. 65, núm. Diciembre de 2022, pág. 105721, 2023, doi: 10.1016/j.jobe.2022.105721.
6. VS Anithaa, R. Shankar y S. Vijayakumar, “Propiedades estructurales y electrónicas del grafeno y sus derivados fisisorbidos por líquidos iónicos”, Diam. Relacionado. Madre. , vol. 109, núm. Julio, pág. 108005, 2020, doi: 10.1016/j.diamond.2020.108005.
7. F. Arshad, F. Nabi, S. Iqbal y RH Khan, “Aplicaciones de biosensores ópticos y electroquímicos basados en grafeno en la detección temprana de biomarcadores de cáncer”, Colloids Surfaces B Biointerfaces , vol. 212, núm. Enero, pág. 112356, 2022, doi: 10.1016/j.colsurfb.2022.112356.
8. C. Deepa, L. Rajeshkumar y M. Ramesh, “Preparación, síntesis, propiedades y caracterización de nanomateriales 2D basados en grafeno para biosensores y bioelectrónica”, J. Mater. Res. Tecnología. , vol. 19, págs. 2657–2694, 2022, doi: 10.1016/j.jmrt.2022.06.023.
9. XJ Lee y cols. , “Revisión sobre el grafeno y sus derivados: métodos de síntesis y posible implementación industrial”, J. Taiwan Inst. Química. Ing. , vol. 98, núm. xxxx, págs. 163–180, 2019, doi: 10.1016/j.jtice.2018.10.028.
10. SK Sarkar, KK Raul, SS Pradhan, S. Basu y A. Nayak, “Propiedades magnéticas del óxido de grafito y el óxido de grafeno reducido”, Phys. E Sistema de baja dimensión. Nanoestructuras , vol. 64, págs. 78–82, 2014, doi: 10.1016/j.physe.2014.07.014.
11. I. Irkham, AU Ibrahim, PC Pwavodi, F. Al-Turjman y YW Hartati, “Nanobiosensor electroquímico inteligente basado en grafeno para diagnóstico clínico: revisión”, Sensores, vol . 23, núm. 4, págs. 1 a 27, 2023, doi: 10.3390/s23042240.
12. L. Xu y otros. , “Aptasensor de grafeno integrado en chip con lectura portátil para una detección rápida y sin etiquetas de COVID-19 en un medio de transporte de virus”, Sensors & Diagnostics , vol. 1, núm. 4, págs. 719–730, 2022, doi: 10.1039/d2sd00076h.
13. MP Down, SJ Rowley-Neale, GC Smith y CE Banks, “Fabricación de dispositivos supercondensadores de óxido de grafeno”, ACS Appl. Materia energética. , vol. 1, núm. 2, págs. 707–714, 2018, doi: 10.1021/acsaem.7b00164.
14. M. Sharma, K. Behl, S. Nigam y M. Joshi, “Nanocompuesto TiO2-GO para fotocatálisis y aplicaciones ambientales: un enfoque de síntesis verde”, Vacío , vol. 156, núm. Agosto, págs. 434–439, 2018, doi: 10.1016/j.vacuum.2018.08.009.
15. K. Krishnamoorthy, M. Veerapandian, K. Yun y SJ Kim, “El análisis químico y estructural del óxido de grafeno con diferentes grados de oxidación”, Carbon NY , vol. 53, págs. 38–49, 2013, doi: 10.1016/j.carbon.2012.10.013.
16. TM McCoy, G. Turpin, BM Teo y RF Tabor, “Óxido de grafeno: ¿un tensioactivo o partícula?”, Curr. Opinión. Ciencia de la interfaz coloidal. , vol. 39, págs. 98-109, 2019, doi: 10.1016/j. cocis.2019.01.010.
17. NMS Hidayah et al. , “Comparación de grafito, óxido de grafeno y óxido de grafeno reducido: síntesis y caracterización”, AIP Conf. Proc. , vol. 1892, 2017, doi: 10.1063/1.5005764.
18. L. Azevedo, JL Antonaya-Martin, P. Molinero-Mourelle y J. del Río- Highsmith . Exp. Mella. , vol. 11, núm. 7, págs. e670–e674, 2019, doi:10.4317/jced.55883.
19. M. Ghosh y S. Shetty, “Efecto de la adición de nanotubos de grafeno y carbono sobre la resistencia a la flexión del polimetilmetacrilato: un estudio comparativo in vitro”, J. Evol. Medicina. Mella. Ciencia. , vol. 9, núm. 18, págs. 101-1 1494–1499, 2020, doi:10.14260/jemds/2020/326.
Dentista y Paciente 48
El grafeno y sus derivados como herramientas de ayuda para aplicaciones odontológicas.
20. Rodríguez, AN, Curto, MH, Sario, F., Sánchez, JD, & Panaino, I. (2020). Grafeno en rehabilitación bucal y su comportamiento biológico: caso clínico. Revista de Odontología Ateniense Argentina, 63(2), 18-22.
21. Özcan, M., Volpato, CAM, Hian, L., Karahan, BD y Cesar, PF (2022). Grafeno para compuestos de circonio y titanio en implantes dentales: importancia y predicciones. Informes actuales de salud bucal, 9(3), 66–74. https://doi.org/10.1007/s40496-022-00310-3
22. Ankrum J, Karp JM. Terapia con células madre mesenquimales: dos pasos adelante, un paso atrás. Tendencias Mol Med. Mayo de 2010;16(5):203-9. doi: 10.1016/j.molmed.2010.02.005. Publicación electrónica del 23 de marzo de 2010. PMID: 20335067; PMCID: PMC2881950.
23. Ferroni L, Tocco I, De Pieri A, Menarin M, Fermi E, Piattelli A, Gardin C, Zavan B. La terapia magnética pulsada aumenta la diferenciación osteogénica de las células madre mesenquimales solo si están comprometidas previamente. Ciencias de la vida. 1 de mayo de 2016; 152: 44-51. doi: 10.1016/j.lfs.2016.03.020. Publicación electrónica del 12 de marzo de 2016. PMID: 26979772.
24. Park, C., Park, S., Lee, D., Choi, KS, Lim, H.-P. y Kim, J. (2017). El grafeno como estrategia habilitante para la regeneración de tejidos e implantes dentales. Ingeniería de tejidos y medicina regenerativa, 14(5), 481–493. doi:10.1007/s13770- 017-0052-3
25. Abad-Coronel, C., Calle, C., Abril, G., Paltán, CA, & Fajardo, JI (2023). Análisis de resistencia a la fractura de materiales de prótesis fija provisional CAD/CAM: PMMA, grafeno, resina de acetal y polisulfona. Polímeros , 15 (7), 1761. https://doi.org/10.3390/polym15071761
26. Bregnocchi, A., Zanni, E., Uccelletti, D., Marra, F., Cavallini, D., De Angelis, F., De Bellis, G., Bossù, M., Ierardo, G., Polimeni, A. y Sarto, MS (2017). Adhesivo dental a base de grafeno con actividad anti-biofilm. Revista de Nanobiotecnología , 15 (1). https://doi.org/10.1186/s12951-017-0322-1
27. Ge, Z., Yang, L., Xiao, F., Yani, W., Yu, T., Chen, JM, Lin, J. y Zhang, Y. (2018). Nanomateriales de la familia del grafeno: propiedades y posibles aplicaciones en odontología. Revista Internacional de Biomateriales , 2018 , 1–12. https://doi.org/10.1155/2018/1539678
28. Geetha Bai R, Muthoosamy K, Manickam S, Hilal-Alnaqbi A. Andamios 3D basados en grafeno en ingeniería de tejidos: fabricación, aplicaciones y alcance futuro en ingeniería de tejidos hepáticos. Int J Nanomedicina. 24 de julio de 2019; 14: 5753- 5783. doi: 10.2147/IJN.S192779. PMID: 31413573; PMCID: PMC6662516.
29. Heboyan, A., Zafar, MS, Karobari, MI y Tribst, JPM (2022). Conocimientos sobre materiales poliméricos para prótesis e implantología dental. Materiales , 15 (15), 5383. https://doi.org/10.3390/ ma15155383
30. Kumar, P., Huo, P., Zhang, R. y Liu, B. (2019). Propiedades antibacterianas de los nanomateriales a base de grafeno. Nanomateriales , 9 (5), 737. https://doi.org/10.3390/nano9050737
31. Li, X., Liang, X., Wang, Y., Wang, D., Teng, M., Xu, H., Zhao, B. y Han, L. (2022). Nanomateriales basados en grafeno para aplicaciones dentales: principios, avances actuales y perspectivas futuras. Fronteras en Bioingeniería y Biotecnología , 10 . https://doi.org/10.3389/fbioe.2022.804201
32. Yogitha, K., Mohamed, K. y Krishnamurthy, P. (2023). Efecto de las nanopartículas de óxido de grafeno sobre la resistencia a la flexión de todas las cerámicas. Un estudio in vitro. Revista de investigación clínica y diagnóstica: JCDR . https://doi.org/10.7860/jcdr/2023/58667.17478
190. Junio 2024 49
Dentista y Paciente 50 Enciclopedia odontológica Fotoarte: Editorial Renascence | Fotografía: AdobeStock
Terapéutica endoquirúrgica para
periodontitis apical crónica: reporte de un caso
Parte 1.

La periodontitis apical crónica, también conocida como absceso periapical crónico, es una patología que tiene su etiología en la infección bacteriana de la pulpa dental que degenera en la necrosis de este tejido. Los metabolitos de los microorganismos actúan como antígenos en el hueso alveolar que producen reacciones inflamatorias e inmunológicas en los tejidos perirradiculares que da como resultado una lesión periapical, que aparece como un área radiolúcida radiográfica en los ápices radiculares.
C.D. César Gallardo González. Cirujano
Dentista especialista en Endodoncia. Medico Adscrito y Coordinador de educación del servicio de estomatología del Hospital General de México Dr. Eduardo Liceaga. C.d. María Isabel Aguilar Espino. Cirujano Dentista especialista en Endoperiodoncia. Medico Adscrito al servicio de Estomatología del Hospital General de México Dr. Eduardo Liceaga.
C.D. Gabriel Fernando Paredes Farrera. Cirujano Maxilofacial Adscrito Al Servicio De Estomatología Del Hospital General De México Dr. Eduardo Liceaga.
C.D. Alejandro Victoriano Anaya Residente De Segundo Grado De La Especialidad De Cirugía Oral Y Maxilofacial Del Hospital
General De México Dr. Eduardo Liceaga.
C.d. Araceli Huerta Guzmán. Cirujano Dentista Especialista En Endodoncia. Práctica Privada.
PSS. Sharon Yoselin Santos Trujillo. Pasante de servicio social del servicio de estomatología del Hospital General de México Dr. Eduardo Liceaga.
El tratamiento consiste en la eliminación del agente causal, que es la pulpa dental infectada, mediante terapéutica endodóntica y en algunos casos con cirugía periapical complementaria. El presente artículo describe un caso clínico de lesión periapical extensa y su tratamiento exitoso.
Palabras clave: pulpa dental, vitalidad pulpar, necrosis pulpar, periodontitis apical, cirugía endodóntica, granuloma, quiste.
190. Junio 2024 51 Terapéutica endoquirúrgica
Enciclopedia odontológica
Diagnóstico clínico
Pulpa clínicamente normal
Pulpitis reversible
Pulpitis irreversible sintomática
Definición
Categoría de diagnóstico clínico, donde el tejido pulpar se encuentra libre de síntomas y responde normalmente a las pruebas de sensibilidad pulpar.
Diagnóstico clínico basado en hallazgos objetivos y subjetivos, indicando que la inflamación puede resolverse y la pulpa podría regresar a la normalidad.
Pulpitis irreversible asintomática (PIA)
Resorción radicular interna (Variación clínica de PIA)
Hiperplasia pulpar (Variación clínica de PIA)
Mineralización pulpar
Diagnóstico clínico basado en hallazgos subjetivos y objetivos que indican que el tejido pulpar en proceso inflamatorio es incapaz de cicatrizar.
Diagnóstico clínico basado en hallazgos subjetivos y objetivos que indican que la pulpa vital inflamada es incapaz de cicatrizar, con características adicionales como la carencia de sintomatología clínica. Sin embargo, el proceso inflamatorio puede avanzar hasta la necrosis
Evento patológico de naturaleza inflamatoria irreversible, con pérdida de tejido dental mineralizado al interior del conducto como resultado de actividades clásticas
Patología de naturaleza proliferativa, atribuida a un proceso de irritación crónica de baja intensidad. Es un tejido pulpar hiperplásico que emerge de la cámara pulpar de consistencia fibrosa, rojiza, ocupa la mayor parte de la corona del diente.
Cambios degenerativos del tejido pulpar relacionados con calcificación, atrofia o fibrosis del tejido. Asociado a envejecimiento, antecedente de trauma dentoalveolar o injurias de baja intensidad
Necrosis pulpar Categoría de diagnóstico clínico que indica la muerte del tejido pulpar, usualmente presenta respuesta negativa ante los test de sensibilidad.
Otras condiciones clínicas
Tratamiento previamente iniciado Hallazgo clínico que indica que el diente ha recibido un tratamiento endodóntico parcial, pulpotomía o pulpectomía.
Diente previamente tratado
Categoría de diagnóstico clínico que indica que el diente ha sido endodónticamente tratado y los conductos radiculares obturados con diferentes materiales.
Tabla 1. Patologías pulpares. Guía de diagnóstico clínico para patologías pulpares y periapicales. Versión adaptada y actualizada del “Consensus Conference Recommended Diagnostic Terminology”, publicado por la Asociación Americana de Endodoncia (2009).
Dentista y Paciente 52
Etiología
La pulpa dental es un tejido conectivo laxo, que cumple 5 funciones principales: inducción, formación, nutrición, defensa y sensibilidad. En condiciones normales se encuentra confinado dentro de la cámara pulpar y los conductos radiculares, rodeado de dentina y esmalte sanos, por lo que están aislados de los microorganismos orales y en un medio estéril. Sin embargo, el tejido pulpar se puede infectar al quedar expuesto a la cavidad bucal ante circunstancias que afecten la integridad del diente, tales como, caries, fracturas, fisuras, restauraciones, raspado y alisado radicular, desgaste, abrasión, enfermedad periodontal, etc.
Una vez que las bacterias colonizan la pulpa dental, se diseminan rápidamente desde la cámara pulpar hacia los conductos o canales radiculares. Los productos del metabolismo de los microorganismos actúan como antígenos, que desencadenan una respuesta inmunológica del huésped, con procesos inflamatorios induciendo la patología pulpar y periapical.
Los factores etiológicos de las enfermedades de la pulpa dental se pueden dividir en biológicos, mecánicos y químicos, siendo los primeros los más comunes, pues están asociados a lesiones cariosas. De hecho, los otros 2 factores al provocar daño irreversible en el tejido pulpar, lo vuelve vulnerable a la acción de los microorganismos.
Diagnóstico
El diagnóstico endodóntico se define como el proceso para identificar la patología pulpar y periapical mediante signos y síntomas patognomónicos. Para la obtención de los datos
que permitan establecer el diagnóstico definitivo, se emplean herramientas como historia clínica, exploración física y radiográfica, percusión dental horizontal y vertical, pruebas de vitalidad pulpar y transiluminación, entre otras.
Existen diversas clasificaciones para la patología pulpar y periapical, una de ellas es la publicada por la Asociación Americana de Endodoncia en 2009 “Consensus conference recommended diagnostic terminology” (Tabla 1). Las patologías pulpares

190. Junio 2024 53 Terapéutica endoquirúrgica
las clasifica en pulpa clínicamente normal, pulpitis reversible, pulpitis irreversible sintomática, pulpitis irreversible asintomática (PIA), resorción radicular interna (Variación clínica de PIA), hiperplasia pulpar (Variación clínica de PIA), mineralización pulpar y necrosis pulpar. Menciona otras condiciones clínicas como tratamiento previamente iniciado y diente previamente tratado.
La pulpitis irreversible que no es eliminada con el tratamiento endodóntico degenera en necrosis pulpar, que es el cese de la actividad metabólica y ausencia de signos de vitalidad. La pulpa al encontrarse rodeada de tejido mineralizado (dentina), se encuentra restringida para expandirse durante el proceso inflamatorio, lo que acelera la desintegración de los componentes celulares, microvasculares, linfáticos y finalmente las fibras nerviosas. Esto es la licuefacción, que, en un ambiente carente de oxígeno, propicia la proliferación de bacterias anaerobias que pueden generar lesiones periapicales.
Clínicamente la necrosis pulpar se presenta como translucidez dental debido a la hemólisis de glóbulos rojos durante el proceso de descomposición del tejido pulpar, se observa un cambio de color coronal, con tonalidad parda, verdosa o grisácea. Puede existir caries profunda, restauraciones desadaptadas, microfiltración o exposición al medio oral. Normalmente es asintomática, pero puede presentar respuesta leve a estímulos de calor.
Radiográficamente puede ser variable, si la lesión bacteriana avanza se observará alteración en el área periapical. Ante las pruebas de sensibilidad con frío, eléctrica y cavitaria reacciona negativamente, así como a la percusión, palpación y movilidad. Sin embargo, puede reaccionar ocasionalmente positivo a las pruebas térmicas con calor.
La periodontitis apical está usualmente producida por una infección intrarradicular. Es una inflamación y destrucción del tejido periapical. La flora anaerobia es la predominante.
Dentista y Paciente 54 Enciclopedia odontológica
En respuesta, el huésped libera mecanismos de defensa, destruyendo una gran cantidad de tejido periapical y dando lugar a los diferentes tipos de lesión periapical. Después de la fase aguda en la que predominan los leucocitos polimorfonucleares, la etapa crónica se caracteriza por la presencia de linfocitos y proliferación de vasos sanguíneos y fibras, en un intento del cuerpo de reparar la lesión, resultando en la formación de un tejido nuevo, conocido como de granulación. También es común encontrar dentro del granuloma periapical, nidos de epitelio, formados por restos epiteliales de Malassez, que potencialmente pueden formar un quiste radicular.
Tejido apical normal
Periodontitis apical sintomática
Algunos estudios microbiológicos y de microscopía electrónica llevados a cabo, demostraron la presencia de hongos (Candida albicans) en lesiones periapicales. También existe la actinomicosis periapical causada por especies de los tipos Actinomyces y Propionibacterium.
Entre las causas no microbiológicas de una lesión periapical, se encuentran reacciones de cuerpo extraño a material de obturación intrarradicular extravasado del conducto o canal radicular al periápice, siendo la gutapercha y los cementos selladores los más frecuentes, e inducen una respuesta localizada intensa con presencia de macrófagos y células gigantes
Tabla 2. Patologías periapicales. Guía de diagnóstico clínico para patologías pulpares y periapicales. Versión adaptada y actualizada Del “Consensus Conference Recommended Diagnostic Terminology”, Publicado Por La Asociación Americana De Endodoncia (2009)
Diente con tejido perirradicular normal, sin sensibilidad a los test de palpación o percusión. La lámina dura que rodea la raíz está intacta y el espacio del ligamento periodontal es uniforme.
Inflamación del periodonto apical, relacionada a sintomatología clínica, que incluye respuesta dolorosa a la masticación, percusión o a la palpación, puede o no estar relacionada a patologías de origen pulpar o a necrosis, con o sin asociación de radiolucidez apical.
Periodontitis apical asintomática
Inflamación y destrucción del tejido periapical ocasionada por la evolución de patologías pulpares previas, sin resolución. Se presenta como un área radiolúcida apical, en ausencia de sintomatología clínica.
Absceso apical agudo
Reacción inflamatoria al proceso infeccioso y necrosis del tejido pulpar, caracterizada por su rápido inicio, dolor espontáneo, sensibilidad a la presión dental, formación de pus e inflamación de los tejidos asociados.
Absceso apical crónico
Reacción inflamatoria a la infección y necrosis pulpar, caracterizada por su inicio gradual y la descarga intermitente de pus a través de un tracto sinuoso asociado.
Osteitis condensante
Lesión radiopaca difusa en relación con el ápice radicular, que representa una reacción ósea localizada, como respuesta a un estímulo inflamatorio de baja intensidad y larga evolución.
190. Junio 2024 55 Terapéutica endoquirúrgica
Diagnóstico clínico Definición
multinucleadas. Otros materiales que también inducen este tipo de reacción son las puntas de papel, amalgama de plata, irrigantes e hidróxido de calcio.
Radiográficamente las lesiones periapicales se presentan como áreas radiolúcidas o radiotransparentes de aspecto variable, difusas o circunscritas, sin embargo, no se puede establecer una diferencia absoluta y objetiva en el aspecto radiográfico, entre, por ejemplo, un quiste y un granuloma periapical.
Algunos autores como Grossman o Wood sí se atreven a realizar un diagnóstico radiográfico aproximado, indicando que el quiste presenta unos límites más definidos e incluso presenta una zona ósea
más esclerosada y por lo tanto más radiopaca. Otros elementos de diferenciación serían la separación de los ápices radiculares, causada por la presión del líquido quístico, o incluso la posibilidad de observar o palpar esa fluctuación. También se indica que a mayor tamaño, mayor probabilidad de que la lesión haya evolucionado de granuloma a quiste, por la proliferación de los restos epiteliales de Malassez.
La introducción de la tomografía computada de haz cónico (CBCT) aporta un enfoque de 3 dimensiones y una buena resolución espacial para el diagnóstico y seguimiento de lesiones periapicales de origen endodóntico, superando la mayoría de las limitaciones de la radiografía convencional.

Dentista y Paciente 56 Enciclopedia odontológica
La Asociación Americana de Endodoncia en 2009 “Consensus conference recommended diagnostic terminology”(Tabla 2) clasifica las patologías periapicales de forma clínica en tejido apical normal, periodontitis apical sintomática, periodontitis apical asintomática, absceso apical agudo, absceso apical crónico y osteítis condensante.
Tratamiento
El tratamiento indicado para las lesiones periapicales es la terapia endodóntica, que consiste en la eliminación de la pulpa dental necrótica y sus detritus, la conformación y desinfección del conducto o canal radicular y el sellado tridimensional del mismo con materiales de obturación. Adicional a la instrumentación
mecánica de los conductos radiculares, se emplea una irrigación y desinfección con soluciones antimicrobianas, siendo el hipoclorito de sodio uno de los más empleados, por su capacidad de disolución del tejido vital y necrótico, con un amplio espectro y elimina esporas y virus. La clorhexidina y las soluciones de superoxidación también se emplean como irrigantes endodónticos, con buena acción antibacteriana pero no tienen efecto de disolución de tejido orgánico.
El hidróxido de calcio es la medicación intraconducto más empleada. Sus principales características son solubilidad limitada, pH alcalino, capacidad para sostener una acción antimicrobiana durante periodos prolongados de tiempo, sencilla

190. Junio 2024 57 Terapéutica endoquirúrgica
aplicación y bajo costo. La pasta usada como apósito endodóntico para la neutralización del conducto radicular es el hidróxido de calcio mezclado con un vehículo hidrosoluble como solución fisiológica, agua destilada o inyectable y clorhexidina para potenciar su efecto antimicrobiano. El objetivo es la eliminación del agente causal presente en el interior del conducto radicular y provocar la regresión de la lesión periapical.
Cuando se han agotado todos los recursos terapéuticos endodónticos convencionales, incluyendo el retratamiento y no se han obtenido los resultados favorables que lleven a la recuperación tisular de la región apical o existe inaccesibilidad absoluta para reintentar el tratamiento de conductos, la cirugía endoperiodontal es la opción indicada. Dicha cirugía incluye la realización de una osteotomía, que es la remoción de tejido óseo permitiendo el acceso al ápice radicular y a la lesión, posteriormente se realiza un curetaje periradicular para remover el tejido patológico o cuerpos extraños contenidos en el área periapical.
La apicectomía tiene por objeto permitir una observación adecuada de la porción apical, además de eliminar la región conocida como “delta apical” que contribuye a la complejidad anatómica del área. Se realiza cortando
de 2 a 3 mm de porción apical, con fresas de diamante troncocónicas de alta rotación y bajo irrigación constante. El corte debe ser perpendicular al eje longitudinal del diente, pues mientras mayor sea el bisel del corte apical, mayor será la cantidad de túbulos expuestos, aumentando los riesgos de comunicación entre el conducto y el medio exterior (Gilheany et al. 1994). El conducto radicular puede ser obturado de forma transoperatoria después de la apicectomia, este procedimiento se conoce como obturación a cielo abierto.
De ser necesario se puede colocar un injerto óseo, que es un material que se puede colocar en la cavidad ósea para favorecer la regeneración de tejido. El material para injerto óseo debe poseer 4 características (Moore, 2001):
1. Osteointegración: capacidad de adherirse químicamente al hueso sin interferir con la cápsula fibrosa.
2. Osteoconducción: capacidad de permitir el crecimiento óseo sobre su superficie.
3. Osteoinducción: capacidad de inducir la diferenciación de las células no diferenciadas de los tejidos adyacentes en osteoblastos.
4. Osteogénesis: formación de un nuevo hueso a partir de los osteoblastos presentes en el material de injerto.
El cáncer tiene una alta incidencia a nivel mundial y debido al tratamiento de radioterapia y quimioterapia, las mucosas de los pacientes tienden a verse afectadas.
Dentista y Paciente 58 Enciclopedia odontológica
Referencias
1. Abbott PV. Classification, diagnosis and clinical manifestations of apical periodontitis. Endod Top. 2004; 8:36-54.
2. Abella F, Pattel S, Duran- Sindreu F, Mercadé M, Bueno R, Roig M. Evaluating the periapical status of teeth with irreversible pulpitis by using cone-beam computed tomography scanning and periapical radiographs. J Endod. 2012; 38:1588-91.
3. Becconsall- Ryan K, Tong D, Love RM. Radiolucent inflammatory jaw lesions: a twenty-year analysis. Int endod J. 2010;43:859-65.
4. Caliskan MK. Prognosis of large cyst-like periapical lesions following nonsurgical root canal treatment: a clinical review. Int Endod J. 2004;37(6):408- 16.
5. Cotti E. Advanced Techniques for detecting lesions in bone. Dent Clin North Am. 2010; 54:215-35.
6. Figdor D. Apical periodontitis: a very prevalent problem. Oral Surg Oral Pathol Oral Radiol Endod. 2002;94(6):651-2.
7. Friedman S. Prognosis of initial endodontic therapy. Endod Topics. 2002;2(1):59-88.
8. Karamifar K, Tondari A, Saghiri MA. Endodontic Periapical Lesion: An Overview on the Etiology, Diagnosis and Current Treatment Modalities. Eur Endod J. 2020; 2:54-67.
9. Marroquin TY, García CC. Guidelines for clinical diagnosis of pulp and periapical pathologies. Adapted and update from the “Consensus conference recommended diagnostic terminology”. Published by the American Association of Endodontists (2009). Rev Fac Odontol Univ Antioq 2015; 26(2): 398-424.
10. Mortensen H, Winther J, Birn H. Periapical granulomas and cysts: An investigation of 1600 cases. Eur J Oral Sci. 1970;78(1-4):241-50.
11. Ng YL, Mann V, Gulabivala K. A prospective study of the factors affecting outcomes of nonsurgical root canal treatment: pat2: tooth survival. Int Endod J. 2011 Jul;44(7):610-25.
12. Ricucci D, Mannocci F, Ford TR. A study of periapical lesions correlating the presence of a radiopaque lamina with histological findings. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2006 Mar;101(3):389-94.
13. Ricucci D, Pascon EA, Ford TR, Langeland K. Epithelium and bacteria in periapical lesions. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2006 Feb;101(2):239-49.
14. Sjogren U, Figdor D, Persson S, Sundqvist G. Influence of infection at the time of root filling on the outcome of endodontic treatment of teeth with apical periodontitis. Int Endod J. 1997; 30(5): 297-306.
15. Torres-Lagares D, Segura-Egea JJ, Rodríguez-Caballero A, Llamas-Carreras JM, Gutiérrez-Pérez JL. Treatment of a large maxillary cyst with marsupialization, decompression, surgical enddontic therapy and enucleation. J Can Dent Assoc. 2011;77: b87.
190. Junio 2024 59 Terapéutica endoquirúrgica
Más allá del diagnóstico, manejo y tratamiento de la boca seca


Dentista y Paciente 60 Boletín
Por DIGRIMEX Grisi.
El viernes 3 de mayo, la doctora Angélica Ramírez Torres impartió la conferencia “Más allá del diagnóstico, manejo y tratamiento de la boca seca” en el Congreso Nacional e Internacional de la Facultad de Odontología UNAM 2024 en el WTC de la ciudad de México. Esta ponencia se enfoca en la importancia de hacer un correcto diagnóstico de la xerostomía y su etiología. Comúnmente se confunde la hiposalivación con el síndrome de boca seca, lo cual puede llevar a un incorrecto manejo y tratamiento del padecimiento.
Se habló de las diferentes causas de la xerostomía, su epidemiología y sus manifestaciones bucales, así como su correcto tratamiento.
Además del punto de vista odontológico, se hizo una revisión del manejo del síndrome de boca seca en pacientes oncológicos.
El cáncer tiene una alta incidencia a nivel mundial y debido al tratamiento de radioterapia y quimioterapia, las mucosas de los pacientes tienden a verse afectadas.


Dr. Angélica Ramírez T. Médico odontoestomatológico especialista en patóloga y medicina bucal
El cáncer tiene una alta incidencia a nivel mundial y debido al tratamiento de radioterapia y quimioterapia, las mucosas de los pacientes tienden a verse afectadas.
190. Junio 2024 61
Más allá del diagnóstico, manejo y tratamiento de la boca seca
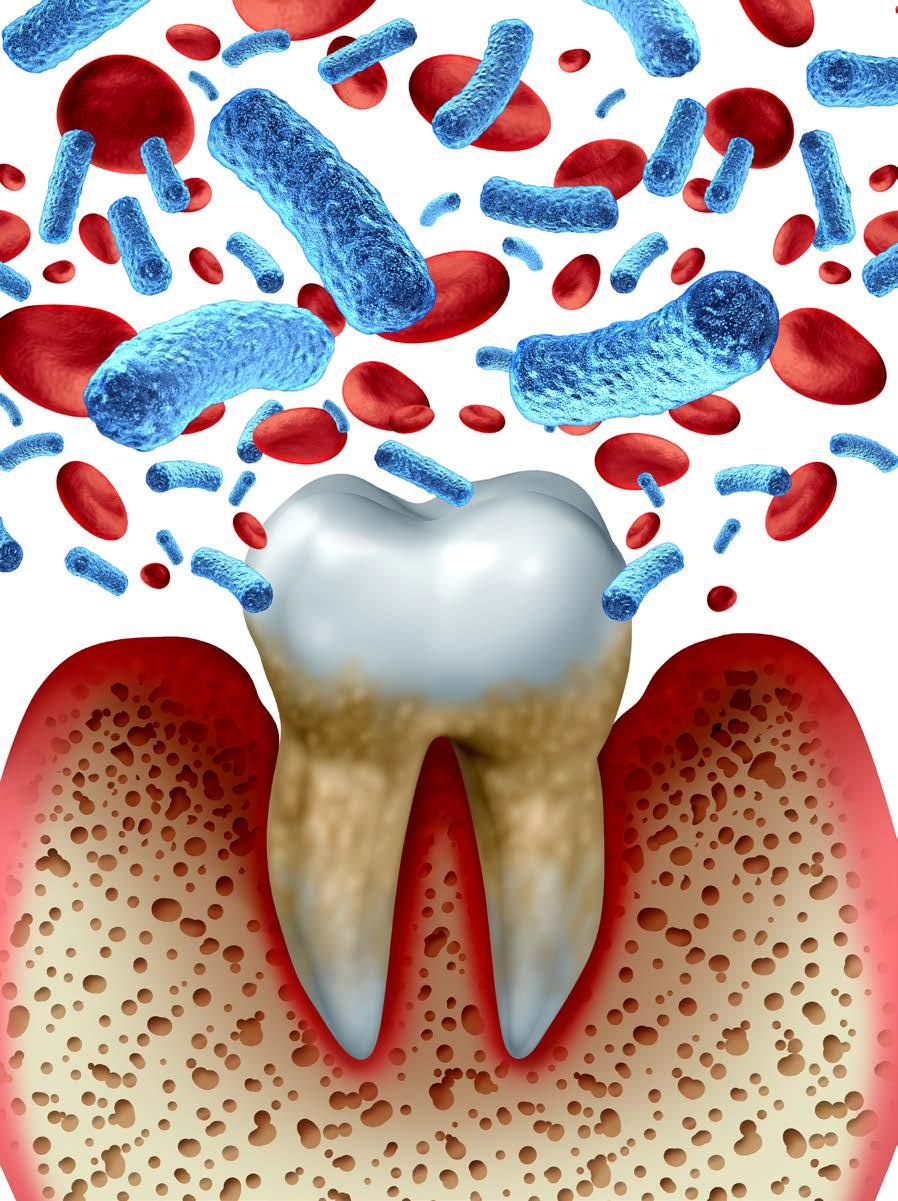
Dentista y Paciente 62
Fotoarte: Editorial Renascence | Fotografía: AdobeStock
Estudio
Cómo el estadio y grado de la periodontitis afectan al beneficio del mantenimiento periodontal regular
Autores:
Cómo el estadio y grado de la periodontitis afectan al beneficio del mantenimiento periodontal regular
Antecedentes
Se ha demostrado que el mantenimiento periodontal (SPC) posee gran importancia para la preservación de los resultados del tratamiento periodontal. Sin embargo, la necesidad de SPC varía significativamente entre pacientes, según el riesgo de desequilibrio periodontal y de pérdida de dientes. Es posible que algunos pacientes necesiten volver a entrar en la fase activa de la terapia (no quirúrgica y/o quirúrgica) para controlar la progresión y mitigar la pérdida de dientes.
La clasificación más reciente de la EFP (2018) de enfermedades y condiciones periodontales se caracteriza
por un sistema de estadios y grados basados en la gravedad de la enfermedad y el riesgo de progresión, lo que puede ayudar al predecir la estabilidad periodontal después del tratamiento.
Estudios anteriores han investigado los factores que podrían influir en la recurrencia de la enfermedad, con el objetivo de facilitar una terapia de mantenimiento más personalizada. Sin embargo, pocos estudios han indagado en la necesidad de tratamiento activo adicional (quirúrgico o no) y en los posibles factores asociados importantes. Además, algunos estudios centrados en la economía de la salud han obtenido resultados
Muhammed Saleh, Ann Decker, Andrea Ravidà, Hom-lay Wang, Maurizio Tonetti.
Relatores:
Ioanna Politi, Eamonn Donohoe, Rawan Kahatab, y Daniel Merrick, supervisados por Lewis Winning y Ioannis Polyzois.
Traducción: Ana Serrano. Alumna del Máster de Periodoncia y Osteointegración, Universitat de València.
Afiliación: Programa en periodoncia afiliado a la EFP, Hospital Odontológico Universitario de Dublín, Trinity College de Dublín, Irlanda.
ambiguos en términos de rentabilidad del SPC.
Parece razonable suponer que la gravedad y complejidad de la periodontitis y su tratamiento en un paciente específico se hallan correlacionados con la necesidad de que esté en terapia activa bajo SPC. Por lo tanto, una fase de mantenimiento más estricta puede ser rentable a la hora de controlar la enfermedad y mitigar la pérdida de dientes.
Objetivo
Evaluar la estabilidad o el desequilibrio periodontal durante la fase de mantenimiento periodontal,
190. Junio 2024 63
Figura: Tipo de retratamiento proporcionado basado en el estadio y el grado iniciales
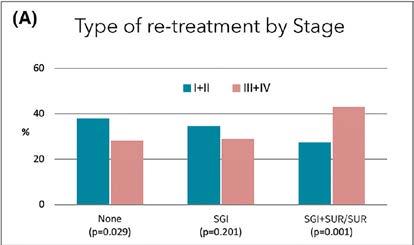
Tipo de retratamiento según el estadio
Tipo de retratamiento según el grado
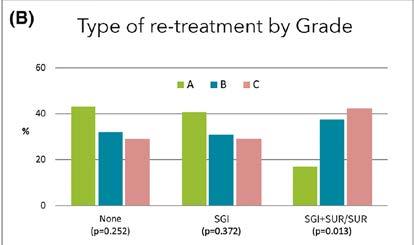
Resultados
• Se recuperaron los datos de un total de 442 pacientes (250 cumplidores y 192 no cumplidores), con un seguimiento medio de 22,7±6,7 años (rango: 10,1-48,3 años).
• El 62% de los pacientes con estadio I y II y el 72% de los pacientes con estadio III y IV requirieron tratamiento adicional después de la APT (figura A).
identificar posibles factores que puedan influir, y evaluar la eficacia del SPC en términos de coste.
• Los pacientes con estadio III y IV recibieron significativamente más SUR durante el SPC que los pacientes con estadio I y II (p=0,001).
• Los pacientes con grado C recibieron significativamente más SUR durante el período de seguimiento (p<0,05).
Materiales y métodos
• El 57,2% de los pacientes con grado A, 68,2% con grado B y 71% de los pacientes con grado C requirieron tratamiento adicional después de la APT (figura B).
El 56,5% de los pacientes tratados solo con SGI y el 78,6% de los pacientes que también fueron sometidos a SUR requirieron una segunda intervención.
• Los pacientes tratados con SUR recibieron significativamente más SUR durante el periodo de seguimiento (p=0,035).
un implante que también tenía un costo asociado. Los costes de los procedimientos eran las tarifas habituales en la institución de estudio realizadas por estudiantes.
• La regularidad del mantenimiento, el tabaquismo y la diabetes se relacionaron con una mayor probabilidad de recibir SUR durante el período de seguimiento (p<0,05).
• Estudio restrospectivo con los registros de pacientes que habían recibido terapia periodontal activa (APT) al menos 10 años antes.
• La media de los costos acumulados indicó que los costos de recurrencia eran menores para los cumplidores con estadio III y IV o con grado B y C, pero no así para los que se encontraban en los estadios I y II o en grado A.
Limitaciones Conclusiones e impacto
• El diseño retrospectivo significa que el tamaño muestral estaba predeterminado, lo que podría inducir a sesgos de información y de selección.
• La población incluida puede no ser representativa de la población mundial, limitando la generalización de los resultados.
• Los aspectos económicosanitarios y los análisis costebeneficio se limitan al entorno y características específicas de este estudio, lo que limita una aplicación más amplia.
• Se utilizaron múltiples modelos de regresión logística binaria para identificar qué factores se asociaron significativamente con la incidencia de SGI/SUR adicional durante el SPC.
• Aproximadamente dos tercios de los pacientes que recibieron SPC a largo plazo durante requirieron tratamiento activo adicional.
• La probabilidad de recaída aumenta cuando los estadios o grados de la periodontitis son más avanzados, o bien no se cumplen las visitas de mantenimiento recomendadas, o bien se dan factores como el tabaquismo y la diabetes. También influye el tratamiento activo que recibe el paciente: si solo se realiza RAR o también cirugía periodontal.
• Se utilizó la metodología de supervivencia de Kaplan-Meier y regresión de Cox para determinar el impacto de las variables mencionadas en el tiempo transcurrido para la segunda intervención de SGI/SUR.
• Mantener un alto nivel de cumplimiento del paciente era esencial para evitar la pérdida de dientes, aunque no era eficiente en relación con su coste para todos los pacientes.
• Se evaluaron los siguientes factores por su posible impacto en la incidencia de instrumentación subgingival adicional (SGI) y/o cirugía (SUR) durante el SPC: duración del seguimiento, edad, sexo, estadio y grado de periodontitis, tabaquismo, diabetes, y número y frecuencia de las visitas de mantenimiento por año.
Resultados
• El costo total del tratamiento fue menor para los pacientes con estadio III/IV y grado B/C que para aquellos no cumplidores con la misma gravedad y riesgo.
• Los pacientes en estadio I o II y grado A pueden beneficiarse en términos de gasto de un menor número de visitas de mantenimiento, con un mínimo de una visita al año.
• La educación del paciente sobre la impor tancia de adherirse al SPC es de suma importancia, particularmente para los pacientes con estadio III/IV y grado B/C. Mayor cumplimiento de los pacientes lleva a menos necesidades de tratamiento y es más rentable con el tiempo.
• El cálculo del mantenimiento tuvo en cuenta el número medio de visitas de mantenimiento por año en los cinco años anteriores a la SGI o SUR, la variación de las visitas de mantenimiento por año, y el número total de visitas de mantenimiento durante el periodo de seguimiento.
• Se recuperaron los datos de un total de 442 pacientes (250 cumplidores y 192 no cumplidores), con un seguimiento medio de 22.7±6.7 años (rango: 10.1-48.3 años).
JCP Digest 122 es un resumen del artículo “The benefit of regular supportive periodontal care in terms of re-treatment and cost ismodified by the severity and complexity of periodontitis” J Clin Periodontol. 51 (02):169-176. DOI: 10.1111/jcpe13909. https://www.onlinelibrary.wiley.com/doi/10.1111/jcpe.13909
• El coste total del tratamiento periodontal fue una suma de todas las tarifas para SGI, SUR y SPC. Se pagaba una tasa por cada extracción, y se asumía que cada diente perdido era reemplazado por
Acceso a través de la página web para miembros de la EFP http://efp.org/members/jcp.php
• El 62% de los pacientes con estadio I y II y el 72% de los pacientes con estadio III y IV requirieron tratamiento adicional después de la APT (figura A).
Con el amable permiso de Wiley Online Library. Copyright © 1999-2024 John Wiley & Sons, Inc. Todos los derechos reservados. JCP Digest es una publicación de la Federación Europea de Periodoncia (EFP). Oficina EFP: Cink Coworking, oficina 17, calle Henri Dunant 15-17, 28036 Madrid, España · www.efp.org
• El 57.2% de los pacientes con grado A, 68.2% con grado B y 71% de los pacientes con grado C
Dentista y Paciente 64
Estudio
Figura: Tipo de retratamiento proporcionado basado en el estadio y el grado iniciales
38 28 1 34 6 42 9 31 8 28 9 40 5 30 8 28 9 16 7 37 4 42 1 28 9 27 4 43
Ninguno (p=0 029)
Ninguno (p=0 052)
SGI (p=0 201)
SGI (p=0 372)
SGI+SUR/SUR (p=0 201)
(A) (B)
SGI+SUR/SUR (p=0 013)
Cómo el estadio y grado de la periodontitis afectan al beneficio del mantenimiento periodontal regular
requirieron tratamiento adicional después de la APT (figura B).
• El 56.5% de los pacientes tratados solo con SGI y el 78.6% de los pacientes que también fueron sometidos a SUR requirieron una segunda intervención.
• Los pacientes tratados con SUR recibieron significativamente más SUR durante el periodo de seguimiento (p=0.035).
• Los pacientes con estadio III y IV recibieron significativamente más SUR durante el SPC que los pacientes con estadio I y II (p=0.001).
• Los pacientes con grado C recibieron significativamente más SUR durante el período de seguimiento (p<0.05).
• La regularidad del mantenimiento, el tabaquismo y la diabetes se relacionaron con una mayor probabilidad de recibir SUR durante el período de seguimiento (p<0.05).
• La media de los costos acumulados indicó que los costos de recurrencia eran menores para los cumplidores con estadio III y IV o con grado B y C, pero no así para los que se encontraban en los estadios I y II o en grado A.
Limitaciones
• El diseño retrospectivo significa que el tamaño muestral estaba predeterminado, lo que podría inducir a sesgos de información y de selección.
• La población incluida puede no ser representativa de la población mundial, limitando la generalización de los resultados.
• Los aspectos económico-sanitarios y los análisis costo-beneficio se limitan al entorno y características específicas de este estudio, lo que limita una aplicación más amplia.
Mantener un alto nivel de cumplimiento del paciente era esencial para evitar la pérdida de dientes, aunque no era eficiente en relación con su coste para todos los pacientes.
Conclusiones e impacto
• Aproximadamente dos tercios de los pacientes que recibieron SPC a largo plazo durante requirieron tratamiento activo adicional.
• La probabilidad de recaída aumenta cuando los estadios o grados de la periodontitis son más avanzados, o bien no se cumplen las visitas de mantenimiento recomendadas, o bien se dan factores como el tabaquismo y la diabetes. También influye el tratamiento activo que recibe el paciente: si solo se realiza RAR o también cirugía periodontal.
• Mantener un alto nivel de cumplimiento del paciente era esencial para evitar la pérdida de dientes, aunque no era eficiente en relación con su coste para todos los pacientes.
• El costo total del tratamiento fue menor para los pacientes con estadio III/IV y grado B/C que para aquellos no cumplidores con la misma gravedad y riesgo.
190. Junio 2024 65
• Los pacientes en estadio I o II y grado A pueden beneficiarse en términos de gasto de un menor número de visitas de mantenimiento, con un mínimo de una visita al año.
• La educación del paciente sobre la importancia de adherirse al SPC
es de suma importancia, particularmente para los pacientes con estadio III/IV y grado B/C. Mayor cumplimiento de los pacientes lleva a menos necesidades de tratamiento y es más rentable con el tiempo.
Notas
JCP Digest 122 es un resumen del artículo “The benefit of regular supportive periodontal care in terms of re-treatment and cost ismodified by the severity and complexity of periodontitis” J Clin Periodontol. 51 (02):169-176. DOI: 10.1111/ jcpe13909.
https://www.onlinelibrary.wiley.com/doi/10.1111/jcpe.13909
Acceso a través de la página web para miembros de la EFP http://efp.org/members/jcp.php
Con el amable permiso de Wiley Online Library. Copyright © 1999-2024 John Wiley & Sons, Inc. Todos los derechos reservados. JCP Digest es una publicación de la Federación Europea de Periodoncia (EFP). Oficina EFP: Cink Coworking, oficina 17, calle Henri Dunant 15-17, 28036 Madrid, España · www.efp.org
Dentista y Paciente 66
Estudio