




















Tout pour une genèse non-fumeuse
Immunothérapie néoadjuvante et adjuvante en cas de cancer du poumon non à petites cellules


L’importance de diagnostiquer l’allergie aux pénicillines


Arrêter de fumer, c’est toujours la bonne idée !
Rétrospective sur la première vague Covid


Tabagisme et douleurs chroniques : un lien complexe
Congrès international sur la traumatologie : la traumatologie... no joke


Restart a Heart Day
Un modèle de soins intégré et axé sur la personne à l’az groeninge


Chronique : mythes hivernaux mis à nu : faits et chimères de la saison froide
Pharmacie clinique dans les services critiques des soins intensifs et des urgences


In Memoriam Dr Vincent Van Belleghem
Chères lectrices, chers lecteurs,
« Nous cherchons trop souvent des solutions. Il vaut mieux apprendre à vivre avec les problèmes tout en étant conscient que nous ne pouvons rien faire », écrivait Arjen van Veelen, essayiste du journal NRC. Ou un plaidoyer du psychiatre Dirk De Wachter pour « l’art de vivre son malheur ». Des termes pour le moins provocateurs.
Pas une solution rapide, car nous ne pouvons ni ne souhaitons renoncer aux solutions. Avec ce numéro d’Acta, nous souhaitons, au contraire, vous apporter la bouffée d’air nécessaire pour braver l’énigmatique année à venir de manière aérobie. Je pense involontairement au film Adem (2020) dans lequel brillent Stef Aerts et Marie Vinck.
Pour les jeunes et les moins jeunes. Jonas et ses drôles de dames vous emmènent à la genèse pneumologique et à sa suite adulte. Les tabacologues de l’az groeninge et d’Izegem ne vous laisseront pas indifférent. Presque réussi, mais pas encore tout à fait.
traumatologie nous est livré par confrère Dries Helsloot. Exceptionnel. Sans oublier la pharmacie clinique qui ne pourrait faire défaut dans les services critiques.
À l’hiver 2023, nous avons dit adieu à un grand homme. Vincent Van Belleghem n’était pas seulement un anesthésiste doté d’un talent exceptionnel, c’était aussi l’architecte de notre service des urgences actuel qui repose sur une collaboration respectueuse entre anesthésie et urgences. Un modèle qui émerveille à l’international. Un autre grand homme (bis) fait un rapport intime.
« Qui sait, le meilleur est peut-être à venir et notre premier ministre aura quand même raison »
Une allergie à l’affût expliquée par Izegem. Confrère Gert Meeus présente les résultats du protocole du traitement Covid de l’az groeninge avec une certaine fierté. À couper le souffle.
Nos managers en soins Louis et Bram vous offrent un modèle de soins intégré et axé sur la personne. L’ABC du traumatisme culmine en un trio Urgences-KulakVives, organisateur de la conférence Restart a Heart. Un rapport transparent de la Conférence internationale en
Confrère et chroniqueur Bart plonge une dernière fois sous la couette d’un hiver mythique et se soustrait volontairement à la saison de ski. Il y a les autres.
2023 était une année particulière. 2024 peut être unique elle aussi. Qui sait, le meilleur est peut-être à venir et notre premier ministre aura quand même raison. Se souhaiter le meilleur au lieu de s’égaler du pire. Et profiter. Flavourdrop est mon ami DJ. A drop of flavour, à savourer pleinement.
Nous guettons l’arrivée du printemps avec impatience. Profitez-en !
Votre serviteur, Jeroen
COUVERTURE : de g. à dr. Dr Sofie Derijcke - Dr Katrien Ghysen - DrJonas Dewulf
MENTIONS LÉGALES
ACTA GROENINGE Ce magazine paraît deux fois par an dans le but de donner une vision d’ensemble des activités médicales, organisationnelles et thérapeutiques qui se déroulent au sein de l’az groeninge.
COMITÉ DE RÉDACTION Dr Jeroen Ceuppens et Dr Eline Depuydt (rédacteurs en chef), Dr Kathleen Croes, Dr Marc Decupere, Guido Demaiter, Maïté Roesbeke, Dr Tom Moerman, Dr Hans Detienne, Bram Claeys, Melissa Defreyne, Dr Gert-Jan Vereecke, Dr Jonas Dewulf, Stefaan Lammertyn (coordination)
ADRESSE DE RÉDACTION DR Jeroen Ceuppens, Pres. Kennedylaan 4 | 8500 Courtrai ; tél. 056 63 34 20, jeroen.ceuppens@azgroeninge.be
MISE EN PAGE SIX creative agency
PHOTOGRAPHIE Christophe De Muynck - David Barbe - Dr Mikhael Janssen
ER Inge Buyse, Pres. Kennedylaan 4, 8500 Courtrai
L’az groeninge fait partie du réseau hospitalier E17 Publié à la demande du comité scientifique de l’az groeninge

CE MAGAZINE PEUT AUSSI
ÊTRE CONSULTÉ SUR
WWW.AZGROENINGE.BE
Suivez l’az groeninge sur les réseaux sociaux :
www.twitter.com/azgroeninge
www.facebook.be/azgroeningekortrijk
www.linkedin.com/company/azgroeninge
www.instagram.com/azgroeninge
 DR JONAS DEWULF
DR JONAS DEWULF
Un numéro d’Acta Groeninge où la respiration/les poumons sont au cœur des choses ne peut s’ouvrir autrement que sur la genèse de la vie. Et en cas de naissance, celle-ci ne commence pas à la première respiration, mais bien avant déjà.
Le jeune fœtus commence à former la base de ce qui deviendra plus tard un poumon complet à partir de 25 jours. Tout au long de la grossesse, les voies respiratoires en plein déploiement se ramifient et se multiplient à un rythme effréné depuis un « bourgeon pulmonaire ». Pas besoin de vous expliquer qu’un organe en pleine croissance est particulièrement vulnérable aux influences néfastes. La quasi-totalité des femmes enceintes prend de l’acide folique en prévention des anomalies du tube neural chez leur bébé. Et il coule de source que tous les futurs parents ne souhaitent que le meilleur à leur petit bout de chou. Pourtant, il semble encore particulièrement difficile de protéger les bébés, même dans le ventre de leur maman contre l’une des substances les plus nocives : la fumée de cigarette. En Belgique, environ 20 % des femmes fument avant leur grossesse et 10 % des femmes fument durant le premier trimestre de leur grossesse. En Grèce, pas moins de 40 % des femmes fument pendant leur grossesse, alors que cette population sait mieux qui quiconque qu’un mégot de cigarette égaré peut mettre le feu à des forêts entières.(1) Dans la pratique aussi, je constate à la quantité de désodorisant qui doit être vaporisée dans l’espace de consultation que le nombre de parents fumeurs est encore bien trop élevé. Aux États-Unis, 40 % des enfants de 3 à 11 ans sont passivement exposés à la fumée de cigarette, alors que pour les adultes non-fumeurs ce pourcentage n’est « que » de 25 %.(2)
Je pourrais rédiger un énoncé sans fin sur les effets nocifs du tabagisme (et le titre Chronique d’une mort annoncée ne serait pas hors de propos), mais je me limiterai aux faits principaux :
Le tabagisme pendant la maternité augmente le nombre de bronchites chez l’enfant ainsi que le nombre d’hospitalisations en raison d’infections des voies respiratoires inférieures. Ces enfants développent plus souvent de l’asthme et une respiration sifflante. Le risque qu’un enfant né prématurément avec un faible poids à la naissance développe de l’asthme est même multiplié par 8,8. L’exposition prénatale y est un facteur de risque indépendant, plus nocif même que l’exposition postnatale.(3)
Chez les enfants qui ont été exposés au tabac in utero, les données longitudinales montrent des résultats significativement plus bas aux épreuves
de fonction pulmonaire. Ces effets se poursuivent d’ailleurs jusqu’à l’âge adulte.(1) Nous savons que la fonction pulmonaire à la naissance détermine son « trajet » pour le reste de la vie. Les pneumologues adultes confirmeront qu’il devient de plus en plus clair que la graine d’une pathologie pulmonaire à l’âge adulte est semée dès l’enfance.
Les poumons ne sont pas les seuls à souffrir de l’exposition à la fumée pendant la grossesse. Le tabac et la nicotine augmentent le risque (+25 %) de pré et de dysmaturité (naissance prématurée et faible poids à la naissance), mais également les risques de mortinatalité, placenta previa et abruptio placenta sont significativement plus élevés, tout comme les risques de mortalité néonatale et de mort subite du nourrisson.(4)
Selon des études épidémiologiques, les risques de développer un TDAH et une obésité infantile se voient également augmentés. La nicotine se liant aux récepteurs nicotiniques cholinergiques, il y a une sensibilité accrue à l’addiction et aux propriétés hédonistes des aliments riches en matières grasses. Un taux de nicotine plus élevé dans le plasma est également associé à un risque accru de développer une sténose carotidienne à l’âge adulte. Et comme si cela ne suffisait pas, l’exposition à la fumée de cigarette avant et après la naissance augmente les risques de leucémie, lymphomes et tumeurs cérébrales dans l’enfance. Hormis plus de 7000 substances chimiques, chaque cigarette contient quelque 70 différents carcinogènes (substances cancérigènes).
Vous constatez donc des opportunités de travail garanties pour tous mes futurs confrères à l’hôpital.
De nombreuses incertitudes et contrevérités circulent par ailleurs quant au vapotage qui est un peu comme sucer une clé de voiture revalorisée. Cette vapeur d’eau soi-disant innocente et bourrée de particules ultrafines comprend plus de substances toxiques que la nicotine à elle seule (notamment des métaux lourds comme du plomb, de l’étain et du nickel). La dose de nicotine libérée est très variable et, dans certains cas, particulièrement élevée.(5) Sans parler des effets à long terme qui ne sont pas connus. Suite à son image plus tendance, « moins nocive » et la panoplie d’arômes fruités et non réglementés, les adolescents sont attirés par le vapoteur d’une manière quasi perverse qui est fort malheureusement en plein essor. Des jeunes de 15 à 24 ans, 11 % fument quotidiennement des cigarettes et 5,5 % fument régulièrement une cigarette électronique.(6)
De toute évidence, chaque enfant mérite une genèse non-fumeuse. Et c’est d’emblée la campagne qui a été lancée par la task force éponyme (Elk kind verdient een rookvrije start) de l’Institut flamand pour une vie saine. Le but est d’inciter les (futurs) parents à arrêter de fumer et à poursuivre une vie non-fumeuse !
La campagne espère briser le tabou du tabagisme et offrir une solution en renvoyant les fumeurs aux outils et à l’accompagnement disponibles par le biais de quelques brèves questions reprises dans une feuille de route fournie aux professionnels de la santé. C’est déjà possible à l’aide d’un entretien d’une minute seulement, ce qui ne demande donc pas un investissement temporel
hors du commun. Sur le site web https://www.gezondleven.be/projecten/ rookvrije-start les professionnels de la santé trouveront un organigramme leur permettant de mettre ça en pratique de manière efficace. Par ailleurs, la campagne met également à disposition des fiches d’informations et des posters qui peuvent être affichés dans la salle d’attente. Entamer une conversation sur le tabagisme ne semble pas toujours facile, quoique c’est d’une importance primordiale. En tant que prestataire de soins, vous pouvez parfois donner ce dernier coup de pouce à ceux et celles qui souhaitent changer leurs habitudes de fumeur.
À cet effet, nous ne nous tournons pas seulement vers nos confrères gynécologues, mais aussi vers toutes les autres disciplines qui peuvent apporter leur pierre à l’édifice. L’alvéolisation des poumons (développement ultérieur des alvéoles pulmonaires) se poursuit encore des années après la naissance. Après la naissance aussi, nous devons rester attentifs à l’impact de la fumée sur nos enfants. Effectivement, nous devons assumer notre responsabilité de donner une voix à ceux et celles qui ne sont pas en mesure de se faire entendre. Bien que je sois toutefois conscient que nous sommes nombreux à avoir entendu cette petite voix résonner dans les couloirs de notre hôpital.
« C’est un privilège de pouvoir s’occuper d’enfants. Et pour clôturer avec un énorme cliché : ils sont notre avenir, alors assurons-le. »
1. McEvoy CT, Spindel ER. Pulmonary Effects of Maternal Smoking on the Fetus and Child: Effects on Lung Development, Respiratory Morbidities, and Life Long Lung Health. Paediatr Respir Rev. 2017 Jan;21:27-33.
2. Braun M, Klingelhöfer D, Oremek GM, Quarcoo D, Groneberg DA. Influence of Second-Hand Smoke and Prenatal Tobacco Smoke Exposure on Biomarkers, Genetics and Physiological Processes in Children-An Overview in Research Insights of the Last Few Years. Int J Environ Res Public Health. 2020 May 5;17(9):3212.
3. Taylor B, Wadsworth J. Maternal smoking during pregnancy and lower respiratory tract illness in early life. Arch Dis Child. 1987 Aug;62(8):786-91.
4. Peterson LA, Hecht SS. Tobacco, e-cigarettes, and child health. Curr Opin Pediatr. 2017 Apr;29(2):225-230.
5. Jamshed L, Perono GA, Jamshed S, Holloway AC. Early Life Exposure to Nicotine: Postnatal Metabolic, Neurobehavioral and Respiratory Outcomes and the Development of Childhood Cancers. Toxicol Sci. 2020 Nov 1;178(1):3-15.
6. Sciensano 2018
DR KATRIEN GHYSEN — DR SOFIE DERIJCKE (PNEUMOLOGIE)
DR EMI YOSHIHARA — DR PHILIP LERUT — DR MIKHAEL JANSSEN (CHIRURGIE VASCULAIRE ET THORACIQUE)

Le cancer du poumon non à petites cellules (« non small cell lungcancer » ou NSCLC) est l’une des plus importantes causes de décès liés à un cancer dans le monde. Depuis des années, la chirurgie est la clé de voûte pour le traitement d’un cancer du poumon dans un stade précoce (stade I-IIA), comprenant de facto une lobectomie avec évidement ganglionnaire. De récentes études montrent également une excellente survie après davantage de chirurgies conservatrices (segmentectomies et résection de clavette) pour les tumeurs inférieures à 2 cm(1)
Pour une tumeur qui semble encore résécable, mais appartient à un stade plus avancé (stade IIb-IIIA) avec atteinte glandulaire hilaire (N1) ou médiastinale (N2), la chirurgie fait partie d’un traitement multimodal. Bien qu’il s’agisse d’un groupe très hétérogène avec différentes courbes de survie.

indiqué plus bas, le bénéfice en termes de survie n’est que de 5 %. Par ailleurs, il n’est pas tout à fait clair si la chimiothérapie est plus bénéfique avant ou après l’opération. Suite au traitement lourd, certains patients risquent de ne plus être suffisamment en forme pour subir une chirurgie (15 % ne survivent pas jusqu’à l’intervention) et certains patients chez qui la chimiothérapie n’a pas donné les résultats escomptés ou chez qui la maladie a même progressé sont devenus inopérables.

L’immunothérapie a apporté de grands changements à cela. Les études montrent clairement la plus-value d’une (chimio)immunothérapie (néo) adjuvante en cas de carcinome pulmonaire avancé opérable.
Notre système immunitaire comprend des « postes de contrôle » qui servent à freiner la croissance incontrôlée de processus malins notamment. Une cellule cancéreuse essayera de contourner notre système immunitaire en abusant de ces postes de contrôle par l’activation de certains composés protéiques. Ainsi, PD-1 (Programmed cell Death protein 1) et PD-L1 (Programmed Death-Ligand 1) sont un composé protéique qui joue un rôle clé. Les cellules cancéreuses sont capables de produire de la protéine PD-L1 qui se lie au récepteur PD-1 sur les cellules immunitaires qui, par conséquent, freine la réponse immunitaire. CTLA4 (Cytotoxic T-lymphocyte-associated protein 4) est une autre protéine également impliquée dans la régulation du système immunitaire. L’immunothérapie ou les inhibiteurs des postes de contrôle immunitaires sont des anticorps spécifiques qui bloquent ces liens en se liant à PD-1, PD-L1 ou CTLA4. De cette façon, la réponse immunitaire de notre système immunitaire aux cellules cancéreuses est rétablie.
Avant l’ère de l’immunothérapie, la chimiothérapie néoadjuvante était envisageable dans le cas d’une pathologie opérable avec espoir de régression tumorale et donc la possibilité de résection complète de la tumeur tout en conservant un maximum de poumon (éviter la pneumectomie). Comme
Différentes études en phase III ont analysé l’efficacité et la sécurité de l’immunothérapie adjuvante. La chirurgie fait partie d’un traitement multimodal pour le NSCLC avancé (stade Ib-III), mais la survie globale sur 5 ans reste faible. L’ajout d’une chimiothérapie adjuvante sur base de cisplatine à la chirurgie a amélioré la survie sur 5 ans de 5 %.
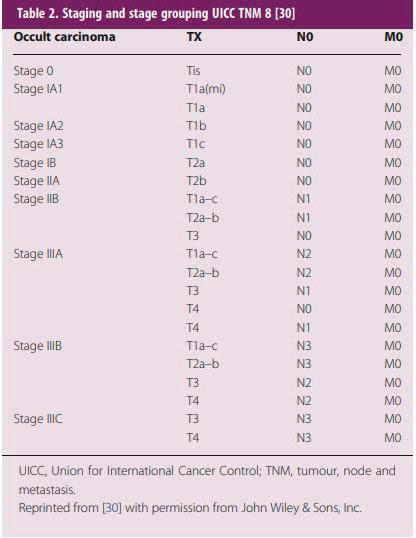
Fig 1. Tableau de stadification des tumeurs sur la base de la classification TNM 8 Fig 2. Taux de survie globale sur 5 ans sur la base de la classification TNM8 Fig 3. Distribution du cancer du poumon par stade sur la base d’histologie et de sexe en Belgique, 2018Dans l’étude IMpower 010, les patients ayant subi une résection d’un NSCLC en stade IB à IIIA ont été examinés. La survie « exempte de maladie » (Disease free survival – DFS) chez les patients atteint d’une tumeur avec expression PD-L1 ≥ 1 % était meilleure lorsqu’une chimiothérapie adjuvante était suivie d’une immunothérapie sous la forme d’Atezolizumab. L’effet bénéfique était en corrélation avec le degré d’expression PD-L1(2)
L’étude KEYNOTE-091 a examiné le pembrolizumab chez les patients souffrant d’un NSCLC en stade IB (> 4 cm) à IIIA après chirurgie suivie d’une chimiothérapie adjuvante. La DFS était clairement meilleure que dans le groupe placebo, mais n’était pas significativement différente pour les tumeurs avec une expression PD-L1 > 50 %(3). Au moment de l’analyse, la moyenne de survie exempte de maladie était atteinte dans le groupe pembrolizumab comme dans le groupe placebo. Ce qui signifie que le groupe placebo se porte particulièrement bien.
La question se pose donc de savoir si une immunothérapie adjuvante doit être administrée à un patient atteint d’une tumeur sans expression PD-L1. Ces deux études y répondent de manière divergente. De nouvelles études devront clarifier ce point.
La chimiothérapie néoadjuvante est utilisée pour traiter les patients dont le stade de la maladie justifie cette utilisation. Comme mentionné plus haut, la survie globale sur cinq ans ne s’améliore que de 5 % avec l’ajout d’une chimiothérapie adjuvante préalablement à la chirurgie.
L’étude CheckMate 816 comparait la combinaison nivolumab et chimiothérapie versus chimiothérapie uniquement chez 358 patients atteints d’un NSCLC résécable sans mutation EGFR ou ALK en stade IB (T ≥ 4 cm), II et IIIA suivie d’une chirurgie dans les six semaines à l’issue de la thérapie. Le pourcentage de réponse complète ou importante lors des examens anatomopathologiques était meilleur dans tous les stades avec nivolumab + chimiothérapie. Cela semble se traduire en une meilleure survie sans incident dans le groupe nivolumab (« rapport des risques instantanés » ou Hazard Risk 0,68). En d’autres termes, une survie sans incident augmentée de 32 %(4)
L’objectif d’un traitement néoadjuvant est d’éradiquer les micrométastases dans un stade précoce. Par ailleurs, la réduction du stade tumoral (downstaging) permet de réséquer la tumeur. C’est surtout le cas pour les tumeurs de stade III. Contrairement à un traitement adjuvant, l’effet du traitement d’induction peut être évalué par imagerie, une TDM du thorax ou une TEP/TDM à l’issue du traitement d’induction en avant la chirurgie. Les examens histopathologiques donnent par ailleurs des informations postopératoires sur la présence de tissu tumoral encore actif à hauteur du fragment réséqué.
Une approche peropératoire signifie que la tumeur est aussi bien traitée avec une thérapie néoadjuvante qu’avec une thérapie adjuvante.
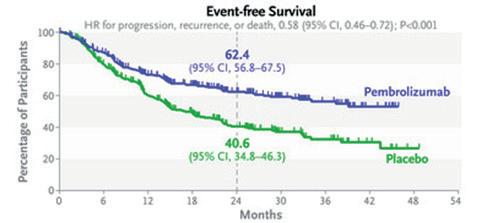
L’étude KEYNOTE-671 comparait pembrolizumab versus placebo et chimiothérapie avant la chirurgie, suivi de 13 cycles de pembrolizumab versus placebo chez les patients atteints d’une tumeur en stade II, IIIA et IIIB. La survie sans incident après 24 mois était de 62,4 % dans le groupe pembrolizumab et de 40,6 % dans le groupe placebo (HR 0,58). Une réponse pathologique majeure se manifestait chez 30,2 % des patients du groupe pembrolizumab et chez 11,0 % des patients du groupe placebo. Une réponse pathologique complète se manifestait chez 18,1 % et 4,0 % respectivement(5)
Depuis début 2024, le pembrolizumab est remboursé lorsqu’il est utilisé comme traitement peropératoire chez les patients atteints d’un NSCLC avec un risque élevé de récidive et indépendamment de l’expression PD-L1.

de

 Fig 4. Survie sans incident dans l’étude KEYNOTE-671
Fig 4. Survie sans incident dans l’étude KEYNOTE-671
Pour le chirurgien, cela comprend toutefois des changements, surtout au niveau de la restadification, du timing de la chirurgie et des aspects techniques.
Après la thérapie préopératoire, la restadification est réalisée par imagerie. Suite à la réaction immunitaire, les glands et la tumeur semblent parfois plus grands (nodal immune flare). La thérapie donne un tel « nodal immune flare » que l’on parle de pseudoprogression, quoique ce ne soit pas toujours le cas (véritable progression). L’estimation de l’opérabilité après une thérapie néoadjuvante n’est donc pas une mince affaire.
Le timing optimal pour la chirurgie après une immunothérapie néoadjuvante n’est pas encore connu, bien que de nombreuses études appliquent un délai de six semaines par analogie avec les traitements d’induction avant l’arrivée de l’immunothérapie.
D’un point de vue technique, la chirurgie après une immunothérapie est plus difficile. Ce même « nodal immune flare » provoque notamment plus de fibroses à hauteur des glands, compliquant la dissection des structures sur le hile du poumon.
Dans le monde occidental, une lobectomie est réalisée par thoracoscopie (VATS) dans 80 % des cas et plus récemment, nous avons vu apparaître la chirurgie pulmonaire robotique (RATS). Cette approche thoracoscopique ne se traduit pas directement dans les grandes études comme Checkmate 816, NEOSTAR et NADIM(4,6,7). Ici, nous observons des nombres plus élevés de thoracotomies, respectivement 59 %, 73 % et 48,8 % qui s’expliquent partiellement par un ratio de conversion plus élevé de thoracoscopies vers thoracotomies, respectivement 7 %, 17 % et 19 %.
Le développement de l’immunothérapie n’a pas seulement secoué le paysage des NSCLC métastatiques (stade IV), mais apporte aussi une tendance positive depuis l’introduction de cette thérapie dans les stades précoces.
Quelle stratégie pour quel patient ? Une thérapie néoadjuvante comprenant le risque que le patient n’arrive jamais à la chirurgie à cause des effets secondaires alors qu’il était opérable à la base ? Ou une thérapie néoadjuvante avec laquelle le patient présente une progression pathologique ? Une stratégie adjuvante où la réaction tumorale à la thérapie administrée ne peut pas être mesurée ? Une stratégie peropératoire ? Y a-t-il une place pour l’immunothérapie néoadjuvante dans un stade précoce Ib-IIa des tumeurs pulmonaires ?
Chaque patient fait l’objet d’une discussion multidisciplinaire, permettant d’établir un plan de traitement sur mesure du patient en question.
À l’avenir, nos stratégies de traitement continueront indubitablement à évoluer et à changer, mais une chose est claire : une approche intégrée
permet de significativement augmenter les chances de survie après un cancer du poumon.
1. Meldola PF, et al. Sublobar resection versus lobectomy for stage IA non-small-cell lung cancer: A systematic review and meta-analysis of randomized controlled trials. Surg Oncol. 2023 Dec;51:101995.
2. Felip E, et al. Adjuvant atezolizumab after adjuvant chemotherapy in resected stage IB-IIIA non-small-cell lung cancer (IMpower010): a randomised, multicentre, open-label, phase 3 trial. Lancet. 2021
3. O’Brien M, et al. Pembrolizumab versus placebo as adjuvant therapy for completely resected stage IB-IIIA non-small-cell lung cancer (PEARLS/KEYNOTE-091): an interim analysis of a randomised, triple-blind, phase 3 trial. Lancet Oncol. 2022 Oct;23(10):1274-1286
4. Forde PM, et al. Neoadjuvant Nivolumab plus Chemotherapy in Resectable Lung Cancer. N Engl J Med. 2022.
5. Wakelee H et al. Perioperative Pembrolizumab for EarlyStage Non-Small-Cell Lung Cancer. N Engl J Med. 2023 Aug 10;389(6):491-503
6. Sepesi B, et al. Surgical outcomes after neoadjuvant nivolumab or nivolumab with ipilimumab in patients with non-small cell lung cancer. J Thorac Cardiovasc Surg. 2022 Nov;164(5):1327-1337
7. Provencio M et al. A. Neoadjuvant chemotherapy and nivolumab in resectable non-small-cell lung cancer (NADIM): an openlabel, multicentre, single-arm, phase 2 trial. Lancet Oncol. 2020 Nov;21(11):1413-1422

LES RÉSULTATS SURPRENANTS DU PROTOCOLE DE TRAITEMENT À L’HYDROXYCHLOROQUINE ET À L’AZITHROMYCINE À L’AZ GROENINGE
DR GERT MEEUS - PHM. FRAUKE VAN COILE - PROF. DR HANS POTTEL , DR ANN-SOPHIE MICHEL - DR ORTWIN VERGAUWEN PHM. KATY VERHELLE - DR STOFFEL LAMOTE - DR MATHIAS LEYS - DR MICHAËL BOUDEWIJNS - DR PIETER SAMAEY

Rares sont ceux et celles qui contesteront que la pandémie de Covid-19 début 2020 fut la plus grosse crise sanitaire de mémoire d’homme. Grâce à des campagnes de vaccination soutenues et une résistance progressivement plus forte de la population, le pire semble derrière nous (touchons du bois !). Maintenant, il est temps d’en tirer des leçons pour être mieux armé dans le cas où une nouvelle pandémie devrait survenir.
Les médecins et pharmaciens du comité corona de l’az groeninge ont dès lors décidé d’analyser les résultats courtraisiens de la période marsmai 2020. Ils ont été publiés dans le magazine New Microbes and New Infections. Des résultats du moins surprenants que vous trouverez par le lien vers l’article suivant : https://doi.org/10.1016/j.nmni.2023.101172
Février 2020. Les images en provenance de la Chine et plus tard de l’Italie exposant des hôpitaux pleins à craquer et des morgues bondées à la suite d’une maladie encore inconnue pour laquelle aucun traitement n’était disponible sont gravées dans nos mémoires. Des mesures draconiennes virent le jour et la quasi-totalité de la société fut paralysée dans l’espoir de stopper la propagation. Mais le tsunami sembla imparable. C’était l’époque des « héros des soins de santé » qui luttaient contre un ennemi inconnu avec le courage du désespoir, mettant en péril leur propre santé.
Assez tôt dans la crise, des messages concernant l’immunomodulateur hydroxychloroquine (HCQ) favorisant potentiellement les chances de guérison, apportèrent une lueur d’espoir. C’était le laboratoire du professeur Marc Vanrast qui avait prouvé que l’HCQ était capable de freiner la croissance du virus MERS (fortement apparenté à la Covid-19). Peu après, des rapports comprenant des résultats encourageants nous parvinrent de la Chine et la Corée du Sud. En Europe, c’était le virologue marseillais influent, charismatique (et controversé) Didier Raoult qui prenait les devants et qui signala que le macrolide azithromycine renforçait l’effet inhibiteur de l’HCQ sur le virus.
Aujourd’hui, l’HCQ est un médicament bon marché avec un très long effet et un excellent profil de sécurité. Le dosage était bien connu et depuis des décennies, le médicament est utilisé sans problème notable dans le
traitement de lupus et d’autres pathologies rhumatiques. L’analyse coûts/ avantages du traitement sembla donc favorable et aucune autre alternative n’était connue.
Des situations exceptionnelles exigent des mesures exceptionnelles, tel était également l’avis de Sciensano. Par conséquent, un stock stratégique d’HCQ fut mis à disposition des hôpitaux pour traiter les personnes hospitalisées atteintes de Covid. On espérait sauver des vies, tout en atténuant la charge de travail dans les unités de soins intensifs. Sur ce, le comité corona de l’az groeninge décida de mettre en place un protocole de traitement de 5 jours à l’HCQ et à l’azithromycine. Ce protocole de traitement a constitué la base du traitement contre la Covid-19 à l’az groeninge pendant 3 mois.
Mais le vent tourna vite pour l’HCQ. Des rapports sensationnels firent la une des journaux, le traitement était susceptible d’entraîner de lourdes complications cardiaques. Peu après, les résultats provisoires de l’étude britannique RECOVERY furent publiés. Selon cette étude, l’HCQ n’augmentait pas les chances de survie et pouvait même être dangereux. À la suite de ces résultats, Sciensano changea de cap le 10 juin 2020 et émit l’avis négatif d’utiliser davantage l’HCQ. À l’az groeninge aussi, le protocole de traitement à l’HCQ et à l’azithromycine fut immédiatement stoppé.
Après RECOVERY, une deuxième grande étude randomisée qui répond au nom de SOLIDARITY publia la même conclusion : aucun avantage de survie avec l’HCQ et probablement même nocif. Toutes les autres études encore en cours furent immédiatement stoppées et depuis, l’utilisation d’HCQ dans le traitement contre la Covid-19 a été complètement abandonnée.
Destitué, sembla-t-il. Jusqu’à l’apparition d’un message curieux. À l’été 2020, Sciensano publia les résultats de la période mars-juin 2020 en Belgique, et que s’avéra-t-il ? Contre toute attente, les patients belges (8075 au total) montraient un avantage de survie avec l’hydroxychloroquine. Comparé aux patients qui avaient uniquement bénéficié d’oxygène et des autres soins supportifs, le taux de mortalité dans le groupe traité était inférieur de 32 %.

Puis vint la critique sur les études SOLIDARITY et RECOVERY. Elles utilisaient effectivement des doses d’HCQ très élevées. Dans ces études, la dose de charge administrée était bien cinq fois supérieure à la dose autorisée selon la notice scientifique. Par ailleurs, aucune expérience clinique n’existait à une telle dose. Celle utilisée à l’az groeninge était la dose conventionnelle, également utilisée pour de nombreuses autres maladies (comme le lupus). Était-il possible qu’on ne pût pas simplement extrapoler ces mauvais résultats vers la situation belge et qu’on eût donc tiré des conclusions à la hâte ?
Pour pouvoir vérifier cela, on aurait dû conduire une étude randomisée avec la dose courante appliquée en Belgique. Mais cette étude ne vit jamais le jour. Toutes les études, même celles avec une dose HCQ inférieure furent interrompues après RECOVERY. Nous n’obtiendrons donc jamais la réponse de cette manière.
Et c’est exactement pour cette raison que les résultats des 352 patients de l’az groeninge sont si intéressants.
Ces patients n’ont pas été inclus à l’étude Sciensano parce qu’ils avaient reçu de l’azithromycine en plus de l’HCQ. Il était donc pertinent de vérifier si les résultats courtraisiens pouvaient confirmer la réduction de mortalité mise en lumière par Sciensano. Sciensano était directement partant pour une collaboration et mit à disposition les données belges de tous les patients Covid hospitalisés à la même période n’ayant pas bénéficié d’HCQ.
Avec l’aide d’une équipe multidisciplinaire de médecins et le professeur Hans Pottel comme gourou des données, les résultats d’un total de 3885 patients furent analysés (352 de Courtrai et 3533 patients de contrôle).
Le néphrologue Gert Meeus rédigea l’article et les résultats de cette étude furent finalement publiés dans le magazine New Microbes and New Infections
Lorsqu’un traitement est utilisé hors indication, la première préoccupation des médecins est tout naturellement qu’aucun préjudice ne soit porté au patient. Alors tous les risques furent écartés : pour dépister les problèmes cardiaques (notamment la prolongation de l’intervalle QT) dans les temps, tous les patients traités furent soumis à un ECG au départ du traitement et après 24 heures. Le traitement fut prématurément stoppé chez 13 patients en raison d’une prolongation de l’intervalle QT, mais nous n’avons pas constaté de tachycardie ventriculaire ou de torsade de pointes qui aurait pu indiquer la toxicité du médicament chez les patients. Cette constatation est un soulagement, et certainement après l’agitation provoquée et l’interdiction d’utilisation émise.
Une deuxième question importante est si nous devions déterminer comme SOLIDARITY et RECOVERY que l’HCQ n’avait aucun effet ou si les effets positifs de l’étude Sciensano pouvaient aussi être retrouvés à Courtrai. Par anticipation, nous nous attentions à ce que les résultats soient négatifs. Au final, Sciensano avait interdit l’utilisation d’HCQ malgré une étude positive de sa part.
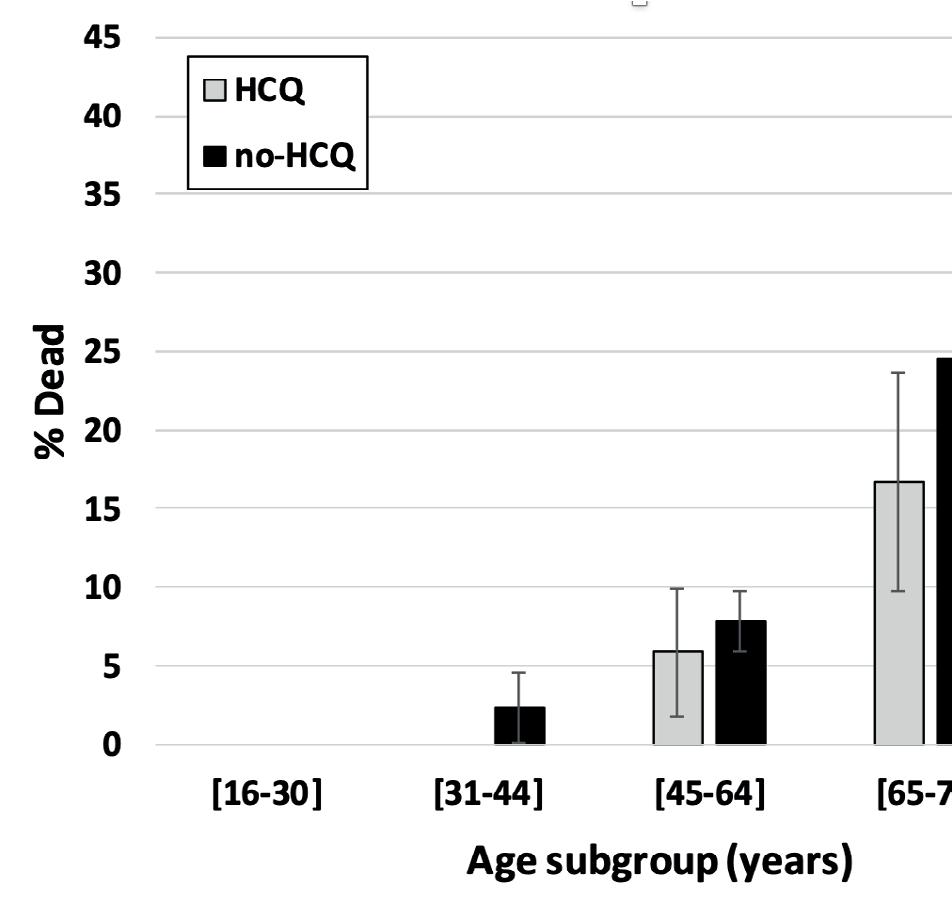
Mais cette prévision ne sembla pas être la bonne. Dans le groupe d’étude de Courtrai (avec HCQ et azithromycine), la mortalité était de 16,8 % contre 25,9 % dans le groupe de contrôle bénéficiant uniquement d’un traitement supportif. Une différence statistique significative.
Un peu de prudence lors de l’interprétation est toutefois de mise. Il est bien connu que les études observationnelles peuvent engendrer une image déformée. C’est pourquoi nous avons effectué des analyses supplémentaires pour trouver une explication alternative aux effets positifs.
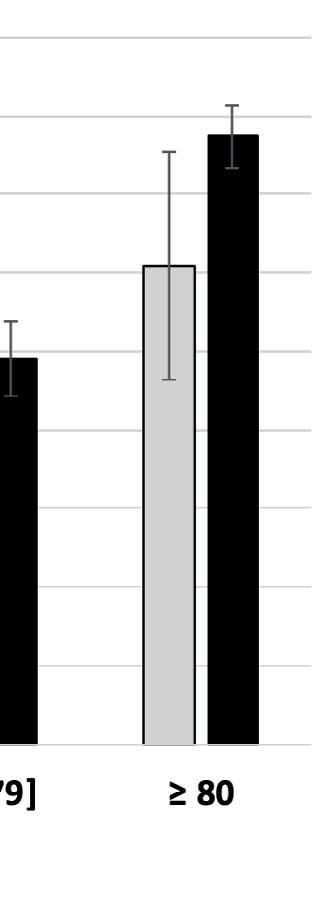
Il est tout à fait plausible que les différences d’âge, de comorbidité ou de sévérité de l’infection puissent expliquer les différences de survie entre les deux groupes. Il y avait effectivement quelques différences entre ces deux groupes. Ainsi, les patients courtraisiens étaient en moyenne quatre ans plus jeunes et comprenaient moins de fumeurs. En revanche, les Courtraisiens étaient confrontés à d’autres facteurs de risque pouvant mal se terminer : un plus grand nombre d’hommes et plus de patients souffrant de diabète ou de problèmes cardiaques. Par ailleurs, les patients courtraisiens étaient, en moyenne, plus sévèrement malades lors de leur hospitalisation : saturation en oxygène inférieure et hémogramme inflammatoire plus sévère que dans le groupe de contrôle.
Lorsque tous ces facteurs furent considérés dans une analyse multivariée, la conclusion tenait toujours : le risque relatif d’issue fatale dans le groupe traité à l’HCQ était de 0,635. En d’autres termes, les patients qui n’avaient pas reçu d’HCQ étaient 57 % plus exposés au risque de succomber aux suites de la Covid.
Cet avantage de survie a, par ailleurs, été confirmé dans chaque tranche d’âge. Ce qui plaide aussi pour un réel avantage du traitement et contre une répartition inégale des groupes.
Tous les patients traités ont été repris dans l’analyse, même ceux qui n’avaient pris qu’un seul cachet d’HCQ. C’était nécessaire pour éviter une image biaisée. Sinon, ceux et celles qui succombèrent avant la fin du traitement ou avaient été rapidement transférés aux soins palliatifs ne feraient pas partie des statistiques HCQ. Les résultats du traitement ont donc été analysés d’une manière on ne peut plus négative, mais l’avantage de survie demeurait. Par ailleurs, nous avons constaté que les patients qui avaient terminé le traitement bénéficiaient d’une meilleure survie que ceux qui l’avaient arrêté prématurément.
Un point faible de l’étude est que les patients du groupe de contrôle n’ont pas été traités à l’az groeninge. Il est donc tout à fait possible que les résultats de l’az groeninge soient meilleurs non pas à la suite de l’HCQ, mais parce que notre approche générale fût meilleure qu’ailleurs et que notre qualité des soins fût plus élevée qu’ailleurs. C’est tout naturellement une hypothèse pro domo très séduisante… mais en toute honnêteté, nous devons relativiser cet effet.
De manière générale, nos résultats correspondent à l’étude de Sciensano qui met en lumière une mortalité inférieure de 32 % pour à une mortalité inférieure de 36,5 % à l’az groeninge. Nous avons donc un point d’avance, mais la différence n’est pas spectaculaire non plus. En outre, quelques excellents hôpitaux flamands ayant explicitement fait le choix de ne pas administrer d’HCQ pendant la crise Covid ont divulgué leur taux de mortalité pour cette période. Il est significativement plus élevé que le nôtre, ce qui pointe plutôt en direction d’un effet de traitement.
À ce sujet, une autre étude belge vaut la peine d’être mentionnée. Elle examinait ce qui compromettait les chances de survie des patients Covid hospitalisés en soins intensifs. Hormis les facteurs à risque escomptés comme un âge avancé, une comorbidité plus élevée, des soins intensifs surchargés, le besoin de respiration artificielle, la non-administration d’HCQ se distinguait comme facteur à risque indépendant pour une issue fatale.
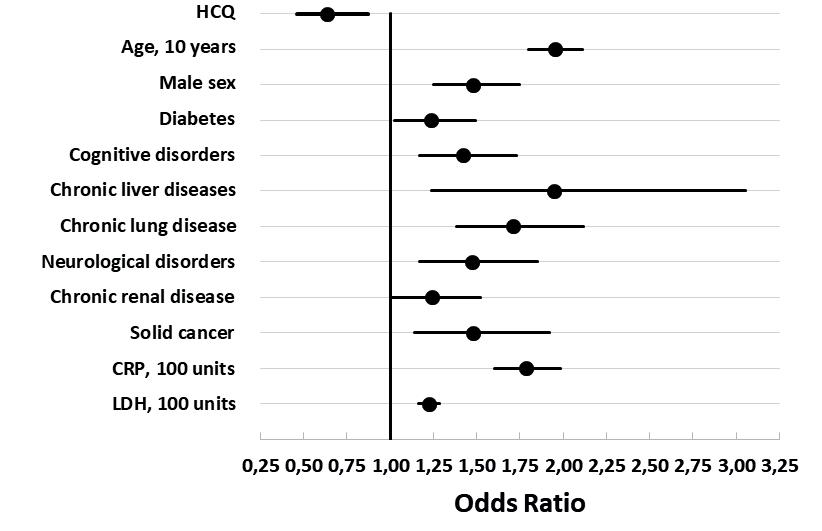
Trois études belges ont donc été publiées. Indépendamment les unes des autres, elles en arrivent à la même conclusion : ceux et celles qui ont reçu de l’HCQ avaient plus de chance de survivre à une infection Covid.
S’il y a une explication alternative pour ces résultats, c’est peut-être bien celle-là : les personnes souffrant de Covid qui ont été hospitalisées à l’az groeninge ont été prises en charge par une équipe travaillant en étroite solidarité et dont chaque membre œuvrait dans le même sens grâce à des directives de traitement claires. Les patients savaient qu’ils étaient traités par une équipe forte d’une stratégie claire. Cela leur a peut-être donné de l’espoir pour ne pas abandonner et se battre contre le virus.
En revanche, les patients qui n’ont pas été traités selon un tel protocole avaient peut-être plus vite l’impression qu’ils étaient perdus, et certainement en vue de leur isolation totale du monde extérieur et de leurs proches. Il est très difficile de totalement exclure cet effet nocébo, mais il semble toutefois peu probable qu’il ait pu entraîner un risque de décès supérieur de 57 %.
Après publication, les résultats de l’az groeninge ont fait couler de l’encre et entraîné des millions de clics sur les réseaux sociaux, avec des articles publiés dans les presses belge, néerlandaise et même américaine. Il n’y a rien d’étonnant à ça, la discussion sur l’HCQ reste malheureusement fort polarisée et trois ans après les faits, l’HCQ continue de bouleverser les esprits.
Cette polarisation ne disparaîtra pas non plus avec la publication de nos résultats. Il y a quelques leçons importantes à en tirer et les résultats pourraient contribuer à rapprocher les positions extrêmes cependant. Tout d’abord, nos résultats réfutent le danger d’HCQ. C’est un médicament sûr, si on respecte la dose et l’ECG pour dépister à temps le prolongement QT. Rien que ça, c’est une constatation importante et un énorme soulagement pour tout ceux et celles qui, à l’époque, on prescrit le médicament, ainsi que pour les patients qui prennent de l’HCQ pour traiter leurs pathologies rhumatiques.
Par ailleurs, nos résultats démontrent que l’HCQ n’était pas une potion miracle contre la Covid : même avec le protocole de traitement, le taux de mortalité due à la Covid était considérable au cours de la première vague. Suite aux résultats consistants et favorables dans tous les sous-groupes et dans toutes les tranches d’âge, il est toutefois fort probable qu’il ait un effet favorable et que le nombre de décès à l’az groeninge aurait été plus élevé sans ce protocole de traitement.
Et finalement une dernière conclusion irréfutable : nos résultats peuvent être vus ! Pendant la première vague de traitement, tous les médecins, infirmiers et infirmières et collaborateurs de l’az groeninge ont livré un travail formidable. Le protocole de traitement a probablement une part dans les beaux résultats que nous pouvons présenter, mais sans l’engagement et le travail d’équipe de nos collaborateurs, nous ne l’aurions jamais obtenu. Nos collaborateurs et collaboratrices méritent donc doublement l’étiquette « héros des soins de santé » de cette période.








Le 7 octobre 2023, les services d’anesthésie, de médecine d’urgence et des soins intensifs ont organisé la première édition du Congrès international en traumatologie, Courtrai. 200 personnes du pays et de l’étranger se sont rassemblées pour donner la parole à quelques experts en traumatologie.
Il était une fois deux Allemands, deux Néerlandais, deux Anglais, deux Australiens et un Belge… Ça ressemble à la première phrase d’une mauvaise blague, mais rien n’est moins vrai. C’est l’aperçu des orateurs de notre Congrès international en traumatologie.
Dans notre pays, les traumatismes demeurent la plus importante cause de décès jusqu’à l’âge de 44 ans, ce qui est en phase avec les constatations internationales. Mais pour les survivants de graves accidents aussi, il y a souvent d’importantes limitations fonctionnelles avec un impact sur le fonctionnement quotidien et social. Pourtant, on accorde trop peu d’attention à ce groupe de patients, ce qui explique peut-être pourquoi la traumatologie est parfois baptisée de « pandémie oubliée ». En 2017, un rapport issu du centre fédéral d’expertise des soins de la santé (KCE) montrait déjà le manque total de soins structurés en traumatologie dans notre pays. Il a fallu attendre l’année dernière avant que les choses commencent à bouger du côté politique. Entre-temps, le nombre de décès liés à un traumatisme reste inacceptablement élevé en Belgique.
Il y a quelques années, l’az groeninge a donc décidé de faire des soins en traumatologie une priorité. Notre ambition et les initiatives mises sur pied nous ont permis d’obtenir des agréments internationaux pour notre centre en traumatologie (DGU®) et notre programme de soins (JCI®).
Des soins de qualité en traumatologie embrassent de nombreuses facettes. C’est plus qu’un simple travail clinique. C’est la contribution à la prévention des accidents, le développement de directives cliniques, la mise en place de programmes de soins, la concertation multidisciplinaire, l’enregistrement de données, l’élaboration de soins transmuraux… Mais c’est aussi des formations en continu. Apprendre à partir des données, stimuler la recherche, promouvoir la collaboration. Viser continuellement l’amélioration de notre pratique médicale au quotidien.
Notre congrès s’efforçait de former une pièce de ce puzzle. C’est uniquement en élargissant nos connaissances, en apprenant des experts internationaux et en échangeant nos expériences que nous pourrons réduire le nombre de décès qui auraient pu être évités.
Cette édition se concentrait sur les soins préhospitaliers, la damage control resuscitation et l’amélioration des soins en traumatologie. Des thématiques actuelles exposées par des experts passionnés : Mark Van Heijl (Utrecht, NL), Karl Thies (Bielefeld, DE), Geert-Jan van Geffen (Nijmegen, NL), Marc Maegele (Cologne, DE), Robbie Lendrum (Londres, UK), Dries Helsloot (Courtrai, BE), Chris Groombridge (Melbourne, AU), Mark Fitzgerald (Melbourne, AU). Le mot de fin était à Frank Chege (Londres, UK), liaison patient de la London Air Ambulance. À partir de ses expériences, il nous a confrontés à l’importance de soins en traumatologie humains et dignes où le patient reste au cœur des préoccupations.
Avec ce congrès, nous espérons avoir franchi une nouvelle étape dans de meilleurs soins en traumatologie. Parce que nous souhaitons faire partie du changement, des avancées. Parce que pour les gens que nous soignons, c’est loin d’être une blague…





LOUIS VAN SLAMBROUCK (RN, MSC) - BRAM CLAEYS (RN 1 , MSC) - KATRIEN SMESSAERT (MSC 1 )
JOHAN VAN DE WOESTIJNE (RN, MSC 1 ) - ELLEN SINTOBIN (RN, MSC1) - ELS LAMEIRE2
HEIDERIKE SEYNAEVE (RN, MSC1) - PETRA ARCHIE (RN, MSC3)





de g. à dr.
Nous le savons tous depuis des années, les soins de santé font face à des défis de taille partout dans le monde. Des changements démographiques, des avancées technologiques et un nombre croissant de malades chroniques nécessitant d’autres soins ne sont que quelques exemples parmi tant d’autres. Pour répondre à ces défis et aux besoins sociaux partiellement liés à ça, notre système de soins évolue constamment. Citons les besoins de participation des patients, la documentation et la justification de la qualité des soins, le vieillissement de la population, l’évolution en réseaux hospitaliers locaux et suprarégionaux en Belgique, mais aussi la coordination et la substitution des soins vers la première ligne. Suite au paysage changeant, l’accent se déplace des soins aigus épisodiques à des soins chroniques continus(1, 2)
Le système de soins de santé en Belgique se trouve actuellement à un moment charnière. Il en va de même pour la manière dont nous allons organiser nos soins hospitaliers. À l’az groeninge, nous croyons en une plus grande collaboration au sein des soins et du bien-être et en soins axés
sur la personne et intégrés. La profession d’infirmier.ière doit évoluer dans la même direction. La quantité de connaissances attendue du personnel infirmier, des connaissances pathologiques aux connaissances plus larges comme l’informatique et la technologie, complique toutefois grandement les choses. Pour répondre à ces défis, l’az groeninge a établi un modèle de soins basé sur l’évidence scientifique et les « meilleures pratiques ».
VISION ET ORGANISATION INTÉGRÉES DES SOINS
Comme beaucoup d’autres hôpitaux, le département des soins aux patients s’est mis en quête de réponses aux changements dans le paysage des soins et des hôpitaux mentionnés plus haut. Des professionnels de la santé issus de différentes disciplines sont indispensables pour offrir une réponse adéquate aux questions et aux besoins individuels d’une personne nécessitant des soins complexes. Dans ce qui suit, nous élaborons plus en détail la vision du département des soins aux patients. Nous avons commencé avec une vision claire du rôle d’infirmier.ière avant de le mettre dans la perspective d’une équipe multidisciplinaire.

À cet effet, l’hôpital suit les principes de soins infirmiers intégrateurs. Les soins infirmiers intégrateurs sont une façon d’exercer la profession d’infirmier.ière, une manière de pratiquer les soins infirmiers. C’est donc plus qu’un modèle d’organisation et une affectation des patients. Les soins infirmiers intégrateurs comprennent une vision spécifique de la profession d’infirmier. ière et veut tout mettre en œuvre pour la réaliser dans la pratique au moyen d’un modèle d’organisation (3). Cela signifie que le personnel infirmier est consciemment déployé dans l’ensemble de son professionnalisme, son expertise et sa responsabilité. Chaque membre du personnel infirmier assume individuellement et en équipe la responsabilité de soins experts, professionnels, éthiques et chaleureux pour chaque patient en tant qu’être humain(4)
Les soins axés sur la personne sont une notion clé à cet effet et impliquent que le professionnel de la santé s’engage dans une relation de soins en toute confiance. C’est une pratique par laquelle le professionnel de la santé fait attention et est dédié au patient(4, 5) . C’est une manière d’agir et de réfléchir qui peut uniquement être réalisée avec un sens de la subtilité, du savoir-faire, de la sagesse pratique et de la fidélité(3). En concertation avec le patient, sa famille et ses proches et en collaboration avec l’équipe multidisciplinaire au grand complet, le personnel infirmier consacre le temps disponible aux aspects professionnels essentiels et aux aspects les plus importants pour le patient. L’infirmier.ière se tient à proximité du patient, au sens propre comme au sens figuré, et observe la situation avec les yeux du patient, muni.e des lunettes d’un professionnel. Le personnel infirmier fait la différence pendant le processus de soins en faisant des choix au moment le plus avisé grâce à une observation axée, un raisonnement clinique, une réflexion éthique et une orientation sur des résultats basés sur l’évidence(3-5)
L’attribution des patients est une méthode par laquelle la responsabilité pour les patients et leurs soins généraux est attribuée à un.e infirmier.ière individuel.le. Les patients sont quotidiennement attribués au personnel infirmier présent sur la base d’une répartition architecturale de l’unité à l’aide d’une matrice standardisée. Ainsi, chaque patient bénéficie de son infirmier.ière responsable pour la durée du shift. La continuité de la relation des soins doit être le plus possible respectée. Les patients restent attribués au même membre du personnel infirmier aussi longtemps que l’organisation le permet. Ce membre infirmier est responsable de la planification des soins du patient attribué et l’exécution des soins directs à ce patient.
L’attribution des budgets pour le personnel est déterminée sur la base de la norme légale et de la littérature internationale concernant les ratios des membres du personnel nécessaires pour assurer la sécurité dans chaque unité de soins(6, 7). On essaye bien évidemment de considérer la charge de travail lors de l’attribution des budgets aux différentes unités de soins. Au fil des ans, les équipes ont tenté de trouver des données objectives pour identifier la charge de travail dans les unités de soins sur la base d’indicateurs mesurables comme le degré d’occupation, le nombre d’hospitalisations de jour,
de transferts de et vers les soins intensifs, d’autres transferts, de sorties, de transports, de points NRG (Nursing Related Groups), de médecins disponibles dans l’unité, de décès, etc. Aucun paramètre ne semblait toutefois décisif pour estimer la charge de travail « telle que vécue » dans l’unité. C’est pourquoi nous avons opté pour le seul paramètre objectif disponible à cette heure, le ratio patientinfirmier.ière.
Le nombre de patients et d’infirmiers.ières disponibles est recensé en « temps réel » à l’aide d’une application (team ‘n time). Nous utilisons les directives internationales pour un effectif sûr dans les hôpitaux aigus(6). En Belgique, la moyenne nationale est de 9,4 patients par membre du personnel infirmier(7). Dans notre hôpital, nous visons et obtenons une moyenne P/N inférieure à 8 patients par infirmier.ière sur 24 heures dans une unité de soins classique, et une moyenne P/N inférieure à 3 patients par infirmier.ière sur 24 heures dans l’unité des soins intensifs. Lorsque le P/N risque d’être trop élevé ou en cas de survenu de facteurs ou d’évènements imprévus (une réanimation dans le service ou une maladie aiguë chez un membre du personnel infirmier), nous avons la possibilité d’immédiatement adapter la permanence du service par l’équipe mobile.
Le transfert infirmier est un passage critique dans le processus de soins. Ce geste infirmier important est réalisé jusqu’à trois fois par jour, augmentant le risque de transferts erronés. Dans ce modèle de soins, le personnel infirmier et sa relation avec le patient jouent un rôle clé. C’est pourquoi les années précédentes, trouver le mode de transfert d’informations le plus efficace, le plus sûr et le plus optimal a été une priorité. Selon de nouvelles preuves, le « bedside shift reporting » peut réduire le nombre de chutes chez les patients, le temps nécessaire pour préparer la sortie et les coûts liés aux heures supplémentaires tout en améliorant la collaboration au sein de l’équipe. La satisfaction des patients et du personnel infirmier aussi augmente et les soins axés sur le patient s’améliorent(8, 10)
Nous privilégions le « bedside shift reporting » parce qu’il permet une participation ouverte des patients tout en les informant. En même temps, nous souhaitons répondre à la préoccupation du personnel infirmier qui n’a plus le temps de parler aux patients. C’est un processus de mise en place de plusieurs années auquel nous continuons, aujourd’hui encore, à accorder beaucoup d’importance. Nous observons que parfois, certains membres du personnel infirmier se sentent mal à l’aise et sont d’avis que tous les patients n’ont pas besoin d’entendre ces informations. En plus, le personnel infirmier a encore trop souvent tendance à référer au médecin pour les informations. Nous sommes toutefois d’avis que le patient a droit, à tout moment, à un accès à ses informations et ses données médicales.
Pour transférer la responsabilité d’une manière professionnelle, il est nécessaire de méticuleusement rapporter les observations, les soins dispensés, les examens réalisés, etc. En effet, aucun prestataire des soins n’est présent 24/7 à l’hôpital. À l’az groeninge, nous utilisons un dossier patient électronique et intégré depuis 2012.
L’utilisation d’un dossier patient électronique et intégré nous offre de nombreux avantages :
a) toutes les informations sont sauvegardées à un emplacement central, b) l’utilisation d’un tel dossier stimule le travail intégré et interdisciplinaire, c) le dossier patient assure une sauvegarde sécurisée des informations, d) le dossier patient offre énormément de possibilités de mettre en place une politique basée sur les données.
Dans un avenir proche, nous souhaitons faire évoluer ce dossier patient en un tableau de bord interdisciplinaire qui permettrait aux différents professionnels de la santé de l’équipe multidisciplinaire de partager des données patients essentielles.
Le personnel infirmier représente plus de la moitié de tous les professionnels de la santé dans le monde, avec une estimation de 28 millions d’infirmiers et infirmières partout dans le monde. Selon le rapport 2020 de l’OMS sur l’état global du personnel infirmier, il y a à l’horizon 2030 une pénurie de 5,9 millions d’infirmiers et infirmières(11). En réponse aux idées négatives sur la profession et la pénurie imminente, notre hôpital a lancé en 2019 le projet « Soins viables » (Haalbare zorg). Le directeur des soins aux patients, les managers en soins et les infirmiers et infirmières en chef se sont penchés sur la question suivante : De quoi avons-nous besoin pour que les soins demeurent viables aujourd’hui et demain ? La feuille de route « Hôpital de l’avenir » constituait un fil rouge à cet effet(12)
En cocréation avec l’ensemble du personnel infirmier, les médecins et le personnel paramédical, nous avons développé une vision partagée. Pour collaborer d’une manière intégrée avec les autres professionnels de la santé, il est effectivement important de clarifier la tâche principale et donc la contribution unique de l’infirmier.ière dans le processus de soins. Dans le secteur des soins, nous sommes encore trop souvent axés sur le personnel infirmier et médical, oubliant très régulièrement les autres professionnels de la santé(12). Le personnel paramédical et les services de soutien peuvent renforcer l’équipe de soins et travailler de manière complémentaire avec le personnel infirmier et médical. Chaque professionnel de la santé travaille depuis son propre domaine, sa science, ses connaissances et son expertise. Une bonne intercommunication et interorganisation en sont indissociables. En unissant nos forces, nous parvenons à fournir des soins de qualité et sûrs(12, 13)
La spécificité propre à la profession d’infirmier.ière y est au cœur des choses, complétée des connaissances spécifiques et de l’expertise des autres professionnels de la santé(13, 14). Pour le patient, il est important et logique que les soins soient dispensés par les professionnels de la santé disposant des compétences les plus adéquates. Il est dès lors nécessaire de voir le dénominateur commun des tâches et des responsabilités qui peuvent être exécutées par chaque professionnel de la santé et des tâches et des responsabilités qui appartiennent au savoir-faire spécifique de chaque professionnel de la santé. En déployant un.e ergothérapeute ou un.e logopède, en complément aux soins infirmiers, nous pouvons renforcer la qualité des soins fournis par l’ensemble de l’équipe de soins. Dans notre hôpital, nous nous basons donc sur un budget de base pour les soins infirmiers. Il est important de garantir un ratio patient-infirmier. ière sûr et légal(6, 7). En plus, l’équipe a la possibilité d’investir une partie de son budget dans les autres professionnels de la santé comme les logopèdes, ergothérapeutes, psychologues, assistants sociaux, pharmaciens cliniques, etc. Parfois, nous créons même de nouveaux rôles, comme un accompagnateur d’habitat et de vie.
Par ailleurs, la plus courte durée d’hospitalisation et la complexité et la spécialisation croissantes entraînent une plus longue période d’apprentissage. Pour le personnel infirmier, cela signifie une charge supplémentaire en termes de supervision et de formations aux infirmiers. ières juniors. Sans oublier qu’en raison d’une pénurie du personnel infirmier, le temps et les moyens pour donner les formations nécessaires aux nouvelles recrues ou aux infirmiers.ières réintégrant l’équipe font cruellement défaut(11, 15). Et c’est exactement pour cette raison qu’en tant qu’hôpital et plus spécifiquement en tant que département des soins aux patients, nous investissons dans la formation et l’accompagnement des nouveaux collègues. Offrir suffisamment de possibilités de formation et libérer le budget nécessaire à cette fin est un facteur motivant qui a un effet positif sur la rétention du personnel infirmier(11, 15, 16). Le programme de leadership interne pour les infirmiers.ières en chef est une parfaite illustration de ces efforts.
Sachant que dans les décennies à venir, il y aura une pénurie dans le nombre d’infirmier.ières, nous devons trouver un modèle d’organisation qui permet la substitution de certaines tâches vers d’autres fonctions et une différenciation des fonctions. C’est pourquoi nous étions le premier hôpital en Belgique à développer la fonction d’aide-soignant.e. En 2017, nous sommes passés à l’intégration du soutien aux soins dans toutes les unités d’hospitalisation. Les aides-soignants.es jouent un rôle important dans les repas dans l’unité. Ces collègues jouent aussi un rôle dans les processus logistiques et depuis peu, ils peuvent également assumer des tâches spécifiques dans les soins quotidiens aux patients. Ces professionnels sont formés en interne à travers une collaboration entre notre hôpital et un établissement d’enseignement. Par ailleurs, un.e collaborateur.rice administratif.ve a été affecté.e à chaque unité hospitalière. Hormis ce soutien permanent dans chaque équipe de soins, il y a aussi des fonctions centrales qui soutiennent le personnel infirmier dans le processus de soins. Le transport interne des patients est une équipe spéciale qui conduit les patients vers et des examens. Elle est également opérationnelle le week-end et la nuit et se charge d’accompagner les patients vers le bloc opératoire, l’imagerie médicale ou le quartier d’accouchement. L’équipe de nettoyage est présente 24 heures par jour. Depuis quelques années, un pharmacien clinique et un assistant en pharmacie sont disponibles dans l’unité.
En d’autres termes, notre modèle des soins est basé sur une décharge et une différenciation des tâches de la profession d’infirmier.ière. Nous misons sur un modèle de soins multidisciplinaire, intégré et axé sur la personne dans lequel nous nous appuyons sur la valeur ajoutée de chaque professionnel de la santé dans les soins à nos patients.
CONCLUSION
En deux mots, les soins de la santé évoluent plus que jamais, entraînant des défis de taille. En tant qu’un des plus grands hôpitaux de référence non universitaires en Belgique, nous voulons prendre notre responsabilité sociale en partageant notre expérience et notre approche dans ce défi passionnant, mais tellement complexe.
Depuis sa fusion en 2010, l’az groeninge a réalisé une transition dans laquelle nous insistons systématiquement sur la coordination continue avec tous les professionnels de la santé de l’hôpital, sans oublier la collaboration avec les partenaires externes. Nous rendons compte sur l’importance d’une vision bien développée et une coordination d’équipe bien pensée, sur l’utilisation de données et d’innovations pour garantir des soins sûrs et de qualité.
Aujourd’hui, deux orientations d’études aboutissent à un diplôme d’infirmier.ière, à savoir la formation HBO5 et le bachelier en soins infirmiers. Sur le terrain, nous ne faisons actuellement pas de distinction en termes de compétences et de tâches. Depuis des années, cela est toutefois remis en cause par la politique, l’enseignement et le terrain. Récemment, les choses ont avancé : une distinction claire entre les compétences et les tâches pourra être faite. À ce sujet, la formation HBO5 deviendra une formation en soins infirmiers de base, alors que le bachelier en soins infirmiers deviendra « l’infirmier.ière responsable des soins généraux ».
Le lundi 6 novembre 2023, l’AR pour la profession d’infirmier.ière de base a été publié, complété d’une liste des gestes réservés. Cet AR aura un impact sur l’organisation future des soins et des lieux où ces prestataires de la santé pourront être déployés. Le profil d’infirmier.ière de base a déjà été introduit dans la Loi relative à l’exercice des professions de soins de santé.
Parce qu’ils/elles ne détiendront pas un certain nombre de compétences techniques, les infirmiers.ières de base ne pourront plus travailler dans certaines unités. De nouvelles mesures législatives doivent clarifier les choses à l’avenir. Rien ne change pour le personnel infirmier HBO5 actuel. Il continuera à bénéficier de ses droits acquis via des mesures de transition. Les premiers.ières infirmiers.ières de base termineront leurs études en juillet 2026.
À l’az groeninge, nous avons entamé la dernière phase du projet « Soins viables ». Dans celle-ci nous évoluerons notamment vers un modèle d’organisation et de soins où les amendements précités seront intégrés. Grâce à cela, les « infirmiers.ières responsables des soins généraux » et les infirmiers.ières de base bénéficieront d’une place à part entière dans l’équipe multidisciplinaire et dans les soins directs aux patients. Nous sommes convaincus que ces deux profils travailleront de manière complémentaire en étroite collaboration avec les autres professionnels de la santé afin de poursuivre et de renforcer nos soins de qualité.
1. Gerkens S, Merkur S. Belgium: Health System Review. Health Syst Transit. december 2020;22(5):1–237.
2. OECD. Health at a Glance: Europe 2022: State of Health in the EU Cycle [Internet]. Paris: Organisation for Economic Co-operation and Development; 2022 [geciteerd 27 december 2022]. Beschikbaar op: https://www.oecd-ilibrary.org/social-issues-migration-health/health-ata-glance-europe-2022_507433b0-en
3. Grypdonck MH, Sermeus W. integrerende verpleegkunde revisitedHeftboom tot integrale zorg. eerste druk. Leuven: ACCO; 2016. 197 p.
4. Zegwaard MI, Aartsen MJ, Grypdonck MH, Cuijpers P. Trust: an essential condition in the application of a caregiver support intervention in nursing practice. BMC Psychiatry. 2 februari 2017;17:47.
5. Lachman P, Batalden P, Vanhaecht K. A multidimensional quality model: an opportunity for patients, their kin, healthcare providers and professionals to coproduce health. F1000Research. 20 juli 2021;9:1140.
6. Aiken LH, Sloane DM, Bruyneel L, Van den Heede K, Griffiths P, Busse R, e.a. Nurse staffing and education and hospital mortality in nine European countries: a retrospective observational study. Lancet Lond Engl. 24 mei 2014;383(9931):1824–30.
7. Safe nurse staffing levels in acute hospitals | KCE [Internet]. [geciteerd 11 februari 2023]. Beschikbaar op: https://kce.fgov.be/en/publications/ all-reports/safe-nurse-staffing-levels-in-acute-hospitals
8. Mardis T, Mardis M, Davis J, Justice EM, Riley Holdinsky S, Donnelly J, e.a. Bedside Shift-to-Shift Handoffs: A Systematic Review of the Literature. J Nurs Care Qual. 2016;31(1):54–60.
9. Bressan V, Cadorin L, Pellegrinet D, Bulfone G, Stevanin S, Palese A. Bedside shift handover implementation quantitative evidence: Findings from a scoping review. J Nurs Manag. mei 2019;27(4):815–32.
10. Gregory S, Tan D, Tilrico M, Edwardson N, Gamm L. Bedside shift reports: what does the evidence say? J Nurs Adm. oktober 2014;44(10):541–5.
11. State of the world’s nursing 2020: investing in education, jobs and leadership [Internet]. [geciteerd 11 februari 2023]. Beschikbaar op: https://www.who.int/publications-detail-redirect/9789240003279
12. Groenboek Hospital of the future [Internet]. [geciteerd 11 februari 2023]. Beschikbaar op: https://www.zorg-en-gezondheid.be/beleid/ ziekenhuizen/groenboek-hospital-of-the-future
13. Visie- en debatteksten - Position and debate papers [Internet]. [geciteerd 11 februari 2023]. Beschikbaar op: https://www.kuleuven.be/ metaforum/visie-en-debatteksten/visieteksten-position-papers
14. Baik D, Zierler B. RN Job Satisfaction and Retention After an Interprofessional Team Intervention. West J Nurs Res. april 2019;41(4):615–30.
15. Sweeney CD, Wiseman R. Retaining the Best: Recognizing What Meaningful Recognition Is to Nurses as a Strategy for Nurse Leaders. J Nurs Adm. 1 februari 2023;53(2):81–7.
16. Niskala J, Kanste O, Tomietto M, Miettunen J, Tuomikoski AM, Kyngäs H, e.a. Interventions to improve nurses’ job satisfaction: A systematic review and meta-analysis. J Adv Nurs. juli 2020;76(7):1498–508.
PHM. FIEN DUCHI - DR STOFFEL LAMOTE - DR FRANCIS DESMET - PHM. KATY VERHELLE
PHM. FLORENCE HEYLEN - PHM. JULIE VAN DEN BROUCKE
de g. à dr. Dr Francis Desmet - phm. Julie Van Den Broucke
Dr Stoffel Lamote - phm. Katy Verhelle - phm. Fien Duchi


Pour les patients hospitalisés dans le service critique des soins intensifs, le risque de survenue d’un problème lié à un médicament cliniquement pertinent ou drug-related problem (DRP) est élevé. Les raisons sont multiples. D’abord, la sévérité de la pathologie de cette population joue un rôle important. Les besoins en sédatifs et en ventilation mécanique, couplés à la défaillance d’organes (multiples) peuvent entraîner un développement pathologique compliqué. Par ailleurs, les médicaments ne peuvent pas être négligés. La polypharmacie, la prise de cinq médicaments ou plus est fréquente chez les patients hospitalisés en soins intensifs. De surcroît, des divergences involontaires dans l’anamnèse médicamenteuse du patient lors de tous les moments transitoires (admission, transfert et sortie), mais aussi les changements dans la pharmacocinétique et la pharmacodynamique des médicaments peuvent compliquer le traitement médicamenteux adéquat au patient gravement malade. La fréquence élevée de changements dans la liste des médicaments - prise d’un nouveau médicament ou arrêt d’un médicament, adaptation de la dose et adaptation de la voie d’administration - est un facteur de risque important pour la survenue de DRP[1]-[3].
Un large éventail d’études suggère que la présence d’un pharmacien clinique à même les soins intensifs engendrerait un traitement médicamenteux plus approprié, une plus grande sécurité du patient, une baisse du nombre de DRP, une plus courte durée d’hospitalisation, une baisse de mortalité et une baisse des coûts[4]-[5]. La présence d’un pharmacien clinique aux soins intensifs est un concept qui vient des États-Unis et date du début des années 80[6]. Dans les soins intensifs, le pharmacien clinique collabore à la maximalisation des effets cliniques/thérapeutiques, à la minimisation des risques d’effets secondaires et au maintien aussi bas que possible des frais de traitement[7]-[9].
Les soins intensifs mais aussi le service des urgences constituent un environnement de travail à risque souvent très chargé. Des déclarations politiques formelles de différents organismes connus dont le American College of Emergency Physicians (ACEP) et la American Society of Health-System Pharmacists (ASHP) ont reconnu l’importance d’une pharmacie clinique dans ce service. L’implication de la pharmacie clinique aux urgences offre des avantages
considérables lors de l’anamnèse médicamenteuse et l’actualisation de la liste des médicaments que le patient prend à domicile. Ce processus est crucial pour garantir la sécurité, l’efficacité et la continuité de la pharmacothérapie pendant une admission en urgence. L’équipe de pharmaciens cliniques (pharmaciens et assistants en pharmacie) est formée pour établir une liste de médicaments actuelle du patient[10].
En évaluant les médicaments que le patient prend à domicile, les pharmaciens hospitaliers sont en mesure d’identifier les problèmes potentiels tels que les interactions médicamenteuses, les allergies ou les dosages incorrects. Cela permet à l’équipe de soins d’administrer immédiatement les soins adéquats au patient. Par ailleurs, les pharmaciens hospitaliers peuvent faire des recommandations en vue d’optimiser le traitement médicamenteux sur la base de l’état de santé actuel du patient. Ainsi, ils peuvent faire des suggestions d’adaptation de dosage ou d’adaptation de la liste des médicaments en vue d’améliorer l’adhésion du traitement par le patient [10]-[12]
Les pharmaciens hospitaliers peuvent également former et aviser le patient lorsqu’ils l’interrogent sur les médicaments qu’il prend à domicile et actualisent sa liste de médicaments. Il s’agit d’explications sur l’utilisation correcte des médicaments, les possibles effets secondaires et l’importance d’une adhésion au traitement. Tout cela contribue à un traitement plus efficace. En participant activement à l’équipe de soins multidisciplinaire aux urgences, la pharmacie clinique favorise une approche intégrée des soins, permettant une communication et une collaboration efficaces entre médecins (généralistes), membres du personnel infirmier et pharmaciens (d’officine), des éléments essentiels pour obtenir des résultats optimaux chez le patient[10], [13]-[14]
Finalement, interroger le patient sur les médicaments qu’il prend à domicile et actualiser correctement sa liste de médicaments contribuent à la prévention de réadmissions inutiles. En identifiant et en traitant les potentiels problèmes


liés au traitement médicamenteux dans un stade précoce, nous pouvons réduire le risque de complications après la sortie[15]-[16]
En résumé, l’implication active de la pharmacie clinique aux urgences offre des avantages considérables au patient, dont la garantie de sa sécurité, l’optimisation des traitements et l’amélioration d’une transition en douceur des médicaments à domicile à un environnement hospitalier[10]
Urgences
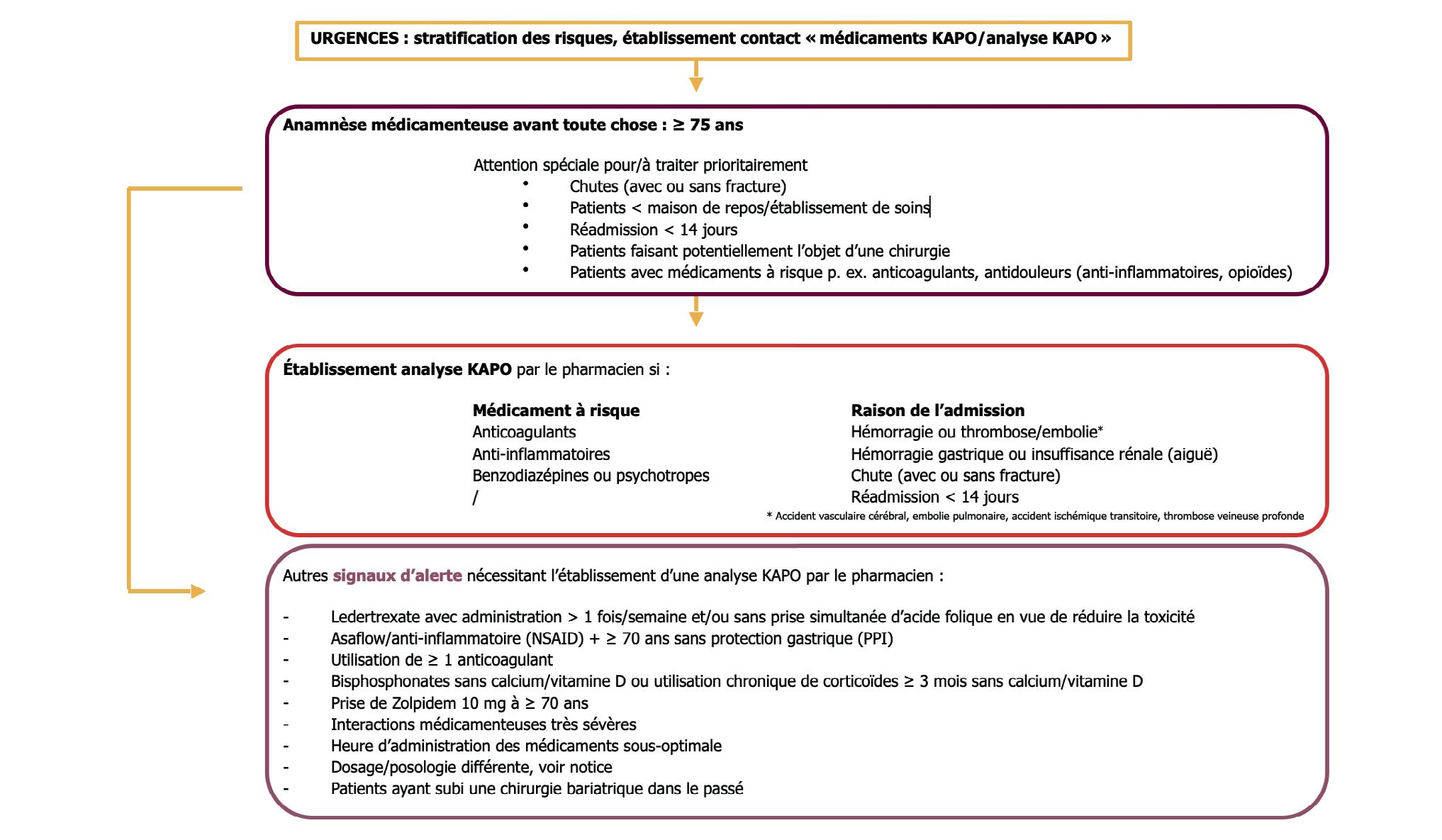
Depuis 2007, une assistante en pharmacie est présente dans le service des urgences. C’est elle qui interroge le patient sur les médicaments qu’il prend à domicile (= anamnèse médicamenteuse) : l’établissement d’une liste de médicaments actuelle et correcte au moment de l’admission avec intégration d’avis concernant les modalités d’administration les plus optimales, le fait que les médicaments peuvent ou non être écrasés… Cette liste est convertie en un contact « Médicaments KAPO » dans le poste de travail clinique des hôpitaux (Klinisch Werkstation voor Ziekenhuizen – KWS). Pour certains patients, une analyse médicamenteuse est effectuée par un pharmacien hospitalier des urgences selon une stratification prédéfinie des risques (voir Illustration 1), à savoir un contact « Analyse KAPO ». Cette analyse est envoyée par voie numérique au médecin généraliste et sauvegardée dans le dossier d’hospitalisation (note de suivi) à l’attention du médecin traitant de l’hôpital. Aux urgences, l’équipe de pharmaciens cliniques joue par ailleurs un rôle crucial dans la détection précoce d’admissions hospitalières liées aux médicaments (Hospital Admission Related to Medication, HARM) en vue de prévenir des situations potentiellement dangereuses pour le patient.
Soins intensifs
En 2022, nous avons mené une étude d’une durée de six semaines dans laquelle un pharmacien hospitalier en formation était présent aux soins




intensifs pour analyser de manière critique la liste de médicaments des patients en vue d’optimiser la qualité du traitement médicamenteux. À la suite de cette étude, nous avons lancé un projet aux soins intensifs qui comprend la présence d’un pharmacien clinique aux soins intensifs depuis janvier 2023. Cette personne effectue du lundi au vendredi l’anamnèse médicamenteuse et l’analyse médicamenteuse des patients admis en soins intensifs.
L’analyse médicamenteuse consiste à évaluer chaque prescription médicamenteuse en termes de choix de médicament correct, d’indication correcte, de dosage correct, d’heure(s) de prise correcte(s), de voie d’administration correcte, de durée de traitement correcte et d’allergies/ effets secondaires du médicament. Le pharmacien clinique vérifie également l’éventuelle absence d’un certain médicament et la présence d’interactions médicamenteuses (pertinentes). Les avis pharmaceutiques découlant de l’analyse de la liste de médicaments sont présentés au médecin traitant (= anesthésiste/spécialiste en soins intensifs) aux soins intensifs. Le degré d’acceptation et sa raison sont également documentés.
Aux soins intensifs, nous utilisons un dossier patient électronique (Metavision®) différent du dossier patient électronique (KWS®) dans les unités classiques. Ces logiciels n’étant pas interconnectés, la liste de médicaments du patient doit être manuellement retranscrite dans le KWS® lors du transfert des soins intensifs à une unité de soins spécifique. Dans une étude menée précédemment, des divergences médicamenteuses involontaires se présentaient fréquemment lors du transfert des soins intensifs à une unité de soins spécifique. Après la mise en place de mesures d’amélioration et la vérification et l’analyse médicamenteuses par un pharmacien hospitalier, nous sommes parvenus a considérablement réduire ces divergences. C’est pourquoi la liste de médicaments est introduite par un pharmacien hospitalier lors du transfert, lui permettant d’offrir une plus-value. Le week-end, le pharmacien de garde est disponible pour offrir un soutien lors du transfert des soins intensifs en unité de soins classique.
Urgences
Dans la période de janvier à décembre 2023 (à titre d’échantillonnage, par analogie avec la collecte de données aux soins intensifs), une anamnèse médicamenteuse et une liste de médicaments actuelle et correcte ont été établies pour 3901 patients. Le pharmacien hospitalier a effectué une analyse médicamenteuse supplémentaire (analyse KAPO) chez 942 patients (= 24 %).
Soins intensifs
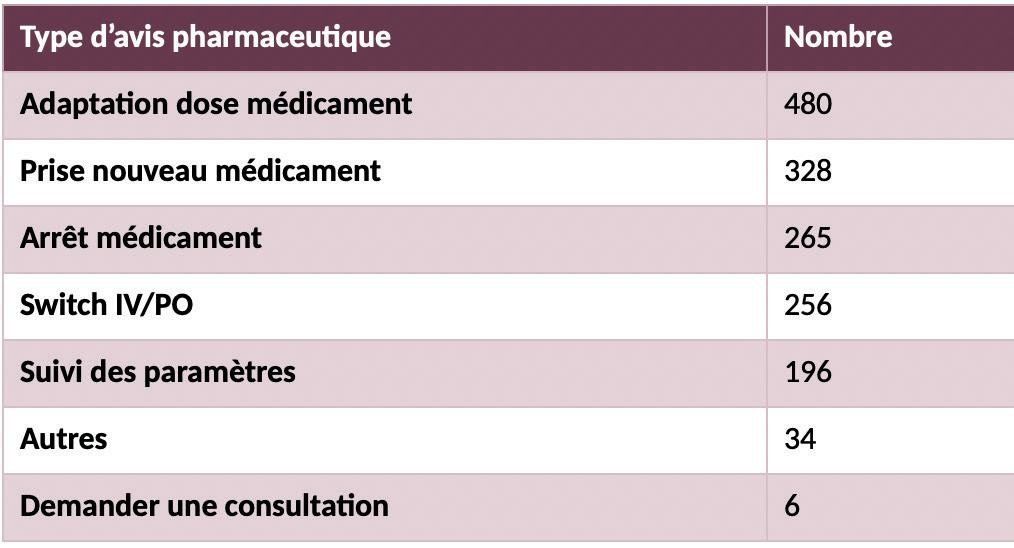
Dans la période de janvier à décembre 2023, 1840 avis pharmaceutiques ont été émis pour 605 patients admis aux soins intensifs. Au total, 1565 avis ont été appliqués, ce qui correspond à un degré d’acceptation de 85 %. Ce degré d’acceptation est comparable à d’autres études similaires où un pharmacien hospitalier a été intégré à l’équipe multidisciplinaire des soins intensifs. Leur degré d’acceptation était d’environ 60 % à 80 %. Les raisons de l’acceptation sont indiquées dans le Tableau 1
En 2023, le pharmacien des soins intensifs a par ailleurs établi une liste de médicaments actuelle chez 1128 patients par le biais d’un contact avec son médecin généraliste, sa famille, son infirmière à domicile et son pharmacien d’officine. La liste de médicaments est actualisée dans le KWS et une médication KAPO est établie. Finalement, 798 transferts des soins intensifs à une unité de soins classique ont été effectués entre janvier et décembre. Les unités de soins où les patients sont le plus souvent transférés après une hospitalisation en soins intensifs sont l’unité de soins 12 (25 %), l’unité de soins 6 (11 %), l’unité de soins 9 (10 %) et l’unité de soins 8 (9 %).
L’administration de soins aux patients en état critique par une équipe multidisciplinaire est une des priorités de l’unité moderne parce que l’approche multidisciplinaire est d’une valeur inestimable. Les connaissances du pharmacien hospitalier en termes de pharmacologie, pharmacothérapie, pharmacocinétique, pharmacodynamique et pharmacoéconomie sont un complément important à l’expertise des autres membres de l’équipe multidisciplinaire. L’intégration d’un pharmacien hospitalier aux soins intensifs a un impact direct sur la sécurité du patient et donc sur le résultat clinique en cas d’hospitalisation. Après l’hospitalisation aussi, l’évaluation et l’analyse des médicaments pris à domicile par le patient ont un impact sur sa sécurité. Dans le paysage hospitalier flamand/belge, l’az groeninge est un centre pionnier, alors qu’à l’international ce concept est plus ancré.
En participant de manière proactive à l’évaluation de l’adéquation de la thérapie, l’identification et le compte-rendu de problèmes liés à un médicament et la proposition d’avis fondés sur les preuves, le pharmacien hospitalier contribue à l’équipe multidisciplinaire. L’amélioration de la qualité grâce à la présence d’un pharmacien hospitalier est démontrée par le degré d’acceptation élevé des avis pharmaceutiques aux soins intensifs, le nombre accru de listes de médicaments actualisées aux urgences et la garantie d’une continuité des soins lors du transfert des soins intensifs à une unité classique.
Par ailleurs, le pharmacien hospitalier peut coordonner le développement, la mise en place et l’évaluation de directives spécifiques pour poursuivre la maximalisation de la pharmacothérapie et effectuer des activités d’intendance quant aux antibiotiques ou autres médicaments entraînant un risque élevé d’effets secondaires, de frais élevés ou d’utilisation erronée.
[1] Rothschild JM, Landrigan CP, Cronin JW, et al. The Critical Care Safety Study: The incidence and nature of adverse events and serious medical errors in intensive care. Crit Care Med. 2005;33(8):1694-1700. doi:10.1097/01.ccm.0000171609.91035.bd
[2] Kopp BJ, Erstad BL, Allen ME, Theodorou AA, Priestley G. Medication errors and adverse drug events in an intensive care unit: direct observation approach for detection. Crit Care Med. 2006;34(2):415425. doi:10.1097/01.ccm.0000198106.54306.d7
[3] Cullen DJ, Sweitzer BJ, Bates DW, Burdick E, Edmondson A, Leape LL. Preventable adverse drug events in hospitalized patients: a comparative study of intensive care and general care units. Crit Care Med. 1997;25(8):1289-1297. doi:10.1097/00003246-19970800000014
[4] MacLaren R, Bond CA. Effects of pharmacist participation in intensive care units on clinical and economic outcomes of critically ill patients with thromboembolic or infarction-related events. Pharmacotherapy. 2009;29(7):761-768. doi:10.1592/phco.29.7.761
[5] MacTavish P, Quasim T, Shaw M, et al. Impact of a pharmacist intervention at an intensive care rehabilitation clinic. BMJ Open Qual. 2019;8(3):e000580. Published 2019 Sep 27. doi:10.1136/ bmjoq-2018-000580
[6] Amelung S, Meid AD, Nafe M, et al. Association of preventable adverse drug events with inpatients’ length of stay-A propensitymatched cohort study. Int J Clin Pract. 2017;71(10):10.1111/ijcp.12990. doi:10.1111/ijcp.12990
[7] Lucca JM, Ramesh M, Narahari GM, Minaz N. Impact of clinical pharmacist interventions on the cost of drug therapy in intensive care units of a tertiary care teaching hospital. J Pharmacol Pharmacother. 2012;3(3):242-247. doi:10.4103/0976-500X.99422
[8] Bourne RS, Choo CL. Pharmacist proactive medication recommendations using electronic documentation in a UK general critical care unit. Int J Clin Pharm. 2012;34(2):351-357. doi:10.1007/ s11096-012-9613-7
[9] Claus BO, Robays H, Decruyenaere J, Annemans L. Expected net benefit of clinical pharmacy in intensive care medicine: a randomized interventional comparative trial with matched before-and-after groups. J Eval Clin Pract. 2014;20(6):1172-1179. doi:10.1111/jep.12289
[10] Morgan SR, Acquisto NM, Coralic Z, et al. Clinical pharmacy services in the emergency department. Am J Emerg Med. 2018;36(10):17271732. doi:10.1016/j.ajem.2018.01.056
[11] Farmer BM, Hayes BD, Rao R, Farrell N, Nelson L. The Role of Clinical Pharmacists in the Emergency Department. J Med Toxicol. 2018;14(1):114-116. doi:10.1007/s13181-017-0634-4
[12] Clinical Pharmacist Services in the Emergency Department. Ann Emerg Med. 2021;77(6):e127-e133. doi:10.1016/j. annemergmed.2021.03.009
[13] Pérez-Moreno MA, Rodríguez-Camacho JM, CalderónHernanz B, Comas-Díaz B, Tarradas-Torras J. Clinical relevance of pharmacist intervention in an emergency department. Emerg Med J. 2017;34(8):495-501. doi:10.1136/emermed-2015-204726
[14] Abdelaziz H, Al Anany R, Elmalik A, et al. Impact of clinical pharmacy services in a short stay unit of a hospital emergency department in Qatar. Int J Clin Pharm. 2016;38(4):776-779. doi:10.1007/s11096-0160290-9
[15] De Andrés-Lázaro AM, Miró Andreu Ò. Contribution of clinical pharmacists to patient’s care in the Emergency Department. La contribución del farmacéutico clínico a la atención del paciente en Urgencias. Farm Hosp. 2018;42(6):217-218. Published 2018 Nov 1. doi:10.7399/fh.11081
[16] Sin B, Ciaramella C, Stein G, et al. Implementation of an Advanced Pharmacy Practice Model in the Emergency Department. J Pharm Pract. 2020;33(4):481-490. doi:10.1177/0897190018819412
Prescrire des antibiotiques pour traiter une infection bactériale est monnaie courante pour de nombreux prestataires de soins. Les antibiotiques bêta-lactamines, dont font partie les pénicillines sont le traitement de choix pour de multiples types d’infections. Toutefois, près de 10 % des patients indiquent une allergie aux pénicillines. La reconstruction exacte de la réaction allergique ou l’indication de l’antibiotique en question semble souvent difficile. Parfois, le récit est basé sur un vague souvenir d’enfance.
Par conséquent, les prestataires de soins n’osent pas prescrire les antibiotiques courants et optent pour un antibiotique alternatif, souvent des antibiotiques à large spectre plus chers et plus susceptibles d’entraîner des effets secondaires. Dans certains cas, les patients sont hospitalisés plus longtemps. Une utilisation fréquente de ces antibiotiques s’accompagne aussi d’un risque accru en termes de résistance bactériale.
Il existe différents types d’allergies (voir classification Gell et Coombs). L’allergie de type I est médiée par IgE et se caractérise pour une réaction rapide après la prise de l’antibiotique. Elle peut provoquer une urticaire étendue, accompagnée ou non de symptômes respiratoires, gastrointestinaux et d’une instabilité hémodynamique (évanouissement, choc distributif et même réanimation). Dans ce cas, nous parlons d’anaphylaxie, une affection potentiellement mortelle. L’allergie de type IV est une réaction différée, médiée par cellules T qui provoque une éruption cutanée quelques jours après la prise de l’antibiotique, un tableau généralement moins sévère.
Selon des études, au moins 70 % des allergies aux pénicillines (auto-) déclarées sont injustifiées. Parfois, les patients confondent effets secondaires courants (diarrhées, nausées, infections fongiques) et allergies. Généralement, l’éruption cutanée dans l’enfance semble venir d’une éruption cutanée virale plutôt que d’une allergie aux pénicillines.
Lors de la consultation, nous mettons tout en œuvre pour reconstruire le récit et la réaction afin d’être en mesure d’estimer le risque. Dans certains cas, nous invitons le patient à demander à son médecin généraliste ou son pharmacien une liste des antibiotiques pris n’ayant provoqué aucun problème. C’est souvent une manière de clarifier un peu les choses.
Dans un second temps, le patient est invité à se rendre à l’hôpital de jour. Nous y effectuons un contrôle ultérieur des potentielles allergies. Les tests cutanés sont la méthode la plus courante pour diagnostiquer les allergies médiées par IgE. Le prick test (scratchtest) consiste à appliquer une faible quantité de substance allergène suspecte sur la peau, souvent sur l’avant-bras. Après, la peau est délicatement éraflée à l’aide d’une aiguille fine. Si la personne est allergique à cette substance, une réaction locale comme des rougeurs, gonflements et démangeaisons se présentera dans les prochaines minutes. Les tests intradermiques sont plus sensibles que les prick tests et permettent aussi de vérifier les éventuelles réactions différées. Ils consistent à directement injecter une faible quantité de substance allergène suspecte sous la peau. Si la personne est allergique à cette substance, une protubérance qui démange se manifestera à l’endroit où l’aiguille a été introduite.
Lorsque le patient se présente à l’hôpital de jour interniste, nous créons une ouverture par voie intraveineuse et expliquons comment le test se déroulera. Par-dessus tout, nous rassurons le patient. Tout se passe dans des conditions sûres et les médicaments d’urgence sont à portée de main.
La première étape comprend les tests cutanés. Nous commençons avec un test de contrôle positif et un test de contrôle négatif. S’ils fonctionnent bien, une réaction cutanée se présente à la suite du test de contrôle positif, alors qu’aucune réaction cutanée ne se présente à la suite du test de contrôle négatif. Ce n’est qu’après seulement que le testing à proprement parler peut être effectué. Nous suivons un schéma sur prescription du médecin. Avant d’administrer une prochaine dose, nous contrôlons les paramètres (tension, pouls et saturation). Il est important de tranquilliser pour mettre le patient à l’aise et pouvoir correctement interpréter les éventuelles réactions.

L’antibiotique auquel le patient n’est vraisemblablement pas allergique selon les tests cutanés est alors administré dans des conditions contrôlées et sous supervision d’un médecin. La dose est progressivement augmentée. Le patient est méticuleusement observé et fait l’objet de contrôles symptomatiques d’une réaction allergique : éruption cutanée, démangeaisons, renflement, problèmes de respiration ou autres effets secondaires. Si aucune réaction allergique ne se présente, le test est considéré comme négatif. Cela suggère que le patient n’est pas allergique à l’antibiotique testé.
Nous demandons les médicaments sur prescription. Les dilutions sont stérilisées dans l’espace stérile de la pharmacie. Après l’avoir soigneusement nettoyée et désinfectée, la cabine à flux laminaire est installée. C’est une cabine qui répand un flux d’air laminaire filtré contenant très peu de particules et de micro-organismes, protégeant ainsi le produit et le processus contre les contaminations nuisibles. Dans un second temps, les flacons de médicament et les autres ustensiles comme les seringues et flacons vides sont désinfectés et introduits dans la cabine. Le pharmacien (vêtu d’un bonnet opératoire, d’un masque buccal, d’un tablier opératoire et de gants stériles) stérilise ces dilutions en dissolvant l’antibiotique dans du NaCl 0.9%. En cas de test par voie orale, les comprimés sont mesurés ou le sirop est dissous (cette fois-ci dans
un environnement non stérile) et différentes quantités sont aspirées dans différentes petites seringues. Ces seringues ou comprimés comprennent des doses croissantes du produit qui doit être pris par voie orale.
En fonction des résultats des tests mentionnés plus haut, nous concluons sur une absence ou présence d’allergie aux pénicillines. En cas de tests positifs, nous remettons une carte au patient à conserver dans son portefeuille. Nous prenons également note de toutes les observations dans le dossier médical électronique du patient afin que les résultats puissent être consultés partout en Belgique.

VERMIJDEN / TO AVOID:
Date:
Signature:


En 2022, Sciensano a publié les résultats de son enquête quadriennale sur le tabac. Il en ressort qu’un Flamand sur sept de plus de 18 ans fume. En pourcentages, cela correspond à 14,1 % de la population flamande totale (de plus de 18 ans). 9 % d’entre eux fument quotidiennement et 5,1 % occasionnellement.
Foto: Team Pneumo
Alors que dans les années 90, ce pourcentage s’élevait aux alentours de 30 %, le nombre de fumeurs a continué de baisser ces 30 dernières années.
Différentes initiatives unissent leurs forces pour dénormaliser le tabagisme dans différents domaines et à différents niveaux. Ainsi, il y a Generatie Rookvrij qui vise à faire grandir chaque enfant né à partir de 2019 dans des conditions non-fumeuses.
Dans ce contexte, la Sint-Jozefskliniek Izegem (SJKI) et l’az groeninge ont notamment signé une charte cette même année pour promouvoir un hôpital non-fumeur. 81 % des Belges souhaitent disposer d’hôpitaux non-fumeurs, nous apprennent les chiffres de la Fondation contre le cancer.
Nous avons pris quelques mesures pour devenir non-fumeurs. Une interdiction de fumer pendant les heures de travail en vêtement de travail, des espaces fumeurs isolés hors de vue des patients, visiteurs et collaborateurs et/ou des signalisations indiquant le caractère non-fumeur de l’hôpital. Pas à pas, nous évoluons vers un hôpital légalement non-fumeur.
Les mois derniers, ministre Vandenbroucke a poursuivi ses efforts en élaborant différentes mesures pour davantage renforcer la lutte contre le tabac. En octobre, quelques mesures ont été transposées dans la législation et approuvées par le Conseil des ministres fédéral. Nos deux hôpitaux répondent déjà à ces mesures.
Une interdiction de fumer entrera en vigueur à partir du premier janvier 2025 dans un périmètre de 10 mètres aux entrées et aux sorties des hôpitaux notamment.
Quel que soit votre âge, quelle que soit la catégorie sociale dont vous ressortez, arrêter de fumer est toujours une bonne idée. Les avantages l’emportent largement sur les inconvénients, aussi difficile que cela puisse paraître ou aussi nombreuses que soient les tentatives pour arrêter définitivement.
À la SJKI, nous disposons donc d’un programme de sevrage tabagique sur mesure du patient, comprenant un traitement préventif et actif.
Depuis 2021, je travaille en tant que tabacologue et propose des séances individuelles. Au besoin, nous collaborons de manière multidisciplinaire avec un.e pneumologue, un.e psychologue ou un.e diététicien.ne.
Et tous les ans, nous lançons une campagne de sensibilisation le 31 mai. Pour plus d’infos, consultez Rookstopbegeleiding | SintJozefskliniek Izegem (sint-jozefskliniek-izegem.be)


LUDO BOSMANS - TABACOLOGUE

Le lien entre le tabagisme et différentes pathologies engageant le pronostic vital comme le cancer du poumon, les maladies cardiaques et les problèmes respiratoires est connu depuis des années. Plus récemment, une autre observation a toutefois été révélée : un lien entre le tabagisme et les douleurs chroniques. Une relation compliquée dans laquelle chaque partie renforce et maintient l’autre.
L’un des plus importants mécanismes par lequel le tabac contribue aux douleurs chroniques est l’inflammation. La fumée du tabac abonde en substances chimiques toxiques qui provoquent une série de réactions inflammatoires dans l’organisme. Ces réactions entraînent des inflammations chroniques, un facteur fréquent dans différentes pathologies de la douleur. Des substances inflammatoires se libèrent, pouvant susciter des lésions tissulaires et une sensibilisation à la douleur.
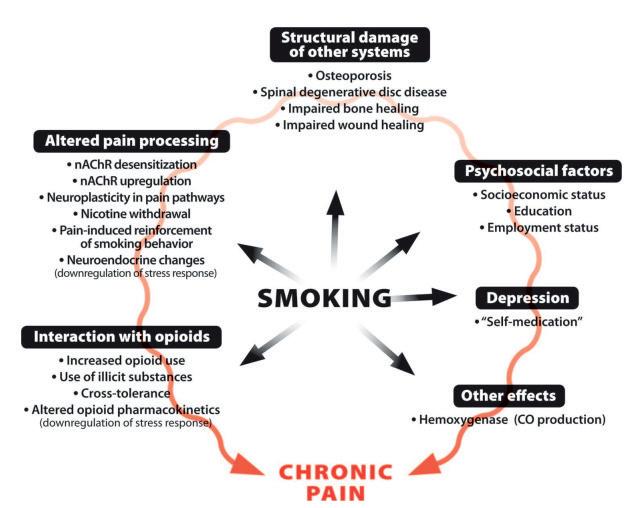
La nicotine, l’élément addictif du tabac peut également impacter la perception de la douleur. Elle se lie aux récepteurs de la nicotine dans le cerveau et la moelle épinière, modifiant la transmission des signaux de douleur. Bien que la nicotine puisse temporairement atténuer la douleur, elle peut exacerber la sensibilité à la douleur après un certain temps, contribuant au développement de douleurs chroniques.
La réduction en flux sanguin peut avoir des conséquences nocives comme un apport en oxygène et en nutriments réduit vers les différents tissus et organes. En conséquence, les fumeurs peuvent percevoir des douleurs suite à une ischémie, une lésion tissulaire et une guérison moins optimale. Un résultat possible est que contre toute attente, une chirurgie visant à atténuer la douleur (pose d’un neurostimulateur, par exemple) pourrait renforcer la douleur, voire la rendre chronique. La guérison et le rétablissement de blessures et d’interventions plus compliquées peuvent prolonger la durée de la douleur et augmenter le risque de voir le problème devenir chronique. Finalement, un patient fumeur est
hospitalisé deux jours de plus qu’un patient non-fumeur en moyenne. Le tabagisme est associé à des lésions nerveuses pouvant s’exprimer en douleurs neuropathiques. Cette forme de douleur se caractérise par une sensation brûlante, des tirs, des picotements. Une affection qui peut être très incapacitante. Les substances toxiques dans la fumée de cigarette peuvent endommager les fibres nerveuses, pouvant entraîner des douleurs et des gênes de longue durée.
Le tabagisme augmente aussi le risque de développer des problèmes à l’appareil locomoteur, tels que des maux de dos ou une ostéoporose. Ces affections peuvent contribuer aux douleurs chroniques, impactant sensiblement la qualité de vie. Le tabagisme porte aussi atteinte à la capacité de l’organisme à rétablir et à régénérer les tissus osseux et conjonctifs. Les personnes qui ont des antécédents familiaux d’arthrose risquent donc de développer plus facilement des douleurs aux genoux. Par ailleurs, les fumeurs ont un seuil et une tolérance à la douleur inférieurs à ceux des non-fumeurs, rendant leur perception de la douleur
plus intense et plus complexe à traiter aussi. En plus, le tabagisme peut perturber l’efficacité des antidouleurs, nécessitant souvent des doses plus élevées pour arriver au même niveau d’atténuation ce qui peut, à son tour, contribuer à une utilisation abusée des médicaments.
Selon des études, les fumeurs sont souvent moins actifs physiquement en raison de leur capacité pulmonaire réduite et leur moins bonne condition générale que les non-fumeurs. Un mode de vie sédentaire peut contribuer au développement de douleurs comme les maux de dos. Une activité physique régulière est essentielle pour maintenir une colonne vertébrale saine et soutenir les muscles aux alentours.
Malgré les nombreuses conséquences négatives du tabac, il reste très difficile d’arrêter pour beaucoup de patients. Ce n’est pas seulement à cause de l’addiction, mais aussi parce que le tabac leur apporte des effets positifs à court terme.
Le tabac peut temporairement atténuer la douleur, surtout en cas d’affections liées aux inflammations, comme l’arthrite. La nicotine peut avoir des effets anesthésiants et apporter une sensation d’atténuation à court terme. En plus, elle peut distraire de la douleur, quoi que temporairement seulement.
Les douleurs chroniques provoquent souvent un stress émotionnel, des angoisses et des dépressions. De nombreuses personnes ont recours au tabac pour relever ces défis psychologiques parce que la nicotine peut être apaisante et réduire le stress. Fumer peut donner l’impression de contrôler la situation dans laquelle ces personnes se sentent souvent impuissantes.
Souvent, les patients souffrant de douleurs chroniques ne sont pas tout à fait conscients de l’impact négatif du tabac sur leur gestion de la douleur et leur santé générale ici et maintenant. Ils ne se rendent pas compte que le tabac peut aggraver les douleurs et entraver l’efficacité des traitements médicamenteux.
Le lien entre le tabac et les douleurs chroniques est multiple. Des facteurs individuels comme la génétique, la durée du tabagisme et la présence d’autres problèmes de santé peuvent impacter le degré de douleur perçue. Il est toutefois certain qu’arrêter de fumer peut avoir un impact positif sur la santé générale et le bien-être de la personne, en ce compris sur sa perception des douleurs chroniques. Le rapport complexe souligne l’importance de sensibiliser davantage les gens aux effets nocifs du tabac sur la perception et le traitement des douleurs.
Chercher un soutien comme un accompagnement stop-tabac et une substitution à la nicotine peuvent déjà constituer une étape cruciale dans la bonne direction. C’est le début d’une amélioration de la santé à long terme et d’une amélioration de la gestion de la douleur.


Lankhorst, M. A. (2016). Smoking and chronic pain. Journal of Pain and Palliative Care Pharmacotherapy, 30(4), 326–327. https://doi.org/10.1 080/15360288.2016.1231737
Parkerson, H. A., Zvolensky, M. J., & Asmundson, G. J. (2013). Understanding the relationship between smoking and pain. Expert Review of Neurotherapeutics, 13(12), 1407 – 1414. https://doi.org/10 .1586/14737175.2013.859524
Shi, Y., Weingarten, T. N., Mantilla, C. B., Hooten, W. M., & Warner, D. O. (2010). Smoking and pain. Anesthesiology, 113(4), 977–992. https://doi. org/10.1097/aln.0b013e3181ebdaf9
Smith, H. S. (2011). Smoking-Induced nociception. Pain Physician. https://doi.org/10.36076/ppj.2011/14/e1
AZ GROEN IN GE PARTICIPE À:
L’AZ GROENINGE ET LA SINT-JOZEFSKLINIEK IZEGEM PARTICIPENT À :


KURT PLANCKAERT - INFIRMIER URGENTISTE À L’AZ GROENINGE ET PROFESSEUR À LA VIVES HEALTH CARE SCHOOL
En Belgique, en moyenne 30 personnes par jour sont victimes d’un arrêt cardiaque soudain. Seules trois d’entre elles survivent. Autrement dit, le pourcentage de survie est extrêmement faible. Les chances de survie peuvent toutefois drastiquement augmenter s’il y a une intervention rapide et correcte. Environ 70 % des arrêts cardiaques soudains se produisent à domicile ou dans un lieu public. Souvent, les témoins ne réagissent pas, car ils ne connaissent pas les gestes de sauvetage.
La réanimation dans les premières minutes suivant l’arrêt cardiaque est essentielle pour augmenter les chances de survie. C’est pourquoi l’az groeninge et la VIVES, en collaboration avec la KU Leuven Kulak et leur association des étudiants en médecine et en sciences biomédicales BeMSA Kulak ont pris des mesures. Le 16 octobre 2023, à l’occasion de la Journée internationale de la réanimation, les collaborateurs et collaboratrices des urgences de l’az groeninge, les professeurs et les étudiants du bachelier en soins infirmiers de VIVES et de la formation en médecine de la Kulak ainsi que la BeMSA Kulak ont sensibilisé les passants sur les gestes simples qui peuvent sauver des vies.
Kurt Planckaert, infirmier urgentiste à l’az groeninge de Courtrai et enseignant à la VIVES Health Care School : « Très souvent, les témoins ne commencent pas le massage cardiaque avant l’arrivée du SMUR. Ce geste est pourtant primordial, car il augmente significativement les chances de survie du patient. En tant qu’établissement de soins et de formations, nous estimons dès lors qu’il est capital de sensibiliser les gens à cette thématique. Nous souhaitions unir nos forces et montrer au plus grand public possible qu’il est vital de rapidement agir lorsque quelqu’un est victime d’un arrêt cardiaque. Nous avons enseigné quelques gestes simples aux passants qui peuvent véritablement faire la différence entre la vie ou la mort de la victime. »

Michiel Vanden Berghe, membre de la BeMSA Kulak : « En qualité d’association BeMSA, c’est notre mission d’avoir un impact positif sur les soins de santé dans notre région par le biais de nos activités dont Restart a Heart fait partie. Les années précédentes, nous avions uniquement organisé des séances à la Kulak même, mais en unissant nos forces à celles de l’az groeninge et de l’école supérieure VIVES, nous avons été capables d’augmenter notre impact sur le monde extérieur, ce qui s’inscrit pleinement dans notre mission. Nous sommes donc particulièrement satisfaits de cette collaboration. »
Le soir, place à une conférence organisée par l’école supérieure VIVES, la BeMSA Kulak et la Kulak. Deux experts du vécu ont apporté un témoignage sur la réanimation qui leur a sauvé la vie.
Christine a été victime d’un arrêt cardiaque aux urgences à la suite d’une sévère réaction allergique. Cela fait maintenant neuf ans, mais tous les ans, elle rend visite à l’équipe de réanimation pour les remercier sincèrement. Christine est reconnaissante du temps supplémentaire dont elle bénéficie pour voir grandir ses petits-enfants. Avec son mari qui était lui aussi présent au moment de l’arrêt cardiaque, ils sont venus partager leurs expériences à l’occasion de la conférence.
Le deuxième témoignage a été apporté par Judy. Elle a eu un arrêt cardiaque chez elle, pendant son sommeil. Son conjoint s’est réveillé et a constaté qu’elle ne respirait plus. Il a tout de suite commencé la réanimation. Des examens ont démontré qu’une arythmie était probablement à l’origine de cet arrêt. Judy bénéficie aujourd’hui d’un nouveau défibrillateur qui détectera et traitera une arythmie si elle devait se reproduire.
Ces deux témoignages illustrent très bien l’importance d’une réanimation rapide pour sauver une vie.
Avant, l’hiver ne me disait rien. Le froid, l’obscurité, l’humidité… Non merci, trop peu pour moi. En plus, je n’aimais pas skier. L’hiver était traditionnellement la saison où je devais élucubrer mille et une raisons pour me soustraire aux invitations d’amis, de colocs et de camarades de classe heureux de m’impliquer à leur sport d’hiver. C’est d’ailleurs une des premières questions que j’ai posée à ma femme le jour de notre premier rendez-vous : « Toi aussi tu vas me scier les côtes tous les ans pour partir au ski ? ». Heureusement, la réponse était négative.
Depuis qu’on ne m’invite plus jamais au ski — Dieu merci — je constate une appréciation profonde pour le charme hivernal pointer chez moi. C’est la saison des fêtes et de la convivialité, des beaux paysages hivernaux et des délicieuses recettes réconfortantes comme le pot-au-feu (préparé bien évidemment dans un tajine). Et puis l’hiver s’est toujours drapé d’une ambiance mystérieuse et magique. Alors que nous nous enveloppons dans de grosses couches de vêtements et profitons du froid crépitant, une flopée de mythes et d’histoires d’hiver sont transmis de génération en génération. Est-il mauvais pour la santé de contenir sa morve quand on est enrhumé ? Et un vin chaud sur le marché de Noël, aide-t-il à braver le froid ? Dans le sillage de l’hiver, une kyrielle de mythes liés à la saison surgissent. Nous avons percé les plus importants une fois pour toutes.
MYTHE 1 : QUAND ON EST ENRHUMÉ IL FAUT SE MOUCHER
Hélas pour ceux et celles qui sont exacerbés quand les autres le font : aspirer bruyamment par le nez ou contenir sa morve n’est pas mauvais pour la santé. Même pas en cas de rhume. D’ailleurs, la déglutition est la voie naturelle par laquelle l’organisme évacue les mucus du nez, de la gorge et des poumons. Seulement, nous n’en avons pas conscience. Le liquide nasal, en ce compris tous les virus, atterrit immédiatement dans un milieu hostile après avoir reniflé : le liquide gastrique. Les virus n’y survivent pas. Certains affirment même que renifler serait plus sain que de se moucher. En se mouchant fort ou trop fréquemment, on presserait les mucus dans les cavités nasales et les sinus alors qu’ils doivent sortir en direction opposée justement. Cela entraînerait un risque de maux de tête ou d’inflammation du sinus frontal.
MYTHE 2 : L’ALCOOL PROTÈGE DU FROID
L’alcool procure une sensation brûlante, mais ne réchauffe pas. Au contraire, l’alcool dilate les vaisseaux permettant ainsi à la chaleur corporelle de se dissiper. En plus, il a un effet anesthésiant qui réduit la sensibilité au froid et rend plus susceptible de contracter une hypothermie. Par contre, on peut se réchauffer à une boisson chaude sans alcool, un bol
de soupe fumante par exemple. C’est même plus efficace que de se blottir contre le radiateur ou tout près du feu à bois.
MYTHE 3 : PRENDRE FROID PROVOQUE LES RHUMES
C’est peut-être un avertissement démodé de mamy, mais le froid en soi ne provoque pas de rhume. Le rhume est provoqué par des virus et pas pour des températures glaciales. Il est vrai toutefois que les virus du rhume se propagent plus facilement dans un air froid et sec. Et puis les gens passent plus de temps à l’intérieur les jours d’hiver, favorisant potentiellement la propagation des maladies. Mais c’est plutôt la proximité des gens dans des espaces fermés en hiver qui favorise la propagation des virus du rhume. Enfilez donc votre écharpe, pas seulement pour avoir chaud, mais aussi pour garder à distance ces vilaines bébêtes.
MYTHE 4 : RESTER À L’INTÉRIEUR PROTÈGE CONTRE LA DÉPRESSION SIAISONNIÈRE
Le blues hivernal ou la dépression saisonnière, ce n’est pas une élucubration, c’est une forme spécifique de la dépression liée au manque de lumière naturelle pendant les mois les plus sombres de l’année. L’affection se manifeste principalement par une fatigue accrue malgré un sommeil suffisant. Les autres symptômes sont l’irritabilité, la morosité, les problèmes de concentration et l’angoisse. Dans certains cas, on constate aussi une envie excessive de sucre. La dépression saisonnière se distingue de la dépression ordinaire par le fait qu’elle se présente uniquement pendant les mois d’hiver, après les fêtes et s’améliore spontanément au printemps. Et bien qu’il soit très tentant de s’enfermer avec un mug de thé au gingembre et au miel, un plaid et une pile de bons bouquins ces jours-là, ce n’est pas le meilleur moyen de contrer ce blues hivernal.
Voici la première chose que je peux vous conseiller : enfilez votre doudoune, allez dehors et embrassez l’air hivernal. Le froid nous rappelle que nous sommes en vie et nous force à retenir notre morve d’une façon saine et élégante. Une promenade hivernale peut vraiment faire des miracles, pour vos humeurs aussi et sans avoir recours à une goutte d’alcool. Et puis mon deuxième conseil : restez bien loin des pistes de ski. Elles sont mortellement dangereuses.

Chère Nathalie, Chers Nicolas, Florence, Charlotte et Sébastien, Chers parents et amis de Vincent,
Nous avons fait la connaissance de Vincent lorsqu’il a rejoint notre service en tant qu’assistant-anesthésiste au début des années nonante. Il s’est très vite avéré qu’il était un médecin particulièrement méticuleux, très dévoué à sa profession et faisant preuve d’une grande empathie à l’égard des patients qu’il soignait. Lorsqu’il termina son assistanat après deux ans, il n’y avait aucun doute pour le Dr Marc Vander Schueren, le Dr Denis Vertommen et moi-même : il était le collègue que nous devions embaucher.
Finalement, Vincent a commencé comme membre du personnel de l’ancien hôpital Maria’s Voorzienigheid dans la Loofstraat. C’était en 1997 et il pratiquait alors comme anesthésiste avec une qualification professionnelle particulière en médecine d’urgence.
Il s’avéra que Vincent était un anesthésiste remarquablement compétent qui gérait l’art de la sympathie à la perfection et qui organisait, qui plus est, les urgences de la Loofstraat en collaboration avec l’ancien infirmier en chef Geert.
Tout au long de sa carrière, Vincent était fortement apprécié par ses confrères anesthésistes, médecins urgentistes, chirurgiens, infirmiers et patients.
Avec quelques confrères, il a le mérite exceptionnel d’avoir fait évoluer le service des urgences de l’az groeninge kennedylaan en l’un des plus grands du pays. Ces dernières années, il y opérait en tant que chef de service, en parfaite harmonie avec notre consœur Dr Joke Buysschaert, une véritable prouesse compte tenu de la pression croissante sur les urgences.
En même temps, Vincent devint également maître de stage en médecine d’urgence tout en siégeant dans la Commission d’agrément néerlandophone de la médecine d’urgence.
Vincent faisait aussi partie des premiers en Belgique à se rendre compte de la plus-value d’un centre de traumatologie à part entière, y travaillant rigoureusement pendant des années par l’association traumatologique allemande DGU. Sous sa houlette, le service des urgences de l’az groeninge fit un des premiers à disposer d’un centre de traumatologie agréé par la DGU allemande.
Ce projet mis en place par une équipe guidée par la force motrice de Vincent a d’ailleurs servi d’exemple à d’autres centres, tout en constituant la base des normes d’agrément émises par le gouvernement.
Il y a quelques années, le destin s’est acharné sur Vincent qui tomba malade. Après une opération majeure et une chimio intense, nous pensions, tout comme Vincent, qu’il était guéri. Mais le destin continua à s’acharner sur lui et quelques années plus tard, il fit l’objet d’une récidive. Malgré le traitement lourd, nous constations que Vincent continuait à lutter contre sa maladie, parfois avec le courage du désespoir. Il poursuivit même l’organisation de son service d’urgences depuis son domicile lorsqu’il était trop mal en point pour se rendre à l’hôpital.
Un immense respect de la part de tous ceux qui l’ont connu !
Vincent,
Tu étais un anesthésiste hors pair sur qui nous pouvions toujours compter. Aucun défi n’était trop grand à relever pour toi.
Tu étais un médecin urgentiste et un chef des urgences motivé et admiré par tout le monde.
Tu étais un innovateur au sein de l’hôpital !
Tu étais un confrère aimé et extrêmement compétent, toujours disposé à aider et doté d’une force de travail sans pareille.
Mais par-dessus tout, tu étais un époux aimant pour Nathalie et un père formidable pour tes enfants.
Beaucoup trop jeune, beaucoup trop tôt, beaucoup trop injuste !
Vincent, mon bon ami, Nous ne t’oublierons jamais. Merci pour tout !
Vincent, merde Vincent, tu vas tellement nous manquer !
StefDr Stef Carlier, ami, collègue et associé
Chers parents, amis, confrères et consœurs,
Félicitations Vincent. Félicitations Nathalie. Félicitations Nicolas, Florence, Charlotte et Sébastien.
Félicitations pour la force, le courage et la détermination dont vous avez fait preuve au cours du diagnostic et du traitement. Vous étiez empreints d’un immense espoir de guérison.
J’ai eu de très longues et de très intenses conversations avec Vincent ces six dernières années. Nous ne nous sommes pas connus au collègue d’Anvers, notre différence d’âge était trop importante pour ça, mais le lien, lui, était très étroit.
Vincent gagnait du temps et continuait d’espérer l’avancée médicale ultime. Comme il le disait : lorsque nous étudions, nous avions appris que le pronostic se soldait à six mois. J’ai résisté six ans.
Ce n’est qu’à la fin qu’il a très sereinement laissé les choses suivre leur cours. Mais il continuait à s’accrocher à chaque évènement réjouissant en famille comme un anniversaire qui allait être célébré.
Il était un confrère au véritable sens du terme.
C’était un grand homme. Les urgences, c’était vraiment son truc. C’est avec une vision à l’esprit qu’il a restructuré et fait évoluer les urgences à leur état actuel. C’était un mentor, un leader et aussi un accompagnateur. Un véritable people manager. Correct, honnête et pourtant humble.
Je regrette que nous devions dire adieu beaucoup trop tôt à un homme d’une telle envergure.
Chère Nathalie, chers proches, nous vous souhaitons beaucoup de force et de courage à l’avenir.
 Dr Denis Vertommen - Soins intensifs
Dr Denis Vertommen - Soins intensifs
