DEFECTOS MÁS COMUNES DEL ESMALTE
GUÍA CLÍNICA

Con evidencia científica actualizada, aplicación práctica en la consulta y propuestas de tratamientos modernos y responsables

DE LAS FOTOGRAFÍAS DE ESTE EBOOK

Las fotografías utilizadas en este eBook son, y como siempre comento, propias, tanto las fotografías clínicas como las decorativas. Poseemos los consentimientos informados de cada paciente donde nos autorizan a su uso con fines académicos. Las fotografías clínicas y las decorativas que enmarcan este fabuloso eBook, forman parte de nuestro trabajo fotográfico profesional y artístico, porque sí, también hacemos arte fotográfico con los dientes.
Y aunque considero a la fotografía como arte y también como una escritura con luz, estoy seguro que la fotografía clínica es una herramienta indispensable en muchas profesiones y particularmente en la Odontología.
En mi profesión siempre trato de tener un pensamiento lateral, es por eso que disponemos de fotos artísticas desarrolladas con técnicas muy afinadas para
DE LAS FOTOGRAFÍAS DE ESTE EBOOK

lograr impresionar a quienes confían en mi trabajo De la misma manera, disponemos de bancos de fotos clínicas y es una de las más potentes razones para dedicarnos a realizar estos eBooks, para mostrar y demostrar que, caminar por la calle menos transitada es lo mejor que podemos hacer para innovar y diferenciarnos en un mundo muy competitivo.
@NATERA FOTOGRAFIA
En esta oportunidad utilizamos varias fotos polarizadas logradas de manera diferente y sin ningún filtro a las exhibidas en el eBook sobre Blanqueamiento dental Son imágenes maravillosas que combinan y enmarcan de forma excelente, todo el contenido de esta “Guía Clínica para el Odontólogo”. Espero las disfruten y admiren como lo hago yo.
Derechos de autor y la edición de este eBook
El poder disfrutar de este trabajo, de su contenido y especialmente de sus fotografías, es señal de respeto y de preferencia de parte del lector.
Este es mi tercer eBook y sigo trabajando en otros que pronto publicaremos por lo que me encuentro muy orgulloso del trabajo en equipo. Mi concentración es total, incluso cuando no escribo ya que debo revisar mentalmente cada página y cada párrafo para lograr enviar el mensaje correcto y debidamente soportado. Debo cubrir cada detalle y cuidar las formas, cada uno requiere de mi plena atención en todo momento persiguiendo ideas por lo que casi no hago nada más durante mucho tiempo.
Ellos han nacido desde hace años en mi mente exigiendo esfuerzo, generando preocupaciones y fertilizando sueños.
Todo este trabajo de muchos días, horas y noches emocionantes me lleva a exigirle al lector NO violar los derechos de autor, la NO reproducción ilegal de este, el respeto por el trabajo de otros y que pudiendo hacer lo correcto, NO decidan hacer lo contrario.
Y como ya expresé en el Atlas sobre Fluorosis Dental publicado en Agosto 2024 y en el eBook sobre Blanqueamiento Dental 2025, esto tendría como consecuencia la pérdida del valor científico de este texto, la imposibilidad de poder seguir trabajando en otros proyectos



Derechos de autor y la edición de este eBook
tan valiosos como este y en el desprecio del lector como el principal beneficiario de este magno esfuerzo.
Para que existan libros como este es necesario el trabajo y dedicación de muchos. Su reproducción sin el permiso de su autor viola la ley y la lógica ya que contribuye a la muerte de nuevas ediciones y de los que aún disfrutamos leer y aprender.
Coloco en tus manos tu propia inversión al adquirir este eBook, el aprender de este trabajo y de esta colección académica de guías prácticas de la que este es el tercero y seguimos sumando.
Si se pierde, todos perdemos.

ISBN: 978-84-09-75848-7
Sobre el autor de este eBook
Od. Alfredo Natera
Graduado en la Facultad de Odontología de la Universidad Central de Venezuela
Docente jubilado de la Cátedra de Odontología Operatoria. Facultad de Odontología. Universidad Central de Venezuela.
Director del Centro Venezolano de Investigación Clínica para el tratamiento de la Fluorosis Dental y Defectos del Esmalte. (CVIC FLUOROSIS)
Académico, investigador, autor de artículos científicos, experto en materiales dentales, conferencista
Fotógrafo clínico y experimental
CONOCIMIENTO DEDICACIÓN INNOVACIÓN ALTO VALOR CIENCIA






Para los buenos lectores...
“El error más común es restaurar lo que no ha sido correctamente diagnosticado. La ciencia está en ver más allá de la mancha.”
Dr. Nigel Pitts, líder ICDAS, King's College London

Diente de tiburón fosilizado de 200 millones de años de antigüedad Foto tomada por Alfredo Natera
Prólogo
Contenido
Objetivos del ebook
Metodología basada en la evidencia científica
Cómo usar esta guía práctica diaria
Importancia del diagnóstico precoz de las alteraciones del esmalte
Consecuencias clínicas de los defectos del desarrollo del esmalte
CAPÍTULO 1: Razonamiento clínico y raciocinio diagnóstico
1.1 Razonamiento clínico ¿Cómo piensan los médicos?
1.2 Razonamiento diagnóstico o razonamiento clínico: una habilidad que debe ser enseñada
1.3 Las 6 excusas más utilizadas para justificar prácticas no basadas en evidencia
1.4 Conclusiones
CAPÍTULO 2: Anatomía y fisiología del esmalte
2.1 Formación del esmalte: fases de la amelogénesis
2.2 Formación de la dentina: fases de la dentinogénesis
2.3 Interacciones epitelio-mesenquimatosas
2.4 Fisiología de la mineralización
2.5 Características histológicas y clínicas del esmalte sano
2.6 Diferencias entre hipoplasia e hipomineralización
2.7 Casos clínicos de referencia
Contenido
CAPÍTULO 3: Clasificación general de los defectos del desarrollo del esmalte (DDE)
3.1 Defectos cuantitativos (Hipoplasia)
3.2 Defectos cualitativos (Hipomineralización)
3.3 Factores etiológicos: prenatales, perinatales y postnatales
3.4 Índice DDE Modificado (FDI, 2001)
3.5 Epidemiología mundial y regional
3.6 Utilidad clínica de la Clasificación General de los defectos del desarrollo del esmalte (DDE)
CAPÍTULO 4: Hipoplasia del esmalte
4.1 Definición y caracterización clínica
4.2 Etiopatogenia ¿Qué origina la hipoplasia?
4.3 Clasificación clínica de la Hipoplasia del esmalte
4.4 Diferenciación con otros defectos
4.5 Métodos de diagnóstico clínico y radiográfico
4.6 Implicaciones funcionales y estéticas
4.7 Tratamiento y manejo clínico
4.8 Casos clínicos de referencia
CAPÍTULO 5: Hipomineralización del esmalte
5.1 Definición y características clínicas
5.2 Etiopatogenia ¿Qué la produce?
5.3 Hipomineralización molar-incisivo (HMI)
5.4 Clasificación clínica de la hipomineralización
5.5 Diferenciación clínica con otros defectos
5.6 Diagnóstico clínico
5.7 Implicaciones clínicas y funcionales
5.8 Tratamiento y manejo clínico
5.9 Casos clínicos de referencia
Contenido
CAPÍTULO 6: Fluorosis dental
6.1 Definición y características clínicas
6.2 Etiopatogenia: ¿Cómo ocurre?
6.3 Clasificación de Dean
6.4 Índice TF
6.5 Diferenciación clínica con otros defectos
6.6 Implicaciones funcionales y psicosociales
6.7 Manejo clínico según la severidad
6.8 Estrategias de prevención
6.9 Casos clínicos de referencia
CAPÍTULO 7: Amelogénesis imperfecta (AI)
7.1 Definición y contexto clínico
7.2 Etiología y base genética
7.3 Clasificación clínica
7.4 Manifestaciones clínicas y sistémicas
7.5 Diferenciación clínica con otros defectos
7.6 Abordaje clínico interdisciplinario
7.7 Consideraciones psicológicas y de calidad de vida
7.8 Enfoque restaurador por tipo y severidad
7.9 Enfermedades raras del ser humano
7.10 Árbol de decisiones
7.11 Casos clínicos de referencia
CAPÍTULO 8: Dentinogénesis imperfecta (DI)
8.1 Definición y contexto clínico
8.2 Etiología y base genética
8.3 Clasificación de Shields
8.4 Manifestaciones clínicas
8.5 Diferenciación clínica con otros defectos
8.6 Implicaciones funcionales y estéticas
8.7 Abordaje clínico y restaurador
8.8 Casos clínicos de referencia
Contenido
CAPÍTULO 9: Diente de turner (Hipoplasia postinfecciosa)
9.1 Definición y contexto clínico
9.2 Etiopatogenia ¿Cómo ocurre?
9.3 Características clínicas
9.4 Diagnóstico clínico y radiográfico
9.5 Diferenciación clínica con otros defectos
9.6 Implicaciones odontológicas
9.7 Abordaje clínico
9.8 Casos clínicos de referencia
CAPÍTULO 10: Lesión blanca inicial de caries (ICDAS 1 y 2)
10.1 Definición y significado clínico
10.2 Etiopatogenia ¿Cómo ocurre?
10.3 Localización común
10.4 Características clínicas
10.5 Diferenciación clínica con otros defectos
10.6 Diagnóstico por imagen
10.7 Sistema ICDAS: Detección y clasificación clínica de la caries
10.8 Clasificación ICDAS II
10.9 ICDAS + criterios para determinar actividad de la lesión
10.10 Protocolo clínico de detección y manejo
10.11 Ventajas del uso de ICDAS
10.12 Tratamiento y manejo clínico
10.13 Criterios para la remineralización exitosa
10.14 Resumen operativo de la consulta
10.15 Casos clínicos de referencia
CAPÍTULO 11: Tablas comparativas de los DDE, guía visual y diagnóstico diferencial
11.1 Compilación de información
11.2 Análisis histórico y sistémico
11.3 Examen clínico dirigido (protocolo y lista a verificar)
11.4 Clasificación diferencial y registro
11.5 Registro visual y documentación clínica
11.6 Estrategia de tratamiento basada en el diagnóstico
Bibliografía
Prólogo
Los defectos del desarrollo del esmalte son en su esencia, situaciones clínicas que van desde el poco impacto en la vida de los pacientes, hasta una verdadera catástrofe familiar.
Estas alteraciones han sido mencionadas en innumerables libros de texto, artículos, conferencias y seminarios. Unos con mayor resalte que otros, y no es si no a inicios de este siglo cuando toman relevancia y se reconoce, por medio de la Hipomineralización Molar Incisivo y su incomprensibles causas, que estamos ante circunstancias que exigen en gran medida, la dedicación y atención de la profesión desde la investigación hasta lo clínico, desde el estudio hasta el desarrollo de materiales dentales y técnicas que cubran los requerimientos preventivos y rehabilitadores de cada uno de ellos.
En la primera parte del eBook se hace énfasis en la identificación y el diagnóstico de estas alteraciones del desarrollo como punto de partida de un correcto y acertado tratamiento. Se incluye un capítulo de suma importancia sobre el “Razonamiento clínico y el raciocinio diagnóstico” y que trata de arrojar luces para los odontólogos, de la manera de pensar de los médicos para, con los datos recolectados en la historia clínica, lograr un diagnóstico adecuado y poder indicar un tratamiento que satisfaga el motivo de consulta del paciente.
Este tema se ha convertido en un nuevo paradigma para la odontología ya que nos puede ayudar en gran medida a adquirir esa habilidad tan útil y necesaria. Es por esta razón que se solicita al lector que lea detenidamente este capítulo ya que no se encuentra en ningún otra publicación por los momentos.
En la segunda parte del eBook, se ha desarrollado lo esencial que es conocer y comprender cómo es el esmalte sano y su formación, ya que de allí parte la comprensión del origen de cada defecto, y su clasificación dentro de cada visión.
Prólogo
Luego se describe desde varios ángulos las alteraciones del desarrollo más comunes: hipoplasia del esmalte (la alteración más mencionada y menos comprendida de todas), la hipomineralización molar incisivo, la fluorosis dental, la amelogénesis y la dentinogénesis imperfecta. Cada capítulo con propuestas de tratamientos y acciones clínicas para la mejor comprensión. Pero un capítulo que merece una especial mención es el de “la lesión blanca de caries inicial” (ICDAS 1 y 2), ya que los diagnósticos diferenciales de los defectos del esmalte se efectúa entre todos ellos y con ella. Y claro, siempre se incorporan fotografías de casos clínicos e imágenes de alta calidad como complemento educativo imprescindible para todo clínico.
En fin, se pudiera hablar mucho sobre lo que puede el clínico conseguir y lograr con esta guía práctica que señala el camino hacia el futuro. Sus herramientas se entregan para todo aquel que tenga la visión y la responsabilidad de ver el gran universo que existe en relación a los defectos del desarrollo del esmalte. Millones de pacientes en todo el planeta esperan ser atendidos correctamente por profesionales muy bien capacitados y entrenados, por lo que se debe comentar que cada día se logran avances en el conocimiento y cada investigador y autor suma su talento de la mano de la ciencia para prestar el mejor servicio de salud que merece cada ser humano, porque todos somos “pacientes”.
Bienvenidos mis estimados colegas a este maravilloso mundo que exige comprensión, conocimiento, inspiración, esfuerzo, constancia, concentración, habilidad y corazón.
LOS DEFECTOS DEL DESARROLLO DEL ESMALTE TE ESPERAN…
Objetivos del Ebook
Uno de los objetivos de este eBook es facilitar una ruta lógica, reproducible y eficiente para el diagnóstico clínico diferencial de las más comunes alteraciones del desarrollo del esmalte (DDEs) y lesiones blancas no cavitadas, evitando errores comunes de sobretratamiento o infradiagnóstico.
Así mismo, se desea ampliar la interpretación y la utilidad de este eBook, por lo que también se orienta a:
1.Proporcionar una guía clara, visual y actualizada para el diagnóstico diferencial de las principales alteraciones del esmalte.
2.Brindar herramientas clínicas útiles para distinguir entre hipomineralización, hipoplasia, fluorosis y otras condiciones del desarrollo del esmalte.
3.Establecer criterios basados en evidencia científica que orienten hacia el tratamiento más adecuado en cada caso.
4.Ofrecer al odontólogo recursos visuales y esquemas clínicos que faciliten la educación al paciente y la toma de decisiones terapéuticas.
5.Integrar la ciencia con la práctica diaria, con foco en la prevención, el diagnóstico temprano y el abordaje mínimamente invasivo.

Metodología basada en la evidencia científica
La presente guía ha sido elaborada mediante:
Revisión sistemática de literatura científica actualizada (PubMed, Scopus, Cochrane Library).
Inclusión de artículos de alto nivel de evidencia: revisiones sistemáticas, guías clínicas, ensayos clínicos controlados y estudios observacionales relevantes.
Estudio de las recomendaciones disponibles según el nivel de evidencia y grado de consenso clínico.
Consulta de publicaciones clave como las de la European Academy of Paediatric Dentistry (EAPD), American Academy of Pediatric Dentistry (AAPD), y guías internacionales sobre HMI, fluorosis, Amelogénesis y Dentinogénesis imperfecta.
Todas las referencias consultadas se encuentran al final de la guía en la sección de “Bibliografía”.

Cómo usar esta guía en la práctica diaria
Consulta rápida y estructurada: Cada capítulo incluye tablas, esquemas comparativos, fotografías clínicas y algoritmos diagnósticos para facilitar su lectura
Enfoque por casos clínicos: Se presentan escenarios reales para aplicar el razonamiento clínico
Diagnóstico diferencial claro:
Se destaca lo que es y lo que no es en cada defecto, con claves visuales y clínicas
Recomendaciones prácticas:
Tratamientos sugeridos según tipo, severidad y localización del defecto
Se enfatiza en la identificación, en el razonamiento clínico y el raciocinio diagnóstico
Se ofrece una nueva visión de los defectos del desarrollo del esmalte para los clínicos.
Esta guía está diseñada para brindar a estudiantes y profesionales una herramienta práctica y estructurada que facilite la identificación y el manejo clínico de los defectos del desarrollo del esmalte (DDE). Incluye explicaciones teóricas, esquemas de decisión, tablas comparativas, diferenciación con caries inicial y recomendaciones clínicas. Puede ser consultada como material de referencia durante la atención clínica o como complemento para el estudio académico.

Importancia del diagnóstico precoz y oportuno de las alteraciones del desarrollo del esmalte
Numerosos estudios (Fragelli et al., 2015; Ghanim et al., 2017; Acosta y Natera, 2022) han demostrado que el reconocimiento precoz de estos defectos mejora significativamente los resultados terapéuticos, la satisfacción del paciente y su calidad de vida Es por esto que se hace énfasis en este aspecto tan importante para el paciente como para el profesional
El diagnóstico temprano y oportuno de los defectos del esmalte permite:
Prevenir complicaciones como caries de rápida progresión, hipersensibilidad dental, pérdida estructural por fracturas posteruptivas, alteraciones oclusales, masticatorias, funcionales y problemas psicosociales
Establecer un plan de tratamiento preventivo y restaurador individualizado
Educar a los padres o pacientes sobre la naturaleza del defecto y su pronóstico
Minimizar intervenciones invasivas en dentición joven y evitar procedimientos innecesarios
Conocer la magnitud del problema. Las tendencias indican aumento en la prevalencia y el número de casos
Atenuar los efectos negativos en la calidad de vida y el comportamiento en la consulta odontológica (miedo y ansiedad)
Importancia del diagnóstico precoz y oportuno de las alteraciones del desarrollo del esmalte
Mitigar las consecuencias clínicas de presentar DDE. (fracturas, desgastes, caries y fracasos en los tratamientos, restauraciones atípicas, necesidad de retratamientos y aumento de los costos).
Optar por tratamientos no invasivos y retardar los invasivos lo que disminuye el costo biológico, psicosocial y económico.
Fundamentar la toma de decisiones
Prever la transmisión genética en los casos que aplique.
Cumplir con los principios de ética y responsabilidad propios de una profesión dedicada a la “salud humana”.
La prevalencia mundial de los tres principales defectos (opacidades demarcadas, opacidades difusas e hipoplasias): Dentición primaria 10-49% Dentición permanente 9-68% Lo que indica una “gran población” que demanda atención correcta y oferta de tratamientos acertados y efectivos
Establecer estrategias y nuevos planes de negocios de acuerdo a las necesidades de la población en aumento en todo el mundo
Consecuencias clínicas de los defectos del desarrollo del esmalte
La evidencia consultada es sólida al confirmar que los DDE impactan en gran medida la vida de los pacientes. Cuando no se identifican y manejan adecuadamente, estas alteraciones pueden producir:
Miedo, ansiedad, dolor y desconfianza en la consulta y hacia el profesional.
Hipersensibilidad extrema al frío, calor o tacto (frecuente en Hipomineralización Molar Incisivo, Amelogénesis imperfecta y Dentinogénesis imperfecta).
Fracturas posteruptivas del esmalte, especialmente en molares jóvenes.
Mayor susceptibilidad a caries y erosión debido a la baja resistencia del esmalte afectado.
Dificultad para realizar procedimientos restauradores convencionales debido a la pobre adhesión a superficies afectadas.
Son causas de mordida abierta anterior y otras severas maloclusiones en muchos casos.
Pobre nutrición.
Fallas en el crecimiento y desarrollo del individuo.
Rechazo estético o impacto psicológico negativo, particularmente en dientes anteriores.
Consecuencias clínicas de los defectos del desarrollo del esmalte
Pérdida injustificada de órganos dentarios.
Consecuencias de tipo económico y familiar Fallas en las terapias y múltiples retratamientos.
Además, la presencia de múltiples lesiones puede ser indicativo de condiciones sistémicas o ambientales sufridas durante la odontogénesis, lo que requiere un enfoque clínico integral, multidisciplinario, análisis social y definitivamente, moderno y responsable Todo esto permite al clínico diferenciarse ampliamente, establecer nuevos horizontes, ampliar la oferta de servicios y lograr el prestigio profesional tan anhelado

RAZONAMIENTO CLÍNICO Y RACIOCINIO DIAGNÓSTICO
¿CÓMO PIENSAN LOS MÉDICOS?
UNA HABILIDAD QUE DEBE SER ENSEÑADA


CAPÍTULO 1
RAZONAMIENTO CLÍNICO Y RACIOCINIO DIAG
El presente capítulo es, quizás, junto a los dos textos anteriores, el contenido con mayor valor de este libro y aunque el lector pueda pasarlo por alto, estos textos argumentan a favor de publicaciones como esta, por lo que se recomienda con énfasis leerlo con detalle y tratar de internalizar sus objetivos.
Se reconoce que es un tema muy amplio y relevante para la odontología por lo que parte de los textos expuestos aquí han sido adaptados para este libro Esta es la principal razón para incluirlo y para citar las referencias consultadas y los autores específicamente al final de cada sección del capítulo. Por todo esto es que se resalta la importancia de que el odontólogo le dedique el tiempo adecuado para la recolección de datos necesarios siendo responsable de la información impresa en cada historia clínica

CAPÍTULO 1

1.1 RAZONAMIENTO CLÍNICO ¿CÓMO PIENSAN LOS MÉDICOS?
El razonamiento clínico es un concepto muy difícil de explicar, sin embargo, el personal de salud lo hace a diario sin detenerse a pensar en el proceso que logran con mucha naturalidad.
Desde hace varias décadas se viene investigando el razonamiento clínico en términos de comprender la cognición humana. El conocimiento obtenido por influencia de las ciencias, la teoría de la decisión, la informática y hasta de la Inteligencia artificial, ha permitido una visión amplia del proceso cognitivo, el cual constituye la base de las decisiones diagnósticas y de tratamientos en el área de la salud.
El razonamiento clínico es toda la gama de estrategias cognitivas desarrolladas con el objetivo de buscar una solución clínica adecuada al problema clínico de un paciente e inicia tan pronto como comienza la consulta. Por esto, el médico es capaz de discriminar desde la primera mirada y saludo al paciente y su familia. Es en este escenario, junto con la información dispersa, cuando capta muchos elementos aparentemente desprovistos de trascendencia clínica apreciable y juzga cuáles son importantes. Este conjunto de información se obtiene de los síntomas, los signos examinados o los resultados de las pruebas complementarias solicitadas.
CAPÍTULO 1
Una vez que el médico ha seleccionado la información, esta se traduce como parte de la semántica propia de la terminología médica. Esta información que se considera relevante pasa a constituir la situación problemática de una paciente, es decir, su motivo de consulta
Nombrar los signos y síntomas es insuficiente para la resolución clínica. Es necesario transportarlos al lenguaje médico lo que implica el recuerdo de referentes anatómicos, fisiopatológicos y otros relacionados almacenados en la memoria en forma de prototipos mentales de la enfermedad. Estos son guiones de la enfermedad (Clancey 1983), fueron construidos con base en la teoría-práctica y son ricos en información clínicamente relevante y reúne el modelo conceptual de una determinada patología con características clínicas definidas que la discriminan. De esta forma se organiza la información por el esfuerzo intelectual seleccionando la información importante para el diagnóstico.
1 - Croskerry P Alcanzando la calidad en la toma de decisiones clínicas: estrategias cognitivas y detección de sesgos Medicina Académica de Urgencias 2002
2 - Custers, Eugène JFM Treinta años de guiones de enfermedad: Orígenes teóricos y aplicaciones prácticas profesor de medicina, v 37, núm 5, pág 457-462, 2015
3 - Eddy, David m ; Clanton, Charles H El arte del diagnóstico: resolviendo el ejercicio clínico patológico Revista de Medicina de Nueva Inglaterra, v 306, núm 21, pág 1263-1268, 1982
4 - de Lacalle, A (2024) Pensamiento crítico y razonamiento clínico en enfermería
CAPÍTULO 1
5.- Kassirer JP, Gorry AG. Resolución de problemas clínicos: un análisis del comportamiento. Ann Intern Med. 1978; 89: 245-55.
6.- Kassirer, Jerome P. Razonamiento diagnóstico. Anales de Medicina Interna, v. 110, núm. 11, pág. 893-900, (1989).
7.- Peterson, Michael C. et al. Contribuciones de la historia, el examen físico y la investigación de laboratorio en la elaboración de diagnósticos médicos. Revista occidental de medicina, v. 156, núm. 2, pág. 163 (1992).
Texto escrito por: Gregorio Rodrigues
Revisado por: Camila Gosenheimer Righi Rodrigues G, Righi CG. Razonamiento diagnóstico: Una habilidad que necesita ser enseñada. Marzo 2017 En: https://ebmacademy.wordpress.com/
1.2
RAZONAMIENTO DIAGNÓSTICO O RAZONAMIENTO
CLÍNICO: UNA HABILIDAD QUE DEBE SER ENSEÑADA
El razonamiento diagnóstico, o razonamiento clínico, es una función básica de la práctica médica. La eficiencia de la atención médica depende en gran medida del análisis y la síntesis adecuados de los datos clínicos y de la calidad de las decisiones que implican riesgos y beneficios de las pruebas diagnósticas y del tratamiento. Tanto es así que numerosos estudios demuestran que los fallos cognitivos en la toma de decisiones desencadenan errores diagnósticos, malas intervenciones terapéuticas y resultados insatisfactorios
Los profesionales con insuficiente capacidad de razonamiento clínico no logran detectar la enfermedad que afecta a sus pacientes en un 10 a 15% de los casos. El impacto de esta falla cognitiva fue cuantificado y considerado un factor determinante en el 17% de los eventos clínicos adversos. El diagnóstico erróneo es la segunda causa principal de iatrogenia
CAPÍTULO 1
Por otra parte, cuando el raciocinio clínico está bien realizado, constituye un índice de la calidad de la atención médica. Los beneficios directamente relacionados con un buen razonamiento clínico son:
1. Optimización del tiempo de diagnóstico.
2 El uso racional de las pruebas para prescindir de investigaciones innecesarias y reducir los costos operativos y los riesgos potenciales de efectos adversos.
3. Aumentar la resolución del problema del paciente, aumentando su satisfacción.
4 Aumento de la autosatisfacción profesional, cuando la lógica de la conclusión es adecuada.
Ante esto, es natural que una de las tareas fundamentales atribuidas a los educadores médicos sea precisamente capacitar a los estudiantes para desarrollar esta habilidad. Tradicionalmente, sin embargo, se ha considerado que las habilidades cognitivas necesarias para este proceso suelen ser suficientemente adquiridas por los estudiantes de forma absolutamente tácita, sin intervención activa ni consciente de los sujetos implicados
1 - Aiken, Linda H et al Niveles educativos de enfermeras hospitalarias y mortalidad de pacientes quirúrgicos Jama, v 290, núm 12, pág 1617-1623, 2003
2 - Coderre, S , et al (2003) Estrategias de razonamiento diagnóstico y éxito diagnóstico Educación médica, 37(8), 695-703
3 - Leape, Lucian L , et al "La naturaleza de los eventos adversos en pacientes hospitalizados: resultados del Estudio de práctica médica de Harvard II" New England Journal of Medicine 324 6 (1991): 377-384
CAPÍTULO 1
Texto escrito por: Gregorio Rodrigues
Revisado por: André Luis Ferreira Azeredo-da-Silva y Camila Gosenheimer Righi
Rodrigues G, Azeredo-da-Silva ALF, Righi CG. Razonamiento diagnóstico: Una habilidad que necesita ser enseñada. Diciembre 2016 En: https://ebmacademy.wordpress.com/
Rodrigues G, Righi CG. Raciocinio Diagnóstico: una habilidad que precisa ser enseñada. Marzo de 2017 In: https://ebmacademy.wordpress.com
1.3 LAS 6 EXCUSAS MÁS UTILIZADAS PARA JUSTIFICAR PRÁCTICAS NO BASADAS EN EVIDENCIA
En la práctica de la salud basada en la evidencia, los profesionales orientan sus decisiones en base a textos con la mejor evidencia científica disponible (o al menos debería ser así). Por supuesto, hay que tener en cuenta otros factores a la hora de indicar cualquier tipo de intervención sanitaria, como el coste, la conveniencia posológica, el perfil de eventos adversos y los valores y preferencias del paciente y su familia.
El médico sigue siendo un profesional basado en la evidencia si tiene todo esto en cuenta, siempre que sea claro para sí mismo y para el paciente qué tipo de expectativas realistas puede tener para cada opción terapéutica, considerando los conocimientos más actualizados y de estudios bien realizados sobre un tema particular.
CAPÍTULO 1
En muchas áreas, sin embargo, los profesionales creen que están siendo científicos al indicar intervenciones y pruebas, cuando, en realidad, están utilizando otras justificaciones que no se consideran prácticas basadas en evidencia. Sabemos que la toma de decisiones puede estar basada o influenciada por varios factores en el mundo real, como la creencia de que comprender los mecanismos y tratamientos de la enfermedad permitiría predecir de manera confiable cuándo funcionará un tratamiento y cuándo no (sería bueno si esta lógica funcionara).
A continuación, se presenta una lista de situaciones que pueden apoyar las decisiones de los profesionales de la salud:
1.Plausibilidad fisiopatológica (si actúa sobre el mecanismo de la enfermedad, debe funcionar).
2.Plausibilidad farmacodinámica (si el mecanismo de acción del fármaco tiene sentido para esta enfermedad, entonces debe funcionar).
3.Experiencia empírica (lo hago así y veo que funciona, o que no).
4.Inercia de entrenamiento ("así aprendí en la universidad").
5.Influencia de los líderes de opinión (“Dijo el Dr. Fulano de tal que este es el nuevo tratamiento a utilizar…”). “No es lo que dice la eminencia, es lo que indica la evidencia” (2002).
6.Influencia de la publicidad de la industria farmacéutica y de dispositivos (“Este nuevo tratamiento doctor, es lo último para este problema de salud. Existen estos estudios que prueban su eficacia. Debe actualizar su práctica y abandonar el tratamiento tradicional”).
CAPÍTULO 1
Si bien estas motivaciones tienen su lugar, ninguna de ellas debe usarse de forma aislada para justificar decisiones de salud. Por otra parte, la aplicación de los métodos anteriores para difundir y consolidar prácticas que realmente se basen en la mejor evidencia disponible puede ser beneficiosa, siempre que la base sea un cuerpo sólido de evidencia.
Por ejemplo: una vez que existe evidencia definitiva (conjunto de ensayos clínicos aleatorizados, controlados con placebo y metanálisis de los mismos), sobre la eficacia y seguridad de una intervención, como el ácido acetilsalicílico (AAS) para el tratamiento del infarto agudo de miocardio, este uso puede ser sensibilizado entre los profesionales de la salud presentando las justificaciones descritas anteriormente:
La causa del infarto de miocardio es la aterotrombosis; tiene sentido actuar sobre esta causa (plausibilidad fisiopatológica).
El AAS es un agente antiplaquetario que actúa sobre el ciclo del ácido araquidónico al reducir la producción de tromboxano A2, sustancia que induce la agregación plaquetaria; por tanto, el AAS reduce la tendencia a formar trombos vasculares (plausibilidad farmacodinámica).
He estado tratando pacientes con SAA y he observado que el fármaco es generalmente bien tolerado (experiencia empírica).
En la universidad, mi profesor de cardiología me presentó la base de evidencia para el uso de AAS, así fue como aprendí a tratar el infarto de miocardio (inercia de entrenamiento).
CAPÍTULO 1
El Dr. Fulano presentó una conferencia en la que defendió el uso de AAS para casos de infarto de miocardio (hacedores de opinión o líderes de opinión).
La campaña de marketing de este medicamento que utiliza AAS como principio activo se basa correctamente en conocer la acción del medicamento sobre la enfermedad y en los estudios clínicos que demuestran su eficacia y seguridad
Pero cuidado: este ciclo virtuoso de usar diferentes formas de justificación para el uso de un tratamiento sólo funciona si hay una base verdadera.
Es decir, debe existir realmente una demostración de eficacia y seguridad de una intervención a través de un conjunto de estudios clínicos de buena calidad con bajo riesgo de errores sistemáticos (sesgo) o errores aleatorios (error de muestreo).
Texto escrito por André Ferreira Azeredo https://ebmacademy.wordpress.com/
CAPÍTULO 1
1.4 CONCLUSIONES
1. Las decisiones deben basarse en la evidencia, nunca en las opiniones.
2. Las decisiones deben ser inteligentes.
3. Se debe evaluar las alternativas y de esta manera, tomar la mejor decisión.
4. Se debe transferir la evidencia científica a la práctica clínica.
5. Se debe realizar “siempre” una correcta historia clínica, basada en las definiciones adecuadas.
6. Esto obliga a utilizar el raciocinio de la mano de los criterios clínicos para llegar a un diagnóstico clínico y diferencial.
7. Para todo esto es un requisito “imperioso” la capacitación con el mayor nivel posible.
8. En este proceso se requiere de conocimiento, análisis y lógica.
9. Y se debe reconocer que el raciocinio clínico depende del cansancio del profesional, del estrés, de la falta de tiempo, de la empatía y responsabilidad del profesional, y de las emociones de este.
2
ANATOMÍA Y FISIOLOGÍA DEL ESMALTE Y LA DENTINA
Es muy importante poder repasar y refrescar ciertos conceptos para poder obtener los beneficios del estudio, el entrenamiento a conciencia y la superación profesional. Es la razón por la que se presentan los siguientes fundamentos biológicos para el diagnóstico clínico diferencial de los defectos del desarrollo dental.


CAPÍTULO 2
ANATOMÍA Y FISIOLOGÍA DEL ESMALTE Y LA DENTINA
Es muy importante poder repas y refrescar ciertos concept para poder obtener los benefici del estudio, el entrenamiento conciencia y la superaci profesional. Es la razón por que se presentan los siguient fundamentos biológicos para diagnóstico clínico diferencial los defectos del desarrollo dent
2.1 FORMACIÓN DE
ESMALTE:
FASES DE LA AMELOGÉNES
La amelogénesis es el proce biológico altamente regulado p el cual se forma el esmalte, tejido más duro del cuer humano, pero también uno de l más vulnerables durante formación

CAPÍTULO 2
Fases de la Amelogénesis
1.Fase presecretora
Diferenciación de las células del epitelio interno del órgano del esmalte en ameloblastos.
Inducción molecular mediada por proteínas como BMPs, FGFs, y SHH.
2.Fase secretora
Se forma la matriz del esmalte compuesta principalmente por amelogenina, enamelina, ameloblastina, tuftelina y amelotina. Esta matriz es secretada por los ameloblastos.
3.Fase de transición
Disminución de la actividad secretora.
Inicia la reabsorción parcial de la matriz proteica para dar paso a la mineralización.
4.Fase de maduración
Entrada intensiva de iones como Ca²⁺ y PO₄³ .
Formación de cristales de hidroxiapatita altamente organizados.
Intervienen proteínas como MMP-20 y KLK4.
Una interrupción en cualquiera de estas fases puede dar lugar a defectos cualitativos o cuantitativos del esmalte.
CAPÍTULO 2
2.2 FORMACIÓN DE LA DENTINA: FASES DE LA DENTINOGÉNESIS
La dentinogénesis ocurre antes y durante la formación del esmalte La dentina es menos mineralizada que el esmalte, pero esencial en la transmisión de estímulos.
1 Etapas clave:
Inicia con la diferenciación de odontoblastos derivados de células mesenquimatosas de la papila dental.
Formación de la dentina primaria, secundaria (post-erupción) y terciaria (reparativa)
Las proteínas más abundantes incluyen fosfoproteínas de la dentina (DPP), colágeno tipo I y proteínas no colágenas.
Una Dentinogénesis defectuosa puede presentarse clínicamente como dentinogénesis imperfecta o hipoplasia de la dentina.
2.3 INTERACCIONES EPITELIO-MESENQUIMATOSAS
Las señales epitelio-mesenquimatosas son esenciales en el desarrollo de estructuras dentales.
Genes clave: AMELX, ENAM, DSPP, DLX3, MSX1, PAX9.
Alteraciones en estas vías pueden generar síndromes o defectos estructurales aislados.
CAPÍTULO 2
2.4 FISIOLOGÍA DE LA MINERALIZACIÓN
El esmalte contiene 96% de minerales, principalmente hidroxiapatita.
La mineralización depende de:
Presencia de proteínas reguladoras.
Equilibrio ácido-básico.
Transporte iónico activado por ameloblastos.
La mineralización incompleta da lugar a hipomineralización, como ocurre en la HMI y la Amelogénesis Imperfecta tipo hipomadura.
2.5 CARACTERÍSTICAS HISTOLÓGICAS Y CLÍNICAS DEL ESMALTE SANO
Parámetro
Característica del esmalte sano
Color Blanco marfil, translúcido y brillante
Superficie Lisa y homogénea
Espesor promedio 1.5 – 2 mm en zonas oclusales
Dureza (Knoop) 343–431
Permeabilidad Baja
Composición mineral Hidroxiapatita organizada 96%
Presencia de periquematías
Normal en dientes recién erupcionados
CAPÍTULO 2
El esmalte no posee capacidad de reparación biológica En condiciones normales, no presenta opacidades, manchas ni irregularidades superficiales
Las líneas de Retzius reflejan el ritmo circadiano del depósito de esmalte
Anomalías marcadas en el esmalte pueden evidenciar enfermedades sistémicas en el desarrollo dental.
2.6 DIFERENCIAS ENTRE HIPOPLASIA E HIPOMINERALIZACIÓN
Característica
Tipo de defecto
Origen
Aspecto clínico
Cuantitativo
Falla en la secreción de matriz
Depresiones, fisuras, pérdida de volumen
Cualitativo
Superficie
Rugosa, interrumpida o ausente
Falla en la maduración mineral
Opacidades blancas, crema, amarillas o marrones
Superficie generalmente intacta pero porosa
Resistencia mecánica
Disminuida por falta de estructura
Disminuida por porosidad interna y bajo contenido mineral
Diagnóstico
Clínico y visual
Clínico, con posible ayuda de imagenología
CAPÍTULO 2
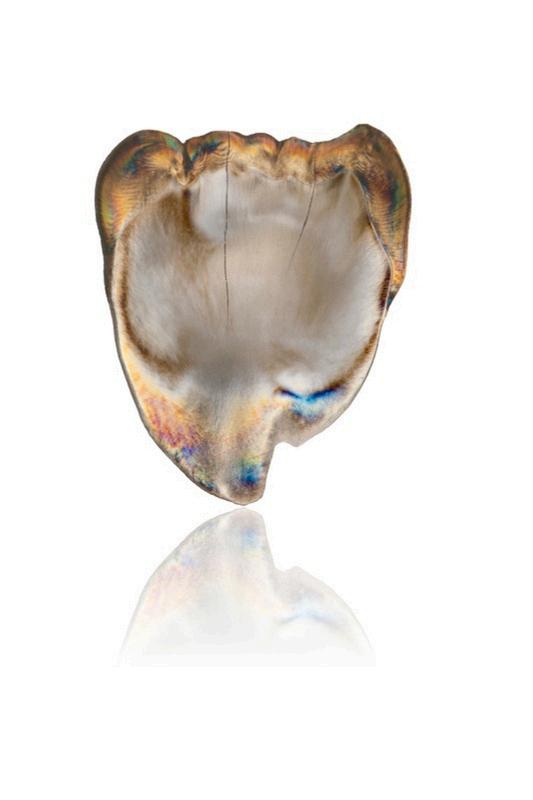
2.7 CASOS CLÍNICOS DE REFERENCIA
Esmalte sano donde se pueden apreciar las características superficiales del tejido adamantino.
CAPÍTULO 2
2.7 CASOS CLÍNICOS DE REFERENCIA
Esmalte sano donde se pueden apreciar las características superficiales del tejido adamantino


CLASIFICACIÓN GENERAL
DE LOS DEFECTOS
DEL
DESARROLLO DEL ESMALTE (DDE)
Los DDE pueden clasificarse desde varios puntos de vista. Es el consenso de muchos autores el lograr su identificación, diagnóstico y clasificación de manera macroscópica.


CAPÍTULO 3
CLASIFICACIÓN GENERAL DE LOS DEFECTOS DEL DESARROLLO DEL ESMALTE (DDE)
3.1 DEFECTOS CUANTITATIV
(HIPOPLASIA DEL ESMALTE)
Definición:
Se refiere a una reducción en cantidad de esmalte formado consecuencia de una alterac durante la fase secretora de amelogénesis.
Manifestaciones clínicas:
Surcos, líneas o depresion lineales, circulares u ovaladas
Fisuras o cavidades irregulare
Fosas o áreas de esma ausente en zonas localizadas
Bordes ásperos, rugos redondeados y fracturables.
Causas frecuentes:
Enfermedades sistémicas en infancia (sarampión, varice condición celíaca).
Deficiencias nutriciona severas (calcio, vitamina D).

Parto prematuro y bajo peso al nacer.
CAPÍTULO 3
3.2 DEFECTOS CUALITATIVOS (HIPOMINERALIZACIÓN DEL ESMALTE)
Definición:
Defecto en la calidad o grado de mineralización del esmalte, asociado a disfunción en la fase de maduración de los ameloblastos.
Manifestaciones clínicas:
Opacidades demarcadas o difusas blancas, amarillas o marrones.
Superficie aparentemente intacta pero porosa. Mayor susceptibilidad al desgaste y caries.
Hipersensibilidad térmica y a estímulos táctiles. Presencia de fracturas posteruptivas.

CAPÍTULO 3
3.3 FACTORES ETIOLÓGICOS: PRENATALES, PERINATALES Y POSTNATALES
Etapa Factores frecuentes Ejemplos
Prenatal Infecciones maternas, hipovitaminosis, uso de tetraciclinas
Rubéola, deficiencia de vitamina D
Perinatal Asfixia, parto prematuro, hipoxia neonatal
Nacimiento prematuro, trauma obstétrico
Postnatal Desnutrición, fiebre alta, enfermedades infecciosas
Sarampión, gastroenteritis crónica, condición celíaca
CAPÍTULO 3
3.4 ÍNDICE DDE MODIFICADO (FDI, 2001)
El Índice DDE Modificado (Modified Developmental Defects of Enamel), propuesto por la FDI y adaptado por la OMS, es una herramienta diagnóstica útil en epidemiología y clínica. Permite codificar defectos visibles del esmalte. Este índice agrupa a los DDE en: opacidades demarcadas (ODE), hipoplasias y opacidades difusas (ODI).
Las ODE, en la literatura, denominadas hipomineralizaciones, pueden tener por apellido el tipo de dientes afectados Por ejemplo: hipomineralización molar incisivo (HMI), hipomineralización del segundo molar primario (HSMP), e hipomineralización de molares deciduos (HMD).
A este índice DDEm se le debe añadir la evaluación de:
Fractura posteruptiva
Restauración atípica
Molar extraído por el defecto
Caries atípica
Código
0 Esmalte normal
Descripción del defecto
1 Opacidad demarcada blanca o crema
2 Opacidad demarcada color amarillo/marrón
3
4
5
6
Opacidad difusa: líneas blancas de opacidad que siguen las líneas de desarrollo de los dientes. Puede ocurrir confluencia de líneas adyacentes.
Parche: áreas nubosas irregulares de opacidad sin márgenes bien definidos.
Confluente: irregularidades difusas que se confunden en un área blanca tiza que se extiende de mesial a distal, cubren toda la superficie o están confinadas a un área localizada de la superficie dental.
Confluente/parche + pigmentación + pérdida de esmalte: cambios poseruptivos de color o pérdida de esmalte relacionada solo con áreas hipomineralizadas. Por ejemplo, apariencia de pérdida en fosas o áreas amplias de esmalte opacidades demarcadas por esmalte blanco tiza o pigmentado.
Hipoplasias: espesor reducido del esmalte y localizado. Fosas únicas o múltiples, superficiales o profundas aisladas u organizadas horizontalmente a través de la superficie dental y 2) surcos simples o múltiples, estrechos o amplios (máximo 2 mm), o ausencia parcial o completa de esmalte sobre un área considerable de dentina. El esmalte de espesor reducido puede ser traslúcido u opaco.
7 Fosas
8 Con ausencia total o parcial del esmalte
Código
9 Cualquier otro defecto Apariencia anormal en el esmalte
Combinaciones:
A Demarcada y difusa
B Demarcada e hipoplasia
C Difusa e hipoplasia
D Los tres defectos
Extensión: La extensión del defecto es la suma visual de todas las áreas afectadas y luego relacionadas con el área total de la superficie visible.
CAPÍTULO 3
3.5 EPIDEMIOLOGÍA MUNDIAL Y REGIONAL
Después de la caries dental, los DDE son las patologías más frecuentes en la corona del diente luego de la caries dental; sin embargo, los datos disponibles no son exactos y no se puede tener una visión global exacta de la prevalencia.
La prevalencia de los DDE ha aumentado en las últimas décadas, atribuida a factores ambientales, nutricionales y uso excesivo de flúor.
Datos relevantes:
Las hipoplasias del esmalte, las ODE y las ODI en dentición primaria van del 10% al 49%, y en dentición permanente del 9% al 68% sin diferencia en el género.
Hipoplasia del esmalte: 20–40% en dentición temporal.
HMI (Hipomineralización molar-incisivo): 13–25% en Europa y Latinoamérica.
Fluorosis dental: hasta 60% y más en zonas con fluoruración natural alta (>1.5 ppm)
Se considera que la falta de estandarización de los evaluadores y el subregistro colaboran con la inexactitud de los datos y el desconocimiento del problema.
CAPÍTULO 3
3.6 UTILIDAD CLÍNICA DE LA CLASIFICACIÓN GENERAL DE LOS DEFECTOS DEL DESARROLLO DEL ESMALTE (DDE)
Facilita la identificación y el diagnóstico de los DDE
Permite una evaluación estandarizada en contextos clínicos y de investigación
Es clave para decidir el enfoque terapéutico adecuado.
Facilita el seguimiento longitudinal del paciente pediátrico
RESUMEN COMPARATIVO:
HIPOPLASIA VS. HIPOMINERALIZACIÓN
Característica
Hipoplasia
Fase afectada Secretora
Tipo de defecto Cuantitativo
Aspecto clínico
Color
Depresiones, fisuras, bordes irregulares y redondeados
Color normal o ligeramente opaco
Integridad del esmalte Faltante o interrumpida
Sensibilidad
Hipomineralización
Maduración
Cualitativo
Opacidades bien delimitadas
Blanco, crema, amarillo, marrón
Presente pero frágil y poroso
Variable Alta
HIPOPLASIA DEL ESMALTE
Diagnóstico clínico, etiopatogenia y abordaje terapéutico del defecto más mencionado en la profesión odontológica y quizás, el menos acertado.


CAPÍTULO 4
HIPOPLASIA DEL ESMALTE
4.1 DEFINICIÓN Y CARACTERIZACIÓN CLÍNICA
La hipoplasia del esmalte es defecto estructural de o cuantitativo, que se traduce en disminución del volumen o esp del esmalte, debido a una altera durante la fase secretora d amelogénesis
Se manifiesta clínicamente por:
Surcos, líneas o depresi lineales, circulares u ovalad
Fisuras o cavidades irregula
Fosas o áreas de esm ausente en zonas localizada
Bordes ásperos, rugo redondeados y fracturables
4.2 ETIOPATOGENIA
¿QUÉ ORIGINA LA HIPOPLAS

La hipoplasia puede tener o sistémico, local o genético. Ocurre cuando hay interrupción o disfunción en la actividad secretora de los ameloblastos durante el desarrollo del esmalte.
CAPÍTULO 4
FACTORES SISTÉMICOS
Tipo de factor
Infecciones prenatales
Déficit nutricional
Enfermedades exantemáticas
Prematurez y bajo peso
Intoxicación por flúor
Plomo
Ejemplos
Rubéola, sífilis congénita
Hipocalcemia neonatal, fósforo, vitamina A o D
Sarampión, varicela, escarlatina
Disfunción orgánica multisistémica
Fluorosis severa (interferencia en fase secretora)
Malnutrición
Factores locales:
Trauma dental en dentición primaria → Diente de Turner (ver Capítulo 9).
Infección periapical primaria → daño al esmalte en el germen sucesor (ver Capítulo 9).
Cirugía → trauma o daño al esmalte en el germen sucesor.
CAPÍTULO 4
4.3 CLASIFICACIÓN CLÍNICA DE LA HIPOPLASIA DEL ESMALTE
Tipo morfológico
Lineal
Puntiforme
Generalizada
Localizada
4.4
Descripción
Líneas paralelas al margen incisal, horizontales, únicas o múltiples
Fosetas múltiples agrupadas, sobre todo en incisivos o molares
Superficie con grandes zonas de esmalte ausente o irregular
Áreas circunscritas, únicas, muchas veces por trauma o infección local
DIFERENCIA CON OTROS DEFECTOS
Integridad del esmalte
Interrumpida
Color Normal
Superficie
Preservada pero débil
Blanco, amarillo, marrón
Preservada con opacidades difusas
Blanco tiza, patrón moteado
Irregular o ausente Lisa pero blanda Lisa, moteada, simétrica
CAPÍTULO 4
4.5 MÉTODOS DE DIAGNÓSTICO CLÍNICO Y RADIOGRÁFICO
Evaluación clínica:
Inspección visual con buena iluminación y secado dental.
Transiluminación para mejor contraste
Anamnesis detallada (edad, enfermedades sistémicas, traumas, etc.).
Fotografía clínica para registro y monitoreo.
Diagnóstico por imagen:
Radiografías periapicales: Se observa menor espesor de esmalte.
CBCT (en casos complejos):
Útil para evaluar mineralización y morfología 3D.
4.6 IMPLICACIONES
FUNCIONALES Y ESTÉTICAS
Hipersensibilidad dental (al frío, ácido y tacto)
Mayor retención de placa bacteriana
Mayor susceptibilidad a caries temprana.
Compromiso estético en sectores anteriores
Alteración en oclusión por desgaste y pérdida de estructura.
4.7 TRATAMIENTO Y MANEJO
CLÍNICO
La elección del tratamiento depende de:
Grado de afectación
Edad del paciente
Cooperación del niño
Compromiso funcional o estético
CAPÍTULO 4
OPCIONES DE TRATAMIENTO
Tipo de defecto
Leve (pits aislados)
Abordaje terapéutico
Selladores de resina fluida, infiltración de resina, resinas compuestas o composites, control de biopelícula
Moderado Resinas compuestas con técnica de estratificación
Extenso
Estético anterior
Coronas de acero en molares primarios / ionómero en dentición mixta. Prótesis y tratamientos invasivos para restablecer función
Infiltración de resina, resinas estéticas, carillas directas o microabrasión del esmalte
Es importante resaltar que en el tejido hipoplásico la adhesión “no” se ve afectada ya que el esmalte no presenta alteración en el contenido de minerales, por lo que el grabado ácido y cualquier procedimiento adhesivo se puede realizar con cualquier técnica conocida.
Es por ello que la selección del mejor tratamiento para los dientes permanentes jóvenes hipoplásicos, depende del análisis de cada caso en particular que incluya la extensión de la lesión, la oclusión del paciente, la estética y el conocimiento y experiencia del profesional para tomar correctas decisiones.
CAPÍTULO 4
4.8 CASOS CLÍNICOS DE REFERENCIA
Hipoplasia celíaca

CAPÍTULO 4
4.8 CASOS CLÍNICOS DE REFERENCIA
Hipoplasia sistémica

HIPOMINERALIZACIÓN DEL ESMALTE
Enfoque clínico y científico sobre un defecto de creciente prevalencia: diagnóstico, etiopatogenia y manejo clínico.


CAPÍTULO 5

CAPÍTULO 5
Posibles factores etiológicos:
Enfermedades respiratorias crónicas en los primeros 3 años de vida.
Nacimiento prematuro y bajo peso al nacer
Uso prolongado de antibióticos (amoxicilina/Ac. clavulánico).
Trastornos metabólicos, hipoxia neonatal
Factores ambientales o tóxicos (dioxinas, BPA).
5.3 HIPOMINERALIZACIÓN MOLAR-INCISIVO (HMI).
Es una subcategoría clínica bien definida de hipomineralización que afecta principalmente a los primeros molares permanentes y los incisivos. Los defectos también pueden observarse en los segundos molares primarios y la punta de la cúspide de los caninos permanentes.
Características clínicas:
Opacidades bien delimitadas (blancas, cremas, amarillas o marrones).
Fractura posteruptiva del esmalte.
Alta hipersensibilidad térmica y táctil.
Dolor durante la masticación.
Dificultad para anestesiar localmente.
Compromiso funcional y estético.
Posibles fracturas posteruptivas.
Restauraciones atípicas.
CAPÍTULO 5
5.4 CLASIFICACIÓN CLÍNICA DE LA HIPOMINERALIZACIÓN
Tipo de hipomineralización
Descripción clínica
Severidad
Leve
Moderada
Severa
Opacidades blancas bien delimitadas, sin fractura
Opacidades de esmalte en los primeros molares permanentes en áreas libres de fuerzas masticatorias (< 30% de la superficie de esmalte)
No hay hipersensibilidad dental
No hay lesiones de caries asociadas al defecto
Si los incisivos están afectados, las lesiones son muy pequeñas
Opacidades amarillentas o marrones en las caras oclusales, con posible fractura parcial (31 al 49% del esmalte está afectado)
Puede haber hipersensibilidad dental
Puede haber lesiones de caries asociadas al defecto
Se presenta queja estética
Fractura extensa con exposición de dentina
(>50% del esmalte afectado)
Hipersensibilidad y presencia de dolor
Presencia de lesiones de caries asociadas al defecto y restauraciones múltiples
Destrucción de la corona que puede involucrar al tejido pulpar
Se presenta queja estética
Baja
Media
Alta
CAPÍTULO 5
5.5 DIFERENCIACIÓN CLÍNICA CON OTROS DEFECTOS
Característica
Tipo de defecto Cualitativo
Presencia de esmalte
Color
Presente pero poroso
Cuantitativo
Faltante o interrumpido
Blanco, crema, amarillo, marrón Color normal
Fragilidad Alta
Patrón de distribución
Asimétrico
5.6 DIAGNÓSTICO CLÍNICO
Métodos diagnósticos:
Cualitativo
Presente
Blanco tiza moteado
Variable Baja
Localizado o generalizado
Examen clínico visual tras secado dental.
Simétrico
Valoración de la hipersensibilidad con aire o estímulos térmicos.
Criterios de restauración.
Historia médica del paciente: infecciones, medicamentos, nacimiento prematuro.
Consideraciones: Fotografías clínicas de seguimiento.
Registro con índice HMI (European Academy of Paediatric Dentistry)
CAPÍTULO 5
5.7 IMPLICACIONES CLÍNICAS Y FUNCIONALES
Alta prevalencia de dolor e hipersensibilidad crónica.
Fracaso frecuente de restauraciones tradicionales.
Elevada incidencia de caries secundaria.
Posibilidad de fracturas posteruptivas.
Dificultades anestésicas locales.
Impacto negativo en la calidad de vida infantil.
Posible mordida abierta anterior.
5.8 TRATAMIENTO Y MANEJO CLÍNICO
El tratamiento debe adaptarse a la severidad, la edad y el nivel de cooperación del paciente.
OPCIONES TERAPÉUTICAS
Severidad
Leve
Moderada
Severa
Estético anterior
Tratamiento sugerido
Selladores de resina, barnices de flúor, desensibilización
Restauraciones adhesivas con resinas o vidrio
ionomérico de alta viscosidad, barnices de flúor, desensibilización.
Coronas de acero (temporales), zirconia, ionómeros modificados, restauraciones de PMMA reforzado con Grafeno, resina compuesta.
Carillas directas de resina, microabrasión, infiltración de resína
En todos los niveles de severidad se debe indicar CPP-ACP, fosfopéptidos + flúor.
CAPÍTULO 5
PREVENTIVAS
Uso diario de pastas dentales fluoruradas y enjuagues fluorurados.
Uso de dentífricos con fosfopéptidos de caseína con calcio y fosfato amorfo en pacientes con sensibilidad moderada a estímulos externos. Con estas cremas dentales se persigue la saturación del medio bucal para aumentar el transporte de minerales hacia el esmalte.
Aplicación de barniz de flúor (5%) 22600 ppm desde la primera cita y cada 3 o 6 meses en pacientes con hipersensibilidad espontánea.
S ll l l id i
Utilizar el sellado dentinario para controlar la hipersensibilidad dentinaria. Evaluar el uso de nitrato de potasio con flúor para herramienta para la hipersensibilidad.
Ante fracturas posteruptivas de paredes en molares y las fallas de los materiales restauradores, se debe recurrir al uso de bandas de ortodoncia y obturación con vidrio ionomérico de manera provisional o como restauración hasta que se pueda definir los pasos a seguir.
Aplicación de sellantes de fosas y fisuras en pacientes con molares totalmente erupcionados.

Aplicación de ionómero de vidrio en molares parcialmente erupcionados. Posible uso de bandas de ortodoncia para reconstruir paredes, preservar la vitalidad pulpar y la integridad del molar.
CAPÍTULO 5
RESTAURADORA
Uso de barniz de flúor previo a la cita de restauración.
Indicación de AINES una hora antes del tratamiento.
Uso de ARTICAÍNA como anestésico local. Si el paciente aún presenta dolor se debe colocar una restauración temporal con ionómero de vidrio la cual debe permanecer varias semanas.
Los defectos en los incisivos se corrigen con infiltración de resina o restauraciones de acuerdo al criterio del clínico.
Puede indicarse blanqueamiento dental con precaución y criterio
Se recomienda el uso de adhesivos autograbantes
Se recomienda el pretratamiento con hipoclorito de sodio al 5,25% durante 1 minuto previo al grabado ácido para mejorar la adhesión debido a la presencia de gran cantidad de proteínas en la superficie del esmalte.
Confección de coronas para molares con defectos extensos. Evaluar materiales como resina compuesta, acero, zirconia, PMMA reforzado con grafeno.
EXTRACCIONES
Cuando la HMI es severa, se presenta necrosis pulpar o pulpitis irreversible debe considerarse la extracción como alternativa de tratamiento

Previamente debe realizarse un estudio radiográfico, evaluar la presencia de terceros molares y el grado de desarrollo de los segundos molares
CAPÍTULO 5
8.5 a 9 años de edad es la ventana ideal para la extracción (se debe vigilar formación de furca de segundos molares).
Se debe evitar supraerupción de antogonistas.
Utilizar el conocimiento de odontopediatría y mucho sentido común.
El especialista en ortodoncia debe ser incluido en el equipo de trabajo, instruido en este importante tema y buscar su participación activa en las decisiones y acciones clínicas propuestas por la literatura como la exodoncia temprana de los primeros molares permanentes y erupción guiada del segundo molar permanente a posición del primer molar.
En todos los casos de HMI se debe educar a los padres sobre las medidas preventivas e implicaciones clínicas y sociales de acuerdo a la edad del paciente y sus diferentes etapas. Se debe sugerir una dieta libre de azúcares añadidos y de alimentos muy duros como chupetes, caramelos, palomitas de maíz, hielo, semillas, alimentos tostados y otros que puedan inducir fracturas.

CAPÍTULO 5
5.9 CASOS CLÍNICOS DE REFERENCIA
Cortes de un molar con presencia de hipomineralización en su cara vestibular donde se evidencia el daño producido por la fractura posteruptiva bajo las cargas oclusales y funcionales.

Foto: Od. Alfredo Natera



Cortes donde se evidencia la diferencia entre tejido adamantino bien mineralizado y el hipomineralizado, haciendo notable la razón de su falla mecánica bajo las fuerzas oclusales y masticatorias.

Foto: Od. Alfredo Natera






La misma foto anterior con transiluminación. Se puede observar la desorganización del tejido hipomineralizado.


Transiluminación con luz UVA



Método de transiluminación utilizado para determinar extensión del defecto y profundidad. Técnica muy útil para la toma de decisiones y mejorar la probabilidad de éxito de los tratamientos propuestos. Foto: Od. Alfredo Natera


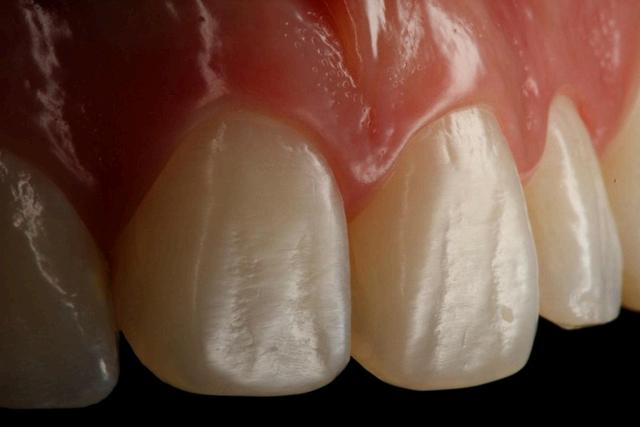
Hipomineralización Molar Incisivo leve

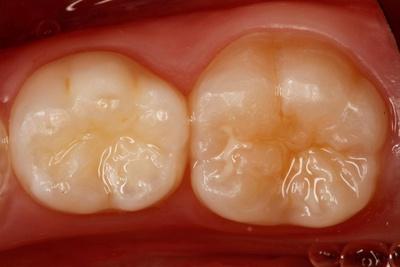



Hipomineralización Molar Incisivo moderado

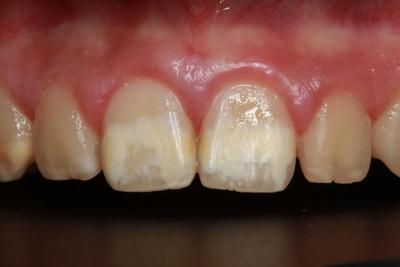




Hipomineralización Molar Incisivo severo





FLUOROSIS DENTAL
Enfoque clínico y científico sobre un defecto de creciente prevalencia: diagnóstico, etiopatogenia y manejo clínico.


CAPÍTULO 6
FLUORO
6.1 DEFINICIÓ CARACTERÍS
La fluorosis den desarrollo del e por hipominera una ingesta ex de flúor (norm agua de con amelogénesis, formación y esmalte. Esta porosidad subs dental, con severidad segú de la exposición
6.2 ETIOPAT OCURRE?
La fluorosis de cualitativo del durante la form de la matriz am exposición cró flúor sistémico años de vida años).

CAPÍTULO 6
Se manifiesta clínicamente como opacidades difusas blancas (sin márgenes definidos), con pérdida de translucidez, que pueden avanzar hacia pérdida estructural del esmalte en casos severos.
El flúor puede disminuir la concentración de iones libres de calcio, por lo que aumenta el contenido de proteínas en el esmalte.
El exceso de flúor sistémico altera la función de los ameloblastos, interfiriendo con la maduración del lt l li i ió d
Esto genera una hipomineralización subsuperficial, responsable del característico aspecto opaco, con solubilidad reducida del esmalte.
Fuentes comunes de flúor:
Agua potable fluorada (>1-1.5 ppm).
Ingesta de pastas dentales en niños pequeños.
Suplementos fluorados sin control profesional. Alimentos procesados preparados con agua fluorada. Ingesta de té o pescados en áreas de alta exposición en edades de riesgo.

CAPÍTULO 6
6.3 CLASIFICACIÓN SEGÚN DEAN
Esta clasificación es la más conocida y utilizada. Es muy útil en trabajos epidemiológicos y estudios en poblaciones, aunque también es reconocida por muchos clínicos.
Grado de fluorosis
Descripción clínica
Normal Esmalte traslúcido, blanco nacarado
Muy leve
Pequeñas opacidades blancas, ≤25% del diente
Leve
Opacidades dispersas, ≤50% del diente
Moderada
Severa
Opacidades extensas con superficie áspera, pigmentación ocasional
Manchas marrones, pérdida estructural, picaduras, esmalte muy frágil
CAPÍTULO 6
6.4 ÍNDICE DE THYLSTRUP-FEJERSKOV (TF) PARA FLUOROSIS
DENTAL
Este índice es más amplio que el de DEAN y consta de 10 grados partiendo del esmalte normal como grado “0”. Es muy útil para planificar los distintos tratamientos ya que compara la histopatogenia con el aspecto clínico, pero que esto no asuste al lector porque si bien reviste cierta complejidad su aprendizaje, no es mucho mayor, y una vez comprendido, se puede reconocer lo que sucede en cada grado de severidad lo que impulsa al clínico a un mayor éxito
TF 0 Esmalte normal, superficie lisa, translúcida y brillante sin signos visibles de fluorosis.
TF 1 Líneas opacas blancas muy finas en la superficie del esmalte, visibles solo en luz oblicua
TF 2 Opacidades blancas más visibles, pero aún limitadas a áreas aisladas del esmalte Sin pérdida de estructura
TF 3 Opacidad blanca difusa cubriendo más del 50% de la superficie del diente El esmalte mantiene su integridad
TF 4
Opacidad generalizada con algunas superficies mostrando pérdida discreta de estructura en forma de desgaste
TF 5 Pérdida clara de estructura del esmalte en áreas menos expuestas al desgaste, generalmente junto a manchas marrones.
TF 6
Defectos estructurales marcados, con esmalte ausente en áreas prominentes. Presencia frecuente de pigmentación marrón
TF 7 Pérdida estructural extensa del esmalte, con exposición de dentina Manchas marrones profundas son comunes.
TF 8 Colapso generalizado del esmalte. Los dientes pueden mostrar forma alterada y zonas hundidas Manchas intensas
TF 9
Destrucción severa del esmalte con pérdida de forma anatómica de la corona Dentina expuesta ampliamente. Grave compromiso estético y funcional.
CAPÍTULO 6
6.5 DIFERENCIACIÓN CLÍNICA CON OTROS DEFECTOS
Condición Distribución Superficie Color Patrón
Fluorosis dental Simétrica
Hipomineralizac ión (HMI)
Hipoplasia del esmalte
Lesión blanca por caries
Suave o áspera
Asimétrica Frágil
Localizada Defecto cuantitativo
Blanca o marrón Generalizado
Amarillo o marrón Localizada
Color normal Fosas/líneas
Localizada Opaca, porosa Blanco tiza
Cerca del margen gingival
6.6 IMPLICACIONES FUNCIONALES Y PSICOSOCIALES
Generalmente no causa dolor ni sensibilidad. Afectación estética importante en casos moderados o severos. Puede conllevar un impacto emocional y baja autoestima. Desinserción social y escolar. Presencia de maloclusiones asociadas debido a las múltiples fracturas posteruptivas en edades tempranas. Se presenta alta complejidad para poder instaurar tratamientos efectivos y accesibles debido al poco conocimiento por parte de los profesionales. Preocupación creciente en zonas con flúor natural >1 ppm.
CAPÍTULO 6
6.7 MANEJO CLÍNICO SEGÚN LA SEVERIDAD
La literatura científica describe los siguientes tratamientos:
Blanqueamiento dental
Microabrasión del esmalte
Macroabrasión del esmalte
Tratamiento erosivo
Infiltración de resina
Combinación de algunos de estos tratamientos
Restauraciones de cualquier tipo tomando en cuenta el proceso de adhesión debido a la baja solubilidad del esmalte por la presencia del flúor durante la mineralización.
Casi siempre es necesario indicar la combinación de varios tratamientos de acuerdo a la severidad. En muchos casos existe una presencia importante de pigmentos extrínseos los cuales no son completamente retirados con los procedimientos erosivos o microabrasivos, necesitando el paciente por consiguiente de blanqueamiento dental.
Se debe tomar muy en cuenta la salud periodontal, inicio del éxito y longevidad de todo tratamiento.
En muchos casos también es necesario restaurar luego de procedimientos poco invasivos debido a las fracturas posteruptivas, esto sin menosprecio de estos procedimientos lo cuales se consideran abanderados y de primera elección al recibir pacientes con fluorosis dental.
Como última y no menos importante consideración, debemos observar el nivel socio económico del paciente ya que de esto dependerá la indicación y la planificación de los tratamientos individualizados.
CAPÍTULO 6
Severidad Manejo clínico recomendado
Muy leve / leve
Moderada
Severa
Blanqueamiento dental, técnicas de microabrasión.
Microabrasión + Blanqueamiento + Restauraciones estéticas. Sistemas erosivos. Infiltración de resinas.
Carillas de resina o cerámica, coronas en caso de pérdida estructural.
6.8 ESTRATEGIAS DE PREVENCIÓN
La prevención de la fluorosis dental se basa principalmente en controlar la exposición sistémica al flúor durante los años críticos de desarrollo dental (desde la gestación hasta los 8 años), sin comprometer sus beneficios anticaries. Las estrategias más efectivas incluyen:
Control de concentración de flúor en agua de consumo: la OMS recomienda un rango de 0.5–1.0 ppm, ajustado por clima y consumo promedio de agua.
Supervisión de la técnica de cepillado en menores de 6 años. Supervisión del uso de dentífricos fluorados en niños: se recomienda usar una cantidad del tamaño de un grano de arroz (0.1 g) en niños menores de 3 años, y del tamaño de un guisante en niños de 3 a 6 años.
CAPÍTULO 6
Evitar la ingesta accidental de pastas dentales y enjuagues fluorados en la infancia, ya que el esmalte se encuentra en desarrollo.
Educación parental sobre fuentes ocultas de flúor (alimentos procesados, aguas embotelladas, suplementos no indicados).
Uso racional de suplementos de flúor sólo en poblaciones con agua no fluorada, y siempre bajo prescripción odontológica individualizada.
Monitoreo del nivel de flúor en agua de consumo (ideal: 0.7 ppm)
Es importante comentar que una empresa española ha modificado un desecho volcánico con nanotecnología y lo comercializa como sedimento para filtrar el agua de consumo humano, logrando disminuir significativamente los niveles de fluoruro disuelto en agua de consumo humano, ya con proyectos instalados en México y Etiopía.
Este sistema es muy ecológico ya que el sistema de filtraje es por caudal con un gasto mínimo de energía. Luego de utilizado el sedimento, este se utiliza como fertilizante natural para las plantas por su alto contenido de nitrógeno.
CAPÍTULO 6
6.9 CASOS CLÍNICOS DE REFERENCIA
Fluorosis leve (TF2)



CAPÍTULO 6
Fluorosis moderada (TF4)



CAPÍTULO 6
Fluorosis severa (TF5)



CAPÍTULO 6
Fluorosis severa (TF7)

CAPÍTULO 6
Fluorosis severa (TF8)

CAPÍTULO 6
Fluorosis severa (TF8)



AMELOGÉNESIS IMPERFECTA
Diagnóstico genético, clasificación fenotípica y abordaje clínico interdisciplinario


CAPÍTULO 7
AMELOGÉNESIS IMPERFECTA
7.1 DEFINICIÓN Y CONTEXTO
La amelogénesis imperfecta (AI) es un conjunto de trastornos hereditarios que afectan la formación del esmalte dental en ambas denticiones de todos o casi todos los dientes tanto primarios como permanentes.
Se produce por mutaciones genéticas que afectan directa o indirectamente a los genes implicados en la amelogénesis, dando lugar a esmalte anormal en cantidad, calidad o ambas.
Se ha encontrado asociada a mordida abierta anterior de origen esqueletal, retraso en la erupción y retención prolongada de dientes primarios.
7.2 ETIOLOGÍA Y BASE GENÉTICA
La AI puede presentarse con diferentes modos de herencia: autosómica dominante, autosómica recesiva o ligada al cromosoma X.

CAPÍTULO 7
GENES IMPLICADOS:
AMELX: codifica la amelogenina (ligada al X).
ENAM: codifica la enamelina (autosómica dominante).
MMP20: metaloproteinasa implicada en la maduración del esmalte.
KLK4: serina proteasa involucrada en degradación proteica.
FAM83H: asociado a AI hipoplásica autosómica dominante.

CAPÍTULO 7
7.3 CLASIFICACIÓN CLÍNICA
La clasificación tradicional de Witkop divide la AI en cuatro tipos principales según el aspecto clínico y microscópico del esmalte:
Tipo de AI
Hipoplásica
Hipomadurada
Hipocalcificada
Características clínicas
Esmalte delgado o ausente, contorno irregular, superficie rugosa o acanalada. Puede estar asociada a mordida abierta anterior y retardo de erupción
Esmalte blando, pigmentado (crema opaco, amarillo o café intenso), fractura fácil Radiográficamente hay poca diferencia en la radiolucidez de esmalte y dentina
Esmalte blando, se pierde fácilmente tras erupción. Ausencia de contacto entre los dientes
Hipersensibilidad a cambios de temperatura pronunciada
Puede estar asociada a mordida abierta anterior y retardo de erupción
Tipo de esmalte afectado
Cuantitativo
Cualitativo
Cualitativo
Hipomadurativa con taurodontismo
Asociada a taurodontismo en molares permanentes
Cualitativo + radicular
CAPÍTULO 7
7.4 MANIFESTACIONES CLÍNICAS Y SISTÉMICAS
Afecta ambas denticiones, primaria y permanente.
Alteración del color: blanco tiza, amarillo, marrón.
El esmalte se puede presentar áspero, poroso o acanalado.
Gran impacto psicosocial y familiar.
Fácil fractura del esmalte.
Alta hipersensibilidad dental.
Dificultad en higiene y masticación.
Puede acompañarse de morfología anómala (taurodontismo, erupción retardada).
Muchas veces se evidencia falta de contacto proximal.
Relacionada con mordida abierta anterior y retardo en la erupción.
Tratamientos largos y complejos con retratamientos en las diferentes etapas.
Existe dificultad de lograr una correcta adhesión con el sustrato por su estructura desfavorable.
La prevalencia varía de 1:7.000 a 1:14.000, dependiendo de las poblaciones estudiadas.
CAPÍTULO 7
7.5 DIFERENCIACIÓN CLÍNICA CON OTROS DEFECTOS
Condición Localización Distribución Color
Amelogénesis imperfecta
Hipoplasia del esmalte
Fluorosis dental
Generalizado Ambas denticiones
Localizada o difusa
Simétrica
HMI
Primeros molares e incisivos
Segmentaria
Dentición permanente
Asimétrica
Hereditario
Variable Sí
Normal o blanco No necesariamente
Blanco/marrón No
Amarillo/marrón No
7.6 ABORDAJE CLÍNICO INTERDISCIPLINARIO
Tratamiento individualizado y debe basarse en:
Edad del paciente.
Severidad del defecto.
Nivel socioeconómico.
Estética y funcionalidad.
Inserción social y escolar.
Otras enfermedades asociadas.
CAPÍTULO 7
OPCIONES TERAPÉUTICAS
Etapa
Infantil
Tratamiento sugerido
Restauraciones con resina, ionómero. Atención a la higiene bucal, a las enfermedades sistémicas asociadas y especialmente a la función. Especial atención a las maloclusiones, a la hipersensibilidad y al gran impacto psicosocial.
Adolescente
Coronas de acero, seguimiento ortodóntico. Restauraciones de resina compuesta Evaluar el uso del PMMA reforzado con grafeno. Especial atención al impacto psicosocial en todo momento.
Adulto
Coronas de cerámica, zirconio y/o metal-cerámica, implantes si es necesario. Tratamiento protésico y estético complejo pero solucionable Evaluar terminación gingival por la dificultad de sellado y el tallado para lograr la estabilidad de las prótesis fijas. Evaluar el sustrato para decidir el cemento a utilizar: especial dificultad de adhesión en AI hipomadura e hipocalcificada. Atender la salud periodontal que se asocia con el impacto psicosocial.
CAPÍTULO 7
7.7 CONSIDERACIONES PSICOLÓGICAS Y DE CALIDAD DE VIDA
La AI afecta significativamente la autoimagen, genera problemas de socialización, ansiedad dental y dificultad para integrarse a entornos escolares o laborales, especialmente en pacientes adolescentes y adultos jóvenes.
7.8 ENFOQUE RESTAURADOR POR TIPO Y SEVERIDAD
El manejo restaurador de los pacientes debe ser individualizado según el tipo genético-clínico de AI, la edad del paciente, la severidad del defecto y el estado de desarrollo dentofacial.
1. TIPO HIPOPLÁSICO
Caracterizado por esmalte de espesor reducido, con surcos, punteados o superficies lisas generalizadas. El esmalte está bien mineralizado, pero mal formado en cantidad.
Leve: lesiones sin hipersensibilidad sin pérdida estructural importante pueden manejarse con restauraciones adhesivas directas (resinas compuestas)
Moderada a severa: carillas de composite o cerámicas que pueden indicarse en dentición permanente anterior.
En molares, las coronas metal-cerámicas, total cerámica o de zirconia ofrecen cobertura funcional duradera, especialmente si hay desgaste o pérdida vertical
CAPÍTULO 7
2. TIPO HIPOMINERALIZADO (HIPOCALCIFICADA/ HIPOMADURA)
Presenta esmalte de espesor normal, pero con mineralización deficiente El esmalte es blando, poroso y fácilmente fracturable El paciente presenta alta hipersensibilidad dental.
En dentición mixta: se recomienda sellado preventivo o restauración con ionómero de vidrio de alta viscosidad en molares primarios y primeros permanentes.
En jóvenes: las restauraciones adhesivas pueden fracasar por pobre adhesión, por lo que se prefiere cobertura completa.
En adultos: la rehabilitación con coronas cerámicas completas (disilicato de litio o zirconia) es el estándar de tratamiento para dientes afectados.
3. ENFOQUE POR SEVERIDAD (GUÍA CLÍNICA PRÁCTICA)
Grado
Leve (manchas, rugosidades)
Moderada (desgaste, sensibilidad)
Severa (colapso estructural)
Microabrasión + resina compuesta / infiltración y/o blanqueamiento dental pueden mejorar la estética
Restauraciones adhesivas directas + carillas de composite.
Coronas totales (zirconia/disilicato) / rehabilitación integral
CAPÍTULO 7
El tratamiento debe considerar la edad del paciente, el estado del desarrollo facial, la estética deseada, la relación oclusal y el pronóstico pulpar del diente. En niños, las soluciones provisionales deben preservar la estructura dentaria hasta poder realizar restauraciones definitivas en la adolescencia o adultez temprana. Los tratamientos sugeridos deben ser analizados e individualizados de acuerdo a las características de cada paciente. El objetivo principal debe ser mantener al paciente sano, bajo vigilancia durante el desarrollo y crecimiento, con buena higiene y alimentación correcta. Bajo riesgo de caries, periodonto sano y oclusión balanceada.
Consideraciones multidisciplinarias
La AI puede estar asociada con maloclusiones, erupción retardada, problemas periodontales y necesidad de tratamiento ortodóntico. Por tanto, el manejo debe ser interdisciplinario, involucrando odontopediatría, ortodoncia, periodoncia y prostodoncia.
CAPÍTULO 7
7.9 ENFERMEDADES RARAS
DEL SER HUMANO
El 28 de febrero de cada año y el 29 en caso de año bisiesto, se celebra el día mundial de las enfermedades raras del ser humano (www.diainternacionalde.com).
Una enfermedad es considerada rara cuando afecta a un número limitado de la población total, definido en Europa como menos de 5 por cada 10.000 habitantes. Las enfermedades raras están caracterizadas por una amplia diversidad de síntomas que varían no sólo de enfermedad a enfermedad, sino también dentro de la misma patología. La misma condición puede tener manifestaciones clínicas muy diferentes de una persona a otra. Para muchos desórdenes, hay una gran diversidad de subtipos de la misma enfermedad.
Entre el 3,5 y el 5,9% de la población mundial, más o menos, estaría afectada por estas enfermedades, o sea más de 3 millones de españoles, 30 millones de europeos, 25 millones de norteamericanos y 42 millones en Iberoamérica.
Se estima que existen más de 7.000 enfermedades raras distintas, que afectan a los pacientes en sus capacidades físicas, habilidades mentales y en sus cualidades sensoriales y de comportamiento.
Y es por esa razón que no podemos saber con certeza cuáles son más o menos comunes, aún más teniendo en cuenta que las enfermedades raras están caracterizadas por el gran número y amplia diversidad de síntomas que varían también dentro de la misma enfermedad.
CAPÍTULO 7
Las enfermedades raras son, en su mayor parte, crónicas y degenerativas. De hecho, el 65% de estas patologías son graves e invalidantes y se caracterizan por:
Comienzo precoz en la vida (2 de cada 3 aparecen antes de los dos años).
Dolores crónicos (1 de cada 5 enfermos).
El desarrollo de déficit motor, sensorial o intelectual en la mitad de los casos, que originan una discapacidad en la autonomía (1 de cada 3 casos).
En casi la mitad de los casos el pronóstico vital está en juego, ya que a las enfermedades raras se le puede atribuir el 35% de las muertes antes de un año, del 10% entre 1 y 5 años y el 12% entre los 5 y 15 años.
¿CUÁLES SON LOS PRINCIPALES PROBLEMAS DE QUIENES CONVIVEN CON ENFERMEDADES POCO FRECUENTES?
Sin duda alguna, uno de los principales problemas a los que se enfrentan las personas con “Enfermedades Poco Frecuentes”, desde el primer momento, es el diagnóstico. Las principales causas de esta ausencia de diagnóstico atienden a múltiples causas; las principales son el desconocimiento que rodea a estas patologías, la dificultad de acceso a la información necesaria y la localización de profesionales o centros especializados.
Todo esto provoca una serie de consecuencias que afectan tanto al paciente como a su familia. De hecho, en gran parte de los casos, esta demora diagnóstica influye en el acceso a intervenciones terapéuticas, lo que conlleva, en un 31% de los casos, un agravamiento de la enfermedad que podría haberse evitado o paliado previamente.
CAPÍTULO 7
Estas dificultades, como vemos, son clave en el tratamiento sanitario y el desarrollo de la enfermedad. De hecho, el 42,68% de las personas con estas patologías no dispone de tratamiento o si lo dispone, no es el adecuado.
POR TODO ESTO, CADA CASO DEBE SER EVALUADO DE FORMA INDIVIDUAL.
WWW.ENFERMEDADES-RARAS.ORG
CAPÍTULO 7
7.10 ÁRBOL DE DECISIONES
HISTORIA CLÍNICA
Realizaunahistoriaclínica odontológicaymédicadetallada
CONTROLAR
Controldebiopelícula Correctahigiene Evitaralimentosduros
TRABAJO
MULTIDISCIPLINARIO
Esmuyimportanteunirespecialidadescomo odontopediatría,ortodoncia,rehabilitación, periodonciaeincorporarunpsicólogoal equipo
REHABILITADOR
CASOS MODERADOS Y SEVEROS
Restauracionesdirectasde resina/compositeodecerámica
ENFERMEDADES
Dentrodelahistoria,descartar enfermedadrenal,condicióncelíaca, síndromes,enfermedadesrarasyotros
REALIZAR TRABAJO MULTIDISCIPLINARIO
Interconsultaoremisiónaesteequipo
REHABILITADOR
CASOS MUY LEVES
Nuncadebesrealizarmicroabrasiondel esmalte
EN CASOS LEVES, MODERADOS Y SEVEROS
Larehabilitacióndebeserprogresiva segúnlaedaddelpaciente
CAPÍTULO 7
7.10 ÁRBOL DE DECISIONES
ODONTOPEDIATRÍA
Controldebiopelícula
Correctahigiene
Evitaralimentosduros
Controldealimentoscromógenos
Controldelasensibilidad
Buenaalimentación
ODONTOPEDIATRÍA
Crecimientoydesarrollobimaxilar
Coronasdeacero,zirconiooresina compuesta
Remitirloagastroenterólogoynefrólogo infantil(mandatorio)
AMELOGÉNESIS IMPERFECTA
PSICÓLOGO
Evaluacióndelaautoestimay autoimagen,inserciónsocial, rendimientoescolar,higienebucaly personal
REHABILITADOR
Controldelahipersensibilidad
Restauracionesdirectaseindirectas deresina
Coronasprovisionales
Coronasdecerámica
Coronasdezirconio
Ante las circunstancias que nos presentan los pacientes con AI, las cuales casi siempre son complejas, debe prevalecer el bien para ellos basado en el sentido común del profesional. El trabajo en equipo es mandatorio por la falta de evidencia científica sólida sobre la acciones especificas a tomar. La inter consulta siempre aporta beneficios para todos, y la documentacion fotográfica impulsa al equipo al futuro.
CAPÍTULO 7
7.11 CASOS CLÍNICOS DE REFERENCIA
AI Hipoplásica. Se observan las pequeñas fosas características en una situación muy marcada

Foto: Od. Alfredo Natera

Foto: Od. Alfredo Natera

CAPÍTULO 7
AI Hipoplásica con características menos severas que la situación clínica anterior.

Foto: Od. Alfredo Natera

Foto: Od. Alfredo Natera
CAPÍTULO 7
AI Hipomadura con evidente pérdida del esmalte y pobre higiene bucal por la severa hipersensibilidad ante cualquier estímulo.

Foto: Od. Alfredo Natera

Foto: Od. Alfredo Natera
DENTINOGÉNESIS IMPERFECTA
Diagnóstico clínico, implicaciones estructurales y manejo odontológico.


CAPÍTULO 8
DENTINOGÉNESIS IMPERFECTA
8.1 DEFINICIÓN Y CONTEXTO CLÍNICO
La dentinogénesis imperfe es una anomalía genét desarrollo de la caracterizada por anormalmente mineraliza displásica, con esmalte fract pérdida estructural rápida. tanto a la dentición primaria la permanente.
8.2 ETIOLOGÍA Y GENÉTICA
Es una condición aut dominante, relacionada mayoría de los caso mutaciones en el gen DSPP sialophosphoprotein), invo en la síntesis y mineralizaci dentina.

F o t o : O d . A l f r e d o N a t e r a
CAPÍTULO 8
8.3 CLASIFICACIÓN DE SHIELDS
Tipo
Tipo I
Asociación sistémica
Asociada a osteogénesis imperfecta (OI)
Características clínicas
Dientes azul-grisáceos, opalescentes, coronas bulbosas, raíces cortas, fracturas frecuentes y asociada a maloclusión clase III. Grupo genético heterogéneo de enfermedades del tejido conectivo.
Fragilidad ósea, debilidad muscular, esclerótica azulada, afectación de tendones y meninges.
Tipo II
No asociada a OI
Similar a Tipo I pero sin hallazgos esqueléticos sistémicos.
Tipo III
Raro, “Brandywine type”
Exposición pulpar, dentina fina, cavidades pulpares grandes. Dientes con apariencia de cáscara Bastante rara
CAPÍTULO 8
8.4 MANIFESTACIONES CLÍNICAS
Dientes con coloración gris, azul o ámbar.
Transparencia opalescente.
El esmalte se desprende fácilmente por dentina anómala subyacente.
Raíces cortas y obliteración de la cámara pulpar.
Mayor desgaste o fractura de coronas.
En algunos casos la dentición primaria se desgasta hasta el borde cervical.
El compromiso pulpar ocurre con mayor frecuencia en la dentición permanente.
Radiográficamente las coronas son bulbosas, las raíces cortas y finas con constricciones cervicales.
8.5 DIFERENCIACIÓN CLÍNICA CON OTROS DEFECTOS
Condición Color dental
Dentinogénesis imperfecta
Amelogénesis imperfecta
Gris/ámbar
Blanco tiza/amarillo
Dentina displásica Normal
Caries extensas Marrón/negro
Radiografía Raíces
Obliteración pulpar, raíces cortas
Esmalte delgado o irregular
Cámaras obliteradas sin esmalte alterado
Lesión localizada
Asociación sistémica
Cortas ± Osteogénesis imperfecta
Normales No
Cortas o ausentes No
Normales No
CAPÍTULO 8
8.6 IMPLICACIONES FUNCIONALES Y ESTÉTICAS
Fracturas y desgaste acelerado.
Alteración de la estética dental desde edades tempranas.
Problemas de oclusión y erupción.
Problemas de desarrollo general.
Necesidad de intervenciones restauradoras frecuentes.
Alto riesgo de pérdida temprana de órganos dentarios.
8.7 ABORDAJE CLÍNICO Y RESTAURADOR
El tratamiento requiere un enfoque preventivo, restaurador y protésico interdisciplinario, incluyendo odontopediatría, ortodoncia, rehabilitación oral y psicología
Etapa
Intervención recomendada
Lactantes Profilaxis frecuente, selladores, control alimentario.
Infancia Coronas de acero, restauraciones estéticas.
Adolescencia Rehabilitación con coronas, ortodoncia cuidadosa.
Adultez
Coronas de cerámica, sobredentaduras, implantes según necesidad funcional.
CAPÍTULO 8
8.8 CASOS CLÍNICOS DE REFERENCIA
Dentinogénesis imperfecta Tipo I asociada a Osteogénesis imperfecta y relacionada con relación intermaxilar clase III








Dentinogénesis
imperfecta Tipo II


DIENTE DE TURNER HIPOPLASIA POSTINFECCIOSA
Alteración localizada del desarrollo del esmalte y la dentina por factores traumáticos o infecciosos en la dentición primaria


CAPÍTULO 9
DIENTE DE TURNER
9.1 DEFINICIÓN Y C CLÍNICO
El Diente de Turner estructural localizada ocasiones también generalmente e permanentes o inc asociada a: Infección peria primario ante profunda no trata
Trauma en d (frecuente en inc
9.2 ETIOPATOGEN OCURRE?
Durante el des permanente, la i del diente primar función de los odontoblastos. Esto da lugar hipomineralizació en algunos caso dentina.
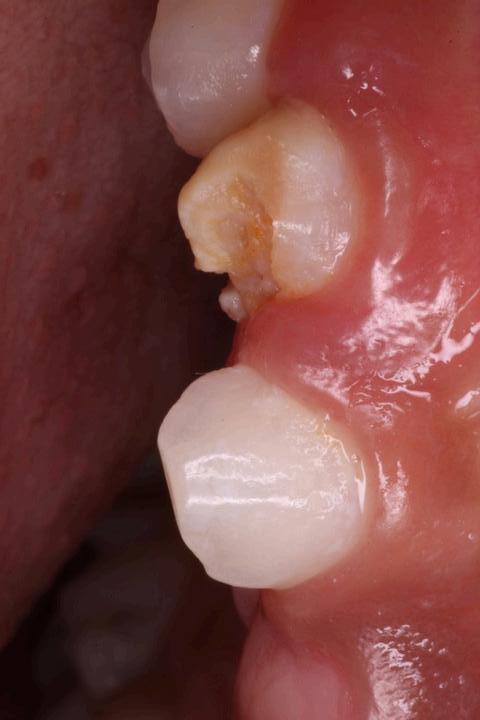
CAPÍTULO 9
El daño es localizado y depende de:
Intensidad de la agresión. Edad del niño (fase de desarrollo del germen permanente).
Tiempo de exposición.
9.3 CARACTERÍSTICAS CLÍNICAS
Afecta comúnmente a premolares inferiores (por caries en molares primarios) o incisivos superiores (por trauma).
Alteraciones variables:
Manchas blancas, opacas o marrones. Depresiones, surcos o fisuras en el esmalte. Pérdida de estructura coronaria.
Mayor susceptibilidad a caries.
9.4 DIAGNÓSTICO CLÍNICO Y RADIOGRÁFICO
Clínico: Historia de trauma o caries profunda en diente primario. Alteración morfológica localizada en diente permanente
Radiográfico: Hipoplasia visible como pérdida de contorno. Posible exposición dentinaria. A veces, calcificación o afectación radicular leve.

CAPÍTULO 9
9.5 DIFERENCIACIÓN CLÍNICA CON OTROS DEFECTOS
Condición Localización Distribución Etiología
Afectación sistémica
Diente de Turner 1-2 dientes Localizada Infección/trauma No
Hipoplasia del esmalte Generalizada o múltiple Sistémica Sistémica/genética
Puede estar presente
Fluorosis dental Dentición completa Simétrica Sistémica No
Lesión blanca de caries Zonas retentivas Localizada Cariogénica No
9.6 IMPLICACIONES ODONTOLÓGICAS
Mayor riesgo de caries y sensibilidad. Alteraciones estéticas (si afecta incisivos).
Posible compromiso estructural que dificulta el tratamiento restaurador.
CAPÍTULO 9
9.7 ABORDAJE CLÍNICO
El tratamiento depende del grado de afectación:
Grado de afectación
Leve (manchas blancas)
Moderado (fisuras o hipoplasia)
Severo (gran pérdida estructural)
Enfoque recomendado.
Fluoruración tópica, selladores, infiltración de resina.
Restauraciones con resinas, carillas de resina, infiltración de resina.
Coronas, reconstrucción protésica, carilla.
Se debe considerar la rehabilitación estética y funcional temprana, sobre todo en incisivos, así como la educación a padres sobre trauma y caries en dentición primaria a modo de prevención.
CAPÍTULO 9
9.8 CASOS CLÍNICOS DE REFERENCIA
Diente de Turner post traumatismo del diente primario

Foto: Od. Alfredo Natera

Foto: Od. Alfredo Natera
LESIÓN BLANCA
INICIAL DE CARIES (ICDAS 1 Y 2)
Diagnóstico temprano, diferenciación y manejo preventivo
“La caries dental es una enfermedad dinámica; si se detecta en su fase inicial, es posible detenerla sin necesidad de una intervención quirúrgica.”
Featherstone JDB, Caries Res. 2004.


CAPÍTULO 10
LESION BLANCA INICIAL DE CARIES (ICDAS 1 Y 2)
10.1 DEFINICIÓN Y SIGNIFICAD
CLÍNICO
La lesión blanca inicial de car representa una desmineralizac subclínica del esmalte, sin cavitación
Se manifiesta como una manc blanca opaca debida a cambios en índice de refracción de la superficie alterar su estructura cristalina.
Es un punto de alta reversibilidad si detecta a tiempo. A menu confundidas con defectos del esma como la hipoplasia, HMI o la fluorosi
Es muy importante recalcar que diagnóstico clínico es visual y ningún momento se debe utilizar explorador o sonda ejerciendo pres sobre la lesión ya que se puede cav y perder la oportunidad de remineralizar.

CAPÍTULO 10
10.2
ETIOPATOGENIA ¿CÓMO OCURRE?
Las lesiones blancas se desarrollan por un desequilibrio entre desmineralización y remineralización, especialmente por una disbiosis prolongada de la biopelícula sobre superficies del esmalte.
Factores clave:
Acumulación de biopelícula en zonas retentivas (surcos, margen gingival, ortodoncia)
Dieta rica en carbohidratos fermentables
Higiene deficiente
Bajo flujo o calidad salival
Reducción del pH oral (<5.5)
10.3 LOCALIZACIÓN COMÚN
Superficies lisas vestibulares (cerca del margen gingival)
Zonas proximales (detectadas radiográficamente)
Superficies vestibulares en pacientes con ortodoncia fija
Fosas y fisuras (como estadios previos a caries oclusal)
10.4
CARACTERÍSTICAS CLÍNICAS
Aspecto
Color
Superficie
Cambio con secado
Reversibilidad
Descripción
Blanco tiza, opaco, sin brillo
Lisa, sin cavitación (NO utilizar sonda activa)
Más evidente con aire o aislamiento absoluto
Alta si se detecta en esta fase
Importante:No debe confundirse con hipoplasias o hipomineralización. La zona afectada cambia con la hidratación/deshidratación.
CAPÍTULO 10
10.5 DIFERENCIACIÓN CLÍNICA CON OTROS DEFECTOS
Condición Ubicación Brillo superficial
Lesión blanca inicial
Fluorosis leve
Hipoplasia del esmalte
Zonas retentivas
Opaca, sin brillo Sí
Generalizada Mate a brillante
Local o múltiple Irregular
10.6 DIAGNÓSTICO POR IMAGEN
Poco cambio No
Transiluminación con luz LED (mejor visualización de lesiones interproximales): útil en zonas proximales.
Lupa o aumentos 2 5x
Índice CAMBRA para análisis de riesgo carioso.
Software de monitoreo fotográfico clínico
Fotografía con luz cruzada polarizada: revela el halo opaco.
ICDAS II (International Caries Detection and Assessment System).
CAPÍTULO 10
10.7 SISTEMA ICDAS: DETECCIÓN Y CLASIFICACIÓN
CLÍNICA
DE LA CARIES
¿Qué es el ICDAS?
El ICDAS II es un sistema estandarizado y validado clínicamente para la detección, codificación y registro de la caries dental en diferentes estadios, desde lesiones no cavitadas hasta cavitadas, con énfasis en su actividad y progresión.
Clasificación ICDAS – Lesión blanca
Código
0
1
2
3
4
Descripción
Superficie sana: sin cambios en esmalte
Cambio visual en esmalte únicamente después del secado con aire
Cambio visual evidente en esmalte sin necesidad de secado
Microcavitación en esmalte (sin dentina visible)
Sombra oscura subyacente de dentina (no cavitada)
Implicación clínica
Sin intervención, control preventivo
Lesión inicial, reversible
Lesión blanca activa, no cavitada
Inicio de desestructuración, aún reversible
Lesión activa avanzada, intervención
5 Cavidad evidente con exposición de dentina Tratamiento restaurador requerido
6 Cavidad extensa, gran destrucción del diente
Restauración compleja, a veces endodoncia
En el contexto de lesión blanca inicial, se deben identificar códigos 1 y 2. Son lesiones no cavitadas, potencialmente remineralizables, y clave para estrategias preventivas personalizadas
CAPÍTULO 10
10.8 CLASIFICACIÓN ICDAS II
El sistema ICDAS (International Caries Detection and Assessment System) ofrece una clasificación estandarizada que permite detectar lesiones no cavitadas y monitorear su evolución.
Códigos relevantes:
• ICDAS 1:
o Lesión blanca visible sólo después de secar con aire
o Superficie aún intacta.
o Primera manifestación visual de desmineralización
• ICDAS 2:
o Lesión blanca visible con diente húmedo
o Afectación subsuperficial más extensa.
o No hay cavitación
10.9 ICDAS + CRITERIOS PARA DETERMINAR ACTIVIDAD DE LA LESIÓN
Además de la clasificación morfológica, ICDAS permite evaluar la actividad de la lesión (activo vs. detenido) considerando:
Superficie rugosa o lisa al tacto.
Presencia de placa dental sobre la lesión Ubicación en zona retentiva.
Cambio visual con deshidratación
CAPÍTULO 10
Lesión activa
Superficie mate y rugosa
Cubierta por placa
Lesión detenida
Superficie brillante y lisa
Limpia, sin acumulación
Cerca de margen gingival o fisuras Alejada de zonas retentivas
Cambio visible con aire
Sin cambio o poco aparente
10.10 PROTOCOLO CLÍNICO DE DETECCIÓN Y MANEJO
PASO 1: Evaluación inicial
Aislar con algodón/rollos
Secado con aire durante 5–10 segundos.
Evaluar con luz directa No usar sonda exploradora activa (puede dañar el esmalte subsuperficial).
Evaluar textura con sonda roma
PASO 2: Registro
Fotografiar antes de la intervención
Anotar en ficha: localización, ICDAS, tamaño, brillo.
Evaluar factores de riesgo (flujo salival, dieta, higiene)
CAPÍTULO 10
PASO 3: Manejo basado en riesgo
RIESGO CARIOGÉNICO
CONDUCTA CLÍNICA
Bajo Flúor tópico, barnices cada 6 meses
Moderado Flúor + control de placa + dieta + CPP-ACP
Alto Flúor intensivo, selladores preventivos, SDF si es necesario
10.11 VENTAJAS DEL USO DE ICDAS
Estandariza la detección en estudios epidemiológicos y en clínica privada.
Permite intervención mínimamente invasiva
Mejora la comunicación con el paciente (visualización y educación)
Favorece el seguimiento fotográfico o comparativo de la evolución
Facilita el abordaje integral basado en el riesgo individual de caries
10.12 TRATAMIENTO Y MANEJO CLÍNICO
“El mejor tratamiento de la caries es su prevención y detección en estadios tempranos.”
— Fejerskov, 2004
Enfoque preventivo – remineralizante
CAPÍTULO 10
Estrategia
Educación al paciente
Fluoruro tópico
Selladores
Agentes de calcio/fósforo
Control dietético
Revisiones periódicas
Descripción
Dieta, higiene oral, control de placa
Barnices, geles o pastas fluoradas (>1000 ppm)
En fisuras profundas o zonas de difícil acceso
CPP-ACP, fosfopéptidos + flúor
Reducción de frecuencia de azúcares
Monitoreo clínico + fotografías oclusales
10.13 CRITERIOS PARA LA REMINERALIZACIÓN EXITOSA
Desaparición parcial de la opacidad
Recuperación de brillo superficial.
Estabilidad sin progresión clínica.
Fotografía comparativa sin evidencia de cavitación.
10.14 RESUMEN OPERATIVO PARA CONSULTA
Secar + examinar con buena luz.
Usar ICDAS para clasificar.
Evaluar actividad (color + textura + localización)
Aplicar barnices, flúor o remineralizantes según el riesgo.
Registrar y monitorear cada 3–6 meses.
CAPÍTULO 10
10.15 CASOS CLÍNICOS DE REFERENCIA
Caries inicial ICDAS 1 en molares expuestos a medios ácidos. Se pueden observar las lesiones en la cara oclusal y en la zona interproximal con aspecto tizoso.


CAPÍTULO 10
Caries inicial ICDAS 1 en molares expuestos a medios ácidos. Se pueden observar las lesiones en la zona interproximal con aspecto tizoso.

CAPÍTULO 10
Caries inicial ICDAS 1. Forma muy común observable luego de finalizar los tratamientos de ortodoncia.


CAPÍTULO 10
Caries inicial producida durante el tratamiento de ortodoncia por descuido de la higiene bucal correcta y falta de supervisión profesional (diente lateral superior derecho).Técnica de transiluminación donde se evidencia la extensión y profundidad de la lesión.




CAPÍTULO 10
Paciente con evidente mala higiene bucal, acúmulo de biopelícula e inflamación gingival. Las lesiones del lateral y canino superior izquierdo ya se encuentran cavitadas y los tratamientos deben ser quirúrgicos. Las lesiones de los mismos dientes del lado derecho aún se pueden detener y remineralizar y no destruir un tejido que se puede recuperar, precepto máximo de la odontología de máxima conservación y de mínima intervención.

CAPÍTULO 10
Paciente con alto riesgo de padecer la enfermedad de caries dental. Pobre o nula higiene bucal, artefactos presentes que impiden un correcto retiro de los restos alimenticios y falta de supervisión profesional.


CAPÍTULO 10
Paciente con mala higiene bucal, restauraciones defectuosas y post cirugía bariátrica lo que predispone por muchas razones a múltiples enfermedades relacionadas como caries dental, razón más que suficiente para que el odontólogo se incluya en los distintos equipos de salud.

CAPÍTULO 10
Paciente con conciencia de su higiene bucal y muy buen cuidado profesional. Es un caso a tomar en cuenta como evidencia de que durante el tratamiento de ortodoncia sí se puede tener una correcta higiene bucal a pesar de los obstáculos que presentan los aditamentos.

TABLAS COMPARATIVAS
DE LOS DDE, GUÍA VISUAL Y DIAGNÓSTICO DIFERENCIAL


CAPÍTULO 11
11.1 COMPILACIÓN DE INFORMACIÓN
Las alteraciones del esmalte (DDE) incluyen hipoplasia, opacidades demarcadas/difusas e hipomineralización, cada una con etiologías, morfología y manejos diferentes.
Existen asociaciones claras entre la presencia de estos defectos y mayor incidencia de caries en estos pacientes. Comprender y conocer el diagnóstico diferencial inicial es clave para guiar el tratamiento preventivo o restaurador correcto. Es necesario un protocolo robusto para diferenciar lesiones del esmalte y aplicar tratamientos adecuados desde la primera visita. Es imperativo obtener conocimientos y criterios sólidos como parte del razonamiento clínico y el raciocinio diagnóstico.
11.2 ANÁLISIS HISTÓRICO Y SISTÉMICO
Se busca aportar una lista útil de verificaciones que pueda orientar al clínico en la anamnesis: Explorar enfermedades infecciosas en la infancia temprana. Explorar traumatismos laterales o intrusivos en la infancia temprana. Recibió antibióticos o fue hospitalizado antes de los 3 años.
Antecedentes familiares de alteraciones dentales (padres, abuelos, tíos).
Ha habido exposición prolongada a flúor o uso de suplementos.
Hábitos de higiene corporal y alimenticios de la familia.
Zona de nacimiento o permanencia prolongada en edad de riesgo (8 primeros años de vida).
CAPÍTULO 11
11.3
EXAMEN CLÍNICO DIRIGIDO (PROTOCOLO Y LISTA A VERIFICAR)
Condiciones ideales:
Instrumentos clínicos esenciales que deberías tener listos:
Lámpara LED frontal.
Equipo de transiluminación
Aislamiento relativo (o absoluto si hay mucha saliva o insuficiente control del campo)
Jeringa triple con aire libre de aceite.
Sonda o explorador de diagnóstico con punta roma
Hojas de registro ICDAS impresas.
Gafas o lentes de aumento si es posible
Cámara intraoral o celular con buena óptica (mínimo).
Kit de fotografía: espejos, retractores, contrastadores (ideal)
Geles con flúor neutro y barnices.
Material de sellado de fisuras
Agentes remineralizantes bioactivos.
Agentes desensibilizantes
CAPÍTULO 11
LISTA A VERIFICAR
Parámetro
Tipo de defecto o daño
Cuantitativo Cualitativo Cualitativo Genético Caries inicial
Color Normal o blanco
Textura
Blanco/amarillo/ marrón Blanco moteado o tiza Amarillo/marrón Blanco tiza
Irregular/falto, bordes redondeado Lisa/porosa Lisa Variable Áspera
Superficie intacta No
Generalmente sí
Generalmente sí Variable Sí (sin cavitación)
Simetría Variable Asimétrica Simétrica Generalizada Localizada
Etiología principal
Sistémico/loca l Sistémico Exceso flúor Mutación genética
Diagnóstico adicional Historia médica Historia infantil
flúor
Biopelícula + pH ácido
ICDAS + riesgo a caries
CAPÍTULO 11
11.4 CLASIFICACIÓN DIFERENCIAL Y REGISTRO
Aplica criterios clínicos + historia + patrón anatómico para clasificar:
HALLAZGO PRINCIPAL DIAGNÓSTICO SUGERIDO
Opacidades asimétricas, manchas marrones
Lesiones simétricas difusas blancotizas
Defectos generalizados, esmalte frágil
Dentina translúcida, fracturas generalizadas
Defecto localizado, opacidad o hipoplasia
Mancha blanca con rugosidad
Mancha blanca brillante, lisa
Líneas horizontales o punteado
HMI (Hipomineralización molarincisivo)
Fluorosis dental
Amelogénesis imperfecta (AI)
Dentinogénesis imperfecta (DI)
Diente de Turner
Lesión blanca activa (caries)
Lesión detenida (ICDAS 2)
Hipoplasia del esmalte
CAPÍTULO 11
11.5 REGISTRO VISUAL Y DOCUMENTACIÓN CLÍNICA
Fotografías intraorales (mismo ángulo, misma luz).
Registro del código ICDAS si aplica.
Descripción topográfica en odontograma.
Notas sobre textura, actividad, sensibilidad.
Evaluación de riesgo de caries individual.
Diseño de historias especializadas y recolección de datos.
CAPÍTULO 11
11.6 ESTRATEGIA DE TRATAMIENTO BASADA EN EL DIAGNÓSTICO
DIAGNÓSTICO
Fluorosis leve (TF1-2)
HMI
AI y DI
Hipoplasia localizada
Lesión blanca inicial (ICDAS 1–2)
Diente de Turner
Caries activa (ICDAS 3–4)
CONDUCTA CLÍNICA
Blanqueamiento, infiltración, estética si es necesario
Selladores, controlar hipersensibilidad, restauraciones, evitar sobre extender, prevenir fracturas, infiltrar + blanqueamiento, educar
Interconsulta genética y con equipo de trabajo altamente entrenado, rehabilitación, supervisar aspectos psicológicos
Restauraciones directas, prevenir caries, evaluar infiltración
Remineralización, flúor, CPP-ACP, evaluar infiltración, blanqueamiento.
Restaurar si hay afectación funcional/estética, evaluar infiltración.
Control del riesgo, remineralizar, flúor, CPP-ACP, sellar o restaurar. Modificar hábitos de higiene y alimentación.
BIBLIOGRAFÍA


BIBLIOGRAFÍA
1 Acosta de Camargo MG, Natera A, Rodríguez M, Pimentel E, Tortolero MB
Blanqueamiento dental en niños y adolescentes ¿El epílogo de un mito? Rev Odontopediatr Latinoam 2021;11(2) doi:10 47990/alop v11i2 261
2. Acosta de Camargo MG, Natera A. Importancia del diagnóstico de los defectos del desarrollo del esmalte. IDEULA. 2022;(8): 90-99.
3 Acosta de Camargo MG, Natera A Importancia del diagnóstico de los defectos del desarrollo del esmalte IDEULA 2022;(8):90–99
4. Acosta de Camargo MG, Natera A. Nivel de conocimiento de defectos de esmalte y su tratamiento entre odontopediatras. Rev Iberoam Odontopediatr. 2017;7(1):25–27
5 Aiken, Linda H et al Niveles educativos de enfermeras hospitalarias y mortalidad de pacientes quirúrgicos Jama, v 290, núm 12, pág 1617-1623, 2003
6. Akpata ES. Occurrence and management of dental fluorosis. Int Dent J. 2001;51(1):17–22.
7 Alaluusua S, Calderara P, Gerthoux PM, Lukinmaa PL, Kovero O, Needham L, et al Developmental dental aberrations after the dioxin accident in Seveso Environ Health Perspect [Internet]. 2004 sept. [citado 2022 dic. 5];112(13):1313-8. Disponible en: https://www.ncbi.nlm. nih.gov/pmc/articles/PMC1247522/ doi: 10.1289/ ehp.6920
8 Alaluusua S, Lukinmaa PL, Koskimies M, Pirinen S, Hölttä P, Kallio M, et al Developmental dental defects associated with long breast feeding Eur J Oral Sci [Internet] 1996 oct [citado 2022 dic 5];104(5- 6):493-7 Disponible en: https://pubmed.ncbi.nlm.nih. gov/9021315/ doi: 10.1111/j.1600-0722.1996.tb00131.x
9. Alaluusua S, Lukinmaa PL. Developmental dental toxicity of dioxin and related compounds–a review Int Dent J [Internet] 2006 dic [citado 2022 dic 5];56(6):32331 Disponible en: https://pubmed ncbi nlm nih gov/172434 64/ doi: 10 1111/j 1875595X 2006 tb00336 x
10. Aldred MJ, Savarirayan R, Crawford PJM. Amelogenesis imperfecta: a classification and catalogue for the 21st century. Oral Dis. 2003;9(1):19–23.
11 Almuallem Z, Busuttil-Naudi A Molar incisor hypomineralisation (mih) – an overview Br Dent J 2018 oct 5;225(7):601-9 Disponible en: https://pubmed ncbi nlm.nih.gov/30287963/ doi: 10.1038/sj.bdj.2018.814
BIBLIOGRAFÍA
12 American Dental Association Council on Scientific Affairs Fluoride toothpaste use for young children J Am Dent Assoc 2014;145(2):190–1
13 Americano Andrade GC, Jacobsen PE, Mendes Soviero V, Haubek D A systematic review on the association between molar incisor hypomineralization and dental caries. Int J Paediatr Dent [Internet]. 2017 en. [citado 2022 nov. 6];27(1):11-
21 Disponible en: https://pubmed ncbi nlm nih gov/27098755/ doi: 10 1111/ipd 12233
14. Antoine D, Hillson S, Dean MC. The developmental clock of dental enamel: a test for the periodicity of prism | 307 | cross-striations in modern humans and an evaluation of the most likely sources of error in histological studies of this kind J Anat [Internet] 2009 en [citado 2022 nov 20];214(1):45-55 Disponible en: https://www ncbi nlm nih gov/pmc/articles/PMC2667916/ doi: 10 1111/j 14697580.2008.01010.x
15. Axelsson P. Diagnosis and Risk Prediction of Dental Caries. Vol II. Chicago: Quintessence; 2000
16 Baelum V, Nyvad B, Gröndahl H-G, Fejerskov O The foundations of good diagnostic practice. En: Fejerskov O, Nyvad B, Kidd E, editores. Dental caries: the disease and its clinical management. 3.ª ed. Oxford: WilleyBlackwell; 2015. p. 17390
17 Bei M Molecular genetics of tooth development Curr Opin Genet Dev 2009;19(5):504–10
18. Bixler D, Witkop CJ. Clinical and genetic spectrum of dentinogenesis imperfecta. Arch Oral Biol. 1975;20(7):573–83.
19 Cameron Angus C, Widmer Richard P Manual de odontología pediátrica 3ra Edición Barcelona: Elsevier Mosby; 2010
20 Castañeda-Sarmiento S, Uchima Koecklin KH, Barahona Hernandez MB, Santos GP, Bruno Luyo JC, Sánchez Sotomayor JC, et al. Association between developmental defects of enamel and early childhood caries in children under 6 years old: a systematic review and metaanalysis Heliyon [Internet] 2022 sept [citado 2023 en 10];8(9):e10479 Disponible en: https://www ncbi nlm nih.gov/pmc/articles/PMC9469663/ doi: 10.1016/j. heliyon.2022.e10479
BIBLIOGRAFÍA
21 Cavalheiro JPC, Bussaneli DB, Restrepo M, Fragelli CMB, et al Clinical aspects of dental fluorosis according to histological features: a ThylstrupFejerskov Index review CES Odontología 2017;30(1):41–50
22. Centers for Disease Control and Prevention (CDC). Recommendations for using fluoride. MMWR Recomm Rep. 2001;50(RR14):1–42.
23 Chankanka O, Levy SM, Warren JJ, Chalmers JM A literature review of aesthetic perceptions of dental fluorosis and relationships with psychosocial aspects/ oral health-related quality of life. Community Dent Oral Epidemiol [Internet]. 2010 abr. [citado 2022 nov. 6];38(2):97-109. Disponible en: https://pubmed. ncbi nlm nih gov/20002631/ doi: 10 1111/j 1600- 0528 2009 00507 x
24 Cochrane NJ, et al The DDE Index Int Dent J 2009;59(6):363–68
25 Coderre, S , et al (2003) Estrategias de razonamiento diagnóstico y éxito diagnóstico. Educación médica, 37(8), 695-703.
26. Coffield KD, Phillips C, Brady M, Roberts MW, Strauss RP, Wright JT. The psychosocial impact of AI on children and adolescents Pediatr Dent 2005;27(5):373–8
27. Collins MA, et al. Amelogenesis imperfecta: genotype–phenotype correlations. J Med Genet. 2001;38(1):1–6.
28 Costa FS, Silveira ER, Pinto GS, Nascimento GG, Thomson WM, Demarco FF Developmental defects of enamel and dental caries in the primary dentition: a systematic review and meta-analysis J Dent [Internet] 2017 my 1 [citado 2022 nov 6];60:1-7. Disponible en: https:// pubmed.ncbi.nlm.nih.gov/28347809/ doi: 10.1016/j. jdent.2017.03.006
29 Croskerry P Alcanzando la calidad en la toma de decisiones clínicas: estrategias cognitivas y detección de sesgos Medicina Académica de Urgencias 2002
30 Croll TP, Cavanaugh RR Enamel microabrasion for cosmetic improvement of fluorosed teeth. J Am Dent Assoc. 1986;112(3):327–31.
31. Croll TP. Enamel microabrasion for removal of superficial dysmineralization and decalcification J Am Dent Assoc 1990;120(4):411–5
32 Custers, Eugène JFM Treinta años de guiones de enfermedad: Orígenes teóricos y aplicaciones prácticas. profesor de medicina, v. 37, núm. 5, pág. 457-462, 2015.
BIBLIOGRAFÍA
33 de Lacalle, A (2024) Pensamiento crítico y razonamiento clínico en enfermería
34 Da Silva Figueiredo Sé MJ, Dias Ribeiro AP, Dos Santos-Pinto LAM, de Cassia Loiola Cordeiro R, Nunes Cabral R, Coelho Leal S Are hypomineralized primary molars and canines associated with molar-incisor hypomineralization? Pediatr Dent. 2017 nov. 1;39(7):445- 9. pmid: 29335050.
35 DenBesten PK, Li W Chronic fluoride toxicity: dental fluorosis Monogr Oral Sci 2011;22:81–96
36. Eddy, David m.; Clanton, Charles h. El arte del diagnóstico: resolviendo el ejercicio clínico patológico. Revista de Medicina de Nueva Inglaterra, v. 306, núm. 21, pág 1263-1268, 1982
37 Ekstrand KR, et al Clinical and radiographic assessment of caries lesions J Dent Res 2001;80(1):2025–32
38. Elfrink MEC, Schuller AA, Weerheijm KL, Veerkamp JS. Hypomineralised second primary molars: prevalence data in Dutch 5yearolds. Caries Res. 2008;42(4):282–5. PMID:18523388
39 Elhennawy K, Jost-Brinkmann PG, Manton DJ, Paris S, Schwendicke F Managing molars with severe molarincisor hypomineralization: a cost-effectiveness analysis within German healthcare. J Dent [Internet]. 2017 ag. [citado 2022 nov. 6];63:65-71 Disponible en: https://www researchgate net/publication/317326317 Managing molars with severe molarincisor hypomineralization A costeffectiveness analysis within German healthcare doi: 10.1016/j.jdent.2017.05.020
40. Elhennawy K, Rajjoub O, Reissmann DR, Doueiri MS, Hamad R, Sierwald I, et al. The association between molar incisor hypomineralization and oral health-related quality of life: a cross-sectional study Clin Oral Invest 2022 my 1;26(5):4071-7 doi: 10 1007/s00784-022-04375- 3
41. Elhennawy K, Schwendicke F. Managing molar-incisor hypomineralization: a systematic review. J Dent [Internet]. 2016 dic. [citado 2022 nov. 11];55:16-24. Disponible en: https://pubmed ncbi nlm nih gov/27693779/ doi: 10 1016/j jdent 2016 09 012
BIBLIOGRAFÍA
42 Fagrell TG, Lingström P, Olsson S, Steiniger F, Norén JG Bacterial invasion of dentinal tubules beneath apparently intact but hypomineralized enamel in molar teeth with molar incisor hypomineralization Int J Paediatr Dent | 313 | [Internet] 2008 sept [citado 2022 nov. 11];18(5):333- 40. Disponible en:
43. Fagrell TG, Lingström P, Olsson S, Steiniger F, Norén JG. Bacterial invasion of dentinal tubules beneath apparently intact but hypomineralized enamel in molar teeth with molar-incisor hypomineralisation Int J Paediatr Dent 2008;18(5):333–40
44. Fagrell TG, Ludvigsson J, Ullbro C, Lundin SA. [Study on bacterial penetration under MIH enamel and pulp inflammation]. Swed Dent J Suppl. 2011;(216):5–83. PMID:22338967
45 Fayle SA, et al EAPD guidelines for the management of developmental defects of enamel Eur Arch Paediatr Dent 2007;8(Suppl 1):41–47
46. Fayle SA, Pollard MA, Zagdwon AM. A prospective clinical trial comparing preformed metal crowns and cast restorations for defective first permanent molars. Eur J Paediatr Dent 2003;4:138–42
47 Fayle SA, Welbury RR, Roberts JF Molar incisor hypomineralisation: restorative management. Eur J Paediatr Dent. 2003;4:121–6.
48. Fejerskov O, Cury JA, Tenuta LM, Marinho VC. Fluorides in caries control. En: Fejerskov O, Nyvad B, Kidd E, editores Dental caries: the disease and its clinical management 3 ª ed Oxford: Willey-Blackwell; 2015 p 245-76
49 Fejerskov O, Manji F, Bælum V, Møller I Dental fluorosis: a handbook for health workers [Internet]. Munksgaard (Copenhage): Elsevier Science Health Science Division; 1988 [citado 2022 dic. 19]. Disponible en: https://www. worldcat org/es/title/dental-fluorosis-a-handbookfor-health-workers/oclc/466636905? referer=di&ht= edition
50 Fejerskov O, Manji F, Baelum V The nature and mechanisms of dental fluorosis J Dent Res. 1990;69(Spec No):692–700.
51. Fejerskov O. Concepts of dental caries and their consequences for understanding the disease Community Dent Oral Epidemiol 1997;25(1):8–12
52 Fejerskov O Pathology of dental caries En: Fejerskov O, Nyvad B, Kidd E, editores. Dental caries: the disease and its clinical management. 3.ª ed. Oxford: Willey-Blackwell; 2015. p. 49-85.
BIBLIOGRAFÍA
53 Folayan MO, et al Prevalence of developmental defects of enamel in African children: systematic review Community Dent Oral Epidemiol 2020;48(2):97–107
54 Fragelli CMB, Souza JF, Bussaneli DG, Jeremias F, Santos-Pinto LD, Cordeiro RCL. Longitudinal evaluation of structural integrity of MIHaffected teeth. Caries Res. 2015;49(4):378–83. doi:10.1159/000380858. PMID:25998233.
55 Fukuda H, et al The prevalence of Turner's hypoplasia in Japanese children J Clin Pediatr Dent 2005;29(1):63–6
56. Gao Y, Sahlberg C, Kiukkonen A, Alaluusua S, Pohjanvirta R, Tuomisto J, et al. Lactational exposure of Han/Wistar rats to 2,3,7,8-tetrachlorodibenzo-p-dioxin interferes with enamel maturation and retards dentin mineralization J Dent Res [Internet] 2004 febr [citado 2022 dic 5];83(2):139-44 Disponible en: https://pubmed ncbi nlm nih gov/14742652/ doi: 10 1177/154405910408300211
57. Garot E, Denis A, Delbos Y, Manton D, Silva M, Rouas P. Are hypomineralised lesions on second primary molars (hspm) a predictive sign of molar incisor | 309 | hypomineralisation (MIH)? A systematic review and a meta-analysis J Dent 2018 my ;72:8-13 doi: 10 1016/j jdent 2018 03 005
58. Ghanim A, Manton DJ, Mariño R, Morgan M, Bailey D. Molarincisor hypomineralisation clinical management. Int J Paediatr Dent. 2017;27(1):35–46.
59 Ghanim A, Silva MJ, Elfrink MEC, Lygidakis NA, Mariño RJ, Weerheijm KL, et al Molar incisor hypomineralisation (MIH) training manual for clinical field surveys and practice Eur Arch Paediatr Dent [Internet] 2017 ag [citado 2022 nov 6];18(4):225-
42. Disponible en: https:// pubmed.ncbi.nlm.nih.gov/28721667/ doi: 10.1007/ s40368-017-0293-9
60 Goodarzi F, Mahvi AH, Hosseini M, Nedjat S, Nabizadeh Nodehi R, Kharazifard MJ, et al The prevalence of dental fluorosis and exposure to fluoride in drinking water: a systematic review J Dent Res Dent Clin Dent Prospects 2016 ag 17;10(3):127-35. pmid: 27651877.
61. Griffin RC, Donlon D. Patterns in dental enamel hypoplasia by sex and age at death in two archaeological populations Arch Oral Biol [Internet] 2009 dic [citado 2022 nov 20];54(Supl 1):S93-S100 Disponible en: https:// pubmed.ncbi.nlm.nih.gov/18990363/ doi: 10.1016/j. archoralbio.2008.09.012
BIBLIOGRAFÍA
62 Guatelli-Steinberg D What can developmental defects of enamel reveal about physiological stress in nonhuman primates? Evol Anthropol 2001;10(4):138-51 doi: 10 1002/ evan 1027
63. Gugnani N, Pandit IK, et al. Esthetic improvement of fluorosis stains using resin infiltration technique: case series. J Indian Soc Pedod Prev Dent. 2014;32(2):176–80.
64 https://www researchgate net/publication/5524292 Bacterial invasion of dentinal tubules beneath apparently intact but hipomineralized enamel in molar with molar incisor hypomineralization
65. Jälevik B, Klingberg G. Treatment outcomes and dental anxiety in 18-year-olds with mih, comparisons with healthy controls – A longitudinal study Int J Paediatr Dent 2012 mzo ;22(2):85-91 doi: 10 1111/j 1365- 263X 2011 01161 x
66 Jälevik B, Klingberg GA Dental treatment, dental fear and behaviour management problems in children with severe enamel hypomineralization of their permanent first molars. Int J Paediatr Dent [Internet]. 2002 febr. [citado 2022 nov. 6];12(1):24-32 Disponible en: https://pubmed ncbi nlm nih gov/11853245/ doi: 10 1046/j 0960-7439 2001 00318 x | 314 |
67. Jälevik B, Norén JG. Enamel hypomineralization of permanent first molars: a morphological study and survey. Eur J Oral Sci. 2000;108(2):110–5.
68 Jälevik B, Sabel N, Robertson A Can molar incisor hypomineralization cause dental fear and anxiety or influence the oral health-related quality of life in children and adolescents?-a systematic review Eur Arch Paediatr Dent [Internet] 2022 febr 1 [citado 2022 nov. 6];23(1):65-78. Disponible en: https://pubmed.ncbi.nlm. nih.gov/34110616/ doi: 10.1007/s40368-021-00631-4
69 Jan J, Sovcikova E, Kočan A, Wsolova L, Trnovec T Developmental dental defects in children exposed to pcbs in eastern Slovakia Chemosphere 2007 abr ;67(9): S350-S354 doi: 10 1016/j chemosphere 2006 05 148
70. Jan J, Vrbič V. Polychlorinated biphenyls cause developmental enamel defects in children. Caries Res [Internet]. 2000 nov. [citado 2022 dic. 5];34(6):469- 73. Disponible en: https://pubmed ncbi nlm nih gov/11093020/ doi: 10 1159/000016625
71 Kantaputra PN, et al Dental management in dentinogenesis imperfecta J Clin Pediatr Dent. 2001;25(2):183–6.
BIBLIOGRAFÍA
72 Kassirer JP, Gorry AG Resolución de problemas clínicos: un análisis del comportamiento Ann Intern Med 1978; 89: 245-55
73 Kassirer, Jerome P Razonamiento diagnóstico Anales de Medicina Interna, v 110, núm. 11, pág. 893-900, (1989).
74. Khan FR, et al. Dental fluorosis is defined as hypomineralisation of enamel resulting from excessive ingestion of fluoride (more than 1 ppm) during tooth development BMJ Case Reports 2012
75. Kim JW, Simmer JP. Hereditary enamel defects. J Dent Res. 2007;86(6):560–9.
76. Koch G, Poulsen S. Pediatric Dentistry. Berlin: Springer; 2017.
77 Kosma I, Kevrekidou A, Boka V, Arapostathis K, Kotsanos N Molar incisor hypomineralisation (mih): correlation with dental caries and dental fear Eur Arch Paediatr Dent [Internet] 2016 abr 1 [citado 2022 nov 6];17(2):123- 9 Disponible en: https://pubmed.ncbi.nlm.nih. gov/27026246/ doi: 10.1007/s40368-016-0221-4
78. Kugel G, Ferreira S. The art and science of tooth whitening. J Mass Dent Soc. 2005;53(3):34–7
79 Leape, Lucian L , et al "La naturaleza de los eventos adversos en pacientes hospitalizados: resultados del Estudio de práctica médica de Harvard II". New England Journal of Medicine 324.6 ( (1991). ): 377-384.
80 Levy SM Review of fluoride exposures and ingestion Community Dent Oral Epidemiol 1994;22(3):173–80
81 Li Y, Navia JM, Bian JY Prevalence and distribution of developmental enamel defects in primary dentition in Chinese children. J Dent Res. 1995;74(1):283–7.
82. Lima DANL, De Alexandre RS, Aguiar FHB, et al. Clinical effectiveness of dental bleaching with light activation: a systematic review J Dent 2009;37(8):643–51
83 Lygidakis NA, Garot E, Somani C, Taylor GD, Rouas P, Wong FSL Best clinical practice guidance for clinicians dealing with children presenting with molarincisorhypomineralisation (mih): an updated European Academy of Paediatric Dentistry policy document. Eur | 308 | Arch Paediatr Dent. 2022 febr.;23(1):3-21. doi: 10 1007/ s40368-021-00668-5
BIBLIOGRAFÍA
84 Mahoney EK, Farah R Molar incisor hypomineralization: structure, composition, and properties En: Drummond B, Kilpatrick N, editores Planning and care for children and adolescents with dental enamel defects Berlín: SpringerVerlag Berlin Heidelberg; 2015 [Internet] [citado 2022 nov. 6]. p. 73-84. Disponible en: https://link.springer.com/ch apter/10.1007/978-3-662-44800-7 6 doi: 10.1007/9783-662-44800-7 6
85 Marín LM, Cury JA, Tenuta LMA, Castellanos JE, Martignon S Higher fluorosis severity makes enamel less resistant to demineralization. Caries Res [Internet]. 2016 sept. 1 [citado 2022 nov. 15];50(4):407-13. Disponible en: https://pubmed ncbi nlm nih gov/27458817/ doi: 10 1159/000447270
86 Martinez-Mier EA, Lippert F Teeth with mild and moderate enamel fluorosis demonstrate increased caries susceptibility in vitro J Evid Based Dent Pract 2017 sept. 1;17(3):293-5. doi: 10.1016/j.jebdp.2017.07.001 | 71 |
87. Massler M, Schour I. Atlas of the Mouth and Jaws. Chicago: Year Book Medical Publishers; 1958
88 McFarlane G, Loch C, Guatelli-Steinberg D, Bayle P, Le Luyer M, Sabel N, et al Enamel daily secretion rates of deciduous molars from a global sample of children. Arch Oral Biol. 2021 dic.;132:105290. doi: 10.1016/j. archoralbio.2021.105290
89 Montero M, Natera A Fluorosis dental y lesiones de caries no cavitadas Consideraciones para el diagnóstico diferencial efectivo Odous Cient 2023;24(2):115-129
90. Mount GJ, Hume WR. Preservation and restoration of tooth structure. Chichester: WileyBlackwell; 2016.
91 Naranjo Sierra, M C (2024) Manual diagnóstico de defectos de desarrollo del esmalte (1 ª ed ) Universidad Nacional de Colombia, Facultad de Odontología; Editorial Universidad Nacional de Colombia ISBN 978-958-505-732-6 (digital)
92. Natera A, Acosta de Camargo MG, Tortolero MB. Propuesta de historia clínica para el diagnóstico y manejo de fluorosis dental de forma integral. Acta Odont Venez 2020;58(1)
93 Natera A, Acosta MG, Tortolero M Manejo clínico de la amelogénesis imperfecta hipoplásica. Caso clínico. Rev Odontopediatr Latinoam. 2022;12(2):55–60.
BIBLIOGRAFÍA
94 Natera A, Camargo MGA, Fernández M, Tortolero M Genes involucrados en la amelogénesis imperfecta (Parte I) Odous Cient 2020;21(2):35–41
95 Natera A, Camargo MGA, Fernández M, Tortolero M Genes involucrados en la amelogénesis imperfecta (Parte II). Odous Cient. 2021;22(1):15–20.
96. Natera A, Da Silva A, Fernández M, Montilla M, Moukel J, Rodríguez L, et al. Tratamiento de fluorosis con microabrasión del esmalte Reporte de un caso clínico índice TF5 Odous Científica 2015;16(2):51–7
97. Natera AE, Da Silva A, Benítez I, Moreno Y. Macroabrasión y microabrasión del esmalte: ¿Es la secuencia correcta para resolver el problema de fluorosis dental? Reporte de un caso clínico índice TF4 Odous Científica 2018;17(2):18–24
98 Natera AE, Uzcátegui GM, Peraza I Microabrasión del esmalte: Técnica para la remoción de manchas dentales Acta Odontol Venez 2005;43(3):1–6
99. Natera G A, Rodríguez-Rodríguez M, Acosta De Camargo MG, Pimentel E, Begoña-Tortolero M. Typical esthetic outcomes using 5 different modalities to treat MIH affected teeth: a case series Rev Fac Odontol Univ Antioq 2023;35(1) doi:10 17533/udea rfo v35n1a6
100. Natera GA, Acosta-de-Camargo MG, Mangles J. Manejo clínico de la Amelogénesis Imperfecta hipoplásica: un desafío para el equipo multidisciplinario. Rev Fac Odontol Univ Antioq 2021;33(1):e10 doi:10 17533/udea rfo v33n1a10
101 Ngoc VTN, Huong LT, Van Nhon B, Tan NTM, Van Thuc P, Hien VTT, et al The higher prevalence of developmental defects of enamel in the dioxin-affected region than non-dioxin-affected region: result from a cross-sectional study in Vietnam. Odontology [Internet]. 2019 en. 25 [citado 2022 dic. 5];107(1):17-22. Disponible | 311 | en: https://pubmed ncbi nlm nih gov/29752597/ doi: 10 1007/s10266-018-0358-1
102 Nilchian F, Asgary I, Mastan F The effect of dental fluorosis on the quality of life of female high school and precollege students of high fluoride-concentrated area J Int Soc Prev Community Dent [Internet]. 2018 jul. 1;8(4):314-9. Disponible en: https://www.ncbi.nlm. nih.gov/pmc/articles/PMC6071349/ doi: 10.4103/ jispcd JISPCD 94 18
BIBLIOGRAFÍA
103 Nota A, Palumbo L, Pantaleo G, Gherlone EF, Tecco S Developmental enamel defects (dde) and their association with oral health, preventive procedures, and children’s psychosocial attitudes towards home oral hygiene: a cross-sectional study Int J Environ Res Public Health. 2020 jun. 5;17(11):4025. doi: 10.3390/ijerph17114025 | 73 |
104 Nyvad B, Baelum V Surface texture of carious lesions as predictor of arrest of caries activity Community Dent Oral Epidemiol 1997;25(1):23–9
105. Nyvad B, et al. Classification and activity assessment of caries lesions. Community Dent Oral Epidemiol. 2003;31(1):1–10.
106 Onoriobe U, Rozier RG, Cantrell J, King RS Effects of enamel fluorosis and dental caries on quality of life J Dent Res [Internet] 2014 oct [citado 2022 nov 6];93(10):972-9 Disponible en: https://pubmed ncbi nlm nih gov/25154834/ doi: 10.1177/0022034514548705
107. Pahuja M, Pradhan S, Nagar V. Knowledge, attitude, and esthetic perceptions about dental fluorosis amongst the rural population in Meerut District, Uttar Pradesh | 315 | Indian J Dent Sci [Internet] 2019 en [citado 2022 nov 6];11:12-6 Disponible en: https://www.researchgate. net/publication/331173453 Knowledge attitude and esthetic perceptions about dental fluorosis amongst the rural population in Meerut District Uttar Pradesh doi: 10 4103/IJDS IJDS 65 18
108 Paixão-Gonçalves S, Corrêa-Faria P, Ferreira FM, Ramos-Jorge ML, Paiva SM, Pordeus IA. Risk of dental caries in primary teeth with developmental defects of enamel: a longitudinal study with a multilevel approach. Caries Res [Internet]. 2019 nov [citado 2022 nov 6];53(6):667-74 Disponible en: https://pubmed ncbi nlm nih gov/31291628/ doi: 10 1159/000501029 | 72 |
109 Petersen PE, Lennon MA Effective use of fluorides for the prevention of dental caries in the 21st century. Community Dent Oral Epidemiol. 2004;32(5):319–21.
110. Peterson, Michael C. et al. Contribuciones de la historia, el examen físico y la investigación de laboratorio en la elaboración de diagnósticos médicos Revista occidental de medicina, v 156, núm 2, pág 163 (1992)
111. Pinkham JR. Pediatric Dentistry: Infancy through Adolescence. Philadelphia: Saunders; 2005.
BIBLIOGRAFÍA
112 Pitts NB, et al ICCMS™ Guide for Practitioners and Educators ICDAS Foundation; 2014
113 Portella DP, Dias BC, Ferreira P, de Souza JF, Wambier L, da Silva Assunção LR. The Association of Developmental Dental Defects and the Clinical Consequences in the Primary Dentition: A Systematic Review of Observational Studies Pediatr Dent [Internet] 2022 sept [citado 2023 en 11];44(5):330-41 Disponible en: https://pubmed ncbi nlm nih gov/36309777/
114. Public Health Rep: Dean HT. Classification of mottled enamel diagnosis. Public Health Rep. 1934;49(7):660–70.
115 Reynolds EC Remineralization of enamel subsurface lesions by CPPACP J Dent Res 1997;76(9):1287–95
116 Rodríguez Rodríguez M, Natera AE, Acosta de Camargo MG, Aray F Abordaje terapéutico de los molares con diagnóstico de hipomineralización incisivo molar por parte de los odontopediatras venezolanos. Rev Latinoam Odontopediatr Adolesc. 2021
117 Rodríguez-Rodríguez M, Carrasco-Colmenares W, Ghanim A, Natera A, AcostaCamargo MG. Prevalencia y distribución de hipomineralización incisivo-molar en niños atendidos en el Área Metropolitana de Caracas, Venezuela. Acta Odontol Latinoam 2021;34(2):104–112
118 Rood HD, Boissonade FM, Day PF Pulpal status of hypomineralized permanent molars Pediatr Dent [Internet] 2007 nov [citado 2022 nov 6];29(6):514- 20 Disponible en: https://pubmed.ncbi.nlm.nih. gov/18254423/ pmid: 18254423.
119. Rozier RG, Adair S, Graham F, et al. Evidence-based clinical recommendations on the prescription of dietary fluoride supplements J Am Dent Assoc 2010;141(12):1480–9
120 Ruiz V, Acosta MG, Natera A Adhesión y los defectos de desarrollo del esmalte. Acta Odont Venez. 2020;58(2).
121. Rushton VE, et al. Multidisciplinary management of AI: case-based review. Br Dent J 2020;229(4):246–50
122 Russo JJ, Mathew T Management of AI: a casebased review J Clin Pediatr Dent. 2021;45(5):309–16.
BIBLIOGRAFÍA
123 Saitoh M, Nakamura Y, Hanasaki M, Saitoh I, Murai Y, Kurashige Y, et al Prevalence of molar incisor hypomineralization and regional differences throughout Japan Environ Health Prev Med [Internet] 2018 oct 31 [citado 2022 dic 5];23(1):55 Disponible en: https:// pubmed.ncbi.nlm.nih.gov/30382812/ doi: 10.1186/ s12199018-0748-6
124 Saldarriaga A, Rojas-Gualdrón DF, Restrepo M, Bussaneli DG, Fragelli C, de Cássia Loiola Cordeiro R, et al Clinical changes in the severity of dental fluorosis: a longitudinal evaluation. bmc Oral Health [Internet]. 2021 jul. 22 [citado 2022 dic. 6];21(366):1-9. Disponible en: https:// bmcoralhealth biomedcentral com/articles/10 1186/ s12903-021-01729-3 doi: 10 1186/s12903-021-01729-3
125 SantamaríaOrtíz JL, et al Clinical changes in the severity of dental fluorosis: longitudinal followup. Int J Paediatr Dent. 2023.
126. Schneider PM, Silva M. Endemic molar incisor hypomineralization: a pandemic problem that requires monitoring by the entire health care community Curr Osteoporos Rep 2018 jun ;16(3):283-8 doi: 10 1007/ s11914-018-0444-x
127. Schwendicke F, Elhennawy K. Health economic evaluation of management strategies for mih. En: Bekes K, editor. | 74 | Molar incisor hypomineralization [Internet] Cham (Suiza): Springer Nature; 2020 [citado 2022 nov 11] p 197- 205 Disponible en: https://www researchgate net/ publication/338369018 Health Economic Evaluation of Management Strategies for MIH doi: 10.1007/978- 3-030-31601-3 16
128. Seow WK. Clinical diagnosis and management strategies of amelogenesis imperfecta variants Pediatr Dent 1993;15(4):258–64
129 Seow WK Enamel hypoplasia in the primary dentition: a review J Dent Child 1992;59(3):218–22
130. Sevbitov A, Kuznetsova M, Dorofeev A, Borisov V, Mironov S, Iusupova I. Dental anomalies in people living in radionuclide-contaminated regions. J Environ Radioact [Internet] 2020 my 1 [citado 2022 dic 5];216:106190 Disponible en: https://pubmed ncbi nlm nih gov/32056793/ doi: 10 1016/j jenvrad 2020 106190
131. Sharma A, Wadhwani M, Tikku AP. Esthetic rehabilitation of a young AI patient using direct composite resins: a conservative approach. Contemp Clin Dent. 2015;6(2):243–6
BIBLIOGRAFÍA
132 Shields ED, Bixler D, Witkop CJ A classification of hereditary dentin defects
Oral Surg Oral Med Oral Pathol 1973;35(6):934–51
133 Shyam R, Bhadravathi Chaluvaiah M, Kumar A, Pahwa MB, Rani G, Phogat R Impact of dental fluorosis on the oral health related quality of life among 11- to 14year-old school children in endemic fluoride areas of Haryana (India). Int Dent J [Internet] 2020 oct [citado 2022 nov 14];70(5):340-6 Disponible en: https://pubmed ncbi nlm nih gov/32358889/ doi: 10 1111/idj 12567
134. Simancas-Escorcia V, Natera A, Acosta-de-Camargo MG. Genes involucrados en la amelogénesis imperfecta. Parte I. Rev Fac Odontol Univ Antioq. 2018;30(1):105–120 doi:10 17533/udea rfo v30n1a10
135 Simancas-Escorcia V, Natera A, Acosta-de-Camargo MG Genes involved in amelogenesis imperfecta Part II Rev Fac Odontol Univ Antioq 2019;30(2):224–235 doi:10.17533/udea.rfo.v30n2a9.
136. Simmer JP, Hu JC. Amelogenesis imperfecta: genes, proteins, and pathways. Int J Oral Sci 2011;3(4):189–99
137 Skinner M, Goodman A Anthropological uses of developmental defects of enamel [pdf]. En: Saunders S, Katzenberg MA, editores. Skeletal biology of past peoples: advances in research methods [Internet]. Nueva York (ny): Wiley-Liss; 1992 [citado 2023 en 12] p 153-175 Disponible en: https://www researchgate net/publication/303215163 Anthropological Uses of Developmental Defects of Enamel
138. Spaulding W. The foundation of clinical training. En: Gøtzsche PC, editor. Contemporary psychology: a journal of reviews. 4.ª ed. Oxford: Blackwell Sciences Willey; 1986 p 349-51
139 StatPearls Dental fluorosis is caused by the excessive ingestion of fluoride during tooth development NCBI Bookshelf 2023
140. Sundell S, Koch G. Hereditary amelogenesis imperfecta. an epidemiologic study. Community Dent Oral Epidemiol. 1985;13(1):46–51.
141 Thesleff I Epithelial–mesenchymal signalling regulating tooth morphogenesis J Cell Sci 2003;116(Pt 9):1647–8
BIBLIOGRAFÍA
142 Thylstrup A, Fejerskov O Clinical appearance of dental fluorosis in permanent teeth in relation to histologic changes Community Dent Oral Epidemiol 1978 dic ;6(6):315-28 Disponible en: https://pubmed ncbi nlm nih gov/282114/ doi: 10.1111/j.1600-0528.1978.tb01173.x
143. Torres CRG, Borges AB, et al. Effect of whitening agents on dental fluorosis: a review J Esthet Restor Dent 2013;25(5):290–7
144 Torres CRG, et al Efficacy of light sources on bleaching: systematic review J Dent. 2012;40(Suppl 2):e3–10.
145. Tortolero M, Acosta de Camargo M, Natera A. Evaluación de la autoestima y autoimagen en un grupo de niños de 6 a 11 años con defectos del esmalte Rev
Odontopediatr Latinoam 2019;8(3):1–9
146 Tortolero M, Acosta M, Natera A Sonrisa, autoimagen y autoestima, su impacto positivo en la calidad de vida en pacientes infanto-juveniles. Rodyb. 2021;10(1).
147. Tortolero M, Acosta MG, Natera A. Amelogénesis imperfecta en pacientes pediátricos: Serie de casos Rev Odontopediatr Latinoam 2022;12(1):23–30
148 Tortolero MB La autoestima en niños y adolescentes con alteraciones dentarias. Revisión bibliográfica. Odous Cient. 2015;16(2):1–6.
149. U.S. Public Health Service recommendation for fluoride concentration in drinking water for the prevention of dental caries Public Health Rep 2015 jul 1;130(4):318- 31 doi:10 1177/003335491513000408
150 Uzuner FD, Kaygısız E, Darendeliler N Defining dental age for chronological age determination. En: Hakan Dogan K, editor. Post mortem examination and autopsy – Current issues from death to laboratory analysis. Rijeka (Croacia): InTechOpen; 2018 p 77-104 doi: 10 5772/ intechopen 71699
151 Vargas-Ferreira F, Salas MMS, Nascimento GG, Tarquinio SBC, Faggion CM, Peres MA, et al Association between developmental defects of enamel and dental caries: A systematic review and meta-analysis. J Dent [Internet]. 2015 jun. 1 [citado 2022 nov. 6];43(6):619-28. Disponible en: https://pubmed ncbi nlm nih gov/25862273/ doi: 10 1016/j jdent 2015 03 011
152 Víctor Simancas Escorcia, Alfredo Natera, María Gabriela Acosta de Camargo Amelogénesis imperfecta en pacientes pediátricos: serie de casos. Revista Odontológica Mexicana. Vol. 23, Núm. 2 Abril-Junio 2019:97-106
BIBLIOGRAFÍA
153 Waggoner WF Restoring primary anterior teeth: updated for 2014 Pediatr Dent 2015;37(3):31–8
154 Weerheijm KL, et al Prevalence of molarincisor hypomineralisation Caries Res 2001;35(5):390–1.
155. White V, et al. Management of MIH-affected teeth. Int J Paediatr Dent. 2006;16(6):440–50
156 Witkop CJ Amelogenesis imperfecta, dentinogenesis imperfecta and dentin dysplasia revisited. Am J Med Genet. 1988;29(4):581–98.
157. Wright JT, et al. Diagnosis and classification of AI. Pediatr Dent. 2003;25(5):520–4
158 Wright JT, Hanson N, et al Fluoride toothpaste efficacy and safety in young children J Am Dent Assoc 2014;145(2):182–9
159. Wright JT, Torain M, et al. Amelogenesis imperfecta and hypoplasia: clinical overview. J Am Dent Assoc. 2015;146(4):273–81.
160 Wright JT, Torain M, Long K, et al Amelogenesis imperfecta and hypoplasia: clinical overview J Am Dent Assoc 2015;146(4):273–81
161. Zhang X, et al. Mutation of DSPP causes dentinogenesis imperfecta type II in a Chinese family. Eur J Oral Sci. 2001;109(4):216–20.
162 Zhang YD, et al A signalling network of BMP–SHH–FGF regulates tooth morphogenesis J Dent Res 2005;84(10):902–7