

Innovativt design med pasienten i fokus



Innovativt design med pasienten i fokus



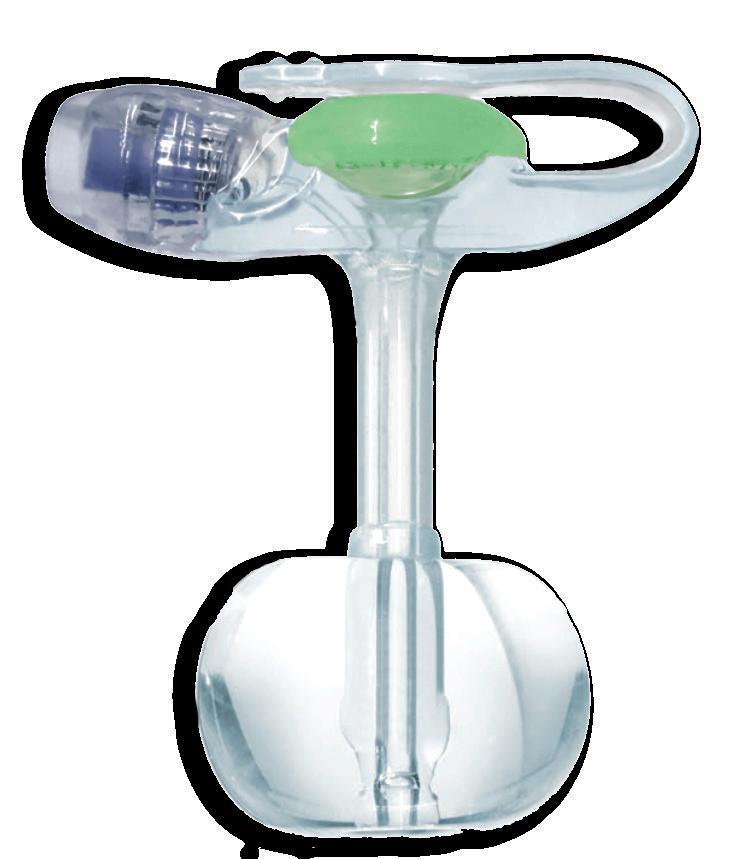
Den lille knappen med den store forskjellen!
Lavere profil, myk og behagelig
Enklere å bytte
Epleformet ballong reduserer fare for lekkasje
Lyser i mørket (Glow green-teknologi)
Komplett sett med alt du trenger
Ta kontakt med oss for å høre mer



33

42
UTGIVER:
NORSK SYKEPLEIERFORBUND, FAGGRUPPE AV SYKEPLEIERE I GASTROENTEROLOGI
FORRETNINGSADRESSE:
Tollbugata 22 0152 Oslo
ANSVARLIGE REDAKTØRER 2023-2025: Dag Olav Langeland gastroskopblad@gmail.com dagolavl@gmail.com
Tlf 46 66 96 96
Roy Cato Solheim rocasol@gmail.com
Tlf 99 54 80 03
REDAKSJONSKOMITÉ 2023-2025: Maren Josefine Kvarsnes marenjosefine@hotmail.com
Anne-Kari Løwquist Anne.kari.lowquist@gmail.com
Redaktørene har ordet Leder
Faglig
Artikler fra Gastro videreutdanning
- Ascitestapping
- Inflammatorisk tarmsykdom og psykiske utfordringer
- Koloskopi og pasienttilfredshet
- Preoperativ underernæring og perineale sårkomplikasjoner etter rektumamputasjon
Medisinsk etterlevselse ved 5-asa behandling ved ulcerøs kolitt
Nytt fra gastromiljøet
Fagmøte Lillehammer 2024
SADE 2024 33
Kurs/møter, NSF/FSG
NSF/FSG faggruppe av sykepleiere Oversikt kurs og kongresser 2024
Forsidefoto: Dag Olav Langeland
Une Melby Hauge une_hauge@hotmail.com
Tlf 47 29 63 89
Martha Charlotte Pilskog mcpilskog@gmail.com
STYRETS SAMMENSETNING NSF/FSG 2023-2025:
Leder: Julie Hellan ledernsffsg@gmail.com
Tlf 40 28 37 94
Nestleder: Therese Rusten nestledernsffsg@gmail.com
Tlf 99 77 49 81
Sekretær/Webansvarlig: Caroline Dille Båtnes sekretarnsffsg@gmail.com
Tlf 90 93 98 58
Kasserer: Sonja Margrethe Eriksen kasserernsffsg@gmail.com
Tlf 93 67 47 52
Programansvarlige: Merethe Lie Seglem programkomiteenfsg@gmail.com
Tlf 40 45 27 73
Marte Eide Jahnsen programkomiteenfsg@gmail.com
Tlf 91 76 64 26
Vararepresentanter: Kristin Kirkestuen kristin_b77@hotmail.com
Tlf 95 42 15 19
Liss Anita Tollefsen lissanita0@gmail.com
Tlf 90 17 38 10
MATERIELLFRISTER FOR REDAKSJONELT INNHOLD 2024: Nr. 2 – 2024 20/5 Nr. 3 – 2024 21/10
MATERIELLFRISTER FOR ANNONSER 2024: Nr. 2 – 2024 20/5
Nr. 3 – 2024 21/10
ANNONSER, LAYOUT OG PRODUKSJON: Apriil Media AS E-post: media@apriil.no
Tlf 98 81 93 48

› Smeltetablett
Jorveza ® (Budesonid)– Det første legemiddel med primærindikasjon Eosinofil øsofagitt.

› 85%* av pasientene i klinisk og histologisk remisjon etter opp till 12 ukers behandling1
› ≤ 80 % vedvarende effekt over en periode på 96 uker med åpen behandling2
*p < 0.00001
**p < 0.001
Jorveza (budesonid)
Kortikosteroid, lokaltvirkende. ATC-nr.: A07E A06. Utleveringsgruppe C. Reseptbelagt legemiddel. Kan forskrives på H-resept. Budesonid er forbudt iht. WADAs dopingliste. SMELTETABLETTER 0,5 mg og 1 mg. Indikasjoner: Behandling av eosinofil øsofagitt (EoE) hos voksne (>18 år). Dosering: Behandlingen skal startes av en gastroenterolog eller en lege med erfaring innen diagnostisering og behandling av eosinofil øsofagitt. Voksne: Induksjon av remisjon: Anbefalt daglig dose er 2 mg, gitt som 1 mg tablett morgen og 1 mg tablett kveld. Vanlig varighet av induksjonsbehandling er 6 uker. Ved utilstrekkelig respons i løpet av 6 uker, kan behandlingen forlenges til opptil 12 uker. Vedlikehold av remisjon: Anbefalt daglig dose er 1 mg (0,5 mg morgen + 0,5 mg kveld) eller 2 mg (1 mg morgen + 1 mg kveld), avhengig av pasientens individuelle kliniske behov. En vedlikeholdsdose på 1 mg 2 ganger daglig anbefales ved langvarig sykdomshistorikk og/eller høy grad av inflammasjon i spiserøret i den akutte sykdomstilstanden. Vedlikeholdsbehandlingens varighet fastsettes av behandlende lege. Spesielle pasientgrupper: Nedsatt leverfunksjon: Budesonidnivået kan øke. Bør ikke brukes. Nedsatt nyrefunksjon: Dosejustering ikke nødvendig, men forsiktighet utvises ved lett til moderat nedsatt nyrefunksjon. Anbefales ikke ved alvorlig nedsatt nyrefunksjon. Administrering: Oral bruk. Smeltetabletten skal tas umiddelbart etter at den er tatt ut av blisterpakningen. Smeltetabletten skal plasseres på tungespissen og forsiktig presses mot ganen, hvor den vil gå i oppløsning . Dette tar vanligvis minst 2 minutter, men kan ta opptil 20 minutter. Det budesonid fylte spyttet skal svelges litt etter litt med spytt mens smeltetabletten oppløses. Skal tas etter mat. Skal ikke tas samtidig med væske eller mat. Det skal gå minst 30 minutter før inntak av mat eller drikke, eller før munnstell. Ev. orale oppløsninger, sprayer eller tyggetabletter skal tas minst 30 minutter før eller etter administrering av preparatet. Smeltetabletten skal ikke tygges eller svelges uoppløst. Kontraindikasjoner: Overfølsomhet for innholdsstoffene. Forsiktighetsregler: Suppresjon av inflammatorisk respons og immunfunksjoner øker følsomheten overfor infeksjoner og alvorlighetsgraden av disse. Orale, orofaryngeale og øsofageale candidainfeksjoner er sett med høy frekvens. Vannkopper, herpes zoster og meslinger kan ha et mer alvorlig løp hos pasienter behandlet med glukokortikoider. Hos pasienter som ikke har hatt disse sykdommene, skal vaksinasjonsstatus kontrolleres, og spesiell forsiktighet utvises for å unngå eksponering. Samtidig administrering av levende vaksiner og glukokortikoider må unngås, da dette sannsynligvis vil redusere immunresponsen til vaksiner. Antistoffresponsen til andre vaksiner kan reduseres. Pasienter med tuberkulose, hypertensjon, diabetes mellitus, osteoporose, magesår, glaukom, katarakt eller familiehistorie med diabetes eller glaukom, har høyere risiko for systemiske glukokortikoidbivirkninger, og må overvåkes for slike bivirkninger. Systemiske glukokortikoideffekter kan forekomme. Disse bivirkningene avhenger av behandlingsvarighet, samtidig og tidligere glukokortikoidbehandling og personens sensitivitet. Angioødem er rapportert ved bruk av Jorveza. Hvis tegn på angioødem observeres, skal behandlingen avbrytes. Synsforstyrrelser er sett ved bruk av systemiske og topikale kortikosteroider. Ved tåkesyn/andre synsforstyrrelser skal pasienten vurderes for henvisning til øyelege for evaluering av mulige årsaker, som grå stær, grønn stær eller sjeldne sykdommer som sentral serøs korioretinopati (CSCR). Glukokortikoider kan gi suppresjon av HPA-aksen og redusere responsen på stress. Ved planlagt kirurgi eller andre stressituasjoner, anbefales derfor tilleggsbehandling med systemiske glukokortikoider. Siden binyrefunksjonen kan svekkes, kan en ACTH-stimuleringstest til diagnostisering av nedsatt hypofysefunksjon vise falske resultater (lave verdier). Hjelpestoffer: Inneholder 52 mg natrium pr. daglig dose, som tilsvarer 2,6% av WHOs anbefalte maks. daglige inntak av natrium på 2 g for en voksen. Interaksjoner: For utfyllende informasjon om relevante interaksjoner, bruk interaksjonsanalyse på felleskatalogen.no. Samtidig bruk av CYP3A4 hemmere bør unngås. Økt plasmakonsentrasjon og forsterket effekt av glukokortikoider er sett hos kvinner som tar østrogener eller p piller. Slike effekter er ikke sett med budesonid tatt sammen med orale lavdose kombinasjons-p-piller. Virkningen av glykosider kan potenseres av kaliummangel, en potensiell og kjent bivirkning av glukokortikoider. Samtidig bruk av glukokortikoider kan gi at økt kaliumekskresjon og forverret hypokalemi. Graviditet og amming: Bruk under graviditet bør unngås med mindre det er nødvendig. Budesonid utskilles i morsmelk. Det må tas en beslutning om amming skal opphøre eller behandling avstås fra, basert på nytte-/risikovurdering. Bivirkninger: Svært vanlige (≥1/10): Infeksiøse: Øsofageal candidiasis, oral og/eller orofaryngeal candidiasis. Vanlige (≥1/100 til <1/10): Gastrointestinale: Dyspepsi, gastroøsofageal reflukssykdom, kvalme, oral parestesi, smerter i øvre abdomen, tørr munn, smerter i tungen, tungesykdom, oral herpes. Generelle: Fatigue. Nevrologiske: Hodepine, dysgeusi. Undersøkelser: Redusert kortisol. Psykiatriske lidelser: Søvnforstyrrelser. Øyesykdommer: Tørre øyne. Pakninger og priser (pr. 16.01.2023): 0,5 mg: 90 stk. (blister) kr 3956,70. 1 mg: 90 stk. (blister) kr 4629,10. Basert på SPC godkjent av SLV/EMA: 10.12.2022 Refusjon: H-resept: A07E A06_5 Budesonid Refusjonsberettiget bruk: Der det er utarbeidet nasjonale handlingsprogrammer/nasjonal faglig retningslinje og/eller anbefalinger fra RHF/LIS spesialistgruppe skal rekvirering gjøres i tråd med disse. Vilkår: (216) Refusjon ytes kun etter resept fra sykehuslege eller avtalespesialist. Blå resept: nei. Byttbar: nei. Innehaver av markedsføringstillatelsen: Dr. Falk Pharma GmbH. Kontakt (repr.): Vifor Pharma Nordiska AB, Gustav III:s Boulevard 46, 169 73 Solna, Sverige. Telefon: 0046 8 5580 6600. E-post: info.nordic@viforpharma.com, www.viforpharma.se/en. Les felleskatalogtekst eller preparatomtalen (SPC) for mer informasjon, se www.felleskatalogen.no
1.

Nå går det heldigvis mot lysere tider og vi har håp om varmere temperaturer om ikke så lenge. Mens vi venter kan vi kose oss med nyeste utgave av Gastroskopet.
I dette nummeret kan dere lese referater fra både SADE i Malmø og fra fagmøtet på Lillehammer. Vi fortsetter serien med å presentere oppgaver fra videreutdanningen i gastrosykepleie, da vi synes det er viktig å vise frem hva som rører seg i miljøet vårt.




Et tema som er høyaktuelt i gastromiljøet for tiden er skopi utført av sykepleiere. Dette er et spennende tema som engasjerer og skaper gode diskusjoner rundt om i landets gastroavdelinger. Redaktørene ønsker diskusjonen velkommen, og ser på sykepleieskopi som en vinn-vinn situasjon. Behov for personell med skopikompetanse er økende og dette kan kanskje være en del av løsningen. Bærum leder an og flere sentre ser ut til å følge etter.
Hilsen
Redaktørene
 Redaktører 2023-2025
Roy Cato Solheim og Dag Olav Langeland
Maren Josefine Kvarsnes IBD-poliklinikk og medisinsk sengepost, Lovisenberg Diakonale sykehus
Une Melby Hauge Medisinsk poliklinikk, Notodden sykehus
Martha Pilskog Sykepleierdrevet leverpoliklinikk og medisinsk sengepost, Lovisenberg Diakonale Sykehus
Redaktører 2023-2025
Roy Cato Solheim og Dag Olav Langeland
Maren Josefine Kvarsnes IBD-poliklinikk og medisinsk sengepost, Lovisenberg Diakonale sykehus
Une Melby Hauge Medisinsk poliklinikk, Notodden sykehus
Martha Pilskog Sykepleierdrevet leverpoliklinikk og medisinsk sengepost, Lovisenberg Diakonale Sykehus

Entyvio er indisert til voksne med moderat til alvorlig aktiv ulcerøs kolitt eller Crohns sykdom som har hatt utilstrekkelig respons, mistet respons eller som var intolerante ovenfor konvensjonell behandling eller en TNFα-antagonist. Samt til voksne med moderat til alvorlig aktiv kronisk pouchitt som har gjennomgått proktokolektomi og bekkenreservoarkirurgi for ulcerøs kolitt med utilstrekkelig respons eller mistet respons på antibiotikabehandling1
I de tilfellene hvor behandling med TNFα-hemmere skal gjøres med forsiktighet eller er kontraindisert.2

UTVALGT PRODUKT- OG SIKKERHETSINFORMASJON 1
Entyvio (vedolizumab)
Injeksjonsvæske, oppløsning i ferdigfylt penn 108 mg
Pulver til konsentrat til infusjonsvæske, oppløsning 300 mg
Sikkerhetsinformasjon:
• Kontraindikasjoner: Aktive alvorlige infeksjoner som tuberkulose, sepsis, cytomegalovirus, listeriose og opportunistiske infeksjoner som progressiv multifokal leukoencefalopati (PML).
• Forsiktighetsregler: Intravenøs vedolizumab skal kun administreres av helsepersonell med tilgang på utstyr for å handtere akutte overfølsomhetsreaksjoner inklusiv anafylaksi.
• Interaksjoner: Levende vaksiner, særlig levende orale vaksiner, skal brukes med forsiktighet.
• Graviditet og amming: Bruk under graviditet bør unngås, med mindre nytten klart oppveier potensiell risiko for mor og foster. Vedolizumab er påvist i human morsmelk, fordel av behandling for mor og potensiell risiko for spedbarnet skal vurderes
• Hyppigst rapporterte bivirkninger: Infeksjoner (som nasofaryngitt, øvre luftveisinfeksjon, bronkitt, influensa og sinusitt), hodepine, kvalme, feber, fatigue, hoste, artralgi og reaksjoner på injeksjonsstedet (s.c. administrasjon).
Dosering: Intravenøs (300mg). Ulcerøs kolitt: 300 mg ved uke 0, 2 og 6, deretter hver 8. uke. Fortsettelse revurderes nøye hos pasienter som ikke viser effekt innen uke 10. Noen pasienter med redusert respons kan ha nytte av en økning i doseringsfrekvens til 300 mg hver 4. uke. Crohns sykdom: 300 mg ved uke 0, 2 og 6, deretter hver 8. uke. Pasienter uten respons kan ha nytte av en dose ved uke 10. Fortsett behandling hver 8. uke fra uke 14 hos responderende pasienter. Noen pasienter med redusert respons kan ha nytte av økt doseringsfrekvens til 300 mg hver 4. uke. Pouchitt: 300 mg ved uke 0, 2 og 6 og deretter hver 8. uke. Bør initieres parallelt med standardbehandling av antibiotika. Dersom ingen behandlingsfordel observeres innen 14 uker, skal seponering vurderes. Subkutan (108 mg): Etter god opplæring i s.c. injeksjonsteknikk kan en pasient eller omsorgsperson injisere s.c. hvis dette er hensiktsmessig. Ulcerøs kolitt og Crohns sykdom: Anbefalt vedlikeholdsbehandling, etter minst 2 i.v. infusjoner, er 108 mg annenhver uke. Den første dosen skal administreres i stedet for neste planlagte i.v. infusjon og deretter annenhver uke.
Pakninger, priser og refusjon: Pulver til konsentrat til infusjonsvæske: 20 ml (hettegl.) kr 27688,90. Injeksjonsvæske, oppløsning i ferdigfylt penn: 1 stk. (ferdigfylt penn) kr 6881,40. 2 stk. (ferdigfylt penn) kr 13726,60. 6 stk. (ferdigfylt penn) kr 41107,30. H-resept. Besluttet innført av Beslutningsforum 16.11.2015. Inngår i TNF BIO anbefalinger 2023-2024.
Reseptgruppe: C.
For fullstendig preparatomtale av Entyvio, se SPC. www.legemiddelsok.no
REFERANSER
1. Entyvio (vedolizumab) SPC (06.07.23) avsnitt 3, 4.1-4.6 og 4.8.
2. Møte i Beslutningsforum for nye metoder 16.11.2015, https://nyemetoder.no/metoder/vedolizumab-entyvio (sist sett: 23.01.2024)
 Julie
Julie

Nå er vinteren på hell, og vi kan endelig se frem mot vår og lysere kvelder.
Vinteren har vært en aktiv tid for faggruppa. I februar ble årets fagmøte på Lillehammer avholdt. Det var rekordstor påmelding, med 180 deltakere på fagmøtet til sykepleierne. Jeg vil si at det var et vel gjennomført fagmøte, med gode presentasjoner. I år var det også rekordmange sykepleiere som holdt innlegg, og det er vi veldig stolte av! Det som vekte størst engasjement i salen, var innlegget om sykepleierskopører ved Bærum sykehus. Veldig spennende å høre hvordan de har fått det til, og vi håper andre tar inspirasjon!
I januar ble SADE avholdt i Malmö. Faggruppa var representert der ved redaktør, styret og vår representant i SADE. I slutten av februar ble ECCO gjennomført i Stockholm, også her var faggruppa representert ved styret og vår N-ECCO-representant.
Vi har også i denne perioden tildelt kongresstøtte til flere ulike kongresser, og da særlig fagmøtet på Lillehammer. Alle som har søkt innenfor våre kriterier har fått støtte av oss. I tillegg har vi også tildelt studentene som tar videreutdanning i gastrosykepleie til sammen 150000kr.
Nå fremover vil styret jobbe med «Nasjonalt IBD-sykepleiermøte» som skal holdes i Oslo 5. september. Vi er også godt i gang med planleggingen av «Fagmøte på Lillehammer 2025». Dersom dere har innspill, ikke nøl med å ta kontakt!
Med ønske om en fin vår!
Hilsen
Julie Hellan
Faggruppeleder NSF/FSG



 Sonja Margrethe Eriksen Kasserer
Merethe Lie Seglem Programkomité
Caroline Dille Båtnes Sekretær
Marte Eide Jahnsen Programkomité
Hellan Styreleder
Sonja Margrethe Eriksen Kasserer
Merethe Lie Seglem Programkomité
Caroline Dille Båtnes Sekretær
Marte Eide Jahnsen Programkomité
Hellan Styreleder
Styregruppa i Nettverk for leverinteresserte sykepleiere inviterer i samarbeid med Norgine Norge til ny Nettverksdag Torsdag 30 mai kl. 10.00–15.30
på Christiania Qvartalet Møtesenter i Oslo
Preliminære temaer:
• Komplikasjoner ved levercirrhose: hepatorenalt syndrom, væske/elektrolyttforstyrelser, hjerte/ lungepåvirkning
• TIPS
• Medisinsk oppfølging i ventetiden for levertx, frailty hos pasienter som utredes til levertx
PS! Nettverksdagen vil også bli vist via Teams
Påmelding* gjøres til Idar Bergli, ibergli@norgine.com innen 16 mai
Med vennlig hilsen
Mari Skage (Rikshospitalet), Lene Z. Nilsen (Kalnes), Stine Beathe Drengenes (Stavanger), Ida Ramsrud & Martha Pilskog (Lovisenberg) & Idar Bergli (Norgine Norge), Synne Lundemo (Akershus universitetssykehus)
*Dataene dine blir behandlet i samsvar med Norgines personvernregler, tilgjengelige på: https://www.norgine.com/privacy-policy/
@norgine | www.norgine.com
Norgine
Hvilke kunnskapsbaserte metoder for tapping av ascites bør sykepleier benytte til pasienter for å forebygge komplikasjoner?
Halvorsen, Sigurd Myhre. Lovisenberg Diakonale Sykehus
Bakgrunn
I samtale med sykepleiere fra andre helseforetak ble det avdekket flere forskjellige måter å tappe ascites på. Prosedyrene, der de hadde det, var ikke kunnskapsbaserte prosedyrer annet enn erfaringsbasert og enighet i fagmiljøet. Dette gjelder også administrasjon av albumin under tapping og lengde på innleggelse -av dren.
Hensikt
Kartlegge kunnskapsgrunnlaget for ascitestapping, hvordan unngå komplikasjoner og gjøre prosedyren mest effektivt. På den måten spare innleggelser i sykehus, identifisere hva som er mest skånsomt for pasienten, dermed spare tid og penger.
Metode
Denne litteraturstudien ble utført ved litteratursøk på voksne mennesker både innlagt og i poliklinikk. Søket ble utført i Cochrane, Epistemonikos, Medline, PubMed, Embase og Cinahl. 2283 artikler ble funnet og gjennom systematisk analyse endte analysen opp med 10 artikler.
Resultat

En studie viste 75% reduksjon av innleggelse ved å tappe tom for ascites samme dag. En studie hadde anbefalt å seponere dren innen 24 timer grunnet fare for infeksjon. To av studiene tappet pasienten tom i løpet av en liten halvtime. En retningslinje anbefalte tapping på 1-4 timer. Mens to fagartikler anbefalte å tappe tom i løpet av seks timer. En av disse tappet forsiktig grunnet kompliserte og multimorbide pasienter, 1 liter per time. Alle studiene og artiklene, bortsett fra to, anbefalte å gi albumin 8 gram/liter som ble tappet >5 liter. En artikkel oppdaget god effekt selv ved tapping under 5 liter, mens den siste så god effekt selv ved å gi halvparten av dosen (4 gram albumin per liter).
Konklusjon
Ascitesvæske kan tappes tom på 4-6 timer, hvor det administreres 8 gram albumin per liter som blir tappet og med observasjoner hver halvtime for å oppdage eventuelle komplikasjoner. Denne litteraturanalysen anbefaler mer forskning på hastighet på albumininfusjon.
Hvordan kan sykepleiere bidra til å fremme mestring av psykiske utfordringer som pasienter med inflammatorisk tarmsykdom kan oppleve i hverdagen?
Sande, Anna Tvedt, Førde sentralsjukehus, Heise Førde og Sæterøy-Hansen, Nanda Kristin, Ålesund sjukehus, Helse Møre og Romsdal.
Bakgrunn
Det diagnostiseres stadig flere pasienter med inflammatorisk tarmsykdom (IBD), både i Norge og på verdensbasis. Disse pasientene kan oppleve psykiske utfordringer i hverdagen. Flere sykehus har sykepleiere med spesialkompetanse, men

det er fortsatt et økende behov for gastrosykepleiere som kan avlaste legene med konsultasjoner og pasientoppfølging.
Hensikt
Kartlegge hva forskningen sier om hvordan sykepleier kan
bidra til at IBD-pasienter bedre mestrer psykiske utfordringer de kan oppleve i hverdagen.
Metode
Litteraturstudiet tar for seg tidligere forskning på området. Datasamlingen ble utført med søk i ulike databaser av to sykepleiere. Det ble utført tematisk analyse basert på Braun og Clarkes metode.
Resultat
Forskningen viser at IBD ofte er forbundet med økt stress. Dette kan forbygges dersom sykepleiere er oppmerksomme på de uheldige konsekvensene dette kan gi. Gode mestringsstrategier kan gi økt livskvalitet og mindre sykdomsaktivitet. Kartlegging av pasientenes behov er av betydning, da mange pasienter rapporterer et ønske om psykisk helsehjelp. God kunnskap hos helsepersonell kan være av betydning.
Utdanning av spesialsykepleiere og undervisning av IBDpasienter kan bidra til økt stressmestring. En tverrfaglig tilnærming kan ha positiv effekt på pasientenes mestring.
Konklusjon
Det kan være vanskelig å komme med behandlingsanbefalinger for IBD-pasienter som oppgir at de opplever psykiske utfordringer i hverdagen, og det påpekes at det er behov for ytterligere forskning på området. Samtidig understrekes viktigheten av å undervise pasienter i mestringsstrategier og sykdomslære, utdanne spesialsykepleiere, screene behovet for psykisk helsehjelp samt en tverrfaglig tilnærming. Sykepleiere må være på vakt for å oppdage tidlige tegn på stress, samt lytte til pasientenes kroppskunnskap. Dette kan forebygge de uheldige konsekvensene som psykiske utfordringer kan gi for disse pasientene.
«Hvilken betydning har informasjon, mottatt fra sykehuset, i forkant av koloskopi å si for pasienttilfredshet under koloskopiundersøkelsen?»
Hennissen, Tove Anette, Sykehuset Levanger
Bakgrunn:
Å vente på en kommende undersøkelse kan være ubehagelig og stressende, i tillegg kan en koloskopiundersøkelse være smertefull og krevende. En koloskopiundersøkelse er avhengig av pasientens evne til å tilegne seg informasjon om prosedyren og å utføre forberedelser som er anbefalt for selve undersøkelsen.
Hensikt:
Ønsket a se om det var sammenheng mellom informasjonsmateriale og informasjonsinnhold levert pasienten før koloskopi og pasientens opplevelse av undersøkelsen.
Metode:
Utførte søk i databasene Cinahl, Medline, Cochrane Library, Epistemonikos, Pub Med, Academic Search Elite og Psyc Info. 22 artikler ble lest i sin helhet og vurdert med tanke på metodisk kvalitet, intervensjon og resultat. Fem artikler ble inkludert og systematisert ved hjelp av tematisk analyse.
Resultat:
Skriftlig informasjon ble av deltakere evaluert til å inneholde høyere kvalitet enn muntlig informasjon. Pasienter var mer

fornøyde hvis informasjonen inneholdt opplysninger om risiko under prosedyren og hva de eventuelt kunne oppleve etter undersøkelsen. Videoinformasjon før prosedyren hadde innvirkning på koloskopisuksess og på angstnivå. Kvinner har høyere situasjonsangst og er mindre fornøyd med undersøkelsen. Inneliggende pasienter, yngre pasienter og menn er mer fornøyd med informasjonen enn polikliniske, eldre pasienter og kvinnelige pasienter.
Konklusjon:
Den ideelle metoden å dele informasjon før undersøkelse til pasienter som skal til koloskopi er ennå ikke funnet. Gastroenterologer bør tydelig forklare pasienter om risiko, betydningen av undersøkelsen og eventuelle alternative undersøkelser. Det er også en ide å tilby pasienten informasjon på flere ulike måter som for eksempel brosjyrer, samtaletime til lege før undersøkelse, video eller via en applikasjon. Da kan pasienter selv velge hva de behøver for å bli best mulig forberedt. Tidspunkt for når informasjon utleveres har vist seg å være viktig.
Fordypningsoppgave innen gastrosykepleie
Lund, Stine, Helgelandssykehuset avd. Sandnessjøen og Hustadnes, Tordis, Helse Møre og Romsdal, Ålesund sjukehus
Bakgrunn
Endetarmskreft er den nest hyppigste kreftformen i Norge for menn og kvinner samlet. Abdominoperineal reseksjon(APR)anbefales som kurativ behandling ved kreft i nedre del av endetarmen. Dette innebærer at endetarmen fjernes og pasienten får en endekolostomi. Etter innføring av preoperativ strålebehandling overlever flere, men forekomsten av perineale sårkomplikasjoner har økt. Det foreligger ingen konsensus på hvordan man kan hindre utviklingen av slike sårkomplikasjoner. Det er tidligere vist at underernæring øker risikoen for postoperative komplikasjoner hos pasienter med kolorektalkreft, og at underernæring kan forsinke sårtilheling. Forebygging av problemet vil gi samfunnsøkonomiske gevinster i tillegg til å spare individer for de psykiske og fysiske påkjenningene som komplikasjonene påfører dem.
Hensikt
Å undersøke betydningen av underernæring for utviklingen av perineale sårkomplikasjoner hos kreftpasienter som blir operert med rektumamputasjon.
Metode

Et strukturert og omfattende litteratursøk resulterte i at åtte primærstudier ble inkludert i litteraturstudien. Ved hjelp av Aveyards modell for tematisk analyse ble studiene systematisk gjennomgått og sammenlignet, og de ulike resultatene ble sammenfattet for å svare på problemstillingen.
Resultat
Underernæring er hyppig forekommende hos pasienter med kolorektalkreft, definert ut fra hypoalbuminemi, BMI, PNI og sarkopeni. Underernæring disponerer for en rekke postoperative komplikasjoner, deriblant sårinfeksjoner og forsinket sårtilheling. Hypoalbuminemi er spesielt hyppig forekommende og gir signifikant økt risiko for alvorlige perineale sårkomplikasjoner.
Konklusjon
Underernæring har negativ innvirkning på utviklingen av perineale sårkomplikasjoner etter APR. Det er imidlertid ikke funnet forskning som svarer direkte på denne problemstillingen, og det er behov for ytterligere forskning.


Denne artikkelen er skrevet på bakgrunn av en litteraturstudie foretatt av Hanna Marie Bakke Pedersen og Maren Hjelmseth Kårstad i forbindelse med spesialutdanningen for gastrosykepleie på Høgskulen på Vestlandet.
Ulcerøs kolitt er en kronisk tarmsykdom som påvirker tykktarmens innerste lag, mucosa (Böhmig, 2019, s. 21), og fører til inflammasjon og sårdannelser i kolon (Halse, 2014, s. 65; Langmead, 2011, s. 8). Dette kan gi symptomer som diaré med blod og slim, magesmerter og akutt avføringstrang, samt nattlige tømminger. Det skilles mellom proktitt som er betennelse i rektum, proktosigmoiditt som er begrenset til rektum og distale kolon, venstresidig kolitt som strekker seg opp til venstre del av kolon, og totalkolitt som involverer hele kolon. Hvor i tykktarmen betennelsen befinner seg, har betydning for behandlingen av sykdommen (Böhmig, 2019, s. 21-22).
Forskning viser at 20-40 % av pasienter med inflammatorisk tarmsykdom ikke tar medisinene sine som forskrevet, noe som kan føre til flere uheldige konsekvenser (Ipenburg, 2019, s. 305). Med behandling kan man oppnå slimhinnetilheling og symptomfrihet, også kalt remisjon (Sturm, 2019, s. 75). Førstevalget av behandling til pasienter med mild til moderat sykdom er 5-aminosalisylsyre, også kalt 5-ASA. Ved mild til moderat sykdom kan pasientene ha opp mot seks blodige tømminger daglig, med minimal systempåvirkning som feber, forhøyet CRP eller anemi (Buer & Moum, 2016).
5-ASA har en betennelsesdempende effekt lokalt i tarmslimhinnen (Landsforeningen mot fordøyelses sykdommer, 2013, s. 6). 5-ASA finnes i flere ulike formuleringer, både som tabletter og granulat, og lokale preparater som rektalvæske, rektalskum og stikkpiller. Lokalbehandling er anbefalt ved proktitt og proktosigmoiditt. Ved venstresidig kolitt og totalkolitt anbefales kombinasjon av per oral behandling og lokal behandling
for å oppnå remisjon (Ricanek, 2018, s. 9-10). Selv om hovedvirkningen skjer i kolon, blir deler av medikamentet også tatt opp systemisk og kan dermed gi lette bivirkninger (Kucharzik & Asthana, 2019, s. 82). De vanligste bivirkningene er hodepine, ubehag i magen, diaré og kvalme (Taylor & Irving, 2011, s. 98).
Det er anbefalt minimum 2 gram 5-ASA daglig som vedlikeholdsbehandling. Uten vedlikeholdsbehandling har pasientene økt risiko for tilbakefall (Kane, 2007, s.796), og kan medføre økt risiko for innleggelse på sykehus, operasjon og eventuelt påfølgende komplikasjoner, samt økt bruk av immunsuppressive legemidler (Sturm, 2019, s. 75-76). Økt bruk av helsetjenester kan føre til dårligere helserelatert livskvalitet hos pasientene, samt økte helsekostnader, både for pasienten og for samfunnet (Ipenburg, 2019, s. 305).
Likevel er det en kjent problematikk at mange pasienter med ulcerøs kolitt ikke tar medisinene som forskrevet. Medisinsk etterlevelse menes «i hvilken grad en pasient tar sine legemidler som avtalt mellom behandler og pasient» (Spigset & Viktil, 2021, avsnitt 1). Pasientens etterlevelse påvirkes av deres egne vurderinger av behandlingsbehovet i forhold til mulige negative konsekvenser av den. Ofte kan ikke pasientene se nytten av å bruke medisinene, og er mer bekymret for bivirkninger (Ipenburg, 2019, s. 305-306). Ifølge Ipenburg (2019) vil tett oppfølging av sykdomsaktivitet, medisinske bivirkninger og etterlevelse av behandlingen være avgjørende for å forebygge sykdomskomplikasjoner og bedre pasientens livskvalitet.
Av den grunn kan det være interessant å se hva forskning sier om medisinsk etterlevelse av 5-ASA. Vi ser derfor på årsaker til at denne ikke er høyere slik at vi som jobber med pasientgruppen kan få dypere innsikt, og dermed gi individuelt tilpasset behandling, informasjon og pasientopplæring som forhåpentligvis vil øke den medisinske etterlevelsen.
Medikamentbelastning
Forskning viser at pillestørrelsen, antall daglige doser og uønskede bivirkninger er en vanlig årsak til at pasienter ikke tar 5-ASA som forskrevet (Devlen et al., 2014, Testa et al. 2017)). Også kompliserte doseregimer med flere piller, flere ganger daglig viser seg å påvirke dårlig etterlevelse (Moshkovska et al., 2008), men også redsel for langtidseffekter ved bruk av 5-ASA (Moshkovska et al., 2008). Noen pasienter tar ikke 5-ASA som forskrevet, grunnet antall piller (Kane, 2006). 5-ASA-preparater som blant annet klyster blir sjeldnere hentet ut fra apotekene, og denne medikamentformuleringen er ofte assosiert med dårlig etterlevelse (Kane, 2006, Testa et al, 2017).
Sosiale og praktiske forhold
Glemsel er vanlig årsak til dårlig etterlevelse av 5-ASA. Medisiner blir ofte ble glemt i en travel hverdag med studier, jobb og andre aktiviteter. Å ta seg tid til å gå innom apoteket for å hente ut mer medisiner, eller ringe fastlegen for å fornye reseptene blir av mange IBD-pasienter nevnt som årsak (Devlen et al., 2014). Helg og ferie fører til endring i daglige rutiner som kan medføre at man glemmer å ta medisiner. Perioder med remisjon er også en viktig faktor (Moshovska et al., 2008).
Noen utelater å ta medisin i sosiale settinger for å unngå spørsmål (Devlen et al., 2014; Moshkovska et al. 2008), eller fordi det oppleves som ukomfortabelt at andre vet om sykdommen (Kane, 2006).
Pasientens egne forestillinger om behov for medisin Pasienter har ulik oppfatning rundt behovet for medisin, og man kan «glemme» å ta medisin for ikke å bli minnet på at de har en kronisk sykdom, fordi tablettene kan fungere som en daglig påminnelse om dette (Kane, 2006; Testa et al., 2017). Mange er i tillegg bekymret for potensielle bivirkninger, og noen kan ha en oppfatning om at medisinene kan føre til avhengighet, eller frykter at medisinen på sikt kan føre til skade (Moshkovska et al., 2008).
At det ikke er nødvendig med så store doser er også noe pasienter uttrykker (Kane, 2006). Andre igjen tar mindre dose enn anbefalt, fordi de føler seg overbehandlet (Moshkovska et al., 2008). I perioder hvor sykdommen er i remisjon, og gir få eller ingen symptomer, opplever mange at det er unødvendig med medisinering (Kane, 2006; Moshkovska et al., 2008; Moshkovska et al., 2009; Devlen et al., 2014; Testa et al, 2017).
Forholdet til behandleren Forholdet til behandleren kan påvirke hvorvidt pasienten unnlater å ta legemidlene som foreskrevet, og det viser seg at en god pasient-behandler relasjon kan øke etterlevelsen av 5-ASA (Testa et al., 2017). For å etablere et godt pasient-behandlerforhold bør pasienten få rom til å stille spørsmål og få luftet sine tanker og bekymringer (Kane, 2006). Like viktig er det at behandler ikke har en dømmende væremåte når det blir kartlagt om pasienten tar medisinene som foreskrevet. En måte å unngå dette på er at behandler er konsekvent på å bruke åpne spørsmål, og har en hyggelig tone (Kane, 2006). IBD-sykepleier spiller en viktig rolle, både ved å lytte til pasientens behov, men også for å tilrettelegge 5-ASA behandlingen for den enkelte, og bistå i pasientopplæringen (Moshkovska et al., 2008; Moshkovska et al. 2009).
Informasjon er også en avgjørende faktor i forhold til pasientens etterlevelse (Moshkovska et al. 2008). Dersom pasienten får god opplæring om sykdom og medikamenter, er de i bedre stand til å forstå hvorfor legemidlene er foreskrevet og viktigheten ved å ta dem (Moshkovska et al., 2008). Styrking av pasientens kunnskap kan fungere som motivasjon for bedre etterlevelse (Devlen et al., 2014). Følgelig blir pasientene bedre rustet til å delta i beslutninger om behandlingen (Moshkovska et al., 2008). Som behandler av IBD-pasienter bør vi være påpasselig med å ikke over- eller undervurdere pasientens forståelse. Det er viktig å forklare pasientene at de må ta 5-ASA også i perioder hvor sykdommen er i remisjon for å forebygge oppbluss (Kane, 2006; Testa et al., 2017). Forskning har vist at mange pasienter er misfornøyd med informasjon omkring hvor lenge de må ta medisinen, og hvor raskt innsettende effekt den har (Moshkovska et al., 2009).
Flere er også bekymret for at de ikke får nødvendig informasjon om bivirkninger og hva de skal gjøre dersom det oppstår. Andre undrer seg over hvorfor det er nødvendig med så mange piller, og reduserer dosen på egenhånd hvis de føler at de blir overbehandlet (Moshkovska et al., 2008; Moshkovska et al., 2009; Testa et al., 2017).
Kartlegging og informasjon
På bakgrunn av at forskning viser at hele 20-40 % av pasienter med inflammatorisk tarmsykdom ikke tar medisinen slik den er forskrevet, tenker vi at det er en viktig oppgave at IBDsykepleier rutinemessig kartlegger pasientens legemiddelbruk (Ipenburg, 2019, s.305). Ved å kartlegge legemiddelbruken får man avdekket om pasienten faktisk har et ønske om å ta medisinen. Om det derimot er et bevisst valg å ikke ta den, kan man utforske årsaken til dette sammen med pasienten.
Det anbefales å kartlegge hvorfor pasienten ikke tar medisinen for at man skal kunne finne tiltak som kan bidra til å øke etterlevelse (Ipenburg (2019, s. 308). IBD-sykepleier spiller en viktig rolle i å lytte til pasientens behov og tilrettelegge
behandlingen for den enkelte (Moshkowska et al.,2008 og Moshkowska et al.,2009). Et annet viktig tiltak for å øke pasientens etterlevelse er å etablere en god relasjon blant annet ved å lytte til pasientens bekymringer (Testa et al. 2017; Kane, 2006).
Dessuten har god opplæring vist seg å være et viktig element for å øke etterlevelsen av 5-ASA. Pasienten bør få informasjon om sykdom, medikamenter og bivirkninger (Moskovska et al. 2008; Moshkovska et al., 2009; Kane, 2006; Testa et al., 2017). Helsepersonell bør være bevisst på å ikke over- eller undervurdere pasientens kunnskapsnivå når opplæringen blir gitt (Kane, 2006; Testa et al., 2017). Tilpasset opplæring og informasjon kan ruste pasienten til å få en bedre sykdomsforståelse, som videre kan øke forutsetningen for å mestre hverdagen med en kronisk sykdom. Økt kunnskap vil også styrke pasientens motivasjon til å etterleve behandlingen (Devlen et al.,2014).
Konklusjon
Denne artikkelen viser at årsaken til dårlig etterlevelse er sammensatt. Flere ulike faktorer spiller en rolle for hvorvidt pasienten etterlever behandlingen eller ikke. Årsakene kan være ubevisste, men noen pasienter tar et bevisst valg om å ikke følge anbefalt behandling.
Praktiske forhold, som at pasienten opplever administre ringsmåte og doseringsregime som belastende, er en faktor som påvirker etterlevelsen. Medisinen kan også ha en ten dens til å bli glemt. I tillegg viser det seg at etterlevelsen i ulik grad er påvirket av hvordan pasienten oppfatter eget behov for medisin. Enkelte tar altså valget basert på frykt for bivirkninger, eller at de ikke ville bli minnet på at de har en kronisk sykdom. Andre igjen har ikke oppfattet at medisinen skal tas hver dag, også i symptomfrie perioder, trolig som følge av mangelfull informasjon og opplæring.
Med dette i bakhånd kan vi få en bredere forståelse for hvor for pasienter ikke etterlever behandlingen med 5-ASA. Dette kan komme til nytte i det videre arbeidet med pasientgruppen.
En god relasjon der vi lytter til pasientens behov og bekym ringer kan øke etterlevelsen. Likevel er det mye som tyder på at etterlevelsen av 5-ASA har potensial til å bli høyere. De identifiserte årsakene i denne artikkelen kan bidra til å danne et grunnlag for videre arbeid med å utvikle målrettede tiltak som kan bidra til å øke medisinsk etterlevelse. Dette vil igjen kunne redusere risikoen for tilbakefall, forebygge syk domskomplikasjoner, og kunne øke pasientens livskvalitet.
Litteraturliste
Böhmig, M. (2019). Mechanisms of Disease, Etiology and Clinical Manifestations. I A. Sturm & L. White (Red.) Inflammatory bowel disease nursing manual. (s. 15-24). Springer Nature Switzerland AG Buer, L. C. T. & Moum, B. A. (2016). Inflammatorisk tarmsykdom - diagnostikk og behandling. Indremedisineren. https://indremedisineren. no/2016/08/inflammatorisk tarmsykdom-diagnostikk-og- behandling/ Devlen, J., Beusterien, K., Yen, L., Ahmed, A., Cheifetz, A. S. & Moss, A. C. (2014). Barriers to mesalamine adherence in patients with inflammatory bowel disease: A qualitative analysis. Journals of managed care & specialty pharmacy. 20(3) 309314. https://doi.org/10.18553/jmcp.2014.20.3.309
Halse, A.-K. (2014). Inflammatoriske og immunologiske prosesser. I S. Ørn, J. Mjell & E. Bach Gansmo (Red.), Sykdom og behandling (1. utg., 3. opplag, s. 61-90). Gyldendal Norsk Forlag AS Ipenburg, N. (2019). Adherence. I A. Sturm & L. White (Red.) Inflammatory bowel disease nursing manual. (s. 305-309). Springer Nature Switzerland AG
Kane, S. V. (2006). Systematic review: adherence issue in the treatment of ulcerative colitis. Alimentary pharmacology & therapeutics. 23(5) 577-585. DOI: 10.1111/j.1365-2036.2006.02809.x
Kane, S. V. (2007). Overcoming adherence issue in ulcerative colitis. Gastroenterology & hepatology. 3(10) 795-799. https://www-ncbi-nlm-nih-gov. galanga.hvl.no/pmc/articles/PMC3104162/ Kucharzik, T. & Asthana, A. K. (2019). Medical management 2: Conventional. I A. Sturm & L. White (Red.) Inflammatory bowel disease nursing manual. (s. 81-90). Springer Nature Switzerland AG
Landsforeningen mot fordøyelsessykdommer. (2013). Medisinsk behandling av ulcerøs kolitt og crohns sykdom. [Brosjyre].
Langmead, L. (2011). Pathophysiology. I K. Whayman, J. Duncan & M. O’Connor (Red.), Inflammatory bowel disease nursing (s. 3-28). Quai books MSG520 Kandidatnummer: 212 og 217 08.05.2023
Machi, L. A. & McEvoy B. T. (2022). The litterature review – 6 steps to success. California: Corwin Press.
Meier, J. (2019). Epidemiology. I A. Sturm & L. White (Red.) Inflammatory bowel disease nursing manual. (s. 11-14). Springer Nature Switzerland AG Moshkovska, T., Stone, M., Baker, R. & Mayberry, J. (2008). Qualitative investigation of patient adherence to 5-aminosalicylic acid therapy in patients with ulcerative colitis. Inflammatory bowel disease, 14(6) 763-768. https://doi.org/10.1002/ ibd.20404
Moshkova, T., Stone, M. A., Clatworthy, J., Smith, R. M., Bankart, J., Baker, R., Wang, J., Horne, R. & Mayberry, J. F. (2009). An investigation of medication adherence to 5 aminosalicyclic acid therapy in patients with ulcerative colitis, using self-report and urinary drug excretion measurements. Alimentary pharmacology & therapeutics, 30(11-12) 1118-1127. DOI:10.1111/j.1365-2036.2009.04152.x Paulsen, V. (2016) Sykdommer i fordøyelsessystemet. I S. Ørn & E. Bach-Gansmo (Red.), Sykdom og behandling (253-295). Gyldendal Akademisk. Prantera, C. & Rizzi, M. (2009). 5-ASA in ulcerative colitis: Improving treatment compliance. World journal of Gastroenterology, 15(35), 4353-4355. doi:10.3748/wjg.15.4353
Reime, M & Opheim, R. (2019) Sykepleie til
pasienter med fordøyelsessykdom. I Unni Knutstad (Red.), Utøvelse av klinisk sykepleieSykepleieboken 3. (278-382). Cappelen Damm Akademisk.
Ricanek, P. (2018). Behandling av pasienter med mild til moderat IBD. NGF-nytt, 25(3) 9-11. https:// gastroenterologen.no/ngf/pdf/2018-3-ngf-nytt.pdf Spigset, O. & Viktil, K.K. (2021, 13.oktober). Etterlevelse av legemiddelbruk: Generelt. I Norsk legemiddelhåndbok. https://www.legemiddel handboka.no/G25/
Etterlevelse_av_legemiddelbruk
Sturm, A. (2019). Medical management 1: General. I A. Sturm & L. White (Red.) Inflammatory bowel disease nursing manual. (s.75-79). Springer Nature Switzerland AG
Taylor, K. M. & Irving, P. M. (2011). Medical manage ment of inflammatory bowel disease in the adult general setting. I K. Whayman, J. Duncan & M. O’Connor (Red.) Inflammatory bowel disease nur sing. (s. 95-115). Quai books
Testa, A., Castiglione, F., Nardone, O. M. & Colombo, G. L. (2017). Adherence in ulcerative colitis: an overview. Patient preference and adherence. 2017(11) 297-303. DOI: 10.2147/PPA.S127039
Tripathi, K., Dong, J., Mishkin, B. F. & Feuerstein J. D. (2021). Patient preference and adherence to ami nosalicylates for the treatment of ulcerative coli tis. Clinical andMSG520 Kandidatnummer: 212 og 217 08.05.2023
experimental gastroenterology. 2021(14) 343-351. https://doi.org/10.2147/CEG.S237653
Turnbough, L. & Wilson, L. (2006). «Take your medi cine”. Nonadherence issue in patients with ulcera tive colitis. Gastroenterology nursing, 30(3) 212-217. DOI:10.1097/01.SGA.0000278170.13059.e9
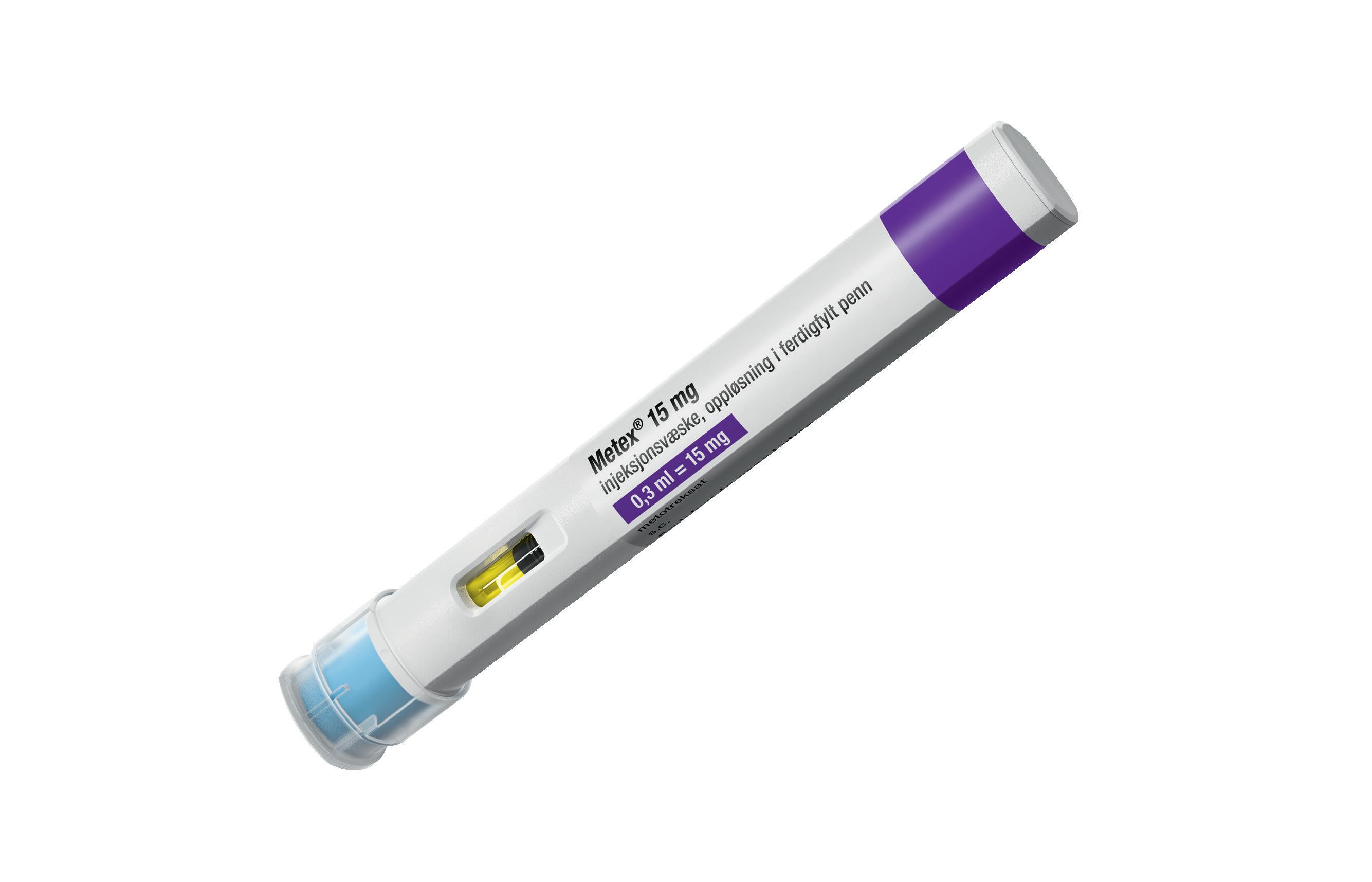



2-trinns autoinjektor uten knapp
Klikkelyder ved starten og slutten på injeksjonen
Inspeksjonsvindu for å kontrollere fullstendig injeksjon
Alltid skjult nål inni blå nålebeskyttelse
Større etikett med fargekode
Vinkelformet design med anti-rull-funksjon





polyartrittiske former av alvorlig, aktiv, juvenil idiopatisk artritt, hvor respons på ikke-steroide antiinflammatoriske legemidler (NSAIDs) ikke har vært adekvat, moderat til alvorlig psoriasis hos voksne pasienter som er kandidater for systemisk behandling, samt kraftig psoriasisartritt hos voksne, mild til moderat Crohns sykdom, enten alene eller i kombinasjon med kortikosteroider, hos voksne pasienter som ikke reagerer på behandling eller som er intolerante overfor tiopuriner. Dosering*: Viktig advarsel om dosering av Metex® Penn/Metex® (metotreksat): én gang i uken. Feildosering kan føre til alvorlige bivirkninger, inkludert dødsfall. Les dette avsnittet i preparatomtalen svært nøye. Metotreksat bør kun forskrives av leger med ekspertise innen bruk av metotreksat og grundig forståelse av risikoene ved behandling med metotreksat. Pasienter som selv skal sette metotreksat, må få opplæring og trening i korrekt injeksjonsteknikk. Den første injeksjonen med Metex® Penn/Metex® bør utføres under direkte tilsyn av lege. Metex® Penn/Metex® skal injiseres subkutant én gang per uke. Individuelle dosering. Kontraindikasjoner: Kontraindisert ved overfølsomhet overfor virkestoffet eller overfor noen av hjelpestoffene, alvorlig nedsatt leverfunksjon, alkoholmisbruk, alvorlig nedsatt nyrefunksjon, underliggende bloddyskrasi, alvorlige, akutte eller kroniske infeksjoner, sår i munnhulen og kjent aktiv gastrointestinal ulcussykdom, graviditet og amming, samtidig vaksinering med levende vaksiner. Advarsler og forsiktighetsregler: Pasienter som får behandling skal være under passende overvåkning slik at tegn på eventuelle toksiske effekter eller bivirkninger kan oppdages og vurderes med minimal forsinkelse. Se preparatomtale for mer detaljert informasjon. Bivirkninger*: De alvorligste bivirkningene av metotreksat inkluderer benmargssuppresjon, lungetoksisitet, levertoksisitet, nyretoksisitet,nevrotoksisitet, tromboemboliske hendelser, anafylaktisk sjokk og Stevens-Johnson syndrom. De hyppigst (svært vanlige) observerte bivirkningene av metotreksat inkluderer gastrointestinale sykdommer og unormale leverfunksjonsprøver. Andre hyppige (vanlige) bivirkninger er leukopeni, anemi, trombopeni, hodepine, tretthet, døsighet, pneumoni, interstitiell alveolitt/pneumonitt ofte forbundet med eosinofili, munnsår,diaré, eksantem, erytem og pruritus. Graviditet*: Metotreksat er kontraindisert ved graviditet ved ikkeonkologiske indikasjoner. Kvinner skal ikke bli gravide under metotreksatbehandling og sikker prevensjon skal brukes under behandling med metotreksat og deretter i minst 6 måneder. Som forholdsregel anbefales seksuelt aktive mannlige pasienter eller deres kvinnelige partnere å bruke sikker prevensjon under behandlingen av den mannlige pasienten og i minst 3 måneder etter at bruken av metotreksat er avsluttet. Menn bør ikke donere sæd under behandlingen og i 3 måneder etter seponering av metotreksat. Blå resept. Reseptgruppe C. Pakninger og priser: Ferdigfylte penner som inneholder 0,15 ml (7,5 mg), 0,2 ml (10 mg), 0,25 ml (12,5 mg), 0,3 ml (15 mg), 0,35 ml (17,5 mg), 0,4 ml (20 mg), 0,45 ml (22,5 mg), 0,5 ml (25 mg) eller 0,6 ml (30 mg) oppløsning, er tilgjengelige i pakninger på 1


Sjukepleiarfaget sine ernæringsråd ved ulcerøs kolitt – eit praxeologisk historisk perspektiv.
Tone Mangerøy, gastrosykepleier ved Haukeland universitetssykehus
I sin masteroppgave «Sykepleierfaget sine ernæringsråd ved ulcerøs kolitt – et praxeologisk perspektiv» valgte sykepleier
Tone Mangerøy temaet blant annet fordi hun opplever at dette er noe mange IBD-pasienter er opptatt av. Tidligere studier har vist at IBD pasienter har forsøkt kostholdsendringer for tarmplager, blant annet ved å unngå visse matvarer. Disse endringene har vist seg for mange å hjelpe på mageplagene, og gi mindre magesmerter og færre dobesøk. Men mange pasienter får ikke ønsket kostveiledning, og
ender opp med å innhente informasjonen fra internett. Hun valgte derfor å stille følgende forsknings spørsmål:
• Korleis kan det ha seg at eg har erfart at det har vore lite fokus på ernæring ved ulcerøs kolitt ved ei medisinsk avdeling på eit større norsk universitetssjukehus? Korleis har sjukepleiarfaget posisjonert seg om ernæring til pasientar med ulcerøs kolitt i fortid og notid?
• Kva økonomiske-, kulturelle- og sosiale kapitalar kan disponere for at agentar har den posisjonen som dei har i det sosiale feltet, og har posisjonert seg om ernæring ved ulcerøs kolitt som dei har?
Resultatene hennes viser at det har vært lite fokus på temaet, og at ernæring i forbindelse IBD har vært rettet mot crohns, og ikke ulcerøs kolitt. Det er lite dokumentert effekt av kostintervensjon som har forebyggende eller terapeutisk effekt. FODMAP kan redusere symptomer som diaré, magesmerter og oppblåsthet, som følge av at mange UC-pasienters tillegg har funksjonelle plager.
Livskvalitet hos pasienter med inflammatorisk tarmsykdom som får behandling med høydose intravenøst jern for jernmangel.
Marte Eide Jahnsen, gastrosykepleier ved Akershus universitetssykehus
Marte Jahnsen presenterte sin masteroppgave «Livskvalitet hos pasienter med inflammatorisk tarmsykdom som får behandling med høydose intravenøst jern for jernmangel –en prospektiv kohortstudie». Hun så blant annet på om helserelatert livskvalitet ble endret før og etter gjennomgått behandling med høydose intravenøst jern hos voksne pasienter (>18 år) med veletablert IBD-diagnose, med påvist jernmangel med ferritin <30 mikrogram/L eller <100 mikrogram/L ved aktiv sykdom. Gravide, og pasienter som allerede var
Hege Sydnes, gastrosykepleier ved Akershus universitetssykehus
Hege Sydnes holdt et interessant og relevant foredrag om seksuell helse hos pasienter med IBD. Mange IBD-pasienter, nær halvparten av kvinner og en tredjedel av menn med IBD opplever seksuell dysfunksjon. Forskning viser at IBD ofte har en negativ innvirkning på sexlivet. Aktiv sykdom påvirker seksuell helse hos mer enn halvparten av kvinnelige IBDpasienter, og hos enda flere av de med alvorlig aktiv sykdom. Også ung alder, psykisk helse som angst og depresjon, smerter, selvbilde, fatigue og medikamenter er medvirkende faktorer som påvirker seksuell helse hos IBD-pasienter.
Hun sier videre at brorparten av IBD-pasienter ikke blir spurt om intimitet av sitt behandlende helsepersonell, men at dette gjerne er noe de ønsket å snakke med sin behandler om. Når det gjelder helsepersonell oppgir ofte
behandlet med i.v. jern eller blodtransfusjon siste tre måneder ble ekskludert. Hun så blant annet på om helserelatert livskvalitet ble endret fra før eller etter gjennomført behandling med høydose intravenøst jern. Og om det var forskjeller mellom kvinner og menn, eller mellom pasienter med ulcerøs kolitt og Crohns sykdom. I tillegg så hun på hvilke faktorer som er assosiert med endring i helserelatert livskvalitet, og om behandling med høydose intravenøst jern påvirker klinisk sykdomsaktivitet.
I sin oppgave fant hun at det i pasientgruppen er forskjell i livskvalitet mellom kvinner og menn, og at kvinner skårer lavere enn menn på dette. Hun fant forøvrig ingen forskjell i livskvalitet mellom pasienter med ulcerøs kolitt og Crohns sykdom. Hemoglobinverdien var den eneste faktoren som hadde signifikant betydning for endringen i livskvalitet. Hun skriver videre at behandling med høydose intravenøst jern forbedrer livskvaliteten hos pasienter med IBD og jernmangel, og at pasienter med IBD derfor bør undersøkes for jernmangel regelmessig, og nødvendig behandling bør gis for å unngå negativ innvirkning på livskvaliteten.
disse manglende grunnlag for å snakke om sykdom og seksualitet. Brukerorganisasjoner ønsker at seksualitet skal snakkes om, men at helsepersonell skal ta initiativ til samtalen.
Sydnes stiller spørsmål ved hvorfor vi som helsepersonell ikke tar opp temaet, og nevner faktorer som at det er tabubelagt, at det anses som mindre viktig, eller at annen informasjon og behandling heller blir prioritert.
Faktorer som at helsepersonell ikke finner tid, eller har manglende kunnskap, eller mangler kartleggingsverktøy blir også nevnt. Sydnes konkluderer med at mange IBD-pasienter har utfordringer i forhold til seksualitet/seksuell helse. Og at det trolig bør settes større fokus på temaet i behandlingen av IBD- pasienter. Vi som helsepersonell må tørre å snakke med pasientene våre om seksualitet/seksuell helse. Samtidig understreker hun at kan det
være nyttig med gode kartleggingsverktøy, samtidig at det må sikres at de som behandler IBD-pasienter har tilstrekkelig kunnskap om temaet.

Den første forelesningen i IBD – delen ble holdt av Espen Tvedt – Gundersen, overlege ved gastroenterologisk avdeling, Stavanger universitetssjukehus og kursleder ved Endoskopiskolen. Temaet var trombosefare ved IBD.
Tromboser er en av de ekstraintestinale manifestasjonene ved IBD, og er en normal respons på skade på blodkar. Det er en kompleks serie av reaksjoner som forekommer for å stoppe blødninger ved å danne en blodpropp. Denne prosessen involverer en rekke koagulasjonsfaktorer, proteiner og cellekomponenter.
Ved skade på et blodkar oppstår det vaskulær spasme for å redusere blodstrømmen. Skadde endotelceller frigjør substanser som fremmer plateaktivering.
IBD – pasienter har flere faktorer som predisponerer for trombotiske hendelser.
• Inflammatorisk tilstand: Betennelse i tarmen kan føre til økt koagulasjon og dermed øke risikoen for tromboser. Immunsystemets rolle: Endringer i immunsystemet hos IBD – pasienter kan føre til økt koagulasjon. Ernæring kan påvirke faktorer i koagulasjonskaskaden.
• Medikamentell påvirkning: Noen medikamenter som brukes i behandlingen av IBD kan påvirke trombosetendensen.
Pasienter med IBD har 2 – 3 ganger høyere risiko for tromboemboliske hendelser.
Pasienter som har aktiv sykdom eller nylig har gjennomgått kirurgi har økt risiko. Underernæring, sykehusinnleggelser,
Ida Vindstad fikk æren av å avslutte en interessant og innholdsrik fredag med sin historie om hvordan hun gikk fra Crohnshelvete til Crohnsglede.
Ida ble syk som 17 – åring. Hun besvimte på skolen og ble lagt inn på sykehus i januar 2001. Der fikk hun diagnosen Morbus Crohn. Hun hadde mistet mye vekt, hadde sterke magesmerter og hyppige avføringer med slim og blod. På det verste var hun på toalettet 40 ganger i døgnet.
Hun ble på sykehuset i tre år, mens hun startet kampen for å komme tilbake til livet igjen. Hun visste ikke lenger hvem hun var, og dagene var preget av mye redsel, både for det som skjedde der og da, men også for fremtiden. Planen var at hun skulle opereres, men operasjonen ble utsatt flere ganger.
Hun måtte gjennom mange undersøkelser som føltes som overgrep. Hun klarte å være sterk og tapper foran foreldrene sine, men hun gråt mye når hun var alene. Hun fikk ingen psykisk hjelp.
forverring av grunnsykdom og kortison er også faktorer som er med på å øke risikoen.
Ved kronisk betennelse i tarmen kan økt produksjon av proinflammatoriske cytokiner påvirke koagulasjonssystemet og kan fremme dannelse av blodpropper, og den inflammatoriske responsen kan påvirke koagulasjonssystemet. Magesmerter, diare og utmattelse kan føre til redusert fysisk aktivitet og immobilitet, som igjen øker risikoen for tromboser.
IBD er altså forbundet med økt risiko for kardiovaskulære hendelser:
• Systemisk betennelse: Vedvarende og overdreven immunrespons som fører til kronisk betennelse. Systemisk betennelse kan påvirke karsystemet og øke risikoen for aterosklerose.
• Endringer i lipid – profil: IBD – pasienter kan oppleve endringer i lipidprofilen. Dette kan bidra til aterosklerose og øke risikoen for kardiovaskulære hendelser.
• Endringer i blodtrykksreguleringen
• Bivirkninger av medisiner
Ernæringsstatus
Albumin (lavt albumin endrer lipidprofilen og øker viskositet, som endrer blodplaters adhesjon/aktivitet).
Hospitaliserte pasienter med akutt alvorlig IBD skal ha tromboseprofylakse med lavmolekylært heparin subkutant. Disse pasientene har en betydelig økt risiko for venøs tromboemboli, hele seks ganger høyere enn ikke – hospitaliserte. Denne behandlingen er ikke forbundet med økte blødninger.
Hun buret seg inne og mistet hele omgangskretsen sin, og da hun var 23 år forsøkte hun å ta livet sitt.
Da hun omsider klarte å akseptere at hun aldri ble den personen hun var før hun ble syk, begynte det å snu, og etter en tur på Hardangervidda i 2008 fikk hun tilbake troen på at hun kunne gjøre alt bare hun tilrettela godt nok. Hun begynte å blogge og i 2019 lagde hun, i samarbeid med Takeda, en podcast, som fikk navnet Shit happens. Første episode ble sluppet 19. desember 2019. I podcasten snakker hun om problemstillinger som sex og samliv, graviditet, psykisk helse, ernæring, foreldrerollen, trening og andre aktuelle temaer. Til nå har hun laget over 100 episoder.
Ida er i dag foredragsholder og IBD – rådgiver, i tillegg til podcasten. Hun jobber med å gi andre IBD – pasienter den hjelpen hun savnet da hun ble syk. Til tross for flere sykdommer så har hun det bra.
I løpet av denne halvtimen tok hun oss med på den lange og tidvis dramatiske reisen det å få Morbus Crohn har vært for henne, og hvordan hun gradvis har klart å ta livet sitt tilbake.

As part of the drive toward more sustainable healthcare, recent European endoscopy guidelines outline the need for reduced resource and energy use in endoscope reprocessing.1 Olympus has addressed this need with the new ETD Basic and ETD Premium endoscope washer disinfectors. These use significantly less energy, water, and chemicals than previous Olympus models, while delivering exceptional cleaning and disinfection performance that exceeds current regulatory requirements, as verified in type tests according to the EN ISO 15883.2
EXAMPLE CASE STUDY:
The new ETD Basic and ETD Premium require a third less power than Olympus’ previous model, the ETD4. This helps improve sustainability through reduced energy consumption and carbon footprint; using significantly less energy also brings an added cost benefit.
The ETD Basic and ETD Premium use far less chemicals than the ETD4 without compromising on cleaning and disinfection performance. This is made possible due to the powerful Olympus EndoPro PAA process chemicals which include an improved, safe, and environmentally-friendly peracetic acid (PAA) disinfectant.3
Endoscope reprocessing typically uses significant amounts of water. To help save this valuable resource, the new ETD needs only half the amount of water than the previous ETD4 model, potentially saving thousands of liters of water each year and supporting the drive toward sustainability.
Medium-size hospital, undertaking 5 reprocessing cycles each day, for 250 days a year.
Estimated Annual Savings*
Water: 28,750 L or 28.75 m³
Energy: 250 kW/hr PAA: 62 L
* Comparing new ETD washer disinfectors to the Olympus ETD4 version using the PAA Standard program.
The ETD Basic and ETD Premium also stand out with their fast reprocessing time. Capable of completing an entire cycle with two endoscopes in just 29 minutes,2 they ensure increased throughput and faster availability of clean endoscopes, positively impacting departmental efficiency.
At Olympus, we believe that together we can make a difference by improving patient outcomes and reducing the environmental impact of healthcare systems. The new Olympus ETD Basic and ETD Premium have been designed to transform endoscope reprocessing with technologies that benefit patients and healthcare providers, as well as the environment.
Scan now to connect and discover how you can improve the sustainability of endoscope reprocessing.
1. de Santiago, E.R., Dinis-Ribeiro, M., Pohl, H., Agrawal, D., Arvanitakis, M., Baddeley, R., Bak, E., Bhandari, P., Bretthauer, M., Burga, P. and Donnelly, L., 2022. Reducing the environmental footprint of gastrointestinal endoscopy: European Society of gastrointestinal endoscopy (ESGE) and European Society of gastroenterology and endoscopy nurses and associates (ESGENA) position statement. Endoscopy, 54(08), pp.797-826.
2. https://www.olympus-europa.com/medical/en/Productsand-Solutions/Products/Product/etd.html
3. de Oliveira Freitas, B., de Souza Leite, L. and Daniel, L.A., 2021. Chlorine and peracetic acid in decentralized wastewater treatment: disinfection, oxidation and odor control. Process Safety and Environmental Protection, 146, pp.620-628.
All comparisons made between the ETD Basic and ETD Premium and their predecessor, ETD4, depend on the selected program and external factors, including water inlet temperature.
Mari Overn Løken, overlege ved gastrokirurgisk avdeling, Gjøvik sykehus
Tykk- og endetarmskreft (CRC) er den nest hyppigste kreftdiagnosen i Norge i dag. I 2022 ble 4745 personer diagnostisert med CRC. Før fylte 80 år vil 6% av kvinner og 7% av menn rammes. Insidensen er økende, og dette skyldes i all hovedsak økt aldring i befolkningen. Risikofaktorer for å utvikle CRC er høy alder, livsstil, arv og IBD. De fleste tilfellene av CRC utvikler seg fra polypper i tarmen og oppdages ofte for sent. 1 av 5 har spredning på diagnosetidspunkt. Derfor har man nylig startet med et nasjonalt tarmscreeningsprogram i Norge slik at man kan oppdage krefttilfeller tidlig og dermed øke overlevelsen.
Symptomer på CRC er avhengig av hvor langt kreftsykdommen har utviklet seg og hvor svulsten sitter. Typiske symptomer kan være obstruksjonssymptomer, blødning, anemi, nedsatt allmenntilstand eller vekttap. Utredningen av CRC består av klinisk undersøkelse, blodprøver, koloskopi/rektoskopi og bildediagnostikk. Deretter vil pasienten bli henvist til MDT-møte med kirurger, radiologer og onkologer til stede. Behandlingen av CRC består av kirurgi. Dette kan være eneste behandling, eller gjøres i kombinasjon med cellegift og/eller strålebehandling. Det kan være aktuelt å operere metastaser. Man kan også gjøre kirurgi i palliativt øyemed, for eksempel ved blødning, stenose eller smerter.
Når man fjerner svulster i endetarm må man ha minst 1 cm reseksjonsmargin dersom man skal gjennomføre en lav
fremre rektumreseksjon. Pasienten vil da få en ende-til-ende anastomose eller en side-til-ende anastomose. Dersom man har under 1 cm reseksjonsmargin må man gjennomføre en rektumamputasjon, og pasienten vil da ende opp med stomi. Når man fjerner svulster i tykktarm, må man ha minst 10 cm reseksjonsmargin distalt og proksimalt for svulsten. Man må også fjerne lymfeknuter som følger tarmsegmentets arterielle blodforsyning. De fleste vil ende opp med en anastomose, og dermed slippe stomi. Anastomoselekkasje er en relativt hyppig og livstruende komplikasjon og man må alltid vurdere om pasienten vil tåle en eventuell anastomoselekkasje. Derfor vil det være aktuelt å legge stomi ved dårlig ernæringsstatus, komorbiditet, infeksjon, immundempende medisiner eller på grunn av anatomiske forhold.
Før operasjonen er det viktig at pasienten får god informasjon. Blodprosent og ernæringsstatus må kontrolleres. Tarmen må tømmes og pasienten må faste. Det må gis tromboseprofylakse og antibiotikaprofylakse. Etter operasjonen er det viktig med tidlig mobilisering, smertelindring og forebygging av tarmparalyse. Komplikasjoner ved kirurgi kan være tynntarmsskade, anastomoselekkasje, infeksjoner, tromboemboliske hendelser og ileus. På lengre sikt kan man få komplikasjoner i form av nyresvikt og elektrolyttforstyrrelser (ved ileostomi), LARS (low anterior rectum syndrome), blæreforstyrrelser og endret seksualfunksjon.
Etter kirurgi kan det også være aktuelt med kjemoterapi eller immunterapi. Prognosen ved CRC avhenger av hvor alvorlig sykdommen er, men 5 års relativ overlevelse er 70%. Dersom man har lokalisert sykdom, er overlevelsen over 95%. Dersom man har lokalavansert sykdom, er overlevelsen 80%. Dersom man har metastatisk sykdom, er overlevelsen 20%. Etter kurativ behandling vil pasienten få systematisk oppfølging i 5 år, men dette anbefales ikke rutinemessig til pasienter over 80 år.

Camilla Løvall, gastro- stomi- og kontinenssykepleier ved Sykehuset i Vestfold
I 2022 var det 1493 nye tilfeller av endetarmskreft i norge, flere av disse opereres nå med lavere fremre reseksjon (sfinkterbevarende kirurgi), slik at pasienten slipper stomi. Veldig mange av disse pasientene vil få en rekke plager; som lekkasje av avføring, ingen kontroll på luftavgang, hastverk til toalettet, følelse av ufullstendig tarmtømming og hyppig avføringstrang. Disse plagene kalles «lower anterior resection syndrome» LARS og gir en rekke negative konsekvenser for pasientene både fysisk og psykis.
For å vurdere tarmdysfunksjonen etter lav fremre reseksjon for endetarmskreft er det laget ent eget scoringsverktøy med fem spørsmål, score fra 0-20 viser ingen symptom på LARS, 21-29 viser lite symptomer på LARS og 30-42 er alvorlig symptomer på LARS.
For å finne ut hvordan det er å leve med LARS ble det gjort en kvalitativ studie med fenomenologisk tilnærming der
Anne Waage, ph.d og overlege ved gastrokirurgisk avdeling, OUS, Rikshospitalet
I 2022 ble 963 personer diagnostisert med pankreaskreft i Norge. Dette er en krefttype som har dårlig prognose, selv etter kirurgi. Uten behandling er gjennomsnittlig overlevelse kun 2-3 måneder. Ved kjemoterapi er gjennomsnittlig overlevelse 8-11 måneder. Kirurgi er den eneste kurative behandlingen, men kun 20% av pasientene tilbys operasjon. Årsaken til dette er at pankreaskreft er en aggressiv krefttype som ofte diagnostiseres for sent grunnet diffuse symptomer, og da kan man ikke utføre kirurgi.
Symptomer på pankreaskreft kan være stille icterus, kvalme, redusert allmenntilstand og ufrivillig vekttap. Dersom pasienten har smerter, er tumoren ofte inoperabel grunnet stor tumor og/eller lokalavansert vekst. Noen ganger kan det være aktuelt å gjennomføre en ERCP, men man vil helst unngå dette før en operasjon. Årsaken til dette er at 10-15% utvikler pankreatitt etter ERCP, og da må man utsette en eventuell operasjon. Operasjonsindikasjon diskuteres ved MDT-møtet med radiolog, kirurg og onkolog til stede. Før operasjon er det viktig at man også vurderer pasientens allmenntilstand, vekttap, komorbiditet, alder/skrøpelighet og motivasjon.
pasienter med alvorlig LARS (score 30-42) ble inkludert ved 3. mnd kontroll hos sykepleier. 5 pasienter ble inkludert, 3 kvinner og 2 menn (gjennomsnittsalder 67 år). Det ble gjort semistrukturerte livsverden intervjuer med pasientene.
Hensikten med studien var todelt; å utforske og beskrive hvordan pasienter som lever med LARS opplever sin livsverde og hvordan de håndterer hverdagen sin, og utforske hvilke oppfølging pasientene ønsker fra helsetjenesten for å få et optimalisert tilbud i etterkant av operasjonen.
Konklusjon etter intervjuene, systematisering og analyse av materialet er at alle informantene beskriver avhengighet av toalett, men opplever likevel å leve et tilnærmet normalt liv med en endret tarmfunksjon. De første månedene var spesielt utfordrende med 5-30 toalettbesøk i døgnet. Etter hvert finner de måter å mestre hverdagen på.
Studien underbygger viktigheten av å følge opp regelmessig og tilby individuell veiledning for å hjelpe pasienter med å leve med utfordringene etter sfinkterbevarende kirurgi for endetarmskreft.
Ved metastaser vil det ikke være aktuelt med operasjon, men pasienten kan få tilbud om palliativ kjemoterapi. Ved potensielt resektabel pankreaskreft kan det være tumorinnvekst i vena porta og/eller omliggende arterier/vener. Disse pasienten kan få tilbud om kjemoterapi før eventuell operasjon. Ved primær resektabel pankreaskreft er det ingen tumorinnvekst i omliggende arterier, men det kan være antydet tumorinnvekst i omliggende vener. Disse pasientene kan få tilbud om operasjon før kjemoterapi. Det kan også være aktuelt med stentavlastning av galleveier etter operasjon.
Ved pankreaskirurgi gjennomfører man enten Whipples operasjon, distal pankreasreseksjon eller total pankreatoduodenektomi. Hvilken operasjon man velger, kommer an på hvor tumoren sitter. Whipples operasjon er mest vanlig, og utgjør 75% av alle pankreasoperasjoner. Ved Whipples operasjon fjerner man pankreashodet med omliggende organer. Ca. 1/3 av pasientene får komplikasjoner etter Whipples operasjon. Dette i form av kardiopulmonale og tromoemboliske komplikasjoner, samt anastomoselekkasje. En anastomoselekkasje fører til pankreasfistel og risiko for sepsis og blødning. Overlevelse etter Whipples operasjon er avhengig av utgangspunktet for tumoren. Ved distal pankreasreseksjon fjerner man den distale delen av pankreas, med eller uten milten. Denne operasjonen utfører laparoskopisk og har færre komplikasjoner. Ca. 15% utvikler pankreasfistel. Dette behandles med drenasje og eventuelt en pankreasstent. Ved total pankreatodudenektomi fjernes hele pankreas, men dette er svært sjelden.
Etter kirurgi og avsluttet kjemoterapi vil det tas en CT. Deretter avsluttes oppfølgingen på sykehuset, og pasienten følges med klinisk kontroll hos fastlege. Det er ikke indisert med regelmessig CT fordi det ikke er kostnadseffektivt og fordi det ikke gir dokumentert overlevelsesgevinst. Dersom
Lindy Anneth Midtskogen, fagutviklingssykepleier, kirurgisk avdeling, Drammen sykehus
Kirurgi er generelt veldig trygt i dag, men en komplikasjon kan være ernæringssvikt. Årsaker til ernæringssvikt etter kirurgi kan være korttarmsyndrom, akutt kirurgi, compartment syndom, reoperasjoner, stråleskadet tarm, kreft og ileostomi med høy output. Ernæring er spesielt viktig ved store sår eller tarmskader. Pasienter som har vært gjennom omfattende kirurgi og pasienter med risiko for ernæringssvikt bør uansett få henvisning til klinisk ernæringsfysiolog. Et av hovedprinsippene ved ernæringssvikt er beriking av mat, men det er ikke alltid dette er nok, spesielt ved store skader i buken. Da kan det være aktuelt å gi parenteral og/eller enteral ernæring i tillegg. Pasienter med ernæringssvikt bør ha væskerestriksjon, og aller helst få all væske intravenøst slik
pasienten får symptomer som gir mistanke om residiv eller metastaser kan man ta ny CT og vurdere palliativ behandling. Selv etter vellykket reseksjonskirurgi er kun 25-30% av pasientene i live etter 5 år.
at tarmen kun trenger å ta opp næring. Man må ha streng måling av væskebalanse. Det er viktig at man sjekker elektrolytter og nyrefunksjon ofte, samt gir tilskudd av salt. Pasienten bør få tilbud om mellommåltider med loff, pasta, ris, umodne bananer og salte kjekt. Det kan også være aktuelt å gi reernæringsdrikker.
Det er viktig at legen tar en grundig gjennomgang av medisinliste og seponerer eller justerer medikamenter ut fra ernæringssvikt og tarmfunksjon. Legen kan også ordinere legemidler som minsker tarmmotilitet (Imodium, Dropizol, Vi-Siblin), legemidler som minsker mage- og tarmsekresjon (H2-blokkere, Opeprazol), legemidler som reduserer pankreassekresjon (Sandostatin), natriumkloridtabletter og kosttilskudd. Dersom pasienten har en infeksjon, er det viktig å få kontroll på denne med antibiotika. Ved store sår eller fistler er det viktig å beskytte huden og bruke tilpasset fistelutstyr og bandasje slik at sårene får grodd. Dersom det er høy output fra fistel, kan det være aktuelt med refeeding via distal tarm eller fistel. Næring bør alltid gis via tarm om mulig.

Retningslinjer for antibiotikabehandling i sykehus anbefaler at DIFICLIR (fidaksomicin) vurderes til behandling av Clostridioides difficile-infeksjon (CDI) hos pasienter med høy risiko for residiv
Faktorer som kan øke risiko for residiv er1:
• Immunsvikt
• Tidligere CDI
• Sykehusopphold siste 3 måneder
• Protonpumpehemmer
• Høy alder
Vennligst se retningslinjer for fullstendig behandlingsanbefaling
Elektronisk søknadsløsning for individuell refusjon til legemidler på blåresept
Utvalgt produkt- og sikkerhetsinformasjon DIFICLIR (fidaksomicin) 200 mg tabletter
Indikasjoner: For behandling av Clostridioides difficile-infeksjoner (CDI), også kjent som C. difficile-assosiert diaré (CDAD), hos voksne og pediatriske pasienter med en kroppsvekt på minst 12,5 kg. Det skal tas hensyn til offisielle retningslinjer for korrekt bruk av antibakterielle midler. Vanligste bivirkninger: Vanlige: Forstoppelse, kvalme, oppkast. Vanligste alvorlige bivirkninger: Overfølsomhetsreaksjoner inkl. alvorlig angioødem. Interaksjoner: Forsiktighet utvises ved samtidig bruk av potente P-gp-hemmere. Kontraindikasjoner: Overfølsomhet for innholdsstoffene. Forsiktighetsregler: Fidaksomicin bør brukes med forsiktighet ved kjent allergi mot makrolider. Hvis det oppstår en alvorlig allergisk reaksjon, skal legemidlet seponeres og egnede tiltak igangsettes. Bør brukes med forsiktighet ved pseudomembranøs kolitt eller fulminant eller livstruende CDI og ved nedsatt lever- og nyrefunksjon. Graviditet, amming og fertilitet: Graviditet: Det anbefales å unngå bruk under graviditet. Amming: Det må tas en beslutning om amming skal opphøre eller behandling avstås fra, basert på nytte-/risikovurdering. Fertilitet: Dyrestudier indikerer ingen effekt på fertilitet. Dosering: Tabletter: Standard dosering: Voksne og barn ≥12,5 kg: Anbefalt dose er 200 mg (1 tablett) administrert 2 ganger daglig (1 tablett hver 12. time) i 10 dager. Utvidet pulsdosering: Voksne: 200 mg tabletter administreres to ganger daglig for dag 1–5 (ingen tablett på dag 6) og deretter én gang daglig annenhver dag for dag 7–25. Hvis en dose blir glemt, skal den glemte dosen tas så snart som mulig, men hvis det snart er tid for neste dose, skal tabletten hoppes helt over. Administrering: Kan tas med eller uten mat. Svelges hele sammen med et glass vann. Pakninger og priser: 20 stk. (blister) kr 18 099,90. Reseptgruppe C. Basert på SPC godkjent av DMP/EMA: 01.12.2023. PM-DT-NO-00020.
For utfyllende informasjon om dosering, forsiktighetsregler, interaksjoner og bivirkninger – se felleskatalogen no.
Referanse: 1. https://www.helsedirektoratet.no/retningslinjer/antibiotika-i-sykehus/infeksjoner-i-abdomen#clostridioides-difficile-infeksjon. Sist faglig oppdatert 01.03.2022.
Tillotts Pharma AB | Gustavslundsv. 135, 167 51 Bromma, Sverige | Tel: +46 8-704 77 40 | nordicinfo@tillotts.com
Rogelio Barreto Rios, PhD, overlege i gastroenterologi og leversykdommer ved Sykehuset Østfold
30-40% av pasienter med levercirrhose vil utvikle hepatisk encefalopati (HE) i løpet av sykdomsforløpet. Av pasienter som får Transjugulær intrahepatisk portosystemisk shunt (TIPS) vil ca 50% få HE. Utviklingen er alvorlig og tilstanden har en dødelighet på mer enn 50% i løpet av det første året etter diagnosen er satt. 40% av pasientene med HE vil få en ny episode i løpet av første året.
Hepatisk encefalopati er en forstyrrelse av sentralnervesystemet med endringer i atferd, desorientering, gradvis somnolens og koma. Tarmbakterier bryter ned proteiner ved frigjøring av nitrogenholdige stoffer (ammoniakk, glutamin) dette brytes videre ned i leveren til urea og skilles ut gjennom nyrene. Dårlig leverfunksjon, eller bypass ved kollateraler gjør at disse stoffene ikke brytes ned men går over i den systemiske sirkulasjonen og videre til hjernen.
HE er en klinisk diagnose etter West Haven kriteriene og er delt opp i fem stadier.
Minimal HE: pasienten har lett redusert konsentrasjon, minimal endring av atferd;
Grad 1: lett endring av mentale funksjoner, eufori, angst; Grad 2: sløvhet, apati, desorientering, dyspraxi; Grad 3: forvirring og somnolent; Grad 4: der pasienten er komatøs.
Disse endringene vil også gi utslag på et EEG. MR kan også vise endringer og man kan se tegn til ødem. CT-kaput bør vurderes for å utelukke andre årsaker til endret atferd.
Lene Zachariassen Nilsen, gastrosykepleier ved gastromedisinsk poliklinikk, Sykehuset Østfold
Pasienter med hepatisk encefalopati (HE) er en veldig kompleks pasientgruppe, mentale endringer kan skje raskt og ha store konsekvenser. Sykepleiere trenger god, strukturert opplæring for å kunne ivareta disse pasientene på en god måte. Klinisk blikk er svært viktig, gode observasjoner som dokumenteres gjør at man kan følge endringer hos pasienten. NEWS og blodprøver vil ikke alltid være avvikende hos denne pasientgruppen selv om de har begynnende HE.
Ammoniakk har en viktig rolle i prosessen men det er ingen direkte korrelasjon mellom ammoniakknivå i blodet og alvorligheten/ graden av HE. Hvis ammoniakknivåene er normale så har pasienten ikke HE. Ved akutt leversvikt uten cirrhose vil ammoniakknivået kunne si noe om alvorlighetsgraden.
HE er vanligvis en reversibel tilstand og i 70% av tilfellene er det en utløsende faktor. Man må utelukke andre årsaker til endret mental status, ved hjelp av anamnese, blodprøver, CT-kaput ved første gangs presentasjon. Overvåkning av mental status/bevissthet. Identifisere og korrigere eventuell utløsende faktor som infeksjon (står for 70% av tilfellene) GI-blødning, obstipasjon, dehydrering, elektrolyttforstyrrelser, alkohol eller sedativer.
Spesifikk behandlig av HE går ut på å redusere opptak av ammoniakk fra tarmen ved å gi Lactulose som øker tarmpassasjen og lager et surt miljø som bremser produksjonen av ammoniakk, målet er 2-3 løse avføringer i døgnet. Hvis dette ikke gir nok effekt kan man gi Rifaximin som er et antibiotika som reduserer ammoniakkproduksjon i tarmen. Andre behandlingstiltak kan være embolisreing av portosystemiske shunts, Albumindialyse (MARS), probiotika som endrer tarmflora og demper ammoniakkproduksjon, klosttilskudd med L-ornithine, L-aspartate og Zink, og fecestransplantasjon.
Forebygging av HE gjøres ved bruk at Lactulose med 2-3 løse avføringer som mål, eventuelt i kombinasjon med Rifaximin. Nye studier viser at albumin 1g/kg gitt hver 1-2 uke kan forebygge nye episoder av HE. I tillegg betyr bedring av pasientens ernæringssituasjon mye, siden mange av disse pasientene er underernærte i utgangspunktet. Oppfølging på en egen sykepleiedrevet leverpoliklinikk har vist seg å være nyttig for denne pasientgruppen og forebygger blant annet hyppige reinnleggelser.
En enkel test som kan hjelpe å avdekke begynnende HE er Animal Name Test (ANT) den går ut på at pasienten skal ramse opp så mange dyr han kan navnet på i løpet av 60 sek. Resultat på færre enn 15 dyr er et tegn på at pasienten kan ha HE, resultat på færre en 10 dyr er et tegn på at pasienten med stor sannsynlighet har HE. Scoringsverktøy er ikke alltid nok for å oppdage en forverring i tilstanden. Det trengs erfaring og kunnskap for å kunne gjøre gode kliniske vurderinger.
Differensialdiagnostikk er viktig for å utelukke andre årsaker til endret atferd, som demens, hypoxi, delirium, sepsis, epilepsi, subduralt hematom, uremi, diabetes osv.
Siden HE oftest utløses av en infeksjon, så er det viktig å sjekke ut dette. Vanlige infeksjoner hos disse pasientene er spontan bakteriell peritonitt (ascitesvæske er god grobunn
for bakterier), bakteriell peritonitt hvis pasienten har et ascitesdren, UVI og pneumoni er også vanlig. Vanlige blodprøver som CRP vil ikke gi gode svar fordi CRP produseres i leveren. I tillegg bør man sjekke de andre utløsende faktorene, er pasienten er obstipert? Har pasienten en GI-blødning, melena? Elektrolyttforstyrrelser, nyresvikt? Står pasienten på diuretika eller sedativa? Utløsende faktor må behandles i tillegg til Lactuloseregime.
Pasientene bør få poliklinisk oppfølging hos sykepleier for å få hjelp til å forebygge encefalopati. Det innebærer muntlig
Mina Marie Authen, klinisk ernæringsfysiolog ved Oslo universitetssykehus
Ernæring har en stor og viktig rolle i behandlingen av pasienter med leversvikt. Det er stor variasjon i prevalens av underernæring hos denne pasientgruppen fra 5-92% men prevalensen øker ved høy Child-Pugh score og MELDklassifisering. Symptomer fra leversykdom som blant annet ascites og ødemer kan maskere underernæring. Redusert/ dårlig ernæringsstatus øker risiko for komplikasjoner for disse pasientene.
Årsaker til underernæring
Redusert næringsinntak
Redusert appetitt: Restriktive diettter, smaksendringer, proinflammatoriske cytokiner.
• Kvalme og tidlig metthet: Ascites, gastroparese, intestinal dysmotilitet.
Faste: Multiple innleggelser med prosedyrer, GI-blødning
Redusert absorbsjon
Fordøyelsesforstyrrelser: Pancreasinsuffiens ved alkoholmisbruk og/eller kolestase, portal hypertensjon.
• Bakteriell overvekst: intestinal dysmotilitet.
• Diare: Redusert transittid, medikamenter (Lactulose, antibiotika)
Metabolske forstyrrelser
• Proteinkatabolisme, inkludert økt tap: Redusert proteinsyntese, økt proteinnedbrytning, blødning, ascitestapping, proteintapende enteropati.
• Insulinresistens: hyperinsulinemi, reduserte glukogenlagre, redusert glykogenolyse.
Økt fettforbrenning: økt lipidoksidering (fett brukes som alternativ energikilde til karbohydrater)
Kartlegging av ernæringsstatus
Ernæringstilstanden kartlegges ved bruk av PatientGenerated Subjective Global Assessment (PG-SGA) spørreskjema, der pasienten fyller ut en del og helsepersonell fyller ut den andre, og gjør fysiske undersøkelser. I tillegg ser man
og skriftlig informasjon om avføringsfrekvens, bruk av laktulose og viktigheten av ernæring med beriking og sene kveldsmåltid for å minimere fasteperioder. Det er viktig at pårørende inkluderes. Sykepleier gjør justering av diuretika, kontrollere blodprøver og ser over medikamentlister. For å avdekke mentale endringer kan man bruke tester som PSEtest eller ANT, her er også pårørende en viktig kilde for å avdekke endringer på et tidlig stadium
på biokjemiske data som Albumin, CRP, Vit D, Vit A og E ved steatore.
Kostråd ved leversvikt
Det er viktig å sikre kontinuerlig tilførsel av næring gjennom hyppige måltider, gjerne 4-6 der det siste er et sent kveldsmåltid med min. 50g komplekse karbohydrater (for eksempel 2 dl havregryn med melk, eller 2 grove skiver og et glass H-melk.)
Man bør forsøke å minimere fasteperioder, unngå >11 timers nattfaste. Ved faste >12 timer bør pasienten få i.v. glucose 2-3g/kg/døgn og ved faste >72 timer bør man gi i.v. ernæring.
Behandlingseffekt av saltfattig kost (<5g/dag) bør vurderes, men man bør unngå unødvendige kostrestriksjoner ved underernæring.
Inkluder proteinkilder til alle måltider (fisk, egg, magre kjøtt og meieriprodukter, belgvekster).
Ved NASH og fedme anbefales det langsom vektreduksjon (7-10%) for å redusere komorbiditet og øke leverfunksjon. Økt inntak av grønnsaker, frukt og bær, nøtter, fet fisk, plantebaserte oljer og belgvekster. Begrens inntak av meieri og kjøttprodukter, det er gunstig ved fettlever og for økt insulinsensitivitet.
Ved alvorlig underernæring anbefales det å vurdere intervensjon med enteral eller IV ernæring preoperativt for å optimalisere ernæringsstatusen.
Kosttilskudd ved leversvikt
Pasientene har begrenset lager av tiamin, B12 og folat, ved fare for reernæringssyndrom bør de få tilskudd i.v. (Pabrinex), ellers som tabletter (B-kompleks ekstra sterk)
Steatore, malabsorbsjon og cirrhose gir redusert nivå av vit A og vit D.
Tilførsel av Omega-3 er også gunstig da fettsyremetabolismen er redusert ved kronisk leversykdom.
Mineraler som magnesium og sink er vanlig mangeltilstander ved malabsorpsjon og må vurderes.
Utredning levertransplantasjon, sykepleie i ventetiden og etter levertransplantasjon.
Mari Bjønness Skage, fagutviklingssykepleier ved nyreog gastromedisinsk sengepost, Oslo universitetssykehus, Rikshospitalet
Første levertransplantasjon i Norge ble gjort i 1984, siden det er det gjennomført 1500 her i landet, ca 100 hvert år. Overlevelsen etter transplantasjon er veldig god, 90% etter 1 år, 80% etter 5 år og 70% etter 10 år.
Årsaker til levertransplantasjon er akutt leversvikt, som oftest utløst av toksisk leverskade (medikamenter, naturmedisin, sopp) virale hepatitter (A, B, C, D, Herpes), autoimun hepatitt, Budd-Chiari syndrom, Wilsons sykdom eller av ukjent årsak. Andre årsaker til transplantasjon er endestadium av kronisk leversykdom som autoimun hepatitt, alkoholisk cirrhose, kronisk viral hepatitt, Primær biliær cirrhose (PSC), Primær biliær kolangitt (PBC) eller Cystisk fibrose (CF). Malingne sykdommer som primær lever og gallegangskreft eller utvalgte pasienter med levermetastaser fra nevroendokrin tumor eller colorectal kreft er også årsaker til levertransplantasjon.
Utredningen til transplantasjon foregår på gastromedisinsk sengepost på Rikshospitalet. Utredningen består av blodprøver, Radiologi ( utltralyd, biopsi, CT, Pet, MR), bentetthetsmåling, gastroskopi, koloskopi, ERCP, hjerte/lunge undersøkelser, utredning ved psykosomatisk avdeling og undersøkelse hos tannlege. I tillegg skal pasienten snakke med kirurg, anestesilege, fysioterapeut, KEF, sosiopnom og sykepleier som lager en transportplan (hvordan komme seg til sykehuset for transplantasjonen) Utredningen kan kreve flere innleggelser ved kronisk leversvikt og tar ca 1 uke til sammen.
Potensielle kontraindikasjoner for transplantasjon er ukontrollerte infeksjoner, ekstrahepatisk malignitet, leverkoma (varig cerebral affeksjon), alvorlig hjertelungesykdom, elektrolyttforstyrrelser, misbruksproblemer, nyresvikt, psykososiale forhold og høy alder.
Når pasienten settes på transplantasjonslisten er det fastlege/lokalsykehus som står for oppfølgingen i ventetiden. De må ta blodprøver hver 2-3 uke, ultralyd med doppler hver 2-3 mnd og CT kontroll hver 3 mnd ved HCC.
Dissse pasientene har ofte svært nedsatt livskvalitet, både fysisk og psykisk pga usikker fremtid, sykepleier spiller ens vært viktig rolle i oppfølgingen og ventetiden frem mot
transplantasjon. Det er viktig å forebygge og observere forverrelse av leversykdommen, som infeksjoner, ascites/ pleuravæske/ødemer, encefalopati, kløe, koagulopati, variceblødninger, elektrolyttforstyrrelser, hepatorenalt syndrom og psykiske reaksjoner.
Pasientene bør opprettholde eller bedre fysisk form, avstå fra alkohol og røyk og være forsiktig med medikamenter som påvirker lever/nyre. De kan foreta reiser innenlands. Rikshospitalet må få beskjed ved endringer/forverrelse.
Ernæring i ventetiden er viktig, følg plan som KEF på rikshospitalet har laget. Målet er næringsinntak på 35 kcal/kg og 1,5g protein/kg. Unngå nattefaste på over 11 timer, gi glucose i.v. 2-3g/kg/døgn ved faste over 12 timer.
Den nye leveren opereres inn i buken via et L-formet snitt, blodårer skjøtes til pasientens egene, galleganger sys til egne galleganger eller til tarm, galleblæren fjernes alltid. Operasjonen tar 4-8 timer. Pasienten ligger først på intensiv (timer til døgn) før de overføres til tranplanasjonskirurgisk sengepost der de blir i 1-2 uker, så flyttes de til gastromedisinsk sengepost der de er i ca. 2 uker.
De vanligste komplikasjonene er: Kirurgiske (høy rissiko ved høy MELD-score, lang og komplisert operasjon, nedsatt funksjon i nytt graft) i form av blødninger, vaskulære komplikasjoner, billære koplikasjoner, abdominale infeksjoner og sårkomplikasjoner.
• Akutt rejeksjon, gir uspesifikke symptomer som ubehag i abdomen, lett feber, uvelhet, stigning i ALAT, ASAT og bilirubin. Diagnose stilles ved levernbiopsi.
Komplikasjoner av immundempende legemidler kan være infeksjoner, diabetes, hypertensjon, nyresvikt og skjelvinger.
Psykiske reaksjoner som, delir, humørsvingninger, søvnproblenmer/mareritt, angst og mani.
Sykepleie til disse pasientene i det postoperative forløpet er å administrere legemidler, overvåke vitalia og væske/ elektrolyttballanse, infeksjonsforebygging og sår og drensbehandling. Behandle smerter og observere psykiske reaksjoner. Mobilisering/ opptrening, observere og behandle kvalme og obstipasjon, ernæring, fremme søvn og undervise pasientene.
Senkomplikasjoner for transplanterte pasienter er mange, bivirkninger av legemidler (diabetes, hypertensjon, infeksjoner, osteoporose, hjerte/karsykdommer, nyresvikt, kreft); psykiske liderlser (angst og depresjon) fatigue, residiv av grunnsykdom (PSC, PBC, AIH) akutt og kronisk avstøtning og stenoser i gallegangene.
Patentene følges opp på Rikshospitalet med kontroll etter 3, og 6 mnd og så 1, 2, 3, 5, 7, 10, 15, 20 år osv.

Revestive gir økt frihet1 63 % av pasientene som ble behandlet med Revestive fikk minst 20 %reduksjon fra baseline i ukentlig behov for parenteral støttebehandling mot 30 % med placebo etter 6 måneder1
REVESTIVE (teduglutid)
1,25 mg og 5 mg, pulver og væske til injeksjonsvæske, oppløsning
Indikasjon: Revestive er indisert til behandling av pasienter i alderen 4 måneder korrigert gestasjonsalder og eldre med kort tarm-syndrom (Short Bowel Syndrome, SBS). Pasienter bør være stabile etter en periode med intestinal adapsjon etter kirurgi.
Kontraindikasjoner: Overfølsomhet for tetrasyklinrester. Aktivt eller mistenkt malignitet. Malignitet i mage-tarmkanalen, inkl. lever- og gallesystemet samt pankreas i løpet av de siste 5 årene Forsiktighetsregler: En koloskopi med fjerning av polypper bør gjennomføres ved oppstart av behandling. Før behandlingsoppstart hos barn bør det tas prøver for okkult blod i avføringen, deretter årlige prøver. Ved symptomer relatert til galleblæren eller galleganger, bivirkninger i pankreas, gjentagende tarmobstruksjon skal behovet for fortsatt behandling med Revestive revurderes. Bør ikke brukes under graviditet og amming.
Hyppigst rapporterte bivirkninger: Abdominal smerte og distensjon, luftveisinfeksjoner (inklusiv nasofaryngitt, influensa, øvre luftveisinfeksjon og nedre luftveisinfeksjon), kvalme, reaksjoner på injeksjonsstedet, hodepine og oppkast. Pasienter med gastrointestinal stomi opplevde komplikasjoner med stomien.
Dosering: Preparatnavn og produksjonsnr. skal noteres i pasientjournalen. Behandling av voksne og barn skal startes opp under veiledning av helsepersonell med erfaring i behandling av hhv. SBS og pediatrisk SBS. Optimalisering og stabilisering av i.v. væske og ernæring bør være gjennomført før behandlingsstart. Voksne inkl. eldre >65 år: Hetteglass 5 mg: 0,05 mg/kg kroppsvekt 1 gang daglig. Forsiktig nedtitrering av daglig dose kan vurderes for å optimere toleransen av behandlingen. Rekonstituert Revestive gis som s.c. injeksjon i magen, ev. i låret hvis dette ikke er mulig. Skal ikke gis i.v. eller i.m. Barn og ungdom 4 mnd korrigert gestasjonsalder - 17 år: 0,05 mg/kg kroppsvekt 1 gang daglig. Kroppsvekt >20 kg: Hetteglass 5 mg brukes.
Pakninger, priser og refusjon: 1,25 mg: 1 sett (28 hettegl. m/pulver + 28 ferdigfylte sprøyter m/oppløsningsvæske) kr. 110 579,10. H-resept. 5 mg: 1 sett (28 hettegl. m/ pulver + 28 ferdigfylte sprøyter m/oppløsningsvæske) kr. 226537,10. H-resept.
Reseptgruppe: C.
For fullstendig preparatomtale, se Revestive SPC (godkjent 19.06.2023) www.legemiddelsok.no
1. Jeppesen PB, Pertkiewicz M, Messing B, et al. Teduglutide Reduces Need for Parenteral Support Among Patients With Short Bowel Syndrome With Intestinal Failure. Gastroenterology. 2012;143(6):1473-81
2. Revestive SPC (godkjent 19.06.2023) avsnitt 4.1-4.6 og 4.8. Se www.legemiddelsok.no
Jens Aksel Nilsen, overlege ved Vestre Viken, Bærum sykehus
Ved Endoskopisk submukosal disseksjon (ESD) utnytter man seg av tarmens lagdeling, man injiserer løftevæske i det submucosale laget slik at man lager seg et felt der man får plass til å disikere seg under lesjonen og få den ut i et stykke med frie reseksjonsrander. Fordelen med ESD er at man kan fjerne store lesjoner i ett stykke, som tidligere måtte gjøres kirurgisk, og at man får færre komplikasjoner som kirurgi medfører.
Teknikken krever en del ressurser i form av tid og et dedikert team, det er også viktig å forstå risikoen dette innebærer i form av komplikasjoner i forhold til rutine endoskopi. Derfor er det viktig med en sjekkliste/brief før man begynner, sjekk at man har alt man trenger, er forberedt på komplikasjoner som kan oppstå og har en plan for hvordan man skal håndtere disse.
Før undersøkelsen skal pasienten ha veneflon, for å kunne administrere sedasjon/smertelindring samt Buscopan. Sykepleier utfører standard sjekkliste før endoskopi og legen informerer om prosedyren og eventuelle komplikasjoner.
Standard utstyr for ESD er
• Hevevæske (Gelaspan 4% +indigocarmin)
Disseksjonsinstrumenter (IT-knife, Dualknife-J fra Olympus eller Hybridknife fra ERBE
• Blue Eye ampuller
• Injeksjonsnål 25G
Coagrasper
Jettspyl (ERBEjet eller egen jettspyl
• 2 spylepumper, en til skop og en til ESD-kniven
• Diatermiplate/ERBE diatermiplate Egnet skop med distal cap (skopet bør være nytt, dvs ha perfekt tupputslag)
Sykepleier klargjør stuen med hevevæske og jettspyler til disseksjonsinstrument, legen avgjør hvilket instrument som skal brukes. Sykepleier klargjør instrument med tilkobling til hevevæske og fester diatermiplate på pasienten. Sykepleier kontrollerer at nødvendig utstyr for hemostase er lett tilgjengelig.
Etter undersøkelsen skal pasienten observeres på hvilerom til lege har godkjent at pasienten er stabil og er informert etter inngrepet. Pasienten får med seg et informasjonsskriv, de som får sedasjon kan ikke kjøre bil før dagen etter.
På sykehuset i Bærum har man utført 44 ESD-prosedyrer (flest i 2023), det har ikke vært noen alvorlige komplikasjoner så langt. Det er en høy grad av kurative prosedyrer og flere rektumamputasjoner er unngått.

Linn Bernklev, overlege ved gastromedisinsk avdeling på Akershus universitetssykehus
Undervanns- endoskopisk mukosal reseksjon (U-EMR) er en forholdsvis ny reseksjonsteknikk, den ble første gang rapportert i 2012 av prof. Binmoeller. Teknikken utnytter at mukosa flyter i vann, dermed slipper man injeksjoner for å løfte og man unngår gass; dette gir en relaksert muskularis propria og mindre ubehag for pasientene.
Polypper må vurderes grundig, fjernes på riktig måte og helst i en del. Polypper klassifiseres etter Paris-klassifikasjonen for å beskrive morfologien (hva slags form de har), flate, bredbaset, stilket, og NICE klassifikasjonen for å beskrive utseende; hyperplastisk, bredbaset sessil lesjon, tubulært adenom. Flate og bredbasete polypper egner seg godt for U-EMR.
Teknikk er viktig for å lykkes med U-EMR.
• Nærfokus på og alltid distal cap. Tarmen må først renses godt før man starter, det er essensielt for et godt resultat.
• Sug ut all gass til lumen kollaberer, det er viktig å suge både ovenfor og nedenfor polyppen, gasslommer øker risiko for perforasjon.
• Sett inn vann, det trengs ikke mye. Vannet bør være kroppstemperert da det reduserer peristaltikken.
• Slyngen som brukes bør være stiv og man bør velge minst mulig størrelse i forhold til lesjon. På Akershus universitets sykehus har man valgt Captivator II fra Boston. Kalibrer slyngen før bruk.
• Slyngen presses godt ned i vevet, bruk god tid, bruk ev lett sug, få størst mulig del av lesjonen inn i slyngen, helst hele.
Sjekk diatermiinstillinger på forhånd.
Tell med assistent før kuttet tas, bruk standardisert språk og closed-loop kommunikasjon.
Fordeler
Studier som sammenligner teknikkene EMR og U-EMR har vist at R0 resection rate (fri reseksjonsrand) er på 69% for U-EMR vs 50% for EMR og En bloc resection rate (tatt ut i en del) er på 89% for U-EMR vs 75% for EMR. Flere En bloc reseksjoner sparer koloskopikontroller, gir mindre residiv og residualvev.
Fordeler med U-EMR vs EMR er at man sparer tid i forhold til å injisere løftevæske. Det er også lettere å slynge, for polyppen blir mindre, den flyter og vannet gir mindre mucosatensjon. Muscularis propria følger ikke foldene, mucosa og submucosa flyter og folder seg inn i lumen, slik at det er mindre fare for perforasjoner. Vannet er også varmeavledende og forebygger varmeskader av diatermien. Bruk av vann gir mindre ubehag for pasientene, gir mindre peristaltikk og mindre vasovagale reaksjoner. Pasientene tåler som regel lengere prosedyrer.
Komplikasjoner kan oppstå, CoagGrasper bør være tilgjengelig når man gjør polypektomier og brukes gjerne på større blødinger, de mindre kan koaguleres ved hjelp av en slyngespiss. Mye blod i vannet ødelegger raskt for sikten, så man må eventuelt konvertere til gass frem til blødningen er under kontroll. Adrenalininjeksjon og klips bør også være tilgjengelig.
Etter at polyppen er fjernet evalueres tomten grundig for defekter og restlesjoner. Hvis polyppen ble tatt som piecemeal bør kantene brennes (halo). Man bør klipse tomten hvis polyppen er >20mm og tatt på høyre side og på pasienter som bruker blodfortynnende. Polypper skal sendes inn, sug opp mest mulig, større biter tas ut med nett.

Silje Bjerkelund, gastrosykepleier og Sigrun Eskeland, overlege ved Vestre Viken, Bærum sykehus
Bakgrunn for prosjektet var at man så et økende antall kliniske koloskopier ved Bærum sykehus (+500 koloskopier i 2023) på grunn av innføring av nasjonal screening, i tillegg er det et underskudd av gastroenterologer. Prognosene antyder en dobling av screeningskopiene de neste årene. Derfor var det behov for å øke kapasiteten på sykehuset raskt.
Sykepleiere har koloskopert i mange år i land som Sverige, Danmark, UK, USA, Nederland, Australia og kvaliteten på sykepleiere som skopør har vist seg å være veldig bra.
Kreftregisteret har åpnet for fremtidig bruk av sykepleierskopører for å øke koloskopikapasiteten og i sykehustalen 2024 anbefaler Kjerkhol hensiktsmessig oppgavedeling og smartere jobbing for å øke kapasitet. Bruk av sykepleierskopører har vært svært kontroversielt ved tidligere NGFårsmøter, noen av argumentene er at det vil gå på utover LIS-opplæringen.
Ved Bærum sykehus startet man dette som et lokalt forbedringsprosjekt. Alle sykepleiere på gastrolabben ble oppfordret til å søke, to kandidater ble valgt, Silje Bjerkelund og Trine Horn.
I februar 2022 startet man opplæring av to sykepleierskopørene parallelt med opplæring av LIS 3.
Første del var teoretisk egenstudium som omfattet basalkurs i endoskopi (nettkurs legeforeningen), Nasjonalt handlingsprogram for Tykk og endetarmskreft, Relevante e-læringskurs på UEG sine nettsider og TeT polyppkurs i regi av endoskopiskolen. Samtidig startet de med trening på simulator.
Siden dette ikke er gjort i Norge tidligere dro de til Danmark og deltok på et tre dagers teorikurs for sykepleierskopører. Det besto av kurs i anatomi, fysiologi og farmakologi. Bruk av skop/rack, diatermi, skophåndteringsteknikk ved intubasjon og teamledelse. Det hele ble avsluttet med en eksamen som ble bestått. I tillegg hospiterte de hos en sykepleierskopør på Vejle Sygehus.
Den praktiske opplæringen besto av 100 superviserte koloskopier med veileder som hadde KiK-kurs fra endoskopiskolen. Veilederen var i rommet under hele skopien, og tok over ved dårlig progresjon eller for å holde tiden i programmet. Etter 100 koloskopier var gjennomført gjorde de 20 påfølgende skopier med DOPS (direct observation of procedural skills) evaluering for å vurdere kvaliteten på endoskpopien.
Sykepleieskopørene gjør nå koloskopier tre dager i uken (en og en halv hver) og det er i hovedsak polyppkontroll. Dagen starter med en rask gjennomgang av pasientene, komorbiditet, sedasjon, plan for undersøkelse. De står stort sett alene med en annen sykepleier, kontakter lege ved problem med fremdrift eller funn som man ikke kan håndtere selv. Polypp <10mm tar de selv ved hjelp av kaldslynge. Dokumentering og histologi skrives i overleges navn.
Foreløpige resultater fra gastronet (mai – oktober 2023) etter 100 koloskopier viser tilbakemelding fra 76% av de som var til undersøkelse. Cøkum intubasjonsraten var 93%. I 75% av koloskopiene ble det funnet polypper (skopiene var hovedsakelig polyppkontroll) og deteksjonsraten for polypper >5mm var på 51%. Pasientene rapporterte sterke smerter i 10,5% av undersøkelsene, og det ble ikke registrert noen komplikasjoner under koloskopiene. 97% av pasientene rapporterte at de i stor- eller svært stor grad var fornøyd med undersøkelsen.

Indisert til voksne til rensning av tarmen før alle kliniske undersøkelser som krever en ren tarm1

PEG 3350, natriumaskorbat, natriumsulfat, askorbinsyre, natriumklorid og kaliumklorid
* PEG: Polyetylenglykol
Referanser:
1. PLENVU® SmPC, avsnitt 4.1, 06.2023.
2. PLENVU® SmPC, avsnitt 4.2, 06.2023.
PLENVU , pulver til oppløsning. Virkestoffer: Dose 1: Makrogol 3350, natriumsulfat (vannfritt), natriumklorid, kaliumklorid. Dose 2, Dosepose A: Makrogol 3350, natriumklorid, kaliumklorid. Dose 2, Dosepose B: Natriumaskorbat, askorbinsyre. Den rekonstituerte oppløsningen, i tillegg til 500 ml klar væske, bør drikkes over et tidsrom på 60 minutter. Indikasjon: Indisert til voksne til rensning av tarmen før alle kliniske undersøkelser som krever en ren tarm. Kontraindikasjoner: Overfølsomhet overfor virkestoffene eller overfor noen av hjelpestoffene, obstruksjon eller perforasjon i mage-tarm, ileus, lidelser i forbindelse med tømning av mage og tarm, fenylketonuri, glukose-6 fosfatdehydrogenase-mangel, toksisk megakolon. Advarsler og forsiktighetsregler: Administreres med forsiktighet til svake eller svekkede pasienter. Brukes med forsiktighet ved: nedsatt kvelningsrefleks, tendens til aspirasjon eller regurgitasjon, nedsatt bevissthet, alvorlig nyreinsuffisiens, hjerteinsuffisiens, risiko for arytmi, for eksempel pasienter som er under behandling for kardiovaskulære sykdommer eller som har thyroid sykdom, dehydrering, alvorlig akutt inflammatorisk lidelse. Ved eksisterende dehydrering skal denne korrigeres før bruk av PLENVU®. Væskeinnholdet i PLENVU® når det er rekonstituert med vann, erstatter ikke normalt væskeinntak, og tilstrekkelig væskeinntak må opprettholdes. Makrogol bør brukes med forsiktighet hos pasienter med kjente risikofaktorer for iskemisk kolitt eller ved samtidig bruk av kontaktlaksantia (slik som bisakodyl eller natriumpikosulfat). Pasienter med plutselig magesmerte, rektalblødning eller andre symptomer på iskemisk kolitt bør evalueres umiddelbart. Ved svelgeproblemer og behov for tilsetning av fortykningsmidler til oppløsninger for å forbedre et riktig inntak, bør interaksjoner vurderes. PLENVU® inneholder natrium og kalium, hvilket må tas i betraktning ved en kontrollert diett. Bivirkninger: Oppkast, kvalme, dehydrering, abdominal distensjon, anorektalt ubehag, abdominale smerter, overfølsomhet for legemidlet, hodepine, migrene, søvnighet, tørste, fatigue, asteni, kuldegysninger, smerter, verking, palpitasjon, sinustakykardi, forbigående blodtrykksøkning, hetetokter, forbigående økninger i leverenzymer, hypernatremi, hyperkalsemi, hypofosfatemi, hypokalemi, redusert bikarbonat, anion gap økt/redusert, hyperosmolær tilstand. Interaksjoner: Perorale legemidler som tas 1 time før, sammen med eller 1 time etter administrasjon av PLENVU® kan skylles gjennom mage-tarmkanalen uten å bli absorbert. Den terapeutiske effekten til legemidler med smalt terapeutisk vindu eller med kort halveringstid, kan være påvirket. PLENVU kan ha en potensiell interaktiv effekt når den brukes sammen med stivelsesbaserte fortykningsmidler, da Makrogol 3350 motvirker fortykningsaffekten. Innholdsstoffer i makrogol motvirker stivelsens fortykningseffekt. Fertilitet, graviditet og amming: Det er begrenset mengde data på bruk av PLENVU® ved gravitet, amming og effekt på fertilitet. Som et forsiktighetstiltak er det anbefalt å unngå bruk av PLENVU Dosering og administrasjonsmåte: Dose 1, Dose 2 dosepose A og Dose 2 dosepose B oppløses og inntatt som beskrevet i pakningsinnlegget . Se mer på www.legemiddelverket.no eller www.felleskatalogen.no Pakninger og priser: Én pakning PLENVU® inneholder tre doseposer beregnet til én enkelt behandling. Pakningen er unntatt fra reseptplikt. Det er fri prisfastsettelse Innehaver av markedsføringstillatelsen: Norgine BV, Antonio Vivaldistraat 150, 1083 HP Amsterdam, Nederland. Basert på SPC: 14.06.2023. NO-GE-PLV-2300010, June 2023
@norgine | www.norgine.com
Norgine Norge AS Postboks 1935 Vika, 0125 Oslo, norgine.no
PLENVU, NORGINE and the sail logo are registered trademarks of the Norgine group of companies.




Årets SADE var det 40. i rekken. Antall påmeldte deltakere var 205, 38 av disse var sykepleiere. For første gang på 20 år var det delte sesjoner for leger og sykepleiere. Dag 1 var felles, dag 2 var delt. Dette har vært et ønske fra flere over lang tid. Responsen fra sykepleierne etter endt dag 2 var positiv. Alle ble oppfordret til å fylle ut digitalt tilbakemeldingsskjema som ble sendt oss i etterkant av konferansen.
Dette år var det den svenske organisasjonskomiteen ved Thomas De lange og Olga Bednarska (begge leger), som hadde lagt opp programmet for sykepleierne. Deres forslag er at det for fremtiden blir sykepleierne selv som tar ansvaret for sitt program. Neste SADE avholdes i København 15-17 januar 2025. Det er allerede dannet en gruppe av danske sykepleiere som er ansvarlige for «vårt» program. Thomas hadde et forslag om at det kan dannes et eget SADE styre

også for sykepleierne, med egen organisasjonskomite for hvert arrangør-land. Det blir spennende å følge denne tanken. En fin utfordring. Vi har mange dyktige og engasjerte sykepleiere også ved norske endoskopienheter som vi kan gjøre oss nytte av, hvilket vi fikk høre og oppleve under foredraget; Training endoscopy team-how we do it in Norway
Vi får vente og se hva tilbakemeldingene sier!
SADE er like viktig for sykepleiere som for leger. Husk det er mulighet for hospitering i tilknytning til konferansen, det lærerikt og inspirerende.
For fagruppen NSF/ FSG Wenche Brattebø Fenne


Charlotte Wåhlin, Associate professor & Ergonomist/RPT at Occupational and Environmental Medicine Linköping University
Arbeid med endoskopi medfører en rekke arbeidssituasjoner som gir øket risiko for muskel- og skjelettsmerter. Noen av disse er; tunge løft, spesielt ved bøying og vridning; gjentatte eller kraftige bevegelser; vanskelige og statiske stillinger; høyt prosedyrevolum og langvarige prosedyrer; feil posisjon under utførelse av endoskopi og endoskopispesifikke manøvrer som vridning under koloskopi og bruk av kontrollhjul på skopene.
Charlotte Wåhlin kom med en rekke tiltak man burde vurdere for å forebygge, og unngå disse potensielle belastningene i hverdagen på en endoskopiavdeling.
Tenk på arbeidsplassen, hva gjør du, hvordan organiserer du/ vi hverdagen, er arbeidshverdagen variert, er arbeidsbelastningen rimelig? Hva slags risikofaktorer er til stede? Hva er ditt ideelle arbeidsmiljø? Husk at vi er hverandres arbeidsmiljø!
Det må gjennomføres regelmessige risikovurderinger og lages handlingsplaner med hensiktsmessige arbeidsmiljøtiltak på avdelingen. Ledere må identifisere risikoer på jobb i samarbeid med ansatte, ved å analysere den fysisk og psykisk arbeidsbelastning. Identifiser høye belastninger, det vil si arbeid som er statisk, repeterende og ensidig.
Vurder eventuelle miljøfaktorer, som når, hvor, varighet, frekvens og tidspress. Forflytningssituasjon/pasienthåndtering, er også situasjoner som innebærer risiko, vurder
om pasienten kan hjelpe til selv? Har vi egnede hjelpemidler tilgjengelig på avdelingen? Er det tilstrekkelig med tid, og tilgjengelig nok personell, og har personalet fått opplæring i forflytningsteknikker?
American Society for Gastrointestinal Endoscopy (ASGE) har laget en liste med fem anbefalinger i forhold til ergonomi, for forebygging av endoskopi-relaterte muskel og skjelettskader.
• Opplæring i ergonomi utdanning og opplæring for endoskopist.
Nøytral monitorposisjon under endoskopier for å redusere risikoen for endoskopirelaterte skader.
• Bruk av nøytral sengehøyde.
Foreslå bruk av antitretthetsmatter, bruk også støttende fottøy og sitte/stå stoler.
• Ta mikropauser, som er korte pauser der en gjør enkle bevegelser, og inkludere så mye variasjon som mulig gjennom hele arbeidsdagen
Helsefremmende arbeid på arbeidsplassen er å tilrettelegge for variasjon på jobb med veksling mellom fysisk og mentalt krevende oppgaver. Tilrettelegge for hverdagsbevegelser, sitt, stå og gå. Små pauser med fysisk aktivitet og mulighet for hvile i løpet av arbeidsdagen.
Tenk på holdning og ergonomisk posisjonering på jobb, finn en komfortabel stilling å jobbe i. Pass på å avlaste armene, gi de støtte. Tenk over hvordan du holder instrumenter, hvor hardt griper du? Forsøk å reduser belastningen på kroppen mens du jobber.
I tillegg til praktisk ergonomi der en ser på utforming av rom, riktig arbeidsstasjoner, stoler etc er kognitiv ergonomi også viktig å vurdere. Kognitiv ergonomi handler om hvordan vi mottar og tolker informasjon på jobb i samspill med andre, miljøet og teknologi, som datamaskiner eller andre systemer. Kognitiv ergonomi handler om å gjøre arbeidsdagen hjernevennlig.

Remsima (infliksimab) 120 mg injeksjonsvæske, oppløsning i ferdigfylt penn, ATC-kode: L04A B02 Tumornekrosefaktor alfa (TNF-α)-hemmere. Indikasjoner: Revmatoid artritt: I kombinasjon med metotreksat til reduksjon av tegn og symptomer, samt forbedring av fysisk funksjon hos voksne pasienter med aktiv sykdom som ikke har respondert tilfredsstillende på andre sykdomsmodifiserende antirevmatiske legemidler (DMARDs), inkludert metotreksat eller voksne pasienter med alvorlig, aktiv og progredierende sykdom som ikke tidligere er behandlet med metotreksat eller andre DMARDs. I disse pasientpopulasjonene er det, målt ved røntgen, vist en reduksjon i progresjonshastigheten av leddskade. Crohns sykdom: Behandling av moderat til alvorlig aktiv Crohns sykdom hos voksne pasienter som ikke har respondert på en fullstendig og adekvat behandling med et kortikosteroid og/eller et immunsuppressivt legemiddel, eller som ikke tolererer eller har kontraindikasjoner mot slike behandlinger. Behandling av aktiv fistulerende Crohns sykdom hos voksne pasienter som ikke har respondert på en fullstendig og adekvat konvensjonell behandling, (inkludert antibiotika, drenasje og immunsuppressiv behandling). Ulcerøs kolitt: Behandling av moderat til alvorlig aktiv ulcerøs kolitt hos voksne pasienter som ikke har respondert tilfredsstillende på konvensjonell behandling, inkludert kortikosteroider, 6 merkaptopurin (6-MP) eller azatioprin (AZA), eller som ikke tolererer eller som har kontraindikasjoner mot slike behandlinger. Ankyloserende spondylitt: Behandling av alvorlig, aktiv ankyloserende spondylitt hos voksne pasienter som ikke har respondert tilfredsstillende på konvensjonell behandling. Psoriasisartritt: Behandling av aktiv og progredierende psoriasisartritt hos voksne pasienter når responsen på tidligere DMARD-behandling ikke har vært tilfredsstillende, i kombinasjon med metotreksat eller alene til pasienter som ikke tåler metotreksat eller hvor metotreksat er kontraindisert. Infliksimab har vist å forbedre fysisk funksjon hos pasienter med psoriasisartritt og redusere progresjonshastigheten av perifer leddskade, målt ved røntgen, hos pasienter med polyartikulære symmetriske subtyper av sykdommen. Psoriasis: Behandling av moderat til alvorlig plakkpsoriasis hos voksne pasienter som ikke har respondert på, eller som har en kontraindikasjon mot eller som ikke tolererer annen systemisk behandling, inkludert ciklosporin, metotreksat eller psoralen ultrafiolett A (PUVA). Dosering og bruk: Anbefalt dose med Remsima administrert subkutant er 120 mg annenhver uke. Revmatoid artritt: Må gis i kombinasjon med metotreksatbehandling. Ved bruk av subkutane startdoser skal det gis ytterligere injeksjoner 1, 2, 3 og 4 uker etter første injeksjon og deretter annenhver uke. Vedlikeholdsdose er 120 mg annenhver uke. Crohns sykdom, Ulcerøs kolitt, Ankyloserende spondylitt, Psoriasisartritt og Psoriasis: Startes som vedlikeholdsterapi 4 uker etter siste administrering av to intravenøse infusjoner med infliksimab 5 mg/kg gitt med 2 ukers mellomrom. Kontraindikasjoner: Overfølsomhet overfor virkestoffet, overfor andre murine proteiner eller overfor noen av hjelpestoffene. Pasienter med tuberkulose eller andre alvorlige infeksjoner som sepsis, abscesser og opportunistiske infeksjoner. Pasienter med moderat eller alvorlig hjertesvikt (NYHA, klasse III/IV). Advarsler og forsiktighetsregler: Systemiske injeksjonsreaksjoner, anafylaktisk sjokk og forsinkede overfølsomhetsreaksjoner kan forekomme. Pasienter som får TNF-hemmer er mer mottagelige for alvorlige infeksjoner. Tuberkulose, bakterielle infeksjoner, inkludert sepsis og pneumoni, invasive soppinfeksjoner, virale infeksjoner og andre opportunistiske infeksjoner er sett hos pasienter behandlet med infliksimab, hvor noen har vært dødelige. Behandling skal seponeres dersom pasienten utvikler en ny alvorlig infeksjon eller sepsis. Pasienter må monitoreres nøye for infeksjoner inkludert tuberkulose før, under og etter behandling. Før oppstart av behandling skal alle pasienter undersøkes for både aktiv og inaktiv (”latent”) tuberkulose. Pasienter med fistulerende Crohns sykdom med akutte suppurative fistler skal ikke infliksimabbehandling initieres før en kilde til mulig infeksjon, spesielt abscess, er utelukket. Reaktivering av hepatitt B har forekommet hos pasienter som var kroniske bærere av dette viruset mens de fikk en TNF-antagonist, i noen tilfeller med dødelig utfall. Tilfeller av gulsott og ikke-infeksiøs hepatitt, noen med tegn på autoimmun hepatitt er sett. Isolerte tilfeller av leversvikt som resulterte i levertransplantasjon eller død har forekommet. Hos pasienter med allerede eksisterende eller nylig inntruffet debut av demyeliniserende sykdommer, skal nytte og risiko vurderes nøye før oppstart av anti-TNF-behandling. Risiko for utvikling av lymfomer eller andre maligniteter hos pasienter behandlet med TNF hemmende legemidler kan ikke utelukkes. Bør brukes med forsiktighet hos pasienter med mild hjertesvikt (NYHA klasse I/II). Pancytopeni, leukopeni, nøytropeni og trombocytopeni er blitt rapportert hos pasienter behandlet med TNF hemmere. Kombinasjon med andre biologiske legemidler til å behandle samme sykdommer som infliksimab anbefales ikke. Det anbefales at levende vaksiner ikke gis samtidig med infliksimab. Det anbefales å vente 12 måneder etter fødsel før levende vaksiner gis til spedbarn som ble eksponert for infliksimab in utero Fertilitet, graviditet og amming: Kvinner i fertil alder bør vurdere bruk av sikker prevensjon for å forhindre graviditet og fortsette bruk av dette i minst 6 måneder etter siste behandling. Infliksimab skal kun brukes under graviditet dersom det er klart nødvendig. Kan vurderes for bruk under amming. Pakninger, priser og refusjon: Injeksjonsvæske, oppløsning i ferdigfylt penn 2 stk (ferdigfylt penn) 13205.60 kr. H-resept. Inngår i LIS TNF BIO anbudet 02/2024 – 01/2026 med rabattert pris. Reseptgruppe: C For ytterligere informasjon, fullstendig preparatomtale og opplæringsmateriell/pasientkort se www.legemiddelsok.no eller www.felleskatalogen.no Innehaver av markedsføringstillatelsen: Celltrion Healthcare Hungary Kft., 1062 Budapest, Váci út 1-3. WestEnd Office Building B torony, Ungarn. Kontakt informasjon: Celltrion Healthcare Norway AS Aker Brygge Fjordalleen 16 0250 Oslo. contact_no@celltrionhc.com Sist endret: 1/2024 NO-REMSC-23-00004. Basert på SPC: 06.10.2023
Charlotte Höög, Senior consultant in Gastroenterology, MD, PhD, Stockholm
Menneskeheten har aldri vært så sunn som nå, men for å komme dit har vi utnyttet planeten i et forrykende tempo slik at vi nå har kommet til et punkt der dette påvirker folkehelsen på en negativ måte. Det europeiske helsevesenet står for ca. 5% av EU sitt totale karbonavtrykk, til sammenligning står luftfarten i Europa for ca. 3%. Vi har kommet inn i en ond sirkel der klimaendringer gir økt pågang til helsevesenet som igjen gir økt byrde på miljøet.
Gastroenterologien er rangert som tredje verste i helsevesenet med tanke på forurensning. En endoskopiundersøkelse genererer i gjennomsnitt 3 kg med søppel. Å analysere en biopsi forurenser like mye som å kjøre 1 km med en bensinbil! Resirkulering er viktig, men veldig mye av plastikken som brukes i helsevesenet kan ikke resirkuleres på grunn av smitte. Vi må derfor se på hva som kan gjenbrukes og hvordan man kan redusere bruk av engangsutstyr. Produksjonen av utstyret står for over 90% av forurensningen, derfor er bruk av flergangsutstyr best med tanke på
miljøet. Engangs laken av plast og papir gir et utslipp på 0,5 kg CO2 vs 0,02 kg CO2 ved bruk av bomullslaken som brukes 100 ganger.
Det er gjort analyser av livssyklusen til engangs cystoskop vs. flergangsskop (som brukes 3000 ganger) som viser at engangsskop generere 2,4 kg CO2 mens ett flergangsskop genererer 0,53kg CO2 per gang det brukes. Engangs duodenoskop genererer 24-47 ganger mer CO2 utslipp enn bruk av flergangsskop og infeksjonsrisikoen med moderne vasketeknikker ligger på 0,0046%, hva er risikoen for å utvikle klimainduserte sykdommer hvis vi går over til engangsskop?
Små endringer kan gi store gevinster, som å skru av alle lamper, skru av PC når vi går hjem for dagen og skru av alle elektriske komponenter når de ikke er i bruk. Velg produkter med lite emballasje, bruk gjenbrukbare produkter der det er mulig, laken, pussbekken, staseslanger. Og resirkuler det som kan resirkuleres.
Men det aller viktigste er å følge guidelines og unngå prosedyrer som gjøres bare for sikkerhets skyld, bruk kaldslynge istedenfor varm hvis mulig, og unngå unødvendige biopsier.
Den største forurensningskilden er endoskopien som var unødvendig å utføre!

Catharina Wallenkampf, Stockholm,
I Sverige har det blitt utdannet endoskopisykepleiere siden 2008. I begynnelsen var det stor skepsis til dette, og det ble stilt kritiske spørsmål som; Er dette rett bruk av ressursene? Går det utover leger som trenger endoskopierfaring? Osv.
For å finne ut av hvordan endoskopisykepleierne i Sverige opplever deres rolle i dag ble det sendt ut et spørreskjema med 44 spørsmål til alle 79 utdannede endoskopisykepleierne, 67 svarte på undersøkelsen.
Spørsmålene omhandlet blant annet: utdannelse, arbeidsbyrde, medisinsk ansvar, medisinsk støtte, lønn og utdanning av andre profesjoner.
Resultatene viser at endoskopisykepleierne har lang klinisk erfaring med median på 25 år (range 10-45 år) Median for årlig utførte skopier for endoskopisykepleierne var 350 gastroskopier (range 20-1400) og 600 koloskopier (range 150-1500).
Legene vurderer alle henvisninger. Endoskopisykepleierne håndterer sine egne biopsiresultat (98%).
Under skopiene trenger de sjelden hjelp av lege, og i 90% av tilfellene var 2-5 min hjelpe/konsultasjon nok, årsaken var som oftest ved store polypper, vanskelig blødning eller kreftfunn. Legene trenger sjeldent å ta over prosedyren.
Majoriteten av endoskopisykepleierne var involvert i endoskopiutdannelse og mentorfunksjon, 80% av dette var i forhold til leger under opplæring. Endosykepleierne følte deres rolle var veldig positiv og 69% opplevde sterk støtte fra hele det medisinske teamet. 34% hadde ved ulike anledninger følt seg motarbeidet, 82% av leger og 18% av spl kollegaer
De er ikke fornøyd med lønn, endoskopisykepleierne kvalifiserer ikke til å være spesialsykepleier i Sverige.
Konklusjon: Endoskopisykepleiere er en integrert profesjon i svensk helsevesen, majoriteten opplever jobben som inspirerende og givende, men det er fortsatt noe motstand.

RINVOQ er indisert til behandling av voksne pasienter med moderat til alvorlig aktiv ulcerøs kolitt som har hatt utilstrekkelig respons, mistet respons eller var intolerante overfor enten konvensjonell behandling eller et biologisk legemiddel.
RINVOQ er indisert til behandling av voksne pasienter med moderat til alvorlig aktiv Crohns sykdom som har hatt utilstrekkelig respons, mistet respons eller var intolerante overfor enten konvensjonell behandling eller et biologisk legemiddel.
RINVOQ ble 19.06.2023 godkjent av Beslutningsforum for behandling av voksne pasienter med moderat til alvorlig aktiv Crohns sykdom.3
• Overfølsomhet overfor innholdsstoffene (se avsnitt 6.1 i SPC).
• Aktiv tuberkulose eller aktive alvorlige infeksjoner.

Kontraindikasjoner
• Alvorlig nedsatt leverfunksjon.
• Graviditet (prevensjon under behandling, og minst 4 uker etter siste dose).
Amming Skal ikke brukes ved amming
Advarsler og forsiktighetsregler: RINVOQ bør kun brukes dersom ingen egnede behandlingsalternativer er tilgjengelige hos pasienter:
- 65 år og eldre, - pasienter med tidligere aterosklerotisk kardiovaskulær sykdom eller andre kardiovaskulære risikofaktorer (slik som nåværende eller tidligere langtidsrøykere),
- pasienter med risikofaktorer for malignitet (f.eks. nåværende malignitet eller tidligere malignitet).
Behandling skal ikke initieres ved:
1. Absolutt lymfocyttall (ALC) <0,5 x 10 9 celler/l. 2. Absolutt nøytrofiltall (ANC) <1 x 10 9 celler/l. 3. Hemoglobin (Hb)-nivå <8 g/dl.
Vanligste bivirkninger for ulcerøs kolitt og Crohns sykdom (≥4 % av pasientene)
Øvre luftveisinfeksjon (19,9 %), pyreksi (8,7 %), økt CPK i blodet (7,6 %), anemi (7,4 %), hodepine (6,6 %), akne (6,3 %), herpes zoster (6,1 %), nøytropeni (6,0 %), utslett (5,2 %), pneumoni (4,1 %), hyperkolesterolemi (4,0 %).
Vanligste alvorlige bivirkninger Alvorlige infeksjoner.
Interaksjoner
Sterke CYP3A4-hemmere: Eksponeringen for upadacitinib øker ved samtidig administrering. Sterke CYP3A4-induktioner: Eksponeringen for upadacitinib reduseres ved samtidig administrering.
RINVOQ utvalgt produktinformasjon1
Dosering ulcerøs kolitt og Crohns sykdom: Induksjon: Anbefalt induksjonsdose er 45 mg én gang daglig i 8 uker for ulcerøs kolitt, og i 12 uker for Crohns sykdom. Se SmPC for info. om forlenget induksjon og vurdering av seponering ved utilstrekkelig terapeutisk nytte. Vedlikehold: Anbefalt vedlikeholdsdose er 15 mg eller 30 mg én gang daglig, basert på den enkelte pasientens tilstand, der den laveste effektive dosen bør brukes. 15 mg er anbefalt for de med høyere risiko for venøs tromboembolisme, alvorlige kardiovaskulære hendelser og malignitet. 30 mg kan være egnet for noen pasienter, f.eks ved høy sykdomsbyrde og som ikke har økt risiko for de forrannevnte risikofaktorene. Eldre ≥ 65 år: Anbefalt vedlikeholdsdose er 15 mg én gang daglig. For utfyllende informasjon om dosering, inkudert dosering ved alvorlig nedsatt nyrefunksjon og samtidig bruk av CYP3A4hemmere, se SmPC.
Priser og pakninger: Reseptgruppe C. 15 mg x 28 stk. (blister) kr 9 617,70. 15 mg x 98 stk. (blister) kr 33 571,20. 30 mg x 28 stk. (blister) kr 19 199,10. 45 mg x 28 stk. (blister) kr 28 780,50. Dette er et avtaleprodukt besluttet innført til behandling av Crohns sykdom av Beslutningsforum 19. juni 2023. Anbudsstart 01. februar 2023, del av LIS TNF BIO anbudet for 2023. RINVOQ er foreløpig ikke innført for indikasjonen ulcerøs kolitt. Forhandlinger pågår med Sykehusinnkjøp. For utfyllende informasjon om indikasjoner, dosering, kontraindikasjoner, forsiktighetsregler, bivirkninger, pris og refusjon, se Felleskatalogen
3. https://nyemetoder.no/metoder/upadacitinib-rinvoq-indikasjon-vi Lesedato 10.08.2023
Før oppstart av CRC screening i Danmark så man at det var et stort behov for endoskopører og for å imøtekomme dette behovet ble det i 2012 startet et kurs for å utdanne sykepleiere til å kunne koloskopere.
Kvalifikasjoner for å ta utdannelsen som skopisykepleier er: Sykepleier med Dansk autorisasjon og minst et års erfaring fra endoskopiavdeling.
Utdanningen består av et tre dagers kurs med en multiple choice eksamen (bestått/ikke bestått), kurset omfatter teori om anatomi, fysiologi og farmakologi; bruk av skop/rack, diatermi, skophåndteringsteknikk ved intubasjon og teamledelse.
Avdelingen peker ut en fast mentor som skal følge eleven gjennom hele perioden og er ansvarlig for å føre loggbok og at eleven får god opplæring. Opplæringen og praksis skal være gjennomført i læpet et år. Når de har utføre minst 150 koloskopier må de bestå en praktisk eksamen der de må
utføre tre koloskopier (på pasienter med intakt tarm), skopiene blir vurdert av en ekstern sensor (skal jobbe i en annen region) etter en offisiell sjekkliste og en totalvurdering av studentens prestasjon.
Etter bestått eksamen får de delegert rett til å sedere pasienter med benzodiazepines og opioider. Endoskopisykepleieren gjør en risikovurdering av pasientene de skal skopere, hvis de har høyere ASA score enn II så må de konsultere en lege før de gir sedasjon.
De utfører koloskopiene på egenhånd, vurderer mucosa, patologiske funn, tar vevsprøver og fjerner polypper inntil 10mm (etter minst 50 polypectomier kan man få tillatelse til å ta større polypper).
Fra 2014 til 2024 har Danmark utdannet 100 endoskopisykepleiere og av disse har 10 fulført opplæring for å kunne utføre gastroskopier (må ha utført min 300 koloskopier og jobbet 1 år som skopispl). Utdanningen er ikke godkjent som spesialsykepleier i Danmark og det er regionale forskjeller mellom delegerte oppgaver og lønn.
Undersøkelser gjort i Danmark viser høy kvalitet på endoskopisykepleierne med tanke på adenoma deteksjons rate (ADR), coecum intubasjonsrate og pasienttilfredshet.

Pasienter med blødning fra øvre GI-trakt bør scores ved hjelp av Glasgow–Blatchford Score (GBS) før eventuell endoskopisk intervensjon, for å vurdere om man må gjøre noe med en gang eller om man kan vente og ta det som en poliklinisk endoskopi. Pasienter med GBS ≤ 1 har svært lav risiko for reblødning og dødelighet innen 30 dager, de kan trygt behandles som polikliniske pasienter.
Blodtransfusjon anbefales til pasienter med Hb <7g/dl (<8g/ dl for de med kardiovaskulær sykdom) Etter at pasienten er hemodynamisk stabil bør gastroskopi bør utføres innen 24 t, eventuelt bør det gis Erytromycin to timer før skopien.
Pasienter med aktivt blødende ulcus anbefales det en kombinasjonsbehandling med adrenalininjeksjon pluss
kontakttermisk behandling (gullprobe eller coagrasper) eller mekanisk terapi (klips). Bruk av scleroserende medikamenter kan øke faren for komplikasjoner. For sår med koagel er det ingen direkte anbefaling for eller imot endoskopisk terapi, men for ulcus med ren sårflate eller ulcus med pigmentert sårflate anbefales det å la det være og behandle det medikamentelt.
Der man ikke kommer til mål med de overnevnte metodene eller ved reblødning anbefales det bruk av OVESCO klips (over the scope clips) eller hemostatisk pulver, kommer man ikke i mål med disse metodene er coiling eller kirurgi siste utvei.
Når pH nivået er lavere enn 6 vil ikke kroppens naturlige koagulering fungere optimalt, derfor bør alle pasienter med påvist ulcus få høydose PPI som kontinuerlig infusjon de første 72 timene, det kan alternativt gis høydose PPI peroralt eller iv. x 2 i døgnet, og så peroral PPI behandling i minst 14 dg.
Pasienter som står på blodfortynnende medikamenter bør pause disse men starte opp innen 7 dager.
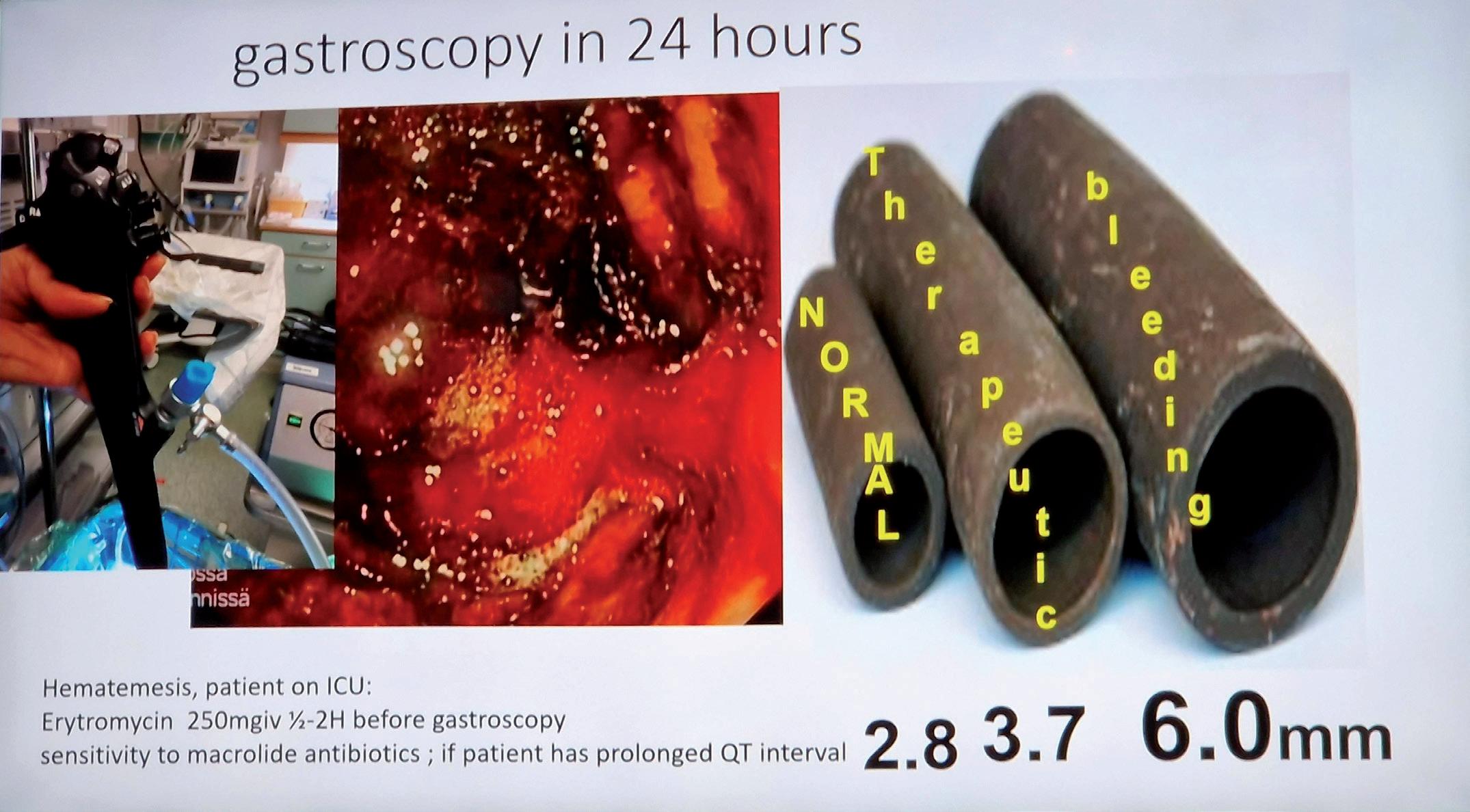
NSF/FSG er en faggruppe av sykepleiere som jobber innen gastroenterologi.
Faggruppen ble opprettet i 1978 av sykepleiere som jobbet med endoskopiske undersøkelser. I dag jobber medlemmene innen alle felt av gastroenterologien, på medisinske og kirurgiske sengeposter, på gastrolab og poliklinikker. Fra 2004 har faggruppen vært en del av Norsk Sykepleierforbund.
Målet med faggruppen er å øke kunnskap om undersøkelses og behandlingsmetoder, samt å stimulere til fagutvikling og sykepleieforskning innen gastroenterologi.
I februar hvert år arrangerer faggruppen Nasjonalt Fagmøte på Lillehammer. Dette er en fagkongress som går over tre dager. Årsmøte i faggruppen avvikles hvert annet år under Nasjonalt fagmøte. I september arrangerer vi nasjonalt IBD-møte for sykepleiere.
Medlemskapet koster kr. 300,- pr år og gir følgende fordeler: Medlemsbladet Gastroskopet tre ganger i året Redusert kongressavgift ved Nasjonalt fagmøte Økonomisk støtte til:
- Deltakelse på kongresser nasjonalt og internasjonalt,
- Videreutdanning i gastroenterologisk sykepleie
- Fagutviklingsprosjekter
- Forskning
Innmelding i faggruppen kan gjøres ved å sende SMS med kodeordet gastro til 02409 eller på faggruppens nettside: www.nsf.no/faggrupper/gastroenterologi. På nettsiden finnes også mer informasjon om faggruppen.
Følg oss på Facebook: NSFs faggruppe av sykepleiere i gastroenterologi
OKTOBER UEGW 2024 Wien 12-15 oktober

Til behandling av mild til moderat akutt ulcerøs kolitt og til vedlikehold av remisjon
SYKDOMSAKTIVITET
Ved akutt sykdom opptil 3 tabletter en gang daglig for induksjonsbehandling HØY
SYKDOMSAKTIVITET
2 tabletter en gang daglig for å oppnå remisjon
SYKDOMSAKTIVITET
1 tablett en gang daglig for å opprettholde remisjon
Referanser:
1. ASACOL SPC avsnitt 4.2, sist oppdatert 2023-06-09.
2. ASACOL SPC avsnitt 4.3, 4.4 og 4.8, sist oppdatert 2023-06-09. * DMP Legemiddelsøk: https://www.legemiddelsok.no/sider/ default.aspx?searchquery=mesalazin&f=Han;MtI;Vir;ATC;Var; Ikk;Mar;Mid;Avr;gen;par;&pane=0, 2024-01-26
Utvalgt produkt- og sikkerhetsinformasjon Asacol TABLETTER MED MODIFISERT FRISETTING 1600 mg
Indikasjon: Ulcerøs kolitt. For behandling av mild til moderat akutt sykdom. For vedlikehold av remisjon. Vanligste bivirkninger: Dyspepsi, utslett. Kontraindikasjoner: Overfølsomhet for innholdsstoffene eller salisylater. Alvorlig nedsatt lever- eller nyrefunksjon (GFR <30 ml/minutt/1,73 m2). Forsiktighetsregler: Blodprøver (differensial blodtelling, leverfunksjonsparametere som ALAT og ASAT, serumkreatinin) bør tas og urinstatus (dip-sticks) sjekkes før og under behandlingen iht. behandlende leges vurdering. Nedsatt nyrefunksjon: Bør ikke brukes ved nedsatt nyrefunksjon. Nyrestein: Er sett, inkl. steiner som består av 100% mesalazin. Misfarging av urinen: Mesalazin kan gi rødbrun misfarging av urinen etter kontakt med blekemidler inneholdende natriumhypokloritt. Alvorlige kutane bivirkninger: Det er rapportert alvorlige kutane bivirkninger (SCAR), herunder legemiddelindusert utslett med eosinofili og systemiske symptomer (DRESS), Stevens-Johnson syndrom (SJS) og toksisk epidermal nekrolyse (TEN). Behandling med mesalazin bør avbrytes ved første tegn på og symptomer i form av alvorlige hudreaksjoner slik som utslett, slimhinnelesjoner eller andre tegn på overfølsomhet Bloddyskrasi: Er sett. Behandlingen skal seponeres umiddelbart ved mistanke om eller bevis på bloddyskrasi (tegn som uforklarlig blødning, blåmerker, purpura, anemi, vedvarende feber eller sår hals), og pasienten skal umiddelbart oppsøke medisinsk hjelp. Nedsatt leverfunksjon: Økte leverenzymnivåer er sett. Forsiktighet anbefales ved nedsatt leverfunksjon. Kardiale overfølsomhetsreaksjoner: Mesalazininduserte overfølsomhetsreaksjoner (myo- og perikarditt). Pulmonær sykdom: Pasienter med pulmonær sykdom, spesielt astma, bør følges opp nøye under behandlingen. Overfølsomhet for sulfasalazin: Pasienter som har fått bivirkningsreaksjoner ved sulfasalazinbehandling bør være under nøye medisinsk overvåkning. Mageog duodenalsår: Forsiktighet anbefales ved eksisterende mage- eller duodenalsår. Eldre personer: Skal administreres med forsiktighet til eldre pasienter. Pediatrisk populasjon: Begrenset dokumentasjon. Graviditet/Amming: Asacol bør bare brukes hvis mulig fordel oppveier mulig risiko. Fertilitet: Effekt på fertilitet er ikke sett. Dosering: Voksne: Dosen bør justeres iht. sykdommens alvorlighetsgrad og toleranse. Vedlikeholdsbehandling: 1600 mg 1 gang daglig. Akutt sykdom: Ved forverring kan dosen økes til 4800 mg 1 gang daglig eller fordelt på 2-3 doser. Ved remisjon bør dosen gradvis reduseres til vedlikeholdsdose. Fortsatt behandling bør vurderes nøye hos personer som ikke har respondert ved uke 8. Administrering: Kan tas med eller uten mat. Skal svelges hele med et glass vann. Pakninger og priser: 60 stk. (blister) kr 1 063,00 Refusjon: Blåresept Reseptgruppe C. Basert på SPC godkjent av DMP/EMA: 2023-06-09 For utfyllende informasjon om dosering, forsiktighetsregler, interaksjoner og bivirkninger – se felleskatalogen.no
Ta kontakt med Ingunn Skeie på tlf: 900 60 952 eller på mail: ingunn.skeie@tillotts.com
Tillotts Pharma AB | Gustavslundsv. 135, 167 51 Bromma | Tel: +46 8-704 77 40 nordicinfo@tillotts.com | www.tillotts.com


Den første og eneste selektive IL-23hemmeren godkjent for Crohns sykdom2,3

SKYRIZI er indisert til behandling av voksne pasienter med moderat til alvorlig aktiv Crohns sykdom som har respondert utilstrekkelig på, har mistet respons på, eller er intolerante overfor konvensjonell behandling eller en biologisk behandling 2
Dette er et avtaleprodukt besluttet innført til behandling av Crohns sykdom av beslutningsforum fra og med 1. november 2023. Anbudsstart 1. februar 2023, del av LIS TNF BIO anbudet for 2023 1 DOSERING
600 mg IV
Konsentrat til infusjonsvæske, oppløsning
360 mg subkutan injeksjon hver

Injektor (OBI, On-Body Injector) med ferdigfylt sylinderampulle
Kontraindikasjoner Klinisk relevante, aktive infeksjoner (f.eks. tuberkulose), overfølsomhet overfor virkestoffet eller overfor noen av hjelpestoffene (se avsnitt 6.1 i SPC). Infeksjoner Brukes med forsiktighet ved kronisk infeksjon, historikk med tilbakevendende infeksjon eller kjente risikofaktorer for infeksjon. Behandling skal ikke startes før infeksjonen er borte eller er tilstrekkelig behandlet.
Tuberkulose Før oppstart av behandling skal pasienter utredes for tuberkuloseinfeksjon. Pasienter skal overvåkes for tegn og symptomer på aktiv tuberkulose.
Immunisering
Før oppstart av behandling med SKYRIZI skal det vurderes å fullføre alle relevante immuniseringer i henhold til gjeldende immuniseringsretningslinjer. Dersom en pasient har fått levende vaksiner (virale eller bakterielle) anbefales det å vente minst 4 uker før oppstart av behandling med SKYRIZI. Pasienter behandlet med SKYRIZI skal ikke få levende vaksiner under behandling og i minst 21 uker etter behandling.
Prevensjon Kvinner i fertil alder skal bruke en sikker prevensjonsmetode under behandling og i minst 21 uker etter behandling.
Graviditet Som et forsiktighetstiltak er det anbefalt å unngå bruk under graviditet.
Amming Det er ukjent om risankizumab blir skilt ut i morsmelk hos mennesker. Det må tas beslutning om amming skal opphøre, eller behandling avstås fra, basert på nytte-/risikovurdering.
Svært vanlige bivirkninger (≥1/10): Øvre luftveisinfeksjoner.
Vanlige bivirkninger (≥1/100 til <1/10): Tineainfeksjoner, hodepine, pruritus, utslett, fatigue, reaksjoner på injeksjonsstedet.
SKYRIZI utvalgt produktinformasjon
Reseptgruppe C.
Pakninger og priser: 1 x 600 mg (60 mg/ml) konsentrat til infusjonsvæske kr 46 384,60. 1 x 360 mg injeksjonsvæske, oppløsning i sylinderampulle kr 46 384,60. Refusjon: Dette er et avtaleprodukt besluttet innført til behandling av Crohns sykdom av beslutningsforum fra og med 1. november 2023. Anbudsstart 1. februar 2023, del av LIS TNF BIO anbudet for 2023.1
For mer utfyllende informasjon om indikasjoner, dosering, kontraindikasjoner, forsiktighetsregler, bivirkninger, pris og refusjon, se Felleskatalogen.
Referanser: 1. https://nyemetoder.no/metoder/risankizumab-skyrizi-indikasjon-iii.
3. TREMFYA SmPC avsnitt 4.1 og 5.1 sist godkjent 07.2022, STELARA SmPC avsnitt 4.1 og 5.1 sist godkjent 05.2023, OMVOH SmPC avsnitt 4.1 og 5.1 sist godkjent 26.05.2023, ILUMETRI SmPC avsnitt 4.1 og 5.1 sist godkjent 09.08.2023.