HJÚKRUNARFRÆÐINGA
The Icelandic Journal of Nursing | 1. tbl. 2024 | 100. árgangur

„Ég myndi vilja efla bráðahjúkrun á landsbyggðinni.“
Ásta Kristbjörg Bjarnadóttir, deildarstjóri á bráðamóttöku HSS
RITRÝNDAR GREINAR
‒ Atvikaskráning tengd skurðaðgerðum ‒‒ Krefjandi lífsreynsla og flókin sorg: Að lifa af sjálfsvíg dóttur eða sonar ‒‒ Gæði kennslu um kynheilbrigði að mati framhaldsskólanema á Íslandi ‒‒ Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert ‒‒ Sykursýki tegund 2 er alvarlegur sjúkdómur sem þarf að hugsa um daglega“ ‒‒ Tímalengd föstu og undirbúningur aðgerðar hjá 67 ára og eldri á Landspítala vegna mjaðmabrots ‒‒ Hæfni hjúkrunarfræðinemenda á lokaári og ári eftir útskrift, námsumhverfi og áhrif þess á hæfnina
Tímarit
‒

Efnisyfirlit






2 Ritstjóraspjall
4 Pistill formanns Fíh
6 Fréttamolar
8 Leiðtoginn– Ragnheiður Sjöfn Reynisdóttir deildarstjóri á Landspítala
12 Hjúkrunarfræðineminn Erla Salóme Ólafsdóttir situr fyrir svörum
14 Viðtal – Ásta Kristbjörg Bjarnadóttir deildarstjóri á bráðamóttöku HSS ræðir náttúruhamfarir og uppbyggingu á Heilbrigðisstofnun Suðurnesja
20 Vaktin mín – Sigríður Jóna Bjarnadóttir hjúkrunarfræðingur segir frá vakt hjá Transteymi fullorðinna á Landspítala
22 Viðtal – Heimaspítali HSU Rætt við Margréti Björk Ólafsdóttur hjúkrunarstjóra, Önnu Margréti Magnúsdóttur aðstoðardeildarstjóra og Guðnýju Stellu Guðnadóttur, öldrunarlækni á heilsugæslu HSU
26 Viðtal – Hulda Pálsdóttir hjúkrunardeildarstjóri á göngudeild þvagfæraskurðlækninga
30 Fundir með hjúkrunarfræðingum um stöðuna í kjaramálum
36 Ritrýnd grein: Krefjandi lífsreynsla og flókin sorg: Að lifa af sjálfsvíg dóttur eða sonar
46 Ritrýnd grein: Hæfni hjúkrunarfræðinemenda á lokaári og ári eftir útskrift, námsumhverfi og áhrif þess á hæfnina: Lýsandi ferilrannsókn
58 Ritrýnd grein: Gæði kennslu um kynheilbrigði að mati framhaldsskólanema á Íslandi: Þversniðsrannsókn
68 Ritrýnd grein: Atvikaskráning tengd skurðaðgerðum á Landspítala: Lýsandi rannsókn
76 Ritrýnd grein: „Sykursýki tegund 2 er alvarlegur sjúkdómur sem þarf að hugsa um daglega:“ Reynsla einstaklinga, 65 ára og eldri, af sykursýkismóttöku heilsugæslunnar
86 Ritrýnd grein: Tímalengd föstu og undirbúningur aðgerðar hjá 67 ára og eldri á Landspítala vegna mjaðmabrots: Lýsandi afturvirk rannsókn
96 Ritrýnd grein: Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert Reynsla einstaklinga með offitu af heilbrigðiskerfinu
106 Ný lög samþykkt um refsiábyrgð heilbrigðisstofnana
14 26 20 30 6 8 ↓ ↓ Fíh er hér ↓ ↓
Fordómar, virðing og mildi
Nýtt ár æðir áfram og fyrsta tölublað Tímarits hjúkrunarfræðinga er að verða klárt fyrir prentvélarnar og á, ef ekkert klikkar, að berast félagsfólki Fíh fyrir páska enda tilvalið lesefni með súkkulaðieggjunum og kaffinu. Án þess að fullyrða nokkuð þá held ég að við séum að slá fjöldamet í birtum ritrýndum greinum því það eru hvorki fleiri né færri en sjö ritrýndar greinar í þessu fyrsta tölublaði ársins. Það er því tilvalið að drekka í sig fróðleik í fríinu, greinarnar eru fjölbreyttar, fræðandi og án efa líka frábært innlegg í vísindaheim hjúkrunar sem er í stöðugri framþróun.
Ein þeirra fjallar til að mynda um reynslu einstaklinga með offitu af heilbrigðiskerfinu hér á landi og þar kemur fram að hlustun og nærgætni í framkomu heilbrigðisstarfsfólks skiptir miklu máli fyrir upplifun fólks í ofþyngd. Það vekur líka athygli að flestir sem tóku þátt í rannsókninni sögðu að offitan ylli því að stundum væri þeim sagt að þyngdin væri orsök allra einkenna og þeim sagt að létta sig. Þá væri hvorki hlustað né bent á meðferðarúrræði.
Maður spyr sig hvort það séu mögulega holdafarsfordómar að kenna aukakílóum um heilsubrest? Offita er ef til vill ofnotaður sökudólgur og megrun þá væntanlega lausn sem ekki leysir allan vanda. Skjólstæðingurinn gæti upplifað vanlíðan samhliða ónærgætnum athugasemdum um holdafarið og við endurteknar aðfinnslur fer hann mögulega að forðast þessar neikvæðu athugasemdir með því að forðast að sækja sér þjónustuna sem getur haft afleiðingar ef eitthvað sem þarfnast meðhöndlunar er að hrjá hann.
Já, fordómar leynast víst víða og oft er besta vopnið í baráttunni gegn þeim fræðsla. Jaðarsettir hópar upplifa fordóma, flóttamenn verða fyrir fordómum, einnig fólk með fíknivanda og trans fólk og svo mætti lengi telja.
Tímarit hjúkrunarfræðinga Engjateigi 9 · 105 Reykjavík
Sími: 540 6400
hjukrun.is
Útgefandi: Félag íslenskra hjúkrunarfræðinga

Sigríður Jóna Bjarnadóttir þekkir mál trans fólks hér á landi vel en hún er fyrsti hjúkrunarfræðingurinn sem er í fullu starfi í Transteymi fullorðinna á Landspítala. Ég ætla að fá að vitna í orð hennar sem snúa einmitt að þessum fordómum sem leynast svo víða: „ ... það er mjög mikilvægt er að öll heilbrigðisþjónusta sé kynstaðfestandi sem vísar til þess að trans fólk á að geta leitað sér heilbrigðisþjónustu án þess að upplifa fordóma og hræðslu. Virða nafn og fornafn sem fólk kýs að nota þó að það sé ekki það sama og er skráð í Þjóðskrá. Svo skora ég öll á að bæta við fornöfnin sín í undirskriftinni sinni í tölvupósti,“ segir Sigríður og ég tek heilshugar undir orð hennar því allt telur þetta í baráttuni gegn fordómum. Önnur vísindagrein í þessu blaði fjallar um sjálfsvíg eða reynslu foreldra af því að missa dóttur eða son í sjálfsvígi og þann stuðning sem þeim stóð til boða í kjölfarið. Þar kemur fram að sjálfsvígið kom öllum foreldrunum í rannsókninni í opna skjöldu og var þeim mikið áfall. Flóknar tilfinningar eins og sektarkennd og sjálfsásakanir komu upp og áfallið kom mikið niður á andlegri og líkamlegri heilsu foreldranna. Þarna komum við aftur að því hvað virðing og að sýna mildi getur haft mikið að segja. Þessar tvær greinar, ásamt fimm öðrum ritrýndum greinum fylla síður blaðsins að þessu sinni. Auk þess eru skemmtileg og áhugaverð viðtöl við hjúkrunarfræðinga og ég mæli með þeim öllum því þau gefa innsýn í ólík störf hjúkrunarfræðinga.
Gleðilega páska kæru hjúkrunarfræðingar, vonandi njótið þið lestursins og hafið það sem allra best. (hún/she)

Ritsjóri og ábyrgðarmaður: Sigríður Elín Ásmundsdóttir
Ritnefnd: Helga Pálmadóttir, Sölvi Sveinsson, Þórunn Sigurðardóttir
Ritstjóri ritrýndra greina: Sigrún Sunna Skúladóttir Ritnefnd ritrýndra greina: Páll Biering, Kristín Linda H Hjartardóttir, Þóra Jenný Gunnarsdóttir
Yfirlestur: Ragnheiður Linnet
Auglýsingar: Erna Sigmundsdóttir
Umbrot: Prentmet Oddi
Forsíðumynd: Sigríður Elín Ásmundsdóttir
Prentun: Prentmet Oddi
ISSN 1022-2278

2 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
2
Pistill ritstjóra


|
FÆST ÁN LYFSEÐILS Í NÆSTA APÓTEKI
LESIÐ FYLGISEÐILINN FYRIR NOTKUN
SAFT
SÍNEX VIÐ BERKJU-, BARKA-
SKÚTABÓLGU
Sínex 5 ml/5 ml, saft, 180ml. Virkt efni: Brómhexín hýdróklóríð Ábendingar: Sinex er ætlað til meðferðar á einkennum eftirfarandi öndunarfærasjúkdóma: bráð berkjubólga, barka- og berkjubólga, langvinn berkjubólga, langvinnir berkju- og lungnateppu sjúkdómar, berkjuskúlk, bráð skútabólga, langvinn skútabólga. Til meðferðar við glæru og tárusiggi (Sjögrens heilkenni). Lesið vandlega upplýsingar á umbúðum
MÁ NOTA FRÁ 2 ÁRA ALDRI SLÍMLEYSANDI INNIHELDUR BRÓMHEXÍN
OG
Rétta spurningin
Það var mjög ánægjulegt að ræða við svo marga hjúkrunarfræðinga um allt land í hringferð Fíh fyrstu tvo mánuði ársins. Skilaboðin eru skýr fyrir næstu kjarasamninga, markmið Fíh er að semja um kjör sambærileg og aðrar háskólamenntaðar stéttir hafa gert í þeirra miðlægu kjarasamningum.
Í dag snýst glíman mikið til um birtingarmyndir á stórum vanda. Landslag kjaraumræðunnar er þakið skurðum og auðvelt að detta ofan í einn slíkan. Staðreyndin er að kynjamisrétti er ein helsta ástæðan fyrir því að hjúkrunarfræðingar fá ekki kjarabætur í takt við hefðbundnar karlastéttir, gildir einu um hvort konum sé að fjölga í þeim stéttum. Þarna erum við búin að hoppa yfir nokkra skurði í umræðunni, til dæmis hvort launamun kynjanna megi ekki laga með því að konur leiti frekar í hefðbundin karlastörf. Að festast í slíkum skurði mun einungis leiða til frekari skorts á hjúkrunarfræðingum með tilheyrandi hörmungum fyrir heilbrigðiskerfi þjóðarinnar. Það sama á við um umræðuna um að gjaldfella störf hjúkrunarfræðinga eða fá hjúkrunarfræðinga frá öðrum þjóðum sem þurfa líka á þeim að halda.
Í janúar síðastliðnum var smíðuð brú yfir nokkra slíka skurði, þá var forsætisráðherra afhent skýrsla um virðismat starfa sem aðgerðarhópur vann um launajafnrétti og jafnrétti á vinnumarkaði. Skýrslan er góð lesning fyrir alla sem ætla sér að tjá sig um launamál. Bent er á í skýrslunni að vanmat á störfum kvenna og meðvitaðir fordómar eða hlutdrægni í garð umönnunar- og fræðslustarfa hér á landi er staðreynd. Þetta hefur leitt til viðvarandi launamunar kynjanna, þrátt fyrir að 70 ár séu frá samþykkt jafnlaunasamþykktar Alþjóðavinnumálastofnunarinnar og 60 ár frá því að launajöfnuður kvenna og karla var lögleiddur hérlendis.
Löggjöfin um jafna stöðu og jafnan rétt kynjanna var síðast endurskoðuð 2020 til þess að koma í veg fyrir mismunun á grundvelli kyns og koma á og viðhalda jafnrétti og jöfnum tækifærum kynjanna á öllum sviðum samfélagsins. Þrátt fyrir þetta var óleiðréttur launamunur hér á landi 10% árið 2021. Þetta þýðir að fyrir konu sem er með 700.000 krónur í mánaðarlaun þýðir 10% launamunur um 80.000 krónur á mánuði, 960.000 krónur á ári og rúmlega 47 milljónir króna á starfsævi. Hér eru undanskilin áhrifin af lífeyrisgreiðslum og efnahagslegri stöðu kvenna á efri árum.
Það gefur augaleið að leiðréttingin á þessari óásættanlegri stöðu getur ekki beðið lengur og hér þurfa verkin að tala og ganga hraðar fyrir sig. Í dag eru tæplega 96% hjúkrunarfræðinga konur. Fíh hefur lengi haldið fram að um vanmat sé að ræða á störfum hjúkrunarfræðinga í samanburði við aðra háskólamenntaða sérfræðinga.
Í skýrslunni segir að launamunur kynjanna hafi í gengum tíðina verið skýrður með því að konur hafi verið minna menntaðar, síður verið í stjórnunarstöðum, þær hverfi af vinnumarkaði reglulega vegna barna og jafnvel eiginleika kvenna, hvað sem það þýðir.

Barátta síðustu áratuga hefur skilað miklum árangri, það er ekki lengur hægt að nota svona röksemdir, a.m.k. ekki upphátt. Þrátt fyrir það rekumst við, líkt og margir hjúkrunarfræðingar þekkja sjálfir, reglulega á valdamikil öfl sem einkennast af vanþekkingu á störfum hjúkrunarfræðinga, skilningsleysi á aðstæðum og skorti á framtíðarsýn. Við erum ekki að tala um illsku eða neitt slíkt, við erum að tala um ákveðinn ómeðvitaðan hugsunarhátt sem hefur einkennt menningu okkar í langan tíma. Þessi hugsunarháttur gerir að það verkum að umræðan ratar út í skurð en ekki um framtíðina eða réttlæti. Til að vinna bug á þessu þarf að spyrja réttu spurninganna, því rétta spurningin hefur það afl að geta rétt umræðuna af.
Það hefur margoft komið fram að vandinn er ekki bundinn við Ísland. Í Danmörku hefur aldrei verið jafn mikill þrýstingur á heilbrigðiskerfið og nú. Ástæðurnar eru nánast þær sömu og hér; þjóðfélagið er að eldast hratt, góðri frammistöðu í heimsfaraldri var ekki mætt með öðru en lófaklappi og þegar hjúkrunarfræðingar í Danmörku fóru í verkfall 2021 voru sett á það lög. Þegar stór hópur hjúkrunarfræðinga fékk óbragð í munninn og fann sér aðra vinnu hafði það dómínóáhrif á allt heilbrigðiskerfið. Biðlistar eftir skurðaðgerðum lengjast en stjórnvöld hafa bundið vonir við að einkaaðilar geti hjálpað til við að leysa þann vanda. Stjórnvöld þar eru nú að leita ýmissa leiða um hvernig bregðast á við. Stefið er svo kunnuglegt að það er nánast hægt að syngja með.
Umræðan þar er einnig kunnugleg, í fréttum dúkka upp mörg lítil vandamál sem eru í raun einungis birtingarmynd stóra vandans. Ein slík birtingarmynd er að á síðustu fjórum árum hefur hjúkrunarfræðingum starfandi á sjálfstæðum lýtalækningastofum fjölgað um helming. Dorthe Boe Danbjørg, kollegi minn hjá Félagi danskra hjúkrunarfræðinga, svaraði blaðamanni á sama hátt og ég hef hefði gert. Ég hef miklar áhyggjur af skorti á hjúkrunarfræðingum en það hefur ekkert upp á sig að spyrja hjúkrunarfræðinga hvers vegna þeir vilja frekar starfa annars staðar en á heilbrigðisstofnunum. Rétta spurningin er til ráðamanna, hvers vegna er ekki meira aðlaðandi að starfa á heilbrigðisstofnunum ykkar?
Við vitum svarið, það þarf að bæta kjörin og starfsaðstæðurnar. Í lok skýrslunnar er lagt til að metinn verði kostnaður við leiðréttingu hópa ef til þess kemur, sett verði af stað verkefni um heilstætt virðismatskerfi og starfshópur þrói nýja samningaleið. Ef þetta verður að veruleika þýðir þetta róttækar kerfisbreytingar á íslenskum vinnumarkaði, löngu tímabærar breytingar sem munu koma af stað mikilli umræðu, þá sem aldrei fyrr verður mikilvægt að spyrja réttu spurninganna.
4 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024 4
Pistill formanns

Okkar besta fólk
Okkar besta fólk í heilbrigðisgeiranum hefur reitt sig á þjónustu okkar um árabil. Þau þurfa að geta treyst því að öll tæki og búnaður sé örugglega í lagi og virki eins og til er ætlast.
5 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Höfðabakki 7, 110 Reykjavík | fastusheilsa.is
Fréttamolar

Frí rafræn námskeið í boði
Félag íslenskra hjúkrunarfræðinga hefur samið við fræðslufyrirtækið Akademías um aðgang að rafrænum fyrirtækjaskóla þess fyrir félagsfólk sem hefur nú aðgang að tugum rafrænna námskeiða, sér að kostnaðarlausu. Um eru að ræða fjölbreytt námskeið um allt frá heilsu til fjármála.
Með þessu vill Fíh koma til móts við þarfir félagsfólks um fræðslu á eigin forsendum á þeim tíma sem hentar því best.
Námskeiðin má nálgast í gegnum Orlofsvefinn, undir gjafabréf og Akademías. Nánari leiðbeiningar má finna á Orlofsvefnum og inni á Mínum síðum á heimasíðu félagsins, hjukrun.is.

Breyting á úthlutunarreglum Styrktarsjóðs Fíh
Síðustu ár hefur orðið gríðarleg aukning á langvarandi veikindum hjúkrunarfræðinga. Það staðfesta tölur frá Styrktarsjóði félagsins en eins og sjá má á meðfylgjandi mynd hafa greiðslur úr sjóðnum vegna sjúkradagpeninga fjórfaldast á síðustu sex árum.
Aukning á greiðslum sjúkradagpeninga hefur haft mjög mikil áhrif á fjárhagsstöðu Styrktarsjóðs og nú er svo komið að eigið fé hans er neikvætt um tugi milljóna króna. Vegna þeirrar stöðu og þess að horfur gera ráð fyrir áframhaldandi halla hafa verið gerðar breytingar á úthlutunarreglum sjóðsins á þá leið að sjúkradagpeningar verða greiddir að hámarki í fjóra mánuði í stað sex mánaða áður. Breytingin tekur gildi frá og með 1. mars 2024 og á við um umsóknir sem berast frá þeim tíma. Fjárhæðir styrkja sjóðsins eru óbreyttar frá fyrra ári.
Þetta er sambærileg þróun og hefur verið hjá öðrum stéttarfélögum en þar hefur veikindatíðni vegna langvarandi veikinda aukist verulega, sérstaklega hjá starfsfólki hins opinbera. Erfitt er að segja til um hvað valdi aukinni aðsókn í sjóðinn en ástæðurnar án efa margþættar. Má til að mynda nefna skort á hjúkrunarfræðingum til starfa en það hefur skapað áralangt aukið álag á þá sem fyrir eru í vinnu, nýafstaðinn heimsfaraldur og mikil krafa um yfirvinnu.
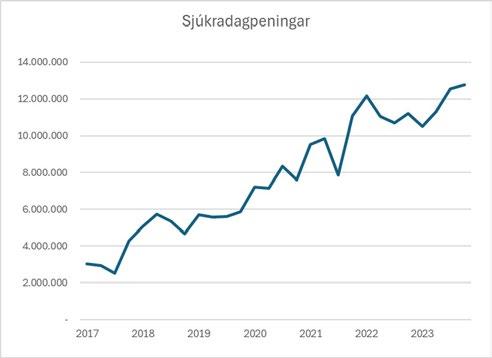
Þróun sjúkradagpeninga Styrktarsjóðs Fíh 2017-2023, mánaðarlegar greiðslur.
Molar

Aðalfundur á Grand Hótel þann 16. maí
Aðalfundur Félags íslenskra hjúkrunarfræðinga 2024 verður haldinn á Grand Hótel Reykjavík fimmtudaginn 16. maí frá klukkan 17:00 til 20:00. Boðið verður upp á léttar veitingar á fundinum.
Á aðalfundinum verður kosið í stjórn Fíh; þrír aðalmenn og einn varamaður, einnig verður kosið í ritnefnd Tímarits hjúkrunarfræðinga. Framboðum til stjórnar Fíh skal fylgja stutt kynningarbréf þar sem gerð er grein fyrir ástæðu framboðs ásamt rökstuðningi um færni til að gegna stjórnarsetu. Kynning á frambjóðendum til stjórnar Fíh fer fram á samfélagsmiðlum Fíh að loknum framboðsfresti.
Allar tillögur til lagabreytinga og önnur mál sem félagsfólk óskar eftir að tekin verði fyrir á aðalfundi, þurfa að berast stjórn félagsins fyrir miðnætti fimmtudaginn 18. apríl og skal senda á netfangið formadur@hjukrun.is.
Allt félagsfólk hefur rétt til setu á aðalfundi félagsins. Atkvæðisrétt hefur félagsfólk með fulla aðild, fagaðild og lífeyrisaðild sem skrá sig til þátttöku á fundinn fyrir fimmtudaginn 9. maí. Aðrir hafa þar ekki atkvæðisrétt, opnað verður fyrir skráningu á fundinn þann 2. maí á heimasíðu félagsins. Þess má geta að boðið verður upp á streymi og rafrænar kosningar, líkt og síðustu ár, fyrir þá sem ekki geta mætt á Grand Hótel þann 16. maí.
Skrifstofa Fíh er flutt á Engjateig 9
Haustið 2023 komu í ljós skemmdir á útveggjum á húsnæði Fíh við Suðurlandsbraut 22. Við sýnatöku kom í ljós mygla og ákvað stjórnin því að finna nýtt húsnæði undir starfsemina á meðan viðgerðir standa yfir. Starfsemin var flutt á Engjateig 9, 105 Reykjavík, í lok janúar 2024.
Hjúkrunarfræðingar hafa notað húsnæðið á fjórðu hæð Suðurlandsbrautar 22 frá árinu 1987. Það sama ár opnaði Vigdís Finnbogadóttir, þáverandi forseti Íslands, Sigríðarstofu sem heitir á höfuðið á móður hennar, Sigríði Eiríksdóttur, sem var formaður Félags íslenskra hjúkrunarkvenna í 36 ár.
Húsið við Engjateig 9 heitir Verkfræðingahús og hýsir, ásamt fleiru, Verkfræðingafélag Íslands. Það má segja að Fíh verði áfram á kunnuglegum slóðum því á annarri hæð hússins má finna veggskjöld til heiðurs Finnboga Rúts Þorvaldssonar, fyrrum formanns Verkfræðingafélags Íslands. Finnbogi Rútur var eiginmaður Sigríðar Eiríksdóttur og faðir Vigdísar Finnbogadóttur.


Félagið er um þessar mundir að fá afhent ný orlofshús, sem það festi kaup á, í Hyrnulandi 10 og 12 í Hlíðarfjalli fyrir ofan Akureyri. Húsin eru 109 fermetrar að stærð með svefnplássi fyrir sex manns, heitum potti og sérlega fallegu útsýni.
Hlíðarfjall hefur verið vinsæll áfangastaður allt árið um kring og ánægjulegt að geta boðið hjúkrunarfræðingum upp á þennan nýja valkost.
Í byrjun marsmánaðar var tekinn í notkun nýr orlofsvefur með uppfærðu viðmóti og útliti. Viðmótið er svipað og áður nema með notendavænni möguleikum sem einfaldar sjóðsfélögum og sjóðnum að ganga frá pöntunum og afpöntunum.
Sjóðfélagar munu áfram geta keypt hin vinsælu gjafabréf Icelandair með afslætti, til að gefa fleirum kost á að kaupa, tók stjórn sjóðsins ákvörðun um að leyfa einungis kaup á tveimur bréfum í stað þriggja þetta árið.
Ný orlofshús á Akureyri

7 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024 Molar
Sigríður Eiríksdóttir, Finnbogi Rútur Þorvaldsson og Vigdís Finnbogadóttir við veggskjöldinn til heiðurs Finnboga. Myndin var tekin í janúar 1961 í þáverandi húsnæði Verkfræðingafélags Íslands í Brautarholti 20.
Leiðtoginn
Góður leiðtogi þarf að búa yfir mikilli færni í mannlegum samskiptum
Viðtal og myndir: Sigríður Elín Ásmundsóttir
Leiðtogi í hjúkrun: Ragnheiður Sjöfn Reynisdóttir
Starfstitill: Deildarstjóri á taugalækninga- og göngudeild taugasjúkdóma á Landspítala.
Aldur: 33 ára.
Fjölskylduhagir: Í sambúð með fjögur börn á aldrinum 3-13 ára
Varst þú alltaf ákveðin í að verða hjúkrunarfræðingur?
Nei, ég get ekki sagt það. Ég er fædd og uppalin í Bolungarvík og eftir grunnskóla árið 2006 fór ég í VMA á Akureyri og lærði sjúkraliðann. Ég vissi í raun ekkert út í hvað ég var að fara á þeim tíma, hafði aldrei unnið við neitt sem náminu tengdist, auk þess var enginn heilbrigðismenntaður í minni fjölskyldu. Ég útskrifaðist sem sjúkraliði og stúdent árið 2009, flutti suður og fór að vinna sem sjúkraliði á Hrafnistu í Reykjavík.
Svo liðu árin, ég flutti í Neskaupstað, byrjaði að læra grunnskólakennarann árið 2011 en fann mig ekki í því námi. Ég var svo í fæðingarorlofi með mitt annað barn árið 2013 þegar ég ákvað óvænt að fara í hjúkrun. Það æxlaðist þannig að vinkona mín sem var búin að ákveða að sækja um fjarnám í hjúkrunarfræði hvatti mig til að sækja um líka. Ég ákvað að skella mér, komst í gegnum klásus og útskrifaðist frá HA árið 2017. Það er gaman að segja frá því að BS-ritgerðin mín fjallaði um móttöku og meðferð heilablóðsfallssjúklinga á landsbyggðinni í samanburði við sjúklinga á höfuðborgarsvæðinu. Það er því kannski ekki algjör tilviljun að ég er í þessu starfi í dag.
Hvert lá leiðin eftir útskrift?
Eftir útskrift byrjaði ég að starfa á réttar- og öryggisgeðdeildunum á Kleppi. Ég hafði tekið verknám þar og langaði að starfa á þessum deildum. Mér líkaði starfið mjög vel og starfsandinn var góður. Ég hætti samt haustið 2018 því mig langaði að skerpa á klínískri hæfni minni og fara aftur í spítalahjúkrun ef við getum orðað það þannig. Það var annaðhvort að halda áfram í geðinu eða breyta til og taugahjúkrun hafði lengi blundað í mér. Ég hef unnið á sjúkrahúsum á landsbyggðinni, bæði í Neskaupstað og á Ísafirði, og þar kynntist bráðahjúkrun í fyrsta sinn því þangað kom má segja öll flóran af sjúklingum – dýrmæt reynsla.
Þú ákvaðst svo að fara í viðbótarnám í bráðahjúkrun, hvers vegna?
Ég ákvað að taka viðbótardiplóma í bráðahjúkrun árið 2019 en þetta var þá nýtt nám og eftir að hafa rætt við deildarstjórann minn á þeim tíma sá ég að þetta myndi nýtast mér í starfi á taugalækningadeildinni sem er bráðalegudeild. Ég kláraði námið 2021, hóf störf á bráðamóttökunni í apríl sama ár og var þar í tæpt ár, eða þar til að ég sótti um stöðu aðstoðardeildarstjóra á taugalækningadeildinni og fékk stöðuna í janúar 2022.
Nýttist reynslan á bráðamóttökunni þér á taugalækningadeildinni?
Mín skoðun er sú að þeim mun meiri reynslu sem þú færð, því meira eykur þú víðsýni þína og þekkingu og það nýtist mér vel í starfi mínu í dag.
Hvað varð til þess að þú ákvaðst að sækja um deildarstjórastöðu?
Ég sótti um stöðu deildarstjóra með það í huga að það versta sem gæti gerst væri að fá nei en mér fannst þetta áhugavert starf og ég var til í þessa áskorun. Ég tek það fram að ég var mjög ánægð í mínu starfi sem aðstoðardeildarstjóri og var efins hvort ég ætti að sækja um því ég var ekki með mikla reynslu sem stjórnandi. Samstarfsfélagar mínir hvöttu mig hins vegar eindregið til að sækja um sem átti sinn þátt í því að ég ákvað að senda inn umsókn. Ég fékk starfið sem kom mér töluvert á óvart. Það var svo fyrir tæpu ári síðan, eða í mars á síðasta ári, sem ég tók við sem deildarstjóri á taugalækningadeild hér í Fossvogi. Starfið leggst mjög vel í mig og ég hlakka oftast til að mæta í vinnuna en starfið getur á köflum verið gríðarlega krefjandi og erfitt.
Stefnir þú á meira nám innan hjúkrunar?
Já, að sjálfsögðu. Ég var að byrja í meistaranámi í taugahjúkrun með áherslu á heilablóðfall.
Viðtal 8 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024

„Ég sótti um stöðu deildarstjóra með það í huga að það versta sem gæti gerst væri að fá nei en mér fannst þetta áhugavert starf og ég var til í þessa áskorun.“

Það er að hluta til Marianne Klinke að þakka en hún hefur í nokkur ár verið að hvetja mig til að fara í meistaranám. Í þessu námi mun ég gera rannsókn sem tengist hjúkrun sjúklinga eftir heilablóðfall.
Hvaða eiginleika þarf góður leiðtogi í hjúkrun að hafa?
Hann þarf að geta hlustað, vera þolinmóður og skynsamur í ákvarðanatöku þegar kemur að mannlegum samskiptum. Það skiptir líka miklu máli að geta lesið í allar aðstæður og að vanda sig í samskiptum. Á deildinni minni starfa um 60 manns og því er færni í mannlegum samskiptum gríðarlega mikilvægur eiginleiki til að vera góður leiðtogi.
Hverjar eru helstu áskoranir í starfi?
Að manna deildina er mín helsta áskorun, það er gríðarlega erfitt að fá hjúkrunarfræðinga og sjúkraliða til starfa. Þeir vaxa víst ekki á trjánum.
Bjargráð í starfi?
Mér finnst nauðsynlegt að hafa einhvern sem ég get leitað til þegar á þarf að halda og fá aðra sýn á hlutina. Lausnamiðað starfsfólk með góða aðlögunarhæfni, jákvætt hugarfar og góða samskiptafærni. Eins finnst mér mikilvægt að eiga samtal við samstarfsfólk á jafningjagrunni.
Ertu meðvitað að vinna í því að efla leiðtogahæfileika þína til þess að verða betri yfirmaður?
Já, Landspítalinn býður upp á námskeið fyrir stjórnendur sem ég hef verið að sækja og finnst mjög hjálpleg varðandi stjórnun og samskipti. Þetta var flókið til að byrja með, ég hélt ég vissi nú eitthvað en þetta er algjör frumskógur en að sama skapi mikið ævintýri að læra að starfa í þessu umhverfi. Ég er alltaf að læra eitthvað nýtt í mínu starfi, engir tveir dagar eru eins sem mér finnst vera gefandi.

Hvernig sérðu að hjúkrun hér á landi muni þróast á næstu tíu árum?
Á minni deild er mikið af erlendu starfsfólki, það er í meirihluta og ég sé fyrir mér að það komi fleiri erlendir til starfa í heilbrigðiskerfinu í framtíðinni.
Hvernig leysum við mönnunarvandann?
Með því að hækka grunnlaunin. Störf hjúkrunarfræðinga eru oft mjög krefjandi og vinnutíminn óreglulegur. Það væri líka til bóta að bæta vinnuaðstæður hjúkrunarfræðinga.
„Ég var að byrja í meistaranámi í taugahjúkrun með áherslu á heilablóðfall.“
Draumastarfið þitt?
Í dag er þetta draumastarfið mitt en ég veit ekkert hvað mig langar að gera eftir til dæmis fimm ár. Núna vil ég einbeita mér að því að byggja upp þessa deild og sinna mínu starfi sem deildarstjóri vel.
Hvað finnst þér vera það besta við þitt starf sem deildarstjóri á taugalækningadeild?
Vinnutíminn er kostur, ég hef alltaf verið í vaktavinnu þar til núna en ég verð að segja að samstarfsfólkið mitt á deildinni sé það besta við starfið.
Þarft þú sem yfirmaður að eyða miklum tíma skriffinsku og skipulag?
Það er alltaf nóg að gera í því en ég reyni að vera eins mikið frammi á deildinni og ég get, ég vil vera sýnileg og til staðar, mér finnst það mjög mikilvægt.
Viðtal 10 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024 Hjúkrunarfræði í Háskóla Íslands í 50 ár
Hvernig myndir þú vilja bæta taugalækningadeild Landspítala?
Mín framtíðarsýn snýr að því að efla faglega þekkingu og færni, auka gæði þjónustunnar og hvetja starfsfólk til starfsþróunar. Einnig að auka gæða- og umbótavinnu á deildinni.
Hvernig gengur þér að samræma vinnu og einkalíf?
Það hefur gengið vel, ég er í dagvinnu og vinn ekki um helgar eða á rauðum dögum nema að ég þurfi að dekka vakt. Með fjögur börn á heimilinu held ég að lykilatriði sé að vera í dagvinnu en það er alveg hægt að finna leiðir til að samræma vaktavinnu og fjölskyldulíf, það krefst bara skipulags og ég hef líka prófað það.
Hvernig hlúir þú að þinni andlegu og líkamlegu heilsu?
Ég á góðan maka og fjölskyldu og vinkonur sem ég reyni að vera dugleg að hitta. Ég rækta sjálfa mig með því að fara í blak og sund og svo prjóna ég, mér finnst það góð leið til að slaka á og tæma hugann eftir erfiðan vinnudag.
Að lokum hvað er það besta við vera hjúkrunarfræðingur?
Að vera hjúkrunarfræðingur er fjölbreytt starf en það er þessi mannlegi þáttur, að vera til staðar fyrir aðra og styðja oft á tíðum á erfiðustu stundum fólks. Að hjúkra fólki aftur til heilsu.

Viðtal 11 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024 Hjúkrunarfræði í Háskóla Íslands í 50 ár
Erla Salóme Ólafsdóttir
Telur lág laun valda vítahring manneklu í stéttinni

Á hvaða ári ertu í náminu?
Ég er á fjórða ári við Háskólann á Akureyri. Ertu búin að ákveða hvar þú vilt starfa eftir útskrift?
Nei, en ég er mjög spennt fyrir barnadeildinni.
Hafðir þú lengi stefnt að því að læra hjúkrunarfræði eða varstu að íhuga eitthvert annað nám?
Þegar ég var krakki ætlaði ég að verða ljósmóðir en þegar ég var í menntaskóla ætlaði ég að verða talmeinafræðingur.
Svo fór ég að vinna á hjúkrunarheimili og heillaðist alveg af starfi hjúkrunarfræðinga, þannig að það má segja að ég hafi farið í hring þegar ég var að ákveða hvað ég vildi verða.
Gætir þú hugsað þér að starfa við fagið erlendis í framtíðinni?
Já, ég gæti alveg hugsað mér það. Skemmtilegasta fagið?
Núna er það heilbrigði kvenna. Erfiðasta fagið?
Ég myndi líklega segja Líffærafræði II en flest fögin eru samt krefjandi.
Eitthvað sem hefur komið á óvart í náminu?
Kannski bara helst hvað það er ótrúlega margt sem við þurfum að kunna og að við fáum að gera einhvern hlut bara einu sinni áður en við eigum svo að framkvæma hann á skjólstæðingum.
Eitthvert fag sem þér finnst vanta í námið?
Já, meiri kennslu um streitu og bjargráð fyrir stúdenta sem þeir geta tileinkað sér.
Ætlar þú að fara í framhaldsnám?
Ég er ekki búin að ákveða það, mig langar enn þá í ljósmóðurfræði.
Hressasti kennarinn?
Arnrún Halla.
Eftirminnilegasta kennslustundin?
Fyrsta lotan eftir klásus stendur upp úr en þá lærðum við að taka blóðprufur sem var mjög eftirminnilegt. Eins í vetur þegar við vorum í lotu og það varð rafmagnslaust í 20 mínútur.
Flottasta fyrirmyndin í faginu?
Sólveig Hulda, aðstoðardeildarstjóri lyfjadeildar SAk.

Aldur 27 ára
Stjörnumerki Vatnsberi
En í lífinu?
Harpa Hrönn frænka mín og ofurkona.
Eiginleikar sem þú vilt tileinka þér í starfi? Umhyggja. Ég vil vera talsmaður skjólstæðingsins og vera óhrædd við að standa á mínu.
Uppáhaldslæknadrama?
Call the midwife.
Besta ráðið við prófkvíða?
Að fara í göngutúr fyrir próf.
Kaffi, te, kók, orkudrykkir eða allt saman? Ég er nýlega hætt að drekka kók, þannig að núna er það einstaka orkudrykkur sem ég leyfi mér.
Besta næðið til að læra?
Bókasafnið í HA með góð hljóðeinangrandi heyrnatól.
Hvernig nærir þú andann?
Með því að prjóna eða fara í dekur heim til mömmu og pabba.
Líkamsrækt eða letilíf á frídögum? Team letilíf.
Þrjú stærstu afrek í lífinu?
Skiptinám í Argentínu þegar ég var 17 ára, vera virk í Stúdentaráði og að klára þetta blessaða nám.
Hefur þú áhyggjur af hlýnun jarðar?
Já.
Hvað gerir þú til að sporna við gróðurhúsaáhrifum?
Ég reyni að borða minna kjöt, flokka allt mitt rusl og vera meðvituð um neyslu mína, sérstaklega þegar kemur að fatakaupum.
Hvað gleður þig mest í lífinu?
Samverustundir með fjölskyldu og vinum.
Hvað hryggir þig helst?
Þegar fólk er óheiðarlegt.
Hvernig fáum við fleiri karlmenn til að læra hjúkrun?
Gerum starfið aðgengilegra fyrir öll og fjarlægjum kvennastimpilinn, það eru t.d. mun fleiri karlmenn í hjúkrun í löndum sem eru með her.
Ef þú ættir eina ósk?
Myndi ég óska að hvorki stríð né hungursneyð væri í heiminum.
Fallegasta borg í heimi?
Rio de Janeiro.
Falin perla í náttúru Íslands?
Þerribjörg í Hellisheiði eystri.
Besta baðið?
Sundlaugin í Selárdal.
Hvernig myndir þú lýsa þér í einni setningu?
Metnaðarfull án þess að hafa tíma í að gera allt sem ég tek að mér.
Hvernig nemandi ertu?
Ég vinn best undir pressu og á erfitt með að vinna mér í haginn.
Að lokum hvað finnst þér að stjórnvöld gætu gert til að hvetja fleiri til að læra hjúkrun?
Hækka laun hjúkrunarfræðinga, því það er að mínu mati stærsti orsakavaldur vítahrings manneklu í stéttinni.
Alveg að lokum hvað, ef eitthvað, finnst þér vanta í Tímarit hjúkrunarfræðinga?
Ég held bara ekkert, mér finnst mjög gaman að fletta blaðinu og finnst það fjölbreytt.
12 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
N ARFRÆÐINEMINN SITURFYR I R VS MURÖ ?
URKÚJH
Hjúkrunarfræðineminn


Verkjastillandi 1
Sótthreinsandi 3 Bólgueyðandi 2


Skannaðu QR kóðann til að sjá kynningarmyndband um Septabene
Septabene citron og honning (benzydaminehydrochloride/cetylpyridiniumchloride) 3 mg/1 mg munnsogstöflur eru ætlaðar fullorðnum, unglingum og börnum eldri en 6 ára, til staðbundinnar og stuttrar bólgueyðandi, verkjastillandi og sótthreinsandi meðferðar við ertingu í hálsi, munni og tannholdi. Leysa á eina munnsogstöflu hægt upp í munninum á 3 til 6 klukkustunda fresti. Ekki er ráðlagt að nota lyfið strax fyrir eða eftir tannburstun. Ekki á að borða eða drekka í a.m.k. eina klukkustund eftir töku lyfsins. Notkun er ekki ráðlögð á meðgöngu. Septabene (benzydaminehydrochloride/ cetylpyridiniumchloride) 1,5 mg/ml + 5 mg/ml munnholsúði, lausn er ætlaður fullorðnum, unglingum og börnum eldri en 6 ára, til staðbundinnar og stuttrar bólgueyðandi, verkjastillandi og sótthreinsandi meðferðar við ertingu í hálsi, munni og tannholdi og fyrir og eftir tanndrátt. Opnið munninn vel, beinið úðastútnum að kokinu og þrýstið 1-2 sinnum á úðadæluna. Haldið niðri andanum meðan úðað er. Notkun er ekki ráðlögð á meðgöngu. Lesið vandlega upplýsingar á umbúðum og fylgiseðli fyrir notkun lyfsins. Leitið til læknis eða lyfjafræðings sé þörf á frekari upplýsingum um áhættu og aukaverkanir, sjá nánari upplýsingar um lyfið á www.serlyfjaskra.is. KRKA, d.d., Novo mesto. KRK240201 - Febrúar 2024
13 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Illt í hálsinum?
Ásta Kristbjörg Bjarnadóttir, deildarstjóri á
bráðamóttöku HSS
Náttúruhamfarir og uppbygging bráðaþjónustu á
Heilbrigðisstofnun
Suðurnesja
Viðtal: Helga Pálmadóttir | Myndir: Sigríður Elín Ásmundsdóttir
Undanfarinn áratug hefur verið mikið fjallað um álag í heilbrigðiskerfinu og að birtingarmynd vandamálsins komi fram í stórauknu álagi á bráðamóttökum landsins. Heilbrigðisráðuneytið fór í verkefni til að leita lausna á þessu vandamáli. Eitt af þeim verkefnum var að fara í viðamiklar endurbætur á Heilbrigðisstofnun Suðurnesja (HSS). Ný og endurbætt bráðamóttaka var hluti af þessum endurbótum á stofnunni en auk hennar var tekin í notkun ný sjúkradeild og geðheilsuteymi stofnunarinnar komst í stærra og betra húsnæði. Nýja bráðamóttakan var opnuð síðastliðið haust og aðstaða fyrir sjúklinga og starfsfólk batnaði til muna. Áður var hægt að taka á móti allt að sex sjúklingum í óhentugu húsnæði en núna hefur bráðamóttakan nær þrefaldast að stærð og er hægt að taka á móti allt að 16 sjúklingum í rúm eða meðferðarstóla á vel tækjum búinni bráðamóttöku.
Við fórum í heimsókn og hittum fyrir Ástu Kristbjörgu Bjarnadóttur, deildarstjóra á bráðamóttöku HSS, og ræddum við hana um undangengnar breytingar á stofnuninni – náttúruhamfarir og framtíðarsýn bráðahjúkrunar á landsbyggðinni.
Hver er Ásta Kristbjörg Bjarnadóttir og hver er vegferð þín í hjúkrun?
Ég er héðan, fædd og uppalin í Keflavík en fór norður á Akureyri að læra. Ákvað að skella mér ein með barn, þekkti engan á Akureyri, en langaði til að gera eitthvað öðruvísi. Þannig að ég flutti norður og bjó þar í fimm ár, ég kláraði námið árið 2006 og var í ár á eftir að vinna á lyflækningadeildinni á Akureyri. Þar kynntist ég manninum mínum og fórum við suður 2007 og ég fór þá að vinna á sjúkradeildinni hér á HSS. Ég hef unnið á sjúkradeildinni, í ungbarnavernd og svo á bráðamóttökunni. Ég er ekki mikið fyrir að vinna vinnu þar sem ég þarf alltaf að gera það sama. Ég þarf að hafa svolítinn fjölbreytileika og þess vegna fannst mér bráðahjúkrun henta mér vel þó svo ég hafi upphaflega farið í hjúkrunarfræði til að verða ljósmóðir. Ég mæti í vinnuna og veit ekki hvernig dagurinn minn verður. Það finnst mér skemmtilegt og heldur mér á tánum. Ég hef örugglega enst svona í þessu vegna þess. Ég vann á sjúkradeild – var þar örugglega í 12 ár en síðustu árin var ég farin að skipta mér á milli, var þar og svo á bráðamóttökunni og kom svo alfarið hingað niður þegar ég tók við deildarstjórastöðunni í janúar 2020.
Ég prófaði líka að fara til Noregs að vinna 2013-2014, vann á alls konar deildum og á hjúkrunarheimilum. Fann þar hvað maður býr vel að því að hafa unnið á Íslandi. Við gerum það sem þarf að gera. Það er í okkar menningu. Mig langaði alltaf til að flytja til Noregs alveg frá því ég kláraði sjúkraliðanámið 2001 en eftir þessar ferðir mínar til Noregs hvarf sú löngun og hefur ekki komið aftur.
Var þitt fyrsta verk sem deildarstjóri að takast á við heimsfaraldur?
Já, ég hugsaði einmitt að mér fyndist ég alveg hafa tækifæri til að koma mér inn í starfið, hvað ég ætti að gera, en svo var víst
ekki. Ég þurfti að læra inn á starfið og þann raunveruleika sem við vorum í þá. Breytingarnar voru miklar þessa fyrstu mánuði eftir að Covid byrjaði.
Hvernig var brugðist við Covid á HSS?
Í fyrstu bylgjunni fóru allir sem voru með jákvætt Covid-próf og voru veikir beint á Landspítalann. Við vorum ekki að sinna þeim hér hjá okkur. Þegar þetta varð meira og liðinn aðeins tími frá fyrsta smiti þá opnuðum við Covid-herbergi sem var þá í kapellunni við hliðina á líkhúsinu. Þetta var náttúrlega mjög óheppileg staðsetning en eina sem við höfðum. Þrengslin á stofnuninni eru gífurleg. Þannig að við þurftum að finna einhverja lausn. Sjúkrabíllinn gat komið þar að og auðvelt að fara beint inn en svo áttuðum við okkur á því að það var ekkert bjöllukerfi og það var ekki hægt að skilja neinn eftir þar vegna þess að það var ekki hægt að kalla eftir aðstoð. Þannig að þetta voru miklar áskoranir. Auk þess voru einungis tveir hjúkrunarfræðingar á vakt og þá annar fastur inni á einangrunarherbergi í einhvern tíma og því bara einn hjúkrunarfræðingur til að sinna restinni sem var á bráðamóttökunni. Þegar líða tók á Covid-faraldurinn þá tókum við eina skrifstofu á gömlu bráðamóttökunni undir þá einstaklinga sem voru með jákvætt Covid-próf eða grun um Covid því þar gat sjúkrabíllinn komið og farið beint inn á stofuna. En þetta voru náttúrlega engar einangrunarstofur. Bara herbergi eins og hinar stofurnar voru. Þetta var skrítinn tími en lærdómsríkur því allir voru svo tilbúnir til að finna lausnir. Við erum í þessu ástandi núna, hvernig ætlum við að leysa það. Það er svo ótrúlega magnað að sjá hvernig starfsfólk okkar vinnur sem ein heild þegar það koma svona áskoranir því þá leggjast allir á eitt að láta hlutina ganga. Það var ótrúlega gaman að fylgjast með og maður var stoltur að tilheyra þessari heild. Það þurfti stöðugt að breyta vinnuumhverfi og skipulagi starfsfólks og þó að það hefði mikil áhrif á líf
Viðtal 14 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024

starfsfólks og fjölskyldur þeirra þá létum við þetta ganga upp. Svo mikill samtakamáttur. Við búum vel að starfsfólki hvað það varðar. En svo er Covid að „klárast“ og þá komu eldgosin – við klárum eitt og þá kemur bara ný áskorun. Það er endalaust hægt að finna verkefni – eða maður þarf ekki að leita – þau koma til manns.
Það hefur verið mikið um að vera á Suðurnesjunum undanfarið, hvernig hefur álagið verið?
Deildin er eiginlega búin að að vera í viðbragðsstöðu on/off frá því það byrjaði að gjósa. Við erum búin að fá til okkar margt fólk sem hefur verið að slasa sig þegar það hefur verið að ganga upp að gosinu, með öndunarerfiðleika, ofkælingu og allt mögulegt. Það var alveg áskorun því þá vorum við enn þá á gömlu bráðamóttökunni. Það virtist fylgjast að, að þegar það var fínt „gönguveður“ þá sáum við aukningu hjá okkur. Þá fundum við alveg fyrir því að það voru fleiri að leita til okkar. Svo þann 10. nóvember sl. þegar Grindavík var rýmd þá fengum við til okkar flesta skjólstæðinga frá Víðihlíð. Þeir byrjuðu á því að fara á nokkra staði en langflestir komu á endanum hingað. Það er náttúrlega yfirfullt alls staðar og lítið pláss á hjúkrunarheimilum í kringum okkur. Þannig að við erum núna með á annarri hæðinni hjá okkur 30 skjólstæðinga bæði þá sem voru í Víðihlíð og svo einnig nokkra sem eru á bið eftir hjúkrunarheimili. Við vorum búin að opna hérna 10 rúma deild fyrir þá einstaklinga en nú eru þeir eins og segir orðnir 30. Við gerum ráð fyrir því að við munum vera á þessum stað í einhvern tíma, þ.e. heimilisfólk Víðihlíðar er ekki að fara til baka ekki á næstunni og það vantar mjög mikið hjúkrunarrými hér á svæðinu.
Fylgdi þá mönnun með frá Víðihlíð?
Já, svona að mestu leyti, það var náttúrlega eitthvað af fólki sem fékk ekki húsnæði hér á svæðinu og þurfi að fara annað og gat eðlilega ekki stundað vinnu hér. En langstærsti hópurinn kom hingað sem gerði okkur kleift að taka þetta verkefni að okkur því mönnunin sem var fyrir hefði ekki dugað.
Við vorum einnig að opna nýja og stórglæsilega 19 rúma sjúkradeild í október 2023 sem hefur mikið að segja fyrir stofnunina og hjálpar okkur á bráðamóttökunni mikið þar sem við þurfum minna að senda skjólstæðinga okkar á LSH þegar flæði á þeirri deild er meira.
Heilbrigðisstarfsfólk er viðbúið ýmsu en býst kannski ekki við að jörðin opnist í eða við byggð, hvernig var það?
Við erum með neyðaráætlun og viðbúnaðarstig og eigum þetta allt til og höfum æft með tilliti til flugslysa og annarra stórslysa en það var dálítið öðruvísi með jarðskjálftana þó að áætlun hafi verið til. Sérstaklega í tengslum við þætti eins og þegar Grindavík var rýmd 10. nóvember þá var svolítið óljóst á hvaða stigi við værum sem stofnun. Og svo þegar það gaus núna síðast og það fór af allur hiti og rafmagnið datt út þá náttúrlega þurfti að bregðast við því og á sama tíma og við vorum að reyna að finna út úr því hvernig ætti að sjá um stofnunina. Þá hafði fólk líka áhyggjur af sínum eignum og fjölskyldum. Svo komst hiti á en þá var spurningin hvað gerist ef það verður viðvarandi rafmagnsleysi og heitavatnslaust. Þá þurfa örugglega margir að fara úr bænum. Og þó að við sem stofnun séum í góðu lagi þá er ekki víst að það sé allt í góðu hjá starfsfólkinu okkar ef það þarf að fara með fjölskyldurnar sínar eitthvað annað. Við áttum í góðum samskiptum við aðrar stofnanir ef það hefði þurft að koma til rýmingar hjá okkur. Fólk var bara boðið og búið að hjálpa.
Við erum komin með kennslustjóra hjúkrunar og það hafa verið miklar bætingar eins og í tengslum við æfingar og slíkt. Við erum með æfingabúnað sem við höfum nýverið fengið. Þannig að við getum hent í æfingar á bráðamóttökunni sem starfsfólk hefur lengi kallað eftir til að viðhalda færni. Þetta er nauðsynlegur þáttur í okkar starfi og einnig á þessum tímapunkti hjá okkur þar sem við höfum bætt við okkur miklum búnaði og tækjum sem starfsfólk hefur þurft að læra á.
Hafa hjúkrunarfræðingar á deildinni bætt við sig námi í bráðahjúkrun?
Það hafa a.m.k. fjórir klárað diploma í bráðahjúkrun og tveir eru með meistarapróf í bráðahjúkrun. Ég veit að tveir hjúkrunarfræðingar eru svo að skoða möguleika sína til að verða sérfræðingar.
Hver er þín framtíðarsýn fyrir bráðahjúkrun á landsbyggðinni?
Ég myndi vilja efla bráðahjúkrun á landsbyggðinni. Það er er kannski hægara sagt en gert þegar þú er með takmarkaða hjúkrunar- og læknamönnun. Það er hægt að gera svo ótrúlega margt án þess að þurfa að fara á Landspítalann. Landspítalinn ætti nánast að vera fyrir algjöra sérhæfingu þannig að fólk sé ekki að koma með minni háttar vandamál þar inn. Við erum oft að senda mjög veikt fólk á Landspítalann sem við getum ekki sinnt meira vegna þess að við erum ekki með sérhæfinguna. Landspítalinn er með sérþekkinguna og meiri úrræði en við. Þannig finnst mér að þetta eigi að virka.
Endurmenntun starfsfólks á landsbyggðinni er svo takmörkuð. Þú hefur ekki tækifæri til að sækja alla endurmenntun. Landspítalinn er með fullt af endurmenntun fyrir sitt fólk. Það mætti útfæra það svolítið þegar þú ert með minni stofnanir sem hafa ekki tækifæri og bjargráð til að fara í þessa vinnu; geta nýtt það sem er verið að gera á Landspítalanum fyrir starfsfólk annars staðar. Fólk kemst t.d. ekki frá vegna þess að það er enginn til að leysa það af. Eftir allt sem er búið að fara í gegnum í Covid þar sem allt var meira og minna rafrænt og hægt að gera á netinu í gegnum fjarfundabúnað og annað þá ættum við að vinna svolítið með það, svo fleiri geti nýtt sér þá reynslu sem er til. Það er algjör óþarfi að hver stofnun sé að finna upp hjólið.
Fólk kallar mikið eftir endurmenntun, annars staðnar það bara í starfi. Það vill bæta við sig þekkingu. Við erum búin að koma því í gegn að allir hjúkrunarfræðingar í fastri vinnu á bráðamóttökunni sem hafa starfað í tvö ár fara á ALS námskeið. Áður var það þannig að fólk var að fara á eigin kostnað og var þá minna um að fólk væri að fara og einnig að viðhalda skírteininu sínu. Við erum með bráðateymi fyrir stofnunina og þurfum að hlaupa í alls konar aðstæður, fara upp á fæðingardeild, sjúkradeild og heilsugæsluna. Erum einnig með greiningarsveit sem er fyrsta sveit á vettvang í stórslysum. Í þessari greiningarsveit eru nánast allir hjúkrunarfræðingar á bráðamóttökunni.
Stofnunin er í miklum vexti og verið er að vinna að aukinni fagmennsku – auka boðleiðir og bæta samfellu og gæði í þjónustunni. Einnig er verið að vinna mikið í gæðamálum á stofnuninni og erum við komin með gæðastjóra sem hefur unnið mikið í þessum málum. Við erum að vinna að gæðahandbók fyrir stofnunina sem er ótrúlega gott. Við höfum haft aðgang að gæðahandbók Landspítala sem hefur oft reynst okkur vel og við getað nýtt okkur í starfi. Eins og áður sagði þá er kominn kennslustjóri hjúkrunar
Viðtal 16 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
ásamt kennslustjóra lækninga, sýkingavarnafulltrúi og margt fleira sem eflir okkur sem stofnun, þannig að það er mjög gott starf búið að vera í gangi hér á stofnuninni.
Hvernig gengur með ímyndarvinnu fyrir
bráðamóttökuna innan samfélagsins?
Það gengur alveg ágætlega en það hafa komið upp tilfelli hér sem hafa verið mikið í fjölmiðlum og þá hefur stofnunin fengið að finna fyrir því á öllum sviðum. Það hefur oft reynst starfsfólki mjög erfitt. En okkur finnst núna, sérstaklega eftir að við opnuðum nýja bráðamóttöku, nýja sjúkradeild og fleira að kynningin sem átti sér stað vera skila sér í meiri jákvæðni hér á svæðinu. Þegar við opnuðum nýja bráðamóttöku þá buðum við kollegum okkar á LSH og Selfossi að koma og skoða aðstæðurnar hjá okkur og kynna sér starfsemina. Það hjálpaði. Það er svo gott að geta aðeins áttað sig á í hvaða umhverfi kollegar okkar starfa til að auka skilning á störfum og aðstæðum á hverjum stað fyrir sig. Við tökum eftir því að við erum að fá meira hrós og jákvæðari umræðu t.d. á samfélagsmiðlum og í samfélaginu svo að vonandi er samfélagið að taka eftir því að við erum alltaf tilbúin að bæta okkur til að þjónusta samfélagið okkar eins og við best getum. Fólk virðist heldur ekki gera sér almennilega grein fyrir hvað við getum gert hérna, jafnframt virðist fólk hafa minni biðlund eftir því að fá þjónustu hér en t.d. á LSH en það hefur aðeins breyst með bættri aðstöðu. Það er auðveldara að láta fara vel um sig á nýju bráðamóttökunni.
Hvernig er svo að vinna á nýju bráðamóttökunni?
Vinnan á bráðamóttökunni er dásamleg. Við höfum þurft að fara í gegnum mikla aðlögun þar sem vinnuaðstæður okkar hafa

breyst mikið til batnaðar. Við erum með mun stærri deild, nýjan tækjabúnað og nýtt umhverfi en þetta er allt að koma og starfsfólk er að aðlagast vel. Nú hugsar maður bara hvernig gátum við í öll þessi ár unnið það sem við gerðum í þeim aðstæðum sem við vorum í en þar kemur aðlögunarhæfni mannsins í ljós.
Að lokum hjúkrunarfræðingar eru... þreyttir, hörkuduglegir, ofurmenni, dásamlegir, bestir.
Deildin er eiginlega búin að að vera í viðbragðsstöðu on/off frá því það byrjaði að gjósa. Við erum búin að fá til okkar margt fólk sem hefur verið að slasa sig þegar það hefur verið að ganga upp að gosinu, með öndunarerfiðleika, ofkælingu og allt mögulegt.

Viðtal 17 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Ásta
á endurbættri bráðamóttöku.


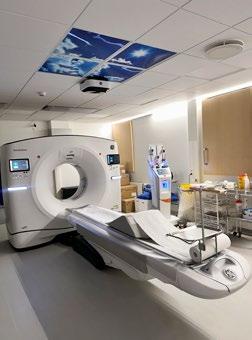




Viðtal 18 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024 Nýtt og vel tækjum búið bráðaherbergi.

Pinex
Lausn við sótthita og verkjum
24 mg/ml mixtúra, lausn – fyrir börn
Pinex inniheldur parasetamól sem er verkjastillandi og hitalækkandi lyf.
Pinex er ætlað við vægum til miðlungi miklum verkjum og til að lækka hita. Skammt handa börnum skal aðallega velja með hliðsjón af þyngd barnsins. Kynnið ykkur notkunarleiðbeiningar, varnaðarorð og frábendingar áður en lyfið er notað. Lesið vandlega upplýsingar á umbúðum og fylgiseðli fyrir notkun lyfsins. Leitið til læknis eða lyfjafræðings sé þörf á frekari upplýsingum um áhættu og aukaverkanir. Sjá nánari upplýsingar um lyfið á www.serlyfjaskra.is Markaðsleyfishafi er Teva B.V. Umboðsaðili er Teva Pharma Iceland ehf.


PNX-IS-00010
Vaktin mín

-Sigríður Jóna Bjarnadóttir hjúkrunarfræðingur
Transteymi fullorðinna veitir kynstaðfestandi þjónustu
Umsjón og myndir: Sigríður Elín Ásmundsdóttir
„Áður en ég lýsi einni vakt þar sem ég starfa langar mig að segja aðeins frá teyminu mínu, en ég starfa hjá Transteymi fullorðinna á Landspítala sem sinnir matsferli og meðferð einstaklinga með kynama. Samkvæmt lögum um kynrænt sjálfræði nr. 80/2019 skal á Landspítala starfa teymi sérfræðinga um kynvitund og breytingu á kyneinkennum, annars vegar fyrir fullorðna og hins vegar fyrir börn.
Við sem störfum í teyminu mætum alls konar áskorunum eins og svo margir sem starfa í heilbrigðisþjónustu en okkar helstu áskoranir núna eru þær að það er aukning á nýjum beiðnum í Transteymið og svo er þjónustan sem við veitum á mörgum stöðum innan spítalans, hún er ekki öll á einum stað. Hluti þjónustunnar er til að mynda veitt á Kleppi, svo er teymið einnig með þjónustu í Fossvogi, á Eiríksgötu, á Grensás og á fleiri stöðum.
Það stendur núna yfir vinna við að stofna Transmiðstöð og á hún að þjónusta fullorðna og í framtíðinni börn. Þörfum trans fólks á að vera mætt af þverfaglegu teymi á þessari nýju Transmiðstöð og lagt verður upp með teymisvinnu. Við sem komum að þessari vinnu viljum auðvitað notast við gagnreynd vinnubrögð, það getum við gert með skýru verklagi, með því að notast við gagnreyndar heimildir við uppbyggingu þjónustunnar og með því að sækja fyrirlestra og ráðstefnur. Á miðstöðinni verður ekki einungis veitt meðferð heldur á hún líka að sinna fræðsluhlutverki, fyrir þjónustuþega og þeirra fjölskyldur og vini, aðra heilbrigðisstarfsmenn og fyrir almenning. Við leggjum líka upp úr mikilvægi þess að vera í góðum samskiptum við Trans Ísland og Samtökin´78 til að bæta okkar þjónustu.
Fyrsti hjúkrunarfræðingurinn í fullu starfi hjá Transteyminu Margt hefur orðið að verki á undanförnum misserum; verið er að byggja upp teymið, félagsráðgjafi

var ráðinn í fullt starf í október 2022, ég var ráðin í fullt starf í júní á síðasta ári og núna í febrúar kemur heimilislæknir í fullt starf inn í teymið en hún er með sérþekkingu á þjónustu við trans fólk. Í teyminu eru einnig sálfræðingur í 70% stöðu og fleiri sérfræðingar í minni stöðugildum svo sem sérnámslæknir í geðlækningum, talmeinafræðingur, innkirtlalæknir, lýtalæknir og

fleiri sérfræðingar. Saman vinnum við svo að því að veita kynstaðfestandi þjónustu við okkar skjólstæðinga og þess má geta að við erum í góðu samstarfi við kollega okkar í Transteymi BUGL.
Ég er svo heppin að fá að vera fyrsti hjúkrunarfræðingurinn sem sinnir Transteyminu í fullu starfi en enginn hjúkrunarfræðingur hefur verið starfandi áður í skilgreindu hlutfalli hjá Transteyminu. Þetta hefur verið mjög gefandi og skemmtileg reynsla og mikill lærdómur. Ég var ráðin í teymið til að vinna þvert á teymið; fyrir geðsvið, innkirtlalækningar og skurðlækningar og því er starfið afar fjölbreytt.
Það eru mjög spennandi tímar núna, í febrúar fluttum við starfsemina frá Kleppi og yfir á Landspítala í Fossvogi, sem er skref í áttina að því að flytja þjónustuna frá geðsviði, enda er það að vera „trans“ ekki geðsjúkdómur. Markmiðið er svo einn góðan veðurdag að flytja þjónustuna frá Landspítala. Búið er að taka mörg skref í rétta átt og höldum við því ótrauð áfram veginn.
Annasöm vakt hjúkrunarfræðings í Transteymi
Það sem gerir starfið skemmtilegt er að engir tveir dagar er eins. Þegar þetta er skrifað hef ég vinnuaðstöðu á mörgum stöðum spítalans; við Eiríksgötu, á Kleppi og í Skaftahlíðinni. Í dag byrja ég vinnudaginn á Kleppi. Mér finnst gott að vera mætt snemma á vakt og byrja morguninn á því að fá mér morgunmat við tölvuna þar sem ég fer yfir tölvupósta teymisins og skilaboð sem hafa borist í gegnum Heilsuveru. Svo fer ég og heilsa upp á Alexander sem er félagsráðgjafi teymisins. Við fáum okkur kaffibolla og förum yfir verkefni dagsins.
Eftir spjallið við Alexander fer ég að bóka nýkomur í teymið. Ég tek svo stöðuna á þeim sem eru í hormónameðferð, geri beiðnir
í blóðprufur, bið fólk að mæta í blóðprufu og hringi svo nokkur símtöl.
Því næst mæti ég á fund með verkefnastjóra nýrrar Transmiðstöðvar til að skipuleggja flutning starfseminnar á nýjan stað. Eftir það mæti ég í viðtöl með sérnámslækni teymisins og þegar þau eru afstaðin er fundur með söguþjónustu til að undirbúa flutning teymisins í Fossvog.
Þá er komið að hádegismat og ég nýti þann tíma til að fara í Fossvoginn og skoða nýtt húsnæði teymisins sem skartar 5 stjörnu útsýni því við verðum hátt uppi og sjáum yfir borgina.
Eftir hádegi þarf ég taka nokkur símtöl, meðal annars við kollega hjá Transteymi BUGL, gott upplýsingaflæði er nauðsynlegt til að allt gangi upp fyrir skjólstæðingana. Ég undirbý mig því næst fyrir næsta fjarfund með kollegum í transteymum á meginlandi Evrópu. Fer svo aftur til baka á Klepp og leiði mánaðarlegan fund teymisins þar sem allir fagaðilar sem viðkoma teyminu koma saman og ræða málin. Eftir þann fund er þessum vinnudegi lokið, miklu var áorkað eins og flesta vinnudaga enda nóg að gera hjá transteyminu og spennandi tímar fram undan.
Að lokum vil ég koma því á framfæri að það er mjög mikilvægt er að öll heilbrigðisþjónusta sé kynstaðfestandi sem vísar til þess að trans fólk á að geta leitað sér heilbrigðisþjónustu án þess að upplifa fordóma og hræðslu. Virða nafn og fornafn sem fólk kýs að nota þó að það sé ekki það sama og er skráð í Þjóðskrá.
Svo skora ég öll á að bæta við fornöfnin sín í undirskriftinni sinni í tölvupósti.
Sigríður Jóna Bjarnadóttir (hún/she).
21 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Vaktin mín
Margrét Björk Ólafsdóttir hjúkrunarstjóri, Anna Margrét Magnúsdóttir aðstoðardeildarstjóri og Guðný Stella Guðnadóttir, öldrunarlæknir á heilsugæslu HSU
Heimaspítali HSU
Viðtal og myndir: Þórunn Sigurðardóttir
Í byrjun janúar á þessu ári tók til starfa heimaspítali á Selfossi, sá fyrsti sinnar tegundar á Íslandi. Í forsvari fyrir spítalann eru þær Guðný Stella Guðnadóttir öldrunarlæknir, Margrét Björk Ólafsdóttir og Anna Margrét Magnúsdóttir hjúkrunarfræðingar ásamt fleiri ötulum heilbrigðisstarfsmönnum. Undirrituð fékk að koma í heimsókn í höfuðstöðvar heimaspítalans sem staðsettar eru á heilsugæslu Heilbrigðisstofnunar Suðurlands, HSU, og grennslaðist fyrir um tildrög spítalans, skjólstæðinga, fyrirkomulag þjónustunnar og hvernig framtíðin horfir við þeim.
Við heimaspítalann starfa bæði hjúkrunarfræðingar og læknar en Guðný Stella stofnaði heimaspítala í Gautaborg í Svíþjóð þar sem hún bæði lærði og starfaði áður en hún flutti aftur heim til Íslands. Með henni kom hugmyndin að spítalanum þar sem hún taldi fyrirkomulagið, að þjónusta einstaklinga sem glíma við krefjandi heilsufarsvandamál í heimahúsi, hentaði einnig í sveitarfélaginu Árborg. Ásamt Guðnýju Stellu starfa hjúkrunarfræðingarnir Telma Dröfn Ásmundsdóttir og Ragnheiður Thor Antonsdóttir við heimaspítalann.
Skipulagningin skipti höfuðmáli
Til að kynna sér heimaspítala fóru nokkrir starfsmenn heilsugæslu HSU til Gautaborgar og fengu að fylgjast með starfseminni. „Í maí 2022 fórum við Anna Margrét og Arnar Þór Guðmundsson yfirlæknir til Svíþjóðar í fjóra daga og fylgdumst með teymunum til þess að sjá hvernig allt virkaði,“ segir Margrét Björk. Stuttu eftir heimsóknina til Svíþjóðar byrjaði innleiðing heimaspítalans á Selfossi en það ferli þurfti að fara í pásu þar sem kom í ljós að driffjöður verkefnisins, Guðný Stella, var þá orðin barnshafandi. „Við opnuðum heimaspítalann og tveimur mánuðum seinna fór hún í fæðingarorlof. Þá ákváðum við að leggja verkefnið niður í smá tíma, gera nýja verkferla og skipuleggja þetta betur. Um áramótin kom Guðný Stella aftur til starfa og þá byrjuðum við þetta af krafti með nýjum ferlum og nýjum áherslum og kynntum þetta betur fyrir starfsfólki spítalans. Það hefur skilað sér því þetta hefur farið miklu betur af stað núna. Skipulagningin hafði allt að segja.“
Reynslumiklir hjúkrunarfræðingar
Margrét Björk er hjúkrunarstjóri heilsugæslu Heilbrigðisstofnunar Suðurlands, HSU, og hefur starfað við það frá árinu 2021. Hún hóf störf hjá HSU árið 2017 við deildar- og hjúkrunarstjórn. Eftir útskrift úr hjúkrunarfræði við Háskólann á Akureyri árið 2010 hóf Margrét hins vegar störf á hjúkrunarheimilinu Kumbaravogi á Stokkseyri. Þar var henni hent út í djúpu laugina þar sem hún tók fljótlega við stöðu hjúkrunarstjóra og starfaði við það í sjö ár. „Ég fór þangað beint eftir útskrift, var að vinna þar í sex mánuði áður en ég tók við sem hjúkrunarstjóri. Það var mjög krefjandi en mjög góð reynsla fyrir þetta starf sem ég er í núna.“ Árið 2019 útskrifaðist hún einnig með diplómu í opinberri stjórnsýslu frá Háskóla Íslands.

Viðtal 22 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Anna Margrét Magnúsdóttir og Margrét Björk Ólafsdóttir.
Anna Margrét er aðstoðardeildarstjóri heilsugæslunnar og útskrifaðist úr hjúkrunarfræði frá Háskóla Íslands árið 1994 og hefur unnið við HSU alla tíð síðan. Hún er einnig með diplóma í klínískri heilsugæsluhjúkrun frá HA, þjónandi forystu og með EMT-B í sjúkraflutningum. Ekki nóg með það heldur hefur hún nýlokið meistaranámi í heilbrigðisvísindum við Háskólann á Akureyri með áherslu á heilsugæsluhjúkrun. Lokaverkefnið hennar fjallaði einmitt um heimaspítala. „Ég tók viðtöl við fólk sem starfaði við heimaspítalann í fyrra, lækna, hjúkrunarfræðinga og sjúkraflutningamenn og bar það saman við erlendar rannsóknir.“
Sænskar fyrirmyndir
Á heilsugæslu HSU er heimaspítalinn með aðstöðu fyrir starfsemi sína og fyrir utan að hafa góðan bíl til umráða fylgir ýmis búnaður og lyf með í vitjanir til skjólstæðinga. „Við erum með IV kit til að taka allar blóðprufur og setja upp æðaleggi en við erum m.a. að gefa sýklalyf í æð, hjartalyf og vökva. Einnig eru hér lyf sem við notum í líknar- og lífslokameðferð. Við erum líka með búnað til að setja upp þvagleggi og búa um sár og svo er smitkassi sem verður hentugur þegar það tímabil kemur. Svo eru auðvitað lyf á töfluformi líka. Við erum með sömu lyf og sænska fyrirmyndin okkar,“ segir Guðný Stella og vísar til fyrirmyndar heimaspítalans sem er í Svíþjóð. „Ég myndi segja að við höfum tvær fyrirmyndir, stærsta fyrirmynd okkar er Borgholm en svo er hluti sem kemur beint frá Gautaborg, listinn með lyfjunum og búnaðurinn kemur þaðan.“
Aukin þægindi og betri þjónusta
Þegar spurt er um tilgang heimaspítalans er svarið einfalt og hnitmiðað. „Aðaltilgangurinn er að þjónusta fólkið betur,“ segir Margrét Björk og bætir við; „við viljum auka þægindi fyrir fólk, fækka innlögnum á bráðamóttöku og stytta lengd á legudeild, fólk geti kannski farið fyrr heim og fengið viðeigandi þjónustu eins og t.d. sýklalyfjagjöf heima en þurfi ekki að liggja inni á deild til þess.“
Aldur skjólstæðinga er fjölbreyttur en meirihlutinn er eldra fólk. „Við höfum alveg verið með aðeins yngri einstaklinga, þannig að það er ekki hart aldurstakmark, en yfirleitt eru þetta skjólstæðingar heimahjúkrunar. Ef einstaklingur hefur ekki verið með heimahjúkrun fyrir þá viljum við að það séu ákveðnar forsendur eins og það sé eldra og hrumleikamerki til staðar,“ segir Guðný Stella.
Þeir sem meta hvort einstaklingur geti þegið þjónustu heimaspítalans eru auk starfsfólks heimaspítalans, sjúkraflutningamenn í samstarfi við lækna bráðamóttökunnar, heimahjúkrun, legudeildin og bráðamóttakan að sögn Margrétar Bjarkar. „Það er ekki hægt að panta þessa þjónustu heldur eru það bara þessir ákveðnu aðilar sem geta tekið ákvörðun um þjónustuna. Eins og staðan er núna þá er meirihluti skjólstæðinga að koma úr heimahjúkrun. Starfsmenn heimahjúkrunar fara líka á bráðamóttökuna og renna yfir hverjir eru þar og meta hverjir geta farið heim með þjónustu okkar.“
Tímabundin lausn í bráðaferli
Mikill léttir og aukning lífsgæða eru fólgin í heimaspítalanum fyrir skjólstæðinga hans og nefnir Guðný Stella dæmi um konu með fjölþætt vandamál. „Hún hafði fengið lungnaembólíu og var send heim frá Landspítalanum. Svo leitar hún á bráðamóttöku (HSU) og er þá með samfallsbrot og alveg hreyfihömluð vegna þess. Hún sem sagt var að koma tvisvar á dag á spítalann í sýklalyfjagjöf í æð. Við tókum hana að okkur á heimaspítalanum og komum á vitjunum til hennar. Á morgnana fékk hún því sýklalyf hjá okkur,
heimahjúkrun gaf henni lyf seinnipartinn og um kvöldið gat hún svo sjálf tekið töflu. Hún hætti að þurfa að koma á spítalann enda gat hún varla setið í bíl út af samfallsbrotinu. Við sinntum henni í nokkra daga, hún útskrifaðist frá okkur og heimahjúkrun gat tekið við.“ Það er augljóst að það hefur verið mun auðveldara fyrir þennan skjólstæðing að fá þjónustuna í þessu formi.
Heimaspítalinn sér um að koma til móts við einstaklinga í bráðafasa segja þær Guðný Stella og Margrét. „Það er ekki ætlast til þess að fólk sé að fá heimavitjanir frá spítalanum lengi. Við reynum að leiðrétta þetta bráðaferli sem er í gangi og eftir það getur heimahjúkrun tekið við ef þarf. Þetta er tímabundin lausn meðan einstaklingurinn er að komast yfir bráðaveikindin.“
Spurning hvenær starfsemin springur út
Svæðið sem heimaspítalinn þjónustar er ansi stórt en verður mögulega enn stærra í framtíðinni samkvæmt Margréti Björk. „Í dag erum við bara með Árborgarsvæðið, sem er Selfoss, Eyrarbakki, Stokkseyri og Flóinn. Þetta eru u.þ.b. þrettán til fjórtán þúsund manns sem er svipað að stærð og Borgholm. Eftirspurnin eftir þjónustu spítalans er sennilega ekki að fara að minnka, við þurfum eiginlega bara að bíða og sjá hversu hratt þetta springur út.“
Fyrsti mánuðurinn hefur gengið vel og allir virðast jákvæðir í garð heimaspítalans. „Þetta hefur farið mjög vel af stað núna. Í vitjanir fara alltaf hjúkrunarfræðingur og læknir, og yfirleitt er það Guðný Stella, en einnig fara heilsugæslulæknarnir ásamt Telmu Dröfn og Ragnheiði,“ segir Margrét Björk. „Samvinnan er mjög góð, fólk kann vel inn á hvert annað og það ríkir traust á milli allra. Það er mikilvægt að öldrunarlæknir sé í teyminu og stýri því, ásamt aðkomu annarra lækna,“ bætir Anna Margrét við. Samkvæmt Margréti Björk er mikilvægt að öldrunarlæknir hafi yfirsýn yfir starfsemina. „Hún er svo mögnuð hún Guðný, þegar maður sér hvernig öldrunarlæknir fer í gegnum bæði lyfin og einkennin, hún horfir svo heildrænt á þetta.“
Sýkingar og versnun á hjartabilun
Helstu verkefni í vitjunum eru fjölbreytt og felast m.a. í almennri skoðun, upplýsingaöflun, blóðprufum og bráðalyfjagjöfum. „Það er hægt að meðhöndla margt í heimahúsi þó svo að við þurfum kannski að fá fólk inn í myndatöku eða í aðrar rannsóknir. Algengustu vandamálin eru sýkingar og versnun á hjartabilun, bráð versnun á langvarandi verkjum, lungnabilun og þvagfærasýkingar,“ segja Anna Margrét og Margrét Björk.
Heimaspítalinn fer í vitjanir á milli klukkan átta og tólf á virkum dögum. „Eins og er þá er heimaspítalinn bara til hádegis en við sjáum fram á að starfsemin aukist. Við ætlum bara að byrja smærra og stækka síðan heldur en að byrja of stórt,“ segir Margrét Björk og bætir Anna Margrét við: „Núna náum við að tryggja mönnun alla virka daga frá átta til tólf, bæði með lækna og hjúkrunarfræðinga. Það er alveg spurning hversu lengi okkur verður stætt á að hafa þetta svona því í rannsóknum hefur komið fram að þetta eigi að vera alla daga og eigi ekki að vera bundið við tíma. Fólk hættir ekki að vera veikt þó það sé í heimahúsum klukkan fjögur á virkum dögum eða á laugardögum. Það er líka spurning hversu lengi við getum verið bara með þetta í Árborg. Nú nær HSU yfir gríðarlega mikið landsvæði.“
Viðtal 23 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
„við viljum auka þægindi fyrir fólk, fækka innlögnum á bráðamóttöku og stytta lengd á legudeild, ... “

Framtíð heimaspítalans
Starfsfólk og stjórnendur heimaspítalans eru bjartsýnir þegar talið berst að framtíðinni. „Ég held að þetta eigi eftir að eflast mjög mikið,“ segir Margrét Björk og er Anna Margrét sammála. „Ég yrði mjög glöð ef við næðum að manna dagvinnu alla daga, þá yrðum við á pari við það sem við sáum úti í Svíþjóð.“ Mikil jákvæðni ríkir í garð heimaspítalans bæði hjá starfsfólki innan HSU og skjólstæðinga að mati Önnu Margrétar. „Almennt er fólk mjög jákvætt og áhugasamt um þetta og skjólstæðingarnir eru allir mjög þakklátir fyrir þessa þjónustu og að geta verið heima. Fólki finnst þetta spennandi og hefur trú á þessu. Ég er alveg viss um að það sé hægt að efla þetta og það er í raun bæði hagur skjólstæðinga og kerfisins í heild.“
Augljóst er að Margrét Björk, Anna Margrét og Guðný eru þakklátar fyrir viðhorf stjórnenda í garð heimaspítalans. „Mér finnst svo jákvætt viðhorf hjá HSU að taka þetta frumkvöðlaskref, að fara af stað í þetta. Það var lagt töluvert fjármagn í að koma þessu af stað og kannski getum við í framtíðinni sýnt fram á hvernig þetta getur borgað sig og verið þá fyrirmynd annarra,“ segir Margrét Björk og talar Anna Margrét um að þetta sé ekki sjálfgefið. „Mér finnst frábært að við búum við það að okkar yfirmenn eru tilbúnir til að finna leiðir til að breyta og stuðla að bættri þjónustu. Það er ótrúlegt hugrekki að þora að taka þessa áhættu verandi í því
umhverfi að peningar eru kannski ekki til skiptanna og mannekla á sumum stöðum. Þetta eru forréttindi að hafa stjórnendur sem hugsa svona.“
Augljóst er að hvorki er skortur á áhuga né drifkrafti hjá starfsfólki heimaspítalans, starfsfólkið er framsækið og vinnur að bættri þjónustu fyrir skjólstæðinga. Það verður því gaman að fylgjast með hvernig starfsemin þróast og hvort, ef ekki hvenær, hún springur út, eins og Margrét Björk orðaði það.

Viðtal 24 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Telma, Guðný og Ragnheiður.

Hulda Pálsdóttir, hjúkrunardeildarstjóri á göngudeild þvagfæraskurðlækninga
Öflugar göngudeildir geta bætt flæðið á spítalanum
Texti og myndir: Sigríður Elín Ásmundsdóttir
Göngudeild þvagfæraskurðlækninga er einstök, þar fer fram öflug starfsemi og framþróun í meðferð sem hefur leitt til þess að legudögum sjúklinga hefur fækkað. Hulda Pálsdóttir er hjúkrunardeildarstjóri á göngudeild þvagfæraskurðlækninga, sem í daglegu tali er kölluð deild 11A. Hún er einstaklega jákvæð, segir að fjölbreytni í meðferðarúrræðum fyrir sjúklingahóp deildarinnar hafi aukist og að öflugar göngudeildir geti bætt flæðið á spítalanum. Við fengum Huldu í viðtal um starfsemi deildarinnar en byrjuðum á því að spyrja hana hvar hún hafi starfað áður.
Hulda útskrifaðist sem hjúkrunarfræðingur árið 1999, starfaði til að byrja með á gjörgæslu á Landspítalanum og flutti svo til Danmerkur þar sem hún starfaði einnig á gjörgæsludeild. Hulda flutti svo aftur heim til Íslands og starfaði þá við söluog markaðssetningu á lyfjum á Íslandi og lauk á sama tíma meistaranámi frá HÍ í stjórnun og stefnumótun. „Þá vaknaði áhugi minn á hugtakinu vinnustaðamenning, hvernig heilbrigð og jákvæð vinnustaðamenning stuðlar að öryggi og vellíðan starfsfólks og hefur jákvæð áhrif á árangur vinnustaða. Árið 2019 kom ég aftur á Landspítalann og réði mig þá sem verkefnastjóra á menntadeildinni og ári seinna 2020 var árið sem var tileinkað hjúkrunarfræðingum og ljósmæðrum á vegum WHO. Landspítalinn tók þátt í því átaki sem hafði það að markmiði að efla leiðtoga í hjúkrun. Við settum á fót leiðtogaþjálfun fyrir unga hjúkrunarfræðinga og ljósmæður sem stóð undir formerkjum Nightingale Challenge og stóð yfir í eitt ár. Þegar því lauk var haldið áfram að bjóða upp á leiðtogaþjálfun á Landspítalanum fyrir þennan hóp en með aðeins öðru sniði.“ Hulda leiddi þetta átak og segir það hafa verið mjög gefandi og lærdómsríkt. Hún segir að klíníkin hafi fljótlega togað í sig þegar hún hóf aftur störf á Landspítalanum og að hún hafi flakkaði á milli deilda og þannig kynnst bæði legudeildum og göngudeildarstarfsemi samhliða vinnu sinni á menntadeildinni.
Fjölbreytt og áhugaverð hjúkrun
Þú tókst við starfi hjúkrunardeildarstjóra haustið 2022 en hvar kynntist þú fyrst göngudeildarstarfsemi? „Ég kynntist henni fyrst þegar ég vann á göngudeild innkirtla- og gigtarsjúkdóma og fannst sú starfsemi strax mjög áhugaverð og spennandi. Á göngudeild kynnist maður sjúklingum á annan hátt og mætir þeim á þeirra forsendum með sinn sjúkdóm. Á göngudeild eru líka gríðarleg tækifæri í að efla þjónustu við sjúklinga til þess að þeir nái að vera sem mest sjálfbjarga með sinn sjúkdóm. Þegar starf deildarstjóra á göngudeild þvagfæraskurðlækninga var auglýst var ég ekki lengi að hugsa mig. Ég hafði ekki sérþekkingu á hjúkrun sjúklinga með þvagfæravandamál en eftir því sem ég hef kynnst þessari hjúkrun betur finnst mér mjög gefandi að hjúkra þessum hópi sjúklinga því hjúkrunin er fjölbreytt og áhugaverð.“
Hulda segir deildarstjórastarfið skemmtilegt, krefjandi og gefandi. „Ég er alltaf með umbætur í huga, hvernig við getum bætt starfsemina í þágu sjúklinganna og oft geta litlar breytingar bætt heilmikið,“ segir hún og bætir við að hún hlakki alltaf til að mæta í vinnuna því á deildinni starfi frábært fólk sem stundi vinnu sína af mikilli fagmennsku og heilindum.
Leggur ríka áherslu á opin og hlý samskipti Hverjar eru helstu áherslur þínar í starfi deildarstjóra? „Ég legg mikla áherslu á að við vinnum ávallt út frá þörfum sjúklingsins, að hann fái þá bestu mögulegu þjónustu til að ná bata eða lifa sem best með sinn sjúkdóm. Skipulag og skilvirkni skiptir miklu máli og einnig að mönnun sé nægileg. Ég legg einnig ríka áherslu á opin og hlý samskipti við okkar skjólstæðinga og á milli starfsfólks. Það er gríðarlega mikilvægt að okkur líði vel saman og það skilar sér í okkar starfi. Hér vinna framúrskarandi hjúkrunarfræðingar með mikla reynslu sem ég ber mikið traust til. Ég legg áherslu á að þeir njóti sjálfstæðis í starfi samkvæmt verkferlum og innan þess ramma sem starfið býður upp á og samkvæmt gildum Landspítalans. Við erum mjög sérhæfð göngudeild, eina göngudeild þvagfærasjúkdóma á landinu og því erum við leiðtogar í þessari grein. Fagfólk, innan sem utan spítalans, getur leitað til okkar þegar á þarf að halda og fengið ráðleggingar og aðstoð. Það er stefna okkar að miðla þekkingu og færni.“
Einstaklingsmiðuð hjúkrun
Hulda segir að starfsemi göngudeilda sé frábrugðin annarri starfsemi deilda að því leyti að þar fari fram mikil sérhæfing: „Þegar hjúkrunin er orðin svona sérhæfð eins og á minni deild krefst hún dýpri þekkingar og meira innsæis í sjúkdóminn sem eykur svo gæði hjúkrunarstarfsins að mínu mati,“ segir hún og bætir við að meðferð á göngudeildum hafi ávallt það að markmiði að hjálpa sjúklingum að vera sem mest sjálfbjarga með sinn sjúkdóm í sínu daglega lífi. „Við mætum sjúklingunum á þeirra forsendum og veitum ávallt einstaklingsmiðaða hjúkrun. Við útskrift setjum við mál viðkomandi í traustan farveg og tryggjum eftirfylgni. Heimaþjónusta til sjúklinga er tryggð og auk þess er mikilvægt að þeir fái réttar hjúkrunarvörur til að hafa heima hjá sér fyrir alla umhirðu. Við erum með bókanir þannig að sjúklingar
Viðtal 26 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024

koma á deildina í bókaða tíma, ýmist hjá hjúkrunarfræðingi eða lækni.“ Hulda bætir við að starfsemin á göngudeildinni fari fram á dagvinnutíma á virkum dögum sem hafi jákvæð áhrif á jafnvægi milli vinnu og einkalífs hjá starfsfólki deildarinnar.
Oft má lítið út af bregða til að mönnun sé fullnægjandi
Aðspurð um helstu áskoranir í starfi segir hún að sjúklingum fari fjölgandi og sífellt fleiri þurfi á þjónustu deildarinnar að halda og það sé ákveðin áskorun að halda uppi miklum gæðum og tryggja öryggi í þjónustunni. Hún leggur áherslu á að það skipti miklu máli að skipulagið sé gott og að mönnun sé fullnægjandi. „Núna erum við með vel mannaða deild en oft má lítið út af bregða. Mér finnst mikilvægt að starfsfólkinu líði vel í sínu starfi og gangi hér sátt út eftir hvern vinnudag. Ég legg því ríka áherslu á að við hjálpum hvert öðru og bjóðum og biðjum um aðstoð þegar álagið er þannig,“ segir hún og þá förum við út í aðeins aðra sálma. Hvernig telur þú að hægt sé að efla sérhæfingu og auka þekkingu starfsfólks á deildinni?
„Sérhæfing okkar á spítalanum er að einhverju leyti þekkt og deildir leita til okkar með ýmis mál tengdum hjúkrun þessara sjúklinga. Við erum ávallt reiðubúin að aðstoða og fá sjúklingana til okkar eða koma inn á deildir og veita aðstoð. Það er hægt að mennta sig í hjúkrun þvagfærasjúklinga og er einn hjúkrunarfræðingur hér á deildinni með slíka menntun frá Svíþjóð. Um er að ræða tveggja ára fjarnám með einhverri viðveru á staðnum en þetta nám er m.a. kennt í Svíþjóð og Noregi. Ég veit að aðrir hjúkrunarfræðingar á deildinni eru að íhuga þetta nám. Auk þess eru hjúkrunarfræðingarnir duglegir og áhugasamir um að endurmennta sig og sækja ráðstefnur og fundi erlendis. Við eigum líka gott samstarf við fagráð þvagfærahjúkrunarfræðinga á Norðurlöndum,“ útskýrir hún brosandi.
Öflugar göngudeildir geta bætt flæðið í gegnum spítalann
Að lokum, með hvaða hætti er hægt að efla starfsemi göngudeilda og hverju myndi það breyta, að þínu mati, fyrir Landspítala að hafa öflugri göngudeildir? „Það þarf að kynna betur alla starfsemi

göngudeilda því það eru margir sem vita ekki hvað þar fer fram, það er t.d. hægt að gera með því að fá nemendur í meira mæli til okkar. Við erum nýbyrjuð að taka á móti hjúkrunarnemum sem er að reynast mjög vel. Auk þess þurfa göngudeildir, dag- og legudeildir að vinna meira saman í gegnum allt ferli sjúklingsins, frá innlögn til útskriftar.
Með öflugum göngudeildum er hægt að styrkja flæði í gegnum spítalann þannig að sjúklingar þurfi að liggja sem minnst þar inni. Flæðið þarf að vera markvisst með skýru meðferðar- og útskriftarplani þannig að hægt sé að útskrifa sjúklinginn á sem öruggastan og farsælastan hátt. Göngudeild þvagfærasjúkdóma er einstök með sinni öflugu starfsemi og framþróun í meðferð sem hefur leitt til þess að legudögum hefur fækkað. Sem dæmi má nefna sjúklinga með góðkynja stækkun á blöðruhálskirtli sem fara í aðgerð á skurðstofu þar sem kirtillinn er heflaður eða skrapaður og útskrifast svo samdægurs. Áður fyrr lágu þessir sjúklingar inni í nokkra daga með sískol. Nýlega tókum við upp nýja meðferð með svokallaðri Rezum tækni fyrir þennan sjúklingahóp, sem eingöngu fer fram á göngudeildinni og getur komið í staðinn fyrir aðgerðir á skurðstofum eða létt þeim biðina á biðlistanum. Heitri vatnsgufu er sprautað inn í blöðruhálskirtilinn í staðbundinni deyfingu, hann skreppur saman og bætir þannig þvagflæðið. Þessi hópur er fjölmennur og því langur biðlisti eftir aðgerð og sjúklingarnir oft með töluverða þvagtregðu. Þeir eru á töflumeðferð, sumir þurfa ýmist að hafa inniliggjandi þvaglegg eða tappa af sér heima, eru að fá sýkingar eða önnur vandamál sem þarf að meðhöndla. Hægt er að framkvæma nokkrar slíkar meðferðir yfir daginn. Þetta eru mun meiri þægindi fyrir sjúklinginn og hefur færri aukaverkanir en áður. Þetta er einnig hagkvæmara í rekstri fyrir spítalann og hægt er að forgangsraða betur aðgerðum inn á skurðstofu sem mega ekki bíða lengi. Þetta eru spennandi tímar með aukinni fjölbreytni í meðferðarúrræðum fyrir þennan sjúklingahóp,“ segir Hulda að endingu. Hún hafði nokkrar mínútur lausar fyrir myndatöku og við flökkuðum um deildina og tókum nokkrar myndir af henni áður hún þurfti svo að rjúka á fund.

Viðtal 28 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Nýju meðferðinni er beitt með svokallaðri Rezum tækni.



Viðtal
Nýrnasteinsbrjótur.
Á ferð og flugi
Texti: Sigríður Elín Ásmundsdóttir Myndir: Sigríður Elín Ásmundsdóttir ofl.
Harpa Ólafsdóttir, sviðstjóri kjara- og réttindasviðs, Eva Hjörtína Ólafsdóttir sérfræðingur í kjaramálum og
Guðbjörg Pálsdóttir, formaður félagsins hófu strax í janúar á þessu ári hringferð Fíh um landið. Þær stöllur ferðuðust með flugi eða akandi og funduðu með hjúkrunarfræðingum um stöðuna í kjaramálunum fyrir komandi kjarasamninga. Ritstýran fékk að fljóta með á nokkra fundi, fræðast og festa á filmu stemninguna og stuðið því þessar þrjár eru eldhressar og fullar af eldmóði; þær ætla að berjast fyrir bættum kjörum hjúkrunarfræðinga í komandi kjarasamningum. Það fór ekki fram hjá ritstýrunni hver rauði þráðurinn var á þessum líflegu fundum um landið, hækkun grunnlauna var í brennidepli.
Fundað var víða um landið, m.a. á Akranesi, Húsavík, Sauðárkróki, Egilsstöðum, Selfossi, í Reykjanesbæ, og Reykjavík. Auk þess voru fjarfundnir haldnir og eftir alla þessa fundi með hjúkrunarfræðingum eru áherslur ljósar og samninganefndin klár í slaginn.

Það var ræs klukkan 6 mánudaginn 15. janúar því ferðinni var heitið loftleiðina til Akureyrar klukkan 7:10. Þær Guðbjörg og Harpa voru eldhressar svona snemma dags og nýttu flugferðina til að fara yfir komandi kjarafundi.
Kjarasvið Fhí
Harpa er morgunhress og var fyrst okkar til að mæta á Reykjavíkurflugvöll, búin að fá sér kaffibolla og tilbúin í daginn.

Fundur með hjúkrunarfræðingum á Húsavík að hefast og hjúkrunarfræðingar að tínast inn og koma sér fyrir.

Á meðan fundað var með fullum sal af hjúkurnarfræðingum í húsnæði hjúkrunarheimilis Heilsuverndar sátu nokkrir vistmenn frammi og spiluðu rommí. Ritstýran brá sér fram og fékk leyfi til að taka mynd af þeim sem sýnir hversu afslappað andrúmsloftið þarna er.


Eftir fund með hjúkrunarfræðingum á Akureyri var stundarkorn nýtt til að smella mynd við hjartað í miðbæ Akureyrar sem rammaði svo fallega inn Akureyrarkirkju. Það var kalt og bjart þennan janúardag norðan heiða og eftir að hafa náð þeim öllum brosandi á mynd fórum við inn í hlýjuna og fengum okkur rjúkandi kaffibolla áður en næsti fundur átti að hefast.

Harpa, sviðsstjóri kjara- og réttindasviðs Fíh, fer einbeitt á svip, yfir glærurnar sem kjarasviðið hefur sett saman, ásamt Guðbjörgu formanni, fyrir fundarröðina.

Guðbjörg og Harpa svara spurningum sem brenna á hjúkrunarfræðingum á Akureyri.
Það voru fleiri ferðalangar en ritstýran sem tóku myndir á ferð okkar um Norðurlandið. Guðbjörg staldrar þarna við fyrir utan HSN á Húsavík og smellir af einni áður en hún heldur inn á fund í þessari litaglöðu og skemmtilega hönnuðu byggingu.


Guðbjörg og Eva Hjörtína eru þarna mættar á Sauðárkrók til að fara yfir málin með hjúkrunarfræðingum sem voru mættir á fundinn.

Uppáhellt kaffi og sykursætar kexkökur með því fyrir fundargesti.
Bílferðir á milli fundarstaða voru vel nýttar til að fara yfir málin. Guðbjörg og Harpa voru þarna í hrókasamræðum um kjaramálin á leiðinni til Húsavíkur.

Skemmtileg mynd sem formaðurinn tók rétt áður en fundur með hjúkrunarfræðingum á Blönduósi hófst.



Það þarf að næra sig fyrir annasaman dag sem er fram undan og hvað er þá betra en nýbakað bakkelsi og nýkreistur safi með því?
Eitt

 Það er ekki einungis stórt hjarta að finna í miðbæ Akureyrar því á SAk má líka finna stórt hjarta.
Það þarf að stilla græjurnar svo fundargestir sjái glærurnar sem kjarasviðið ætlar að fara yfir.
Það var nýfallinn snjór á Blönduósi þegar þær Guðbjörg, Harpa og Eva mættu þangað til að funda.
þrep er hálfur launaflokkur
Það er ekki einungis stórt hjarta að finna í miðbæ Akureyrar því á SAk má líka finna stórt hjarta.
Það þarf að stilla græjurnar svo fundargestir sjái glærurnar sem kjarasviðið ætlar að fara yfir.
Það var nýfallinn snjór á Blönduósi þegar þær Guðbjörg, Harpa og Eva mættu þangað til að funda.
þrep er hálfur launaflokkur


Á Hótel Keflavík í Reykjanesbæ mætti góður hópur af hjúkrunarfræðingum þrátt fyrir vetrarveður og erfiða færð þann daginn. Guðbjörg
Hjúkrunarfræðinemar á lokaári við HA sem mættu á kynningu félagsins voru ánægðir með kvöldið. Sögðust hlakka til að klára námið og fara að vinna við fagið og voru áhugasamir þegar þær Eva og Guðbjörg fóru yfir málin.

Hótelgestir á Hótel Keflavík stóðu og spjölluðu fyrir framan fundarsalinn sem truflaði en Guðbjörg og Ari redduðu því með því að biðja þá að hafa lægra. Gestirnir vissu eðlilega ekki að það væri verið að ræða kjaramál í næsta rými og tóku vel í beiðni um að hafa lágt.
Það skiptir miklu máli að starfslýsingar séu vel útfærðar því þær eru grunnforsenda fyrir mat á virði starfa. Eins að endurskoða starfslýsingar sem verða að vera ítarlegar og lýsandi. Það þarf að þróa starfslýsingarnar og hæfniviðmiðin og þetta þarf að vera lifandi samtal


Ferðin til Akureyrar var vel nýtt því eftir alla fundina um kjaramálin var kvöldverðarfundur með hjúkrunarfræðinemum við Háskólann á Akureyri.
glaðbeitt, hress og klár fyrir næsta fund.

Hvað leggur þú áherslu á þegar kemur að kjaraviðræðum?
„Almenna hækkun á launum. Ég hef ekki myndað mér skoðun á því hvort það sé krónutölu- eða prósentuhækkun. Almenna hækkun á launum fyrir bæði nýútskrifaða hjúkrunarfræðinga og reynslumikla. Það þarf að tryggja að þeir sem hafa hærri starfsaldur og meiri reynslu sitji ekki eftir, rekist ekki á þak. Það er hugur í fólki og ég vonast eftir góðum samningum,“ sagði Lára Guðríður Guðgeirsdóttir, hjúkrunarfræðingur á HVE á Akranesi, sem mætti á fund Fíh þar í bæ um komandi kjaraviðræður.



Hvað finnst ykkur mikilvægast í komandi kjarasamningum?
„Að grunnlaun séu hækkuð og að starfsreynsla sé metin til launa,“ sagði Edda Traustadóttir, deildarstjóri á hjartaþræðingu Landspítalans sem mætti með prjónanana á fund Fíh á Grand Hótel Reykjavík þriðjudaginn 20. febrúar ásamt samstarfskonu sinni sem sagðist vera á sama máli. „Ég er alveg sammála Eddu, þetta er það sem skiptir mestu máli í komandi kjarasamningum,“ sagði Guðrún Valgeirsdóttir, hjúkrunarfræðingur á hjartaþræðingu Landspítala.

Félagið hefur flutt af Suðurlandsbraut á Engjateig 9 og þar í kjallaranum er góð aðstaða til að halda m.a. kjarafundi og á þessum sem fór fram þann 13. febrúar stóðu Eva og Harpa vaktina og fóru yfir málin með hjúkrunarfræðingum.
Það er við hæfi að síðasta myndin sé af undirbúningsfundi samninganefndar Fíh sem haldin var eftir hringferðina um landið. Þarna má sjá hluta samninganefndarinnar, þær Evu Hjörtínu Ólafsdóttur, Hörpu Ólafsdóttur, Kötlu Maríu Berndsen og Guðbjörgu Guðmundsdóttir sem voru hressar í upphafi fundar og til í kjarabaráttuslaginn fram undan.
 Ari Brynjólfsson dreifir súkkulaðimolum til hjúkrunarfræðinga.
Ari Brynjólfsson dreifir súkkulaðimolum til hjúkrunarfræðinga.
HEILBRIGÐISVÖRUR
Kynning fyrir heilbrigðisstarfsfólk
Stórkaup býður upp á kynningar og ráðgjöf við innkaup og notkun á ABENA þvaglekavörum.
Með kynningunni vilja sérfræðingar Stórkaups tryggja að hver einstaklingur fái vöru við hæfi sem stuðlar að betri nýtingu og meiri þægindum. Rétt notkun á réttri vöru leggur grunn að jákvæðri upplifun notenda og hámarkar árangur vörunnar.
Markmiðið er að gera innkaup hagkvæmari og notkun auðveldari bæði fyrir notendur og þjónustuaðila.
Bókaðu kynningu fyrir þinn vinnustað í síma 515 1500 eða á storkaup@storkaup.is



Stórkaup ehf. | Skútuvogur 9 | 104 Reykjavík | Sími 515 1500 | storkaup@storkaup.is
Krefjandi og flókin sorg: Að lifa af sjálfsvíg dóttur eða sonar
doi: 10.33112/th.100.1.1
ÚTDRÁTTUR
Tilgangur
Sjálfsvíg eru alþjóðlegt heilbrigðisvandamál og fjórða algengasta dánarorsökin í aldurshópnum 15–29 ára. Reynsla foreldra af því að missa son eða dóttur í sjálfsvígi hefur lítið verið rannsökuð hér á landi. Tilgangur rannsóknarinnar var að kanna reynslu foreldra af því að missa dóttur eða son í sjálfsvígi og þann stuðning sem þeim stóð til boða í kjölfar þess.
Aðferð
Í þessari fyrirbærafræðilegu rannsókn voru tekin 13 viðtöl við 10 foreldra, sjö mæður og þrjá feður, sem höfðu misst son eða dóttur á aldrinum 17-37 ára í sjálfsvígi.
Niðurstöður
Fyrir foreldrana var sjálfsvígið krefjandi lífsreynsla og við tók flókin, langvinn og stöðug sorg. Það höfðu verið erfiðleikar hjá sonum og dætrum þátttakenda fyrir sjálfsvígið í öllum tilvikum nema einu, svo sem sjálfsvígshugsanir, sjálfsskaðandi hegðun og tilraunir til sjálfsvígs. Sjálfsvígið kom samt öllum foreldrunum í opna skjöldu og var þeim mikið áfall. Við tók doði og þeir áttu erfitt með daglegt líf, misstu matarlyst, svefn, skammtímaminni, þrek, jafnvægi, jarðtengingu og tengsl við raunveruleikann. Flóknar tilfinningar komu upp hjá þeim öllum svo sem sektarkennd og sjálfsásakanir og áfallið kom mikið niður á andlegri og líkamlegri heilsu þeirra þar sem kvíði, þunglyndi og verkir voru áberandi. Sorgarúrvinnsla hjá foreldrunum tók langan tíma og stuðningur var af misjöfnum toga og mikið undir foreldrunum sjálfum komið að sækja sér stuðning ef hann brást eða þegar frá leið. Áberandi voru vonbrigði gagnvart heilbrigðiskerfinu að ekki var framkvæmt einhvers konar mat á þörfum þeirra fyrir stuðning í kjölfar áfallsins.
Ályktun
Af niðurstöðum að dæma er nauðsynlegt að koma upp verkferlum fyrir hjúkrunarfræðinga og annað starfsfólk heilbrigðiskerfisins sem styður betur við foreldra sem missa son eða dóttur í sjálfsvígi. Þeir þurfa einstaklingsbundinn stuðning í sorginni og upplýsingar um langtímastuðning og úrræði. Heilsugæslan gæti tekið að sér leiðtogahlutverk á þessu sviði í samráði við viðkomandi aðila.
Lykilorð (5)
Sjálfsvíg, foreldrar, missir, sorg, áföll, fyrirbærafræði.

HAGNÝTING RANNSÓKNARNIÐURSTAÐNA
Lítið er um íslenskar rannsóknir á reynslu og upplifun foreldra sem missa dóttur/ son í sjálfsvígi og geta niðurstöður rannsóknarinnar nýst til þess að varpa ljósi á líðan foreldra og aukið skilning hjúkrunarfræðinga og annarra sem hyggjast veita þeim sálrænan stuðning.
Mikilvægt er að hlusta á foreldra því það er þeirra upplifun sem skiptir máli þegar mótaður er vinnuferill eða gæðavísir til þess að koma til móts við þá með bættri þjónustu og úrræðum.
Með aukinni umfjöllun um niðurstöður þessarar rannsóknar verður vonandi hægt að bæta þjónustu heilbrigðiskerfisins við foreldra sem missa son/dóttur í sjálfsvígi. Hjúkrunarfræðingar og aðrir heilbrigðisstarfsmenn þurfa að hafa í huga það mikla álag sem er á heilsu foreldra í kjölfar þess að missa dóttur/son í sjálfsvígi.
Ritrýnd grein | Peer review
Höfundar
ELÍN ÁRDÍS BJÖRNSDÓTTIR
útskrifuð með meistaragráðu í heilbrigðisvísindum frá Háskólanum á Akureyri, starfandi deildarstjóri við Heilsugæslu HSN á Sauðárkróki
SIGRÚN SIGURÐARDÓTTIR
prófessor við Háskólann á Akureyri
SIGRÍÐUR HALLDÓRSDÓTTIR
prófessor við Háskólann á Akureyri
Krefjandi lífsreynsla og flókin sorg: Að lifa af sjálfsvíg
dóttur eða sonar
INNGANGUR
Sjálfsvíg eru alþjóðlegt lýðheilsuvandamál sem valda tilfinningalegri þjáningu eftirlifenda (Graves o.fl., 2018). Árlega falla rúmlega 700.000 einstaklingar í öllum aldurshópum fyrir eigin hendi (Alþjóðaheilbrigðisstofnunin [WHO], 2021) og eru sjálfsvíg í tíunda sæti yfir algengustu ástæður dauðsfalla í Bandaríkjunum (Murphy o.fl., 2021). Þau eru jafnframt fjórða algengasta dánarorsök einstaklinga í aldurshópnum 15-29 ára (WHO, 2021). Rík áhersla hefur því verið lögð á forvarnarstarf til þess að fyrirbyggja og draga úr sjálfsvígum á undanförnum árum og er það víða yfirlýst markmið innan heilbrigðiskerfisins (Graves o.fl., 2018; Kõlves og De Leo, 2016).
Áhættuþættir sjálfsvíga geta verið margvíslegir. Sjálfsskaðandi hegðun og tilraun til sjálfsvígs eru stærstu áhættuþættirnir þótt ætlunin sé ekki endilega að taka eigið líf (Olfson o.fl., 2018). Í doktorsrannsókn Hildar Guðnýjar Ásgeirsdóttur (2019) kom fram að 16% íslenskra karla og 11% íslenskra kvenna höfðu sögu um sjálfsskaðandi hegðun og voru þátttakendur sem höfðu orðið fyrir persónulegum áföllum líklegri til að hafa skaðað sig á lífsleiðinni, einkum karlar. Í skýrslu Embættis landlæknis þar sem sjónum var beint að sjálfsvígshugsunum, sjálfsvígstilraunum, sjálfsskaða og hugsunum um sjálfsskaða á meðal íslenskra framhaldsskólanema frá árunum 2000 til 2016, kemur fram að hugsanir um sjálfsskaða eru nátengdar hugsunum um sjálfsvíg. Jafnframt kemur fram að sterkustu sjálfstæðu áhrifaþættirnir fyrir tilraun til sjálfsvígs eru ef vinur eða einhver nákominn hefur gert tilraun til sjálfsvígs. Aðrir áhrifaþættir eru þunglyndi, reiði, að hafa verið beittur kynferðisofbeldi og að hafa reykt kannabis um ævina. Lítill stuðningur foreldra og vina eykur einnig líkurnar á sjálfsvígshugsunum og tilraun til sjálfsvígs (Ingibjörg Eva Þórisdóttir o.fl., 2018).
Flestir einstaklingar sem glíma við geðræn vandamál falla ekki fyrir eigin hendi (Turecki og Brent, 2016) en slíkur vandi eykur hins vegar líkurnar á sjálfsvígi (Baldwin o.fl., 2017; Clapperton o.fl., 2019; Oppong o.fl., 2017; Owusu-Ansah o.fl., 2020). Einstaklingar með takmarkað stuðningsnet sem glíma við félagsfælni, hafa orðið fyrir einelti, kynferðisofbeldi, upplifað skyndilegan eða erfiðan missi, eru með langvinna verki eða þjást af offitu, eru í aukinni hættu á að taka eigið líf (Bryan o.fl., 2017; Campisi o.fl., 2020; Knopf, 2017; Oppong o.fl., 2017; Turecki og Brent, 2016). Auk þess teljast fíkniefnaneysla, mikil áfengisneysla og lélegt aðgengi að heilbrigðis- og velferðarþjónustu til áhættuþátta (Clapperton o.fl., 2019; Rana o.fl., 2017), svo og bág félagsleg staða og lágt menntunarstig (Lorant o.fl., 2018). Ungir karlmenn eiga frekar á hættu að taka eigið líf í samanburði við konur en þær eru aftur á móti líklegri til að glíma við sjálfsvígshugsanir og að gera tilraunir til sjálfsvígs (Campisi o.fl., 2020; Murphy o.fl., 2021; Roh o.fl., 2018).
Sorg er skilgreind sem eðlileg, sálræn og tilfinningaleg viðbrögð við missi. Ekki er um að ræða tiltekið ástand heldur ákveðið ferli en sorgarviðbrögð og sorgarúrvinnsla eru einstaklingsbundin og þarfir aðstandenda í kjölfar sjálfsvíga geta þannig verið margvíslegar (Castelli Dransart, 2017). Sé ekki unnið úr sorginni getur hún komið niður á heilsufari eftirlifenda og valdið þeim svefnleysi, kvíða og þunglyndi (Entilli o.fl., 2021a). Sorgarviðbrögð eru einstaklingsbundin og haldast í hendur við það hve sterk tengsl voru á milli þess sem syrgir og hins látna (Cerel o.fl., 2019; Kawashima og Kawano, 2019; Mughal o.fl., 2021). Vitað er að sorgarferlið verður iðulega erfiðara og tekur lengri tíma þegar andlát ástvinar ber að með skyndilegum hætti (Feigelman o.fl., 2018; Jordan, 2020; Mughal o.fl., 2021). Þá getur munur verið á sorgarferli aðstandenda eftir því hvort um er að ræða ástvinamissi vegna
37 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
sjálfsvígs eða af náttúrulegum orsökum (Jordan, 2020; Tal o.fl., 2017). Þegar um sjálfsvíg er að ræða upplifa eftirlifendur oft áfallastreituröskun og glíma jafnvel sjálfir við sjálfsvígshugsanir (Jordan, 2020; Tal o.fl., 2017; Wagner o.fl., 2021). Þá hafa fundist tengsl á milli líkamlegrar heilsu og sjálfsvígsmissis. Eftirlifandi fjölskyldumeðlimir eru þannig líklegri til að upplifa verri almenna heilsu, verki og líkamlega sjúkdóma svo sem hjarta- og æðasjúkdóma, háþrýsting, sykursýki og langvinna lungnateppu (Spillane o.fl., 2017). Þá benda rannsóknarniðurstöður til að eitt sjálfsvíg snerti allt að 135 einstaklinga en ekki aðeins sex líkt og lengi var talið (Cerel o.fl., 2019; Feigelman o.fl., 2018).
Þótt flestir upplifi eðlileg sorgarviðbrögð sem yfirleitt dvína á nokkrum mánuðum eftir andlát (Castelli Dransart, 2017; Mughal o.fl., 2021) er einnig hópur sem upplifir svokallaða flókna sorg, viðvarandi sorgarástand sem kemur í veg fyrir að syrgjandinn jafni sig, sem veldur því að viðkomandi þarf meiri stuðning til að vinna sig í gegnum sorgina (Mughal o.fl., 2021). Tal og félagar (2017) báru saman flókna sorg eftir sjálfsvígsmissi og aðrar dánarorsakir sem valdið geta flókinni sorg, svo sem slys og morð. Þau sem voru að glíma við flókna sorg eftir sjálfsvígsmissi höfðu hærra hlutfall þunglyndis og glímdu frekar við sjálfsásakandi hugsanir og skerta vinnugetu. Foreldrar eru yfirleitt þeir sem ganga í gegnum flóknasta og erfiðasta sorgarferlið í kjölfar sjálfsvígs (Castelli Dransart, 2017; Kawashima og Kawano, 2019; Shields o.fl., 2019) og þeir eru uppteknir af því að leita að ástæðum fyrir sjálfsvíginu (Jordan, 2020). Samkvæmt niðurstöðum langtímarannsóknar Entilli o.fl. (2021a) tekur það stóran hluta foreldra um tvö ár að vinna sig á þann stað í sorgarferlinu að geta hugleitt sjálfsvígið, sett það í samhengi og gefið því ákveðna merkingu. Slík sorgarúrvinnsla getur skipt sköpum fyrir foreldra og gert þeim kleift að ná innri sátt (Jordan, 2020; Kawashima og Kawano, 2019).
Í kjölfar skyndilegs dauðsfalls eins og þegar um sjálfsvíg er að ræða, eiga eftirlifendur oft í erfiðleikum með að leita sér sjálfir aðstoðar, jafnvel þótt þeir viti hvar hana er að finna. Andleg heilsa, lost, skömm og jafnvel fjárhagur viðkomandi spila þar inn í (Entilli o.fl., 2021b; Nic an Fhailí o.fl., 2016; Pitman o.fl., 2018). Því er mikilvægt að aðstandendur syrgjenda eða heilbrigðiskerfið sé tilbúið að grípa inn í aðstæður. Sumir sem upplifað hafa missi sem þennan hafa þörf fyrir að tala opinskátt um atburðinn á meðan aðrir kjósa að tjá sig lítið sem ekkert um hann við aðra (Castelli Dransart, 2017). Vitneskjan um að stuðningur sé hins vegar ávallt í boði óháð því hversu langt er liðið frá atburðinum og jafnvel þótt hann hafi verið afþakkaður í upphafi, skiptir sköpum fyrir syrgjendur (Pitman o.fl., 2018).
Stuðningurinn getur komið úr nánasta hring eftirlifenda eða annars staðar úr samfélaginu, verið óformlegur eða inntur af hendi fagaðila (Castelli Dransart, 2017). Mörgum reynist hins vegar erfiðara og óþægilegra að veita slíkan stuðning þegar dauðsfall er af völdum sjálfsvígs en af öðrum orsökum. Á það sér í lagi við þegar viðkomandi hefur ekki sams konar reynslu að baki (Entilli o.fl., 2021b; Pitman o.fl., 2017; Wainwright o.fl., 2020). Í þeim tilvikum hafa jafningjastuðningur og stuðningshópar reynst mörgum hjálplegir og jafnvel ómissandi (Shields o.fl., 2019), einkum meðal einstaklinga með takmarkað stuðningsnet (Entilli o.fl., 2021b). Slíkur stuðningur er ýmist í boði í eigin persónu eða í gegnum vefinn (Wainwright o.fl., 2020; Walker, 2017). Í báðum tilfellum er um að ræða einstaklinga með ólíkan bakgrunn (Walker, 2017), sem gengið hafa í gegnum sambærilega atburði og upplifað sams konar tilfinningar en eru jafnframt á mismunandi
stað í sorgarferlinu (Shields o.fl., 2019). Slíkur stuðningur veitir syrgjendum þá tilfinningu að þeir þurfi hvorki að óttast viðbrögð né dómhörku annarra og að þeir séu ekki einir í þessum sporum. Það veitir þeim líka þá von að hægt sé að vinna sig í gegnum sorgina (Jordan, 2020; Wainwright o.fl., 2020).
Aftur á móti virðist sem visst skilningsleysi ríki, bæði meðal almennings og fagaðila, hvað teljist hjálplegt þegar kemur að því að mæta syrgjendum í kjölfar sjálfsvígs (Pitman o.fl., 2018), auk þess sem óskýrt er hvaðan faglegur stuðningur eigi að koma í upphafi og hver eigi að hafa frumkvæðið. Heilsugæslan er almennt talin eiga að vera fyrsti viðkomustaður einstaklings í heilbrigðiskerfinu. Samkvæmt niðurstöðum erlendra rannsókna þykir mörgum aðstandendum réttast að það sé í höndum heilsugæslunnar að taka fyrsta skrefið í samskiptum við eftirlifendur eftir sjálfsvíg þar sem boðið væri upp á aðstoð og stuðning ásamt því að veita gagnlegar upplýsingar (Nic an Fhailí o.fl., 2016; Wainwright o.fl., 2020).
Erfitt getur verið að framfylgja því að einhver úr heilbrigðiskerfinu hafi frumkvæði að samskiptum ef heilbrigðiskerfið fær ekki vitneskju um sjálfsvígið (Foggin o.fl., 2016), en í mörgum tilfellum býr starfsfólk heilsugæslunnar yfir ýmsum úrræðum sem nýst geta syrgjendum og beint þeim í ákveðnar áttir eftir frekari stuðning eða fræðslu (Jordan, 2020). Hins vegar eru aðrir sem telja sig misjafnlega vel í stakk búna til aðstoða eftirlifendur í tilfellum sem þessum. Sumir upplifa bjargarleysi varðandi rétt viðbrögð og úrræði, vita ekki hvert þeir geta vísað skjólstæðingum sínum og bera jafnvel fyrir sig tímaskorti, þar sem hverjum skjólstæðingi er iðulega aðeins úthlutað skömmum tíma. Þá er misjafnt hvort læknunum finnist það vera þeirra að taka af skarið og setja sig í samband við eftirlifendur (Foggin o.fl., 2016). Í rannsókn Entilli og félaga (2021b) kom fram að einungis 15,2% þátttakenda voru að fyrra bragði boðin aðstoð frá geðheilbrigðisþjónustu eftir sjálfsvíg náins aðila en 90% þeirra voru ánægðir með og þakklátir fyrir þá þjónustu.
Þá getur reynsla eftirlifenda af heilbrigðiskerfinu verið ólík. Niðurstöður úr rýnihópaviðtölum Nic an Fhailí og félaga (2016) benda til þess að flestir séu ánægðir með heilsugæslulækna sína þegar kom að því að veita stuðning og jafnvel eiga frumkvæði að samskiptum í aðstæðum sem þessum. Dæmi eru þó um að aðstandendur upplifi að fagaðilar sem þeir hitta í kjölfar sjálfsvígs skorti þekkingu, samhygð, forðist að ræða dauðann eða átti sig ekki á því að þeir séu hjálparþurfi (Pitman o.fl., 2018; Wainwright o.fl., 2020). Einnig er algengt að foreldrar upplifi vonbrigði og vanmátt gagnvart heilbrigðiskerfinu í kjölfar missis og leggi þar af leiðandi ekki eins mikið traust á það og áður, jafnvel gagnvart sinni eigin heilsu hvort heldur er líkamlegri eða andlegri (Entilli o.fl., 2021a).
Íslensk rannsókn frá árinu 2001 sýndi að stuðningur og úrræði í kjölfar sjálfsvígs ástvinar voru lítil sem engin hérlendis um síðustu aldamót (Wilhelm Norðfjörð, 2001). Lítið er vitað um reynslu foreldra í dag. Tilgangur rannsóknarinnar var að skoða reynslu foreldra af sjálfsvígi dóttur eða sonar, aðdraganda þess, áhrifunum á heilsu foreldranna ásamt sorgarúrvinnslunni í kjölfarið og þeirri þjónustu sem þeim stóð til boða. Meginrannsóknarspurningin var: Hver er reynsla foreldra af sjálfsvígi dóttur eða sonar? Undirspurningarnar voru: Hver var aðdragandinn? Hver voru áhrifin á heilsu þeirra og líðan? Hvernig var sorgarferlið og hver er reynsla þeirra af þeirri þjónustu sem þeim stóð til boða?
38 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024 Krefjandi og flókin sorg: Að lifa af sjálfsvíg dóttur eða sonar
AÐFERÐ
Syrgjendur eru viðkvæmur hópur sem hefur orðið fyrir áfalli og upplifað þjáningu. Vancouver-skólinn í fyrirbærafræði var notaður til að svara rannsóknarspurningunni en hann verður oft fyrir valinu í rannsóknum á Norðurlöndunum þegar rannsakaðir eru viðkvæmir hópar sem hafa upplifað áföll og þjáningu, vegna siðferðislegrar áherslu í aðferðafræðinni (Dowling og Cooney, 2012) þar sem áhersla er lögð á að líta á hvern þátttakanda með virðingu, hlýju og hógværð (Sigríður Halldórsdóttir, 2021).
Þátttakendur
Við val á foreldrum var notast við sjálfboðaliðaúrtak og var auglýst eftir foreldrum í gegnum Píeta sjálfsvígsforvarnarsamtökin. Þegar hópurinn er ekki fyrir fram þekktur er gjarnan notast við slíkt úrtak. Öllum gefst kostur á þátttöku og með því fást oft einstaklingar með ólíka reynslu. Ókostur við sjálfboðaliðaúrtak getur hins vegar verið að þeir einstaklingar sem veljast séu ekki dæmigerðir fyrir þýðið þar sem þátttaka í rannsókn gegnum sjálfboðaliðaúrtak krefst frumkvæðis, áræðni og áhuga (Katrín Blöndal og Sigríður Halldórsdóttir, 2013).
Skilyrði fyrir þátttöku var að vera foreldri, móðir eða faðir, sem misst hafði son eða dóttur í sjálfsvígi og var hjónum frjálst að vera saman í viðtali. Í kjölfar auglýsingar eftir þátttakendum höfðu tíu foreldrar samband, sjö mæður og þrír feður, og lýstu yfir vilja til þátttöku. Foreldrarnir voru á aldrinum 40-65 ára þegar viðtölin fóru fram. Aldursbil sona/dætra var 17-37 ár þegar þau létust og voru 3-24 ár liðin frá andláti. Sjá yfirlit yfir foreldrana í töflu 1 Eins og sjá má í töflunni var meðaltími frá andláti 4 ár fyrir utan hjá einni móður, Örnu, þar sem 24 ár voru liðin frá andláti. Ákveðið var að hafa hana með í rannsókninni en hafa þann fyrirvara á þátttöku hennar að margt kynni að hafa breyst í kerfinu frá því hún upplifði sjálfsvíg sonar síns sem þá var 17 ára.
Tafla 1. Yfirlit yfir þáttakendur
Rannsóknarnafn
Gagnasöfnun og gagnagreining
Gagnasöfnun fór fram með samræðum milli fyrsta höfundar sem er hjúkrunarfræðingur (hér eftir rannsakandi) og foreldranna þar sem hvert foreldri var um leið meðrannsakandi. Tekin voru samtals 13 viðtöl við tíu foreldra; einstaklingsviðtöl við fjórar mæður og þrjú viðtöl þar sem foreldrar voru saman í viðtalinu. Tvö viðtöl voru tekin við sex foreldra en eitt viðtal við ein hjón. Viðtölin voru tekin á rúmlega eins árs tímabili og fóru þau fram á heimilum foreldranna
að þeirra ósk. Viðtalsáætlun, byggð á rannsóknarspurningunni og undirspurningum, var höfð til hliðsjónar en viðtölin voru í samræðustíl. Viðtölin voru rituð orðrétt og þess gætt að þau væru ekki persónugreinanleg með því að breyta öllum nöfnum og gæta þess að tilgreina ekki staðsetningar eða önnur kennileiti. Við vinnslu rannsóknarinnar var farið í gegnum 12 meginþrep Vancouver-skólans þar sem megináherslan var á þemagreiningu ásamt sundurgreiningu og afbyggingu (e. deconstruction) og síðan samþættingu og uppbyggingu (e. reconstruction). Sjá töflu 2 yfir 12 meginþrep Vancouver-skólans og hvernig þeim var fylgt í rannsókninni. Sjö vitrænir meginþættir eru endurteknir í öllum þrepunum (mynd 1).
Tafla 2. 12 meginþrep Vancouver-skólans í fyrirbærafræði og hvernig þeim var fylgt í þessari rannsókn
Þrep í rannsóknarferlinu Hvernig þeim var fylgt í þessari rannsókn
Þrep 1. Val á samræðufélögum (úrtak).
Þrep 2. Undirbúningur hugans (áður en samræður hefjast).
Þrep 3. Þátttaka í samræðum (gagnasöfnun).
Staðfesting 1
Tíu foreldrar voru valdir með sjálfboðaliðaúrtaki, 3 feður og 7 mæður (þar af þrenn hjón/pör). Allir þátttakendur fengu dulnefni.
Hugmyndir og tilgátur rannsakanda lagðar til hliðar.
Tekin voru tvö viðtöl við 6 foreldra, eitt viðtal við hjón, samtals 13 viðtöl. Túlkanir rannsakanda voru staðfestar í viðtalinu sjálfu.
Þrep 4. Skerpt vitund varðandi hugmyndir og hugtök. Samræður voru hljóðritaðar og unnið var úr þeim samhliða gagnasöfnun.
Þrep 5. Þemagreining (kóðun).
Finna lykilhugtök og lykilsetningar og finna merkingu þeirra.
Frásagnir voru greindar í meginþemu og undirþemu.
Þrep 6. Að smíða greiningarlíkan fyrir hvern þátttakanda. Frásögnum foreldra raðað upp í greiningarlíkan fyrir hvern og einn.
Þrep 7. Staðfesting á hverju greiningarlíkani með viðkomandi þátttakanda.
Staðfesting 2
Þrep 8. Heildargreiningarlíkan er smíðað úr öllum einstaklingsgreiningarlíkönunum.
Þrep 9. Heildargreiningarlíkanið borið saman við rannsóknargögnin (rituðu viðtölin).
Staðfesting 3
Þrep 10. Kjarni fyrirbærisins settur fram sem lýsir fyrirbærinu (niðurstöðum í hnotskurn).
Þrep 11. Staðfesting á heildargreiningarlíkani og meginþema með einhverjum þátttakendum.
Staðfesting 4
Þrep 12. Niðurstöður rannsóknarinnar skrifaðar þannig að raddir allra heyrist.
Hver þátttakandi staðfesti sitt greiningarlíkan með athugasemdum sem rannsakandi lagfærði í kjölfarið.
Þróað var heildargreiningarlíkan úr öllum greiningarlíkönum þátttakenda til að fá heildstæða yfirlitsmynd (heildargreiningarlíkan).
Samræmi tryggt með yfirlestri á viðtölum og endurtekinn samanburður gerður á ný.
Krefjandi lífsreynsla og flókin sorg: Að lifa af sjálfsvíg dóttur eða sonar.
Þrír foreldrar staðfestu heildargreiningarlíkanið með athugasemdum sem rannsakandi lagfærði í kjölfarið.
Trúverðugleiki rannsóknar aukinn með því að vitna beint í alla þátttakendur að einhverjum hluta í rannsókninni.
Mynd 1. Vitrænn vinnuferill Vancouver-skólans í fyrirbærafræði
7. Að sannreyna
1. Að vera kyrr
6. Að raða saman
5. Að túlka
2. Að ígrunda
3. Að koma auga á
4. Að velja
39 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Sonur/dóttir Aldur við andlát Árafjöldi frá andláti Arna Sonur 17 ára 24 ár Brynja Sonur 18 ára 5 ár Sunna Sonur 23 ára 4 ár Valdís Sonur 28 ára 5 ár Hrafn Sonur 28 ára 5 ár Katrín Sonur 19 ára 3 ár Iðunn Dóttir 26 ára 5 ár Jón Dóttir 26 ára 5 ár Helena Sonur 37 ára 3 ár Þór Sonur 37 ára 3 ár
Réttmæti og áreiðanleiki rannsóknarinnar Í rannsókninni var leitast við að efla réttmæti og áreiðanleika með því að kafa í rannsóknargögnin og leyfa þeim að lifa með sér og halda áfram gagnasöfnun þar til mettun var náð og hægt var að svara rannsóknarspurningunni. Allir foreldrarnir komu í gegnum Píeta samtökin. Sú staðreynd getur valdið því að úrtakið teljist einsleitt (Margrét Hrönn Svavarsdóttir og Sigríður Halldórsdóttir, 2021), til dæmis að foreldrarnir hafi sótt aðstoð við sorgarúrvinnslu sína, sem er aðferðafræðilegur veikleiki rannsóknarinnar.
Siðfræðilegar vangaveltur
Áður en rannsókn hófst voru foreldrarnir upplýstir um í hverju þátttaka þeirra fælist og hvernig upplýsingar sem þeim tengdust yrðu notaðar. Foreldrunum voru afhent kynningarbréf, þeir skrifuðu undir upplýst samþykki og var jafnframt boðið að lesa yfir þau gögn sem tengdust þeim áður en niðurstöður voru birtar. Úrskurður Vísindasiðanefndar var að ekki þyrfti leyfi nefndarinnar fyrir rannsókninni.
NIÐURSTÖÐUR
Foreldrarnir lýstu reynslu sinni af sjálfsvígi dóttur eða sonar og áhrifum þess. Þeir lýstu aðdragandanum, reynslu sinni af áfallinu sem fylgdi í kjölfar þess, áhrifum á heilsu þeirra og líðan, eigin sorgarviðbrögðum og því sorgarferli sem við tók, ásamt reynslu sinni af stuðningi og stuðningsleysi í kjölfarið. Yfirþema rannsóknarinnar er krefjandi lífsreynsla og flókin sorg sem lýsir vegferð þeirra í hnotskurn. Á mynd 2 er yfirlit yfir meginrannsóknarniðurstöður.
Upplifun af áfallinu: „Krefjandi lífsreynsla“
Forsagan
„Það voru erfiðleikar“ t.d. sjálfsvísgstilraun, sjálfsvígshótanir og sjálfsskaðahegðun
Sjálfsvígið leiddi til „gífurlegs lamandi áfalls“ foreldra og „óraunveruleikatilfinningar“ sem síðar leiddi til „dofa“
Niðurbrot foreldra Niðurbrot líkama, huga og anda t.d. verkir, kvíði og þunglyndi, skammtímaminnis og líkamlegs þreks. Eiga í erfiðleikum með að sinna verkefnum sem krefjast einbeitingar
Upplifun af sjálfsvíginu var sambærileg hjá öllum foreldrunum, þeim fannst þetta krefjandi lífsreynsla. Í tilfelli Helenu og Þórs hringdi óeinkennisklæddur lögreglumaður dyrabjöllunni um klukkan sjö á mánudagsmorgni og sagði við Helenu: „Mér þykir leitt að þurfa að segja þér það en sonur þinn er dáinn.“ Þau gleyma þessum orðum aldrei og segja þetta hafa verið „ótrúlegt sjokk“, mikið áfall og óraunverulegt. Helena sagði: ,,Ég var svolítið undrandi á því að lögreglumaðurinn var einn að tilkynna, það var hvorki prestur né sálfræðingur með honum.“ Lögreglumaðurinn staldraði stutt við, gaf foreldrunum helstu upplýsingar og var svo farinn. Þau sátu eftir í áfalli, eftirfylgnin í kjölfarið var engin og þetta var allt og sumt sem hið opinbera veitti þeim; tilkynningu um andlátið.
Iðunni og Jóni fannst veröldin hrynja á sekúndubroti. Katrín sagði atburðinn mjög „súrrealískan“ en jafnframt var dauðinn svo endanlegur: ,,Það sem er svo skrítið við þetta er að endanleikinn var einhvern veginn bara algjör strax, það var ekkert en eitthvað eða hvað ef ...“ Upplifun Helenu og Þórs af sjálfsvíginu var í fyrstu mikið áfall og atburðurinn var mjög óraunverulegur. Tímabilið fyrst á eftir var þokukennt og þau tóku einn dag í einu. Foreldrarnir voru allir á einu máli um að þeir upplifðu ekki skömm tengda ákvörðun barna sinna um að binda enda á eigið líf en um leið voru flest haldin mikilli sektarkennd. Brynja ýtti þó skömminni frá sér strax. Hún hafði orðið vitni að þögn, skömm og afneitun vegna sjálfsvíga og ákvað að þannig myndu hennar viðbrögð ekki verða. Hún taldi hins vegar kerfið hafa brugðist fjölskyldunni.
Áhrif á líkamlega og andlega heilsu: „Sálarlífið og líkaminn hrundu“
Sjálfsvígið hafði ekki aðeins áhrif á andlega líðan foreldranna, heldur töluðu þeir einnig um líkamleg einkenni líkt og að ná ekki viðunandi svefni, að geta ekki nærst, minnkaða matarlyst, orkuleysi og erfiðleika með hugarstarf. Valdís og Hrafn sögðust ekki hafa haft nokkra löngun í mat og í raun ekki haft nokkra getu til þess að hugsa um sig nema aðeins það allra nauðsynlegasta: ,,Maður var bara dofinn, það var keypt allskyns rusl í matinn svo að við myndum borða, því matarlystin var engin.“ Katrín sagðist hafa upplifað áfallið og sorgina mjög líkamlega. Hún lýsti því svo:
„Mér fannst ég þurfa að halda mér í fyrstu dagana, þurfti að halda mér í veggi og stiga þegar ég var að ganga, þurfti að halda í eitthvað. Þegar það kemur bakslag í sorginni þá kemur alltaf þessi tilfinning að ég þurfi að halda í eitthvað.“
Helena og Þór lýstu sterkum líkamlegum einkennum. Bæði fundu þau fyrir verkjum í líkamanum, í hjartanu og meltingarfærunum. Helena sagði: „Þetta hefur áhrif á heilsuna, svona sjokk.“ Þór fékk líkamlegan sjúkdóm og þurfti að fara í aðgerð skömmu eftir áfallið og Helena tapaði öllu líkamlegu þreki. Hún lýsti lélegu skammtímaminni hjá þeim báðum eftir sjálfsvígið. Iðunn var verkjuð alls staðar, var með kviðverki og viðvarandi kvíðahnút í maganum, auk þess sem töluverður ruglingur varð á svefni: ,,Svo fékk ég svona grátköst sem bara allt í einu helltust yfir mig. Ég bara grét og grét og grét og svo fékk ég rosalegan höfuðverk.“ Jón sagðist í sjálfu sér alltaf hafa náð svefni en einkennin í hans tilfelli voru frekar að hann var grátgjarn, sorgmæddur og dapur. Valdís
Aðdragandinn: „Það voru erfiðleikar“ Í öllum tilfellum nema einu var sjáanlegur aðdragandi að sjálfsvígunum, svo sem fíknivandi, hegðunarvandi, félagslegir erfiðleikar, misnotkun og þunglyndi. Dæmi voru um sjálfsskaðandi hegðun, í þremur tilvikum voru hótanir um sjálfsvíg og í þremur tilvikum hafði viðkomandi gert tilraun til sjálfsvígs. Í engu tilfelli grunaði þó foreldra að dóttir/sonur þeirra myndi taka eigið líf. Sonur Örnu hafði leiðst út í fíkniefnaneyslu og var hugsanlega með geðklofasjúkdóm á byrjunarstigi þegar hann fannst látinn. Sonur Brynju var með fjölmargar greiningar, mikinn hegðunarvanda, gekk illa að fóta sig í skólakerfinu og átti erfitt með skap. Spurð út í aðdraganda að sjálfsvíginu sagði Brynja: „Það var farið að ganga aðeins betur þannig að ég var hætt að fylgjast eins vel með.“ Í tilfelli sonar Sunnu var enginn sjáanlegur aðdragandi að sjálfsvíginu, honum gekk vel í því sem hann tók sér fyrir hendur, var reglusamur og engin andleg veikindi. Hann fór út að skemmta sér og var komið að honum látnum á heimilinu daginn eftir.
40 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Krefjandi og flókin sorg: Að lifa af sjálfsvíg dóttur
eða sonar
Mynd 2. Yfirlit yfir rannsóknarniðurstöður
upplifði flókna og langvinna sorg í tengslum við andlát sonar síns. Það var ekki fyrr en tæpum fjórum árum síðar að hún upplifði á ný tilfinninguna að geta stjórnað líðan sinni. Foreldrarnir lýstu því hvernig þeir hefðu misst tengsl við raunveruleikann, alla jarðtengingu og verið dofin lengi. Á þessum tímapunkti átti engin úrvinnsla sér stað, þeir voru fastir í áfallinu og það sem meira er, þeir fundu að þeir gátu ekki stjórnað hvenær þeir væru tilbúnir í úrvinnslu eftir áfallið.
Flókin og langvinn sorg: „Sorgin er alltaf þarna, hvað sem maður gerir“
Foreldrarnir upplifðu mikla og djúpa sorg í kjölfar sjálfsvígsins, dýpri en þeir höfðu áður upplifað í tengslum við ótímabær andlát, og höfðu misjafna sögu að segja varðandi stuðning og eftirfylgd í kjölfarið. Í tilfelli Örnu og fjölskyldu var lítið um úrræði og stuðning:
„Það var engin hjálp neins staðar, það var enginn sem hafði vit á því að kalla þennan hóp [fjölskylduna] saman, enginn.“ Þá nefndi hún að presturinn hafi veitt heilmikinn stuðning í upphafi en seinna þurfti hún að sækja alla hjálp sjálf á eigin kostnað. Hún taldi mikilvægt að litið væri á fjölskylduna sem eina heild, allir þurfi á stuðningi að halda, og í tilvikum sem þessum séu foreldrar ekki í ástandi til þess að sinna öðrum börnum á heimilinu. Af þeim sökum er mikilvægt að langtímastuðningur sé í boði. Stuðningur við Valdísi og Hrafn var enginn, sem þeim fannst óásættanlegt. Sonur þeirra hafði skráð sig úr þjóðkirkjunni. Valdís sagði: „Aðkoma þjóðkirkjunnar hafði ekkert að segja, við vorum eiginlega bara í losti og vissum ekkert hvað við áttum að gera, það var enginn sem leiðbeindi okkur eitt né neitt, við urðum bara að finna út úr þessu sjálf.“ Undantekningin frá víðtækri upplifun af stuðningsleysi voru Katrín og fjölskylda sem fengu góðan stuðning og eftirfylgni veitta af presti strax í upphafi. Þeim fannst þó nærsamfélagið styðja þau best. Sorgin og söknuðurinn var mjög sterkur í tilviki Helenu og Þórs, en þau sögðust enn vera að læra að lifa með sorginni þar sem hún væri alltaf til staðar. Þór orðaði það svo:
„Sorgin er alltaf þarna hvað sem maður gerir, hún er þarna. Hún er ekki þannig að þetta þyrmi yfir mann, hún bara er alltaf. Það er ekki þannig að maður skríði upp í rúm í þunglyndi, þetta er meira eins og að ganga í drullu, það er þungt. Ég er ekki að leita eftir því að sorgin hverfi. Ég er ekkert að leita eftir því ... ég vil halda nálægðinni við hann og ég geri það í sorginni. Það er hún sem gerir það að verkum að hann er alltaf með manni. Maður saknar hans og þannig vil ég að það verði, ég vil ekkert hætta að syrgja. Maður lærir að lifa með þessu og það er svo sem ekki í boði að gera neitt annað, en þannig er þetta bara. Við höfum aldrei ásakað hann neitt og okkur finnst alveg hræðilegt að það hafi farið svona.“
Reynsla foreldranna af úrræðum: „Hjólið sem ískrar í, það fær smurningu“
Foreldrarnir þörfnuðust nándar, stuðnings og aðstoðar nærfjölskyldu og prestar reyndust yfirleitt mjög vel. Varðandi önnur úrræði þá fylgdu því óþægindi fyrir foreldrana að hafa það á tilfinningunni að þeir þyrftu að trana sér fram eftir aðstoð, að vera sífellt þeir sem leita og kvarta yfir þjónustuleysi. Þá kom fram hjá foreldrunum að skortur á verkferlum í tilfellum eins og sjálfsvígum og sjálfsvígstilraunum geri það að verkum að stuðningi sé mjög misskipt. Helena og Þór kynntust lakri þjónustu og úrræðaleysi heilbrigðiskerfisins þegar sonur þeirra gerði alvarlega tilraun til sjálfsvígs sem leiddi til legu á geðdeild með viðkomu á bráðamóttökunni. Foreldrunum var hvorki boðin áfallahjálp né stuðningur í ferlinu þegar þeir þurftu mjög á því að halda.
Foreldrarnir nefndu þætti eins og kostnaðarminni sálfræðiþjónustu og verkferla sem myndu tryggja að aðstandendur fengju stuðning í kjölfar svo mikils áfalls sem sjálfsvíg eru fyrir aðstandendur. Iðunn og Jón upplifðu stuðningsleysi af hálfu heilbrigðikerfisins og töldu það óásættanlegt. Þeirra álit er að heilbrigðiskerfið þurfi að taka breytingum, það verði að fara í gang ferli fyrir aðstandendur og það þurfi að vera á hreinu hver virkjar það. Jón sagði:
„Fólk deyr ýmist inni á heilbrigðisstofnunum eða utan og ef það er utan þá kemur lögreglan alltaf, þannig að það er lögreglan [sem] er kannski helst til þess fallin að virkja aðstoðina. Það er bara hreinlega þannig að hjólið sem ískrar í, það fær smurningu ... ef þú bara treystir því að það sé eitthvert kerfi til staðar [og gerir ekkert sjálfur] þá færðu enga þjónustu.“
UMRÆÐA
Yfirskrift rannsóknarinnar er krefjandi lífsreynsla og flókin sorg sem lýsir vegferð foreldranna í hnotskurn. Heilsufar foreldra breyttist mikið eftir sjálfvígið og lýstu foreldrarnir neikvæðum breytingum á líðan, minnkuðu líkamlegu þreki, minni matarlyst, svefnleysi, minnisleysi, kvíða, streitu og verkjum og jafnvel kom til veikinda sem leiddu af sér aðgerðir. Samræmist það rannsóknarniðurstöðum Entilli og fleiri (2021a) og geta einkenni foreldranna flokkast undir líkamleg einkenni sársauka og sorgar (Spillane o.fl., 2017), en tilfinningar eins og að hafa brugðist sem foreldri, sjálfsásökun og sektarkennd eru dæmi um tilfinningar sem foreldrar glíma við eftir missi sem þennan (Castelli Dransart, 2017; Kawashima og Kawano, 2019; Shields o.fl., 2019). Foreldrarnir upplifðu allir sektarkennd, vildu hafa verið meira til staðar og vildu hafa séð í hvað stefndi, en þrátt fyrir þessar tilfinningar var niðurstaðan í öllum tilvikum sú að þeir hefðu ekki getað komið í veg fyrir sjálfsvígið. Eitt foreldrið upplifði sig hafa brugðist í foreldrahlutverkinu og flestir foreldrarnir fundu fyrir sjálfsásökun. Sálræn eftirköst sjálfsvíga geta orðið mikil og alvarleg og getur líðan aðstandenda þróast þannig að þeir hugleiði sjálfir að taka líf sitt (Tal o.fl., 2017). Varðandi það var ástandið tvísýnt um tíma á tveimur heimilum sem undirstrikar mikilvægið að halda vel utan um foreldra því sorgin getur heltekið þá og það þarf að hjálpa þeim að ná tökum á þessum mikla tilvistarsársauka (Jordan, 2020).
Foreldrarnir upplifðu allir flókna sorg og langvinnt sorgarferli þar sem þeim reyndist erfitt að ná fram jákvæðri breytingu á líðan. Djúpt skarð var enn til staðar og verður það alltaf en sorgin var orðin bærilegri í flestum tilvikum. Fyrsta hugsun dagsins var samt yfirleitt atburðurinn og söknuðurinn. Með tímanum lengdist tíminn á milli þeirra hugsana og þættir eins og að lifa með atburðinum varð niðurstaðan, þótt það væri nánast óbærileg tilhugsun.
Foreldrarnir þörfnuðust nándar, stuðnings og aðstoðar nærfjölskyldu, og prestar reyndust líka vel þegar það átti við, en þeim fannst meira þurfa til. Í rannsókn McLaughlin og félaga (2016) voru rannsakaðar þarfir aðstandenda sem áttu ástvin í sjálfsvígshættu eða höfðu misst ástvin í sjálfsvígi. Var þar meðal annars nefnd þörf fyrir stuðning, ráðgjöf, að upplifa viðurkenningu á líðan og að hafa einhvern til að leita til. Einnig kom fram mikilvægi þess að fjölskyldumeðlimir hafi aðgengi að heilbrigðisstarfsfólki og stuðning frá því. Foreldrarnir töluðu allir um þá staðreynd að heilbrigðiskerfið hafi ekki komið til móts við þarfir þeirra á skipulagðan hátt í kjölfar sjálfsvígsins, heldur hafi þeir sjálf þurft í of miklum mæli að bera sig eftir stuðningi og aðstoð. Allir hefðu þeir viljað sjá heilbrigðiskerfið taka þeim opnari örmum,að þeim
41 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
hefði verið boðin aðstoð og að brugðist hefði verið við að fyrra bragði með upplýsingagjöf og einstaklingsmiðuðum stuðningi því þörfin var virkilega til staðar.
Foreldrunum fannst heilbrigðiskerfið ekki veita þeim stuðning á skipulagðan hátt og nefndu takmarkaða upplýsingagjöf í kjölfar atburðarins og fannst enginn á vegum heilbrigðiskerfisins grípa þá í áfallinu og reynast hjálplegur. Þetta samræmist niðurstöðum Foggin og félaga (2016) en fjölskyldur sem tóku þátt í rannsókn þeirra fannst heilbrigðisstarfsfólk og lögregla hafa brugðist sér. Rannsóknarniðurstöður þeirra sýna að ákall frá aðstandendum um þjónustu, úrræði og bjargráð eru töluverð en upplifunin sé aftur á móti sú að áhuga- eða úrræðaleysi innan heilbrigðiskerfisins ráði ríkjum. Frásagnir foreldranna í þessari rannsókn benda til sambærilegrar upplifunar hérlendis. Hlutverk heilbrigðiskerfisins þegar kemur að því að veita aðstandendum stuðning í kjölfar sjálfsvígs virðist ekki skýrt hér á landi og ekki eru til vinnuleiðbeiningar og verkferlar um það hvernig heilbrigðisstarfsfólk getur aðstoðað aðstandendur í svo flóknum aðstæðum. Af þessu að dæma er nauðsynlegt að koma upp skilvirkara kerfi og þar með verkferlum meðal starfsfólks heilbrigðiskerfisins sem styður betur við aðstandendur í þessum tilfellum.
Erlendar rannsóknir sýna að heilbrigðisstarfsfólk vill aðstoða en virðist vera tvístígandi í því nákvæmlega hvernig það eigi að bera sig að og hverjar þarfir aðstandenda séu (Foggin o.fl., 2016; Pitman o.fl., 2018; Wainwright o.fl., 2020). Lögreglan kemur að öllum sjálfsvígum og vildu foreldrarnir meina að hún væri best til þess fallin að koma upplýsingum áleiðis til viðeigandi aðila sem myndu bjóða foreldrum og fjölskyldu hins látna stuðning. Samkvæmt niðurstöðum erlendra rannsókna þykir mörgum aðstandendum réttast að það sé í höndum heilsugæslunnar að taka fyrsta skrefið í samskiptum eftir sjálfsvíg, þar sem heilsugæslan er almennt sögð eiga að vera fyrsti viðkomustaður einstaklings í heilbrigðiskerfinu. Þaðan yrði haft samband, boðið upp á aðstoð og stuðning ásamt því að veita aðrar gagnlegar upplýsingar til dæmis um áframhaldandi stuðning (Nic an Fhailí o.fl., 2016; Wainwright o.fl., 2020). Allir foreldrarnir í þessari rannsókn viðruðu þá hugmynd að þverfaglegt teymi yrði virkjað þegar sjálfsvíg eiga sér stað. Að mati rannsakenda væri vettvangur heilsugæslunnar á Íslandi best til þess fallinn að sinna verkferlum með teymi eða annars konar stuðningi við aðstandendur sem missa í sjálfsvígi, þar sem heilsugæslustöðvar eru staðsettar um allt land.
Víða um heim eru starfrækt samtök til forvarnar og stuðnings við eftirlifendur þeirra sem láta lífið í sjálfsvígi og eru Píeta samtökin á Íslandi sambærileg þeim. Þeir foreldrar sem nýlega höfðu upplifað missi töldu upp marga kosti samtakanna en töldu jafnframt að heilbrigðiskerfið ætti að gegna lykilhlutverki í stuðningi við aðstandendur og ítrekuðu að stuðningurinn yrði að vera langtímaúrræði og byggður á þörfum eftirlifenda. Þá er vert að nefna að til eru handbækur til sjálfshjálpar fyrir aðstandendur sem hafa misst ástvin vegna sjálfsvígs (Biskupsstofa og Skálholtsútgáfan, 2009) en rannsakendur telja að þverfaglegt teymi heilbrigðisstarfsfólks sem kæmi að því að styðja aðstandendur strax í upphafi og áfram í sorgarferlinu gæti reynst mjög hjálplegt. Þverfagleg vinnubrögð þar sem þjónustuþegi hefur aðgang að fagaðilum með mismunandi bakgrunn gæti verið lykillinn að bættri líðan foreldra. Slíkt teymi gæti verið starfrækt í fleiri tilfellum en sjálfsvígum, en skýrir vinnuferlar þyrftu að vera til staðar til þess að marka þætti líkt
og hverjir tilheyra teyminu, hvaða þjónustu fagaðilar veita, hve lengi og hve oft. Rannsóknir styðja aðkomu heilbrigðisstarfsfólks í stuðningi eftir sjálfsvíg (Nic an Fhailí o.fl., 2016). Mikilvægt er þó að horfa til bakgrunns einstaklinga sem veita umræddan stuðning og stuðla að einstaklingsmiðuðum stuðningi til að mæta þörfum og óskum hvers og eins, til dæmis hvað varðar ólík trúarbrögð. Margar þær tilvistarspurningar sem eftirlifendur hafa er best svarað í samræðum við viðkomandi presta (Jordan, 2020).
Líkt og niðurstöður sýna eru prestar virkir aðilar í tilkynningum ásamt lögreglunni og þyrftu þeir að vera hluti af þverfaglegu viðbragðsteymi. Teymið ætti ávallt að starfa með það að leiðarljósi að aðstandendur séu miðpunktur þjónustunnar og því þarf þjónustan að vera einstaklingsmiðuð. Þjónustuþeginn ætti að geta nýtt sér hæfni og þjónustu fagfólks úr teyminu á hvaða tímapunkti sem er í sorgarferlinu því þannig er líklegra að sorgarúrvinnsla eftirlifenda verði markvissari. Heilsugæslustöðvarnar geta haft val um það hverjir tilheyra viðbragðsteyminu á hverri starfsstöð, því mannafli getur verið misjafn milli landssvæða. Höfundar leggja til að unnið verði viðurkennt gæðaskjal af faghópi sem nýtist heilbrigðisstofnunum landsins og að í því verði fjallað um það hvernig best er að veita aðstoð og þjónustu við aðstandendur í skyndilegum dauðsföllum eins og sjálfsvígum. Sorg eftir andlát dóttur/sonar er ævilangt ferli og stuðningur er oft talinn mikilvægasti þátturinn í að takast á við þá flóknu og langvinnu sorg (Raitio o.fl., 2015).
ÁLYKTANIR OG LOKAORÐ
Þátttakendur í rannsókninni lýstu reynslu sinni af sjálfsvígi sonar/ dóttur sem krefjandi lífsreynslu og að sorg þeirra hafi verið langvinn og flókin og afleiðingarnar langvarandi fyrir bæði líkamlega og andlega heilsu þeirra. Rannsakendur álykta út frá niðurstöðum að móta þurfi skýrar verklagsreglur varðandi stuðning við þennan hóp syrgjenda, bæði innan trúarsamfélaga, heilbrigðiskerfisins og löggæslunnar en þau kerfi voru einna helst nefnd í tengslum við stuðning og úrræði. Það er enn fremur ályktun höfunda að heilbrigðiskerfið gæti verið einna best til þess fallið að grípa aðstandendur eftir sjálfsvíg með úrræðum sem miða að þörfum hvers og eins. Fólk í áfalli er ekki í stakk búið til þess að leita sjálft að úrræðum að eigin frumkvæði. Þjónustan þarf að vera í boði, sýnileg og aðgengileg.
STYRKLEIKAR OG TAKMARKANIR RANNSÓKNARINNAR
Rannsóknin veitir sýn á þá mannlegu reynslu að missa son eða dóttur vegna sjálfsvígs sem geta hjálpað hjúkrunarfræðingum í heildrænni umönnun og fjölskylduhjúkrun. Það er hins vegar takmörkun að ekki er hægt að alhæfa neitt um niðurstöður enda er það ekki markmið fyrirbærafræði heldur að auka og dýpka þekkingu á þessari krefjandi reynslu.
ÞAKKIR
Höfundar þakka foreldrunum sem tóku þátt í rannsókninni fyrir að deila reynslu sinni og veita þannig mikilvægar upplýsingar sem nýst geta þeim sem styðja vilja foreldra sem lenda í þessari krefjandi lífsreynslu.
42 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Krefjandi og flókin sorg: Að lifa af sjálfsvíg dóttur eða sonar

Ritrýnd grein | Peer review
ENGLISH SUMMARY
Challenging life experience and complicated grief: Surviving the suicide of a son or daughter
Bjornsdottir, E. A., Sigurdardottir, S., Halldorsdottir, S.
ABSRTAKT
Aim
Suicide is a global health problem and the fourth most common cause of death in the 15-29 age group. Parents’ experience of losing a son or daughter to suicide has not been researched much in Iceland. The purpose of the study was to explore parents’ experience of losing a daughter or son to suicide and the support available to parents afterwards.
Method
In this phenomenological study, 13 interviews were conducted with 10 parents, seven mothers and three fathers, who had lost a son or daughter, aged 17-37, to suicide.
Results
For the parents, the suicide was a challenging life experience, followed by a complex grief. All but one of the participants’ sons and daughters had pre-suicide difficulties such as suicidal ideation, self-injurious behaviour and suicide attempts. The suicide still caught all the parents by surprise and caused a major trauma. Numbness set in and they struggled with daily life, lost appetite, sleep, short-term memory, balance, grounding, and touch with reality. All of them experienced complex feelings such as guilt and self-blame, and the trauma took a toll on their mental and physical health, where anxiety, depression and pain were prominent. Grief processing was long-lasting, and support was of different calibre and it was largely up to the parents themselves to seek support if spiritual and/or pastoral care failed or did not last long enough. Parents expressed disappointment regarding the healthcare system because no assessment of their needs for support or resources was conductedh.

Conclusions
The healthcare services must have standard operating procedures for parents who lose a son or daughter to suicide. Parents in these situations need someone to guide them through the grief, offer support, and provide information about long-term resources. The healthcare system could take on a leadership role in this area in consultation with those concerned.
Keywords
Suicide, parents, bereavement, grief, trauma, phenomenology.
Correspondent elinardis92@gmail.com
Challenging life experience and complicated grief: Surviving the suicide of a son or daughter
HEIMILDASKRÁ
Alþjóðaheilbrigðisstofnunin (World Health Organization) [WHO]. (2021). Live life: An implementation guide for suicide prevention in countries. World Health Organization. https://www.who.int/publications/i/item/9789240026629.
Ástvinamissir vegna sjálfsvígs: Handbók til sjálfshjálpar fyrir aðstandendur.
Elín Ebba Gunnarsdóttir (þýðandi) (2011). Ástvinamissir vegna sjálfsvígs: Handbók til sjálfshjálpar fyrir aðstandendur. Fræðslusvið Biskupsstofu og Skálholtsútgáfan.
Baldwin, M., Boilini, H. og Lamvu, G. (2017). Chronic pain and suicide: Is there a role for ketamine? Military Medicine, 182(11), 1746-1748. https://doi.org/10.7205/ MILMED-D-17-00034
Bryan, C. J., Kanzler, K. E., Grieser, E., Martinez, A., Allison, S. og McGeary, D. (2017). A shortened version of the Suicide Cognitions Scale for identifying chronic pain patients at risk for suicide. Pain Practice, 17(3), 371-381. https://doi.org/10.1111/ papr.12464
Campisi, S. C., Carducci, B., Akseer, N., Zasowski, C., Szatmari, P. og Bhutta, Z. A. (2020). Suicidal behaviours among adolescents from 90 countries: A pooled analysis of the Global School-Based Student Health Survey. BMC Public Health, 20 https://doi.org/10.1186/s12889-020-09209-z
Castelli Dransart, D. A. (2017). Reclaiming and reshaping life: Patterns of reconstruction after the suicide of a loved one. Qualitative Health Research, 27(7), 994-1005. https://doi.org/10.1177/1049732316637590
Cerel, J., Brown, M. M., Maple, M., Singleton, M., Venne, J. v. d., Moore, M. og Flaherty, C. (2019). How many people are exposed to suicide? not six. Suicide and Life-Threatening Behavior, 49(2), 529-534. https://doi.org/10.1111/sltb.12450
Clapperton, A., Newstead, S., Bugeja, L. og Pirkis, J. (2019). Relative risk of suicide following exposure to recent stressors, Victoria, Australia. Australian and New Zealand Journal of Public Health, 43(3), 254-260. https://doi.org/10.1111/17536405.12886
Entilli, L., Leo, D. D., Aiolli, F., Polato, M., Gaggi, O. og Cipolletta, S. (2021). Social support and help-seeking among suicide bereaved: A study with Italian survivors. OMEGA - Journal of Death and Dying. https://doi.org/10.1177/00302228211024112
Entilli, L., Ross, V., De Leo, D., Cipolletta, S. og Kolves, K. (2021). Experiences of parental suicide-bereavement: A longitudinal qualitative analysis over two years. International Journal of Environmental Research and Public Health, 18(2), 564. https://doi.org/10.3390/ijerph18020564
Feigelman, W., Cerel, J., McIntosh, J. L., Brent, D. og Gutin, N. (2018). Suicide exposures and bereavement among American adults: Evidence from the 2016 General Social Survey. Journal of Affective Disorders, 227, 1-6. https://doi. org/10.1016/j.jad.2017.09.056
Foggin, E., McDonnell, S., Cordingley, L., Kapur, N., Shaw, J. og Chew-Graham, C. A. (2016). GPs’ experiences of dealing with parents bereaved by suicide: A qualitative study. British Journal of General Practice, 66, e737-e746. https://doi.org/10.3399/ bjgp16X686605
Graves, J. M., Mackelprang, J. L., Van Natta, S. E. og Holliday, C. (2018). Suicide prevention training: Policies for health care professionals across the United States as of October 2017. American Journal of Public Health, 108(6), 760-768. https://doi. org/http://dx.doi.org/10.2105/AJPH.2018.304373
Hildur Guðný Ásgeirsdóttir (2019). Suicidal behavior: The role of traumatic life events and macroeconomic fluctuations. Doktorsritgerð í lýðheilsuvísindum við Háskóla Íslands. Opinn aðgangur: https://hdl.handle.net/20.500.11815/1131
Ingibjörg Eva Þórisdóttir, Sigrún Daníelsdóttir og Salbjörg Bjarnadóttir. (2018). Sjálfsvígshugsanir og sjálfsvígstilraunir meðal íslenskra ungmenna: Niðurstöður kannana í framhaldsskólum frá 2000 til 2016. Embætti landlæknis.
Jordan, J. R. (2020). Lessons learned: Forty years of clinical work with suicide loss survivors. Frontiers in Psychology, 11. https://doi.org/10.3389/fpsyg.2020.00766
Katrín Blöndal og Sigríður Halldórsdóttir. (2021). Úrtök og úrtöksaðferðir í eigindlegum rannsóknum. Í Sigríður Halldórsdóttir (ritstjóri), Rannsóknir: Handbók í aðferðafræði (bls. 205-217). Háskólinn á Akureyri.
Kawashima, D. og Kawano, K. (2019). Parental grief after offspring suicide and adaptation to the loss in Japan. OMEGA - Journal of Death and Dying, 79(1), 34-51. https://doi.org/10.1177/0030222817710139
Knopf, A. (2017). Depression/suicide risks for overweight/obese teens with BD. The Brown University Child and Adolescent Behavior Letter, 33(2), 3-4. https://doi. org/10.1002/cbl.30191
Kõlves, K. og De Leo, D. (2016). Adolescent suicide rates between 1990 and 2009: Analysis of age group 15-19 years worldwide. The Journal of Adolescent Health, 58(1), 69-77. https://doi.org/10.1016/j.jadohealth.2015.09.014
Tal, I., Mauro, C., Reynolds, C. F. 3ði, Shear, M. K., Simon, N., Lebowitz, B., Skritskaya, N., Wang, Y., Qiu, X., Iglewicz, A., Glorioso, D., Avanzino, J., Wetherell, J. L., Karp, J. F., Robinaugh, D. og Zisook, S.(2017). Complicated grief after suicide bereavement and other causes of death. Death Studies, 41(5), 267-275. doi: https:// doi.org/10.1080/07481187.2016.1265028
Lorant, V., Gelder, R. d., Kapadia, D., Borrell, C., Kalediene, R., Kovács, K., Leinsalu, M., Martikainen, P., Menvielle, G., Regidor, E., Rodríguez-Sanz, M., Wojtyniak, B., Strand, B. H., Bopp, M. og Mackenbach, J. P. (2018). Socioeconomic inequalities in suicide in Europe: The widening gap. The British Journal of Psychiatry, 212(6), 356361. https://doi.org/10.1192/bjp.2017.32
Margrét Hrönn Svavarsdóttir og Sigríður Halldórsdóttir. (2021). Réttmæti og áreiðanleiki í eigindlegum rannsóknum. Í Sigríður Halldórsdóttir (ritstjóri), Rannsóknir: Handbók í aðferðafræði (bls. 219-236). Háskólinn á Akureyri. McLaughlin, C., McGowan, I., Kernohan, G. og O’Neill, S. (2016). The unmet support needs of family members caring for a suicidal person. Journal of Mental Health, 25(3), 212-216. https://doi.org/10.3109/09638237.2015.1101421
Mughal, S., Azhar, Y. og Siddiqui, W. J. (2021). Grief reaction. StatPearls. StatPearls Publishing. http://www.ncbi.nlm.nih.gov/books/NBK507832/
Murphy, S. L., Xu, J., Kochanek, K. D., Arias, E. og Tejada-Vera, B. (2021). Deaths: Final data for 2018. National Vital Statistics Reports: From the Centers for Disease Control and Prevention, National Center for Health Statistics, National Vital Statistics System, 69(13), 1-83. https://www.cdc.gov/nchs/data/nvsr/nvsr69/nvsr69-13-508.pdf
Nic an Fhailí, M, Flynn, N. og Dowling, S. (2016). Experiences of suicide bereavement: A qualitative study exploring the role of the GP. British Journal of General Practice, 66(643), e92-e98. https://doi.org/10.3399/bjgp16X683413
Olfson, M., Wall, M., Wang, S., Crystal, S., Brigde, J. A., Liu, S. og Blanco, C. (2018). Suicide after deliberate self-harm in adolescents and young adults. Pediatrics, 141(4). https://doi.org/10.1542/peds.2017-3517
Oppong, A. K., Kugbey, N., Osafo, J., Quarshie, E. N. og Sarfo, J. O. (2017). The prevalence and correlates of suicidal behaviours (ideation, plan and attempt) among adolescents in senior high schools in Ghana. SSM - Population Health, 3, 427-434. https://doi.org/10.1016/j.ssmph.2017.05.005
Owusu-Ansah, F. E., Addae, A. A., Peasah, B. O., Asante, K. O. og Osafo, J. (2020). Suicide among university students: Prevalence, risks and protective factors. Health Psychology and Behavioral Medicine, 8(1), 220-233. https://doi.org/10.1080/216428 50.2020.1766978
Pitman, A. L., Rantell, K., Moran, P., Sireling, L., Marston, L., King, M. og Osborn, D. (2017). Support received after bereavement by suicide and other sudden deaths: A cross-sectional UK study of 3432 young bereaved adults. BMJ Open, 7. https://doi. org/10.1136/bmjopen-2016-014487
Pitman, A. L., De Souza, T., Putri, A. K., Stevenson, F., King, M., Osborn, D. og Morant, N. (2018). Support needs and experiences of people bereaved by suicide: Qualitative findings from a cross-sectional British study of bereaved young adults. International Journal of Environmental Research and Public Health, 15(4), 666. https://doi.org/10.3390/ijerph15040666
Raitio, K., Kaunonen, M., og Aho, A. L. (2015). Evaluating a bereavement follow-up intervention for grieving mothers after the death of a child. Scandinavian Journal of Caring Sciences, 29(3), 510-520. https://doi.org/10.1111/scs.12183
Roh, B., Jung, E. H. og Hong, H. J. (2018). A comparative study of suicide rates among 10–19-year-olds in 29 OECD countries. Psychiatry Investigation, 15(4), 376383. https://doi.org/10.30773/pi.2017.08.02
Shields, C., Russo, K. og Kavanagh, M. (2019). Angels of courage: The experiences of mothers who have been bereaved by suicide. OMEGA - Journal of Death and Dying, 80(2), 175-201. https://doi.org/10.1177/0030222817725180
Sigríður Halldórsdóttir. (2021). Fyrirbærafræði sem rannsóknaraðferð. Í Sigríður Halldórsdóttir (ritstjóri), Rannsóknir: Handbók í aðferðafræði (bls. 255-275). Háskólinn á Akureyri.
Spillane, A., Larkin, C., Corcoran, P., Matvienko-Sikar, K., Riordan, F. og Arensman, E. (2017). Physical and psychosomatic health outcomes in people bereaved by suicide compared to people bereaved by other modes of death: A systematic review. BMC Public Health, 17. https://doi.org/10.1186/s12889-017-4930-3
Tal, I., Mauro, C., Reynolds, C. F., Shear, M. K., Simon, N., Lebowitz, B., Skritskaya, N., Wang, Y., Qiu, X., Iglewicz, A., Glorioso, D., Avanzino, J., Wetherell, J. L., Karp, J. F., Robinaugh, D. og Zisook, S. (2017). Complicated grief after suicide bereavement and other causes of death. Death Studies, 41(5), 267-275. https://doi.org/10.1080/0 7481187.2016.1265028
Turecki, G. og Brent, D. A. (2016). Suicide and suicidal behaviour. Lancet, 387(10024), 1227-1239. https://doi.org/10.1016/S0140-6736(15)00234-2
Wagner, B., Hofmann, L. og Grafiadeli, R. (2021). The relationship between guilt, depression, prolonged grief, and posttraumatic stress symptoms after suicide bereavement. Journal of Clinical Psychology, 1-14. https://doi.org/10.1002/ jclp.23192
Wainwright, V., Cordingley, L., Chew-Graham, C. A., Kapur, N., Shaw, J., Smith, S., McGale, B. og McDonnell, S. (2020). Experiences of support from primary care and perceived needs of parents bereaved by suicide: A qualitative study. British Journal of General Practice, 70(691), e102-e110. https://doi.org/10.3399/bjgp20X707849
Walker, R. S. (2017). After suicide: Coming together in kindness and support. Death Studies, 41(10), 635-638. https://doi.org/10.1080/07481187.2017.1335549
Wilhelm Norðfjörð. (2001). Sjálfsvíg ungs fólks á íslandi: Samanburður á sjálfsvígum á Austurlandi og höfuðborgarsvæði 1984–1991. Landlæknisembættið. https://www. landlaeknir.is/servlet/file/store93/item2774/2785.pdf.
45 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024

Hæfni hjúkrunarfæðinemenda á lokaári og ári eftir útskrift, námsumhverfi og áhrif þess á hæfnina: Lýsandi ferilrannsókn
doi: 10.33112/th.100.1.7
ÚTDRÁTTUR
Tilgangur
Tilgangur rannsóknarinnar er að kanna almenna hæfni, siðferðilega hæfni og siðferðisstyrk í hjúkrun meðal íslenskra hjúkrunarfræðinemenda á lokaári og ári eftir útskrift. Jafnframt að lýsa mati þeirra á námsumhverfi sínu, meðal annars líðan í klínísku námi og hæfni hjúkrunarkennara auk þess að skoða samband þessara þátta.
Aðferð
Rannsóknin var lýsandi ferilrannsókn og var gagna aflað rafrænt hjá hjúkrunarfræðinemendum (N=117) á Íslandi sem útskrifuðust árið 2019. Notað var matstækið Nurse Competence Scale (IS-NCS) sem inniheldur 73 atriði og skiptist í sjö hæfniþætti (umönnunarhlutverk, kennsluog leiðbeinendahlutverk, greiningarhlutverk, stjórnun í aðstæðum, hjúkrunaríhlutanir, tryggingu gæða og starfshlutverk). Hæfni var mæld á kvarða 0 (mjög lítil hæfni) til 100 (mjög mikil hæfni) fyrir hvert atriði. Siðferðisstyrkur við hjúkrun var mældur á kvarða 0 (lítill) til 100 (mikill). Námsumhverfi var mælt með matstækjunum Clinical Learning Environment Supervision and Nurse Teacher Scale og Tool for Evaluation of Requirments of Nurse Educator, auk fleiri spurninga. Gögn voru greind með lýsandi tölfræði og ályktunartölfræði.
Niðurstöður
Svörun hjúkrunarfræðinemenda var 55% (n=64) og 59% (n=33) ári eftir útskrift. Ekki var marktækur munur á sjálfmetinni hæfni milli mælinga. Í námi var meðalhæfnin 69,1 (sf=11,5), mest í greiningarhlutverki (M=75,6) og minnst í kennslu- og leiðbeinendahlutverki (M=66,3). Ári eftir útskrift mældist meðalhæfni 68,5 (sf=12,3), mest í umönnunarhlutverki (M=78,2) og minnst í tryggingu gæða (M=63,9). Meðaltal sjálfmetins siðferðisstyrks við hjúkrun var ágætt (M frá 69,3 til 76,0). Almennt mátu nemendur námsumhverfi gott og voru ánægðir með fræðilegt og klínískt nám. Marktæk jákvæð fylgni var á milli heildarkvarða og flestra undirkvarða IS-NCS við sjálfmetinn siðferðisstyrk við hjúkrun.
Ályktun
Niðurstöður sýna að námsumhverfi stuðlar að góðri hæfni að mati hjúkrunarfræðinga og að nemendur meta námsumhverfi sitt og eigin hæfni við útskrift og ári síðar góða. Einnig má álykta að námið ýti undir siðferðilegan undirbúning meðan á námi stendur og eftir að því lýkur.
Lykilorð
Hjúkrunarfræðinemendur, hæfni, hjúkrunarnám, siðferðisstyrkur, námsumhverfi.
HAGNÝTING RANNSÓKNARNIÐURSTAÐNA
Nýjungar: Hæfni íslenskra hjúkrunarfræðinemenda á lokaári og ári eftir útskrift hefur ekki verið könnuð áður.
Hagnýting: Mikilvægt er að þekkja mat nemenda og nýútskrifaðra hjúkrunarfræðinga á eigin hæfni til að geta þróað námið út frá mati þeirra.
Þekking: Nemendur og nýútskrifaðir hjúkrunarfræðingar meta hæfni sína minni en hjúkrunarfræðingar með lengri starfsreynslu; trygging gæða er sú hæfni sem allar íslenskar rannsóknir hafa sýnt að hjúkrunarfræðingar og nemendur meta minnsta hjá sér.
Áhrif á störf hjúkrunarfræðinga: Skoða þarf vel hæfniþætti sem hjúkrunarfræðingar meta lélega hjá sér og skoða störf og starfsþróun hjúkrunarfræðinga byggt á því.
Ritrýnd grein | Peer review
Höfundar
HERDÍS SVEINSDÓTTIR
Hjúkrunar og ljósmóðurfræðideild, Háskóla Íslands, Landspítala
MARGRÉT HRÖNN SVAVARSDÓTTIR
Hjúkrunarfræðideild Háskólans á Akureyri
KATRÍN BLÖNDAL
Hjúkrunar- og ljósmóðurfræðideild, Háskóla Íslands, Landspítala
HRUND S. THORSTEINSSON
Hjúkrunar- og ljósmóðurfræðideild, Háskóla Íslands, Landspítala
BRYNJA INGADÓTTIR
Hjúkrunar- og ljósmóðurfræðideild Háskóla Íslands
ProComp-rannsóknahópurinn Professional Competence in Nursing | Nursing Science Research Programmes (utu.fi)
Hæfni hjúkrunarfræðinemenda á lokaári og ári eftir útskrift, námsumhverfi og áhrif þess á hæfnina: Lýsandi ferilrannsókn
INNGANGUR
Hæfni og fagleg þróun hjúkrunarfræðinga hefur verið til skoðunar á heimsvísu á undanförnum árum. Áherslan hefur að mestu verið á hæfni hjúkrunarfræðinga, enda er hæfni í starfi nauðsynleg til að tryggja gæði þjónustu og örugga og siðlega umönnun (Flinkman o.fl., 2017). Hæfni hjúkrunarfræðinga byggir á grunnnámi þó sí- og endurmenntun skipti sköpum í þróun heilbrigðisgreina. Breytingar í samfélagi og atvinnulífi kalla jafnframt á framþróun og nýjar áherslur í kennslu í háskólanámi (European Commission, 2017a). Þá hefur COVID-19 faraldurinn, aukin vitund um frekari heimsfaraldra, umhverfisáhætta eins og loftslagsbreytingar, fjölgun tæknilausna, auk langlífis og fjölgunar langvinnra sjúkdóma haft þau áhrif að heilbrigðisþjónusta og nám heilbrigðisstétta þarf að vera í sífelldri endurskoðun (Alvarez-Nieto o.fl., 2018; European Commission, 2017b). Kennsla hjúkrunarfræðinemenda ásamt skipulagningu og innihaldi náms þeirra skiptir sköpum við þær öru samfélagslegu breytingar sem heimurinn býr við nú.
Bologna-yfirlýsingin frá árinu 1999 hafði áhrif á skipulag hjúkrunarnáms í Evrópu. Meginstoð yfirlýsingarinnar var samvinna og gæðatrygging menntunar, að koma á samevrópsku háskólasvæði, koma á og skipuleggja gæðaeftirlit innan háskóla og efla sameiginlegan vinnumarkað. Í kjölfar yfirlýsingarinnar hófst Bologna-ferlið sem hafði þau áhrif að menntun varð nemendamiðaðri; áhersla var lögð á það sem er lært í stað þess sem er kennt. Jafnframt varð menntunin hæfnimiðuð. Þá fá allir nemendur skírteinisviðauka við útskrift með kerfisbundinni lýsingu á prófgráðum og námi og áhersla er lögð á þekkingu, hæfni og færni sem nemendur eiga að búa yfir við námslok.
Hjúkrunarfræðinám hérlendis fer fram við Háskólann á Akureyri (HA) og Háskóla Íslands (HÍ) og skal uppfylla skilyrði tilskipunar 2005/36/EB og 2013/55/EU um viðurkenningu á faglegri menntun og hæfi (tilskipanir 2005/36/EC og 2013/55/EU) og þar er að finna lýsingu á lágmarkshæfni hjúkrunarfræðinemenda við útskrift (sjá töflu 1). Ekki er gerð krafa um sameiginleg hæfniviðmið fyrir hjúkrunarnám í Evrópu umfram að þau uppfylli lágmarkshæfnina. Tafla 2 sýnir heildarhæfniviðmið sem nemendur í hjúkrunarfræði við HÍ og HA eiga að hafa náð við útskrift. Heildarhæfniviðmiðin skulu hríslast niður í öll námskeið námsleiðarinnar þannig að hæfniviðmið námskeiða eiga að endurspegla heildarhæfniviðmið námsleiðarinnar. Í tilskipun 2005/36/EC segir meðal annars um klínískt nám að það skuli fara fram á sjúkrahúsum, í heilsugæslu eða á öðrum vettvangi á ábyrgð hjúkrunarfræðinga, í samvinnu við og með aðstoð annarra hæfra hjúkrunarfræðinga. Þá segir að klínísk reynsla ætti að vera valin með tilliti til þjálfunargildis hennar og vera undir eftirliti hæfra hjúkrunarfræðinga þar sem fjöldi hæfra starfsmanna og tækjabúnaðar hentar fyrir hjúkrun sjúklinga. Ekki er fjallað um hver hæfni klínískra hjúkrunarfræðikennara ætti að vera umfram það að hafa hjúkrunarfræðipróf. Á Íslandi er stefna háskólanna að deildarkennarar þ.e. klínískir kennarar á deild hafi B.S.-gráðu og að lágmarki tveggja ára starfsreynslu sem hjúkrunarfræðingar og sérfræðikennarar hafi M.S.-gráðu. Námið er skipulagt af akademískum kennurum (lektor, dósent, prófessor) þar sem doktorspróf er krafa.
47 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Tafla 1. Lágmarkshæfni sem hjúkrunarfræðinemendur skulu búa yfir við útskrift samkvæmt Evróputilskipan 2013/55/EU
Formlegur vitnisburður um menntun og hæfi til að starfa sem hjúkrunarfræðingur í almennri hjúkrun skal færa sönnur á því að hlutaðeigandi fagaðili sé fær um að sinna eftirtöldum hæfniþáttum óháð því hvort menntunin hefur farið fram í háskóla, stofnun á sambærilegu æðra námsstigi, starfsmenntaskóla eða starfsmenntabraut í hjúkrun.
A. Hæfni til að framkvæma sjálfstæða greiningu á hjúkrunarþörf með því að beita gildandi fræðilegri og klínískri þekkingu sem og að gera áætlanir, skipuleggja og stjórna hjúkrun sjúklinga á grundvelli þeirrar þekkingar og færni sem aflað hefur verið skv. liðum (a), (b) og (c) í 6. málsgrein.
B. Hæfni til að vinna með aðilum annarra starfsstétta innan heilbrigðiskerfisins, þ.m.t. sinna verklegri þjálfun heilbrigðisstarfsfólks á grundvelli þeirrar þekkingar og færni sem aflað hefur verið skv. liðum (d) og (e) í 6. málsgrein.
C. Hæfni til að gera einstaklingum, fjölskyldum og hópum kleift að leggja stund á heilbrigt líferni og sjálfsumönnun á grundvelli þeirrar þekkingar og færni sem aflað hefur verið skv. liðum (a) og (b) í 6. málsgrein.
D. Hæfni til að hafa frumkvæði að aðgerðum sem stuðla að verndun lífs, sem og grípa til aðgerða í kjölfar hættuástands og stóráfalla.
E. Hæfni til að veita einstaklingum sem þurfa á umönnun að halda og aðstandendum þeirra sjálfstæða ráðgjöf, fræðslu og stuðning.
F. Hæfni til að tryggja og meta gæði hjúkrunar.
G. Hæfni til skilvirkra og faglegra samskipta og samstarfs við aðila annarra starfsstétta innan heilbrigðiskerfisins.
H. Hæfni til að greina gæði hjúkrunar í þeim tilgangi að bæta eigin fagmennsku sem almennur hjúkrunarfræðingur.
Heimild: https://eur-lex.europa.eu/LexUriServ/LexUriServ. do?uri=OJ:L:2013:354:0132:0170:en:PDF. Directive 2013/55/EU of the European Parliament and of the Council of 20 November 2013 amending Directive 2005/36/EC on the recognition of professional qualifications and Regulation (EU) No 1024/2012 on administrative cooperation through the Internal Market Information System.
Hæfni er flókið fyrirbæri og felur í sér færni, þekkingu, hegðun og ákveðna eiginleika sem nauðsynlegir eru til almennra starfa (Spencer og Spencer, 1993). Alþjóðaheilbrigðisstofnunin (WHO, 2016) hefur skilgreint kjarnahæfni hjúkrunarkennara sem hæfni í klínísku hjúkrunarstarfi, kennslufræði, samskiptum, samstarfi, eftirliti og mati, stjórnun og stafrænni tækni. Þá þurfa þeir að hafa þekkingu á kenningum um nám og kennslu, á námsskrárgerð og innleiðingu námsskrár, reynslu af rannsóknum og búa yfir siðlegum grunngildum og fagmennsku.
Áhyggjum af skorti á menntuðum hjúkrunarkennurum hefur verið lýst (Ryan og McAllister, 2021) og sá skortur jafnvel talinn takmarkandi þáttur í fjölgun hjúkrunarfræðinga (American Association of Colleges of Nursing [AACN], 2022). Klínískir kennarar hafa iðulega enga formlega menntun eða þjálfun í klínískri leiðsögn (Ryan og McAllister, 2021). Rannsóknir á hæfni þeirra eru fátíðar. Meðan sumar rannsóknir sýna að klínískir kennarar upplifa óöryggi og takmarkaða hæfni í hlutverki sínu (Ryan og McAllister, 2021) sýna aðrar að þeir meta hæfni sína til að leiðbeina nemendum góða eða mjög góða (Kaarlela o.fl., 2022; Salminen o.fl., 2013). Nemendur hafa einnig metið hæfni kennara sinna góða en þó minni en kennararnir gera sjálfir (Salminen o.fl., 2013). Samanburður á mati hjúkrunarfræðinemenda í sex Evrópulöndum sýndi að nemendur frá Íslandi og Írlandi mátu hæfni kennara sinna hærri en nemendur frá Finnlandi, Þýskalandi, Litháen og Spáni (Salminen o.fl., 2021).
Klínísk hæfni nemenda í hjúkrunarfræði við útskrift hefur verið til skoðunar undanfarið. Ljóst er að fjölmargir þættir hafa áhrif á hvort nemendur nái þeim hæfniviðmiðum sem sett hafa verið fyrir nám þeirra; má þar nefna námsumhverfi, námstækifæri í klínísku námi, leiðsögn og fleira. Ýmsum erfiðleikum er bundið að meta klíníska hæfni á vettvangi, þar sem viðvera kennara/matsaðila
getur aukið streitu nemanda, klínískur vettvangur nemenda er mismunandi sem gerir endanlegt mat á hæfni erfitt (Immonen o.fl., 2019). Litlar upplýsingar liggja fyrir hér á landi um hvaða áhrif námsumhverfi nemenda s.s. aðstæður á deild og hæfni klínískra kennara hafa á hæfni hjúkrunarnemenda. Því er mikilvægt að rýna nánar í þá þætti.
Því hafa rannsakendur látið nemendur sjálfa meta hæfni sína. Evrópskir útskriftarnemendur hafa almennt metið hæfni sína sem fremur góða (Forsman o.fl., 2020; Kajander-Unkuri o.fl., 2021; Kiekkas o.fl., 2019). Mismunandi er þó eftir löndum hversu mikla þeir meta hæfni sína á mismunandi hæfniþáttum (Kajander-Unkuri o.fl., 2021). Algengast er að mat á hæfni nemenda á klínískum vettvangi horfi til klínískrar færni, samskipta, siðfræðilegra ákvarðana, samvinnu og gagnrýninnar hugsunar (Immonen o.fl., 2019).
Heilbrigðisþjónusta er í eðli sínu siðferðileg eins og endurspeglast í siðareglum heilbrigðisstétta. Í siðareglum hjúkrunarfræðinga segir: „Hjúkrunarfræðingur er málsvari skjólstæðings og stendur vörð um reisn hans og rétt og stuðlar að því að komið sé fram af virðingu og heiðarleika. Hjúkrunarfræðingur stendur vörð um sjálfsákvörðunarrétt skjólstæðings og rétt til bestu mögulegrar þjónustu á hverjum tíma“ (Siðaráð Félags íslenskra hjúkrunarfræðinga, 2015, 2. grein Hjúkrunarfræðingur og skjólstæðingur). Siðferðisstyrkur (e. moral courage) er hæfni hjúkrunarfræðingsins til þess að rökstyðja og verja siðareglur hjúkrunarfræðinga og breyta í samræmi við þær, þrátt fyrir að það geti haft fyrirsjáanlegar eða raunverulegar neikvæðar afleiðingar í för með sér. Siðferðisnæmi (e. moral sensitivity) er geta til að koma auga á aðstæður er varða siðferði og er það forsenda siðferðisstyrks (Koskinen o.fl., 2021). Siðferðisstyrkur leiðir af sér persónulegan og faglegan þroska, valdeflingu og yfirvegun sem birtist sem fagmennska í hjúkrun og styður við frama hjúkrunarfræðinga, fagþróun og vinnuumhverfi (Koskinen o.fl., 2021). Siðferðisstyrkur íslenskra hjúkrunarfræðinemenda hefur ekki verið kannaður áður en færa má rök fyrir því að hann verði til með samspili náms og klínískrar reynslu. Sú reynsla fæst bæði með því að starfa við hjúkrun en mjög algengt er að nemendur starfi við aðhlynningu samhliða hjúkrunarnáminu auk þess sem þeir öðlast reynslu í klíníska náminu. Áhersla er lögð á kennslu í siðfræði og álitamálum sem snerta siðferðisstyrk í hjúkrunarnáminu, jafnt í sérnámskeiðum, auk þess sem því er fléttað inn í kennsluna víða.
Rannsóknin sem hér er greint frá er hluti af stærri rannsókn (ProComp-Nurse) sem fór fram í sex Evrópulöndum: Íslandi, Finnlandi, Þýskalandi, Írlandi, Litháen og á Spáni. Meginmarkmið hennar er að skoða og bera saman á milli landa hæfni útskriftarnemenda í hjúkrun og aftur ári eftir útskrift. Í þessari úrvinnslu er hæfni íslensku nemendanna skoðuð ítarlega. Markmið greiningarinnar sem hér er sett fram eru að:
a) Lýsa sjálfmetinni hæfni ásamt siðferðilegri hæfni og siðferðisstyrk íslenskra hjúkrunarfræðinemenda í síðustu klínísku námsdvöl og ári eftir útskrift.
b) Lýsa mati íslenskra hjúkrunarfræðinemenda í síðustu klínísku námsdvöl á námsumhverfi sínu.
c) Skoða samband hæfni íslenskra hjúkrunarfræðinemenda í síðustu klínísku námsdvöl við bakgrunn, siðferðilega hæfni, siðferðisstyrk og námsumhverfi. Hæfni
48 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
hjúkrunarfræðinemenda
lokaári og ári eftir útskrift
á
Tafla 2. Hæfniviðmið B.S.-náms í hjúkrunarfræði við Háskóla Íslands og Háskólann á Akureyri
Hæfniviðmið hjúkrunarfræðináms við Háskóla Íslands Hæfniviðmið hjúkrunarfræðináms við Háskólann á Akureyri Þekking
Að loknu námi:
1.1 getur nemandi gert grein fyrir margbreytileika mannsins, heilsu og sjúkdómum og samspili umhverfis, menningar, náttúru og manns í hnattrænu samhengi.
1.2 getur nemandi lýst grundvallar kenningum og hugtökum hjúkrunarfræðinnar, siðareglum hjúkrunarfræðinga og hlutverki hjúkrunarfræðinga í heilbrigðisþjónustu.
1.3 hefur nemandi tileinkað sér almenna þekkingu í grunngreinum hugvísinda, sálar- og félagsfræði og líf- og heilbrigðisvísinda sem hjúkrunarfræði byggir á.
1.4 hefur nemandi öðlast innsýn í hvernig tækni og nýsköpun getur nýst til að bæta gæði hjúkrunar.
1.5 hefur nemandi þekkingu á mikilvægi þess að tileinka sér nákvæm og vönduð vinnubrögð til að tryggja eigið öryggi sem og sjúklinga.
1.6 hefur nemandi tileinkað sér fræðileg vinnubrögð og gagnreynda hjúkrunarþekkingu, auk skilnings á aðferða- og tölfræði.
Að loknu námi getur nemandi:
2.1 greint hjúkrunarþarfir sjúklings, lagt fram rökstudda áætlun um hjúkrunarmeðferðir, séð til þess að þær séu framkvæmdar og árangur þeirra metinn.
2.2 beitt gagnreyndri hjúkrun sem felur í sér að finna, meta á gagnrýninn hátt og nýta í klínískum tilgangi, töluleg gögn, rannsóknaniðurstöður og klínískar leiðbeiningar.
2.3 leitt og stjórnað hjúkrun einstakra sjúklinga og sjúklingahópa á áranguríkan hátt í samstarfi við aðra innan hjúkrunar og þverfaglega.
2.4 notað helstu tækni og tæki sem notuð eru af hjúkrunarfræðingum við greiningu og meðferð.
2.5 beitt gagnrýnni og skapandi hugsun sem leitt getur til nýjunga og umbóta í hjúkrun sjúklinga.
Að loknu námi skal nemandi:
• hafa víðtæka þekkingu og skilning á manninum, heilbrigðum og sjúkum og þekkja mikilvægi heildrænnar hjúkrunar einstaklinga, fjölskyldu og samfélags.
• þekkja uppbyggingu og stjórnskipulag heilbrigðisþjónustunnar, notkun hennar, þýðingu og mat á árangri.
• þekkja leiðir til þess að rækta sjálfan sig sem persónu og hjúkrunarfræðing.
• hafa vitneskju um nýjustu þekkingu innan hjúkrunarfræði og vera meðvitaður um mikilvægi rannsókna.
• þekkja undirstöðuatriði leitar-og upplýsingatækni.
Leikni
Að loknu námi skal nemandi:
• vera fær um öguð og nákvæm vinnubrögð.
• geta lagt sjálfstætt mat á ástand, þarfir og viðbrögð skjólstæðinga og tekið rökstuddar, klínískar ákvarðanir byggðar á fræðilegri þekkingu.
• vera fær um að setja markmið, meta fræðsluþarfir, fræða einstaklinga og hópa og meta árangur fræðslu.
• geta greint hvenær þörf er á upplýsingum og hafa færni til að finna þær, meta áreiðanleika þeirra og nýta á viðeigandi hátt.
• geta notað viðeigandi tækja-tækni-og hugbúnað í námi og starfi.
• geta nýtt sér viðurkennd gagnasöfn og upplýsingalindir á heilbrigðisvísindasviði.
2.6 beitt fræðilegum vinnubrögðum þar sem honum tekst að greina afmarkað viðfangsefni hjúkrunar, afla gildra heimilda um það, greina þær og nýta og leggja fram gagnrýna samantekt um efnið.
Að loknu námi:
3.1 getur nemandi sett fram hjúkrunaráætlun og veitt gagnreynda hjúkrun á öruggan og árangursríkan hátt, sjálfstætt og í samvinnu við aðra.
• geta skráð hjúkrun á kerfisbundinn hátt eftir ákveðnum flokkunarkerfum og fylgt henni eftir.
• geta ígrundað á gagnrýninn máta eigin verk og viðbrögð.
Hæfni
Að loknu námi skal nemandi:
• vera fær um að styrkja og vera talsmaður skjólstæðinga sinna og aðstandenda þeirra.
3.2 getur nemandi skipulagt, forgangsraðað og stjórnað hjúkrun með siðferðilegri, hnattrænni, menningarnæmri og sjálfbærri nálgun.
3.3 hefur nemandi tileinkað sér fagvitund á sviði hjúkrunar, sem birtist í hlutverki hans sem forsvarsmaður sjúklings og talsmaður hjúkrunar í þverfaglegu samstarfi.
3.4 getur nemandi tekið virkan þátt í þróun hjúkrunar í samfélaginu, uppbyggingu heilbrigðisþjónustunnar, stefnumótun heilbrigðisyfirvalda og þróun fagfélaga í hjúkrun.
3.5 getur nemandi tileinkað sér nýja þekkingu og aðferðafræði til eigin starfsþróunar, leiðsagnar nemenda og samstarfsfólks, og þróunar hjúkrunar.
3.6 getur nemandi tekið virkan þátt í rannsókna- og þróunarverkefnum, innleiðingu nýjunga og umbótastarfi á sviði heilbrigðisþjónustu.
• hafa þróað með sér sjálfsöryggi, sjálfstæði, innsæi, heilbrigða dómgreind, rökvísi, víðsýni og meðvitund um eigin viðhorf, styrkleika og veikleika.
• vera fær um að byggja starf sitt á gagnreyndri þekkingu.
• hafa þróað með sér hæfni og sjálfstæð vinnubrögð fyrir frekara nám innan fræðigreinar.
• geta tekið virkan þátt í þverfaglegu samstarfi, miðlað reynslu sinni, hugmyndum sínum og kunnáttu og leitt, skipulagt og stjórnað verkhópum innan hjúkrunar.
• vera fær um að túlka og kynna fræðileg atriði og rannsóknaniðurstöður í hjúkrunarfræði og tengdum fræðigreinum.
• vera fær um að taka siðferðislega ábyrgð og eiga í eflandi samskiptum.
Heimildir: Kennsluskrá Háskóla Íslands fyrir kennsluárið 2022–2023 (https://ugla.hi.is/kennsluskra/index.php?tab=nam&chapter=namsleid&id=820256_20226&kennsluar=2022# Mmarkmid) og Náms og kennsluskrá Háskólans á Akureyri 2022 – 2023 (https://ugla.unak.is/kennsluskra/index.php?tab=nam&chapter=namsleid&id=640050_20226 &kennsluar=2022#Mmarkmid)
AÐFERÐ
Rannsóknarsnið
Rannsóknin var lýsandi ferilrannsókn og var gögnum safnað frá 15.11.2018 til 21.03.2019 og ári síðar eða 30.11.2019 til 30.04.2020.
Úrtak og gagnasöfnun
Öllum hjúkrunarfræðinemendum (N=117) við HÍ og HA sem útskrifuðust vorið 2019 var boðin þátttaka þegar þeir voru í síðustu námsdvöl á sjúkradeild, þeim sem svöruðu var boðin þátttaka aftur ári eftir útskrift. Gagna frá nemendum var aflað rafrænt með forritinu RedCap og voru netföng fengin hjá deildarskrifstofum háskóladeildanna. Tvær áminningar voru sendar þeim sem ekki svöruðu.
Mælitæki Almenn hæfni
Hæfni var metin með matstækinu Hæfni hjúkrunarfræðinga (IS-NCS- e. Nurse Competence Scale (NCS)) (Meretoja o.fl., 2004).
Það skiptist í 7 hæfniþætti (alls 73 atriði): umönnunarhlutverk (7 atriði), kennslu- og leiðbeinandahlutverk (16 atriði), greiningarhlutverk (7 atriði), stjórnun í aðstæðum (8 atriði), hjúkrunaríhlutanir (10 atriði), trygging gæða (6 atriði) og starfshlutverk (19 atriði). Hæfnin er metin á 10 cm sjónmatskvarða sem merktur er á sitt hvorum enda með 0 (=mjög lítil hæfni) og 100 (=mjög mikil hæfni) (Meretoja o.fl., 2004). Gildi <25 flokkast sem léleg hæfni, 26 til 50 sem frekar góð hæfni, 51 til 75 sem góð hæfni og 76-100 sem mjög mikil hæfni. Próffræðilegir eiginleikar NCS hafa reynst fullnægjandi (Flinkman o.fl., 2017; Meretoja o.fl., 2004). IS-NCS hefur verið notað í þremur rannsóknum hérlendis og innri áreiðanleiki heildarlista og undirlista var á bilinu 0,72-0,98. Nánari lýsingu á þýðingu og hæfniþáttum er að finna þar (Dóra Björnsdóttir, 2015; Íris Kristjánsdóttir og Herdís Sveinsdóttir, 2018; Brynja Ingadóttir o.fl., 2019).
Siðferðisstyrkur
Siðferðisstyrkur var metinn með þrem spurningum sem fengnar voru úr mælitækinu the Nurses’ Moral Courage Scale (Numminen
49 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
o.fl., 2019). Fyrst voru nemendurnir beðnir um að leggja mat á siðferðisstyrk sinn út frá eftirfarandi lýsingu „Siðferðisstyrkur er hæfni hjúkrunarfræðingsins til þess að rökstyðja og verja siðareglur hjúkrunarfræðinga og breyta í samræmi við þær þrátt fyrir að það geti haft fyrirsjáanlegar eða raunverulegar neikvæðar afleiðingar í för með sér“. Svarað var á sjónmatskvarða (VAS) frá 0-100 þar sem 0=ég sýni aldrei siðferðisstyrk þótt aðstæður við hjúkrun krefjist þess og 100=ég sýni alltaf siðferðisstyrk þegar aðstæður við hjúkrun krefjast þess. Þá voru nemendur beðnir um að svara spurningunum: „Hversu örugg(ur) myndir þú segja, að þú sért við að hjúkra sjúklingum í samræmi við siðareglur hjúkrunarfræðinga?“ og „Hversu örugg(ur) myndir þú segja, að þú sért við að hjúkra sjúklingum með ólíkan menningarlegan bakgrunn?“ Svarmöguleikar á VAS frá 0-100 voru frá 0=ég er alls ekki örugg(ur) 100=ég er mjög örugg(ur).
Námsumhverfi
Breytt útgáfa kvarðans um umsjón með klínísku námsumhverfi (e. Clinical Learning Environment Supervision and Nurse Teacher Scale (CLES-T), (Saarikoski o.fl., 2008) var notuð í fyrsta skipti til að meta námsumhverfi nemenda. Upprunalega kvarðanum var breytt að höfðu samráði við höfund kvarðans til að gera hann hentugri fyrir okkar rannsókn (Strandell-Laine o.fl., 2022). Kvarðinn skiptist í fimm undirkvarða og eru fjórir þeirra notaðir í þessari rannsókn (alls 25 staðhæfingar): námsumhverfi (9 staðhæfingar), stjórnunarhættir deildarstjóra (4 staðhæfingar), hjúkrun á deild (4 staðhæfingar) og samskipti við klínískan kennara (8 staðhæfingar). Svarmöguleikar voru á fimm þrepa Likert-kvarða; 1=algerlega ósammála, 2=frekar ósammála, 3=hvorki sammála né ósammála, 4=frekar sammála, 5=algerlega sammála. Fleiri stig benda til betra kennslufræðilegs umhverfis, betri stjórnunarhátta deildarstjóra, betri hjúkrunar á deildinni og innihaldsríkari samskipta við klínískan kennara. CLES var upphaflega þýddur úr ensku, bakþýddur og forprófaður meðal 84, 2.-4. árs nemenda í hjúkrunarfræði við Háskólann á Akureyri (Brynja Steinunn Gunnarsdóttir o.fl., 2010). Í þeirri rannsókn reyndist innra réttmæti spurningalistans 0,90 (alfastuðull) sem er sambærilegt og í upprunalegu útgáfu spurningalistans en þar var alfastuðull 0,88 (Saarikoski o.fl., 2008). Í stóru Evrópurannsókninni var alfastuðull breyttu útgáfunnar 0,96 (Strandell-Laine o.fl., 2022).
Sex spurningar lutu að reynslu nemenda af kennurum sem sjá um fræðilega kennslu. Spurningarnar byggja á matstæki sem metur hvaða eiginleikum góðir kennarar þurfa að búa yfir (Tool for Evaluation of Requirments of Nurse Educator (Hæfni hjúkrunarkennara, ERNT)). Í upphaflega mælitækinu var spurt um 20 atriði (Salminen, 2000; Salminen o.fl., 2013) en síðar fækkaði höfundur atriðunum í sex (Salminen o.fl., 2021). Sex-atriða innri áreiðanleiki ERNT hefur reynst ágætur (alfastuðul >0,82) og í úrtaki þessarar rannsóknar 0,84. Fleiri stig benda til að kennarinn sé meira hvetjandi í samskiptum við nemendur.
Fimm spurningar um samstarf kennara og nemenda í klínísku námi mynda kvarðann „Samstarf kennara og nemenda“(SKN). Einvörðungu nemendur sem greindu frá því að þeir hefðu haft ákveðinn klínískan kennara svöruðu spurningunum. Spurningarnar voru þróaðar af Strandell-Laine (2019) og er innri áreiðanleikinn ágætur og í þessari rannsókn 0,82. Fleiri stig benda til betra samstarfs kennara og nemenda.
Nemendur tóku afstöðu til fjögurra fullyrðinga um ánægju með kynningu á deild, eigin vinnu, gæði hjúkrunar og hjúkrunarstarfið í
núverandi námsdvöl. Svarmöguleikar voru 1=algerlega ósammála, 2=nokkuð ósammála, 3=nokkuð sammála, 4=algerlega sammála. Fullyrðingarnar voru notaðar í rannsókn Numminen o.fl., (2016). Þrjár spurningar, hannaðar af rannsóknahópnum, lutu að ánægju með hjúkrunarfræðinámið í heild, fræðilega hlið þess og klíníska námið. Svarmöguleikar voru mjög óánægð(ur)=1, óánægð(ur)=2, ánægð(ur)=3, mjög ánægð(ur)=4.
Bakgrunnsspurningar
Upplýsinga var aflað um aldur, kyn, fyrri reynslu, framtíðaráform (störf erlendis, framhaldsnám, starfsvettvang) og um mat á eigin frammistöðu í námi til þessa (svarmöguleikar: mjög léleg=1, léleg=2, góð=3, frábær=4).
Tölfræðileg úrvinnsla
Tölfræðiúrvinnsla fór fram með tölfræðiforritinu IBM SPSS Statistics (Útgáfu 28). Lýsandi tölfræði var notuð til að lýsa einkennum úrtaksins. Marktæknimörk voru sett við p<0,05. Reiknað var meðaltal, staðalfrávik og spönn fyrir samfelldar breytur og tíðni og hlutföll fyrir flokkabreytur. Fyrir úrvinnslu voru svarmöguleikar spurninga um ánægju með kynningu á deild, vinnu nemandans, gæði hjúkrunar og hjúkrunarstarfið endurflokkaðar þannig að algerlega ósammála/nokkuð ósammála var flokkað saman og nokkuð sammála/algerlega sammála saman. Jafnframt voru svör við spurningum um ánægju með hjúkrunarfræðinám í heild, fræðilegan og klínískan hluta þess endurflokkuð og var mjög óánægð(ur)/óánægð(ur) flokkað saman og ánægð(ur)/mjög ánægð(ur) flokkað saman. Reiknað var meðaltal fyrir heildarlista IS-NCS, fyrir hæfniþættina sjö, fyrir hæfni hjúkrunarkennara (ERNT) og samstarf nemenda og kennara. Munur á meðaltölum IS-NCS-heildarlista og fyrir hæfniþættina sjö frá því í síðustu námsdvöl og ári eftir útskrift var metin með Wilcoxon Signed Rank Test sem skoðar mun á meðaltali háðra hópa, Spearmans-ró var notað til að reikna fylgni IS-NCS heildarlista og hæfniþáttanna sjö við samfelldar breytur og Mann-Whitney U-próf til að skoða mun á meðaltölum IS-NCS-heildarlista og hæfniþáttanna sjö við flokkabreytur.
Siðfræði
Með spurningalistanum fylgdi kynningarbréf um rannsóknina og var litið á skil á listanum sem samþykki fyrir þátttöku. Viðeigandi leyfi fyrir rannsókninni fengust hjá framkvæmdastjóra lækninga og hjúkrunar á Landspítala, Sjúkrahúsinu á Akureyri (14. apríl, 2018), Siðanefnd stjórnsýslurannsókna á Landspítala (7/2018), deildarforseta Hjúkrunar- og ljósmóðurfræðideildar HÍ og sviðsforseta Heilbrigðisvísindasviðs HA.
NIÐURSTÖÐUR
Bakgrunnsbreytur, siðferðileg hæfni og siðferðisstyrkur hjúkrunarnemenda í síðustu námsdvöl Svörun hjúkrunarfræðinemenda var 55% (n=64) og ári eftir útskrift 59% (n=33). Meðalaldur nemendanna var 27,2 ár og voru fjórir þeirra karlkyns. Í síðustu námsdvöl mat meirihlutinn frammistöðu sína í námi góða/frábæra, hafði reynslu af að starfa í heilbrigðisþjónustu, nefndi hjúkrunarfræði sem fyrsta val í háskólanámi og áætlar að fara í framhaldsnám, flestir innan heilbrigðisþjónustu, Af þeim sem áætla að fara í framhaldsnám nefndu 37 klínískt framhaldsnám, tveir stjórnun, einn rannsóknir og sjö annað. Tæpur helmingur er með skýr framtíðaráform hvað varðar starf í hjúkrun (sjá töflu 3). Ekki var neinn munur
50 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Hæfni hjúkrunarfræðinemenda á lokaári og ári eftir útskrift
BAKGRUNNUR
Aldur í árum 61
Kyn (konur)
Metur frammistöðu í námi góða/frábæra (N=48)
Hefur reynslu af að starfa í heilbrigðisþjónustu (N=46)
Hjúkrunarfræði var fyrsta val þegar kom að háskólanámi (N=64)
Áætlar að vinna erlendis að loknu námi (N=64)
Áætlar að fara í framhaldsnám (N=62)
Er með skýr framtíðaráform hvað varðar starf í hjúkrun (N=64)
Hefur aldrei/frekar sjaldan velt fyrir sér að fara í annað nám/starf utan heilbrigðisþjónustu (N=63)
Hefur aldrei/frekar sjaldan velt fyrir sér að fara í annað nám/starf innan heilbrigðisþjónustu (N=63)
Kynningu
Nokkuð
Vinnu
(N=48)
Nokkuð sammála/algerlega sammála
Gæði hjúkrunar (N=48)
Nokkuð sammála/algerlega sammála
Hjúkrunarstarfið (N=48)
Nokkuð sammála/algerlega sammála
60 (93,8)
48 (100)
48 (75)
40 (62,5)
9 (14,1)
47 (75,8)
28 (43,8)
56 (88,9)
37 (58,8)
(89,6)
47 (97,9)
45 (93,8)
46 (95,8) Ánægja með námið
Ánægð(ur)/mjög ánægð(ur) með námið í heild (N=48)
Ánægð(ur)/mjög ánægð(ur) með fræðilegu hliðina á náminu (N=48)
Ánægð(ur)/mjög ánægð(ur) með klíníska námið (N=47)
48 (100)
45 (93,4)
45 (95,7)
*N= fjöldi, M= meðaltal, sf=staðalfrávik; þar sem n nær ekki heildarfjölda vantar svör, ﹠Spurt á kvarða frá 0-100 þar sem 0=Ég sýni aldrei siðferðisstyrk þótt aðstæður við hjúkrun krefjist þess og
100=Ég sýni alltaf siðferðisstyrk þegar aðstæður við hjúkrun krefjast þess, #Spurt á kvarða frá 0-100 þar sem 0=Ég er alls ekki örugg(ur) 100=Ég er mjög örugg(ur), ﹩Einvörðungu þeir sem sögðust hafa ákveðinn klínískan kennara við leiðbeiningar svöruðu spurningunni; svarmöguleikar 1=algerlega ósammála, 2=frekar ósammála, 3=hvorki sammála né ósammála, 4=frekar sammála, 5=algerlega sammála, ##svarmöguleikar 1=gerir mjög illa, 2=gerir illa, 3=gerir vel, 4=gerir mjög vel.
51 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Breytur Hjúkrunarfræðinemendur N (%) N M (sf)* spönn
Tafla 3. Lýsandi niðurstöður fyrir bakgrunnsbreytur, siðferðisstyrk og námsumhverfi hjúkrunarfræðinema í síðustu námsdvöl.
22-44
27,2 (4,9)
SIÐFERÐISSTYRKUR Siðferðisstyrkur﹠ 48 76,0 (17,3) 26-100 Öryggi við að hjúkra í samræmi við siðareglur# 49 75,5 (14,8) 40-100 Öryggi við að hjúkra sjúklingum með ólíkan menningarlegan bakgrunn# 49 69,3 (17,9) 30-97 ÞÆTTIR SEM META NÁMSUMHVERFI CLES-heildarkvarði﹩ 45 4,0 (0,5) 2,9-5,0 CLES – kennslufræðilegt námsumhverfi 47 3,2 (0,5) 1,9-4,1 CLES – stjórnunarhættir deildarstjóra 47 4,0 (0,9) 2,0-5,0 CLES – hjúkrun á deildinni 47 4,0 (0,7) 2,3-5,0 CLES – samskipti við klínískan kennara 47 4,1 (0,6) 2,4-5,0 Hæfni hjúkrunarkennara (ERNT) heildarkvarði*** 48 3,2 (0,4) 2,0-4,0 SPURNINGAR ERNT: HJÚKRUNARKENNARAR hvetja nemendur til þess að samþætta fræði og starf 48 3,2 (0,5) 2,0-4,0 nýta fræðilegt lesefni og rannsóknir vel í klínísku starfi 48 3,2 (0,5) 2,0-4,0 hvetja nemendur ávallt til þess að leita sér nýrrar þekkingar 48 3,3 (0,6) 2,0-4,0 hvetja nemendur til gagnrýninnar hugsunar 48 3,4 (0,5) 2,0-4,0 leiðbeina nemendum svo þeir sýni sjálfstæði 48 3,2 (0,5) 2,0-4,0 leiðbeina nemendum við að þróa hæfni til sjálfstæðrar ákvarðanatöku 48 3,1 (0,4) 2,0-4,0 Samstarf kennara og nemenda (SKN) heildarkvarði## 36 4,0 (0,6) 2,8-5,0 Spurningar SKN: Það var auðvelt að vinna með kennaranum 36 4,2 (0,6) 3,0-5,0 Kennarinn brást fljótt við beiðnum mínum um samvinnu 36 4,2 (0,6) 3,0-5,0 Samstarfið við kennarann varð til þess að ég lærði meira 36 4,1 (0,8) 2,0-5,0 Kennarinn var hjálplegur við að draga úr streitu hjá mér 36 3,5 (1,2) 1,0-5,0 Ég fékk einstaklingsbundnar leiðbeiningar frá kennaranum 36 3,4 (0,8) 2,0-5,0 Í þeirri námsdvöl sem nú er að ljúka var/er ég mjög ánægð(ur) með
á deild (N
=48)
sammála/algerlega sammála 43
mína
á meðaltalssvörum á IS-NCS og undirkvörðum IS-NCS (Mann-Whitney U) út frá aldri, sjálfmetinni frammistöðu, reynslu af heilbrigðisþjónustu, hvort hjúkrun væri fyrsta val, áætlana um framhaldsnám, um annað nám eða starf utan heilbrigðisþjónustu.
Sjálfmetinn siðferðisstyrkur var að meðaltali 76,0 (sf=17,3), öryggi í að fylgja siðareglum 75,5 (sf=14,8) og öryggi í að hjúkra sjúklingum með ólíkan menningarlegan bakgrunn 69,3 (sf=17,9) (tafla 3).
Hæfni hjúkrunarfræðinemenda
Hjúkrunarfræðinemendur mátu heildarhæfni sína að meðaltali 69,1 (sf=11,5) mesta í hæfniþáttunum greiningarhlutverk (M=75,6; sf=14,6) og umönnunarhlutverk (M=75,2; sf=10,6) og minnsta í kennslu- og leiðbeiningahlutverki (M=66,3; sf=15,4). Ári eftir útskrift mátu þeir hæfnina mesta í umönnunarhlutverki (M=78,2; sf=11,0) og minnsta í tryggingu gæða (M=63,9; sf=14,6) (sjá töflu 4). Mat þeirra á eigin heildarhæfni og hæfniþáttum breyttist ekki marktækt á þessu eina ári (Related-Samples Wilcoxon Signed Rank test). Í töflu 5 sést að í síðustu námsdvöl mátu þátttakendur hæfni sína mesta í því að þekkja eigin takmörk, forgangsraða störfum miðað við aðstæður og að greina þarfir sjúklinga fyrir tilfinningalegan stuðning. Minnsta mátu þeir hæfnina í að hafa umsjón með leiðsögn hjúkrunarnemenda á deild, umsjón með aðlögun nýráðinna og að taka þátt í að þróa þverfaglegar verklagsreglur. Ári eftir útskrift mátu þátttakendur hæfnina mesta í að skipuleggja hjúkrun sjúklinga í samræmi við þarfir þeirra, að greina þarfir sjúklinga fyrir tilfinningalegan stuðning og aðlaga hjúkrunaráætlun að þörfum einstaklingsins.
Tafla 4. Mat hjúkrunarfræðinema í síðustu klínísku námsdvöl í hjúkrunarnámi og ári eftir útskrift á eigin hæfni
Hjúkrunarfræðinemendur Hjúkrunarfræðingar ári eftir útskrift
Í heild töldu nemendur hæfni kennara góða, besta í að hvetja til gagnrýninnar hugsunar og þar á eftir við að hvetja nemendur til að leita sér nýrrar þekkingar. Aðspurðir sögðust 36 (55%) nemendur hafa verið úthlutað klínískum kennara sem tók þátt í leiðsögn þeirra. Nemendur voru almennt frekar sammála um að samstarf við kennara hafi verið gott, mest sammála því að auðvelt væri að vinna með kennaranum og að hann brygðist fljótt við beiðnum um samvinnu en síst sammála því að leiðsögnin væri einstaklingsbundin leiðbeining frá kennaranum.
Langflestir nemendur, eða 89,6%-100%, sem svöruðu spurningum um ánægju með námsdvöl og ánægju með námið sjálft voru ánægðir eða mjög ánægðir. Ánægjan var mest með hjúkrunarfræðinámið í heild og minnst með kynningu á deild.
Marktæk fylgni IS-NCS og hæfniþáttanna sjö við bakgrunnsbreytur, siðferðilega hæfni, siðferðisstyrk og námsumhverfisbreytur Í töflu 6 má sjá fylgni (Spearmanʹs rho) heildarkvarða og undirkvarða IS-NCS við aldur, spurningar um siðferðisstyrk, CLES og undirkvarða, ERNT, SKN ásamt marktækri fylgni við staðhæfingar þessara kvarða. Bakgrunnsbreytur, og aðrar námsumhverfisbreytur en þær sem koma fram í töflunni, sýndu ekki marktæka fylgni við hæfnina.
Almennt er fylgnin lág eða meðal (r á bilinu 0,01 til 0,596). Marktæk neikvæð fylgni var á milli aldurs og hæfniþáttanna hjúkrunaríhlutanir og trygging gæða. Marktæk jákvæð fylgni var á milli siðferðisstyrks og öryggis í að hjúkra í samræmi við siðareglur hjúkrunarfræðinga við heildarhæfni og alla hæfniþættina og á milli öryggis í að hjúkra sjúklingum með ólíkan menningarbakgrunn við heildarhæfni og alla hæfniþætti utan kennslu- og leiðbeinandahlutverk og Stjórnunar í aðstæðum. Af kvörðum sem mældu námsumhverfi var marktæk fylgni á milli undirþáttar CLES–Hjúkrun á deildinni við heildarhæfni og alla hæfniþættina utan Umönnunarhlutverk og á milli ERNT við heildarhæfni og hæfniþættina trygging gæða og starfshlutverk. Í töflunni sjást jafnframt undirstaðhæfingar kvarða sem höfðu marktæka fylgni við hæfina. Sjá má að oftast er jákvæð fylgni einhverra námsumhverfibreyta við heildarhæfni og Starfshlutverk.
UMRÆÐA
Námsumhverfi hjúkrunarfræðinemenda í þeirra síðustu klínísku námsdvöl
Nemendur voru frekar sammála því að stjórnarhættir deildarstjóra, hjúkrun á deildinni og innihald samskipta við klínískan kennara væri gott, en voru hvorki né sammála gæðum kennslufræðilegs umhverfis (tafla 3).
Niðurstöður rannsóknarinnar benda til að nemendur séu sáttir við námsumhverfi sitt. Þeir mátu hæfni sína almennt góða og heildarhæfni ásamt hæfni í undirþáttunum Greiningarhlutverk, hjúkrunaríhlutanir og stjórnun í aðstæðum meira en nemendur í Finnlandi, Þýskalandi, Írlandi, Litháen og Spáni og hæfnina í hinum fjórum þáttunum næstbesta (Kajander-Unkuri, o.fl., 2021). Ekki var marktækur munur á mati nemendanna á hæfni sinni ári eftir útskrift samanborið við hæfni á lokaári. Í samanburði við mat íslenskra hjúkrunarfræðinga, flestra með vel yfir fimm ára starfsaldur, starfandi á skurðlækningasviði Landspítala, á bráðadeildum á landsbyggðinni og á bráðadeild Landspítala meta þátttakendur rannsóknarinnar heildarhæfni sína almennt lægri (Dóra Björnsdóttir, 2015; Íris Kristjánsdóttir og Herdís Sveinsdóttir, 2018; Brynja Ingadóttir o.fl., 2019). Þær niðurstöður eru vísbending um að þátttakendur þessarar rannsóknar séu raunhæfir í mati sínu. Þá eru líka þau verkefni sem þátttakendur meta hæfni sína mesta og minnsta í, merki um raunhæfni matsins. Skýr skilaboð eru um að hjúkrun á deild, þ.e. að hún sé einstaklingsmiðuð og upplýsingaflæði og skráning góð, hafi áhrif á
52 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Hæfni hjúkrunarfræðinemenda á lokaári og ári eftir útskrift
á eigin hæfni Mat á eigin hæfni Hæfniþættir N M (sf)# N M (sf)# Umönnunarhlutverk (7 atriði) 63 75,2 (10,6) 28 78,2 (11,0) Greiningarhlutverk (7 atriði) 52 75,6 (14,6) 27 75,6 (13,9) Hjúkrunaríhlutanir (10 atriði) 49 68,3 (13,2) 27 69,4 (12,8) Starfshlutverk (19 atriði) 49 66,6 (12,7) 27 65,5 (13,4) Stjórnun í aðstæðum (8 atriði) 47 71,9 (14,0) 27 70,1 (10,4) Kennslu- og leiðbeinandahlutverk (16 atriði) 55 66,3 (15,4) 27 64,9 (18,4) Trygging gæða (6 atriði) 46 66,9 (16,5) 27 63,9 (14,6) Heildarhæfni 53 69,1 (11,5) 27 68,5 (12,3) M=Meðaltal; sf=staðalfrávik; Mat á hæfni (valmöguleikar frá 0=mjög lítil hæfni til 10=mjög mikil hæfni).
Mat
Tafla 5. Tíu hæfniatriði sem þátttakendur meta hæfni sína að meðaltali mesta í og að meðaltali minnsta í síðustu námsdvöl sinni og ári eftir útskrift raðað eftir algengi þáttanna í hjá nemendum
Ég
Ég
Ég met árangur fræðslu í samráði við aðstandendur - - 58,5 (31,0) 26 Kennslu- og leiðbeinandahlutverk
Ég skipulegg viðrunarfundi eftir neyðartilvik - - 25,3 (26,3) 22 Stjórnun í aðstæðum
Ég þróa sjúklingafræðslu á minni deild - - 36,4 (34,3) 26 Kennslu- og leiðbeinandahlutverk
Ég set fram tillögur að þróunarverkefnumog rannsóknum - - 32,0 (28,9) 24 Trygging gæða
Ég þróa aðlögun fyrir nýráðna hjúkrunarfræðinga á minni deild - - 29,4 (29,9) 26 Kennslu- og leiðbeinandahlutverk
M=Meðaltal; sf=staðalfrávik
53 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
síðustu námsdvöl Síðasta námsdvöl Ári eftir útskrift Hæfniatriði M(sf) N M(sf) N Hæfniþáttur Atriði sem þátttakendur meta hæfni sína að meðaltali mesta í Ég þekki mín takmörk 87,3 (15,1) 52 - - Starfshlutverk Ég forgangsraða störfum mínum miðað við aðstæður 86,8 (11,6) 54 84,1 (11,0) 27 Stjórnun í aðstæðum Ég greini þarfir sjúklinga fyrir tilfinningalegan stuðning 85,3 (12,8) 54 86,9 (13,5) 27 Greiningarhlutverk Ég aðlaga hjúkrunaráætlun að þörfum einstaklingsins 84,7 (12,4) 50 86,3(10,1) 28 Umönnunarhlutverk Ég nýti viðeigandi þekkingu til að veita sem besta hjúkrun 84,1 (14,5) 53 84,4 (14,5) 26 Hjúkrunaríhlutanir Ég tek ákvarðanir er varða hjúkrun sjúklings með tilliti til aðstæðna hverju sinni 84,0 (12,0) 51 83,4 (12,5) 27 Hjúkrunaríhlutanir Ég skipulegg hjúkrun sjúklinga í samræmi við einstaklingsbundnar þarfir þeirra 83,5 (12,3) 63 88,0 (11,6) 28 Umönnunarhlutverk Ég greini líðan sjúklings út frá mismunandi sjónarhornum 82,6 (13,2) 54 81,6 (14,7) 27 Greiningarhlutverk Ég útvega sjúklingum sérfræðiaðstoð þegar þörf krefur 81,8 (16,3) 49 84,0 (15,8) 27 Greiningarhlutverk Ég viðheld og eyk faglega færni mína á virkan hátt 81,8 (16,4) 56 - - Greiningarhlutverk Ég er sjálfstæð(ur) í störfum mínum - - 85,6 (13,9) 26 Starfshlutverk Ég samhæfi hjúkrun sjúklinga - - 81,6 (16,5) 26 Starfshlutverk Atriði sem þátttakendur meta hæfni sína að meðaltali minnsta í Ég hef umsjón með leiðsögn hjúkrunarnema á minni deild 3,7 (7,2) 18 - - Starfshlutverk Ég hef umsjón með aðlögun nýráðinna 4,4 (6,9) 18 21,6 (24,4) 24 Starfshlutverk Ég tek þátt í að þróa þverfaglegar verklagsreglur 32,2 (30,5) 30 35,2 (31,7) 22 Hjúkrunaríhlutanir Ég þróa hjúkrunarskráningu á minni deild 46,2 (28,2) 41 44,9 (28,8) 25 Greiningarhlutverk Ég endurskoða skriflegar leiðbeiningar um hjúkrun 51,9 (32,4) 39 42,6 (32,0) 22 Hjúkrunaríhlutanir Ég tek þátt í að þróa hjúkrunarmenningu á minni deild 56,5 (25,7) 58 - - Umönnunarhlutverk Ég tek þátt í að innleiða nýja þekkingu til að veita sem besta hjúkrun 57,8 (26,2) 31 - - Starfshlutverk Ég samhæfi sjúklingafræðslu milli fagstétta 58,1 (20,7) 51 - - Kennslu- og leiðbeinandahlutverk Ég deili sérþekkingu minni með samstarfsfólki mínu 58,2 (22,4) 29 - - Starfshlutverk
í
meðferð
breytast snögglega 58,9 (26,8) 35 - - Stjórnun
leiðbeini samstarfsfólki um
þegar aðstæður
í aðstæðum
- - 54,9
26 Kennslu-
þekki skipurit spítalans
(26,6)
og leiðbeinandahlutverk
Tafla 6. Tengsl heildarkvarða og undirkvarða IS-NCS við aldur, spurningar um siðferðisstyrk og öryggi, kvarða sem meta námsumhverfi ásamt marktækum tengslum við staðhæfingar þessara kvarða+
Umönnunarhlutverk Kennsluog leiðbeinandahlutverk
+Skoðuð voru tengsl við kvarðann um umsjón með klínísku námsumhverfi (CLES) og undirkvarða CLES, Hæfni hjúkrunarfræðinga (ERNT), Samstarf kennara og nemanda (SKN) og allar staðhæfingar innan kvarðanna. Einungis staðhæfingar kvarða sem eru marktækar eru birtar í töflu. Þá voru skoðuð tengsl við allar ánægjuspurningar skoðuð en einungis tengsl við marktækar spurningar birtar
# fjöldi staðhæfinga innan kvarðans
* Spearman's rho; p< 0.001
** Spearman's rho; p< 0.01
54 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024 Hæfni hjúkrunarfræðinemenda á lokaári og ári eftir útskrift
Greiningar-
Stjórnun
Bakgrunnur Aldur (ár) 0,106 -0,048 -0,118 -0,318* -0,337* 0,046 -0,179 -0,179 Siðferðisstyrkur og öryggi Siðferðisstyrkur 0,472** 0,485** 0,597** 0,543** 0,431** 0,537** 0,379* 0,552** Öryggi við að hjúkra í samræmi við siðareglur 0,448** 0,434** 0,558** 0,596** 0,502** 0,580** 0,565** 0,595** Öryggi við að hjúkra sjúklingum með ólíkan menningarlegan bakgrunn 0,300* 0,260 0,386** 0,252 0,298* 0,353* 0,293* 0,322* Þættir sem meta námsumhverfi CLES-T(25)# 0,154 0,106 0,173 0,162 0,123 0,258 0,195 0,228 CLES-T – námsumhverfi (9)# 0,172 0,086 0,238 0,180 0,101 0,208 0,190 0,227 Námstækifæri á deildinni voru nægilega krefjandi 0,165 0,191 0,364* 0,298 0,270 0,224 0,322* 0,32* Námstækifærin voru fjölbreytt 0,062 0,092 0,298 0,277 0,311* 0,275 0,299* 0,25 Það var gott námsumhverfi á deildinni 0,174 0,268 0,289 0,450** 0,301* 0,359* 0,396** 0,42** CLES-T – stjórnunarhættir deildarstjóra (4)# 0,134 0,101 0,024 0,099 0,030 0,126 0,112 0,134 Framlag starfsfólks var metið að verðleikum 0,169 0,261 0,110 0,337* 0,209 0,346* 0,297* 0,31* CLES – hjúkrun á deildinni (4)# 0,269 0,295* 0,400** 0,358* 0,331* 0,361* 0,393** 0,449** Sjúklingar fengu einstaklingsmiðaða hjúkrun 0,316* 0,264 0,272 0,420** 0,257 0,364* 0,391** 0,38* Það voru engin vandamál í tengslum við upplýsingaflæði er varðaði umönnun sjúklinga 0,223 0,236 0,340* 0,289 0,413** 0,334* 0,382** 0,4** Skráning hjúkrunar (s.s. hjúkrunaráætlanir, framvindunótur o.s.frv.) var skýr 0,218 0,304* 0,525** 0,311* 0,228 0,294 0,290 0,41** CLES – samskipti við klínískan kennara (8)# 0,096 0,081 -0,010 0,065 -0,010 0,129 0,130 0,113 Í heildina er ég sátt/ur með þá leiðsögn sem ég fékk frá klínískum kennara 0,307* 0,292 0,179 0,093 -0,013 0,094 0,178 0,23 ERNT (6)# 0,185 0,286 0,166 0,272 0,066 0,405** 0,341* 0,312* Hvetja nemendur til gagnrýninnar hugsunar 0,317* 0,393** 0,261 0,277 0,075 0,382* 0,328* 0,378** SKN (4)# 0,12 0,19 0,01 0,02 -0,05 0,04 0,23 0,17
hlutverk
í aðstæðum Hjúkrunaríhlutanir Trygging gæða Starfshlutverk Heildarhæfni
sjálfmetna hæfni hjúkrunarnemanna. Jafnframt að námstækifæri séu fjölbreytt og krefjandi. Þá kemur fram samræmi við niðurstöður eldri rannsóknar um mikilvægi þess að deildarstjóri veiti starfsfólki jákvæða umbun (Sveinsdóttir o.fl., 2016) en ákveðnir hæfniþættir fóru saman við að framlag starfsfólks væri metið að verðleikum.
Mat nemenda á hæfni kennara sinna (ERNT) bendir til þess að kennarar hérlendis séu starfi sínu vaxnir en samanborið við nemendur frá samanburðarlöndum mátu íslensku nemendurnir hæfni sinna kennara almennt meiri (Salminen o.fl., 2021). Varðandi samstarf við kennara þá mættu háskólarnir tveir skoða betur einstaklingshæfðar leiðbeiningar til nemenda og hvernig kennarar geti betur stuðlað að því að draga úr streitu hjá nemendum.
Nemendur á lokaári hjúkrunarnámsins mátu siðferðisstyrk sinn svipaðan og nýútskrifaðir hjúkrunarfræðingar (Khoshmehr o.fl. 2020) svo og nemendur í samanburðarlöndum þessarar rannsóknar (Koskinen o.fl., 2021). Þar voru einnig stjórnendur og sjúklingar að meta hæfni nemendanna og þeir mátu íslensku nemendurna með hærri siðferðisstyrk en nemendurnir sjálfir og hæstan samanborið við önnur þátttökulönd (Koskinen o.fl., 2021). Þetta er athyglisvert og velta má fyrir sér hvort starfsreynsla við hjúkrun fyrir útskrift sé meiri hjá íslenskum nemendum en nemendum í öðrum löndum sem jafnframt hafi eflt siðferðisstyrk þeirra og öryggi til að fylgja siðareglum enda þekkt að íslenskir hjúkrunarnemendur vinna mikið með námi (Hrund Sch. Thorsteinsson o.fl., 2022). Jafnvel þótt svo sé raunin má einnig leiða að því líkum að hjúkrunarnemendurnir hafi enn ekki mikla eða fjölbreytta reynslu af því að þurfa að sýna siðferðisstyrk í hjúkrunarstarfinu og því væri áhugavert að kanna hann hjá reyndari hjúkrunarfræðingum. Siðferðisstyrkur og fylgni við siðareglur eru hins vegar gildi sem vega þungt í hjúkrun og hjúkrunarkennslu frá upphafi náms og því má vera að þessar niðurstöður endurspegli þau viðhorf nemendanna að það sé sjálfsögð skylda þeirra að hjúkra á öruggan og siðlegan máta (Numminen o.fl., 2019). Niðurstaða þessarar rannsóknar, að jákvæð fylgni var á milli hæfni nemendanna í flestum hæfniþáttum og siðferðisstyrks og fylgni við siðareglur, styður við mikilvægi góðrar siðfræðikennslu í hjúkrunarnáminu með þjálfun í viðbrögðum við siðferðilegum álitamálum í klínísku starfi.
Ánægja þátttakenda með námsumhverfi og námið í heild er jákvætt fyrir heilbrigðis- og háskólastofnanir. Þá var meðalánægja þeirra með námið í heild, fræðilegt og klínískt, ívið hærri en í samanburðarlöndum (Salminen o.fl., 2021) sem styður að vel er unnið við skipulag náms.
Kostir þessarar rannsóknar eru að mælitæki hennar hafa verið áður notuð víða erlendis og í nokkrum rannsóknum hérlendis. Þó verður að teljast takmörkun að IS-NCS var þróað til að meta hæfni hjúkrunarfræðinga (Meretoja o.fl., 2004) og eiga ákveðin atriði í matstækinu síður við um nemendur. Mikilvægt er að þróa matstæki sem byggir á hæfniviðmiðum Evróputilskipunarinnar og einstakra háskóla.
Ókostur eru fáir þátttakendur svo hafa ber fyrirvara á allri túlkun. Þetta var þó lítill árgangur og þátttaka í heildarrannsókninni var 45,1% þannig að 55% hér er ásættanlegt (Salminen o.fl., 2021). Æskilegt væri að endurtaka rannsóknina með þeim stóru árgöngum sem nú eru í námi í hjúkrunarfræði á Íslandi en áætlað er að allt að 200 nemendur útskrifist árlega á næstu árum. Loks má nefna að svarendur spurningalista hafa tilhneigingu til að setja fram jákvæða sjálfsmynd sem getur myndað fölsk tengsl eða hulið tengsl milli breytna (Van De Mortel, 2008).

ENGLISH SUMMARY
Competence of nursing students during their final year and one year post-graduation, learning environment and its effect on the competence: A descriptive study
Sveinsdottir H., Svavarsdottir M.H., Blöndal K., Thorsteinsson H.S., Ingadottir B.
Purpose
The purpose of this study is to examine general competence, moral competence, and safety in nursing among Icelandic nursing students during their final year and one-year post-graduation. Furthermore, describe their self-assessed learning environment, including well-being during clinical studies and competence of nursing teachers as well as examine the relationship between these.
Method
This was a descriptive panel-study with data collected electronically from nursing students (N=117) in Iceland who graduated in 2019. The Nurse Competence Scale (IS-NCS) was used, which comprises 73 items in seven categories (helping role, teaching/coaching role, diagnostic functions, managing situations, therapeutic interventions, ensuring quality and work role). Each item was measured on a scale of 0 (very low competence) to 100 (very high competence). Moral courage and safety in nursing was measured on a scale of 0 (low) to 100 (high). Learning environment was measured with the scales Clinical Learning Environment Supervision and Nurse Teacher Scale and Tool for Evaluation of Requirements of Nurse Educator and other additional questions. Data were analyzed using descriptive statistics and inferential statistics.
Results
Students’ response rate were 55% (n=64) and 59% (n=33) one-year post-graduation. There was no significant difference in self-assessed competence between measurements. For students, the average competence was 69.1 (SD=11.5), highest in diagnostic functions (M=75.6) and lowest in teaching/coaching role, (M=66.3). One-year post-graduation, the average competence was 68.5 (SD=12.3), highest in helping role (M=78.2) and lowest in ensuring quality (M=63.9). Mean self-assessed moral courage and safety in

nursing was good (M from 69.3 to 76.0). In general, the students rated the learning environment as good and were satisfied with academic and clinical studies. There was a significant positive correlation between the total scale and most subscales of the IS-NCS with self-rated moral strength and safety in nursing.
Conclusion
Findings show that the learning environment contributes to good competence as assessed by nurses and that the students evaluate their learning environment and their own competence at graduation and a year later as good. It can also be concluded that the program encourages ethical preparation during and after the program ends.
Keywords
Competency, moral courage, nursing students, nursing studies, learning environment.
Correspondent herdis@hi.is
Competence of nursing studendts during their final year and oneyear post-graduation, learning environment and its effect on the competence: A descriptive panel study
HEIMILDIR
Alvarez-Nieto, C., Richardson, J., Parra-Anguita, G., Linares-Abad, M., Huss, N., Grande-Gascón, M.L., Grose, J., Huynen, M. og Lopez-Medina, I.M. (2018). Developing digital educational materials for nursing and sustainability: the results of an observational study. Nurse Education Today 60, 139–146. https://doi. org/10.1016/j.nedt.2017.10.008
American Association of Colleges of Nursing. (2022). Fact sheet: Nursing faculty shortage. https://www.aacnnursing.org/news-information/fact-sheets/ nursing-faculty-shortage
Brynja Steinunn Gunnarsdóttir, Erla Þóra Guðjónsdóttir, Halldóra Friðgerður Víðisdóttir og Valdís Ösp Jónsdóttir. (2010). Líðan hjúkrunarfræðinema í klínísku námi: Megindleg rannsókn meðal nemenda við Háskólann á Akureyri. [B.S.-ritgerð, Háskólinn á Akureyri]. Skemman. http://hdl.handle.net/1946/5817
Brynja Ingadóttir, Hrund Scheving Thorsteinsson, Herdís Sveinsdóttir og Katrín Blöndal (2019). Mat hjúkrunarfræðinga á skurðlækningasviði Landspítala á eigin hæfni — Lýsandi þversniðsrannsókn. Tímarit hjúkrunarfræðinga, 95(3), 96–105. https://hjukrun.cdn.prismic.io/hjukrun/59fdbc49-5da6-42d2-a74d-be17fa3e3d47_ MatHjukrunarfraedingaSkurdlaekningasvidi.pdf
Dóra Björnsdóttir (2015). Mat hjúkrunarfræðinga á bráðamóttöku Landspítala á eigin hæfni. [Óbirt meistararitgerð, Háskóli Íslands]. Skemman. https://skemman. is/handle/1946/23290
Directive 2005/36/EC of the European Parliament and of the Council of 7 September 2005 on the Recognition of Professional Qualifications. https://eur-lex.europa.eu/ LexUriServ/LexUriServ.do?uri=OJ:L:2005:255:0022:0142:en:PDF
Directive 2013/55/EU of the European Parliament and of the Council of 20 November 2013 amending Directive 2005/36/EC on the recognition of professional qualifications and Regulation (EU) No 1024/2012 on administrative cooperation through the Internal Market Information System. https://www.legislation.gov.uk/ eudr/2013/55/introduction/2020-01-31#
European Commission, (2017a). Communication From the Commission to the European Parliament, the Council, the European Economic and Social Committee and the Committee of the Regions on a Renewed EU Agenda for Higher Education. Brussels, 30.5.2017 COM (2017) 247 Final. https://eur-lex.europa.eu/legal-content/ EN/TXT/PDF/?uri=CELEX:52017DC0247&rid=4
European Commission, (2017b). State of health in the EU companion report 2017. https://ec.europa.eu/health/sites/health/files/state/docs/2017_companion_ en.pdf
Flinkman M, Leino-Kilpi H, Numminen O, Jeon, Y., Kuokkanen, L og Meretoja, R. (2017). Nurse Competence Scale: A systematic and psychometric review. Journal of Advanced Nursing, 73(5), 1035–1050. https://doi.org/10.1111/jan.13183
Forsman, H., Jansson, I., Leksell, J., Lepp, M., Sundin Andersson, C., Engström, M. og Nilsson, J. (2020). Clusters of competence: Relationship between self-reported professional competence and achievement on a national examination among graduating nursing students. Journal of Advanced Nursing, 76(1), 199– 208. https:// doi.org/10.1111/jan.14222
Hrund Sch. Thorsteinsson, Jóhanna Bernharðsdóttir, Margrét Hrönn Svavarsdóttir, Erla Kolbrún Svavarsdóttir, Gísli Kort Kristófersson, Herdís Sveinsdóttir og Birna Flygenring. Streita nemenda í hjúkrunarfræði í fyrstu bylgju COVID-19: Þversniðsrannsókn. Tímarit hjúkrunarfræðinga, 98(1),64-73. https://hjukrun.cdn. prismic.io/hjukrun/189ccb9b-d15b-46d3-ae63-b8b863b81df9_Streita+nemenda. pdf
Immonen, K., Oikarainen, A., Tomietto, M., Kääriäinen, M., Tuomikoski, A.-M., Kaučič, B. M., Filej, B., Riklikiene, O., Flores Vizcaya-Moreno, M., Perez-Cañaveras, R. M., De Raeve, P. og Mikkonen, K. (2019). Assessment of nursing students´ competence in clinical practice: A systematic review of reviews. International Journal of Nursing Studies, 100, 103414. https://doi.org/10.1016/j.ijnurstu.2019.103414
Íris Kristjánsdóttir og Herdís Sveinsdóttir (2018). Mat hjúkrunarfræðinga sem sjá um bráðatilvik á landsbyggðinni á eigin hæfni: Lýsandi þversniðsrannsókn. Tímarit hjúkrunarfræðinga, 94 (1), 77–85. https://hjukrun.cdn.prismic.io/hjukrun/ aedce734-6006-4b4f-b28a-2e4a26e42286_MatHjukrunarfraedinga.pdf
Kajander-Unkuri, S., Koskinen, S., Brugnolli, A., Cerezuela Torre, M. A., Elonen, I., Kielė, V., Lehwaldt, D., Löyttyniemi, E., Nemcová, J., Oliveira, C., Palese, A., Rua, M., Salminen, L., Šateková, L., Stubner, J., Sveinsdóttir, H., Visiers, Jiménez, L., Leino-Kilpi, H. on behalf of the ProCompNurse Consortium and COMPEUnurse Consortium. (2021). The level of competence of graduating nursing students in 10 European countries – Comparison between countries. Nursing Open, 8(3), 1048‒1062. https://doi.org/10.1002/nop2.712.
Kaarlela, V., Mikkonen, K., Pohjamies, N., Ruuskanen, S., Kääriäinen, M., Kuivila, H.-M., og Haapa, T. (2022). Competence of clinical nurse educators in university hospitals: A cross-sectional study. Nordic Journal of Nursing Research, 42(4), 195202. https://doi.org/10.1177/20571585211066018
Kennsluskrá Háskóla Íslands. (2022-2023). Hæfniviðmið í B.S.-námi í hjúkrunarfræði. https://ugla.hi.is/kennsluskra/index. php?tab=nam&chapter=namsleid&id=820256_20226&kennsluar=2022#Mmarkmid.
Kennsluskrá Háskólans á Akureyri. (2022-2023). Hæfniviðmið í B.S. -námi í hjúkrunarfræði. https://ugla.unak.is/kennsluskra/index. php?tab=nam&chapter=namsleid&id=640050_20226&kennsluar=2022#Mmarkmid.
Khoshmehr, Z., Barkhordari-Sharifabad, M., Nasiriani, K. og Fallahzadeh, H. (2020). Moral courage and psychological empowerment among nurses. BMC Nursing 19, 43. https://doi.org/10.1186/s12912-020-00435-9
Kiekkas, P., Michalopoulos, E., Igoumenidis, M., Michalopoulos, A. og Stefanopoulos, N. (2019). Factors associated with self-reported competence of graduating nursing students. Collegian: The Australian Journal of Nursing Practice, Scholarship & Research, 26, 267– 272. https://doi.org/10.1016/j.colegn.2018.08.004
Koskinen, S., Pajakoski, E., Fuster, P., Ingadottir, B., Löyttyniemi, E., Numminen, O., Salminen, L., Scott, P.A., Stubner, J., Truš, M. og Leino-Kilpi, H, on behalf of PROCOMPNurse Consortium. (2021). Analysis of graduating nursing students’ moral courage in six European countries. Nursing Ethics 28(4), 481‒497. https:// doi.org/ 10.1177/09697330209563
Meretoja, R., Isoaho, H. og Leino-Kilpi, H. (2004). Nurse Competence Scale: Development and psychometric testing. Journal of Advanced Nursing, 47(2), 124–133. https://doi.org/10.1111/j.1365-2648.2004.03071.x.
Numminen, O., Leino-Kilpi, H., Isoaho, H. og Meretoja, R. (2015). Newly graduated nurses' competence and individual and organizational factors: A multivariate analysis. Journal of Nursing Scholarship 47(5), 446–457. https://doi.org/10.1111/ jnu.12153
Numminen, O., Katajisto, J. og Leino-Kilpi, H. (2019). Development and validation of Nurses' Moral Courage Scale. Nursing Ethics, 26(7-8), 2438–2455. https://doi. org/10.1177/0969733018791325
Ryan, C., og McAllister, M. (2021). Professional development in clinical facilitation: An integrated review. Collegian, 28(1), 121-127. https://doi.org/10.1016/j. colegn.2020.02.007
Saarikoski, M., Isoaho, H., Warne, T og Leino-Kilpi, H. (2008). The nurse teacher in clinical practice: Developing the new sub-dimension to the clinical learning environment and supervision (CLES) scale. International Journal of Nursing Studies, 45,8, 1233-1237. https://doi.org/10.1016/j.ijnurstu.2007.07.009
Salminen, L. (2000). The portrait of nurse teacher – Requirements for teachers (Academic dissertation, Ser. C, Part 158). University of Turku.
Salminen, L., Stolt, M., Koskinen, S., Katajisto, J. og Leino-Kilpi, H. (2013). The competence and the cooperation of nurse educators. Nurse Education Today 33(11), 1376–1381. https://doi.org/10.1016/j.nedt.2012.09.008
Salminen, L., Tuukkanen, M., Clever, K., Fuster, P., Kelly, M., Kielė, V., Koskinen, S., Löyttyniemi, E., Sveinsdóttir, H. og Leino-Kilpi, H. on behalf of the ProCompNurse Consortium. (2021). The competence of nurse educators and graduating nurse students. Nurse Education Today, 98, 104769. https://doi.org/10.1016/j. nedt.2021.104769.
Siðaráð Félags íslenskra hjúkrunarfræðinga (2015). Siðareglur Félags íslenskra hjúkrunarfræðinga. https://www.hjukrun.is/sidareglur.
Spencer, L. og Spencer, S. (1993). Competency at work: Models for superior performance. John Wiley and Sons.
Strandell-Laine, C. (2019). Nursing student-nurse teacher cooperation using mobile technology during the clinical practicum (Academic dissertation, Ser. D1412). University of Turku.
Strandell-Laine, C., Salminen, L., Blöndal K., Fuster, P., Hourican, S., Koskinen, S., Leino-Kilpi, H., Löyttyniemi, E., Stubner, J., Truš, M. og Suikkala, A. (2022). The nurse teacher’s pedagogical cooperation with students, the clinical learning environment and supervision in clinical practicum: A European cross-sectional study of graduating nursing students. BMC Medical Education 22,509. https://doi. org/10.1186/s12909-022-03445-0
Sveinsdóttir H., Ragnarsdóttir E.D. og Blöndal K. (2016). Praise matters: the influence of nurse unit managers' praise on nurses' practice, work environment and job satisfaction: A questionnaire study. Journal of Advanced Nursing, 72(3), 558–568. https://doi.orgf10.1111/jan.12849
Tilskipun 2005/36/EC. Directive 2005/36/EC of the European parliament and of the council. https://eur-lex.europa.eu/legal-content/EN/TXT/PDF/?uri=CELEX: 32005L0036&from=EN
Tilskipun 2013/55/EU. Directive 2013/55/EU of the European parliament and of the council. https://eur-lex.europa.eu/legal-content/EN/TXT/PDF/?uri=CELEX: 32013L0055&from=FI
Van De Mortel, T. F. (2008). Faking it: Social desirability response bias in self-report research. The Australian Journal of Advanced Nursing, 25(4), 40–48. World Health Organization. (2016). Nurse educator core competencies. https://www.who.int/publications/i/item/nurse-educator-core-competencies
57 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024

Gæði kennslu um kynheilbrigði að mati framhaldsskólanema á Íslandi: Þversniðsrannsókn
doi: 10.33112/th.100.1.2
ÚTDRÁTTUR
Tilgangur
Á Íslandi eru fáar rannsóknir um hvernig kennslu um kynheilbrigði er háttað í skólum og hvaða skoðanir unglingar hafa á henni. Tilgangur rannsóknarinnar var að skoða mat framhaldsskólanema á gæðum kennslu um kynheilbrigði út frá kennsluháttum, fræðsluþörfum og kynferðislegri sjálfsvirðingu.
Aðferð
Rannsóknin var þversniðsrannsókn. Valdir voru ellefu framhaldsskólar víðs vegar á landinu með tilgangsúrtaksaðferð. Í úrtakinu voru 2.488 nemendur, 18 ára og eldri. Könnunin var lögð fyrir í janúar 2022. Gagnagreining byggðist á lýsandi tölfræði og tilgátuprófunum með Pearson kí-kvaðrat prófi. Marktektarmörk miðuðust við p<0,05.
Niðurstöður
Alls svöruðu 648 nemendur (26%) könnuninni og voru konur fleiri en karlar. Tvær af þremur tilgátum um viðhorf unglinga til kennsluhátta og fræðsluþarfa stóðust en sú þriðja stóðst að takmörkuðu leyti. Marktækur munur var á viðhorfum nemenda sem töldu sig hafa fengið góða kennslu samanborið við þá sem töldu hana síðri varðandi fjölbreytni kennsluaðferða (p<0,001), hæfni kennsluaðila (p<0,001), uppfyllingu fræðsluþarfa (p<0,001), gæði svara (p<0,001) auk upplýsinga um getnaðarvarnir (p<0,001) og kynsjúkdóma (p<0,001). Mat á gæðamun kennslunnar út frá kynferðislegri sjálfsvirðingu sýndi aðeins marktækan mun á tveimur af fimm atriðum sem voru: „Ég á auðvelt með að standa með sjálfri/u/um mér þegar setja þarf mörk í kynlífi“ (p<0,05) og „Ég er óhrædd/tt/ur að standa á mínu ef kynlífsfélagi þrýstir á mig“ (p<0,05).
Ályktanir
Um þriðjungur þátttakenda lýsti ánægju sinni með kennslu um kynheilbrigði. Góð kennsla um kynheilbrigði að þeirra mati felst í kennsluháttum og hversu vel hún mætir fræðsluþörfum þeirra. Leggja þarf meiri áherslu á jákvæðar hliðar kynverundar í kennslu líkt og kynferðislega sjálfsvirðingu.
Lykilorð
Kennsla um kynheilbrigði, unglingar, gæði, kennsluhættir, fræðsluþarfir, kynferðisleg sjálfsvirðing.
HAGNÝTING RANNSÓKNARNIÐURSTAÐNA
Nýjungar: Niðurstöður þessarar rannsóknar veita innsýn í reynslu og viðhorf íslenskra unglinga til gæða kennslu um kynheilbrigði á Íslandi.
Hagnýting: Unnt er að nýta niðurstöðurnar við stefnumótun um kennslu um kynheilbrigði á Íslandi.
Þekking: Sú þekking sem hlýst af þessari rannsókn nýtist við kennslu og gefur jafnvel kennsluaðilum dýpri skilning á þörfum nemenda.
Áhrif á störf hjúkrunarfræðinga: Niðurstöður rannsóknarinnar geta reynst leiðbeinandi fyrir störf skólahjúkrunarfræðinga sem lúta að kennslu um kynheilbrigði í grunn- og framhaldsskólum.
Ritrýnd grein | Peer review
Höfundar
HELGA SIGFÚSDÓTTIR doktorsnemi
SÓLEY S. BENDER1 prófessor emerita
GUÐNÝ BERGÞÓRA TRYGGVADÓTTIR2 verkefnastjóri
1Hjúkrunar- og ljósmóðurfræðideild Háskóla Íslands
2Félagsvísindastofnun, Háskóli Íslands
Gæði kennslu um kynheilbrigði að mati framhaldsskólanema á Íslandi: Þversniðsrannsókn
INNGANGUR
Kennsla um kynheilbrigði veitir börnum og unglingum mikilvæg verkfæri til að lifa heilbrigðu kynlífi sem felst í því að taka upplýstar ákvarðanir um kynhegðun sína og bera ábyrgð á kynheilbrigði sínu og annarra (Goldfarb og Lieberman, 2021; Reis o.fl., 2011; Sóley S. Bender, 2012). Markmið hennar er að auka þekkingu unglinga, móta og efla viðhorf þeirra og færni. Kennslan þarf að byggja á fjölbreyttu og gagnreyndu námsefni og kennarinn þarf að vera menntaður eða þjálfaður á sviði kynheilbrigðis. Jafnframt á kennsla að vera gagnvirk og með fjölbreyttum kennsluaðferðum, til að mynda fyrirlestrum, umræðum, verkefna- og hópavinnu (UNESCO, 2018; WHO og BZgA, 2010).
Rannsóknir hafa lengi sýnt fram á gagnsemi kennslu um kynheilbrigði þá sérstaklega varðandi áhættukynhegðun, til dæmis í ábyrgari ákvörðunum sem sjá má í seinkun á fyrstu samförum, aukinni notkun getnaðarvarna og færri tilfellum kynsjúkdóma (Jaramillo o.fl., 2017; Mueller o.fl., 2008; Reis o.fl., 2011). Síðustu áratugi hafa bæði rannsóknir á því sviði og námsefni verið að miklu leyti um áhættukynhegðun og frjósemisheilbrigði, þar sem kynhegðun unglinga er oft talin neikvæð eða vandræðahegðun sem geti haft neikvæðar afleiðingar (Anderson, 2013; Kågesten og Reeuwijk, 2021). Kynheilbrigði unglinga snýst þó ekki einungis um að koma í veg fyrir áhættukynhegðun og hefur umræðan á seinni árum orðið jákvæðari. Vaxandi áhersla hefur verið lögð á kynferðislega vellíðan, ánægjulegt kynlíf og tilfinningalega og félagslega færni sem viðkemur kynheilbrigði (Kågesten og Reeuwijk, 2021; Mitchell o.fl., 2021). Þar með eru jákvæðar og ánægjulegar hliðar kynheilbrigðis að fá meiri hljómgrunn og aukin áhersla er til dæmis lögð á mikilvægi sjálfstrausts og kynferðislegrar sjálfsvirðingar (Anderson, 2013). Kynferðisleg sjálfsvirðing (e. sexual self-esteem) vísar til þess sjálfstrausts og vellíðanar einstaklingsins sem kynveru og hæfni hans til samskipta um kynheilbrigðismál (Anderson, 2013). Rannsóknir hafa bent á mikilvægi kynferðislegrar sjálfsvirðingar, til dæmis í tengslum við kynferðislega ánægju (Anderson, 2013; Ménard og Offman, 2009; Peixoto o.fl., 2018). Rannsókn Ménard og Offman (2009) sýndi meðal annars fram á tengsl milli sterkari kynferðislegrar sjálfsvirðingar og meiri kynferðislegrar ánægju í samböndum þátttakenda sinna. Í fræðilegri samantekt Anderson (2013) gáfu niðurstöður til kynna að aukin þekking á eigin kynverund og sterkari kynferðisleg sjálfsvirðing hefði jákvæð áhrif á lífsgæði fólks sem sjá mátti til dæmis í auknum samskiptum milli maka, minni kvíða og aukinni kynferðislegri ánægju. Þá kom einnig fram að kennsla um kynheilbrigði með áherslu á jákvæðar hliðar kynverundar hafði jákvæð áhrif á smokkanotkun (Anderson, 2013).
Þrátt fyrir mikla forvitni barna og unglinga um kynhegðun ásamt sterkum skoðunum þeirra á fyrirkomulagi kennslu um kynheilbrigði, þá sýna erlendar rannsóknir að sjaldan er tekið tillit til viðhorfa þeirra við mótun hennar (Bauer o.fl., 2020; Corcoran o.fl., 2020; Harris o.fl., 2021). Bæði Alþjóðaheilbrigðistofnunin og Miðstöð um kynfræðslu í Evrópu benda á að með því að virða þarfir og óskir unglinga væri hægt að auka gæði kennslunnar (WHO og BZgA, 2010). Hér á landi hefur hins vegar lítið verið rannsakað hvernig íslenskir unglingar vilja að kennslu um kynheilbrigði sé háttað (Sóley S. Bender og Álfheiður Freyja Friðbjarnardóttir, 2015). Miðað við nýlegar eigindlegar íslenskar rannsóknir virðist ekki vera komið nægilega til móts við fræðsluþarfir unglinga (Kolbrún Hrund Sigurgeirsdóttir o.fl., 2019; Lóa Guðrún Gísladóttir
59 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
o.fl., 2020; Sóley S. Bender o.fl., 2021). Unglingum finnst vanta meiri fræðslu um jafnrétti, samskipti um kynlíf og jafningaþrýsting auk þess að skorta réttu verkfærin til að vinna gegn óraunhæfum útlitskröfum, neikvæðum staðalímyndum og áhrifum kláms (Kolbrún Hrund Sigurgeirsdóttir o.fl., 2019; Lóa Guðrún Gísladóttir o.fl., 2020). Samkvæmt skýrslu sérstaks starfshóps, sem menntaog menningarmálaráðuneytið skipaði árið 2020, er „afar mikilvægt að fá upplýsingar um það hversu vel kennsla um kynheilbrigði komi til móts við þarfir allra nemenda miðað við núverandi stöðu“ (Mennta- og menningarmálaráðuneytið, 2021).
Mikilvægt er að kanna nánar hvernig unglingar á Íslandi meta kennslu um kynheilbrigði og nýta þá vitneskju til þess að bæta hana. Tilgangur þessarar rannsóknar er að skoða hvað unglingar í framhaldsskólum telja að einkenni góða kennslu um kynheilbrigði og hversu gagnleg hún er út frá jákvæðum og uppbyggjandi þáttum kynverundar eins og kynferðislegri sjálfsvirðingu. Lagðar eru til grundvallar þrjár tilgátur sem eru: Munur er á viðhorfum nemenda sem telja kennslu um kynheilbrigði hafa verið góða í gegnum skólagöngu sína samanborið við þá sem telja hana síðri a) eftir kennsluháttum, b) hvort komið hafi verið til móts við fræðsluþarfir þeirra og c) eftir kynferðislegri sjálfsvirðingu.
AÐFERÐ
Rannsóknarsnið
Rannsóknin var þversniðsrannsókn á mati unglinga í framhaldsskólum á gæðum kennslu um kynheilbrigði í gegnum skólagöngu þeirra og er hluti af stærra rannsóknarverkefni sem ber heitið Heilbrigði og kynfræðsla unglinga
Þátttakendur
Tilgangsúrtak (e. purposive sample) var notað til að velja þátttakendur en slíkt úrtak er notað þegar velja þarf þátttakendur sem hæfa rannsókninni best og sem þurfa að uppfylla ákveðin skilyrði (Polit og Beck, 2021). Valdir voru nemendur, einkum á aldrinum 18-20 ára. Af 38 framhaldsskólum á öllu landinu voru 11 þeirra valdir í úrtak þessarar rannsóknar, sex skólar af höfuðborgarsvæðinu og fimm af landsbyggðinni (Menntamálastofnun, 2022). Níu þeirra samþykktu þátttöku. Við val á skólum var miðað við hefðbundið þriggja ára framhaldsskólanám og staðsetningu skóla, bæði á höfuðborgarsvæðinu og landsbyggðinni. Úrtak rannsóknar var alls um 2.488 nemendur og voru 76% af höfuðborgarsvæðinu og 24% af landsbyggðinni. Fjöldi nemenda í úrtaki byggði á upplýsingum frá tengilið innan hvers skóla. Samkvæmt Hagstofu Íslands er úrtak rannsóknarinnar 18% af þýði 18-20 ára einstaklinga á Íslandi miðað við upphaf árs 2022 (Hagstofa Íslands, 2022).
Siðfræðilegir þættir rannsóknarinnar
Rannsóknin fékk leyfi Vísindasiðanefndar (VSNb2021120029 /03.01). Þá gáfu viðkomandi skólastjórnendur leyfi sitt fyrir framkvæmd hennar. Jafnframt samþykktu þátttakendur þátttöku sína með rafrænum hætti í kjölfar þess að hafa lesið kynningarbréf rannsóknarinnar. Þar kom fram að um nafnlausa könnun væri að ræða og því ekki unnt að rekja nein svör til einstaklinga.
Matstæki
Matstæki þessarar rannsóknar var hannað sérstaklega þar sem ekkert slíkt var tiltækt til að meta kennslu um kynheilbrigði og byggðist á nútímalegum áherslum. Þróun þess fylgdi að miklu leyti viðmiðum DeVellis (2017). Tekið var mið af fyrri mats-
tækjum á sviði kynheilbrigðismála (Cleland o.fl., 2001; Kolbrún Gunnarsdóttir o.fl., 2008; Sóley S. Bender og Álfheiður Freyja Friðbjarnardóttir 2015). Auk þess var byggt á rannsóknum um kynheilbrigði unglinga (Kolbrún Hrund Sigurgeirsdóttir o.fl., 2019; Lóa Guðrún Gísladóttir o.fl., 2020; Sóley S. Bender o.fl., 2021, 2022). Alþjóðlegar skýrslur og leiðbeiningar voru einnig skoðaðar sem og þjóðfélagslegar breytingar á Íslandi síðasta áratug, líkt og #MeToo-hreyfingin, umfjöllun um kynferðislegt samþykki, stafrænt kynferðisofbeldi og kynvitund (Ketting og Ivanova, 2018; UNESCO, 2018; WHO og BZgA, 2010). Til að stuðla að réttmæti matstækisins var það lagt fyrir fjóra nemendur í framhaldsskólum og þrír sérfræðingar lögðu einnig mat á það. Breytingar voru gerðar á matstækinu í samræmi við niðurstöður þeirra prófana (DeVellis, 2017).
Matstækið innihélt 20 spurningar. Fimm spurningar voru um bakgrunn þátttakenda (aldur, kynvitund, búsetu, aðsetur og hjúskaparstöðu), níu um fyrirkomulag kennslunnar, þrjár um efnisþætti hennar með 34 fullyrðingum og þrjár spurningar um gagnsemi með 55 fullyrðingum. Spurningar um fyrirkomulag fjölluðu meðal annars um almennt mat á kennslunni, hvenær og hversu regluleg hún var, kennsluaðferðir, kennsluaðila og hæfni þeirra. Fullyrðingar um gagnsemi voru flokkaðar í þrennt; út frá þekkingu, viðhorfum og færni. Settar voru fram 14 fullyrðingar um þekkingu, 23 um viðhorf og 18 fullyrðingar um færni.
Framkvæmd
Félagsvísindastofnun Háskóla Íslands sá um rafræna hönnun könnunarinnar sem var lögð fyrir unglinga í níu framhaldsskólum á höfuðborgarsvæðinu og á landsbyggðinni. Kynningarbréf var sent á alla skólastjórnendur um tilgang og markmið rannsóknarinnar og þeir beðnir um aðstoð við framkvæmd hennar. Tengiliður hvers skóla sendi tölvupóst til þátttakenda með kynningarbréfi og vefslóð á könnunina. Tvær ítrekanir voru sendar til þátttakenda en gagnasöfnun hófst 24. janúar 2022 og lauk 20. mars 2022.
Gagnagreining
Við greiningu gagna var tölfræðiforritið SPSS (27. útgáfa) notað. Gerð var grein fyrir niðurstöðum með lýsandi tölfræði og tilgátuprófunum. Niðurstöður um bakgrunn þátttakenda voru settar fram með lýsandi tölfræði. Til grundvallar lágu þrjár tilgátur um mat nemenda á gæðum kennslu um kynheilbrigði út frá kennsluháttum, fræðsluþörfum og kynferðislegri sjálfsvirðingu. Þær voru prófaðar með Pearson kí-kvaðrat prófi og miðuðust marktektarmörk við p<0,05. Spurningu um mat nemenda á því hvort kennsla um kynheilbrigði væri góð eða ekki, var svarað með fimm gilda Likert-kvarða. Í greiningum var unnið með tvígilda breytu þar sem svarmöguleikarnir „frekar ósammála/ mjög ósammála“ voru flokkaðir saman og „frekar sammála/mjög sammála“ flokkaðir saman. Til að greina aðeins svör þeirra sem höfðu skýra afstöðu til kennslunnar voru svör þátttakenda sem tóku ekki afstöðu, það er svöruðu „hvorki sammála né ósammála“ ekki tekin með í gagnagreininguna. Þegar spurt var um fjölbreytni kennsluaðferða voru þátttakendur beðnir um að merkja við þær aðferðir sem þeir hefðu reynslu af. Fjöldi aðferða var fenginn með því að flokka saman hversu margar kennsluaðferðir hver þátttakandi merkti við og var skipt í „1-2 kennsluaðferðir“ og „3-6 kennsluaðferðir“. Spurning um mat nemenda á kennsluaðila var einnig með svarmöguleika á fimm gilda Likert-kvarða. Svarmöguleikar voru flokkaðir í þrennt þar sem „frekar illa/mjög illa“ fékk gildið 1, „hvorki vel né illa“ fékk gildið 2 og „frekar vel/ mjög vel“ fékk gildið 3.
60 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Gæði kennslu um kynheilbrigði að mati framhaldsskólanema
Spurningar um hvort kennsla um kynheilbrigði hefði komið til móts við fræðsluþarfir þátttakenda, hvort þeir hefðu fengið góð svör við sínum spurningum og góðar upplýsingar um getnaðarvarnir og kynsjúkdóma voru með svarmöguleika á fimm gilda Likert-kvarða. Svarmöguleikar voru flokkaðir í þrennt þar sem „frekar ósammála/ mjög ósammála“ fékk gildið 1, „hvorki sammála né ósammála“ fékk gildið 2 og „frekar sammála/mjög sammála“ fékk gildið 3. Af 18 fullyrðingum um færni varðandi að takast á við aðstæður og taka ákvarðanir um kynheilbrigðismál voru valdar fimm fullyrðingar sem áttu við um kynferðislega sjálfsvirðingu og þær greindar út frá mati nemenda um hvort kennsla væri góð eða ekki. Svarmöguleikar voru á fimm gilda Likert-kvarða.
NIÐURSTÖÐUR
Almennar niðurstöður
Könnunin var send til 2.488 nemenda og voru 648 þeirra sem svöruðu henni sem samsvarar 26% svarhlutfalli af heildarúrtaki. Svarhlutfall milli skóla var á bilinu 1,9% til 54,5%.
Konur voru í meirihluta eða 54,8% og voru flestir 18 ára eða 64,5%. Meirihluti þátttakenda bjó hjá báðum foreldrum (63,4%) og var rúmlega helmingur þátttakenda einhleypir (56,2%), tafla 1
Tafla 1. Bakgrunnur þátttakenda
Mat unglinga á gæðum kennslu um kynheilbrigði Þátttakendur voru beðnir um að meta hvort þeir hefðu fengið góða kennslu um kynheilbrigði í gegnum skólagöngu sína eða ekki. Af þeim sem svöruðu spurningunni voru 25% ósammála
(frekar/mjög), 34,9% voru sammála (frekar/mjög) og 40,1% tóku ekki afstöðu. Meirihluti þátttakenda, eða 56,1%, taldi að kennsluaðili í 8.-10. bekk hefði komið efninu vel til skila og 19,6% illa. Í framhaldsskóla voru 73,9% sem töldu að kennsluaðili hafði komið efninu vel til skila og 6,5% illa.
Gæði kennsluhátta: Kennsluaðferðir og hæfni kennsluaðila
Fram kom að þátttakendur sem töldu kennslu um kynheilbrigði hafa verið góða voru líklegri til að hafa fengið fjölbreyttari kennsluaðferðir en þeir sem töldu hana síðri (tafla 2). Kí-kvaðrat próf sýndi fram á marktækan mun (p<0,001). Helmingur þátttakenda, eða 53,6%, sem var sammála því að hafa fengið góða kennslu fengu 3-6 kennsluaðferðir á móti 33,8% þeirra sem voru ósammála.
Tafla 2. Gæði kynfræðslunnar eftir fjölda kennsluaðferða
Ekki góð kynfræðsla
Þátttakendur mátu hversu vel kennsluaðili, í grunn- og framhaldsskóla, kom efninu til skila eftir því hvort þeir töldu kennsluna hafa verið góða eða ekki (tafla 3). Kí-kvaðrat próf sýndi marktækan mun á milli þeirra sem töldu hana vera góða og þeirra sem töldu hana ekki góða í 8.-10. bekk (p<0,001). Meirihluta eða 86,4% þátttakenda fannst að kennsla um kynheilbrigði hefði verið góð, sögðu að kennsluaðili í grunnskóla hefði komið efninu vel til skila (frekar/mjög), samanborið við 19,7% sem fannst kennslan síðri. Einnig var marktækur munur á kennsluaðila í framhaldsskóla (p<0,001) en 87% þátttakenda sem töldu kennslu vera góða sögðu hann hafa komið efninu vel til skila á móti 49,3% þeirra sem töldu hana síður góða.
Tafla 3. Gæði kynfræðslunnar eftir hæfni kennsluaðila
61 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
N % Kyn Karl 278 42,9 Kona 355 54,8 Kynsegin 7 1,1 Annað 4 0,6 Aldur 18 ára 418 64,5 19 ára 130 20,1 20 ára 64 9,9 21 árs og eldri 36 5,6 Aðsetur Hjá báðum foreldrum 407 63,4 Hjá einstæðri móður 45 7,0 Hjá einstæðum föður 19 3,0 Með móður og stjúpforeldri 56 8,7 Með föður og stjúpforeldri 14 2,2 Bý ein/einn/eitt 17 2,6 Bý með kærustu/a 44 6,9 Annað fyrirkomulag 40 6,2 Hjúskaparstaða Einhleyp/t/ur 360 56,2 Í föstu sambandi 250 39,0 Í sambúð 17 2,7 Í hjónabandi 3 0,5 Annað 11 1,7
Góð kynfræðsla Kíkvaðratᵃ df pgildi N n % n % 379 1-2 kennsluaðferðir 207 104 66,2 103 46,6 14,612 1 0,000* 3-6 kennsluaðferðir 172 53 33,8 119 53,6 p<0,001* a=væntitíðni
5
til
20% reita
undir
er ekki
staðar í meira en
Ekki góð kynfræðsla Góð kynfræðsla Kíkvaðratᵃ df pgildi N n % n % Kennsluaðili kom efninu vel til skila 8-10 bekkur 326 Frekar/mjög illa 72 67 52,8 5 2,5 157,842 2 0,000* Hvorki vel né illa 57 35 27,6 22 11,1 Frekar/mjög vel 197 25 19,7 172 86,4 Framhaldsskóli 215 Frekar/mjög illa 16 13 18,8 3 2,1 38,247 2 0,000* Hvorki vel né illa 38 22 31,9 16 11,0 Frekar/mjög vel 161 34 49,3 127 87,0 p<0,001*
Gæði kennslu um kynheilbrigði: Fræðsluþarfir Mat þátttakenda á því hversu vel kennslan um kynheilbrigði mætti fræðsluþörfum þeirra var skoðað með fjórum spurningum (tafla 4). Kí-kvaðrat próf sýndi fram á marktækan mun á milli þeirra sem töldu kennslu vera góða og þeirra sem töldu hana síðri á öllum spurningunum. Þeir sem höfðu fengið góða kennslu voru líklegri til að vera sammála þeim. Fram kom að 79,3% þeirra sem töldu sig hafa fengið góða kennslu um kynheilbrigði voru sammála því að hún hefði komið til móts við fræðsluþarfir þeirra, samanborið við 6,5% þeirra sem fengu ekki góða kennslu (p<0,001). Eins töldu 89,3% þeirra sem höfðu fengið góða kennslu að þeir hefðu fengið góðar upplýsingar um getnaðarvarnir á móti 40,7% þeirra sem töldu sig hafa fengið síðri kennslu (p<0,001). Þá voru 77,3% þeirra sem töldu kennslu vera góða sammála því að hafa fengið góðar upplýsingar um kynsjúkdóma á móti 26,1% þeirra sem töldu hana síður góða (p<0,001). Að lokum sögðust 84% þeirra sem töldu kennslu vera góða sammála því að hafa fengið góð svör við sínum spurningum (p<0,001) samanborið við 16,7% sem sögðu hana síður góða.
Tafla 4. Gæði kynfræðslunnar eftir fræðsluþörfum
þrýstir á mig“ (p<0,05). Meirihluti, eða 92,4%, þeirra þátttakenda sem taldi kennslu hafa verið góða var sammála (frekar/mjög) því að eiga auðvelt með að standa með sér þegar setja þarf mörk í kynlífi á móti 83,5% þeirra sem töldu hana hafa verið síðri. Af þeim sem töldu kennslu hafa verið góða voru 80,4% þeirra sammála því að vera óhrædd/tt/ur að standa á sínu ef kynlífsfélagi þrýstir á á móti 62,3% af þeim sem töldu hana síðri.
Tafla 5. Gæði kynfræðslunnar eftir mati á kynferðislegri sjálfsvirðingu
Ekki góð kynfræðsla
kynfræðsla Kíkvaðratᵃ df pgildi
Gæði kennslu um kynheilbrigði: Kynferðisleg sjálfsvirðing
Skoðað var hvernig þátttakendur svöruðu spurningum um kynferðislega sjálfsvirðingu út frá því hvort þeir töldu kennsluna hafa verið góða eða ekki. Kí-kvaðrat próf sýndi að tvær spurningar af fimm voru marktækar en ein til viðbótar var nálægt því að vera marktæk. Marktæku spurningarnar voru: „Ég á auðvelt með að standa með sjálfri/u/um mér þegar setja þarf mörk í kynlífi“ (p<0,05) og „Ég er óhrædd/tt/ur að standa á mínu ef kynlífsfélagi
62 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Gæði kennslu um kynheilbrigði að mati framhaldsskólanema
Ekki góð kynfræðsla Góð kynfræðsla Kíkvaðratᵃ df pgildi N n % n % Komið til móts við kennsluþarfir 366 Ósammála 124 107 69,9 17 8,0 203,475 2 0,000* Hvorki né 63 36 23,5 27 12,7 Sammála 179 10 6,5 169 79,3 Góðar upplýsingar um getnaðarvarnir 387 Ósammála 71 63 38,9 8 3,6 109,406 2 0,000* Hvorki né 49 33 20,4 16 7,1 Sammála 267 66 40,7 201 89,3 Góðar upplýsingar um kynsjúkdóma 386 Ósammála 112 89 55,3 23 10,2 112,099 2 0,000* Hvorki né 58 30 18,6 28 12,4 Sammála 216 42 26,1 174 77,3 Góð svör við spurningum 369 Ósammála 64 59 39,3 5 2,3 173,177 2 0,000* Hvorki né 96 66 44,0 30 13,7 Sammála 209 25 16,7 184 84,0 p<0,001* Ósammála= Frekar og
Sammála= Frekar og mjög sammála
mjög ósammála,
Góð
N n % n % Ef einstakling líður illa í miðjum ástarleik má hætta við 224 Mjög ósammála 7 4 3,8 3 2,5 9,221 4 0,056* Frekar ósammála 13 9 8,7 4 3,3 Hvorki né 21 14 13,5 7 5,8 Frekar sammála 61 22 21,2 39 32,5 Mjög sammála 122 55 52,9 67 55,8 Finnst hafa stjórn á hvort eigi að hafa kynmök 221 Mjög ósammála 2 1 1,0 1 0,9 5,476 4 0,242 Frekar ósammála 5 4 3,8 1 0,9 Hvorki né 24 15 14,4 9 7,7 Frekar sammála 61 25 24,0 36 30,8 Mjög sammála 129 59 56,7 70 59,8 Finnst hafa stjórn á hvers konar kynlífi einstakl. taki þátt í 220 Mjög ósammála 1 1 1 0 0 5,578 4 0,233 Frekar ósammála 2 1 1 1 0,9 Hvorki né 11 8 7,7 3 2,6 Frekar sammála 61 24 23,1 37 31,9 Mjög sammála 145 70 67,3 75 64,7 Finnst auðvelt að standa með sér/setja mörk í kynlífi 221 Mjög ósammála 2 2 1,9 0 0,0 10,628 4 0,031* Frekar ósammála 6 6 5,8 0 0,0 Hvorki né 18 9 8,7 9 7,6 Frekar sammála 66 26 25,2 40 33,9 Mjög sammála 129 60 58,3 69 58,5
Tafla 5. Framhald
Ekki góð kynfræðsla Góð kynfræðsla Kíkvaðratᵃ df pgildi N
p<0,05* a=væntitíðni undir 5 er ekki til staðar í meira en 20% reita
UMRÆÐUR
Tilgangur rannsóknarinnar var að skoða mat íslenskra unglinga á gæðum þeirrar kennslu um kynheilbrigði sem þeir höfðu fengið í gegnum skólagöngu sína út frá kennsluháttum, fræðsluþörfum og kynferðislegri sjálfsvirðingu. Mat íslenskra unglinga er ekki mjög jákvætt því aðeins um þriðjungur þeirra sem svöruðu spurningunni voru sammála því að hafa fengið góða kennslu um kynheilbrigði.
Þegar viðhorf þátttakenda voru skoðuð til gæða kennslu um kynheilbrigði út frá kennsluháttum mátti sjá töluverðan mun milli hópa. Þeir sem töldu hana vera góða voru marktækt líklegri til að nefna fleiri kennsluaðferðir heldur en þeir sem töldu hana síðri. Þeir nemendur sem töldu kennslu vera góða voru einnig mun líklegri til að finnast kennsluaðilinn hafa komið efninu vel til skila heldur en þeir sem töldu hana síðri. Átti þetta bæði við um nemendur í grunn- og framhaldsskóla og var munurinn marktækur fyrir bæði skólastig. Fyrsta tilgáta rannsóknar um að munur væri á milli þeirra sem telja kennslu um kynheilbrigði góða samanborið við þá sem telja hana síður góða eftir kennsluháttum var þar af leiðandi studd. Þessar niðurstöður eru í samræmi við bæði erlendar og íslenskar rannsóknir sem hafa sýnt fram á að unglingar telja fjölbreytta kennslu og menntaðan kennara, sem er opinskár og fordómalaus, einkennandi þætti fyrir góða kennslu um kynheilbrigði (Astle o.fl., 2021; Corcoran o.fl., 2020; Kolbrún Hrund Sigurgeirsdóttir o.fl., 2019). Rannsóknir hafa einnig bent á jákvæðan árangur fjölbreyttra kennsluaðferða á þekkingu og viðhorf nemenda um kynheilbrigði og kynhegðun (Chi o.fl., 2015; Sóley S. Bender og Álfheiður Freyja Friðbjarnardóttir, 2015).
Nemendur sem töldu kennslu um kynheilbrigði hafa verið góða voru jafnframt líklegri til að telja að hún hefði komið til móts við fræðsluþarfir þeirra, þeir fengið góð svör við sínum spurningum og góðar upplýsingar um getnaðarvarnir og kynsjúkdóma samanborið við þá sem töldu hana síðri. Þessar niðurstöður styðja tilgátu tvö um að munur sé á viðhorfum nemenda sem telja kennslu um kynheilbrigði góða samanborið við þá sem telja hana síðri varðandi það hvort hún hafi uppfyllt fræðsluþarfir þeirra. Rannsóknir hafa bent á að ef kennslan kemur ekki til móts við fræðsluþarfir unglinga eru þeir líklegir til að sækja sér þekkingu annars staðar, til dæmis á Internetinu (Nelson o.fl., 2019; Pingel o.fl., 2013). Aftur á móti er erfitt að vera fullviss um að upplýsingar þaðan séu áreiðanlegar, hlutlausar og fordómalausar (Pingel o.fl., 2013). Þar af leiðandi er jákvætt að meirihluti telji kennslu
hafa komið til móts við þeirra fræðsluþarfir og þeir telji sig hafa fengið góð svör við spurningum sínum. Þá hafa rannsóknir oft sýnt fram á að kennsla um kynheilbrigði eykur notkun getnaðarvarna og fækkar kynsjúkdómasmitum (Jaramillo o.fl., 2017; Reis o.fl., 2011). Því er einnig jákvætt að sjá að meirihluti þeirra sem töldu kennsluna hafa verið góða voru sammála því að hafa fengið góðar upplýsingar um hvort tveggja.
Fullyrðingar sem voru skoðaðar um kynferðislega sjálfsvirðingu voru fimm. Tvær þeirra voru marktækar og sú þriðja nálægt því að vera marktæk, en nemendur sem töldu kennslu um kynheilbrigði hafa verið góða voru líklegri til að vera sammála þeim fullyrðingum. Aðeins var marktækur munur milli þeirra sem töldu kennsluna vera góða samanborið við þá sem töldu hana síðri að því er varðar eftirfarandi atriði: „Ég á auðvelt með að standa með sjálfri/u/um mér þegar setja þarf mörk í kynlífi“ og „Ég er óhrædd/tt/ur að standa á mínu ef kynlífsfélagi þrýstir á mig“. Þar af leiðandi var þriðja tilgátan að takmörkuðu leyti studd um að munur væri á viðhorfum nemenda sem telja kennslu um kynheilbrigði hafa verið góða samanborið við þá sem telja hana síður góða út frá kynferðislegri sjálfsvirðingu. Þessar niðurstöður sýna að ekki hefur náðst nægilega góður árangur á þáttum sem varða jákvæðar hliðar kynverundar sem skipta miklu máli í sambandi við að takast á við ýmsar aðstæður og að taka góðar ákvarðanir um kynlíf. Fræðileg samantekt frá árinu 2013 benti til þess að kynfræðsla þar sem áhersla var lögð á jákvæðar hliðar kynverundar leiddi til jákvæðs árangurs, til dæmis aukna smokkanotkun (Anderson, 2013). Þá skipta áherslur kennslunnar máli en mikilvægi þess mátti sjá í rannsókn Nurgitz o.fl. (2021) sem skoðaði kennslu um kynheilbrigði og áhrif hennar á kynferðislegt sjálfstraust og sjálfstrú. Niðurstöður hennar sýndu að gæði kennslu, sem voru meðal annars skilgreind út frá efnisþáttum hennar, hæfni kennsluaðila, aukinni þekkingu og bættum viðhorfum nemenda, hafði jákvæð áhrif á kynferðislegt sjálfstraust og sjálfstrú nemenda sem hafði svo í kjölfarið jákvæð áhrif á kynferðislega ánægju þeirra. Sterk sjálfsvirðing sem og hæfnin til að standa með sjálfum sér og sínum ákvörðunum hefur mikil áhrif á vellíðan einstaklings, ekki síst hvað viðkemur kynheilbrigði hans (Anderson, 2013; Haider og Burfat, 2018). Miðað við niðurstöður þessarar rannsóknar þarf í kennslu um kynheilbrigði hér á landi að leggja meiri áherslu á þessa þætti. Síðustu ár hefur þörfin fyrir alhliða kennslu um kynheilbrigði aukist verulega og er umræðan mun opnari en áður um þætti eins og kynferðislegt ofbeldi, kynvitund og fjölbreytileika. Lögð hefur verið áhersla á að börn og unglingar hafi greiðan aðgang að gagnreyndum upplýsingum um kynheilbrigði (WHO og BZgA, 2010). Skoðanir og óskir barna og unglinga á því hvernig kennslu skuli vera háttað eru ekki síður mikilvægar og bæði Alþjóðaheilbrigðistofnunin og Miðstöð um kynfræðslu í Evrópu hafa bent á að með því að virða óskir þeirra og þarfir væri hægt að auka gæði hennar (WHO og BZgA, 2010). Ef kennsla uppfyllir ekki þarfir unglinganna og þeir tengja ekki við efnistök hennar eru þeir ólíklegri til að vera virkir þátttakendur og telja hana ekki hafa góð áhrif á kynhegðun sína (Harris o.fl., 2021; Mckee o.fl., 2014). Þar af leiðandi er nauðsynlegt að taka tillit til viðhorfa þeirra. Unglingar víða í heiminum hafa í mörg ár kallað eftir betri og fjölbreyttari kennslu um kynheilbrigði en þrátt fyrir mikinn áhuga þeirra þá virðist lítið hlustað á þá (Bauer o.fl., 2020; Harris o.fl., 2021; Kolbrún Hrund Sigurgeirsdóttir o.fl., 2019; Lóa Guðrún Gísladóttir o.fl., 2020). Mikilvægt er að bæta úr því.
63 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
%
Óhrædd/tt/ ur að standa á sínu ef kynlífsfélagi þrýstir á 218 Mjög ósammála 7 5 5,0 2 1,7 10,713 4 0,030* Frekar ósammála 16 12 11,9 4 3,4 Hvorki né 38 21 20,8 17 14,5 Frekar sammála 67 27 26,7 40 34,2 Mjög sammála 90 36 35,6 54 46,2
n
n %
ÁLYKTANIR
Niðurstöður þessarar rannsóknar varpa ákveðnu ljósi á þau viðhorf sem íslenskir nemendur í framhaldsskólum hafa á gæðum kennslu um kynheilbrigði sem þeir hafa fengið síðustu ár. Kennslan þarf að vera með fjölbreytta kennsluhætti, koma til móts við fræðsluþarfir unglinga og leggja meiri áherslu á jákvæðar hliðar kynverundar líkt og kynferðislega sjálfsvirðingu. Nýta má niðurstöður rannsóknarinnar til að bæta kennslu um kynheilbrigði. Jafnframt er mikilvægt að leggja fyrir hliðstæðar kannanir með reglubundnum hætti.
STYRKLEIKAR OG TAKMARKANIR RANNSÓKNARINNAR
Sérstaða þessarar rannsóknar er sú að hún er fyrsta íslenska rannsóknin sem skoðar gæði kennslu um kynheilbrigði út frá sjónarhorni framhaldsskólanema á Íslandi og með tilliti til kennsluhátta, fræðsluþarfa og kynferðislegrar sjálfsvirðingar. Hún byggir jafnframt á nýju matstæki sem unnt er að nýta áfram. Þar af leiðandi veitir hún upplýsingar um kennslu um kynheilbrigði á Íslandi sem verulega skortir. Þátttakendur koma víðs vegar að úr framhaldsskólum landsins og því gefur hún jafnframt almennar upplýsingar um stöðu kennslunnar.
Takmarkanir rannsóknarinnar felast helst í því að um þversniðsrannsókn er að ræða sem veitir ekki upplýsingar um orsakasamband milli breyta. Þá byggja niðurstöður á mati einstaklinga á spurningum þar sem ólík túlkun getur legið að baki og því má gera ráð fyrir ákveðinni óvissu og svarskekkju. Einnig var svarhlutfall lágt og nokkuð brottfall eftir því sem leið á spurningalistann og voru því töluvert færri sem svöruðu síðustu spurningunum. Slíkt getur skekkt niðurstöður og hefur áhrif á marktekt.
ÞAKKARORÐ
Þakkir fá þátttakendur rannsóknarinnar og allir þeir sem veittu aðstoð við gerð hennar. Lýðheilsusjóður fær einnig þakkir fyrir að styrkja rannsóknina.

64 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Gæði kennslu um kynheilbrigði að mati framhaldsskólanema

Ritrýnd grein | Peer review
ENGLISH SUMMARY
Quality assessment of sexuality education by upper secondary school students in Iceland: Cross-sectional study
Sigfusdottir, H., Bender, S. S. and Tryggvadottir, G. B.

ABSRTAKT
Aim
In Iceland, there are few studies about how sexuality education is taught in schools and what adolescents‘ opinions are about the education they have received. The purpose of the study was to examine the views of students in upper secondary schools on the quality of the sexuality education they have received with regard to teaching methods, educational needs and sexual self-esteem.
Method
This study was a cross-sectional study. A purposive sample was used to select eleven upper secondary schools around the country. The sample consisted of 2,488 participants, 18 years and older. The survey was administered in January 2022. Data analysis was based on descriptive statistics and hypothesis testing using Pearson chi-square test. Level of significance was set at p<0,05.
Results
Total of 648 students (26%) participated in the study, with more females than males. Two of three hypotheses about participants‘ attitude toward the teaching methods and educational needs were supported and the third one in a limited way. Significant differences were found between the attitudes of the participants who thought they had received good sexuality education compared to those who didn‘t, on the variety of teaching methods (p<0,001), teaching quality (p<0,001), fulfillment of educational needs (p<0,001), provision of good answers (p<0,001), information about contraception (p<0,001) and sexually transmitted diseases (p<0,001). Significant difference in quality assessment of sexuality education regarding sexual self-esteem was only found in two out
of five items, they were: „I can easily stand up for myself when it is necessary to set boundaries in sex“ (p<0,05) and „I am not afraid to be steadfast if a sexual partner is pressuring me“ (p<0,05).
Conclusions
About third of the participants express their satisfaction with sexuality education. According to their assessment, good sexuality education consists of teaching procedures and how well it meets their educational needs. More emphasis needs to be on the positive aspects of sexuality in teaching such as sexual self-esteem.
Keywords
Sexuality education, adolescent, quality, teaching methods, educational needs, sexual self-esteem.
Correspondent hes81@hi.is
Quality assessment of sexuality education by upper secondary school students in Iceland: Cross-sectional study
HEIMILDIR
Anderson, R. M. (2013). Positive sexuality and its impact on overall well-being. Bundesgesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz, 56(2), 208–214. https://doi:10.1007/s00103-012-1607-z
Astle, S., McAllister, P., Emanuels, S., Rogers, J., Toews, M. og Yazedjian, A. (2021). College students’ suggestions for improving sex education in schools beyond ‘blah blah blah condoms and STDs’. Sex Education, 21(1), 91–105. https://doi:10.10 80/14681811.2020.1749044
Bauer, M., Hämmerli, S. og Leeners, B. (2020). Unmet needs in sex education - What adolescents aim to understand about sexuality of the other sex. Journal of Adolescent Health, 67(2), 245–252. https://doi:10.1016/j.jadohealth.2020.02.015
Chi, X., Hawk, S. T., Winter, S. og Meeus, W. (2015). The effect of comprehensive sexual education program on sexual health knowledge and sexual attitude among college students in Southwest China. Asia Pacific Journal of Public Health, 27(2), NP2049–NP2066. https://doi:10.1177/1010539513475655
Cleland, J., Ingham, R. og Stone, N. (2001). Asking young people about sexual and reproductive behaviours. HRP, UNDP, UNFPA, WHO, World Bank. https://cdn. who.int/media/docs/default-source/hrp/adolescents/sample-core-instruments. pdf?sfvrsn=451ebf9e_9
Corcoran, J. L., Davies, S. L., Knight, C. C., Lanzi, R. G., Li, P. og Ladores, S. L. (2020). Adolescents’ perceptions of sexual health education programs: An integrative review. Journal of Adolescence, 84, 96–112. https://doi:10.1016/j. adolescence.2020.07.014
DeVellis, R. F. (2017). Scale development, theory and applications (4. útg.). Sage.
Goldfarb, E. S. og Lieberman, L. D. (2021). Three decades of research: The case for comprehensive sex education. Journal of Adolescent Health, 68(1), 13–27. https:// doi:10.1016/j.jadohealth.2020.07.036
Haider, S. I. og Burfat, F. M. (2018). Improving self-esteem, assertiveness and communication skills of adolescents through life skills based education. Journal of Social Sciences and Humanities, 26(2), 157-175. http://jssh.aiou.edu.pk/ wp-content/uploads/2019/04/10-Syed-Imran-Haider.pdf
Harris, T. L., Shields, A. og DeMaria, A. L. (2021). Relevant, relatable and reliable: Rural adolescents’ sex education preferences. Sex Education, 22(3), 304-320. https://doi: 10.1080/14681811.2021.1931086
Jaramillo, N., Buhi, E. R., Elder, J. P. og Corliss, H. L. (2017). Associations between sex education and contraceptive use among heterosexually active, adolescent males in the United States. Journal of Adolescent Health, 60(5), 534–540. https:// doi:10.1016/j.jadohealth.2016.11.025
Kågesten, A. og van Reeuwijk, M. (2021). Healthy sexuality development in adolescence: Proposing a competency-based framework to inform programmes and research. Sexual and Reproductive Health Matters, 29(1), 104–120. https://doi: 10.1080/26410397.2021.1996116
Ketting, E. og Ivanova, O. (ritstjórar). (2018). Sexuality education in Europe and Central Asia. State of the art and recent developments. An overview of 25 countries Federal Centre for Health Education, BZgA og The International Planned Parenthood Federation European Network, IPPF EN. https://oegf.at/wp-content/ uploads/2021/09/BZgA_Comprehensive-Country-Report_online_EN.pdf
Kolbrún Gunnarsdóttir, Reynir Tómas Geirsson, Eyjólfur Þorkelsson, Jón Þorkell Einarsson, Ragnar Freyr Ingvarsson og Sigurbjörg Bragadóttir. (2008). Viðhorf og þekking 16 ára unglinga á kynlífstengdu efni. Læknablaðið 6, 453-460. https:// timarit.is/gegnir/001085846
Kolbrún Hrund Sigurgeirsdóttir, Þórður Kristinsson og Þorgerður J. Einarsdóttir. (2019). Kynlífsmenning framhaldsskólanema frá sjónarhorni ungra karla. Netla –Veftímarit um uppeldi og menntun. Menntavísindasvið Háskóla Íslands. https:// doi:10.24270/netla.2019.9
Lóa Guðrún Gísladóttir, Ragný Þóra Guðjohnsen og Sóley S. Bender. (2020). „Stelpan er einhvern veginn hlutur, hún á að ... gegna okkur“. Sýn ungra karlmanna á kynheilbrigði og #MeToo-byltinguna. Fléttur (bls. 153-178). RIKK –Rannsóknastofnun í jafnréttisfræðum og Háskólaútgáfan.
McKee, A., Watson, A.-F. og Dore, J. (2014). ‘It’s all scientific to me’: Focus group insights into why young people do not apply safe-sex knowledge. Sex Education, 14(6), 652–665. https://doi:10.1080/14681811.2014.917622
Mennta- og menningamálaráðuneytið. (2021). Markviss kennsla um kynheilbrigði og ofbeldisvarnir í grunn- og framhaldsskólum. Greinargerð og tillögur starfshóps. Mennta- og menningarmálaráðuneytið. https://www.stjornarradid. is/library/01--Frettatengt---myndir-og-skrar/MRN/Sk%c3%bdrsla%20 starfsh%c3%b3ps%20um%20kynfr%c3%a6%c3%b0slu%20010721.pdf
Ménard, A. D. og Offman, A. (2009). The interrelationships between sexual self-esteem, sexual assertiveness and sexual satisfaction. The Canadian Journal of Human Sexuality, 18(1-2), 35-45. https://www.proquest.com/scholarly-journals/ interrelationships-between-sexual-self-esteem/docview/220818451/se-2
Mitchell, K. R., Lewis, R., O’Sullivan, L. F. og Fortenberry, J. D. (2021). What is sexual wellbeing and why does it matter for public health? The Lancet Public Health, 6(8), e608–e613. https://doi:10.1016/S2468-2667(21)00099-2
Mueller, T. E., Gavin, L. E. og Kulkarni, A. (2008). The association between sex education and youth’s engagement in sexual intercourse, age at first intercourse, and birth control use at first sex. Journal of Adolescent Health, 42(1), 89–96. https://doi:10.1016/j.jadohealth.2007.08.002
Nelson, K. M., Pantalone, D. W. og Carey, M. P. (2019). Sexual health education for adolescent males who are interested in sex with males: An investigation of experiences, preferences, and needs. Journal of Adolescent Health, 64(1), 36–42. https://doi:10.1016/j.jadohealth.2018.07.015
Nurgitz, R., Pacheco, R. A., Senn, C. Y. og Hobden, K. L. (2021). The impact of sexual education and socialization on sexual satisfaction, attitudes, and self-efficacy. The Canadian Journal of Human Sexuality, 30(2), 265-277. https://doi:10.3138/ cjhs.2021-0028
Peixoto, M. M., Amarelo-Pires, I., Pimentel Biscaia, M. S. og Machado, P. P. P. (2018). Sexual self-esteem, sexual functioning and sexual satisfaction in Portuguese heterosexual university students. Psychology & Sexuality, 9(4), 305–316. https://doi :10.1080/19419899.2018.1491413
Pingel, E. S., Thomas, L., Harmell, C. og Bauermeister, J. A. (2013). Creating comprehensive, youth centered, culturally appropriate sex education: What do young gay, bisexual, and questioning men want? Sexuality Research and Social Policy, 10(4), 293–301. https://doi:10.1007/s13178-013-0134-5
Polit, D. F. og Beck, C. T. (2021). Nursing research: Generating and assessing evidence for nursing practice (11. útgáfa). Wolters Kluwer.
Reis, M., Ramiro, L., Matos, M. G. de og Diniz, J. A. (2011). The effects of sex education in promoting sexual and reproductive health in Portuguese university students. Procedia - Social and Behavioral Sciences, 29, 477–485. https://doi:10.1016/j. sbspro.2011.11.266
Sóley S. Bender. (2012). Ferlismat á nýju kynfræðsluefni fyrir unglinga. Tímarit hjúkrunarfræðinga, 88(4), 48-56. https://www.hjukrun.is/library/Timarit---Skrar/ Timarit/Timarit-2012/4-2012/Ferlismat%20%C3%A1%20n%C3%BDju%20kynfr. pdf
Sóley S. Bender og Álfheiður Freyja Friðbjarnardóttir. (2015). Árangur af kynfræðslunámsefninu „Kynveruleiki í ljósi kynheilbrigðis“. Tímarit hjúkrunarfræðinga, 91(1), 46-53. https://www.hjukrun.is/library/Timarit---Skrar/Timarit/ Timarit-2015/1-tbl-2015/Arangur%20af%20kynfraedslunamsefni.pdf
Sóley S. Bender, Katrín Hilmarsdóttir og Þóra Jenný Gunnarsdóttir. (2021). Smokkanotkun ungra karlmanna: Viðhalda reisn. Eigindleg rannsókn. Tímarit hjúkrunarfræðinga, 97(3), 87-94. https://www.hjukrun.is/library/Timarit---Skrar/ Timarit/Timarit-2021/3-tbl-2021/Smokkanotkun.pdf
Sóley S. Bender, Snæfríður Jóhannesdóttir og Sigurbjörg Lind Ellertsdóttir. (2022). „Þetta er ekkert flókið“ Smokkanotkun ungra karlmanna. Tímarit hjúkrunarfræðinga, 98(2), 74-81. https://www.hjukrun.is/library/Timarit---Skrar/ Timarit/Timarit-2022/2-tbl-2022/Smokkanotkun.pdf
United Nations Educational, Scientific and Cultural Organization (UNESCO). (2018). International technical guidance on sexuality education. An evidence-informed approach. https://unesdoc.unesco.org/ark:/48223/pf0000260770/PDF/260770eng. pdf.multi
World Health Organization, Regional Office for Europe (WHO) and BZgA. (2010). Standards for Sexuality Education in Europe. A framework for policy makers, educational and health authorities and specialists. Federal Centre for Health Education, BZgA. https://www.bzga-whocc.de/fileadmin/user_upload/BZgA_ Standards_English.pdf
67 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Atvikaskráning tengd skurðaðgerðum á Landspítala: Lýsandi
rannsókn
doi: 10.33112/th.100.1.3
ÚTDRÁTTUR
Tilgangur
Óvænt atvik í heilbrigðiskerfinu eru ein af aðalástæðum óvæntra dauðsfalla og örorku í heiminum í dag og um 10% sjúklinga í hinum vestræna heimi verða fyrir skaða vegna atvika þegar þeir leggjast inn á spítala. Talið er að hægt sé að koma í veg fyrir um helming þessara atvika. Tilgangur rannsóknarinnar var að varpa ljósi á tíðni óvæntra skráðra atvika sem tengdust skurðaðgerðum á ákveðnum deildum Landspítala á árunum 2018–2020 og kanna hvort fagfólk kemur með tillögur að leiðum til úrbóta sem kæmu í veg fyrir að atvik endurtækju sig.
Aðferð
Megindleg lýsandi rannsókn, gögnin voru öll skráð atvik á skurðstofum, vöknunardeildum og dagdeildum skurðlækninga Landspítala árin 20182020.
Niðurstöður
Skráðum atvikum á þeim deildum sem rannsakaðar voru fækkaði á milli ára á meðan heildarfjöldi atvika á Landspítala var svipaður. Algengustu atvikin sem skráð voru tengdust meðferð/rannsókn, tækjabúnaði og lyfjameðferð. Talsvert var um að fagfólk skráði atvik ekki í réttan flokk samkvæmt skilgreiningum í flokkunarkerfi Landspítala eða í um 29% tilfella. Á flestum deildunum var komið með tillögur til úrbóta. Í kringum 90% allra atvika voru af alvarleikaflokki 1., þ.e. sjúklingur varð fyrir óverulegum eða engum skaða. Algengast var að fagfólk teldi að bætt samskipti, minna álag á fagfólk og betri mönnun eða bætt skráning gætu komið í veg fyrir að atvik endurtækju sig.
Ályktanir
Atvikaskráning á Landspítala er ekki nægjanlega markviss sem torveldar úrvinnslu og nýtingu atvikaskráningar. Þjálfun fagfólks í skráningu atvika er mikilvæg. Eins getur efling fagfólks í notkun staðla og gátlista, sem og í samskiptum bætt öryggi sjúklinga og fagfólks. Stjórnendur þurfa að stuðla að öflugri öryggismenningu með því að sýna forystu og nýta skráningu atvika til lærdóms og umbóta.
Lykilorð
Skráð óvænt atvik, skurðaðgerðir, teymisvinna, skráning, öryggismenning.

HAGNÝTING RANNSÓKNARNIÐURSTAÐNA
Nýjungar: Rannsóknin veitir nýja þekkingu um atvikaskráningu á Landspítala sem sýnir að þörf er á bættri atvikaskráningu sem og að efla hjúkrunarfræðinga og annað fagfólk í samskiptum og notkun staðla og gátlista. Til að ná því markmiði þarf nýtt atvikastjórnunarkerfi og áframhaldandi eflingu öryggismenningar.
Hagnýting: Niðurstöðurnar benda hjúkrunarfræðingum og öðru fagfólki á leiðir til þess að fækka atvikum með því að nota gátlista og stöðluð vinnubrögð sem og mikilvægi þess að vanda skráningu og vinna með þær upplýsingar sem þar koma fram. Áhrif á störf hjúkrunarfræðinga: Til þess að hjúkrunarfræðingar og annað fagfólk sjái tilgang í að skrá atvik er nauðsynlegt að þeir sjái að unnið sé með þær upplýsingar sem þar koma fram með það að markmiði að auka öryggi sjúklinga.
Þekking: Mikilvægt er að beina athygli að leiðum til að draga úr atvikum og auka öryggi sjúklinga með það að leiðarljósi að teknar verði upplýstar ákvarðanir um mögulegar umbætur og endurskoðun á verklagi.
Ritrýnd grein | Peer review
Höfundar
SIGRÍÐUR RÚNA ÞÓRODDSDÓTTIR1
ÁRÚN K SIGURÐARDÓTTIR2,3
MARTIN INGI SIGURÐSSON1,4
1Landspítali
2Háskólinn á Akureyri
3Sjúkrahúsið á Akureyri
4Háskóli Íslands
Atvikaskráning tengd skurðaðgerðum á Landspítala: Lýsandi rannsókn
INNGANGUR
Samkvæmt Alþjóðaheilbrigðisstofnuninni, WHO, eru óvænt atvik í heilbrigðiskerfinu ein af tíu aðalástæðum óvæntra dauðsfalla og örorku í heiminum í dag. Leiða má líkum að því að einn af hverjum tíu sjúklingum í hinum vestræna heimi verði fyrir skaða þegar hann leggst inn á spítala. Talið er að koma megi í veg fyrir allt að 50% þessara atvika (World Health Organization, 2019). Að sömu niðurstöðu er komist í samantekt 25 rannsókna um tilurð, tegund, afleiðingar og fyrirbyggjanleika atvika. Þar kemur jafnframt fram að óvænt atvik tengd skurðaðgerðum eru ein af þremur algengustu tegundum atvika í heilbrigðiskerfinu (Schwendimann o.fl., 2018).
Margar ástæður eru taldar fyrir því að óvænt atvik eigi sér stað í heilbrigðiskerfinu svo sem mannleg mistök, álag, ófullnægjandi þjálfun og að gátlistum og klínískum verklagsreglum er ekki fylgt (Clapper og Ching, 2019) sem og brestur í teymisvinnu og slök samskiptahæfni (Ameryoun o.fl., 2019). Oftast má þó rekja atvik til samverkandi mannlegra- og kerfislægra þátta. Mikilvægt er því að öðlast dýpri skilning á þeim þáttum sem til grundvallar liggja svo hægt sé að vinna að markvissum aðgerðum til að fyrirbyggja endurtekningu atvika (Ameryoun o.fl., 2019; Clapper og Ching, 2019; Kohn o.fl., 2000).
Embætti landlæknis á Íslandi hefur unnið mikið og þarft starf til þess að auka öryggi sjúklinga og samkvæmt íslenskum lögum eiga sjúklingar rétt á bestu heilbrigðisþjónustu sem völ er á, miðað við þarfir þeirra og horfur sem og þekkingu á hverjum tíma (Embætti landlæknis, 2021a). Sem dæmi hefur verið sett á fót fagráð sem unnið hefur að leiðbeiningum sem snúa að gæðum og öryggi heilbrigðisstofnana (Embætti landlæknis, 2016). Mikil áhersla hefur verið lögð á skráningu atvika og hefur Landlæknisembættið haldið utan um þau gögn. Samkvæmt árskýrslum Embættis landlæknis frá árunum 2018, 2019 og 2020 var heildarfjöldi skráðra óvæntra atvika á Landspítala 4.317 árið 2018 (Embætti landlæknis, 2018), 4.412 árið 2019 (Embætti landlæknis, 2019) og 4.549 árið 2020 (Embætti landlæknis, 2020).
Atvik í heilbrigðisþjónustunni verða þegar sjúklingur fær ekki ákjósanlega meðferð og þau geta haft í för með sér neikvæðar afleiðingar fyrir sjúklinginn (Clapper og Ching, 2019). Viðhorf heilbrigðisstarfsfólks til atvika og eflingu öryggismenningar á vinnustaðnum er grundvallarþáttur í því að bæta þjónustuna og minnka þá gjá sem er á milli væntinga og raunveruleikans.
Í lögum um landlækni og lýðheilsu kemur fram að veitendur heilbrigðisþjónustu skuli halda skrá yfir óvænt atvik með það að markmiði að finna skýringar á þeim og reyna að fyrirbyggja að þau endurtaki sig (Embætti landlæknis, 2021b). Án gagna verða engar umbætur. Atvikaskráning er mikilvægt tæki til gagnasöfnunar og gerir okkur kleift að koma auga á hættur í heilbrigðiskerfinu, lagfæra þær og koma þannig í veg fyrir skaða í þjónustunni (Nilsson o.fl., 2018; Rodziewicz og Hipskind, 2020; Schwendimann o.fl., 2018; Soydemir o.fl., 2017). Heilbrigðisstarfsfólk sem hlut á að atviki, faglegir yfirmenn þeirra eða aðrir sem koma að atvikinu eru hvött til að skrá það sem úrskeiðis fer (Embætti Landlæknis, 2021b). Ekki hefur verið lagt mat á gæði atvikaskráningar á Íslandi en samkvæmt erlendum heimildum er mikill misbrestur á skráningum atvika á heimsvísu (Fagerström o.fl., 2018; Halperin og Bronshtein, 2019; Hong og Li, 2017). Vanskráning gerir það að verkum að heildarmyndin verður ekki rétt (Halperin og Bronshtein, 2019; Hammoudi o.fl., 2017; Hong og Li, 2017). Til þess að heilbrigðisstarfsmenn sjái tilgang þess að skrá er mikilvægt að þeir fái endurgjöf um
69 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
úrvinnsluna og sjái að skráningin leiði til öruggara umhverfis fyrir sjúklingana (Hong og Li, 2017; Liukka o.fl., 2018).
Af áðurnefndu er ljóst að öryggismenning endurspeglast meðal annars í því hvernig unnið er með atvik og hvernig gögnin eru nýtt til lærdóms og áhættugreiningar og þannig má efla öryggi í heilbrigðiskerfinu. Fáar rannsóknir hafa verið gerðar hér á landi þar sem gögn úr atvikaskráningu eru skoðuð. Teljum við mikilvægt að bæta úr því til að auka innsýn í það hvernig vinna má að úrbótum því tengdu og stuðla þar með að bættu öryggi og framþróun í þjónustunni.
Markmið þessarar rannsóknar var að varpa ljósi á skráningu óvæntra atvika sem tengdust skurðaðgerðum á völdum deildum á Landspítala á árunum 2018–2020. Frekara markmið rannsóknarinnar var að flokka atvikin eftir deildum, mánuðum og árum og kanna hvort fagfólk kom með tillögur að leiðum til úrbóta sem gætu komið í veg fyrir að atvik endurtækju sig. Einnig að greina helstu flokka skráðra atvika sem tengjast skurðaðgerðum sérstaklega og hvort atvikin væru skráð í rétta flokka eftir skilgreiningum í atvikaskráningarkerfi Landspítala.
AÐFERÐ
Í rannsókninni var notuð megindleg lýsandi aðferðafræði.
Úrtak rannsóknar
Úrtakið fól í sér öll skráð atvik á skurðstofum, vöknunardeildum og dagdeildum skurðlækninga á árunum 2018–2020 en tilgreindar deildir komu að undirbúningi sjúklings fyrir aðgerð, aðgerðinni sjálfri og meðferðinni fyrst eftir aðgerð. Deildir í úrtaki voru kvenlækningadeild 21A, dagdeild 13D, dagdeild A5, skurð-/svæfingadeild 12CD, skurð-/svæfingadeild E5, skurðstofur kvennadeildar 23A, vöknunardeild 12A og vöknunardeild E6. Ekki var talið unnt að nýta gögn frá legudeildum eða gjörgæsludeildum, sem einnig undirbúa minnihluta sjúklinga til aðgerðar, þar sem erfitt yrði að greina atvik tengd skurðaðgerðum frá öðrum atvikum.
Mælitæki
Núverandi atvikaskráningarkerfi á Landspítala er einfalt skráningarkerfi sem inniheldur tólf flokka (Landspítali, 2018a), svo sem atvik tengd tækjabúnaði og atvik tengd lyfjameðferð, sjá töflu 1. Til að fá betri mynd af algengustu flokkum atvika voru þau flokkuð nánar í undirflokka í þrjá af tólf aðalflokkum. Undirflokkarnir sem koma fyrir í þessari rannsókn eru sýndir í töflu 2. Atvikaskráningarkerfið inniheldur einnig flokkun á alvarleikastigum atvika (Landspítali, 2017), sjá töflu 3.
Framkvæmd
Hagdeild Landspítala sótti gögn úr atvikagagnagrunni sjúklinga og sendi þau fyrsta höfundi í læstu excel-skjali. Göngin voru öll ópersónugreinanleg. Í gögnunum kom fram lýsing á atviki, staðsetning atviks (deild), dagsetning og tími sem atvikið átti sér stað sem og atvikaflokkur. Þá voru atvikin flokkuð í þrjá flokka eftir alvarleikastigi og skráð var hvort úrvinnslu atvikanna væri lokið eða ekki. Atvikin voru bæði skráð á tölulegu formi en einnig var frjáls texti við hvert atvik fyrir sig þar sem hægt var að koma með tillögur að úrbótum.
Gögnin voru lesin yfir, gaumgæfð og búin til ný gagnasöfn. Þar sem í ljós kom að skráning atvikanna var ekki nákvæm út frá skilgreiningum í atvikaskráningarkerfi Landspítala, var atvikunum raðað í rétta flokka eftir skilgreiningunum.
Gagnagreining
Gerð var lýsandi gagnagreining. Fjöldi atvika eftir atvikaflokkum var talin. Talið hversu oft var komið fram með tillögur til úrbóta. Rangskráning skráðra atvika í atvikaflokka sem og fjöldi atvika í undirflokkum var talin. Farið var yfir alvarleikastig atvikanna (tafla 3) og staða úrvinnslu var skráð. Niðurstöðurnar voru settar fram í prósentum og var varpað í skífu- og súlurit til aukins skýrleika.
Að lokum voru gögnin greind með hliðsjón af því hvort fagfólk skrifaði nánari lýsingu á atviki, hvers vegna fagfólk taldi að það hefði gerst, hver viðbrögð við atviki voru og hvort fagfólk kom með tillögur til úrbóta.
Siðfræði
Siðanefnd Landspítala veitti heimild til vinnslu upplýsinga úr atvikaskrá Landspítala (mál nr. 9/2021 hjá nefndinni).
NIÐURSTÖÐUR
Árið 2018 voru 463 atvik skráð á umræddum deildum en 332 bæði árin 2019 og 2020. Skráð atvik voru fleiri 2018 en 2020 á öllum deildum nema dagdeild 13D var með færri atvik 2018 en 2020. Skráðum atvikum á dagdeild A5 fækkaði á milli ára en 2018 voru skráð 82 atvik en 20 árið 2019 og 16 árið 2020 (mynd 1).
Mynd 1. Heildarfjöldi skráðra atvika e ir deildum á árunum 2018–2020.
Mynd 2 sýnir að sveiflur voru í fjölda skráninga á milli mánaða og ára. Fæst atvik voru skráð í júlí, ágúst og desember eða um 6%. Flest atvik voru hins vegar skráð í janúar og febrúar um 12%.
Mynd 2. Heildarfjöldi skráðra atvika e ir e ir mánuðum og árum.
70 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024 Atvikaskráning tengd skurðaðgerðum
Algengustu atvikin árin 2018-2020 voru í flokki E „Atvik tengd meðferð/rannsókn“ 23%, flokki B „Atvik tengd tækjabúnaði“ 22% og flokki C „Atvik tengd lyfjameðferð“ 20%, sjá töflu 1 um atriði sem tilheyra hverjum flokki. Aðrir flokkar óvæntra atvika voru með mun færri skráningar.
Tafla 1. Flokkar óvæntra atvika eftir atvikaskráningarkerfi Landspítala og skilgreiningar á þeim
A Óvænt andlát Mat sérfræðilæknis og skráist af honum.
B Atvik tengd tækjabúnaði T.d. vegna bilunar, rangrar notkunar eða aukaverkana.
C Atvik tengd lyfjameðferð
D Atvik tengd blóð- og/eða blóðhlutagjöf
E Atvik tengd meðferð/ rannsóknum
F Atvik tengd ofbeldi/átökum vegna sjúklings
G Atvik tengd umhverfi/ aðstæðum
H Atvik tengd meðferð sýna
I Atvik tengd nálum/leggjum
J Atvik tengd þjónustu
K Atvik tengd eignatjóni
L Annars konar atvik
T.d. ef lyfjafyrirmæli eru röng eða ófullnægjandi, sjúklingur fær rangt lyf eða rangan skammt, röng blöndun lyfs, fyrirmæli um lyf ekki skráð, ofnæmisviðbrögð, lágur blóðsykur (<2.2 mmól/l) við insúlínmeðferð, dráttur á gjöf mikilvægs lyfs (t.d. sýklalyfs > klukkustund við grun um sýklasótt), óeðlileg restáhrif lyfja eftir aðgerðir, alvarleg fráhvarfseinkenni eða dráttur á lyfjagjöf.
T.d. ofnæmisviðbrögð, rangur blóðhluti gefinn, blóðhluti ekki tiltækur, gjöf neyðarblóðs.
Tannskaði og augnskaði. Ef meðferð veldur óeðlilegum breytingum á lífsmörkum eða ef ekki er brugðist við óeðlilegum breytingum á lífsmörkum. Aðgerð frestað, dráttur á að rannsókn sé framkvæmd eða ekki brugðist við niðurstöðum. Yfirfull þvagblaðra > 800 ml, blæðing eftir aðgerð, sýking eftir aðgerð, fyrirmælum um meðferð ekki framfylgt, fyrirmæli um meðferð ekki gefin.
Ef starfsmaður verður fyrir áverka skal velja atvikaskráningu starfsmanna.
T.d. ef þrengsli á deildinni eða í lyftum ógna öryggi sjúklings, mikilvæg tæki eða búnaður ekki tiltækur eða finnst ekki, atvik í tengslum við flutning sjúklings, ef fresta þarf aðgerð vegna plássleysis, ef plássleysi hamlar innlögn. Föll.
T.d. sýni ranglega merkt, töf við flutning, sýni glatast, sýni geymd í kæli án persónuvottunar.
T.d. blæðing, stífla, sýking, loft í æðaleggjum, fylgikvillar tengdir utanbastleggjum.
T.d. óeðlilega löng bið eftir rannsókn, rannsóknarsvari, röng gögn í sjúkraskrá, sjúklingur rangt merktur eða ómerktur, of löng bið eftir sérfræðiþjónustu > 1 klst. Viðkomandi svarar ekki bráðakalli.
T.d. ef verðmæti týnast, skemmast eða er stolið.
Blæðing > 1.500 ml, t.d. óvæntar endurinnlagnir og hvað annað sem ekki fellur undir það sem starfsfólki finnst hæfa.
Algengustu undirflokkar (tafla 2) skráðra atvika sem tengjast flokknum meðferð/rannsókn (flokkur E) voru aðgerð frestað, fylgikvillar aðgerðar/meðferðar og verklagi meðferðar var ekki fylgt. Hins vegar voru flest atvik tengd aðgerð frestað 2018 eða 40% af atvikum í umræddum flokki en rúmlega 10% hin tvö árin.
Flest atvik tengd tækjabúnaði (flokkur B) sneru að bilunum í tækjabúnaði eða yfir 50% atvika á tímabilinu. Næststærsti undirflokkurinn árið 2018 var að tæki/ígræði væru ekki til staðar (23%) en atvikum í þeim undirflokki fækkaði á milli ára. Árin 2019 og 2020 var skortur á kunnáttu á tæki eða mannleg mistök annar stærsti undirflokkurinn, um 23% skráðra atvika.
Stærsti undirflokkur atvika sem tengjast lyfjameðferð (flokkur C) var röng/ófullnægjandi lyfjafyrirmæli, bæði árið 2018 og 2019 en 2020 var algengast að lyfjagjöf væri ekki í samræmi við fyrirmæli.
Tafla 2. Undirflokkar atvika í stærstu atvikaskráningarflokkum óvæntra atvika sem tengjast skurðaðgerðum, B, C og E
• Skortur á kunnáttu/mannleg mistök
• Tæki virka ekki
B Atvik tengd tækjabúnaði
• Tæki/ígræði ekki til staðar
• Þvottur/sótthreinsun ábótavant
• Ófullnægjandi skráning atviks/annað
• Röng/ófullnægjandi lyfjafyrirmæli
• Rangt lyf afgreitt
C Atvik tengd lyfjameðferð
• Ofnæmisviðbrögð
• Lyfjagjöf röng/ekki í samræmi við fyrirmæli
• Rannsókn ekki framkvæmd
• Ekki brugðist við niðurstöðum rannsókna
E Atvik tengd meðferð/ rannsóknum
• Vantar/röng fyrirmæli um meðferð
• Verklagi meðferðar ekki fylgt
• Fylgikvillar aðgerðar/meðferðar
• Aðgerð frestað
• Ófullnægjandi skráning atviks/annað
Niðurstöður rannsóknarinnar sýndu að talsvert var um að fagfólk skráði atvik ekki í réttan flokk samkvæmt skilgreiningum í atvikaskráningarkerfi Landspítala en alls voru 297 atvik skráð í rangan flokk eða 29% allra skráðra atvika. Talsverður munur var á rangskráningu milli deilda eða allt frá 9% atvika sem skráð voru á deild á ári og upp í 68%, sjá mynd 3.
Mynd 3. Hlutfall atvika sem eru skráð í rangan flokk e ir skilgreiningum í atvikaskráningarkerfi Landspítala, e ir deildum og árum.
Ekkert alvarlegt atvik (varanlegur miski eða andlát) var skráð á deildum í úrtaki árið 2018, tvö árið 2019 og eitt árið 2020. Í kringum 90% allra skráðra atvika voru atvik af alvarleikaflokki 1 og ollu sjúklingum engum eða óverulegum skaða.
Tafla 3. Alvarleikastig atvika
Flokkur 1 Sjúklingur verður fyrir óverulegum eða engum skaða
Flokkur 2 Tjón sjúklings er marktækt en ekki varanlegt og getur innifalið að hann þurfi að undirgangast frekari meðferð eða rannsóknir
Flokkur 3 Sjúklingur verður fyrir varanlegum miska eða deyr
71 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Í febrúar 2021 var úrvinnslu rúmlega 10% skráðra atvika enn ólokið fyrir árin 2019 og 2020 en í um 4% tilfella var úrvinnslu ólokið fyrir árið 2018. Samkvæmt gæðaskjali Landspítala á úrbótum að vera lokið innan 30 daga í atvikum af flokki 1.
Á flestum deildunum var komið með tillögur til úrbóta, þ.e. í 60% til rúmlega 80% tilfella. Ekki var um staðlaðar tillögur að ræða heldur gat fagfólk komið með hugmyndir að úrbótum í frjálsum texta.
Við greiningu á frjálsum texta kom í ljós að algengast var, eða í 76 tilfellum (7%), að fagfólk benti á að bætt samskipti gætu komið í veg fyrir að atvik endurtækju sig. Einnig var minnst á í 57 tilfellum (4%), að minna álag á fagfólk og betri mönnun gæti komið í veg fyrir endurtekningu atvika og í 33 tilfellum (3%) var bent á að með bættri skráningu væri hægt að koma í veg fyrir atvik af sama tagi. Algengast var að skráð væri að bætt samskipti gætu stuðlað að færri atvikum á skurðdeild kvenna 23A og næst á eftir komu skurð-/ svæfingadeild E5 og kvenlækningadeild 21A. Oftast var minnst á að minna álag og/eða bætt mönnun gæti stuðlað að færri atvikum á kvenlækningadeild 21A og vöknun E6. Þessar deildir skáru sig frá öðrum deildum.
UMRÆÐA
Niðurstöður rannsóknarinnar sýndu að talsvert af óvæntum atvikum tengjast skurðaðgerðum á Landspítala. Atvikum á deildum í úrtakinu fækkaði á milli ára á meðan heildarfjöldi skráðra atvika á Landspítala var svipaður. Þannig voru atvik á þessum deildum 11% af heildarfjölda atvika á Landspítala árið 2018, 8% árið 2019 og 5% árið 2020. Hins vegar fækkaði aðgerðum einnig á milli áranna 2019 og 2020. Árið 2018 voru framkvæmdar 15.152 skurðaðgerðir, 15.354 árið 2019 en 13.455 árið 2020. Þrátt fyrir að skráðum atvikum fækkaði á milli ára skal ítrekað að ekki eru öll atvik skráð, þannig að ekki er hægt að draga ályktanir út frá þessum tölum þó að þær gefi ákveðna vísbendingu (Fathi o.fl., 2017; Halperin og Bronshtein, 2019; Rodziewicz og Hipskind, 2020; Soydemir o.fl., 2017). Aðgengileiki og gott notendaviðmót atvikaskráningarkerfis eykur líkur á að fagfólk skrái atvik. Eins að það sjái tilgang með skráningunni. Mikilvægt er að fagfólk sjái að skráningin leiði til umbóta og dragi úr áhættu fyrir sjúklingana. Það skiptir máli að stjórnendur gangi fram með fordæmi og að virk umræða eigi sér stað um atvikin (Katz o.fl., 2020; Liukka o.fl., 2018; Rodziewicz og Hipskind, 2020). Sömuleiðis er vitað að mikið vinnuálag og tímaskortur er hindrun fyrir skráningu atvika (Fathi o.fl., 2017; Halperin og Bronshtein, 2019; Hong og Li, 2017). Í frjálsa textanum í atvikaskráningarkerfinu kom á nokkrum stöðum fram að atvikið hefði ekki verið skráð strax eftir að það gerðist vegna tímaskorts. Einnig kom fram að úrvinnslu um 10% skráðra atvika frá árinu 2019 og 2020 var enn ólokið sem bendir mögulega til að stjórnendur þurfi meiri tíma til að sinna þessum málaflokki. Niðurstöðurnar sýna að fjöldi skráninga á óvæntum atvikum er misjafn milli deilda en flest atvik eru skráð á skurð-/ svæfingadeild E5 og síðan á kvenlækningadeild 21A en fæst atvik eru skráð á dagdeild 13D. Erfitt getur verið að bera saman deildir vegna mismunandi starfsemi en hugsanlega getur þessi munur endurspeglað mismunandi öryggismenningu og viðhorf stjórnenda til gæðastjórnunar. Samkvæmt rannsóknum hefur úrvinnsla atvika og endurgjöf til starfsfólks sem og jákvætt viðhorf stjórnenda til öryggismála hvetjandi áhrif á að fagfólk
skrái atvik (Liukka o.fl., 2018; Farag o.fl., 2018). Einnig er munur á fjölda skráðra atvika milli mánaða þar sem fæst atvik eru yfir hásumarleyfistímann, júlí og ágúst, og einnig í desember. Skýring á þessu getur að einhverju leyti verið vegna færri valaðgerða í þessum mánuðum. Eins eru færri starfsmenn við störf á leyfistíma, afleysingastarfsmenn, aukið vinnuálag og minni tími til að skrá. Algengustu atvikin sem skráð voru í þessu úrtaki voru atvik tengd meðferð/rannsókn, tækjabúnaði og lyfjameðferð. Af atvikum tengdum meðferð/rannsókn voru mörg atvik skráð vegna aðgerða sem var frestað árið 2018 en færri árin 2019 og 2020. Munur var á milli starfsstöðva á því hvort það var skráð sem atvik að aðgerð væri frestað eða ekki. Nánast öll atvik sem skráð voru vegna aðgerða sem var frestað voru í Fossvogi. Meiri bráðaþjónusta er í Fossvogi sem getur skýrt mismuninn að einhverju leyti en hugsanlega getur menningarmunur milli starfsstöðva verið skýring. Eins er hægt að skrá frestun aðgerða sem frávik í Orbit-kerfinu og í lok árs 2018 var gefið út gæðaskjal um að allar frestanir á aðgerð skuli vera skráðar þar (Landspítali, 2018) en greinilegt er að fagfólk skráir frestun aðgerða ekki á sama stað. Áhugavert væri að vita hvers vegna aðgerðum er frestað en í núverandi atvikaskráningarkerfi er ekki boðið upp á þá skýringu. Mikilvægt er að samræma skráningu atvika og skilgreina vel hvaða atvik á að skrá. Leggja þarf áherslu á að vanda vel skráningarnar (Hammoudi o.fl., 2017). Talið er að ef fagfólk er ekki öruggt um hvaða atvik eigi að skrá geti það leitt til vanskráningar (Fagerström o.fl., 2018; Rodziewicz og Hipskind, 2020). Rannsóknir hafa einnig sýnt að tímaleysi og flókið skráningarkerfi geti hamlað skráningu (Hammoudi o.fl., 2017; Soydemir o.fl., 2017). Samkvæmt íslenskri rannsókn sem gerð var á öryggi sjúklinga á skurðstofu á Landspítalanum árið 2009 kom í ljós að skurðhjúkrunarfræðingar voru bæði tortryggnir gagnvart atvikaskráningu í miðlægan gagnagrunn og vissu lítið um form og tilgang atvikaskráningar (Herdís Alfreðsdóttir og Kristín Björnsdóttir, 2009). Hins vegar getur þessi afstaða verið breytt í dag.
Algengt er að atvik gerist þrátt fyrir að til séu verklagsreglur og gátlistar, t.d. voru mörg atvik skráð um að undirbúningur sjúklings fyrir aðgerð væri ekki samkvæmt verklagi. Góðar verklagsreglur eru til um undirbúning sjúklinga fyrir aðgerð á Landspítala en samt verða mörg atvik vegna frávika frá þeim. Af því má draga þá ályktun að ekki sé nógu mikil áhersla lögð á að fylgja verklagsreglum, þær of flóknar, tafsamar eða ekki nógu aðgengilegar.
Rannsóknir hafa sýnt að í starfsumhverfi þar sem áreiti er mikið aukast líkur á mistökum (Huang o.fl., 2018). Ólafur Guðbjörn Skúlason (2018) gerði kerfisbundna fræðilega samantekt á truflunum á skurðstofum og þar kemur fram að þær eru allt of algengar. Truflanirnar hafa neikvæð áhrif á einbeitingu og athygli fagfólks og geta mögulega valdið því að mistök séu gerð í meðferð sjúklinga og jafnframt lengt aðgerðartíma.
Menntun og starfsþjálfun fagfólks er mikilvæg til þess að fyrirbyggja atvik (Clapper og Ching, 2019; Teunissen o.fl., 2019). Hermiþjálfun fagfólks þar sem þjálfuð er samvinna, samskipti og teymisþættir í óvæntum aðstæðum, getur verið mikilvæg til að efla frammistöðu fagfólks í krefjandi aðstæðum (Teunissen o.fl., 2019).
Á Landspítala eru byltur algengustu atvikin hjá sjúklingum sem liggja inni (Landspítali, 2020) en fá atvik tengd byltum eru í þessu úrtaki eins og vænta má. Algengustu skráðu atvikin voru tengd meðferð/rannsókn, tækjabúnaði og lyfjameðferð. Af því sést að
72 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Atvikaskráning tengd skurðaðgerðum
atvik á umræddum deildum eru að einhverju leyti af öðrum toga en á öðrum deildum Landspítala. Eins er meira af tækjabúnaði á skurðstofum en á öðrum deildum. Þannig er viðbúið að atvik tengd tækjabúnaði séu fleiri þar.
Flest atvik voru af alvarleikaflokki 1 og ollu sjúklingum engum eða óverulegum skaða. Þrátt fyrir að mikilvægt sé að skrá alvarleg atvik er ekki síður mikilvægt að skrá atvik sem ekki valda skaða eða hefðu geta orðið („near miss“). Með skráningu er byggt upp gagnasafn en gögn eru sem fyrr segir grundvöllur allrar umbótavinnu (Katz o.fl., 2020). Niðurstöðurnar benda þannig til þess að fagfólk skrái atvik óháð alvarleika, svo koma megi í veg fyrir endurtekningu atviks.
Í rannsókninni kom fagfólk með tillögur til úrbóta í 59% tilfella. Algengast var að fagfólk teldi að bætt samskipti, betri mönnun og minna álag gæti komið í veg fyrir að atvik endurtaki sig. Þetta á samhljóm í erlendum rannsóknum (Fagerström o.fl., 2018; Nilsson o.fl., 2018). Starfsemi skurðstofanna byggist á þverfaglegu samstarfi fagfólks sem er fjölbreyttur hópur og samanstendur af mismunandi fagstéttum sem allar hafa mismunandi for<gangsröðun, hlutverk, bakgrunn, sérfræðiþekkingu og reynslu en hjúkrunarfræðingar eru á flestum stöðum í meirihluta. Þrátt fyrir sameiginlegt markmið allra, að öryggi sjúklings sé í forgrunni, getur andrúmsloftið oft og tíðum verið spennuþrungið. Til þess að tryggja sem öruggustu og árangursríkustu meðferðina þarf samstarfið að vera gott og samskiptin skilvirk og skýr (Teunissen o.fl., 2019). Á skurðstofum Landspítala er vinnuumhverfið samt þannig að flestir þekkja vel sitt samstarfsfólk, vita hverjir eru nýir og óreyndir og til hvers má ætlast af hverjum og einum. Niðurstöðurnar benda til að þörf sé á að leggja meiri áherslu á að þjálfa fagfólk í uppbyggjandi samskiptum og virkri teymisvinnu, sem samræmist einnig erlendum rannsóknum (Teunissen o.fl., 2019). Leggja þarf áherslu á þjálfun í kerfisbundinni upplýsingamiðlun hvort sem er á munnlegu eða skriflegu formi og notkun gátlista við flutning sjúklinga milli þjónustustiga. Oft er tíminn til samskipta naumur og með gátlista er líklegra að allar mikilvægar upplýsingar komist til skila og þannig má draga úr líkum á atvikum (Clapper og Ching, 2019).
Mönnun og vinnuskilyrði eru mikilvæg fyrir öryggi sjúklinga. Meiri hætta er á atvikum þegar verkefnin eru flókin og mönnunin er undir viðmiðunarmörkum (Danielsson o.fl., 2019; Huang o.fl., 2018). Eins hefur mikið vinnuálag, langar vaktir, næturvinna og mikil yfirvinna fagfólks í för með sér þreytu sem eykur líkur á mistökum (Oyebode, 2013). Þetta kemur einnig fram í íslenskri rannsókn þar sem skurðhjúkrunarfræðingar telja hraða, vinnuálag, þreytu og undirmönnun ógna öryggi sjúklinga (Herdís Alfreðsdóttir og Kristín Björnsdóttir, 2009). Mikið álag á fagfólk hefur einnig verið tengt við mikla starfsmannaveltu og aukna fjarveru vegna veikinda sem aftur eykur álag á annað fagfólk og veldur enn meiri hættu á atvikum (Huang o.fl., 2018).
Styrkleikar rannsóknarinnar eru að gögnin eru heildstæð og ná yfir þriggja ára tímabil. Þau eru úr einu rafrænu kerfi og endurspegla allar atvikaskráningar sem gerðar voru á þeim starfseiningum sem voru með í úrtakinu.
Takmarkanirnar eru að atvikaskráningin var ekki gerð í rannsóknarskyni. Það er líklegt að ekki hafi öll atvik verið skráð og því er hér einungis hægt að skoða það sem skráð var. Eins er erfitt að bera þessar deildar saman þar sem ekki er gefinn upp fjöldi skurðaðgerða á hverri einingu fyrir sig. Atvikaskráningarkerfið
er jafnframt gamalt og gögnin um margt takmörkuð sem gefur takmarkaða möguleika á gagnavinnslu. Hins vegar er von á nýju kerfi fljótlega sem mun gefa meiri möguleika til gagnavinnslu.
Atvikaskráning á Landspítala er ekki nægjanlega markviss sem torveldar úrvinnslu og nýtingu atvikaskráningar. Leggja þarf meiri áherslu á bætta atvikaskráningu, samræma skráningu milli eininga og auka gæði þannig að auðveldara verði að vinna með niðurstöður. Þjálfun fagfólks í notkun staðla og gátlista, sem og í samskiptum, getur minnkað líkur á endurtekningum á óvæntum atvikum. Mörg atvik eru skráð á að tækjabúnaður virki ekki sem skildi og bendir það til þess að huga þurfi betur að viðhaldi og endurnýjun á tækjabúnaði á þessum deildum.
Stjórnendur þurfa að stuðla að öflugri öryggismenningu með því að sýna forystu og nýta atvik til lærdóms og umbóta. Aukin endurgjöf og umfjöllun um atvik, áhættustjórnun og stöðugar umbætur, eflir öryggismenningu og þátttöku fagfólks í gæða- og umbótavinnu.
ÞAKKIR
Hagdeild Landspítala er þakkað fyrir að útvega gögn til rannsóknarinnar. Félagi íslenskra hjúkrunarfræðinga er þökkuð styrkveiting til rannsóknarinnar.

Ritrýnd grein | Peer review
ENGLISH SUMMARY
Incident reporting related to surgeries in Landspitali, national University hospital in Iceland 2018-2020: A descriptive study
Thoroddsdottir, Sigridur Runa., Sigurdardottir, Arun K., Sigurdsson, Martin Ingi.
ABSRTAKT
Aim
Unexpected incidents in the healthcare system are considered one of the leading causes of unexpected death and disability worldwide. It has been estimated that about 10% of patients in Western countries are harmed while admitted to hospital, and that about half of these incidents are possibly preventable. The purpose of the study was to explore the frequency of unexpected incidents related to surgeries reported in selected wards at Landspitali from 2018 to 2020 and explore if the staff had suggestions for improvements in order to prevent these incidents from recurring
Method
A quantitative descriptive study. The data were all recorded incidents on surgical wards, postoperative wards and surgical day wards at Landspitali.
Results
The annual number of recorded incidents in the wards studied decreased, while the total number of incidents at Landspitali was unchanged. The most commonly reported incidents were related to treatment/examination, equipment and medical treatment. A considerable number of incidents, about 29%, were not registered in the correct category according to definitions in the classificationsystem used. Staff in most wards came up

with suggestions for improvements. Around 90% of all incidents were incidents of severity category 1, causing little or no harm to the patient. The most common suggestions by staff to prevent incidents from recurring were to improve communication, reduce workload and improve staffing or improve recording.
Conclusions
Incident reporting in Landspitali is not sufficiently targeted which makes it difficult to process the unexpected incidents. Staff training in incident reporting is important. Professional training in use of standards and checklists as well as in communication, could increase safety of patients and professionals. The management needs to foster a strong safety culture by leading and using incident reporting to learn from and to improvement.
Keywords
Recording of unexpected incidents, surgery, teamwork,registration, safety culture.
Correspondent sigrruna@landspitali.is
Incident reporting related to surgeries in Lanspitali, national university hospital inIceland 2018–2020: A descriptive study
HEIMILDIR
Ameryoun, A., Pakpour, A. H., Nikoobakht, M., Saffari, M., Yaseri, M., O‘Garo, K. N. og Koenig, H. G. (2019). Effectiveness of an in-service education program to improve patient safety directed at surgical residents: A randomized controlled trial. Journal of Surgical Education, 76(5), 1309–1318. doi:10.1016/j.jsurg.2019.03.002
Clapper, T. C. og Ching, K. (2020). Debunking the myth that the majority of medical errors are attributed to communication. Medical Education, 54(1), 74–81. doi:10.1111/ medu.13821
Danielsson, M., Nilsen, P., Rutberg, H. og Årestedt, K. A. (2019). National study of patient safety culture in hospitals in Sweden. Journal of Patient Safety, 15(4), 328–333. Embætti landlæknis. (2021a). Öryggi og réttindi sjúklings. https://www.landlaeknir.is/ gaedi-og-eftirlit/notendur-heilbrigdisthjonustu/oryggi-og-rettindi-sjuklings/ Embætti landlæknis. (2021b). Atvik – Skráning, tilkynning og viðbrögð. https://www. landlaeknir.is/gaedi-og-eftirlit/heilbrigdisthjonusta/oryggi/atvikaskraning/ Embætti landlæknis. (2016a). Eflum gæði og öryggi í íslenskri heilbrigðisþjónustu. https:// www.landlaeknir.is/servlet/file/store93/item19084/Eflum%20g%C3%A6%C3%B0i%20 og%20%C3%B6ryggi%20pr%C3%B3fun.docxLOKA_28_12_2012.pdf
Fagerström, L., Kinnunen, M. og Saarela, J. (2018). Nursing workload, patient safety incidents and mortality: An observational study from Finland. BMJ Open, 8(4). doi:10.1136/bmjopen-2017-016367
Farag, A., Lose, D. og Gedney-Lose, A. (2019). Nurses’ safety motivation: Examining predictors of nurses’ willingness to report medication errors. Western Journal of Nursing Research, 41(7), 954–972. doi:10.1177/0193945918815462
Fathi, A., Hajizadeh, M., Moradi, K., Zandian, H., Dezhkameh, M., Kazemzadeh, S. og Rezaei, S. Medication errors among nurses in teaching hospitals in the west of Iran: What we need to know about prevalence, types, and barriers to reporting. Epidemiol Health, 39 doi.org/10.4178/epih.e2017022
Halperin, O. og Bronshtein, O. (2019). The attitudes of nursing students and clinical instructors towards reporting irregular incidents in the medical clinic. Nurse Education in Practice, 36, 34–39. doi:10.1016/j.nepr.2019.02.018
Hammoudi, B. M., Ismaile, S. og Yahya, O. A. (2018). Factors associated with medication administration errors and why nurses fail to report them. Scandinavian Journal of Caring Sciences 32(3), 1038–1046. doi:10.1111/scs.12546
Herdís Alfreðsdóttir og Kristín Björnsdóttir. (2009). Öryggi sjúklinga á skurðstofu: Rannsókn á starfsaðstæðum og áhrifum skurðhjúkrunar. Tímarit hjúkrunarfræðinga, 85(4), 53–60.
Hong, S. og Li, Q. (2017). The reasons for Chinese nursing staff to report adverse events: A questionnaire survey. Journal of Nursing Management, 25(3), 231–239. doi:10.1111/ jonm.12461
Huang, C., Wu, H. og Lee, Y. (2018). The perceptions of patient safety culture: A difference between physicians and nurses in Taiwan. Applied Nursing Research 40, 39–44.
Katz, M. G., Rockne, W. Y., Braga, R., McKellar, S. og Cochran, A. (2020) An improved patient safety reporting system increases reports of disruptive behavior in the perioperative setting. The American Journal of Surgery, 219, 21-26.
Kohn, L. T., Corrigan, J. og Donaldson, M. S. (2000). To err is human: Building a safer health system. National Academy Press. Landspítali. (2017). Atvik tengd sjúklingum – áhættumat við mat á atviki, 1.03.02.05 útgáfa 2.0. (Ábyrgðarmaður: Elísabet Benedikz). Gæðahandbók Landspítala. Landspítali. (2018a). Skilgreining atvika kvenlækningadeild, 1.03.02.01.99 útgáfa 3.0. (Ábyrgðarmaður: Gróa Margrét Jónsdóttir). Gæðahandbók Landspítala. Landspítali. (2018b). Frestun skurðaðgerðar vegna sjúkrahústengdra þátta - viðbrögð, 1133 útgáfa 1.0. (Ábyrgðarmaður: Vigdís Hallgrímsdóttir og Lilja Stefánsdóttir. Gæðahandbók Landspítala. Landspítali. (2021). Ársskýrsla Landspítala 2020, starfsemistölur. https://www.landspitali. is/um-landspitala/utgefid-efni/arsskyrslur/
Landspítali (2020). Byltur og byltuvarnir. https://www.landspitali.is/fagfolk/ reglur-leidbeiningar-handbaekur-og-frettabref/byltur-og-byltuvarnir/ Liukka, M., Hupli, M. og Turunen, H. (2019). Problems with incident reporting: Reports lead rarely to recommendations. Journal of Clinical Nursing, 28(9–10), 1607–1613. doi:10.1111/jocn.14765
Oyebode, F. (2013). Clinical errors and medical negligence. Medical Principles and Practice, 22(4), 323–333. doi:10.1159/000346296
Nilsson, L., Borgstedt-Risberg, M., Soop, M., Nylén, U., Ålenius, C. og Rutberg, H. (2018). Incidence of adverse events in Sweden during 2013–2016: A cohort study describing the implementation of a national trigger tool. BMJ Open, 8(3), e.020833. doi:10.1136/ bmjopen-2017-020833
Ólafur Guðbjörn Skúlason. (2018). Truflanir á skurðstofum: Eðli, tíðni og áhrif (meistararitgerð). Háskóli Íslands. https://skemman.is/bitstream/1946/30445/1/ MS%20ritger%c3%b 0%20%c3%93lafur%20G.%20Sk%c3%balason%202018.pdf
Rodziewicz, T. L., Houseman, B. og Hipskind, J. E. (2020). Medical Error Prevention StatPearls Publishing LLC. https://www.ncbi.nlm.nih.gov/books/NBK499956/ Schwendimann, R., Blatter, C., Dhaini, S., Simon, M. og Ausserhofer, D. (2018). The occurrence, types, consequences and preventability of in-hospital adverse events – a scoping review. BMC Health Services Research, 18. doi:10.1186/s12913-018-3335-z
Soydemir, D., Seren Intepeler, S. og Mert, H. (2016). Barriers to medical error reporting for physicians and nurses. Western Journal of Nursing Research, 39(10), 1348–1363. doi:10.1177/0193945916671934
Teunissen C., Burrell B. og Maskill V. (2020). Effective surgical teams: An integrative literature review. Western Journal of Nursing Research, 42(1), 61–75.
Waaseth, M., Ademi, A., Fredheim, M., Antonsen, M. A., Brox, N. M. B. og Lehnbom, E. (2019). Medication errors and safety culture in a Norwegian hospital. Studies in Health Technology and Informatics, 265, 107–112. doi:10.3233/SHTI190147
World Health Organization. (2019). Patient safety. https://www.who.int/news-room/ fact-sheets/detail/patient-safety
75 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024

„Sykursýki tegund 2 er alvarlegur sjúkdómur sem þarf að hugsa um daglega:“
Reynsla einstaklinga, 65 ára og eldri, af sykursýkismóttöku heilsugæslunnar
doi: 10.33112/th.100.1.4
ÚTDRÁTTUR
Tilgangur
Til að geta eflt og bætt sykursýkismóttöku fyrir einstaklinga ≥ 65 ára með sykursýki tegund 2 á vegum heilsugæslunnar er mikilvægt að skilja og þekkja reynslu og væntingar þeirra til þjónustunnar. Tilgangur rannsóknarinnar var að fá fram reynslu og væntingar einstaklinga ≥ 65 ára á sykursýkismóttöku á vegum heilsugæslunnar.
Aðferð
Eigindleg rannsóknaraðferð, gagnaöflun var með rýnihópaviðtölum og eigindlegri aðleiðandi innihaldsgreiningu beitt við úrvinnslu gagna. Skilyrði fyrir þátttöku var að vera ≥ 65 ára, með sjúkdómsgreininguna sykursýki tegund 2. Þátttakendur voru 14 einstaklingar á aldrinum 66 til 82 ára, átta konur og sex karlar sem skipt var í fjóra rýnihópa. Viðtalsrammi rýnihópaviðtala var saminn út frá fræðilegu lesefni og tilgangi rannsóknarinnar.
Niðurstöður
Aðalþema rannsóknarinnar „Aukin meðvitund um að sykursýki tegund 2 er alvarlegur sjúkdómur sem þarf að hugsa um daglega“ var undirliggjandi viðhorf þátttakenda til sjúkdómsins. Reynsla sem hefur áhrif á öryggis- og vellíðunartilfinningu var rauði þráðurinn í rannsóknarniðurstöðunum. Regluleg innköllun í sykursýkismóttöku, utanumhald og eftirlit var þátttakendum mjög mikilvægt. Skortur á fagfólki og tíðar mannabreytingar drógu úr öryggistilfinningu þátttakenda. Þátttakendur gerðu sér grein fyrir eigin ábyrgð á heilsu sinni en fannst lítil áhersla vera lögð á andlega líðan og heilsu í sykursýkismóttökunni. Einnig fannst þeim vera skortur á fræðslu um fylgikvilla sykursýkinnar svo sem um sykurfall og aukaverkanir lyfja. Almennt voru þátttakendur ánægðir með sykursýkismóttöku á vegum heilsugæslunnar.
Ályktun
Öryggis- og vellíðunartilfinning er mjög mikilvægur þáttur fyrir einstaklinga ≥ 65 ára með sykursýki tegund 2, sem álitu sjúkdóminn alvarlegan. Það að fagaðili hafði umsjón með innköllun í eftirlit og að hitta fagaðila reglulega skiptir máli. Hjúkrunarfræðingar eru í lykilstöðu til að sinna teymisstjórahlutverki í sykursýkismóttökum vegna heildrænnar nálgunar þeirra á viðfangsefnið og faglegrar þekkingar. Niðurstöðurnar geta nýst hjúkrunarfræðingum og öðrum fagstéttum við að efla og styrkja sykursýkismóttöku á vegum heilsugæslunnar.
Lykilorð
Eldra fólk, sykursýki tegund 2, heilsugæsla, öryggistilfinning, rýnihópar, eigindleg innihaldsgreining.
HAGNÝTING RANNSÓKNARNIÐURSTAÐNA
Hvaða nýjungar koma fram í niðurstöðum þessarar rannsóknar? Öryggistilfinning einstaklinga 65 ára og eldri með sykursýki tegund 2 og eru skjólstæðingar sykursýkismóttöku heilsugæslunnar.
Hún er mjög mikilvægur þáttur sem hjúkrunarfræðingar og annað fagfólk þarf að hafa í huga við skipulagningu og þróun sykursýkimóttöku á vegum heilsugæslunnar. Hvernig má hagnýta niðurstöður rannsóknarinnar í hjúkrun eða íslenskri heilbrigðisþjónustu?
Rannsóknarniðurstöður dýpka og auka skilning á þáttum sem eru mikilvægir fyrir skjólstæðinga sykursýkismóttöku sem hjúkrunarfræðingar vinna með, til dæmis að fræða um andlega líðan, sykurfall og aukaverkanir lyfja.
Hvaða þekkingu bæta niðurstöður þessarar rannsóknar við hjúkrunarfræði?
Það hefur ekki áður svo höfundar viti til verið gerð eigindlega rannsókn á þessu efni á Íslandi og því eru þessar niðurstöður ný viðbót í faglega þekkingu á þessu sviði.
Hver geta áhrif rannsóknarinnar orðið á störf hjúkrunarfræðinga?
Niðurstöðurnar geta verið gagnlegar fyrir hjúkrunarfræðinga og aðrar fagstéttir sem koma að sykursýkismóttöku á vegum heilsugæslunnar við frekari eflingu og mótun á sykursýkismóttöku í heilsugæslunni.
Ritrýnd grein | Peer review
Höfundar
INGIBJÖRG ÓSK GUÐMUNDSDÓTTIR
ÁRÚN K SIGURÐARDÓTTIR deild mennta og vísinda Sjúkrahúsinu á Akureyri
Heilsugæsla höfuðborgarsvæðisins Hjúkrunarfræðideild Háskólans á Akureyri
„Sykursýki tegund 2 er alvarlegur sjúkdómur sem þarf að hugsa um daglega:“ Reynsla einstaklinga, 65 ára og eldri, af sykursýkismóttöku heilsugæslunnar
INNGANGUR
Alþjóðaheilbrigðisstofnunin (WHO) gerir ráð fyrir að fjöldi einstaklinga, eldri en 60 ára, aukist um 10% eða frá því að vera 12% í 22% af heildar fólksfjölda í heiminum á árunum 2015 til 2050 (WHO, 2017). Mannfjöldaspá Hagstofu Íslands telur að einstaklingum 80 ára og eldri fjölgi um 5.700 fram til ársins 2030 eða um 46% (Hagstofa Íslands, 2017). Samkvæmt íslenskum lögum telst einstaklingur sem náð hefur 67 ára aldri, aldraður (Lög um málefni aldraðra, nr. 125/1999).
Með hækkandi aldri aukast líkurnar á langvinnum sjúkdómum og sjúkdómstengdum einkennum (Taani o.fl., 2020). Alþjóðaheilbrigðisstofnunin (2021) metur að um 41 milljón manns muni deyja árlega af völdum lífsstílstengdra sjúkdóma eða langvinnra sjúkdóma. Til langvinnra sjúkdóma teljast meðal annars háþrýstingur, sykursýki tegund 2 og hjartaog lungnasjúkdómar (Matthys o.fl., 2017; WHO, 2021). Tíðni sykursýki hefur margfaldast í heiminum á síðastliðnum áratugum (Buja o.fl., 2021; IDF, 2021; WHO, 2021) einkum í vanþróaðri og fátækari löndum (WHO, 2021). Í íslenskri samanburðarrannsókn á algengi meðhöndlaðrar sykursýki tegund 2 á Íslandi á árunum 2005 og 2018 kom í ljós meira en tvöföldun algengis í nær öllum aldurshópum hjá bæði konum og körlum. Með hækkandi aldri jókst algengið og var hæst um áttrætt (Bolli Þórisson o.fl., 2021).
Breytt aldurssamsetning þjóða kallar á breyttar áherslur í heilbrigðisþjónustu. Aukin þekking og framfarir í heilbrigðisþjónustu hafa leitt til áherslubreytinga í öldrunarþjónustu, frá sjúkdóms- og stofnanamiðaðri þjónustu í einstaklingsmiðaða þjónustu þar sem einstaklingurinn tekur þátt í mótun þjónustunnar (Sigrún Huld Þorgrímsdóttir, 2019).
Bakgrunnur rannsóknar Sykursýki er langvinnur efnaskiptasjúkdómur sem krefst eftirlits og mögulega ævilangrar meðferðar (Lean o.fl., 2018). Sykursýki var níunda algengasta dánarorsök í heiminum árið 2019 (WHO, 2021). Einstaklingar með sykursýki tegund 2 (SS2) eru oft með fleiri en eina sjúkdómsgreiningu. Samkvæmt Buja og félaga (2021) hafa níu af hverjum tíu einstaklingum með sykursýki tegund 2 að minnsta kosti tvær sjúkdómsgreiningar. Sykursýki er aðalorsök blindu, nýrnabilunar, hjartaáfalla, heilablóðfalls og aflimunar á neðri útlimum (WHO, 2021). Rannsóknir hafa sýnt tengsl milli sykursýki tegund 2, offitu, lítillar líkamlegrar virkni og annarra lífsstílstengdra þátta svo sem reykinga og áfengisneyslu (Lean o.fl., 2018). Einnig eru vísbendingar um að jákvæð tengsl séu á milli þunglyndis og sykursýki (Pouwer o.fl., 2020).
77 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Talið er að sykursýki geti flýtt öldrun og öldrunareinkennum. Þar með talið er skert líkamleg færni, þunglyndi, byltur, þvagleki, verkir, heilabilun og blóðsykursfall (Araki og Ito, 2009). Áhrifin sem sykursýki tegund 2 getur haft á lífsgæði einstaklinga er töluverð. Bæði eru fylgikvillar sykursýkinnar og meðferðar á henni þar áhrifaþættir. Aldraðir einstaklingar með sykursýki tegund 2 eru sérstaklega viðkvæmur hópur (Cannon o.fl., 2018). Rannsókn hjá einstaklingum með sykursýki tegund 1 (n=19) sýndi að í viðtölum í sykursýkismóttökum vildu þeir að fagfólk ræddi hvaða áhrif sjúkdómurinn getur haft bæði á líkamlega og andlega heilsu (Hernar o.fl., 2021).
Klínískar leiðbeiningar um sykursýki
Klínískar leiðbeiningar um sykursýki segja til um að meðferð einstaklinga með sykursýki eigi að vera einstaklingsmiðuð og byggð á þverfaglegri teymisvinnu meðferðaraðila (ADA, 2022; Davies o.fl., 2022). Í klínískum leiðbeiningum Bandarísku sykursýkissamtakanna (e. American Diabetes Association (ADA)) um meðferð eldri/aldraðra einstaklinga með sykursýki tegund 2, er mikilvægi reglulegs alhliða heilsufarseftirlits áréttað. Mikilvægt er að skima fyrir vitsmunalegri skerðingu eða heilabilun þar sem einstaklingar með sykursýki eru taldir vera í aukinni hættu á heilabilun. Skimunin er einnig mikilvæg með tilliti til meðferðar og meðferðarheldni, það er hvort einstaklingurinn hefur andlega færni til að fylgja eftir fyrirmælum. Vegna aukinnar hættu á blóðsykursfalli meðal aldraðra einstaklinga er regluleg blóðsykursmæling mikilvæg. Fræðsla til einstaklinganna og nánustu aðstandenda um blóðsykursfall er einnig mikilvæg. Þá ráðleggur ADA að viðmiðunargildi langtímasykurs (HbA1c) séu <7,0 - 7,5% (53-58 mmol/mol) hjá einstaklingum með sykursýki tegund 2 og eru ekki með fylgikvilla en < 8,0 - 8,5% (64-69 mmol/ mol) hjá einstaklingum sem eru með fylgikvilla og einstaklinga með vitræna skerðingu (Draznin o.fl., 2022).
Markmið sykursýkismeðferðar er að fyrirbyggja og/eða hægja á fylgikvillum sjúkdómsins og hámarka lífsgæði einstaklinga með sykursýki (ADA., 2022). Heilbrigðisfræðsla, lífsstílsbreytingar og heilbrigðismiðuð hegðun er grundvallarþáttur í árangursríkri meðferð við sykursýki tegund 2 (ADA., 2022; Wang o.fl., 2018). Með heilbrigðisfræðslu og aukinni þátttöku einstaklinga í eigin sjúkdómsmeðferð er mögulega hægt að efla sjálfsumönnun einstaklinga og bæta blóðsykurstjórn (ADA., 2022; Hermann o.fl., 2021). Með því að efla sjálfsumönnun einstaklinga með sykursýki tegund 2 er hægt að koma í veg fyrir og/eða hægja á þróun sjúkdómsins og fylgikvillum hans. Með virkjun einstaklinga til þátttöku í eigin meðferð má mögulega auka líkurnar á árangri í meðferð (ADA., 2022). Sjálfsumönnun einstaklinga með sykursýki felur meðal annars í sér reglulegt eftirlit með blóðsykri, heilbrigðismiðaða hegðun, hollt mataræði, líkamlega virkni, meðferðarheldni lyfjameðferðar og fótaumhirðu (Yarmohammadi o.fl., 2019). Meðal aldraðra einstaklinga getur þátttaka nánustu fjölskyldumeðlima verið mikilvægur þáttur fyrir árangursríka meðferð (Draznin o.fl., 2022).
Sykursýkismóttaka sem hluti af heilsueflandi móttöku innan heilsugæslunnar Í takt við heilbrigðistefnu stjórnvalda til ársins 2030 þá hefur aukin áhersla verið lögð á heilsueflandi móttökur innan heilsugæslunnar. Markmið heilsueflandi móttaka er að: „Þróa, leiða og samræma heildræna, þverfaglega og framvirka heilbrigðisþjónustu fyrir aldraða og einstaklinga með fjölþættan og/eða langvinnan heilsuvanda“ (Þíh, 2019).
Árið 2016 var myndaður vinnuhópur á vegum Þróunarsviðs heilsugæslunnar, sem nú heitir Þróunarmiðstöð íslenskrar heilsugæslu (Þíh). Hlutverk þessa hóps var að þróa vinnuleiðbeiningar fyrir heilbrigðisstarfsmenn sem sinna móttöku fyrir einstaklinga með sykursýki tegund 2. Leiðbeiningarnar voru síðan uppfærðar árið 2019 og stuðst við klínískar leiðbeiningar bandarísku (ADA) og evrópsku (European Association for the Study of Diabetes (EASD)) sykursýkisamtakanna auk bresku leiðbeininganna (National Institute for Health and Care Excellence (NICE)). Sykursýkismóttakan er meðal annars ætluð einstaklingum með sykursýki tegund 2 og einstaklingum með hækkaðan blóðsykur. Byggir móttakan á teymisvinnu hjúkrunarfræðings, læknis og hreyfistjóra. Hjúkrunarfræðingurinn er teymisstjóri hópsins og heldur utan um sjúklingahópinn og sér um innköllun og eftirlit. Markmið með sykursýkismóttökunni er: a) að virkja skjólstæðinga til þátttöku í eigin meðferð; b) að upplýsa um sjúkdómsgreiningu; c) fræðsla; d) eftirlit með lífsmörkum; e) mat á verkjum; d) blóðsykurstjórnun; e) sameiginleg markmiðasetning þar sem tekið er tillit til m.a. einstaklingsmiðaðra markmiða, aldurs og þyngdar, áhættuþátta svo sem hjarta-, æða- og nýrnasjúkdóma. Að lágmarki á einstaklingur að vera kallaður inn einu sinni á ári (Þíh, 2019).
Í takt við ákvörðun stjórnvalda um eflingu heilsueflandi móttaka aldraðra og einstaklinga með fjölþættan og/eða langvinnan heilsuvanda á heilsugæslum er mikilvægt að rannsaka reynslu aldraðra af þjónustu heilsugæslunnar og væntingum þeirra til hennar. Innan heilsueflandi móttaka á vegum heilsugæslunnar hefur sykursýkismóttaka verið starfrækt einna lengst. Á Íslandi hafa ekki verið gerðar rannsóknir um reynslu og væntingar eldri borgara til þessarar þjónustu og því mikilvægt að fá fram þá þekkingu.
Tilgangur rannsóknarinnar var að afla upplýsinga um reynslu og væntingar einstaklinga 65 ára og eldri með sykursýki tegund 2 til sykursýkismóttöku innan heilsugæslunnar.
AÐFERÐ
Rannsóknin var eigindleg þar sem gagna var aflað með rýnihópaviðtölum og eigindlegri aðleiðandi innihaldsgreiningu beitt við úrvinnslu gagna (Graneheim og Lundman, 2004).
Þátttakendur
Skilyrði fyrir þátttöku var að vera 65 ára eða eldri, skjólstæðingur heilsugæslu höfuðborgarsvæðisins (HH), með sjúkdómsgreininguna sykursýki tegund 2, íslenskumælandi, ekki verið greindur með heilabilun og hafa a.m.k. tvisvar sinnum mætt í sykursýkiseftirlit á vegum heilsugæslunnar. Alls voru þátttakendur rannsóknarinnar 14 einstaklingar. Átta konur og sex karlar á aldrinum 66 til 82 ára. Þátttakendum var skipt af handahófi í fjóra rýnihópa, tveir hópar með þremur þátttakendum og tveir hópar með fjórum. Misjafnt var hversu lengi einstaklingarnir höfðu verið með sjúkdómsgreininguna sykursýki tegund 2 eða allt frá 1 til 22 ára. Sumir þátttakendur höfðu bæði reynslu af sykursýkismóttöku á vegum Landspítalans og heilsugæslunnar en flestir höfðu einungis verið hjá heilsugæslunni.
Gagnasöfnunaraðferð
Viðtalsrammi rýnihópaviðtala var saminn út frá fræðilegu lesefni og tilgangi rannsóknarinnar. Hann var vel ígrundaður, bæði út frá fræðilegum heimildum og reynslu og þekkingu
78 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024 SS2 er alvarlegur sjúkdómur
Tafla 1. Dæmi um greiningu viðtala
Merkingareining Samþjöppun Kóðun
Mér finnst svo mikill munur að það sé hringt svona í mig og mér gefinn tími og svona, mér finnst ég þá skipta meira máli
Undirþemu Yfirþema
Utanumhald og eftirlit eykur öryggistilfinningu og vellíðan Öryggistilfinning og vellíðan Reynsla sem eykur öryggistilfinningu
Að ég sé ekki bara eitthvað, einhver út í bæ sem ... Utanumhald og eftirlit eykur öryggistilfinningu og vellíðan Öryggistilfinning og vellíðan Reynsla sem eykur öryggistilfinnngu
Eftir að minn læknir hætti þá var ég hengd við 3 heimilislækna á 4 árum
Maður er miklu meðvitaðri hvað maður er að borða
Skortur á utanumhaldi og eftirlit sem dregur úr öryggistilfinningu og vellíðan Óöryggistilfinning Reynsla sem dregur úr öryggistilfinningu
Að vera upplýstur og meðvitaður um alvarleika sjúkdómsins
Fræðsla og leiðbeiningar
Reynsla sem eykur öryggistilfinningu
Maður fær fræðslu um lyfin en aldrei um aukaverkanir Þekkingarleysi á SS2 og afleiðingum hennar Ófullnægjandi fræðsla Reynsla sem dregur úr öryggistilfinningu
Ég veit alveg hvað ég þarf að gera, ég þarf bara að koma mér í að gera það
Vera meðvitaður um mataræði og lífsstíl
Vera ábyrgur fyrir eigin heilsu
Þá skammast maður sín fyrir að gera ekki meira Fylgja ekki fyrirmælum Vantrú á eigin getu
höfunda á viðfangsefninu. Viðtalsramminn samanstóð af átta lykilspurningum en að auki voru nokkrar spurningar sem aðstoða áttu við að stýra samræðunum.
Framkvæmd
Fagstjórum hjúkrunar fjögurra heilsugæslustöðva á höfuðborgarsvæðinu var sendur tölvupóstur þar sem rannsóknin var kynnt og óskað eftir aðstoð þeirra við að finna þátttakendur í rannsóknina. Fyrsti höfundur fékk send nöfn og símanúmer einstaklinga sem féllu undir skilyrði fyrir þátttöku í rannsókninni. Einstaklingar sem uppfylltu þátttökuskilyrðin og samþykktu þátttöku voru valdir og fengu þeir sent kynningarbréf um rannsóknina.
Viðtöl rýnihópanna fóru fram í húsnæði heilsugæslu HH í febrúar og mars árið 2022. Eitt viðtal var tekið við hvern hóp og tók hvert viðtal um 45 til 75 mínútur eða þar til öllum spurningum var svarað og mettun náð. Í upphafi viðtalanna fór rannsakandi yfir tilgang og framkvæmd viðtalanna. Farið var yfir með þátttakendum að þeir þyrftu ekki að svara öllum spurningunum og að þeim væri frjálst að hætta þátttöku hvenær sem væri. Einnig var farið yfir samþykkisbréf rannsóknarinnar, mikilvægi trúnaðar innan rýnihópsins ítrekaður og minnt á að þátttakendur hefðu skrifað undir yfirlýsingu um þagnarskyldu. Viðtölin voru hljóðrituð og vélrituð orðrétt í tölvu og síðan var hljóðupptöku eytt eftir að gagnaúrvinnslu var lokið. Í fyrsta viðtalinu voru báðir höfundar viðstaddir en annars tók fyrsti höfundur hin viðtölin einn.
Gagnagreining
Við greiningu gagna var notuð aðleiðandi eigindleg innihaldsgreining (e. inductive content analysis), þar sem líkan Graneheim og Lundman (2004) var notað. Í ferli gagnagreiningar var greiningin ígrunduð vel og farið margsinnis yfir texta viðtalanna. Rannsakendur ræddu hugsanlega merkingareiningu, dulda og huglæga merkingu, flokkun og yfirþema rannsóknar út frá gögnunum.
Gengið er út frá því í úrvinnslu gagna með aðleiðandi innihaldsgreiningu að upplýsingar hafi margþætta merkingu og byggist greining gagna alltaf að einhverju leyti á túlkun. Ferli aðleiðandi innihaldsgreiningar má flokka í nokkur þrep, það er:
Aukin meðvitund um að sykursýki er alvarlegur sjúkdómur sem þarf að hugsa um daglega
Reynsla sem eykur öryggistilfinningu
Reynsla sem dregur úr öryggistilfinningu
1. Hugtök eru greind bæði frá sýnilegum og duldum gögnum (e. Content areas); a) flokkun upplýsinga (e. Unit of analyse), b) merkingareiningu (e. Meaning units), c) samþjöppun (e. Condensed meaning units).
2. Huglæg merkingargerð (e. interpretation of the underlying meaning); a) kóðun (e. Codes), b) undirþemu (e. Sub-theme), c) yfirþema (e. Theme) (Graneheim og Lundman, 2004).
Í upphafi voru svörin flokkuð eftir lykilspurningum. Litgreining var notuð við flokkun svara út frá merkingareiningum og höfundar ígrunduðu gagnagreiningu. Svörin voru síðan samþjöppuð og útdráttur gerður úr þeim. Gerð var huglæg greining á undirliggjandi merkingu í viðtölunum. Í framhaldi voru gögnin kóðuð og flokkuð í undirþemu og yfirþema. Leitast var við að finna eitt yfirþema. Sjá töflu 1
Rannsóknarsiðfræði
Sótt var um leyfi til Vísindasiðanefndar og fékkst það í janúar árið 2022 og var gefið númerið VSN-21-236. Þátttakendur skrifuðu undir upplýst samþykki, einnig var skrifað undir þagnarskyldu innan rýnihópanna. Þátttakendum stóð til boða að leita til sálfræðings, sem starfar innan HH, ef þátttaka þeirra í rannsókninni olli þeim vanlíðan á einhvern hátt. Eingöngu fyrsti höfundur hafði aðgang að persónulegu upplýsingum um þátttakendur sem voru órekjanlegar og komu hvergi fram í rannsókninni og var þeim eytt að úrvinnslu lokinni.
NIÐURSTÖÐUR
Í viðtölum við þátttakendur kom fram að sykursýki tegund 2 er alvarlegur sjúkdómur sem þarf að taka alvarlega og hugsa um daglega sem endurspeglar yfirþema rannsóknarinnar: „Aukin meðvitund um að sykursýki tegund 2 er alvarlegur sjúkdómur sem þarf að hugsa um daglega“. Rauði þráðurinn í niðurstöðunum var öryggistilfinning þátttakenda. Undirþemu rannsóknarinnar voru jákvæðar og neikvæðar tilfinningar, það er það sem eykur öryggistilfinningu og það sem dregur úr öryggistilfinningu. Í hvoru undirþema eru þrír flokkar. Undirþemað „reynsla sem eykur öryggistilfinningu“ og flokkarnir: a) öryggistilfinning og vellíðan; b) að vera upplýstur og meðvitaður um sjúkdóminn: c)
79 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
SS2
fræðsla um mataræði
fræðsla um hreyfingu
fræðsla um lyf (virkni þeirra og aukaverkanir)
fræðsla um andleg og líkamleg einkenni SS2
vera kallaður inn í blóðprufu og e irlit
að einhver sé að fylgjst með
líkamsskoðun
blóðprufur
e irlit með lyfjum
hitta fagaðila og fara yfir málin
fræðsla og leiðbeiningar
reynsla sem eykur öryggistilfinningu
utanumhald
öryggistilfinning og vellíðan
e irlit
aukin meðvitund um að sykursýki tegund 2 er alvarlegur sjúkdómur sem þarf að hugsa um daglega
að vera upplýstur og meðvitaður um alvarleika sjúkdómsins
afla sér sjálfur upplýsinga fylgjast sjálfur með nýjustu upplýsingum
fara e ir leiðbeiningum
þekkja líkama sinn
vera meðvitaður um mataræði
vera meðvitaður um lífsstíl stunda líkamsrækt
bera ábyrgð á eigin heilsu
Mynd 1. Sýnir niðurstöður rannsóknarinnar settar upp í hugtakakort.
að bera ábyrgð á eigin heilsu. Undirþemað „reynsla sem dregur úr öryggistilfinningu“ og flokkarnir: a) óöryggistilfinning; b) þekkingarleysi á sykursýki tegund 2 og afleiðingum hennar; c) vantrú á eigin getu. Sjá mynd 1.
Öryggistilfinning og vellíðan Öllum þátttakendunum fannst mikilvægt að koma í reglulegt sykursýkiseftirlit hjá fagaðila. Það kom fram í viðtölum við þátttakendur að þau voru sátt við að heilsugæslan sæi um sykursýkiseftirlitið. Nefndu þátttakendur mikilvægi utanumhalds og að fagaðili væri að fylgjast með þeim. Það að fagaðili sæi um að boða þau reglulega í tíma í sykursýkiseftirlit skipti þau miklu máli við að fylgjast með þróun sykursýkinnar. Utanumhaldið og eftirlitið veitti þeim öryggi og vellíðan. Lóa sagði: „... mér finnst svo mikill munur að það sé hringt svona í mig og mér gefinn tími … mér finnst ég þá skipta máli“ og „... mér finnst bara mjög gott að vera í þessu utanumhaldi ... þessi öryggistilfinning“ (Fríða).
Hluti af reglubundnu sykursýkiseftirliti er að fylgjast með lífsmörkum, hæð, þyngd og blóðprufum þar sem mældur er langtímablóðsykur og fastandi blóðsykur. Þátttakendurnir voru sammála um að utanumhaldið og eftirlitið hjálpaði þeim við að fylgjast með þróun sjúkdómsins hjá sér, eins og Raggi sagði: „... maður fær alltaf þessar mælingar í þessum tímum þá fær maður alltaf einhverja viðvörun ... vekur mann svoldið upp ...“.
Það að hitta fagaðila reglulega og fara yfir niðurstöður blóðprufa og annarra mælinga sem og bara að ræða málin, jafnvel bara um daginn og veginn, var hluti af því að veita þeim aukna öryggistilfinningu. Þá fannst þeim mikilvægt að læknirinn þekkti þau og þeirra sjúkdómssögu. Eins og Svenni talaði um: „Ég held það að það sé mjög mikilvægt líka að læknirinn manns þekki mann ...“.
reynsla sem dregur úr öryggistilfinningu
þekkingarleysi á SS2 og afleiðing hennar
skert minni
ófullnægjandi fræðsla um aukaverkanir lyfja
ófullnægjandi fræðsla um sykurfall
ónóg fræðsla um þróun sykursýki 2
vantrú á eigin getu
brenglað tímaskyn
fylgja ekki fyrirmælum
mikil starsmannavelta
óöryggistilfinning
samskipta örðugleikar milli heilbrigðisstofnana
langt á milli e irlitstíma
Að vera upplýstur og meðvitaður um sjúkdóminn Fræðsla og leiðbeiningar eru mikilvægur þáttur í sykursýkismóttökunni. Þátttakendurnir höfðu fengið fræðslu um mataræði og hreyfingu og fannst þeim öllum hún gagnleg og nauðsynleg eins og Svenni sagði: „Maður finnur það bara að hún (fræðslan) skiptir bara miklu máli ...“. Þátttakendurnir voru sammála um að fræðslan og leiðbeiningarnar sem þau hefðu fengið hefði nýst þeim vel við að takast á við sykursýkina. Raggi (82 ára): „Og það eru þessar leiðbeiningar sem náttúrulega hafa orðið til þess að ég er enn þá að vinna ...“.
Hjá einum þátttakenda hafði maki hans tekið þátt í eftirlitinu og fræðslunni og fannst honum það mjög mikilvægt og hjálplegt. Það að einhver annar í fjölskyldunni hefði fengið fræðslu um sykursýki tegund 2 jók öryggistilfinninguna: „Já það eru mjög góðar leiðbeiningar sem við fáum þarna og konan mín er tekin með, svona til þess að hún viti hvað, svo hún geti passað mig ...“ (Raggi). Hluti af því að vera upplýstur og meðvitaður um sjúkdóminn var það að ná sér sjálfur í fræðslu og vita hvar á að leita að henni, eins og Dísa sagði: „Svo getur maður bara sjálfur lesið á netinu ...“. Bera ábyrgð á eigin heilsu
Þátttakendurnir gerðu sér grein fyrir ábyrgð sinni á eigin heilsu. Að fylgja fyrirmælum var hluti af því þó að þeir segðu að þeim takist misvel að fylgja fyrirmælum. Mataræði og hreyfing voru þættir sem þátttakendur drógu fram sem þætti sem þeir gátu haft áhrif á meðal annars vegna þeirra fræðslu sem þeir höfðu fengið. Hrafn sagði: „... ég er mjög meðvitaður um hvað ég má borða og er búinn að vera það svolítið lengi“.
Fram kom í viðtölum þeirra að aldur og reynsla af því að hugsa um og lifa með sjúkdóminn í mörg ár hefur kennt þeim hvað þeir sem einstaklingar þoldu. Dregið var fram að það að þekkja eigin líkama og hvað hann þolir skipti máli eða eins og Freyja nefndi:
80 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
er alvarlegur sjúkdómur
„Það skiptir mig bara máli að vera sjálf bara vakandi, ég þarf bara alltaf að vera vakandi ... ég er til dæmis hætt að borða ávexti“.
Það að þekkja eigin líkama og takmarkanir hans var hluti af daglegu lífi þeirra bæði til að passa upp á sykursýkina en einnig þegar þau vildu gera vel við sig eða „svindla“ eins og þau kölluðu það, því það var þeim mikilvægt að gera vel við sig á tyllidögum. Í viðtölum við þátttakendur kom fram hvað þeim fannst sjúkdómurinn lúmskur og hættulegur. Þó var það svo að því meðvitaðri sem einstaklingarnir voru um alvarleika sjúkdómsins og afleiðingar hans því meiri líkur virtust vera á að þeir fylgdu fyrirmælum og aðlöguðu lífsstíl sinn að ráðleggingum fagaðila. Freyja sagði: „Og hérna og ég er bara meðvituð um sjúkdóminn, hann er hættulegur ... og ég veit það skiptir máli hvernig ég sjálf tek á honum, ég get ekki sett ábyrgðina yfir á heilsugæsluna“.
Óöryggistilfinning
Óöryggistilfinning hjá þátttakendum orsakaðist meðal annars af mikilli starfsmannaveltu innan heilsugæslunnar. Flest töluðu þau um tíðar mannabreytingar og þá óöryggistilfinningu sem fylgdi því að vita ekki hver þeirra heimilislæknir væri né þekkja almennilega til fagfólksins. Eins og Kría komst að orði: „... og hún náttúrlega hætti líka þannig að (hlær við) það er komin ný núna og ... sko það hefur ekkert staðist sem hún hefur sagt ...“.
Þátttakendur höfðu reynslu af að stundum gleymdist að kalla þau inn í sykursýkiseftirlitið sem olli óöryggistilfinningu. Einnig að vegna tíðra breytinga á fagfólki þá upplifðu þátttakendur að fagfólkið þekki það ekki og þess vegna fannst þeim þau þurfa að endurtaka sjúkrasögu sína alltaf þegar þau hittu nýjan fagaðila sem jók á óöryggi þeirra þar sem þeim fannst fagfólkið ekki þekkja það. Bella komst þannig að orði: „Mér finnst eins og maður þurfi að byrja að segja það sama og síðast ... af því að viðkomandi þekkir mann ekki ...“. Þeir sem höfðu verið í sykursýkiseftirliti á vegum Landspítalans og útskrifaðir þaðan til heilsugæslunnar töluðu um skort á samskiptum milli stofnana. Einstaklingarnir þurfa sjálfir að minna á sig ítrekað og fannst þeim eins og þeir væru í lausu lofti og jók það mjög á óöryggistilfinningu þeirra: „Það hefur verið svolítið ruglingslegt hjá mér, ég var á göngudeildinni á LSH … og hérna það er ár síðan og ... ég var alltaf á sex mánaða fresti á göngudeildinni það var mjög svona – bara gekk mjög vel ...“ (Bella).
Þekkingarleysi þátttakenda á sykursýki tegund 2 og afleiðingum hennar
Fræðsla sem þátttakendur fengu hjá fagfólki heilsugæslunnar var afmörkuð við ákveðin svið sem olli þátttakendum óöryggi. Eftir því sem þátttakendur glímdu lengur við umönnun sykursýkinnar varð reynsla þeirra margvíslegri. Í tali þátttakendanna kom fram að lítil áhersla var lögð á fræðslu um fylgikvilla sykursýki svo sem sykurfall og afleiðingar þess. Vegna þess þá þekktu þeir ekki einkenni sykurfalls og vissu því ekki hvernig rétt væri að bregðast við því. Eins og Bella sagði: „Ég lenti einu sinni í svona sykurfalli. Það var akkúrat þegar ég fékk þetta gallsteinakast ... og ég var ekki alveg að fatta fyrst hvað var að sko ... það var einhver sem stakk upp í mig mola og hérna sagði að ég væri í sykurfalli og ég var hérna: ha er það?“.
Fáir þátttakendur höfðu fengið fræðslu eða spurningar sem snúa að andlegu heilsunni. Enginn kannaðist við skimunarlista um streitu tengdri sykursýki. Hins vegar höfðu nokkrir fengið spurningar um andlega líðan en það var í tengslum við covid-faraldurinn. Fæst gerðu þau sér grein fyrir því að sykursýki tegund 2 gæti haft áhrif á þeirra andlegu heilsu. Eins og Bella sagði þegar hún var spurð um
fræðslu um andlega líðan í tengslum við sykursýki tegund 2: „Ja, það væri ábyggilega til bóta að því maður er kannski ekki alltaf að átta sig á því hvað, hvort þetta er eitthvað að hafa áhrif á svona andlega heilsu þegar nú margt annað getur verið að trufla mann“.
Takmörkuð fræðsla birtist einnig í því að lítil áhersla virðist vera lögð á fræðslu og upplýsingar um aukaverkanir lyfja. Eins og Dísa sagði: „... maður fær fræðslu um lyfin en aldrei um aukaverkanir“. Einnig fannst þátttakendum skortur á því að farið væri reglulega yfir lyfin og lyfjagjöfin endurskoðuð. Þeim fannst þau vera á of mörgum lyfjum og veltu fyrir sér hvort öll þessi lyf væru nauðsynleg og einnig komu þau inn á það hvort lyfin mættu vera tekin saman. Það var álit þeirra að heimilislæknirinn ætti að hafa yfirsýn og umsjón með lyfjunum þeirra. Upplifun Svenna var: „Maður spyr sig stundum sko, hefur þetta ekki einhver áhrif á það sem fyrir er ... og það er einmitt þetta sem maður þyrfti að fá betri upplýsingar um“.
Vantrú á eigin getu
Skortur á trú á eigin getu var einn áhrifaþáttur sem nokkrir þátttakendur töluðu um. Hjá þeim sem töluðu um þessa vantrú var það stór áhrifaþáttur á þeirra óöryggistilfinningu. Skert minni var einn af þeim þáttum sem þau nefndu, eins og þau treystu ekki á eigið minni. Eins og Krummi sagði: „Já maður er bara búinn að sjá það í gegnum lífið að manni er ekki sjálfum treystandi til þess að hugsa um þetta“.
Ekki kom fram í viðtölum við þátttakendur hvernig fagfólk aðstoðaði þá við að fylgja fyrirmælum. Enginn kannaðist við sameiginlega markmiðasetningu að öðru leyti en því að halda blóðsykursgildunum niðri. En vantrú á eigin getu var einnig til staðar með það að fylgja fyrirmælum en einnig vegna þess hversu lúmsk sykursýkin gat verið, sem jók á óöryggistilfinningu, eins og Bella sagði: „Og ég alveg búin að fá hnút í magann af því að allt væri að fara til andskotans sko ...“. Eða bara að panta tíma í eftirlit á réttum tíma. Eins og Krummi sagði: „Já þar fyrir utan, ég átti að fara til augnlæknis og koma aftur eftir tvö ár og svo mundi ég eftir að panta tíma en þá voru komin fimm ár ...“.
Tekið skal fram að þátttakendurnir voru sammála um að aldur þeirra hefði ekki neikvæð áhrif á sykursýkismóttöku á vegum heilsugæslunnar. Einnig voru þeir sammála um að lítil áhersla væri á andlega líðan eða andlega heilsu í sykursýkismóttökunni. Þá var markmið þeirra að halda sykursýkinni niðri en fæstir könnuðust við að rætt hafi verið um sameiginlega markmiðasetningu í sykursýkismóttökunni. Í rýnihópaviðtölunum var aldrei beint spurt um þróun sykursýkinnar eða um niðurstöður blóðprufa eða hvernig gengi með blóðsykursgildi, áherslan í rýnihópaviðtölunum var á væntingar og reynslu þátttakanda af sykursýkimóttökunni og þjónustu í tengslum við hana.
UMRÆÐA
Niðurstöður þessarar rannsóknar benda til að almennt eru einstaklingar ≥ 65 ára með sykursýki tegund 2 ánægðir með sykursýkismóttöku á vegum heilsugæslunnar. Yfirþema rannsóknarinnar var aukin meðvitund þátttakenda um að sykursýki tegund 2 er alvarlegur sjúkdómur sem þarf að hugsa um daglega. Rauði þráður niðurstaðnanna var reynsla af öryggis- og vellíðunartilfinningu þátttakenda. Það að vera kallaður reglulega inn í sykursýkiseftirlit hjá heilsugæslunni sýndi þátttakendum að fagaðilar hjá heilsugæslunni tækju fagaðilahlutverk sitt alvarlega og það veitti þeim aukna öryggistilfinningu og jók traust þeirra á þjónustunni. Öryggi sjúklinga er forgangsatriði við meðhöndlun á sykursýki meðal eldri einstaklinga en er oft í
81 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
hættu vegna óviðeigandi meðferðarvals, ófullnægjandi eftirfylgni og sjúkdómsástands, svo sem þróun vitrænnar truflunar eða þunglyndissjúkdóma (Haltbakk o.fl., 2019; Sinclair, o.fl., 2012). Þunglyndi og vitræn truflun eru algeng hjá eldra fólki og geta í raun tengst tilvist sykursýki beint (Pouwer o.fl., 2020). Erfitt getur verið að greina þunglyndi hjá eldri einstaklingum með aðra sálfræðilega eða vitræna kvilla og þar af leiðandi er þunglyndi oft vangreint og ekki meðhöndlað á fullnægjandi hátt (Haltbakk o.fl., 2019). Huga þarf að félagslegri stöðu eldra fólks sem er með sykursýki af tegund 2. Þeir einstaklingar sem eiga fáa ættingja eða eiga við geðræn vandamál að stríða eru líklegri til þess að búa við félagslega einangrun og því er mikilvægt að tryggja að þeir séu með öflugt félagslegt stuðningsnet (Sinclair, o.fl., 2012).
Öryggistilfinning og vellíðan eða skortur á henni
Það kom skýrt fram í tali allra þátttakendanna að vera boðaður og mæta reglulega í sykursýkiseftirlit á vegum heilsugæslunnar væri mjög mikilvægur þáttur í að efla öryggistilfinningu þeirra í tengslum við sykursýki tegund 2. Sú upplifun að fagaðili væri að fylgjast með þeim og þeirra sjúkdómsástandi skipti þau miklu máli. Við innleiðingu á sérhæfðri sykursýkismóttöku á vegum heilsugæslunnar kom í ljós að ekki var verið að létta álagi á öðrum heilbrigðisstéttum svo sem læknum eins og hugmyndin var upphaflega, heldur fóru hjúkrunarfræðingarnir að sinna fleiri skjólstæðingum og mæta áður ósýnilegum þörfum sem fyrir hendi voru. Sérhæfð sykursýkismótttaka á að vera einstaklingsmiðuð þar sem einstaklingarnir sjálfir taka þátt í að ákvarða meðferð og markmið hennar (Þíh, 2019). Rannsóknaniðurstöður hafa sýnt að einstaklingsmiðaðar móttökur og meðferðir geta haft jákvæð áhrif á þátttöku einstaklinga í eigin meðferð og þannig mögulega haft jákvæð áhrif á heilsu þeirra (ADA, 2022; Haltbakk o.fl., 2019). Í yfirlitsrannsókn Haltbakk o.fl. (2019) á úrbótum á öryggi sjúklinga ≥ 65 ára með sykursýki sem fá þjónustu frá heimahjúkrun kom fram að samskipti sjúklinga og fagaðila eru samtvinnuð og hafa áhrif á aðra lykilþætti og/eða samskipti sem hafa áhrif á og stuðla að auknu öryggi. Hjúkrunarfræðingar sjá um utanumhald skjólstæðingahópsins, með utanumhaldi er átt við að hjúkrunarfræðingurinn boði skjólstæðingahópinn í reglubundið eftirlit, meti ástand skjólstæðings ásamt því að veita fræðslu og stuðning til einstaklinga og fjölskyldna þeirra (Þíh, 2019).
Fram kom í rýnihópaviðtölunum að einn áhrifaþáttur á óöryggistilfinningar þátttakenda var skortur á samskiptum meðal fagaðila og tíðar mannabreytingar meðal fagmanna heilsugæslunnar. Þeir þátttakendur sem höfðu verið bæði í sykursýkismóttöku á vegum LSH og heilsugæslunnar komu inn á skort á samskiptum milli þessara stofnana. Upplifðu þeir mikið óöryggi í tengslum við flutning milli stofnananna. Skortur á samskiptum og upplýsingaflæði milli fagstétta kom fram í rannsóknarniðurstöðum Graue o.fl. (2013) í rannsókn þeirra á áskorunum heilbrigðisstarfsmanna sem sinna öldruðum einstaklingum með sykursýki í ákveðnum landshluta í Noregi. Skortur á samskiptum og upplýsingum var áhrifaþáttur á gæði heilbrigðisþjónustunnar. Í yfirlitsgrein Friberg og félaga (2012) um sjúklingafræðslu kom fram að skortur væri á samskiptum milli fagaðila, þar var sérstaklega talað um samskipti milli lækna og hjúkrunarfræðinga. Óljós ábyrgð og hlutverk milli fagaðila getur leitt til óöryggis hjá fagaðilum og misskilnings þegar kemur að sjúklingafræðslu og ábyrgð á henni. Þar kom einnig fram að mikið vinnuálag og tímaskortur gæti haft neikvæð áhrif á gæði heilbrigðisfræðslu. Haltbakk og félagar (2019) birtu í yfirlitsgrein niðurstöður rannsóknar um að ef samskipti og samvinna meðal
fagaðila er ófullnægjandi er aukin hætta á óvæntum atburðum svo sem sykurfalli eða byltu hjá eldra fólki með sykursýki sem býr heima.
Almennt voru þátttakendur í rannsókninni ánægðir með að heilsugæslan væri aðalumsjónaraðili sykursýkismóttökunnar. Það sem þátttakendur komu flestir inn á voru tíðar mannabreytingar og skortur á fagfólki, sérstaklega heimilislæknum. Það jók á óöryggistilfinningu þeirra þegar þeir höfðu ekki einn ákveðin lækni eða hjúkrunarfræðing til að leita til og einnig var það þeim mikilvægt að þekkja heimilislækni sinn og að hann þekki þau. Flestir þátttakendurnir höfðu hitt bæði hjúkrunarfræðing og lækni í sykursýkismóttökunni. Misjafnt var hvort þeir hittu báða fagaðilana í sömu heimsókn eða í fleiri en einni heimsókn. Öll voru þau sammála um að það væri eins árangursríkt að hitta hjúkrunarfræðing og lækni og oft hefðu hjúkrunarfræðingarnir betri tíma en læknarnir. Hins vegar fannst öllum mikilvægt að hitta sinn heimilislækni reglulega og ræða við hann og fara meðal annars yfir lyfin. Þetta sýnir enn frekar mikilvægi hlutverks teymisstjóra í sykursýkismóttöku, það er að hjúkrunarfræðingur haldi utan um skjólstæðingahópinn og verði þannig tengiaðili skjólstæðinganna og heilsugæslunnar og ef svo ber undir fleiri heilbrigðisstofnana. Rannsóknarniðurstöður hafa sýnt að þegar heilsugæsluhjúkrunarfræðingar gegna stöðu teymisstjóra getur það leitt til bættrar heilsu og aukinnar þátttöku einstaklinga í eigin heilbrigði (Domenech-Briz o.fl., 2020; Matthys o.fl., 2017). Vegna heildrænnar nálgunar sinnar þá eru hjúkrunarfræðingar kjörnir í starf teymisstjóra (Domenech-Briz o.fl., 2020). Rannsóknir hafa sýnt að móttökur sem stýrðar eru af hjúkrunarfræðingum eru árangursríkar, sýna aukna ánægju skjólstæðinga og aukið aðgengi að þjónustunni frekar en móttökur sem annar fagaðili en hjúkrunarfræðingur sinnir (Connolly o.fl., 2021).
Í eigindlegri rannsókn Héðins Sigurðssonar o.fl. (2017) kemur fram að í samanburði við norska fastlæknakerfið skorti skilvirkni í íslenskri heilsugæslu. Einnig að of margir Íslendingar hafi ekki aðgang að einum ákveðnum heimilislækni heldur séu skráðir á heilsugæslustöð. Þetta er í takt við niðurstöður rannsóknarinnar um skort á heimilislæknum. Eins og kemur fram í rannsókn Héðins Sigurðssonar o.fl. (2017) er mikilvægt að fjölga heimilislæknum á Íslandi. Í grein Bolla Þórssonar o.fl. (2021) er fjallað um mikilvægi heilsueflandi heilsugæslu sem hluta af sykursýkiseftirliti hérlendis og mikilvægi þess að stjórnvöld leggi áherslu á eflingu heilsugæslunnar á því sviði. Almennt er ekki talað mikið um öryggistilfinningu einstaklinga með sykursýki tegund 2 í öðrum rannsóknarniðurstöðum. Mögulega er hægt að setja samasemmerki á milli aukinnar þekkingar á sykursýki tegund 2 og afleiðingum hennar og öryggistilfinningu einstaklinga með sykursýki tegund 2, en þess þarf frekari rannsóknar við.
Að vera upplýstur og meðvitaður um sjúkdóminn eða ekki
Fram kom í samtali þátttakenda rannsóknarinnar að heilbrigðisfræðsla og leiðbeiningar um sykursýki tegund 2, afleiðingar sykursýkinnar og fyrirbyggjandi hegðun og lífsstíl voru mikilvægir þættir í sykursýkismóttöku á vegum heilsugæslunnar. Heilbrigðisfræðsla og leiðbeiningar fela meðal annars í sér ráðgjöf og stuðning við einstaklinga um lífsstílsbreytingar og lífsstíl sem getur haft jákvæð áhrif á lífsgæði og lífslíkur (WHO, 2017). Markmið með heilbrigðisfræðslu er að auka sjálfsbjargargetu einstaklinga og aukin sjálfsbjargargeta einstaklinga með sykursýki tegund 2 er
82 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
SS2 er alvarlegur sjúkdómur
eitt af aðalmarkmiðum með sykursýkismóttöku heilsugæslunnar (Þíh, 2019). Norsk eigindleg rannsókn á hlutverkaskipan meðal fagaðila sem koma að meðferð fólks með sykursýki sýndi að hjúkrunarfræðingar og aðrar fagstéttir en læknar telji það til sinnar ábyrgðar að halda utan um sjúklingafræðslu og stuðning. Í sömu rannsókn kom fram að skjólstæðingar sem höfðu hitt sama hjúkrunarfræðing yfir ákveðið tímabil sýndu batnandi árangur í blóðsykurstjórnun (Sørensen o.fl., 2020).
Almennt voru þátttakendur ánægðir með þá heilbrigðisfræðslu sem þeir höfðu fengið um sykursýki tegund 2 hjá heilsugæslunni, þó vantaði að breikka fræðsluna og útvíkka hana meira. Allir höfðu fengið fræðslu um hreyfingu og mataræði en fáir höfðu fengið einhverja fræðslu um andlega líðan, aukaverkanir lyfja, eða sykurfall, orsakir þess, einkenni og afleiðingar. Það er í takt við niðurstöður Hermann o.fl. (2021) í yfirlitsgrein um sykurfall meðal aldraðra sem bjuggu heima og fengu heimahjúkrun. Þeirra niðurstöður bentu til að lítil áhersla var lögð á fræðslu um fylgikvilla sykursýki svo sem sykurfall og afleiðingar þess en meiri áhersla var lögð á tíðni og áhættuþætti sykurfalls.
Að bera ábyrgð á eigin heilsu og muna það Þátttakendurnir gerðu sér grein fyrir ábyrgð sinni á eigin heilsu. Eins og rannsóknarniðurstöður Guðrúnar Elínar Benónýsdóttur o.fl. (2009) sýndu, vilja aldraðir taka aukinn þátt í ábyrgð á eigin heilsu. Hér töluðu þátttakendur hins vegar um að þeir treystu ekki alltaf á minni sitt og því væri mikilvægt að fagaðilar meðal annars hefðu umsjón með að kalla þá inn í eftirlit. Því getur það verið mikilvægt að fjölskylda eða nánustu ættingjar séu þátttakendur í heilbrigðisfræðslu og að fræðslan sé einstaklingsmiðuð og taki tillit til þarfa og getu einstaklinga til að skilja fræðsluna og fylgja henni. Í klínískum leiðbeiningum frá ADA er fjallað um að framkvæma reglulegt minnispróf til að skima fyrir heilabilun og til að tryggja réttan skilning á meðferð og fræðslu (Draznin o.fl., 2022). Minnispróf eru ekki hluti af reglulegu skipulagi í sykursýkismóttöku í dag. Hins vegar gæti það orðið reglulegur liður í sykursýkismóttöku hjá hjúkrunarfræðingi í heilsugæslu.
Reynsla höfunda af rannsóknum og vinnu með fólki með sykursýki og eldra fólki er styrkleiki rannsóknarinnar. Einnig er það styrkleiki
rannsóknarinnar að rödd þátttakenda heyrist. Þess var gætt að leyfa öllum þátttakendum að tala og séð til þess að enginn einn talaði það mikið að aðrir kæmust ekki að. Fyrsti höfundur hefur ekki áður notað rýnihópa sem rannsóknaraðferð og er þar af leiðandi ekki með neina reynslu í því að stjórna umræðum í slíkum hópum. En samkvæmt Muijeen o.fl. (2020) getur reynsla rannsakanda haft áhrif á flæði í viðtölum innan rýnihópa. Takmarkaður fjöldi þátttakenda og heilsugæslustöðva sem komu að rannsókninni er veikleiki rannsóknar.
LOKAORÐ
Sykursýkismóttaka á vegum heilsugæslunnar er mikilvæg fyrir einstaklinga ≥65 ára með sykursýki tegund 2. Utanumhald og regluleg innköllun í sykursýkiseftirlit eykur öryggis- og vellíðunartilfinningu þeirra. Hjúkrunarfræðingar geta eflt móttökur fyrir fólk með sykursýki með því að gæta að því að kalla fólk inn til eftirlits reglulega. Bæta þarf heilbrigðisfræðslu sérstaklega með áherslu á aukaverkanir lyfja og fylgikvilla sykursýki svo sem um hættu á blóðsykursfalli. Einnig er mikilvægt að hjúkrunarfræðingar auki áherslu á andlega heilsu og líðan þessa skjólstæðingahóps. Hjúkrunarfræðingar eru vel til þess fallnir að sinna starfi teymisstjóra sem hefur yfirsýn og eftirlit með skjólstæðingum heilsugæslunnar með sykursýki tegund 2, vegna sinnar heildrænu nálgunar og faglegrar þekkingar.
Mikilvægt er að efla og styrkja heilsueflandi móttökur svo sem sykursýkismóttökur á vegum heilsugæslunnar, sérstaklega ef tekið er tillit til framtíðarspár þar sem spáð er auknum fjölda eldri einstaklinga og aukinni tíðni sykursýki tegund 2 því hún er alvarlegur sjúkdómur sem þarf að hugsa um daglega.
ÞAKKIR
Kærar þakkir fá þátttakendur í rannsókninni fyrir að gefa sér tíma til að taka þátt í rýnihópaviðtölunum. Fagstjórar hjúkrunar hjá heilsugæslustöðvum sem aðstoðuðu mig við að finna þátttakendur í rannsóknina fá mínar bestu þakkir.
Ritrýnd grein | Peer review
ENGLISH SUMMARY
„Diabetes type 2 is a serious disease that needs to be cared for daily:“
The experience of individuals ≥ 65 years of health care in diabetes clinics
Gudmundsdottir, I.Ó., Sigurðardottir, A.K.
ABSRTAKT
Aim
In order to promote and improve care in diabetes clinics for individuals ≥ 65 years with type 2 diabetes (T2DM), it is important to understand and know their experiences and expectations to the service.
The purpose of the study was to retrieve experiences and expectations of individuals ≥ 65 years of care in diabetes clinic within the community health care
Method
A qualitative research, where data collection was through focus group interviews, and qualitative inductive content analysis was applied in data analysing. Inclusion criteria was to be ≥ 65 years, with a diagnosis T2DM. The participants were 14 individuals between 66 and 82 years, eight women and six men, divided into four focus groups. The interview guide for the focus groups was constructed from a literature review according to the study's aim.
Results
The main theme "Increased awareness that diabetes type 2 is a serious disease that needs to be cared for daily" was an underlying attitude to the disease. Experiences affecting the feelings of safety and well-being was the common thread in the research results. Regular recall to the diabetes clinic and maintenance and monitoring were very important to the participants. Lack of professionals and frequent staff changes reduced the sense of security. Participants were aware of their own responsibility for their own health, but felt that little emphasis was placed on mental well-being and health in the diabetes clinic. They experienced lack of education about complications of diabetes, as hypoglycaemia and side effects of medications. In general, the participants were satisfied with the diabetes clinic.

Conclusions
Safety and well-being is an important factor for people ≥ 65 years with type 2 diabetes who consider the disease serious. Meeting a professional regularly matters. Nurses are in a key position to be team leaders in diabetes clinics because of their holistic approach and professional knowledge. The results can help nurses and other professions to promote and strengthen diabetes clinics in community care.
Keywords
Older people, type 2 diabetes, community care, sense of security, focus groups, inductive content analysis.
Correspondent ingibosk@gmail.com
„Diabetes type 2 is a serious disease that needs to be cared for daily:“ The experience of individuals ≥ 65 years of health care in diabetes clinics
HEIMILDASKRÁ
American Diabetes Association. Improving care and promoting health in populations: Standards of medical care in diabetes-2022. (2022). Diabetes Care, 45(Suppl 1), S8S16. https://doi.org/10.2337/dc22-S001
Araki, A. og Ito, H. (2009). Diabetes mellitus and geriatric syndromes. Geriatrics & Gerontology International, 9(2), 105-114. https://doi. org/10.1111/j.1447-0594.2008.00495
Bolli Þórsson, Elías F. Guðmundsson, Gunnar Sigurðsson, Thor Aspelund og Vilmundur Guðnason. (2021). Algengi og nýgengi sykursýki 2 á Íslandi frá 2005 til 2018. Læknablaðið, 107 (5) 227-233 https://doi.org/10.17992/lbl.2021.05.634
Buja, A., Caberlotto, R., Pinato, C., Mafrici, S. F., Bolzonella, U., Grotto, G., Baldovin, T., Argon, S., Toffanin, R. og Baldo, V. (2021). Health care service use and costs for a cohort of high-needs elderly diabetic patients. Primary Care Diabetes, 15(2), 397404. https://doi.org/10.1016/j.pcd.2020.12.002
Cannon, A., Handelsman, Y., Heile, M., og Shannon, M. (2018). Burden of Illness in Type 2 Diabetes Mellitus. Journal of Managed Care & Specialty Pharmacy, 24(9-a),5-13. Connolly, C. og Cotter, P. (2021). Effectiveness of nurse-led clinics on healthcare delivery: An umbrella review. Journal of Clinical Nursing, 32, 1760-1767.https://doi. org/10.1111/jocn.16186
Davies, M. J., Aroda, V. R., Collins, Gabbay, R. A., Green, J., Maruthur, N. M., Rosas, S. E., Del Prato, S., Mathieu, C., Mingrone, G., Rossing, P., Tankova, T., Tsapas, A. og Buse, J. B. (2022). Management of hyperglycemia in type 2 diabetes, 2022. A consensus report by the American Diabetes Association (ADA) and the European Association for the study of diabetes (EASD). Diabetes Care, 45(11), 2753-2786. https://doi. org/10.2337/dci22-0034
Domenech-Briz, V., Gomez Romero, R., de Miguel-Montoya, I., Juarez-Vela, R., Martinez-Riera, J. R., Marmol-Lopez, M. I., Verdeguer-Gomez, M. V., Sanchez-Rodriguez, A. og Gea-Caballero, V. (2020). Results of nurse case management in primary heath care: Bibliographic review. International Journal of Environmental Research and Public Health, 17(24), 9541. https://doi.org/10.3390/ ijerph17249541
Draznin, B., Aroda, V. R., Bakris, G., Benson, G., Brown, F. M., Freeman, R., Green, J., Huang, E., Isaacs, D., Kahan, S., Leon, J., Lyons, S. K., Peters, A. L., Prahalad, P., Reusch, J. E. B. og Young-Hyman, D. (2022). 13. older adults: Standards of medical care in diabetes-2022. Diabetes Care, 45(Suppl 1), S195-S207. https://doi. org/10.2337/dc22-S013
Friberg, F., Granum, V. og Bergh, A. (2012). Nurses' patient-education work: Conditional factors – an integrative review. Journal of Nursing Management, 20(2), 170-186. https://doi.org/10.1111/j.1365-2834.2011.01367
Graneheim, U. H. og Lundman, B. (2004). Qualitative content analysis in nursing research: Concepts, procedures and measures to achieve trustworthiness. Nurse Education Today, 24(2), 105-112. https://doi.org/10.1016/j.nedt.2003.10.001
Graue, M., Dunning, T., Hausken, M. F. og Rokne, B. (2013). Challenges in managing elderly people with diabetes in primary care settings in Norway. Scandinavian Journal of Primary Health Care, 31(4), 241-247. https://doi.org/10.3109/02813432 .2013.854445
Guðrún Elín Benónýsdóttir, Sólveig Ása Árnadóttir og Sigríður Halldórsdóttir. (2009). Reynsla aldraðra, sem búsettir eru á eigin heimili, af heilbrigði og af því hvað viðheldur heilsu á efri árum. Tímarit Hjúkrunarfræðinga, 85(1) http://timarit.is/ view_page_init.jsp?pageId=6621110
Hagstofa Íslands. (2017). Mannfjöldaspá 2017-2066. Hagtíðindi, 102(21). Bls.1-12
Haltbakk, J., Graue, M., Harris, J., Kirkevold, M., Dunning, T. og Sigurdardottir, A. K. (2019). Integrative review: Patient safety among older people with diabetes in home care services. Journal of Advanced Nursing, 75(11), 2449-2460. https://doi. org/10.1111/jan.13993
Hermann M., Heimro, L.S., Haugstvedt, A., Hernar, I., Sigurdardottir, A.K., og Graue, M. (2021). Hypoglycaemia in older home-dwelling people with diabetes- a scoping review. BMC Geriatrics, 21(1), 1-20. https://doi.org/10.1186/s12877-020-01961-6
Hernar, I., Graue, M., Strandberg, R. B., Lie, S. S., Sigurdardottir, A. K., Richards, D. A., Kolltveit, B. H. og Haugstvedt, A. (2021). Young adults with type 1 diabetes and their experiences with diabetes follow-up and participation in the DiaPROM pilot trial: A qualitative study. Diabetic Medicine, 38(6), e14535-n/a. https://doi. org/10.1111/dme.14535
Héðinn Sigurðsson, Sunna Gestsdóttir, Kristján G. Guðmundsson og Sigríður Halldórsdóttir, (2017). Heimilislækningar á Íslandi og í Noregi: Reynsla lækna af ólíku fyrirkomulagi heilbrigðisþjónustu í löndunum tveimur. Læknablaðið, (3), 129-134. https://doi.org/10.17992/lbl.2017.03.127
International Diabetes Federation. (2021). IDF diabetes atlas 2021. https://idf.org/ aboutdiabetes/what-is-diabetes.html
Lean, M. E., Leslie, W. S., Barnes, A. C., Brosnahan, N., Thom, G., McCombie, L., Peters, C., Zhyzhneuskaya, S., Al-Mrabeh, A., Hollingsworth, K. G., Rodrigues, A. M., Rehackova, L., Adamson, A. J., Sniehotta, F. F., Mathers, J. C., Ross, H. M., McIlvenna, Y., Stefanetti, R., Trenell, M., . . . Taylor, R. (2018). Primary care-led weight management for remission of type 2 diabetes (DiRECT): An open-label, cluster-randomised trial. The Lancet (British Edition), 391(10120), 541-551. https:// doi.org/10.1016/S0140-6736(17)33102-1
Lög um málefni aldraðra nr. 125/1999. https://www.althingi.is/lagas/nuna/1999125. html
Matthys, E., Remmen, R. og Van Bogaert, P. (2017). An overview of systematic reviews on the collaboration between physicians and nurses and the impact on patient outcomes: What can we learn in primary care? BMC Family Practice, 18(1), 110. https://doi.org/10.1186/s12875-017-0698-x
Muijeen, K., Kongvattananon, P. og Somprasert, C. (2020). The key success factors in focus group discussions with the elderly for novice researchers: A review. Wārasān Wičhai Witthayāsāt Kānphǣt. Thai Journal of Health Research, 34(4), 359-371. https://doi.org/10.1108/JHR-05-2019-0114
Pouwer, F., Schram, M.T., Iversen, M., Nouwen, A. og Holt, R. I. G. (2020). How 25 years of psychosocial research has contributed to a better understanding of the links between depression and diabetes. Diabetic Medicine, 37, 383-392. https://doi. org/10.1111/dme.14227
Sigrún Huld Þorgrímsdóttir. (2019). Ný menning í öldrunarþjónustu. Ömmuhús. Sinclair, A., Morley, J., Rodriguez-Mañas, L., Paolisso, G., Bayer, T., Zeyfang, A., Bourdel-Marchasson, I., Vischer, U., Woo, J., Chapman, I., Dunning, T., Meneilly, G., Rodriguez-S., Gutierrez Robledo, L., Cukierman-Yaffe, T., Gadsby, R., Schernthaner, G., og Lorig, K. (2012). Diabetes mellitus in older people: Position statement on behalf of the international association of gerontology and geriatrics (IAGG), The European Diabetes Working Party for Older People (EDWPOP), and the International Task Force of Experts in Diabetes. Journal of the American Medical Directors Association, 13(6), 497-502. https://doi.org/10.1016/j.jamda.2012.04.012 Sørensen, M., Groven, K. S., Gjelsvik, B., Almendingen, K. og Garnweidner-Holme, L. (2020). The roles of healthcare professionals in diabetes care: A qualitative study in Norwegian general practice. Scandinavian Journal of Primary Health Care, 38(1), 12-23. https://doi.org/10.1080/02813432.2020.1714145
Taani, M. H., Ellis, J. L., Zabler, B., Kelber, S. T. og Tsai, P. (2020). Medication interventions for African-American adults: Practice-based evidence from two nurse-led clinics. Public Health Nursing, https://doi.org/10.1111/phn.12835
Wang, Q., Zhang, X., Fang, L., Guan, Q., Guan, L. og Li, Q. (2018). Prevalence, awareness, treatment and control of diabetes mellitus among middle-aged and elderly people in a rural Chinese population: A cross-sectional study. PloS One, 13(6), e0198343. https://doi.org/10.1371/journal.pone.0198343
World Health Organization. (2017). 10 Fact on Ageing and Health. https://www.who.int/ news-room/fact-sheets/detail/
World Health Organization. (2021). Noncommunicable diseases. https://www.who.int/ news-room/fact-sheets/detail/noncommunicable-diseases
Yarmohammadi, S., Momenyan, S., Ghaffari, M., Ali, R. og Azizpour, M. (2019). Impact of functional, communicative and critical health literacy on glycemic control among patients with type 2 diabetes, and the mediating role of self-care. Psychology Research and Behavior Management, 12, 427-435. https://doi. org/10.2147/PRBM.S207466
Þróunarmiðstöð íslenskrar heilsugæslu. (2019). Sykursýkismóttaka https://throunarmidstod.is/leidbeiningar/sykursykismottaka/
85 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Tímalengd föstu og undirbúningur aðgerðar hjá 67 ára og eldri á Landspítala vegna mjaðmabrots: Lýsandi afturvirk rannsókn
doi: 10.33112/th.100.1.5
ÚTDRÁTTUR
Tilgangur
Áætlað er að 18% kvenna og 6% karla mjaðmabrotni á efri árum. Mjaðmabrot geta orsakað mikla færniskerðingu og breytingu á högum eldra fólks. Fasta fyrir skurðaðgerð er nauðsynlegur undirbúningur aðgerðar en rannsóknir hafa sýnt að föstutími er of langur og bið eftir að komast í aðgerð er að lengjast. Mikilvægt er að huga að næringu hjá eldra fólki fyrir aðgerð til að koma í veg fyrir fylgikvilla. Tilgangur rannsóknarinnar var að greina hvernig undirbúningi og föstu var háttað hjá 67 ára og eldri sem mjaðmabrotnuðu og fóru í aðgerð á Landspítala árið 2021. Einnig að skoða hvaða meðferðir voru veittar á biðtíma eftir aðgerð og hvort mismunur væri milli aldurshópa á veittum meðferðum og hvaða þættir tengjast lengd föstu á tæra drykki.
Aðferð
Megindleg afturvirk gagnarannsókn, þar sem gögn um sjúklinga 67 ára og eldri, sem mjaðmabrotnuðu og fóru í aðgerð á Landspítala á tímabilinu 1. janúar til 30. júní 2021 voru greind.
Niðurstöður
Sjúklingar voru 144 talsins, meðalaldur var 82,1 ár (sf ±8,18). Biðtími eftir aðgerð var að meðaltali 30 klst. (sf ±19,6) og meðalföstutími var 13 klst. (sf ± 5,21). Vegna ófyrirséðra aðstæðna þurftu 40% að fasta tvo daga í röð. Fjörutíu prósent höfðu óráðseinkenni fyrir aðgerð sem voru algengari hjá ≥80 ára (n=83) miðað við þá sem voru ≤79 ára (n=61) p=0,038. Mat á næringarástandi var framkvæmt hjá 14,6% sjúklinga fyrir aðgerð en skráningu var oft ábótavant. Aðhvarfsgreining sýndi að lengri fasta á tæra drykki fyrir aðgerð tengdist meiri notum á næringardrykkjum og að hærri aldur dró úr lengd föstu (p=0,001).
Ályktun
Stytta þarf föstutíma þessa hóps fyrir aðgerð. Leggja þarf áherslu á að stytta biðtíma eftir aðgerð til að koma í veg fyrir fylgikvilla hjá eldra fólki sem mjaðmabrotnar. Huga þarf betur að næringu, líkamlegri, félagslegri og andlegri virkni á biðtíma til að auka vellíðan og fyrirbyggja fylgikvilla í kjölfar aðgerðar. Leggja þarf áherslu á að bæta hjúkrunarskráningu.
Lykilorð
Fasta, eldra fólk, mjaðmabrot, hrumleiki, næring, óráð.

HAGNÝTING RANNSÓKNARNIÐURSTAÐNA
Nýjungar: Rannsóknin sýnir að biðtími eftir mjaðmabrotsaðgerð er að lengjast og að sjúklingarnir eru hafðir óþarflega lengi fastandi þrátt fyrir verklagsreglur um föstu.
Hagnýting: Hjúkrunarfræðingar og annað heilbrigðisstarfsfólk getur nýtt niðurstöðurnar til að fylgja betur þeim verklagsreglum sem gilda um föstu fyrir skurðaðgerð og leggja meiri áherslu á líkamlega, félagslega og andlega virkni og næringu í undirbúningi fyrir aðgerð.
Þekking: Rannsóknin staðfestir að tími sem sjúklingar fasta er of langur og of lítil áhersla er lögð á að gefa eldra fólki sem bíður aðgerðar vegna mjaðmabrots næringu á biðtíma.
Áhrif á störf hjúkrunarfræðinga: Hjúkrunarfræðingar þurfa að vinna markvisst eftir gildandi verklagsreglum.
Ritrýnd grein | Peer review
Höfundar
ÞURÍÐUR GEIRSDÓTTIR
Landspítali
ÁRÚN KRISTÍN SIGURÐARDÓTTIR
Sjúkrahúsið á Akureyri
Háskólinn á Akureyri
LÁRA BORG ÁSMUNDSDÓTTIR
Landspítali, Háskóli Íslands
Tímalengd föstu og undirbúningur aðgerðar hjá 67 ára og eldri á Landspítala vegna mjaðmabrots: Lýsandi afturvirk rannsókn
INNGANGUR
Fasta fyrir skurðaðgerð er nauðsynleg til að tryggja öryggi sjúklinga í aðgerð og fyrirbyggja ásvelgingu (Fawcett og Thomas, 2019). Þær reglur sem unnið hefur verið eftir sl. 22 ár fela í sér að fasta skuli í 8 klukkustundir (klst.) á þunga fasta fæðu, 6 klst. á fasta fæðu, 4 klst. á brjóstamjólk og 2 klst. á tæra drykki (Sweitzer, 2017). Mantran fasta frá miðnætti hefur verið lífseig og hafa rannsóknir sýnt að fasta sé allt of löng og hefur fengið heitið „hinn hljóði faraldur“ (e. silent epidemic) (El-Sharkaway o.fl., 2021; Williams o.fl., 2019). Í rannsókn Van Noorts o.fl. (2021) sem gerð var á tveimur hollenskum sjúkrahúsum var gerður samanburður á föstu sjúklinga fyrir aðgerð með 10 ára millibili, árin 2009 og 2019. Úrtökin voru jafnstór, niðurstöðurnar sýndu að fasta var of löng hjá 90,3% á fasta fæðu og 67,8% á tæra drykki og var meðaltími föstu þrisvar sinnum lengri en ráðlagt er. Enginn marktækur munur var á lengd föstu á þessu 10 ára tímabili. Á Landspítala var farið í átak að kynna föstureglur á árunum 2009–2010 og ári síðar var gerð rannsókn (Brynja Ingadóttir o.fl., 2016) til að kanna lengd föstu og leiðbeiningar til sjúklinga. Niðurstöður voru að einungis 27% fengu réttar leiðbeiningar.
Þær neikvæðu afleiðingar sem lengd föstu hefur eru einstaklingsbundnar en þorsti, hungur, eirðarleysi, þreyta, ógleði, uppköst, slappleiki, vöðvarýrnun, lækkun á blóðþrýstingi, aukið insúlínviðnám, höfuðverkur og kvíði eru algeng. Þegar líkamleg og andleg streita tengd skurðaðgerð bætist við eykst álag á hjarta og lungu (McCormick o.fl., 2020). Þetta getur aukið efnaskiptahraða og gengið á sykurbirgðir líkamans með tilheyrandi niðurbroti á vöðvaprótínum (McCormick o.fl., 2020). Því er mikilvægt að sjúklingar fái næga næringu eins lengi og leyfilegt er . Áhersla hefur verið lögð á að nota kolvetnaríka drykki fyrir aðgerðir og kom danski læknirinn Kehlet fyrstur fram með flýtibatameðferð (e. enhanced recovery). Hafa rannsóknir sýnt að drykkirnir geti aukið vellíðan, dregið úr hungri og þorsta, flýtt fyrir eðlilegri þarmastarfsemi og þannig stytt sjúkrahúslegu og dregið úr fylgikvillum skurðaðgerða (Leger o.fl., 2020; Panjlar o.fl., 2021).
Upp úr fimmtugu fer að bera á líkamlegum breytingum í flestum líffærakerfum einstaklings, fitumassi eykst, rýrnun verður á vöðvum, minnkað hlutfall vökva í líkamanum og almennt minni orkuþörf (Dent o.fl., 2019). Með hækkandi aldri eykst hrumleiki (e. frailty). Hrumleiki er aldurstengt ástand þar sem versnandi lífeðlisfræðileg geta verður í flestum líffærakerfum og minnkuð hæfni líkamans til að takast á við veikindi. Með aldrinum dregur úr hungur- og þorstatilfinningu og þolir eldra fólk verr að vera lengi fastandi en þeir sem yngri eru. Ef vitsmunaleg skerðing er einnig til staðar getur mögulega komið fram skortur á frumkvæði að bera sig eftir því að drekka sem getur haft áhrif á vökva og næringarinntekt (Dent o.fl., 2019).
87 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Vannæring eða hætta á vannæringu er vanmetin hjá eldra fólki og getur haft í för með sér auknar líkur á byltu og brotum þar sem vöðvamassi er minnkaður. Þegar líkamþyngdarstuðull (LÞS) er undir 23,5 kg/m2 eru auknar líkur á að bati verði seinni og sjúkrahúsdvöl lengri ( Múller o.fl., 2017)
Samkvæmt mannfjöldaspá Hagstofu Íslands (2020) mun hlutfall 65 ára og eldri fara úr 15% í 20% af heildarfjölda landsmanna næstu 15 árin. Mun því eldri einstaklingum sem mjaðmabrotna fjölga samhliða. Mjaðmabrot geta reynst einstaklingnum erfið og er ein helsta ástæða skertrar hreyfifærni og breytingar á búsetu fólks. Mjaðmabrot eru líka hverju samfélagi mjög kostnaðarsöm. Af þeim sem mjaðmabrotna eru 70% yfir 80 ára og eru konur þar í meirihluta (Pasternak o.fl., 2020). Algengast er að eldra fólk brotni við lágorkuáverka, það er við fall á gólf úr eigin hæð eða lágri hæð. Mjaðmabrot eru brot í lærleggshálsi, lærleggshnútu og brot neðan lærleggshnútu. Meðferðin er skurðaðgerð og fer það eftir eðli brots hvort aðgerðin er negling, settar skrúfur, gerviliður eða plata með skrúfum (Pasternak o.fl., 2020). Mjaðmabrot hjá eldri einstaklingum á Íslandi voru að meðaltali 222 á ári á tímabilinu 2008–2012 og meðalbiðtími eftir aðgerð 19,6 klst. (Sigrún Sunna Skúladóttir, 2014). Í tölum frá hagdeild Landspítala (24. ágúst 2021) voru brotin 299 árið 2019 og 304 árið 2020. Tölur frá 2018 sýna að meðalbiðtími karla var 30,17 klst. og 23,44 hjá konum (Berglind Rós Bergsdóttir og Heiðdís Anna Marteinsdóttir, 2021). Hér sést að biðtími eftir mjaðmaaðgerð er að lengjast en biðtími eykur líkur á lengri innlögn og aukinni tíðni fylgikvilla (Dixon o.fl., 2019).
Helstu fylgikvillar mjaðmabrota eru áhrif á hjarta og lungu, þvagfærasýkingar, bráð nýrnabilun, truflun á saltbúskap líkamans og meltingartruflanir. Auknar líkur verða á þrýstingssárum, blóðtapi, breytingum á vitsmunalegri getu og hættu á óráði (Goh o.fl., 2020). Hjá eldri einstaklingum sem eru með marga undirliggjandi sjúkdóma er aukin áhætta á fylgikvillum. Ef vannæring eða hætta á vannæringu er einnig til staðar aukast líkurnar á fylgikvillum verulega (Merloz, 2018). Með hugtakinu forendurhæfingu (e. prehabilitation) er lögð áhersla á að nota biðtíma fyrir aðgerð sem meðferðartíma til að fyrirbyggja fylgikvilla eftir aðgerð. Þá er markmiðið að huga sérstaklega að næringu og virkni til að koma í veg fyrir óráð (Loodin og Hommel, 2021; Olotu o.fl., 2020). Í rannsókn Loodin og Hommel (2021) var gerður samanburður á áhrifum notkunar næringardrykkja fyrir aðgerð og hvort þeir dragi úr fylgikvillum eftir aðgerð hjá mjaðmabrotnum sjúklingum. Þeim var skipt í tvo hópa þar sem annar hópurinn fylgdi reglum sem voru í gildi varðandi föstu fyrir aðgerð en samanburðarhópurinn fékk 400 ml af kolvetnisríkum næringardrykk tveimur tímum fyrir aðgerð. Niðurstöðurnar sýndu að marktækur munur var á öllum fylgikvillum samanburðarhópnum í vil. Þeir sem fengu næringardrykki fyrir aðgerðina voru fljótari að fullnægja næringarinntekt. Í þversniðsrannsókn Zhu og félaga (2020) voru þekking og ráðleggingar svæfingalækna og hjúkrunarfræðinga á föstureglum bornar saman við það sem sjúklingarnir upplifa. Í ljós kom að bæði svæfingalæknar og hjúkrunarfræðingar ráðleggja sjúklingum að fasta lengur en þörf er á og ráðlögðu hjúkrunarfræðingar lengri föstu. Einnig var munur á því sem heilbrigðisstarfsfólk ráðlagði og það sem sjúklingar upplifðu.
Tilgangur rannsóknarinnar var að greina hvernig föstu fyrir aðgerð var háttað hjá ≥67 ára sem mjaðmabrotnuðu og fóru í aðgerð á Landspítala frá 1. janúar til 30. júní 2021. Einnig að skoða hvaða
meðferðir voru veittar á biðtíma eftir aðgerð og hvort mismunur væri milli aldurshópa á veittum meðferðum og hvaða þættir tengjast lengd föstu á tæra drykki.
AÐFERÐ
Megindleg afturvirk þversniðsrannsókn (Hess, 2004).
Þátttakendur
Allir ≥67 ára sem mjaðmabrotnuðu og fóru í aðgerð á Landspítala á tímabilinu 1. janúar 2021 til 30. júní 2021.
Gögn rannsóknar
Gagnarannsókn þar sem fyrsti höfundur sá um alla gagnaskráningu. Breytum var safnað úr gagnagrunni í Sögukerfi, Heilsugátt og Orbit-skurðstofuskráningarkerfi Landspítala.
Framkvæmd rannsóknar
Hagdeild Landspítala afhenti gögnin í læstu Excel-skjali um einstaklinga sem uppfylltu skilyrði úrtaks. Gögnin innihéldu kennitölur einstaklinga, ásamt aðgerðarheiti og niðurstöðum úr blóðprufum. Rannsóknargögn voru dulkóðuð þar sem allir þátttakendur fengu rannsóknarnúmer til að koma í veg fyrir persónugreinanlegar upplýsingar.
Farið var ítarlega yfir hvern þátttakanda úr gagnagrunnum. Lesa þurfti nótur frá bráðamóttöku, lækna, hjúkrunarfræðinga, sjúkraliða og annarra starfsstétta. Lesin var frjáls texti og skoðuð áhættumöt, næringarmat, þrýstingssáramat, hæð, þyngd og LÞS. Búnir voru til fimm flokkar vegna breytinga á aðgerðartíma: læknisfræðileg skýring, álag á skurðstofu, næsti dagur, eðlilegur bíðtími og óútskýrt. Ákveðið var að sameina flokkana eðlilegt og næsti dagur þar sem skilmerkin milli þeirra voru óljós. Við tímaskráningu frá komu á bráðamóttöku til innlagnar á legudeild og frá innlögn á legudeild til aðgerðar var rýnt í nótur frá bráðamóttöku og tekin fyrsta tímaskráning þar og hið sama gert með komutíma á legudeild.
Þegar skoðuð var skráning á hve lengi sjúklingar voru fastandi fyrir aðgerð sást að ekki voru nákvæmar skráningar til staðar. Þegar engin skráning var í hjúkrunarnótum var notuð skráning á móttöku sjúklings á skurðstofu þar sem skráð er hvort og hve lengi sjúklingur hefur verið fastandi. Við greiningu á gögnunum tímamælingar, ástæðu innlagnar, tegund brota og skráningu á föstu fyrir aðgerð kom í ljós að mismundandi var hvernig skráning var framkvæmd. Í nótum hjúkrunarfræðinga var skráð hvenær sjúklingur fór í aðgerð en sá tími stóðst ekki samanburð við skráningu í Orbit-skurðstofuskráningarkerfinu. Í Orbit kerfinu er tímaskráning greind niður í marga undirþætti. Var því tíminn sem hjúkrunarfræðingar skráðu notaður þar sem hann reyndist nær rauntíma. Sjaldan var skráð í Orbit-kerfið hvers vegna aðgerðartíma var breytt og þurfti því að lesa nótur og skoða bráðleika aðgerða til að geta skráð rétta ástæðu fyrir breytingu. Við tímaskráningu frá innlögn til innlagnar á legudeild og tímaskráning frá innlögn til aðgerðar var rýnt í nótur frá bráðamóttöku og tekin fyrsta tímaskráning þar og hið sama var gert með komutíma á legudeild.
Búið var til Excel-skjal þar sem breytur voru skráðar og kóðaðar fyrir frekari tölfræðiúrvinnslu. Gögnin voru færð úr Excel yfir í SPSS27 til frekari tölfræðigreiningar.
88 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Tímalengd föstu og undirbúningur aðgerðar hjá 67 ára og eldri á Landspítala vegna mjaðmabrots
Tafla 1. Þrír meginþættir breyta hjá sjúklingum ≥67 ára með mjaðmabrot á Landspítala: A) Bakgrunnsbreytur þátttakenda: B) Ástæða innlagnar og tímamælingar: C) Framkvæmdar meðferðir á Landspítala
A) Bakgrunnsbreytur þátttakenda B) Ástæða innlagnar og tímamælingar í klukkustundum
Kyn, karl/kona Fasta dagur 1 ef aðgerð var síðan frestað
Hæð í cm
Skráning á hvenær sjúklingur borðar eftir aðgerð
Þyngd í kg Fasta á aðgerðardegi
Líkamsþyngdarstuðull kg/m2
ASA-flokkun 1-5
Aðsetur við komu:
a) heima;
b) þjónustuíbúð;
c) hjúkrunarheimili;
d) lá inni á Landspítala
Tími frá innlögn til innlagnar á deild
Tími frá innlögn til aðgerðar
Ástæða seinkunar aðgerðar:
a) læknisfræðileg;
b) eðlilegur biðtími;
c) álag á skurðstofu
Blóðþynning já/nei Lengd föstu fyrir aðgerð
Kreatín-gildi í sermi µmól/l Lengd föstu á drykki
C) Framkvæmdar meðferðir á Landspítala
Notkun næringardrykkja já/nei
Blóðgjöf fyrir aðgerð já/nei
Vökvagjöf í æð fyrir aðgerð já/nei
Næringarmat já/nei
Skráning á næringarástandi já/nei
Veittar meðferðir á biðtíma* já/nei
Óráðseinkenni fyrir aðgerð já/nei
Skráning á vitrænni getu já/nei
Blóðhagur g/L Lengd föstu á fasta fæðu Notkun ópíða já/nei
Aldur miðað við fæðingardag Tími dags í aðgerð
Ástæða innlagnar:
a) fall/bylta úr eigin hæð;
b) fall úr hæð
Tegund brots:
a) lærleggsháls;
b) lærleggshnúta;
c) brot neðan lærleggshnútu
Tegund aðgerðar:
a) bipolar- gerviliður;
b) gamma negling;
c) hanson negling;
d) DHS negling;
e) heilgerviliður
Legudeild:
a) bæklunardeild;
b) aðrar skurðdeildir;
c) lyflæknisdeild
Skráning á hvenær sjúklingur borðar eftir aðgerð
Klukkan hvað útskrift er af vöknun
Notkun/block, deyfingar fyrir aðgerð já/ nei
Svæfing/mænudeyfing
Álit svæfingar já/nei
Álit öldrunarlæknis já/nei
Skráning á meðferðartakmörkunum já/nei
*Veittar meðferðir á biðtíma: Sjúkraþjálfun, byltumat, þrýstingssáramat aðhlynning og óráðsmat.
Greining gagna
Við gagnagreiningu var unnið eftir þremur meginflokkum; a) bakgrunnsbreytum; b) ástæða innlagnar og tímamælingar; c) framkvæmdar meðferðir á Landspítala, sjá töflu 1. Við greiningu á bakgrunnsbreytum vantaði oft upplýsingar um hæð, þyngd og þá um líkamsþyngdarstuðul. Til að hægt væri að skoða áhrif breyta á aldurshópa var úrtakinu skipt í tvo nærri jafnstóra hópa: 67 ára til 79 ára og ≥80 ára, miðað var við afmælisdag einstaklings. Asa-flokkun úr svæfingaskrá skiptist í 5 flokka en einungis
tveir einstaklingar voru í ASA 1 og voru þeir sameinaðir ASA 2. Rýnt var í nótur allra fagstétta um hvort tekið væri fram ástand vitrænnar getu og næringarástand og búnar til breytur um það.
Breytur voru gerðar um hvort föstu var framfylgt, tímalengd föstu, notkun næringardrykkja, fasta á drykki og fasta á fasta fæðu. Gerðar voru breytur varðandi föstu fyrir báða dagana. Dagur eitt var fyrri dagurinn sem sjúklingur fastaði og dagur tvö var aðgerðardagurinn. Mælt var í klukkustundum, sjá töflu 1.
Skráð var niður hvenær sólarhrings sjúklingar fóru í aðgerð og hvenær þeir komu af vöknunardeild. Rýnt var í skráningu hvers þátttakenda um hvenær þeir fengu að drekka eða borða við komu á legudeild eftir aðgerð og var það mælt í klukkustundum. Til stóð að flokka næringartíma innan tveggja tíma, fjögurra tíma, átta tíma eða næsta dag en lítið var skráð og því flokkarnir átta tímar og næsti dagur teknir út.
Breytan veittar meðferðir á biðtíma var samheiti yfir breytu fyrir meðferðir sem voru framkvæmdar á biðtíma eftir aðgerð. Breytan innihélt aðhlynningu, sjúkraþjálfun og gerð allra áhættumata eins og byltumats, þrýstingssáramat og óráðsmat. Breytur fyrir næringarástand og óráð voru settar fram og lesið úr frjálsum texta allra meðferðaraðila um hvort farið væri yfir þessa þætti.
Við úrvinnslu gagnasafnsins var SPSS (IBM Statistical Package for Social Science 2027) tölfræðiforritið notað ásamt Excel. Lýsandi tölfræði var notuð við greiningu á bakgrunnsbreytum. Ályktunartölfræði var notuð við úrvinnslu þegar aldurshóparnir voru bornir saman. Skilyrt dreifing var notuð til að reikna prósentuhlutföll af heildarfjölda í hvorum aldurshópi. Niðurstöður töldust marktækar ef p-gildi var ≤ 0,05. T-próf óháðra hópa var notað fyrir samfelldar breytur til að skoða mun milli aldurshópa og kí-kvaðrat-próf var notað til að kanna hvort marktækur munur væri milli aldurshópa og tvíkosta breyta. Ekki var hægt að nota kí-kvaðrat-próf við nokkrar breytur þar sem færri en fimm voru í hóp. Línuleg aðhvarfsgreining var framkvæmd til að kanna sjálfstæð tengsl lengdar föstu á tæra drykki fyrir aðgerð við ASA-flokkun, aldur, hvort sjúklingur hefði haft óráðseinkenni (já/ nei), lengd föstu á aðgerðardegi, notkun næringardrykkja (já/nei), og tíma dags sem aðgerð var framkvæmd á.
Siðfræði
Fengið var leyfi frá framkvæmdastjóra lækninga Landspítala og gaf siðanefnd heilbrigðisrannsókna á Landspítala leyfi fyrir rannsókninni (tilvísun 44/2021).
NIÐURSTÖÐUR
Á tímabilinu 1. janúar 2021 til 30. júní 2021 voru 144 einstaklingar 67 ára og eldri sem mjaðmabrotnuðu og fóru í aðgerð á Landspítala.
Meðalaldur þátttakenda var 82,1 ár (sf ± 8,18), yngsti þátttakandinn var 67 ára og sá elsti 98 ára. Konur voru 2/3 þátttakenda. Konur voru marktækt eldri en karlar en meðalaldur kvenna var 83,2 ár (sf ± 8,44) og karla 79,9 ár (sf ±7,19), p=0,007. Alls voru 42,2% milli 67 ára og 79 ára og 57,6% ≥80 ára. Af þessum 144 einstaklingum voru 10,4% inniliggjandi á deildum Landspítala þegar brotið varð, þar af mjaðmabrotnuðu 7,6% einstaklingar í eldri hópnum og 2,7% í þeim yngri.
Meðallíkamsþyngdarstuðull hjá konum var 24,6 kg/m2 (sf ± 4,34) en 26,1 kg/m2 (sf ±6,49) hjá körlum p=0,147. Ekki var munur
89 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Tafla 2. Bakgrunnsupplýsingar þátttakenda, hlutfall í prósentustigum %, fjöldi (n) og samanburður milli aldurshópa
Líkamsþyngdarstuðull (LÞS)
Meðal
χ
t(121) = 1.038, p= 0.302*
ASA-flokkun
(2)
#Kí-kvaðratpróf, t-próf óháðra hópa, svartlitað p-gildi sýnir marktækan mun milli aldurshópa.
á LÞS milli þeirra sem voru eldri en 80 ára og þeirra sem voru yngri (p=0,302), 44 eða 38,5% af þeim 121 sem voru með skráðan líkamsþyngdarstuðul voru með LÞS lægri en 23,5 kg/m2 en það eru viðmið um hættu á vannæringu hjá eldra fólki. Þá vantaði skráningu á LÞS hjá 16% þátttakenda. ASA-flokkun var skráð í 91,7% tilvika fyrir aðgerð. Hærri ASA-flokkun var algengari í eldri aldurhópnum (p=0,027), sjá töflu 2.
Tafla 3. Samanburður á aldurshópum varðandi aðgerðartengda þætti og tímamælingar
og 5,5% á lyflæknisdeild; þar af fór einn af slysadeild í aðgerð. Af þátttakendunum fóru 17,3% ekki í gegnum bráðamóttöku heldur lögðust beint á deild eða voru inniliggjandi á Landspítala. Algengasti aðgerðartíminn var klukkan 17:00 eða hjá sjö einstaklingum.
Ekki reyndist vera marktækur munur á milli aldurshópa og eftirfarandi breyta; ástæðu innlagnar, tegund brots, svæfingar/ deyfingar, breytingar á tíma aðgerðar, klukkustunda frá innlögn á Landspítala til innlagnar á deild og klukkustunda frá innlögn til aðgerðar, sjá töflu 3. Á tímabilinu 21:00–23:00 fóru 4,8% þátttakenda í aðgerð.
Að meðaltali biðu þátttakendur meira en 8 klst. frá innlögn á Landspítala til innlagnar á deild. Konur biðu að meðaltali í 8,6 klst. eftir innlögn á deild en karlar í 8,7 klst. (p=0,874). Meðalbiðtími frá innlögn til aðgerðar var um 30 klst., sjá töflu 3. Konur biðu í 30 klst. eftir að komast í aðgerð en karlar í 31 klst. (p=0,903).
Algengasta aðgerðin var bipolar prótesa, í 44,4% tilfella í báðum aldurshópum, gammanegling var næstalgengasta viðgerðin í báðum aldurshópum, 38,9%. Alls voru 27% þátttakenda á blóðþynningu sem var algengasta læknisfræðilega ástæða fyrir seinkun aðgerðar.
Tafla 4. Undirbúningur, meðferðir og mat á ástandi hjá sjúklingum ≥67 ára með mjaðmabrot á Landspítala á biðtíma eftir mjaðmaaðgerð, samburður milli aldurshópa
Meðaltal
Meðaltal klukkustunda frá innlögn til aðgerðar (n=144)
29,83 (sf. 18,4)
31,16 (sf. 20,6)
t
t(142) = 0,399, p= 0,691# * Kí-kvaðratpróf, # t-próf óháðra hópa.
Flestir, eða 78,5% þátttakenda lögðust inn á bæklunardeild, 16% lágu í legurými á öðrum deildum á skurðlækningasviði
Veittar
Staðdeyfing
(4)
(59)
Notkun ópíóðaf yrir aðgerð
(12)
(71)
(60)
(1)
*Veittar meðferðir á biðtíma: Sjúkraþjálfun, byltumat, þrýstingssáramat og óráðsmat.
*Kí-kvaðratpróf, svartlitað p-gildi sýnir marktækan mun milli aldurshópa.
90 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Breytur ≤ 79 ára % (n) ≥ 80 ára % (n) Samanburður milli aldurshópa Kyn Kona Karl 38,1 (37) 51,1 (24) 61,9 (60) 48,9 (23)
2(1) = 2.164, p= 0.141#
við komu Heima Þjónustuíbúð Hjúkrunarheimili Lá inni á Landspítala 58,7 (44) 50 (3) 20,8 (10) 26,7 (4) 41,3 (31) 50 (3) 79,2 (38) 73,3 (11)
χ
Aðsetur
2(3)
p <0.001#
= 18.93,
LÞS,
< 18 18–25,99 26–30 ≥ 30 25,70
14,3 (1) 42,7
45,5 (10) 52,6 (10) 24,72
85,7 (6) 57,3 (43) 54,5 (12) 47,4 (9)
(Sf) LÞS (n=121)
(5,85)
(32)
(4,62)
2 3 4 20
40
15,4
15
60 (57) 84,6 (11)
2(143)
p = 0.027#
(60,6)
(38
(39,4)
χ
= -7.233
Breytur ≤ 79 ára % (n) ≥ 80 ára % (n) Samanburður milli aldurshópa Ástæða innlagnar 86,6 (71) 13,4 (11) 76,7 (46) 23,3 (14) 86,6 (71) 13,4 (11) χ2(1) = 2.35, p= 0.125* Tegund brots (n=144) Lærleggsháls Lærleggshnúta Neðan lærleggshnútu 52,5 (32) 31,1 (19) 16,4 (10) 45,8 (38) 37,3 (31) 16,9 (14) χ2(2) = 0.72, p= 0.669* Tími dags í aðgerð (n=144) 7:30–15:30 15:30–21:00 51,8 (29) 48,2 (27) 40,7 (33) 59,3 (48) χ2(1) = 1.63, p= 0.202* Svæfing / Mænudeyfing Svæfing Mænudeyfing 23 (14) 77 (47) 22,9 (19) 77,1 (64) χ2(1) = 0, p = 0.993* Ástæður breytinga á aðgerðartíma (n=138) Læknisfræðilegt Álag á skurðstofu Næsti dagur/eðlilegt 23,3 (14) 23,3 (14) 53,3 (32) 25,6 (20) 21,8 (17) 52,6 (41) χ2(2) = 0.11 p = 0.945*
klukkustunda frá innlögn til innlagnar á legudeild (n=119) 8,25
sf. 5,3)
(sf. 5.6)
(
8,87
(142)
p= 0,547
= 0,605,
#
% (n) ≥
% (n)
Ráðgefandi öldrunarmat Já Nei 6,5 (4) 93,5 (57) 7,2 (6) 92,8 (77) Næringarmat framkvæmt Já Nei 14,7 (9) 85,3 (52) 14,4 (12) 85,6 (71) χ2(1) = 0.002, p= 0.96* Næringarástand metið Já Nei 9,8(6) 90,2 (55) 9,6 (8) 90,4 (75) χ2(1) = 0.223, p= 0.938* Mat á vitrænni getu Já Nei 33,3 (21) 66,7 (40 48,2 (40) 51,2 (43) χ2(1) = 2.729, p= 0.099* Ógleði Já Nei 20,6 (13) 79,4 (48) 25,3 (21) 74,7 (62) χ2(1) = 0.31, p= 0.557* Meðferðartakmörkun Já Nei 20,6 (13) 79,4 (48) 49,4 (41) 50,6 (42) χ2(1) = 12.770, p <0.001* Eru á blóðþynningu Já Nei 21,3 (13) 78,7 (48) 31,3 (26) 68,7 (57) χ2(1) = 1.785 p= 0.18* Óráðseinkenni Já Nei 33,3 (21) 66,7 (40) 51,8 (43) 48,2 (40) χ2(1) = 4.30, p= 0.038
Breytur ≤ 79 ára
80 ára
Samanburður milli aldurshópa
*
meðferðir á biðtíma Já Nei 44,4 (28) 55,6 (33) 37,3 (31) 62,7 (52)
2(1)
1.063, p= 0.32
χ
=
*
fyrir aðgerð Já Nei 6,3 (4) 93,7 (56) 2,4 (2) 97,6 (74) Blóðgjöf fyrir aðgerð Já Nei 6,3
93,7
14,4
95,6
Já Nei 41,6
0,007
55,5(80) 0,21(3)
Tímalengd föstu og undirbúningur aðgerðar hjá 67 ára og eldri á Landspítala vegna mjaðmabrots
Tafla 4 sýnir undirbúning, meðferðir og mat á ástandi sjúklinga á biðtíma eftir aðgerð. Mats á næringarástandi var getið í sjúkraskrá hjá 9,8% tilvika í yngri hópnum og 9,6% hjá eldri hópnum. Framkvæmt næringarmat var svipað í báðum hópum, 14,7% hjá yngri en 14,4% hjá eldri hópnum. Einkenni óráðs voru algengari í eldri hópnum (p=0,038). Meðferðartakmörkun var oftar skráð hjá eldri aldurshópnum (p=<0,001), en ekki skráning á vitrænni getu sem var 33,3% í yngri hópnum og 48,4% í eldri (p=0,09).
Í 40% tilvika voru sjúklingar fastandi og aðgerð frestað til næsta dags og föstuðu því tvo daga í röð. Ekki var munur milli aldurshópa p=0,571. Meðalföstutími á tæra drykki fyrri daginn var 11,2 klst. (sf±6,01) hjá yngri hópnum en 10 klst. (sf±6,71) hjá eldri hópnum (p=0,88). Á aðgerðardegi var meðaltími föstu á tæra drykki í yngri hópnum 12,9 klst. (sf±5,32 ) og hjá eldri 13,1 klst. (sf±4,97) (p=0,215).
Tafla 5. Tímalengd föstu á drykki og fasta fæðu, skráning á föstu fyrir aðgerð, not á næringardrykkjum og vökvagjöf fyrir aðgerð, komutími af vöknun og hvenær borðað er eftir aðgerð hjá sjúklingum ≥67 ára með mjaðmabrot á Landspítala
Breytur
Notkun næringar-drykkja
Vökvagjöf í æð fyrir aðgerð
≤ 79 ára % (n)
≥ 80 ára % (n)
Samanburður milli aldurshópa
χ2(3) = 4.78, p= 0.188*
χ
Borðar eftir aðgerð (klst.)
*Kí-kvaðratpróf.
Flestir föstuðu fyrir aðgerð í 12 eða 18 klst., sjá töflu 5. Næringardrykkur fyrir aðgerð var notaður í 31,1% tilviki hjá yngri hópnum en 25,3% hjá eldri (p=0,442). Á legudeild frá vöknun komu 36,8% á tímabilinu kl. 24–08.
Tafla 6. Línuleg aðhvarfsgreining, tengsl milli tímalengdar föstu á tæra drykki fyrir mjaðmaaðgerð og ASA-flokkunar, aldurs, föstu á aðgerðardegi, óráðseinkenna og notkunar næringardrykkja
Línuleg aðhvarfsgreining sýndi að fyrir hver 10 ár sem þátttakendur voru eldri föstuðu þeir 1,83 klst. styttra á drykki. Aðrar breytur sem áhrif höfðu voru lengd föstu á aðgerðardegi og not á næringardrykkjum. Líkanið reyndist marktækt, F=12,460, p<0,001, og geta þessar breytur skýrt 31% (r2=0,31) í dreifingu breytunnar lengd föstu á drykki fyrir aðgerð, sjá töflu 6
UMRÆÐUR
Í niðurstöðum kemur fram að föstutími fyrir aðgerð er óþarflega langur bæði á fasta fæðu og drykki en skráning föstu á drykki er betur gerð hjá eldri hópnum. Þó að næringardrykkir fyrir aðgerð séu of sjaldan nýttir sýndi aðhvarfsgreining, að lengri fasta á tæra drykki fyrir aðgerð tengdist meiri notum á næringardrykkjum. Í ráðleggingum varðandi undirbúning aðgerðar vegna mjaðmabrota er lögð áhersla á mat á næringarástandi og hvatt til notkunar á prótínríku fæði ásamt næringardrykkjum en niðurstöðurnar sýndu að sjaldan var framkvæmt næringarmat eða fjallað um næringarástand. Samkvæmt Holst o.fl., (2021) er næring mikilvægasti þátturinn til að bæta hag sjúklinga og dregur gott næringarástand úr fylgikvillum aðgerða. Chaudhary o.fl., (2022) benda á að betri næring stytti legutíma og vel nærðir sjúklingar komist fyrr á fætur og séu með minni verki. Þegar horft er á lengd föstu fyrir aðgerð, bæði varðandi fasta fæðu og tæra drykki, má álykta að skerpa þurfi á verklagi og skipulagningu til að stytta föstu fyrir mjaðmaaðgerð. Þörf er á átaki til að breyta gamalgrónu verklagi að láta alla fasta frá miðnætti og að fara að vinna eftir gildandi verklagsreglum.
Mat á næringarástandi og framkvæmd á næringarmati hjá eldra fólki eru mikilvæg, hér var í 9% tilvika skráð næringarástand og í 14% tilvika framkvæmt næringarmat. Samkvæmt Nakahara og félögum (2021) ætti að leggja mikla áherslu á stífa næringarmeðferð hjá þeim sem eru mjaðmabrotnir og sérstaklega ef um er að ræða einstakling með einkenni skertrar vitrænnar getu og hrumleika. Hér sýndu 40% þátttakenda einkenni óráðs fyrir aðgerð og voru óráðseinkennin algengari í eldri aldurshópnum. Einungis voru skráðar upplýsingar um vitræna getu hjá 33,3% í yngri hópnum en 48,4% í eldri hópnum. Áhersla er lögð á að meta vitræna getu og 2015 var sett fram hugtakið taugavitræn röskun fyrir aðgerð (e. perioperative neurocognitive disorder) af Amerísku svæfingalæknasamtökunum (ASA) til að greina og vinna með á sem ákjósanlegastan hátt allar vitrænar breytingar fyrir aðgerð (Abcejo o.fl., 2022). Hér var framkvæmd áhættumata fyrir aðgerð ábótavant, einnig skráning flestra meðferða sem á að veita í aðdraganda aðgerðar. Skráning verkjameðferðar var góð og nánast allir sjúklingar fengu ópíóða, en fáir einstaklingar fengu block-deyfingu fyrir aðgerð sem talin er ákjósanleg fyrir eldra fólk til að draga úr þörf á sterkum verkjalyfjum. Samkvæmt rannsókn Kongs o.fl. (2022) er hægt að fyrirbyggja 30-40% af óráði fyrir aðgerð með fyrirbyggjandi aðgerðum eins og virkni og næringu. Keshock (2022) bendir á að einstaklingum í óráði og alvarlega veikum nýtist best að virk meðferð á biðtíma sé sem mest.
Niðurstöður sýna að bið eftir innlögn á legudeild frá bráðamóttöku og bið eftir að komast í aðgerð er að lengjast ef miðað er við fyrri íslenskar rannsóknir. Tíminn frá komu á bráðamóttöku til innlagnar á deild árið 2014 var 3 klst. (Sigrún Sunna Skúladóttir, 2014) en í þessari rannsókn 8,5 klst. Algengara var að yngra fólkið færi í aðgerð á dagvinnutíma en samkvæmt verklagsreglum Landspítala eiga sjúklingar að fara sem fyrst í aðgerð, helst sama dag og ekki eftir kl. 21:00.
91 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Fasta fyrir aðgerð (klst.) 6 12 18 24 13,1 (8) 26,2 (16) 42,6 (26) 18 (11) 4,8 (4) 38,6 (32) 37,3
19,3
(31)
(16)
fyrir aðgerð Já Nei 31,1 (19) 68,9 (42) 25,3 (21) 74,7 (62)
p
2(1) = 0.6,
= 0.439*
Já Nei 98,4 (60) 1,6 (1) 100 (83) 0 (0)
af vöknun á legudeild 7:30–15:30 15:30–23:30 23:30–7:30 10 (6) 56,7 (34) 33,3 (20) 10,8 (9) 49,4 (41) 39,8 (33) χ2(2) = 0.76, p= 0.683*
Komutími
Já Nei 73,3 (11) 26,7 (4) 65 (13) 35 (7)
Stöðluð hallatala p-gildi 95% öryggisbil ASA-stig 0,101 0,193 -0,028 – 0,138 Aldur -0,183 0,015 -0,013 – -0,001 Fasta á aðgerðardegi -0,408 <0,001 -0,035 – -0,016 Óráðseinkenni 0,115 0,123 -0,021 – 0,170 Næringardrykkir -0,185 0,017 -0,243 - -0,024 F(5)=12,460, p<0,001, r² =0,31.
Algengstu breytingar á aðgerðartíma voru af læknisfræðilegum ástæðum eins og blóðþynningu eða ástandi sjúklings. Álag á skurðstofu skýrir um 22% breytinga sem rekja má til undirmönnunar, mikils sjúklingafjölda sem bíður eftir aðgerð, bráðleika aðgerða, forgangsröðunar og endurforgangsröðunar. Einnig ófyrirséða lengingu á aðgerðum sem settar eru upp á undan og af tæknilegum orsökum sem samræmist niðurstöðum Yeniays og félaga (2019). Þeir benda á að með betri skipulagningu sé hægt að forgangsraða áhættusjúklingum og þannig stytta tíma föstu, flýta bata og stytta legutíma. Helmingur allra skurðaðgerða eru gerðar á eldri einstaklingum sem eru oft með mörg og flókin undirliggjandi heilsufarsvandamál, samkvæmt samantektarrannsókn (Chen o.fl., 2022).
Rannsóknin sýndi að algengasti aðgerðartíminn var klukkan 17 og sjö einstaklingar fóru í aðgerð á þeim tíma, flestir sjúklinganna föstuðu í 12-18 klukkustundir. Álykta má að þörf sé á því að gera ráð fyrir í aðgerðaráætlun skurðstofa að einn mjaðmabrotinn einstaklingur bíði aðgerðar. Þannig komist eldri einstaklingar, hrumir áhættusjúklingar fremur í aðgerð að morgni sem í flestum tilfellum styttir föstutíma (Yeniay o.fl., 2019). Kaptain o.fl. (2019) benda á að sníða þurfi alla meðferð að hverjum einstaklingi en ekki láta það sama gilda fyrir alla. Þarft væri að gera rannsókn á þekkingu hjúkrunarfræðinga á föstureglum fyrir skurðaðgerð.
Í niðurstöðum kemur fram að meðalaldur og kynjaskipting staðfesta fyrri rannsóknir. Konur eru almennt eldri og með lægri LÞS en karlar og ASA-flokkun er hærri eftir aldri sem sýnir aukna sjúkdómsbyrði með aldrinum (Pasternak o.fl., 2020). Skráning á meðferðartakmörkunum var algengari í eldri aldurshópnum sem er mikilvægt samkvæmt ráðleggingum að skrá vilja sjúklinga (Ishizawa, 2022).
Helmingur sjúklinganna fór í aðgerð seinni hluta dags og í 38% tilvika var sjúklingur útskrifaður af vöknunardeild að nóttu til. Má því velta fyrir sér dægurvillu í kjölfarið en engar rannsóknir fundust um nákvæmlega það. Þrátt fyrir langa föstu og útskrift seint af vöknun var lítið skráð um hvenær sjúklingar fengu að drekka eða borða eftir aðgerð eða í 24,1% tilvika. Álykta má að einhver skráning fari forgörðum en hjúkrunarskráning þarf að vera nákvæm og skipulögð. Skýr áætlun um meðferð og góð rafræn skráning er talin forsenda fyrirbyggingar atvika í heilbrigðisþjónustu (Munroe o.fl., 2021). Þrátt fyrir skyldur hjúkrunarfræðinga um nákvæma skráningu hafa rannsóknir sýnt (Fitzgerald o.fl., 2020) að tímaskortur, undirmönnun, ónóg þjálfun, léleg samskipti og skortur á þekkingu hafi helst áhrif á að verklagsreglum sé ekki fylgt. Því er áskorun til hjúkrunarfræðinga að huga betur að næringu og tileinka sér betri skráningu sjúklingum til heilla.
Styrkleikar rannsóknarinnar felast í stóru úrtaki sem ætti að lýsa vel hvernig undirbúningi aðgerðar og föstu er háttað á Landspítala. Takmarkandi þáttur rannsóknarinnar felst í hinu óskráða, á Landspítala er notast við gátlista á pappír við undirbúning fyrir aðgerð sem er oft og tíðum illa útfylltur. Einnig er notuð rafræn skráning sem er oft ekki skráð í rauntíma og því gætu ýmis atriði hafa gleymst. Tölfræðilegur styrkur rannsóknarinnar var ekki reiknaður og er það veikleiki.
LOKAORÐ
Niðurstöðurnar sýndu að sjúklingar sem bíða eftir mjaðmaaðgerð fasta óþarflega lengi bæði á fasta fæðu og tæra drykki; einnig að sjúklingar þurfa að bíða lengur en áður á bráðamóttöku eftir plássi á legudeild og biðtími eftir aðgerð er að lengjast. Undirbúningur fyrir aðgerð þarf að vera markviss, innihalda mat á næringarástandi og leggja þarf áherslu á virka meðferð til að fyrirbyggja fylgikvilla. Mikilvægt er að hjúkrunarfræðingar og annað heilbrigðisstarfsfólk fylgi verklagsreglum sem settar hafa verið um undirbúning fyrir aðgerð og reglum um föstu fyrir aðgerð sem eru í gildi.
ÞAKKIR
Félagi íslenskra hjúkrunarfræðinga er þökkuð styrkveiting til rannsóknarinnar.
92 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Tímalengd föstu og undirbúningur aðgerðar hjá 67 ára og eldri á Landspítala vegna mjaðmabrots

ENGLISH SUMMARY
Measurement of fasting time and preparation for surgery for 67 years and older with hip fracture at Landspitali University hospital: A descriptive research
Geirsdottir,
Th., Sigurðardottir, A.K., Asmundsdottir, L.B.
ABSRTAKT
Introduction
It is estimated that 18% of women and 6% of men will experience a hip fracture in their later years. Hip fractures can cause loss of skills and a change in residency of those involved. Fasting before surgery is a necessary preparation but in recent years research has shown that the fasting time is too long and the waiting time for surgery is getting longer. The number of older people is increasing, including those with hip fractures. It is important to consider nutrition before surgery for older people to prevent complications. The purpose of this research was to analyze how preparation and fasting were implemented with people ≥67years who broke their hips and underwent surgery at Landspítali Hospital in the year 2021. Also, to analyze which interventions are conducted during the waiting time for surgery, compare older and younger patient groups and factors affecting how long participants fasted.
Methodology
Quantitative retrospective data study, where patients were all ≥67 years old, who had a hip fracture and underwent surgery at Landspítali Hospital in the period January 1st until June 30th 2021.
Results
Patients were 144, the average age was 82,1 years (sd ±8.18). The waiting time for surgery was on the average 30 hours (sd ±19.6) and the average fasting time was 13 hours (sd ±5.21). Of the patients 40% had to fast two days in a row due to unforeseen circumstances. Also 40% of the patients developed delirium before surgery, that were more common among ≥80 years (n=83) compared to the group of ≤79

ára (n=61) p=0,038. Assessment of nutritional status was performed on 14,6% of the individuals before surgery but documentation was deficient in many respects. Lineal regression showed that at longer fasting time on fluid had association to more use of nutrition drinks and increased age decreased fasting time (p=0,001).
Conclusions
Fasting time must be shortened before hip surgery. More emphasis needs to be put on shortening the waiting time for surgery to prevent complications for older people with hip fractures. More attention must be paid to nutrition, physical, social and mental activity during the waiting time to increase wellbeing. Nursing documentation needs to be improved.
Keywords
Fasting, older people, hip fracture, fragility, nutrition, delirium.
Correspondent thuridg@landspitali.is
Measurement of fasting time and prepatation for surgery for 67 years and older with hip fracture at Landspitali University hospital: A descriptive research
HEIMILDIR
Abcejo. A. S., Pai, S-L., Bierle, D. M. og Jakob, A. K. (2022). Preoperative cognitive screening and brain health initiatives. International Anesthesiology Clinics, 60(1), 43–47.
American Society of Anesthesiologists. (2020). Basic standards for preanesthesia care committee of origin: Standards and practice parameters (upphaflega gefið út 1987). https://www.asahq.org/standards-and-guidelines/ basic-standards-for-preanesthesia-care
Berglind Rós Bergsdóttir og Heiðdís Anna Marteinsdóttir. (2021). Mjaðmabrot á Íslandi 2013–2018. Faraldsfræðileg rannsókn um mjaðmabrot á Landspítala [bakkalárritgerð, Háskóli Íslands]. Skemman. http://hdl.handle.net/1946/38446
Brynja Ingadóttir, Anna María Ólafsdóttir, Herdís Sveinsdóttir, Lára Borg Ásmundsdóttir, Lilja Ásgeirsdóttir, Margrét Sjöfn Thorp og Elín J. Hafsteinsdóttir. (2011). Fasta á undan skurðaðgerð: Leiðbeiningar til sjúklinga og lengd föstu – framskyggn könnun. Læknablaðið, 102(6), 283–288. https://doi:10.17992/ lbl.2016.06.86%20
Chaudhary, K. N., Sunuwar, D. R., Sharma, R., Karki, M., Timilsena, M. N., Gurungi, A., Badgami, S., Singh, D. R., Karki, P., Bhandari, K. K. og Pradhan, P. M. S. (2022). The effect of pre-operative carbohydrate loading in femur fracture: A randomized controlled trial. BMC Muskuloskeletal Disorders, 23,819. doi.org/10.1186/ s12891-022-05766-z
Chen, L., Au, E., Saripella, A., Kapoor, P., Yan, E., Wong, J., Tang-Wai, D., Gold, D., Riazi, S., Suen, C., He, D., Englesakis, M., Nagapappa, M. og Shung, F. (2022). Postoperative outcomes in older surgical patients with preoperative cognitive impairment: A systematic review and meta-analysis Journal of Clinical Anesthesia, 80,1-12. http://doi.org/10.1016/j.jclinane.2022.110883.
Dent, E., Martin, F. C., Berman, H., Woo, J., Romero-Ortuno, R. og Walston, J. D. (2019). Management of frailty: Oppertunities, challenges and future directions. The Lancet, 394(10206), 1376–1386.
https://doi.org/10.1016/S0140-6736(19)31785-4
Dixon, J., Channell, W., Arkley, J. og Eardley, W. (2019). Nutrition in hip fracture units: Contemporary practices in preoperative supplementation. Geriatric Orthopaedic Surgery & Rehabilitation, 10, 1–5. https://doi.org/10.1177/2151459319870682
El-Sharkawy, A. M., Daliya, P., Lewis-Lloyd, C., Adiamah, A., Malcolm, F. L., Boyd-Carson, H., Couch, D., Herrod, P. J. J., Hossain, T., Couch, J., Sarmah, P. B., Sian, T. S. og Lobo, D. N. (2020). Fasting and surgery timing (FaST) audit. Clinical Nutrition, 40(3), 1405–1412.
https://doi.org/10.1016/j.clnu.2020.08.033
Fawcett, W. J. og Thomas, M. (2019). Preoperative fasting in adults and children: Clinical practice and guidelines. Anaesthesia, 74(1), 83-88. https://doi.org/10.1111/ anae.14500
Fitzgerald, A., Verrall, C., Henderson, J. og Willis, E. (2020). Factors influenced missed nursing care for older people following fragility hip fracture. Collegian, 27(4), 450–458. doi.org/10.1016/j.colegn.2019.12.003
Goh, E. L., Lerner, R. G., Achten, J., Parson, N., Griffin, X. L. og Costra M. L. (2020). Complications following hip fracture: Results from the world hip trauma evaluation cohort study. Injury, 51(6), 1331–1336. https://doi.org/10.1016/j. injury.2020.03.031
Hagstofa Íslands. (2020). Mannfjöldi. Hagtíðindi,105(6), 1-16.
Hess, D., R., (2004). Retrospective studies and chart reviews. Respiratory Care, 49(10), 1171-1174.
Holst, M., Geirsdóttir, Ó. og Bell. J. (2021). Nutrition support in older adults. Í Ólöf Geirsdóttir og Jack Bell (ritstjórar), Interdisciplinary nutritional management and care for older adults: An evidence based practical guide for nurses (bls. 65–77).
Springer Ishizawa, Y. (2022). Does preoperative cognitive optimization improve postoperative outcomes in the elderly? Journal of Clinical Medicine,11(2), 445.
https://doi.org/103390/jcm11020445
Kaptain, K., Ulsöe, M. L. og Dreyer, P. (2019). Surgical perioperative pathways: Patients experiences of unmet needs that a person centred approach is needed. Journal of Clincial Nursing, 28(11–12), 2214–2224.
https://doi.org/10.1111/jocn14817
Keshock, M. (2022). Preoperative cognitive assessment and prehabilitation for the aging patient: The neurobics randomixed clinical trial (RCT)1. Perioperative care and operating room management,28, 100268. https://doi.org/10.1016/j.
pcorm.2022.100268
Kong, D., Luo, W., Zhu, Z., Sun, S. og Zhu. J. (2022). Factors associated with post-operative delirium in hip fractures: What should we care. European Journal of Medical Research, 27(1), 40. https://doi.org/10.1186/s40001-022-00660-9
Leger, R., Livelsberger, J og Sinha, A. (2020). Enhanced recovery after surgery (ERAS) in clinical practice. Anaesthesia, Pain & Intensive Care, 24(3), 334–345. https://doi. org/10.35975/apic.v24i3.1287
Loodin, Å. og Hommel, A. (2021). The effects of preoperative oral carbohydrate drinks on energy intake and postoperative complications after hip fracture surgery: A pilot study. International Journal of Orthopaedic and Trauma Nursing, 41, 100834. https://doi.org/10.1016/j.ijotn.2020.100834
McCormick, P. J., Yeoh. B. C., Hannum, M., Tan.K. S., Vicario-Felician, R. M., Mehta, M., Yang, K., Fischer, G. W. og Tolliance, L. E. (2020). Institution of monthly anesthesia quality reports does not reduce postoperative complications despite improved metric compliance. Journal of Medical System, 44(189). https://doi. org/10.1007/s10916-020-01659-7
Merloz, P. (2018a). Optimization of perioperative management of proximal femoral fracture in the elderly. Orthopaedics & Traumatology, Surgery & Research, 104(1), 25–30. https://doi.org/10.1016/j.otsr.2017.04.020
Munroe, B., Curtis, K., Fry, M., Shaban, R. Z., Moules, P., Elphick, T. L., Ruperto, K., Couttie, T. og Considine J. (2021). Increasing accuracy in documentation through application of structured emergency nursing framework: A multisite quasi-experimental study. Journal of Clinical Nursing, 31(19–20), 2874–2885. https://doi: 10/1111/jocn.16115
Múller, F.S., Meyer, O.W., Chocano-Bedoya, P., Schietzel, S., Gagesch, M., Freystaetter, G., Neuhaus, V., Simmen, H-P., Langhans, W. og Bischoff-Ferrari, H. A. (2017). Impaired nutritional status in geriatric trauma patients. European Journal of Clinical Nutrition, 71, 602-606. https://doi:10.1038/ejcn.2017.25
Nakahara, S., Takasaki, M., Abe, S., Kakitani, C., Nishioka, S., Wakabayashi, H. og Maeda, K. (2021). Aggressive nutrition therapy in malnutrition and sarcopenia. Nutrition, 84,111109. https://doi. org/10.1016/j.nut2020.111109
Olotu, C., Weimann, A., Bahrs, C., Schwenk, W., Scherer, M. og Kiefmann, R. (2019). The perioperative care of older patients. Deutsches Ärzteblatt International, 116(5), 63–69. https://doi. org/10.3238/arztebl.2019.0063
Panjlar, P., Kochhar, A., Vajifdar, H. og Bhat, K. (2021). A prospective survey on knowledge, attitude, and current practices of preoperative fating amongst anaesthesiologists: A nationwide survey. Indian Journal of Anaesthesia, 63(5), 350–355. https://doi.org/10.4103/ija.ija_50_19
Pasternak, J. B., Ciminero, M. L., Silver, M., Chang, J., Gupta, P. og Kanga, K. K. (2020). Does care at a trauma center affect geriatric hip fracture patients? Geriatric Orthopedic Surgery and Rehabilitation, 11,1–5. https://doi. org/10.1177/2151459320911865
Sigrún Sunna Skúladóttir. (2014). Mjaðmabrot hjá 67 ára og eldri sem leituðu á bráðamóttöku Landspítala 2008-2012 [meistarariðgerð, Háskóli Íslands]. Skemman. http://hdl.handle.net/1946/19142
Sweitzer, B. (2017). Three wise men (×2) and the ASA-physical status classification system. Anesthesiology, 126(4), 577–578. https://doi.org/10.1097/ aln.0000000000001542
Van Noort, H. H. J., Eskes, A. M., Verneulen, H., Besselind, M. G., Moeling, M., Ubbink, D. T., Huisman-de Waal, G. og Witteman B. J. M. (20121). Fasting habist over a 10-year period: An observational study on adherence to preoperative fasting and postoperative restoration of oral intake in 2 Dutch hospitals. Surgery, 170(2), 532–540. https://doi.org/10.1016/j.surg.2021.01.037
Williams, D. G.A., Molinger, J. og Wischmeyer, P. E. (2019). The malnourished surgery patient: A silent epidemic in perioperative outcomes? Curr Opin Anesthesiology, 32(3), 409–411. https://doi.org/10.1097/aco.0000000000000722
Yeniay, O., Tekgul, Z. T., Okur, O. og Koroglu, N. (2019). Unexspected prolonged fasting and its consequences on elderly patients undergoing spinal anesthetics: A prospective observational study. Acta Cir Bras, 34(3), 1-10. doi:10.1590/s0102865020190030000009
Zhu, Q., Deng, Y., Chen, J., Zhao, S., Bao, K. og Lai, L. (2020) Preopertive fasting guidelines: Where are we now? Findings from current practices in a tertiary hospital. Journal of PeriAnesthesia Nursing, 36(4), 388–392. https://doi. org/10.1016/j.jopan.2020.09.002
95 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024

Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert Reynsla einstaklinga með offitu af heilbrigðiskerfinu
doi: 10.33112/th.100.1.6
ÚTDRÁTTUR
Tilgangur
Algengi offitu hefur aukist mikið á undanförnum árum. Rúmlega 27% Íslendinga voru með offitu árið 2022. Erlendar rannsóknir gefa til kynna að einstaklingar með offitu fái oft ekki fullnægjandi heilbrigðisþjónustu. Lítið er vitað um reynslu einstaklinga með offitu af notkun heilbrigðisþjónustu á Íslandi. Tilgangur rannsóknarinnar var að bæta þekkingu og dýpka skilning á reynslu einstaklinga með offitu af heilbrigðisþjónustu og hvernig heilbrigðisþjónustu þeir kjósa að fá.
Aðferð
Eigindleg rannsóknaraðferð þar sem tekin voru fjögur rýnihópaviðtöl við 18 íslenska einstaklinga með offitu, 14 konur og 4 karla á aldrinum 26 til 69 ára. Viðtölin voru greind með eigindlegri aðleiðandi innihaldsgreiningu.
Niðurstöður
Yfirþemað Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert er lýsandi fyrir reynslu einstaklinganna og hvernig heilbrigðisþjónustu þeir kjósa að fá. Allir þátttakendur höfðu yfir langan tíma upplifað bæði jákvæða og neikvæða heilbrigðisþjónustu. Þemun voru þrjú með fjórum undirþemum. A): Aðgát skal höfð í nærveru sálar Þar voru undirþemun Hlustun og Framkoma gagnvart skjólstæðingum, sem lýstu því hve mikilvæg þessi atriði voru fyrir upplifun þátttakenda af heilbrigðisþjónustunni. B): Heilbrigðis¬þjónusta sem grípur alla þar sem rætt var um aðgengi að heilbrigðisþjónustu og meðferð við offitu, þekkingu heilbrigðisstarfsfólks og búnað og C): Að horfast í augu við eigin styrkleika og takmarkanir með tveim undirþemum, Viðkvæmni og virðingarleysi og Vinna með þyngdarstjórnun, sem lýstu áhrifunum á einstaklingana sjálfa sem sýndu viðkvæmni í samskiptum við fagfólk en þurftu líka að vilja taka þátt í eigin þyngdarstjórnun og meðferð.
Ályktanir
Mikilvægt er fyrir hjúkrunarfræðinga og annað heilbrigðisstarfsfólk að veita öllum sömu þjónustu, óháð þyngd. Lykilatriðið er að hlustað sé á skjólstæðinga með offitu. Þannig er hægt að veita þeim viðeigandi heilbrigðisþjónustu.
Lykilorð
Offita, eigindleg rannsókn, upplifun skjólstæðinga, heilbrigðisþjónusta, viðhorf heilbrigðisstarfsfólks.
HAGNÝTING RANNSÓKNARNIÐURSTAÐNA
Hvers vegna ættir þú að lesa þessa grein?
Nýjungar: Rannsóknin veitir nýjar upplýsingar um reynslu einstaklinga með offitu af notkun heilbrigðisþjónustu á Íslandi.
Hagnýting: Mikilvægt er að hjúkrunarfræðingar og annað heilbrigðisstarfsfólk hlusti á og sinni einstaklingum með offitu út frá þeirra þörfum.
Þekking: Niðurstöðurnar leiða í ljós mikilvægi vandaðrar framkomu og fullnægjandi búnaðar þegar einstaklingum með offitu er sinnt í heilbrigðiskerfinu.
Áhrif á störf hjúkrunarfræðinga: Hjúkrunarfræðingar og annað heilbrigðisstarfsfólk þarf að muna að veita öllum sömu þjónustu, óháð þyngd.
Ritrýnd grein | Peer review
Höfundar
UNNUR GUÐJÓNSDÓTTIR
Heilsugæsla höfuðborgarsvæðisins, Hjúkrunarfræðideild Háskólans á Akureyri
ÁRÚN KRISTÍN SIGURÐARDÓTTIR
Hjúkrunarfræðideild Háskólans á Akureyri Deild mennta- og vísinda á Sjúkrahúsinu á Akureyri
Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert Reynsla einstaklinga með offitu af heilbrigðiskerfinu
INNGANGUR
Algengi offitu í heiminum hefur farið hraðvaxandi síðustu áratugi (World Health Organization [WHO], 2022). Offita er algengari í efnameiri löndum heimsins (OECD, 2017). Fullorðnum Íslendingum með offitu hefur farið fjölgandi og var hlutfallið komið upp í 27,4% árið 2022 (Embætti landlæknis, e.d.).
Offita er flókinn, langvinnur sjúkdómur sem stafar af mörgum mismunandi þáttum, s.s. erfðum, líf- og lífeðlisfræðilegum áhrifum, s.s. hormónum og/eða lyfjanotkun, félagsþáttum og umhverfisáhrifum (Obesity Canada, e.d.; WHO, 2022). Offita er skilgreind sem óeðlilegt eða umfram fitumagn sem eykur líkur á heilsufarsvandamálum. Miðað er við að fólk sé með líkamsþyngdarstuðul >30 kg/m2 (WHO, 2023). Offita er m.a. metin út frá líkamsþyngdarstuðli, mittismáli og færniskerðingu (WHO, 2022).
Reynsla einstaklinga með offitu af notkun heilbrigðiskerfisins hefur verið nokkuð rannsökuð. Fræðileg samantekt Farrell o.fl. (2021), á 32 greinum um upplifun skjólstæðinga með offitu um allan heim, sýndi að algengt var að þessi hópur fólks væri óánægður með heilbrigðiskerfið og heilbrigðisstarfsfólk. Fólk lýsti neikvæðri reynslu eins og virðingarleysi og lítilli samúð heilbrigðisstarfsfólks, dónalegum athugasemdum og ófullnægjandi heilbrigðisþjónustu. Skjólstæðingar óskuðu jafnframt eftir því að fá viðeigandi þjónustu, samkennd, skilning og að vera viðurkenndir sem einstaklingar. Margir upplifðu þunglyndi, streitu, lélega sjálfsmynd og andlega vanlíðan þegar þjónustan var ekki viðeigandi. Skjólstæðingarnir töluðu einnig um þyngdarfordóma heilbrigðisstarfsfólks og ótta sinn við óviðeigandi þjónustu sem yllu því að þeir einangruðu sig. Niðurstöður þversniðsrannsóknar Sobczak o.fl. (2020), á 621 pólskum einstaklingi með offitu, gáfu til kynna að þeir hefðu fengið verri heilbrigðisþjónustu en aðrir. Um 83% skjólstæðinga nefndu óviðeigandi eða óþægilegar athugasemdir og að þeir hefðu upplifað að heilbrigðisstarfsfólk hefði minni áhuga á að veita þeim meðhöndlun en fólki í kjörþyngd. Skjólstæðingar nefndu oftast særandi athugasemdir og hegðun (81%). Af þátttakendum í rannsókninni höfðu 77% upplifað að rætt væri um þyngd á faglegan máta og um helmingur þátttakenda nefndi að hann hefði upplifað stuðning, umhyggju og skilning frá heilbrigðisstarfsfólki. Niðurstöður þversniðsrannsóknar Rodriguez o.fl. (2020) á 501 barnshafandi konu í yfirþyngd í Bandaríkjunum voru sambærilegar. Þær upplifðu heilbrigðisþjónustuna almennt góða en þó töluðu 20% um þyngdarfordóma eða neikvæð viðhorf, særandi eða óviðeigandi athugasemdir og neikvæðar spár um framgang heilbrigðrar meðgöngu og fæðingar. Eftir því sem þátttakendur voru þyngri varð upplifun þeirra af þjónustunni neikvæðari, þeir leituðu sér síður aðstoðar eða skiptu um þjónustuveitanda (Mensinger o.fl., 2018; Phelan o.fl., 2022). Niðurstöður eigindlegrar rannsóknar Conz o.fl.
97 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
(2020) í Brasilíu voru að það skorti þjónustu fyrir einstaklinga með mikla offitu. Fram kom að helst vantaði úrræði og tilvísun í úrræði, vilja til meðhöndlunar, þekkingu og styttri biðtíma. Skjólstæðingarnir óskuðu eftir samfelldri meðferð með fræðslu og góðri eftirfylgni, veittri af sérhæfðu heilbrigðisstarfsfólki sem sýndi þeim virðingu. Bornhoeft (2018) og Holt og Hughes (2021) bentu svo á að þekkingarskortur heilbrigðisstarfsfólks á sjúkdómnum og úrræðum, fordómar heilbrigðisstarfsfólks, vöntun á fræðslu skjólstæðinga og slæm reynsla af heilbrigðiskerfinu væru allt þættir sem hindruðu árangursríka meðhöndlun einstaklinga með offitu.
Rannsóknir sýna að einstaklingar með offitu hafi upplifað að heilbrigðisstofnanir séu ekki tilbúnar að taka á móti þeim. Það vanti m.a. sterkbyggð húsgögn og búnað auk fatnaðar í öllum stærðum. Sérstaklega er talað um skort á blóðþrýstingsmansettum í réttum stærðum og vigtum fyrir einstaklinga með offitu (Conz o.fl., 2020; Woods o.fl., 2016). Skv. Woods o.fl. (2016) hafa framleiðendur búnaðar verið að taka á þessum vanda á síðustu árum. Einnig hafa rannsóknir sýnt að hluti heilbrigðisstarfsfólks sé hugsanlega með þyngdarfordóma, telji einstaklinga með offitu vanta viljastyrk til að lifa heilbrigðum lífsstíl og vilji síður sinna þeim (Goss o.fl., 2020; Robstad o.fl., 2019).
Þrátt fyrir aukna þekkingu og vitundarvakningu meðal heilbrigðisstarfsfólks á sjúkdómnum offitu virðast þyngdarfordómar sem og ófullnægjandi þjónusta enn vera til staðar (Warr o.fl., 2021). Fyrstu klínísku leiðbeiningarnar á Íslandi um meðferð fullorðinna einstaklinga með offitu á vegum Embættis landlæknis komu út 2020 (Erla Gerður Sveinsdóttir o.fl., 2020). Samtök fólks með offitu á Íslandi voru stofnuð 2023 (SFO, e.d.). Markmið þessara samtaka er að bæta þjónustu og auka fræðslu til fagfólks og félagsmanna. Leit að íslenskum rannsóknum um efnið bar ekki árangur. Tilgangur rannsóknarinnar var að bæta þekkingu og fá dýpri skilning á því hver reynsla Íslendinga með offitu væri af heilbrigðiskerfinu. Rannsóknarspurningin var: Hver er reynsla einstaklinga með offitu af heilbrigðiskerfinu?
AÐFERÐ
Notuð var eigindleg rannsóknaraðferð. Gögnum var safnað með því að taka rýnihópaviðtöl og gögnin greind með eigindlegri aðleiðandi innihaldsgreiningu (EAI) (Graneheim og Lundman, 2004), sjá töflu 2. Í rýnihópum mætist fólk með sameiginleg einkenni eða reynslu og er stýrt í markvissa umræðu. Kostir rýnihópaviðtala umfram einstaklingsviðtöl eru að ná má til fleiri einstaklinga með færri viðtölum og oft fæst meiri fjölbreytni í svörum (Sóley Sesselja Bender, 2021).
Þátttakendur
Notað var tilgangsúrtak. Leitast var eftir að finna þátttakendur með greinda offitu eða líkamsþyngdarstuðul >30 kg/m2. Auglýst var eftir þátttakendum á samfélagsmiðlum. Önnur þátttökuskilyrði voru reynsla af heilbrigðiskerfinu, að einstaklingarnir væru á aldursbilinu 18-75 ára, gætu talað og skilið íslensku og væru tilbúnir að tjá sig í rýnihópi.
Þátttakendur voru 18. Meirihlutinn var konur og voru 3-6 þátttakendur í hverjum hóp. Mælt er með að í rýnihópum séu 4-12 einstaklingar (Sóley Sesselja Bender, 2021). Helmingur þeirra hafði farið í efnaskiptaaðgerð. Til að fá sem fjölbreyttasta reynslu fólks með offitu af heilbrigðiskerfinu var ákveðið að allir greindir með offitu, hvort sem þeir höfðu farið í efnaskiptaaðgerð
eða ekki, gætu tekið þátt í rannsókninni. Reynt var að hafa jafnt hlutfall þeirra sem höfðu farið í efnaskiptaaðgerð og ekki í hverjum hóp. Allir þátttakendurnir höfðu langa sögu um offitu og því flestir með langa reynslu af heilbrigðiskerfinu. Margir voru auk offitu með aðra sjúkdóma, bæði tengda og ótengda offitunni. Í töflu 1 má sjá lýsingu á bakgrunni einstaklinga. Af þeim 31 þátttakanda sem bauð sig fram mættu 18 í viðtölin eða 58%.
Tafla 1. Bakgrunnsupplýsingar
Breytur
Kyn
Aldur
26-69 ára,meðalaldur 52,6 ára
Búseta
Höfuðborgarsvæðið
Efnaskiptaaðgerð
Nei
Allir verið lengi með offitu Alltaf
Frá unglingsaldri >11 ár
Líkamsþyngdarstuðull (LÞS). Ef einstaklingar höfðu farið í efnaskiptaaðgerð þá fyrir aðgerð
LÞS 30-34,9 kg/m2
LÞS 35-39,9 kg/m2
LÞS 40-44,9 kg/m2
LÞS 45-49,9 kg/m2
LÞS >50 kg/m2
Framkvæmd
23,3 (14)
23,3 (14)
53,3 (32)
1 (5,6%)
6 (33,3%)
4 (22,2%)
4 (22,2%)
3 (16,7%)
Viðtalsrammi var saminn út frá fræðilegum heimildum (Conz o.fl., 2020; Farrell o.fl., 2021; Phelan o.fl., 2015/2022), reynslu og þekkingu höfunda og hafður til hliðsjónar við viðtölin. Gögnum var safnað með fjórum rýnihópaviðtölum í febrúar og mars 2022. Þrjú viðtalanna voru tekin í sal Heilsugæslu höfuðborgarsvæðisins og eitt var fjarviðtal í gegnum tölvu. Hvert viðtal tók tæpar tvær klukkustundir. Báðir höfundar voru viðstaddir fyrri tvö viðtölin en fyrri höfundur viðstaddur seinni tvö. Viðtölin voru tekin upp, þau skráð og þeim svo eytt.
Gagnagreining
Viðtölin voru greind með EAI sem er kerfisbundin og hlutlæg rannsóknaraðferð. Aðferðin dregur fram ákveðna fleti á viðfangsefninu og þykir bæta skilning á því (Elo og Kyngäs, 2008). Báðir höfundar sáu um gagnagreiningu í viðtölum og að viðtölum loknum með því að hlusta á gögnin og skoða afrit. Greiningin hefst með því að skrá athugasemdir í viðtölunum sjálfum og svo við hlið textans sem er skrifaður upp. Gögnin voru greind í merkingareiningar sem voru svo þéttaðar þar sem textinn er dreginn saman. Einingarnar voru svo kóðaðar og flokkaðar í þemu sem eru niðurstöður greiningarinnar. Þemun lýstu endurtekinni hegðun eða reynslu þátttakenda sem var gegnumgangandi. Þemum og undirþemum voru gefin lýsandi nöfn (Graneheim og Lundman, 2004). Dæmi um gagnagreiningu má sjá í töflu 2 Mettun náðist út frá gögnunum. Mettun er þegar ný viðtöl bæta ekki nýjum upplýsingum við gagnasöfnun. Almennt þarf 3-6 rýnihópa til að ná mettun (Sóley Sesselja Bender, 2021).
98 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Fjöldi (N=18)
Karlar Konur 4 (22,2%) 14 (77,8%)
11 (61,1%) 7
Landsbyggðin
(38,9%)
Já
9
9
(50%)
(50%)
Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert
Tafla 2. Dæmi um gagnagreiningu. Gögnin voru flokkuð í merkingareiningar, samþjappaðar merkingareiningar, kóðuð og flokkuð í undirþemu og þemu skv. leiðbeiningum Graneheim og Lundman (2004)
Yfirþema: Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert
Merkingagreining
Svo kem ég til [læknis]. Hún setur mig í alls konar próf. Ég kem aftur til hennar daginn eftir og hún segir: Björg mín, veistu að þú ert að drepa þig úr næringarskorti. Ég trúði henni ekki.
„Frábært, enn ein með fordóma“. En þá var ég bara ekki með neitt járn í blóðinu (Björg)
Ég er bara að bíða eftir að maðurinn sem að tók mig síðast hafi samband (Einar). Bara hringja aftur af því að maður þarf stundum líka að leggja sig eftir þessu sko (Diljá) ... Maður þarf náttúrlega líka að vera móttækilegur fyrir því sem er verið að reyna að ráðleggja manni.
Maður er sinnar eigin gæfu smiður. Þú verður að leggja þitt af mörkum, ábyrgðin er ekki bara heilbrigðisstarfsfólksins. Ef að manni eru gefin einhver tæki og tól verður maður að vera tilbúinn að taka þau og nota (Birta).
Siðfræði
Samþjöppuð merkingareining Kóðun Undirþema Þema
Eftir alls kyns próf var Björgu bent á að hún væri með næringarskort. Skildi það sem fordóma en var með járnskort.
Sumir bíða eftir að fá þjónustuna til sín en hver og einn þarf líka að hugsa um sjálfan sig og sækjast eftir nauðsynlegri þjónustu.
Misskilningur vegna fyrri reynslu.
Viðkvæmni og virðingarleysi.
Að horfast í augu við eigin styrkleika og takmarkanir.
Mikilvægt að sækjast líka sjálfur eftir þjónustu.
Vinna með þyngdarstjórnun.
Vísindasiðanefnd veitti leyfi fyrir rannsókninni (VSN-21-220). Þátttakendur fengu skriflegt kynningarbréf um rannsóknina og skrifuðu undir upplýst samþykki áður en viðtölin hófust. Til að tryggja nafnleynd var hverjum þátttakanda gefið rannsóknarnafn og nöfnum og staðháttum breytt.
Niðurstöður
Yfirþemað Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert er lýsandi fyrir upplifun þátttakenda. Reynsla þeirra var að mestu sambærileg. Flestir þátttakendur voru með langa reynslu af samskiptum við heilbrigðisstarfsfólk sem hafði áhrif á upplifun þeirra. Allir höfðu bæði jákvæða og neikvæða reynslu af samskiptum við fagfólk heilbrigðiskerfisins. Þeim fannst eðlilegt að heilbrigðisstarfsfólk talaði um offitu við þá, því þeir vissu að offita er óheilbrigt ástand fyrir líkamann. Hins vegar er ekki sama hvernig það er gert. Greind voru þrjú þemu og fjögur undirþemu (sjá mynd 1).
Aðgát skal höfð í nærveru sálar
Þemað tengist faglegum samskiptum og viðhorfum heilbrigðisstarfsmanna til einstaklinga með offitu. Almennt töldu þátt-
Það er eðlilegt að tala um o itu en það er ekki sama hvernig það er gert
Aðgát skal höfð í nærveru sálar Að horfast í augu við eigin styrkleika og takmatakanir
Heilbrigðiskerfi sem grípur alla
Framkoma gagnvart skjólstæðingnum
Hlustun Viðkvæmni og virðingarleysi
Vinna með þyngdarstjórnun
Mynd 1. Greiningarlíkanið skiptist í yfirþemað „Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert“, þrjú þemu og fjögur undirþemu.
takendur heilbrigðisstarfsfólk vinna gott starf en þeir lýstu því að of margt þeirra gerði það ekki. Þyngdin hafði áhrif á samskiptin og þátttakendur töldu sig fá betri þjónustu þegar þeir höfðu lést eftir efnaskiptaaðgerðir. Undirþemun eru Hlustun og Framkoma gagnvart skjólstæðingum.
Hlustun
Þátttakendum þótti það, að hlustað væri á þá, einn mikilvægasti þátturinn í heilbrigðisþjónustunni. Þeir lýstu því að upp á þetta vantaði hjá mörgu heilbrigðisstarfsfólki. Sumt heilbrigðisstarfsfólk áliti þyngdina orsök alls sem hrjáði þau, s.s. langvarandi kvefs, sýkinga, einkenna eftir byltu o.fl., og hvorki hlustuðu né tækju tillit til erindis þeirra og heilsufars. Þeim fannst setningar eins og „farðu heim, grenntu þig og komdu svo aftur og talaðu við mig“ (Karen) of algengar. Þess vegna fannst þeim þeir ekki fá úrlausn sinna mála og upplifðu fordóma í heilbrigðiskerfinu. Karen fannst aftur á móti frábært þegar læknir „... hlustaði, spurði mig nánar út úr og sýndi þannig framkomu að mér leið eins og að henni væri ekki sama um mig. Hún hafði áhuga og kom með ábendingar.“ Og Andrea sagði:
Það var alveg sama hvenær ég hitti lækninn, hún setti alltaf upp sérstakan svip og sagði: „Ég þarf ekkert að segja við þig, þú veist alveg hvað þarf að gera.“ Ég hefði getað verið með hægra augað í hendinni og það hefði bara verið af því að ég var of feit.
Framkoma gagnvart skjólstæðingum
Það skipti máli að þátttakendum væri sýndur áhugi, virðing og umburðarlyndi í stað þess að upplifa að þeir væru dæmdir fyrir þyngdina. Þeir sögðu mikilvægt að litið væri á þá sem manneskjur. Mikilvægt væri að finna heilbrigðisstarfsfólk með góða og faglega framkomu. „Læknirinn tók mark á því sem ég var að segja og horfði ekki á hvað ég var þungur. Ég upplifði ekki að ég væri feitur hjá honum“ (Daníel).
Margir sögðust hafa upplifað að vera dæmdir um leið og þeir kæmu inn til heilbrigðisstarfsfólks og upplifðu þá áhuga- og virðingarleysi. Þeir kvörtuðu undan því að hafa lent í ónærgætnu tali, athugasemdum og framkomu af hálfu heilbrigðisstarfsfólks. Flestir höfðu fengið athugasemdir um holdafar, lífsstíl eða gert hafði verið ráð fyrir að þeir glímdu við fylgikvilla offitu. Þátttakendum fannst ganga betur að vinna með heilbrigðisstarfsfólki með jákvætt viðmót og sem sýndi þeim virðingu. Góð framkoma heilbrigðisstarfsfólks leiddi til þess að þátttakendur upplifðu að þeir fengju góðar upplýsingar, stuðning og ábendingar um leiðir til úrbóta. Inga sagði: „... hægt að nálgast feita manneskju á manneskjulegan hátt. Þú þarft ekki að koma með einhvern skít.“
Heilbrigðisþjónusta sem grípur alla
Þátttakendur sögðu þjónustuna þurfa að vera aðgengilega og töldu of fátt heilbrigðisstarfsfólk sinna fólki með offitu. Erfitt væri að finna þjónustuna, fá úrræði væru í boði og bið eftir meðferðum löng. Fáum hafði verið vísað áfram í sérhæfða þjónustu. Nokkrir
99 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
lýstu því að hafa þurft að biðja um eða jafnvel berjast fyrir því að komast í meðferð við offitu og þátttakendur töluðu um mikilvægi þverfaglegrar heilbrigðisþjónustu.
Flestum fannst heilbrigðiskerfið vanmáttugt að takast á við sjúkdóminn offitu og töluðu um að þekkingu skorti á sjúkdómnum, meðhöndlun væri ekki fullnægjandi og úrræðin of fá. Þeir gerðu sér grein fyrir að þyngdin hefði áhrif á heilsufar þeirra. Mikilvægt væri að meðhöndla offitu, fylgisjúkdóma hennar og aðra sjúkdóma. Karen sagði: „Enginn hefur frætt mig um hvernig ég geti lést.“
Algengt var að þátttakendur fengju upplýsingar um að þeir ættu að hreyfa sig meira og borða minna eða að létta sig. Daníel var heilsuhraustur. Hann veiktist árið 2020 og leitaði á sjúkrahús. Hann var skoðaður en þrátt fyrir alvarleg einkenni var horft á þyngdina og hann sendur heim. „Þetta var hræðilegt. Fyrst það fannst ekkert að mér í blóðprufum þá var ég bara of feitur og sendur heim. Einn sagði það orðrétt. Ég þurfti alltaf að vera að koma aftur og aftur með sjúkrabíl.“ Ari datt úr stiga. Niðurstaða skoðunar var að „... lappirnar eru hættar að bera þig. Þú verður bara að létta þig.“ Honum var neitað um verkjalyf og frekari meðhöndlun en hann var með klemmda taug og brjóskáverka.
Mörgum hafði verið neitað um meðferðir eða aðgerðir sökum þyngdar. Ingunn sagði: „Það átti að svæfa mig eftir korter. Þá kom læknirinn og henti mér út því honum fannst ég allt of feit.“ Andrea sagði frá neikvæðu viðmóti ljósmóður sem kynnti úrræði sem væru í boði en bætti alltaf við „nei, þú ert náttúrlega of feit svo það gengur ekki.“ Önnur ljósmóðir sem hún hitti sá ekkert að því að hún nýtti sér þessa þjónustu.
Þátttakendur bentu á að auk úrræða vantaði utanumhald, hvatningu, stuðning og eftirfylgd. Þeir sem fengu viðeigandi úrræði eða meðferðir voru ánægðir, jafnvel þótt meðferðin skilaði ekki alltaf þyngdartapi.
Þátttakendur sögðu sumt heilbrigðisstarfsfólk vera með fordóma gegn efnaskiptaaðgerðum. Þá fannst þátttakendum vanta betri undirbúning fyrir efnaskiptaaðgerðir og langtímaeftirfylgni. Þeir óttuðust hve margir þyngdust aftur eftir aðgerðirnar.
Þátttakendur ræddu það sem þeim þótti ábótavant við búnað í heilbrigðiskerfinu. Svo heilbrigðisþjónustan grípi alla þarf búnaðurinn að vera nægilega stór og sterkbyggður þannig að allir geti nýtt hann. Algengt var að það vantaði stórar mansettur á blóðþrýstingsmæla sem þeim fannst sérstakt því það þarf oft að mæla blóðþrýsting hjá einstaklingum með offitu. Þátttakendur sögðu mikilvægt að vigtar væru hæfilega langt frá veggjum svo þeir gætu nýtt þær en enginn hafði lent í að vigtin væri ekki gerð fyrir þeirra þyngd. Upplifun þátttakenda var að það sé almennt algengara í dag að búnaður sé nægilega stór og sterkbyggður svo hann henti öllum.
Að horfast í augu við eigin styrkleika og takmarkanir Þemað tengist tilfinningum og viðhorfum einstaklinganna til sjálfra sín. Þátttakendurnir höfðu gert ítrekaðar tilraunir til að léttast með misgóðum árangri og voru sammála um að offita og óheilbrigt líferni fylgdust ekki alltaf að. Undirþemun eru Viðkvæmni og virðingarleysi og Vinna með þyngdarstjórnun
Viðkvæmni og virðingarleysi Það skein í gegnum viðtölin að einstaklingarnir voru viðkvæmir og næmir á viðmót heilbrigðisstarfsfólks. Þeir voru meðvitaðir um þyngd sína og fannst óþarft að ræða alltaf þyngd og útlit. Þeir
sögðu faglegt tal um offitu mikilvægt en jafnframt vandasamt. Að mati þátttakenda var það ekki tákn um fordóma að tala um offitu. Þeir töldu minni hluta heilbrigðisstarfsfólks vera með fordóma en það hefur „rosalega mikil áhrif. Mér finnst ekki fordómar þegar það er verið að benda manni á að það gæti verið gott að léttast en það þarf að taka út viðhorfið að þetta sé aumingjaskapur“ (Andrea).
Nokkrir þátttakenda töluðu um að vera með þyngdarfordóma í eigin garð. Sumir létu þyngdina ekki trufla sig og tóku fullan þátt í félagsstarfi. Aðrir lýstu því hvernig þeir skömmuðust sín fyrir útlit sitt og drægju sig í hlé. Rúmlega sextug kona heyrði nýlega að offita væri langvinnur sjúkdómur sem hún „ætti ekki sök á. Þetta er í fyrsta skipti sem ég er hætt að skammast mín fyrir það hvað ég er feit“ (Ingunn).
Öllum fannst erfitt að láta segja sér að létta sig og fá neikvætt viðmót. Þeir sögðu að hægt væri að nálgast þá með nærgætni þannig að þeim liði vel. Nokkrir þátttakenda lýstu vanlíðan sinni gagnvart vigtun. Margir óttast þyngdaraukningu, vilja ekki fá hana staðfesta og eru hræddir við viðbrögð fagfólks. Margir þátttakenda stóðu ekki með sjálfum sér: „Þegar ég fer til lækna er ég eins og lítið sætt lamb, ég þori ekki að segja neitt af því að ég vil ekki vera fyrir“ (Jóhanna).
Þátttakendur áttu það til að misskilja samskipti við heilbrigðisstarfsfólk. Eftir rannsóknir hjá lækni var Björgu tjáð að hún væri með næringarskort. „Fyrsta hugsun mín var að hún væri að gera grín að mér af því að ég er svo feit. En þá var ég ekki með neitt járn í blóðinu“. Barnshafandi konur, sem voru sendar í sykurþolspróf eins og klínískar leiðbeiningar mæla með, töldu ljósmæður vera að senda sig í rannsóknina vegna þyngdarfordóma en ekki vegna klínískra leiðbeininga.
Nokkrir gengu á milli heilbrigðisstarfsfólks í leit að þjónustu eða þeim sem hefði þekkingu á offitu. Aðrir gáfust upp við að leita sér að heilbrigðisþjónustu. „Ég gat ekki meira. Andlega hliðin var farin. Ég gat ekki látið fólk niðurlægja mig meira en ég gerði sjálf þannig að ég steig til hliðar og bara fékkst við mín mál á hnefanum“ (Lára). Daníel var með líkamsþyngdarstuðul 48 kg/m2 og óskaði eftir aðstoð við þyngdarstjórnun. Læknirinn tók illa í að aðstoða hann. „Ég var mjög sár. Þarna var ég að opna mig í fyrsta skiptið við einhvern annan en konuna mína og var laminn niður. Ég upplifði mikla þyngdarfordóma.“ Hann leitaði sér ekki aðstoðar aftur fyrr en hann veiktist alvarlega. Inga fór fyrst í leghálsskimun 40 ára þar sem hún óttaðist neikvæða upplifun af þjónustunni. Þátttakendur bentu einnig á að það geti verið alvarlegt að hætta að sækja sér heilbrigðisþjónustu. Sumir létu ekki bjóða sér hvaða þjónustu sem er, svöruðu fyrir sig, gengu út eða leituðu annað. Björg neitaði að stíga á vigt: „Ég geri það bara næst þegar ég kem, ég ætla að vera glöð þegar að ég fer.“ Inga sagði:
Ég er náttúrlega farin að standa meira með sjálfri mér, bara byrsta mig þegar ég fæ skít. Ég sagði einu sinni: „Ha, er ég of feit? Guð minn góður, ég er að fara að gráta.“ Manninum brá svo að hann var bara stamandi. Af hverju gerði ég þetta ekki miklu fyrr?
Vinna með þyngdarstjórnun Þátttakendur sögðu vinnu með þyngdarstjórnun vera samvinnu þeirra og heilbrigðisstarfsfólks. Þeir þyrftu að vera tilbúnir að bera sig eftir og þiggja aðstoðina. „Þú verður að leggja þitt af mörkum. Maður er sinnar eigin gæfu smiður“ (Birta). Þeir sögðu þyngdarstjórnun vera krefjandi vinnu og „bara eilífðar strögl“ (Hulda).
100 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert
Nokkra þátttakendur skorti frumkvæði við að leita sér aðstoðar eða væntu þess að geta létt sig sjálfir með heilbrigðum lífsstíl. Margir höfðu gert ítrekaðar tilraunir til þyngdartaps en höfðu svo þyngst aftur. Þeir leituðu sér fyrst aðstoðar þegar útséð var að þeir réðu ekki við ástandið. Flestir vissu ekki hvaða úrræði voru í boði og voru lengi að finna viðeigandi heilbrigðisþjónustu.
„Þegar maður biður loks um hjálp leitar maður til margra lækna til að reyna að komast að því hvert maður á að fara“ (Jana).
Og Inga sagði:
Ég vissi ekki að það væri til fólk sem að hjálpaði fólki sem er þungt. Þetta var hugljómun fyrir mig, að hægt væri að fara í aðgerð til að aðstoða mann. Ég hafði heyrt um þessar aðgerðir. Það hafði aldrei hvarflað að mér að þetta væri eitthvað sem ætti við mig
Algengt var að þátttakendur ætluðu alls ekki í efnaskiptaaðgerðir. Þeir eyddu nokkrum árum í að reyna að létta sig og misstu tökin aftur þar til þeir sáu aðgerðina sem lausn og að hún „væri ekki bara fyrir aumingja“. Ingunn sagði: „Það eru þrjár vikur síðan að ég fór í aðgerðina og ég er mjög ánægð. Ég vildi að ég hefði gert þetta fyrir alla vegana 15 árum“. Reynsla þátttakenda var að það versta við ofþyngd væri sú lífsgæðaskerðing og það kraftleysi sem hún hefði í för með sér. Þetta var sú ástæða sem flestir sáu til að fara í efnaskiptaaðgerð. Þeir töldu sig ekki ráða við að taka þátt í lífi fjölskyldumeðlima, s.s. að leika við börnin, fara í skíðaferðir og vinna. Þátttakendur nefndu að lyf við offitu og efnaskiptaaðgerðir væru ekki töfralausnir heldur hjálpartæki til að styðja við heilbrigðan lífsstíl. Þátttakendur töluðu um hve gott væri að vera í heilsueflandi ráðgjöf þar sem þeir gátu stigið út úr daglegu amstri og eingöngu hugsað um sjálfa sig, eins og t.d. á Reykjalundi.
Nokkrir þátttakendur sögðu að þeir hefðu ekki verið tilbúnir að hlusta og fara eftir ráðleggingum og neituðu að nota þau tæki og tól sem að þeim voru rétt. Sumir sáu þó að sér. Birta benti á að „maður verður náttúrlega að vera móttækilegur fyrir því sem er verið að reyna að ráðleggja manni.“
UMRÆÐUR
Niðurstöður rannsóknarinnar færa fram nýja þekkingu um reynslu einstaklinga með offitu af því að nota þjónustu innan heilbrigðiskerfisins. Yfirþemað Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert er lýsandi fyrir upplifun þátttakenda af heilbrigðisþjónustunni og speglast inn í öll þemun sem tengjast samskiptum við heilbrigðisstarfsfólk, heilbrigðisþjónustuna og þeim sjálfum.
Hlustun og nærgætin framkoma heilbrigðisstarfsfólks skipti miklu máli fyrir jákvæða upplifun þátttakenda. Þó tilgreindu flestir að offitan, að þeirra mati, ylli því stundum að þeir fengju hvorki virka hlustun né væri bent á meðferðarúrræði heldur væri sagt að þyngdin væri orsök allra einkenna og þeim sagt að létta sig. Einnig var ónærgætið tal og athugasemdir algengt vandamál. Þetta samræmist athugasemdum skjólstæðinga í samantekt Farrell o.fl. (2021) auk rannsókna Rodriguez o.fl. (2020) og Sobczak o.fl. (2020). Samantekt Phelan o.fl. (2015) sýnir að komi heilbrigðisstarfsfólk neikvætt fram við skjólstæðinga geti samskiptavilji heilbrigðisstarfsfólks og virðing fyrir skjólstæðingi minnkað og hætta sé á að skjólstæðingar fái ekki viðeigandi greiningar og meðhöndlun.
Þátttakendur töldu ófaglega framkomu frekar undantekningu en mjög áhrifamikla. Þeir óskuðu eftir sömu þjónustu fyrir alla,
óháð þyngd. Þó virtist fyrri reynsla sitja í þeim sem höfðu lést eftir efnaskiptaaðgerð og þeir töluðu um að þeir fengju betri þjónustu eftir aðgerð. Niðurstöður rannsókna Mensinger o.fl. (2018) og Phelan o.fl. (2022) eru sambærilegar en þær gefa til kynna að þyngri einstaklingar upplifi verri heilbrigðisþjónustu.
Þátttakendur sögðu heilbrigðisþjónustu almennt góða en að erfitt væri að nálgast hana, sérstaklega með tilliti til meðhöndlunar á offitu. Þeim fannst einnig skorta þekkingu hjá heilbrigðisstarfsfólki og sögðust vera ánægðastir með sérhæfð úrræði við offitu. Rannsóknir sýna að heilbrigðisstarfsfólk með góða þekkingu á offitu sé líklegra til að veita betri þjónustu, sýna áhuga, skilning og gæta að líðan skjólstæðinga sem oft hafa sætt neikvæðu viðhorfi (Hales o.fl., 2018; Luig o.fl., 2020; Yerges o.fl., 2021). Mikilvægt er að heilbrigðisstarfsfólk sé meðvitað um þekkingu sína, skort á henni og klíníska framkomu (Erla Gerður Sveinsdóttir o.fl., 2020). En heilbrigðisstarfsfólk hefur tækifæri til að bæta líðan skjólstæðings, sjálfsmynd og heilsu með áhugahvetjandi samtali, virkri hlustun og fræðslu (Almansour o.fl., 2023; Luig o.fl., 2020; Yerges o.fl., 2021).
Tilfinningar og viðhorf þátttakenda höfðu mikil áhrif á reynslu þeirra af heilbrigðiskerfinu. Nokkrum sinnum var mótsögn í umræðum þátttakenda. Þeir voru sammála um að það þyrfti að ræða faglega um offitu en sögðu einnig að umræða um þyngd truflaði fagleg samskipti. Það getur því verið vandasamt fyrir heilbrigðisstarfsfólk að tala um offitu, eins og Warr o.fl. (2021) benda á í sinni kerfisbundnu heimildasamantekt.
Erfið upplifun þátttakenda af heilbrigðisþjónustu var áberandi í viðtölunum. Þeir voru á varðbergi gagnvart neikvæðu viðmóti sem stundum leiddi til þess að þátttakendur leituðu sér seint aðstoðar auk þess sem þeir vildu sjálfir ná stjórn á sjúkdómnum. Þetta samrýmist samantektum Farrell o.fl. (2021) og McGuigan og Wilkinson (2015) að það sé þekkt að skjólstæðingar með offitu fresti því að leita sér heilbrigðisþjónustu vegna neikvæðrar upplifunar af fyrri þjónustu.
Nokkrir þátttakendur lýstu eins konar varnarskel og að þeir létu fyrir fram vita að þeir vissu af þyngd sinni til að verja sjálfa sig. Nokkrir voru sjálfir með þyngdarfordóma. Rannsóknir sýna að viðhorf og þyngdarfordómar einstaklinganna sjálfra og heilbrigðisstarfsfólks geti haft skaðleg áhrif á bæði meðferð og heilsu einstaklinga með offitu. Svo virðist sem að það dragi úr trú einstaklinga með offitu á sjálfum sér og að þeir standi síður með sjálfum sér (Farrell o.fl., 2021). Þátttakendur áttu það til að mistúlka það sem sagt var við þá sem þyngdarfordóma. Heilbrigðisstarfsfólk getur því verið að vinna af heilindum en engu að síður verið talið vera með þyngdarfordóma. Kerfisbundin samantekt Warr o.fl. (2021) segir að heilbrigðisstarfsfólk hafi áhyggjur af því að vera misskilið og talið fordómafullt þegar það talar við skjólstæðinga um offitu og lífsstílstengda sjúkdóma, sem getur valdið því að skjólstæðingar hætti meðferð. Það hjálpi þó ef gott meðferðar¬samband sé komið á milli þeirra og skjólstæðingsins og að horfa skuli frekar á heilsutengd vandamál en það að léttast. Meðferðarsamband getur verið flókið. Það byggist á meðferðarmarkmiðum skjólstæðings og heilbrigðisstarfsfólks sem þeir vinna að saman. Mikilvægt er að meðferðarsambandið sé gott því ef eitthvað vantar upp á sambandið getur það haft neikvæð áhrif. Jafnræði, virðing og þekking er mikilvæg í sambandinu. Fagfólk þarf að sýna nærgætni, hlusta og vera móttækilegt fyrir þörfum skjólstæðingsins (Kinsella, 2023).
101 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Hér kom fram að þeir sem höfðu harðari skráp létu ekki bjóða sér slæm samskipti og lélega þjónustu. Þeir svöruðu fyrir sig og leituðu oft annað. Það að ganga á milli heilbrigðisstarfsfólks í leit að heilbrigðisþjónustu er þekkt. Þetta samræmist niðurstöðum Gudzune o.fl. (2014) sem jafnframt tilgreindu að þeir sem einu sinni höfðu skipt um lækni vegna þyngdarfordóma eða neikvæðrar upplifunar væru líklegri til að gera það aftur. Margir þátttakendur virtust sjálfir hvorki hafa góða þekkingu á sjúkdómnum offitu né mögulegum meðferðum. Til að fagfólk geti frætt einstaklinga um sjúkdóminn offitu og mögulegar meðferðir þarf það að hafa góða þekkingu á sjúkdómnum. Í kerfisbundinni samantekt Warr o.fl. (2021) kom fram að fagfólk hafi oft ekki næga hæfni og þekkingu til að fræða og veita einstaklingum með offitu viðeigandi meðferð.
Hluti af því sem þátttakendur töluðu um sem fordóma virðist vera samskiptavandamál, misskilningur og þekkingarleysi. Það skiptir alltaf máli hvernig talað er um offitu. Virðing og nærgætni skal því höfð að leiðarljósi við meðferð einstaklinga með offitu, bæði við meðhöndlun sjúkdómsins og þeirra sjúkdóma sem geta fylgt (Erla Gerður Sveinsdóttir o.fl., 2020). Í klínískum leiðbeiningum er talað um mikilvægi þess að heilbrigðisstarfsfólk þekki og viðurkenni offitu sem langvinnan sjúkdóm, biðji um leyfi skjólstæðings til að veita ráðgjöf og aðstoð við að meðhöndla sjúkdóminn, geri mat á skjólstæðingi með offitu með viðeigandi mælingum og greini rót sjúkdómsins, fylgikvilla og hindranir í meðferð. Fræða þarf skjólstæðing um helstu meðferðarmöguleika og gera samkomulag um markmið meðferðar þar sem skjólstæðingur ákveður áhersluþætti. Heilbrigðisstarfsfólk þarf að fylgja skjólstæðingnum eftir, hvetja hann áfram, endurmeta ástand hans og veita góða umönnun (Erla Gerður Sveinsdóttir o.fl., 2020; WHO, 2022).
Styrkleikar rannsóknarinnar voru meðal annars þeir að þátttakendur voru fjölbreyttur hópur (m.t.t. kyns, aldurs og búsetu). Einnig að þátttakendur voru bæði einstaklingar sem höfðu farið í efnaskiptaaðgerðir og þeir sem ekki höfðu farið í efnaskiptaaðgerðir. Þannig fékkst meiri breidd í reynslu einstaklinga sem greindir eru með offitu. Til að auka áreiðanleika rannsóknarinnar voru gögnin greind af báðum rannsakendum og flokkuð kerfisbundið. Þar sem rannsakandinn er mælitækið eykur það styrk, réttmæti og trúverðugleika rannsóknar að rannsakendur séu fleiri en einn við gagnagreiningu, enda er ein megináhættan sú að hugmyndir rannsakanda komi í veg fyrir að hann átti sig á því sem þátttakendur eru að segja (Cavanagh, 1997). Þar sem um eigindlega rannsókn er að ræða eiga niðurstöðurnar ef til vill ekki við um reynslu allra einstaklinga með offitu af notkun heilbrigðisþjónustunnar en þær gefa okkur innsýn í reynsluna. Veikleiki rannsóknarinnar voru meðal annars brottfall í hópi þátttakendanna sem buðu sig fram (42%), m.a. vegna veikinda (Covid-19 og annarra árstíðabundinna sjúkdóma), veðurfars og ófærðar. Mögulegt er að einstaklingarnir sem áttu erfiðustu reynsluna hafi verið þeir sem ekki mættu í viðtölin.
Þetta er fyrsta íslenska rannsóknin á reynslu einstaklinga með offitu af notkun heilbrigðisþjónustu. Mikilvægt er fyrir hjúkrunarfræðinga og annað heilbrigðisstarfsfólk að sýna nærgætni í samskiptum sínum við einstaklinga með offitu. Lykilatriðið er að hlustað sé á skjólstæðinginn og að allir fái sömu þjónustu, óháð holdafari.
ÞAKKIR
Höfundar þakka þátttakendum fyrir að taka þátt í rannsókninni og deila sinni reynslu, Vísindasjóði Félags íslenskra hjúkrunarfræðinga fyrir veittan styrk til rannsóknarinnar og Heilsugæslu höfuðborgarsvæðisins fyrir lán á aðstöðu fyrir viðtölin og veitt námsleyfi.
Huga þarf að því að meðhöndla offitu þegar einstaklingar með offitu leita sér þjónustu, svo þeir fái greiningu og viðeigandi meðhöndlun sem fyrst. Hjúkrunarfræðingar og annað heilbrigðisstarfsfólk verða að hafa hugfast að það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert.
102 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Það er eðlilegt að tala um offitu en það er ekki sama hvernig það er gert

ENGLISH SUMMARY
It's normal to talk about Obesity, but it matters how it's done
The experience of Individuals with Obesity regarding their use of the Health care system
Gudjonsdottir, U. and Sigurdardottir, A. K.
ABSRTAKT
Aim
The prevalence of obesity has greatly increased in recent years. In 2022, around 27% of Icelanders had obesity. Studies indicate that individuals with obesity don't always receive adequate health care. There is limited knowledge on personal experiences of Icelandic individuals with obesity with the health care system. The study aimed to increase knowledge and deepen understanding of their experiences.
Method
Qualitative method where four focus-group-interviews were conducted with 18 individuals with obesity, 14 women and four men, between 26-69 years of age. The interviews were analyzed using qualitative inductive content analysis.
Results
The overarching theme, It's normal to talk about obesity, but it matters how it's done, is descriptive of participants´experiences and what kind of health care they want to receive. All participants had, over a long period, both positive and negative experiences of health care. There were three themes with four sub-themes.
A): Treat individuals with dignity and respect, with the sub-themes Active listening and Behavior toward the client, described how important those aspects in health professionals’ behaviour are for the experience of participants with obesity. B): Health care that treats everyone equally where access to health care, treatment of obesity, how knowledgeable health professionals are, and the equipment were discussed. Finally, C): Facing your own strengths and limitations with two sub-themes, Sensitivity and disrespect

and Work with weight management, described the impact of the participants on their own treatment. Participants with obesity were vulnerable in their communication with health professionals, but they also needed to be willing to contribute to their own weight management and treatment.
Conclusions
It is important that nurses and other healthcare professionals provide same care for all, regardless of weight. The crucial point is to listen to individuals with obesity which should enable provision of appropriate health care.
Keywords
Obesity, qualitative research, patient experience, health care system, health care workers' attitudes.
Correspondent ha190454@unak.is
It's normal to talk about Obesity, but it matters how it's done The experience of Individuals with Obesity regarding their use of the Health care system
HEIMILDIR
Almansour, M., AlQurmalah, S. I. og Abdul Razack, H. I. (2023). Motivational interviewing — an evidence-based, collaborative, goal-oriented communication approach in lifestyle medicine: A comprehensive review of the literature. Journal of Taibah University Medical Sciences, 18(5), 1170-1178. https://doi.org/10.1016/j. jtumed.2023.03.011
Bornhoeft, K. (2018). Perceptions, attitudes, and behaviors of primary care providers toward obesity management: A qualitative study. Journal of Community Health Nursing, 35(3), 85-101. https://doi.org/10.1080/07370016.2018.1475792
Cavanagh, S. (1997). Content analysis: Concepts, methods and applications. Nurse Researcher, 4(3), 5-16. https://doi.org/10.7748/nr.4.3.5.s2
Conz, C. A., Jesus, M. C. P. d., Kortchmar, E., Braga, V. A. S., Oliveira, D. M. d. og Merighi, M. A. B. (2020). The health care experience of individuals with morbid obesity assisted in public healthcare services. Revista Da Escola De Enfermagem Da U S P, 54, e03559. https://doi.org/10.1590/S1980-220X2018049903559
Elo, S. og Kyngäs, H. (2008). The qualitative content analysis process. Journal of Advanced Nursing, 62(1), 107-115. https://doi. org/10.1111/j.1365-2648.2007.04569.x
Embætti landlæknis. (e.d.). Lýðheilsuvísar. https://island.is/lydheilsuvisar
Erla Gerður Sveinsdóttir, Helga Sævarsdóttir og Hildur Thors. (2020). Klínískar leiðbeiningar um meðferð fullorðinna einstaklinga með offitu. Embætti landlæknis. https://assets.ctfassets.net/8k0h54kbe6bj/4ckVgwgjROdwKpyOlZ 49bx/010ccd0bef997f785fb318b7101f90c6/Kliniskarleidbeiningar _um_medferd_fullordinna_einstaklinga_med_offitu_LOK.pdf
Farrell, E., Hollmann, E., le Roux, C. W., Bustillo, M., Nadglowski, J. og McGillicuddy, D. (2021). The lived experience of patients with obesity: A systematic review and qualitative synthesis. Obesity Reviews: An Official Journal of the International Association for the Study of Obesity, 22(12). e13334. https://doi.org/10.1111/ obr.13334
Goss, A. L., Rethy, L., Pearl, R. L. og DeLisser, H. M. (2020). The "difficult" cadaver: Wright bias in the gross anatomy lab. Medical Education Online, 25(1), 1742966. https://doi.org/10.1080/10872981.2020.1742966
Graneheim, U. H. og Lundman, B. (2004). Qualitative content analysis in nursing research: Concepts, procedures and measures to achieve trustworthiness. Nurse Education Today, 24(2), 105-112. https://doi.org/10.1016/j.nedt.2003.10.001
Gudzune, K. A., Bennett, W. L., Cooper, L. A. og Bleich, S. N. (2014). Prior doctor shopping resulting from differential treatment correlates with differences in current patient-provider relationships. Obesity, 22(9), 1952–1955. https://doi. org/10.1002/oby.20808.
Hales, C., Gray, L., Russell, L. og MacDonald, C. (2018). A qualitative study to explore the impact of simulating extreme obesity on health care professionals' attitudes and 27 perceptions. Ostomy Wound Management, 64(1), 18-24. https://doi. org/10.25270/owm.2018.1.1824
Holt, G. og Hughes, D. (2021). A study using semi-structured interview and delphi survey to explore the barriers and enabling factors that influence access and utilisation of weight management services for people living with morbid obesity: A patient and professional perspective. Journal of Human Nutrition and Dietetics, 34(1), 215- 223. https://doi.org/10.1111/jhn.12832
Kinsella, M. (2023). Exercising leadership within the therapeutic alliance: An autonomy-grounded perspective. Journal of Humanistic Psychology, 63(1), 103125. https://doi.org/10.1177/0022167818805568
Luig, T., Wicklum, S., Heatherington, M., Vu, A., Cameron, E., Klein, D., Sharma, A. M. og Campbell-Scherer, D. L. (2020). Improving obesity management training in family medicine: Multi-methods evaluation of the 5AsT-MD pilot course. BMC Medical Education, 20(1), 5. https://doi.org/10.1186/s12909-019-1908-0
McGuigan, R. D. og Wilkinson, J. M. (2015). Obesity and healthcare avoidance: A systematic review. AIMS Public Health, 2(1), 56-63. https://doi.org/10.3934/ publichealth.2015.1.56
Mensinger, J. L., Tylka, T. L. og Calamari, M. E. (2018). Mechanisms underlying weight status and healthcare avoidance in women: A study of weight stigma, body-related shame and guilt, and healthcare stress. Body Image, 25, 139-147. https://doi.org/10.1016/j.bodyim.2018.03.001
Obesity Canada. (e.d.). About obesity. Canada: Obesity Canada. https://obesitycanada. ca/about-obesity/
Organisation for Economic Co-operation and Development [OECD]. (2017). Obesity Update 2017. OECD. https://www.oecd.org/health/health-systems/ Obesity-Update-2017.pdf
Phelan, S. M., Burgess, D. J., Yeazel, M. W., Hellerstedt, W. L., Griffin, J. M. og van Ryn, M. (2015). Impact of weight bias and stigma on quality of care and outcomes for patients with obesity. Obesity reviews, 16(4), 319-326. https://doi.org/10.1111/ obr.12266
Phelan, S. M., Bauer, K. W., Bradley, D., Bradley, S. M., Haller, I. V., Mundi, M. S., Rutten, L. J. F., Schroeder, D. R., Fischer, K. og Croghan, I. (2022). A model of weight-based stigma in health care and utilization outcomes: Evidence from the learning health systems network. Obesity Science & Practice, 8(2), 139-146. https://doi. org/10.1002/osp4.553
Robstad, N., Westergren, T., Siebler, F., Söderhamn, U. og Fegran, L. (2019). Intensive care nurses’ implicit and explicit attitudes and their behavioural intentions towards obese intensive care patients. Journal of Advanced Nursing, 75(12), 36313642. https://doi.org/10.1111/jan.14205
Rodriguez, A. C. I., Smieszek, S. M., Nippert, K. E. og Tomiyama, A. J. (2020). Pregnant and postpartum women's experiences of weight stigma in healthcare. BMC Pregnancy and Childbirth, 20(1), 499. https://doi.org/10.1186/s12884-020-03202-5
Samtök fólks með offitu og aðstandendur þeirra [SFO]. (e.d.). Samtök fólks með offitu og aðstandendur þeirra. https://www.sfo.is/
Sobczak, K., Leoniuk, K. og Rudnik, A. (2020). Experience of Polish patients with obesity in contacts with medical professionals. Patient Preference and Adherence, 14, 1683-1688. https://doi.org/10.2147/PPA.S270704
Sóley Sesselja Bender. (2021). Rýnihóparannsóknir. Í Sigríður Halldórsdóttir (ritstj.), Rannsóknir: Handbók í aðferðafræði (bls. 277-295). Akureyri: Háskólinn á Akureyri. Warr, W., Aveyard, P., Albury, C., Nicholson, B., Tudor, K., Hobbs, R., Roberts, N. og Ziebland, S. (2021). A systematic review and thematic synthesis of qualitative studies exploring GPs' and nurses' perspectives on discussing weight with patients with overweight and obesity in primary care. Obesity Reviews, 22(4), e13151. https://doi.org/10.1111/obr.13151
Woods, A. L., Miller, P. K. og Sloane, C. (2016). Patient obesity and the practical experience of the plain radiography professional: On everyday ethics, patient positioning and infelicitous equipment. Radiography, 22(2), 118-123. https://doi. org/10.1016/j.radi.2015.09.005
World Health Organisation [WHO]. (2022). WHO European Regional Obesity Report 2022. https://apps.who.int/iris/bitstream/handle/10665/353747/9789289057738 -eng.pdf
World Health Organisation [WHO]. (2023). Obesity. https://www.who.int/health-topics/ obesity/#tab=tab_1
Yerges, A. L., Snethen, J. A. og Carrel, A. L. (2021). Female adolescents with overweight and obesity share their perspectives on the clinical setting and weight management. Clinical Obesity, 11(1), e12415. https://doi.org/10.1111/cob.12415
105 Ritrýnd grein | Peer review Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Ný lög samþykkt um refsiábyrgð heilbrigðisstofnana
Í desember síðastliðnum samþykkti Alþingi frumvarp Willums Þórs Þórssonar heilbrigðisráðherra um refsiábyrgð heilbrigðisstofnana og rannsókn alvarlegra atvika. Markmið lagabreytinganna er að auka öryggi sjúklinga, efla öryggismenningu innan heilbrigðiskerfisins og fækka alvarlegum atvikum. Einnig er verið að skýra og auka réttaröryggi heilbrigðisstarfsfólks og bæta þannig starfsumhverfi þeirra. Þessar lagabreytingar eru í raun ekki heildstæð lög heldur breytingar á nokkrum öðrum lögum þ.e. lög nr. 40/2007 um heilbrigðisþjónustu, lög nr. 41/2007 um landlækni og lýðheilsu og lög nr. 74/1997 um réttindi sjúklinga.
Félag íslenskra hjúkrunarfræðinga fagnar þessari lagasetningu og hefur lengi barist fyrir henni enda mikið réttlætismál fyrir hjúkrunarfræðinga og annað heilbrigðisstarfsfólk, sem og þeirra skjólstæðinga.
Að mati félagsins var þó hægt að ganga lengra í lagasetningunni en gert var og þykir miður að ekki hafi verið tekið meira tillit til umsagna Fíh við gerð frumvarpsins, enda snúa aðfinnsluefnin að ýmsum atriðum er varða réttarstöðu og réttarvernd heilbrigðisstarfsfólks.
Samkvæmt nýsamþykktum lögum er nú hægt að gera heilbrigðisstofnanir refsiábyrgar í stað einstaka heilbrigðsstarfsfólk, eins og hjúkrunarfræðingar þekkja vel. Þar með er hægt að færa refsiábyrgðina frá heilbrigðisstarfsfólki yfir á heilbrigðisstofnanir, þ.e. lögaðilana, ef margir samverkandi þættir eða röð atvika eru orsök alvarlegs atviks í heilbrigðisþjónustu. Þessu fagnar Fíh en gagnrýnir að eins og lagabreytingin er úr garði gerð þá yrði þessari nýju heimild beitt helst, ef ekki væri unnt að sýna fram á sök hjá tilteknum heilbrigðisstarfsmanni í hverju tilfelli fyrir sig. Þetta þýðir að ekki er hægt að koma í veg fyrir að ákæruvaldið geti sótt heilbrigðisstarfsfólk til saka þegar um ræðir röð atvika sem leiða til alvarlegs atviks. Þetta fyrirkomulag er notað í Noregi en Fíh hefur gagnrýnt að ekki skuli hafa verið gengið alla leið og lokað fyrir þennan möguleika.
Réttarvernd heilbrigðisstarfsfólks er skýrari nú eftir lagasetningu þegar um er að ræða eftirlitsmál hjá Embætti landlæknis. Þá er tryggt að gögn úr eftirlitsmálum landlæknis, þ.m.t. það sem starfsfólk upplýsa um við rannsókn Embættis landlæknis í slíkum málum, verða ekki notuð í sakamálum hjá lögreglu og er það réttarbót sem styrkir hlutverk landlæknis við að finna frumorsakir atvika með umbætur að leiðarljósi.
Fíh gerði margskonar athugasemdir við frumvarp heilbrigðisráðherra. Ber þar að nefna helst tvennt sem Fíh gerði alvarlegar og ítrekaðar aðfinnslur við en ekki var tekið tillit til þeirra við lagasetninguna.
Hið fyrra er að mati Fíh stærsta aðfinnsluefnið vegna hinna nýsamþykktu laga og varðar kvörtunarmál sjúklinga og aðstandenda. Að ekki hafi verið gerðar sömu breytingar á kvörtunarmálum og gerðar voru varðandi gögn í eftirlitsmálum. Réttarstaða heilbrigðisstarfsfólks hvað eftirlitsmál landlæknis varðar er bætt samkvæmt nýsamþykktum lögum eins og kom fram hér að framan. Gera lögin ráð fyrir að gögn úr eftirlitsmálum geti ekki orðið hluti af gögnum sakamáls. Kvörtunarmál eru rannsökuð af Landlæknisembættinu rétt eins og eftirlitsmál. Við rannsókn kvörtunarmála eru t.d. skýrslur teknar af heilbrigðisstarfsfólki sem borið er sökum um mistök eða vanrækslu af kvartendum. Lendi sama mál á borði lögreglu síðar, þá geta sama heilbrigðisstarfsfólk lent í þeirri stöðu að verða sakborningar við þá lögreglurannsókn. Engu að síður hafa þeir þó áður þurft að veita upplýsingar, hvort sem um skriflega málsmeðferð ræðir eða með því að gefa skýrslu fyrir stjórnvaldinu landlækni, án þess að hafa notið réttarstöðu sem sakborningar. Með öðrum orðum geta gögn sem verða til við rannsókn og úrlausn kvörtunarmáls orðið hluti síðar af málsgögnum í sakamáli. Ábendingar Fíh hvað þetta varðar hafa lotið að því að réttarskerðing heilbrigðisstarfsfólks í kvörtunarmálum fari á svig við ákvæði mannréttindasáttmála sem lögfest eru hérlendis.
Seinni alvarlega aðfinnslan varðar óvænt dauðsfall, tilkynningaskyldu í upphafi slíkra mála og réttarstöðu heilbrigðisstarfsfólks. Við tilkynningu um óvænt dauðsfall ber lögreglu að framkvæma nauðsynlegar rannsóknaraðgerðir til þess að tryggja sönnunargögn og upplýsingaöflun í þágu máls. Samkvæmt því ætti lögreglu að vera rétt og skylt að ákveða réttarstöðu sakborninga strax í upphafi, í þeim tilgangi að tryggja réttarstöðu þess heilbrigðisstarfsfólks sem grunur beinist að í málum. Sú staða er uppi nú samkvæmt nýsamþykktum lögum að tiltekið heilbrigðisstarfsfólk fá ekki stöðu sakbornings hjá lögreglu ef máli er vísað til landlæknis sem eftirlitsmáli, þrátt fyrir að lögregla hafi áður framkvæmt rannsóknaraðgerðir. Ekki er útilokað að sama málið endi aftur á borði lögreglu og er þá réttarstaða heilbrigðisstarfsfólks óskýr á meðan málið er eftirlitsmál hjá landlækni, sérstaklega hvað varðar skýrslugjöf hjá landlækni. Telur Fíh miður að löggjafinn hafi ekki brugðist við ábendingu Fíh hvað þetta varðar við meðferð málsins á Alþingi og tryggt réttarstöðu heilbrigðisstarfsfólks fyllilega hvort sem um eftirlitseða kvörtunarmál ræðir.
Því vill Fíh árétta það við allt sitt félagsfólk að leita til Fíh, sé það kallað til viðtals eða beðið að skila skýrslu/greinargerð vegna atviks eða kvörtunar hjá yfirmanni, Embætti landlæknis eða öðrum, þar sem Fíh veitir ráðgjöf og stuðning í slíkum málum.
106 Tímarit hjúkrunarfræðinga | 1. tbl. 100. árg. 2024
Refsiábyrgð
Fíh benti á fleiri atriði í umsögnum sínum sem hin nýsamþykktu lög hefðu getað tekið betur á en ekki var tekið tillit til. Má þar nefna að huga mætti að því hvort rétt væri að kljúfa rannsóknarhluta mála frá starfsemi landlæknis og fela sérstöku stjórnvaldi þau verkefni. Að auki benti Fíh á þörf á endurskoðun á viðurlagaákvæði laga um landlækni og lýðheilsu. Snýr sú ábending m.a. að þeim tilvikum þegar landlæknir hefur svipt heilbrigðisstarfsmann, sem grunur beinist að, starfsleyfi varanlega á meðan enn hefur ekki verið skorið úr hvort viðkomandi hefur gerst sekur um brot á lögum eða um refsivert athæfi. Telur Fíh nauðsynlegt að mælt verði fyrir um í lögum að einungis bráðabirgðasvipting starfsleyfis komi til á meðan dómur í refsimáli vegna atviks liggur ekki fyrir.
Þá telur Fíh ekki hafa verið nægilega vel gætt að mögulegri tvöfaldri refsingu heilbrigðisstarfsmanns, þegar að landlæknir ákveður sem dæmi að áminna heilbrigðisstarfsmann eða svipta hann starfsleyfi varanlega, en þar að auki kemur til refsing fyrir dómi vegna sama verknaðar. Þegar landlæknir hefur beitt slíkum viðurlögum og mál leiðir síðar til refsidóms yfir sama starfsmanni hefur átt sér stað tvöföld refsing. Að mati Fíh verður að tryggja að í löggjöf sé komið í veg fyrir tvöföld viðurlög vegna sama verknaðar.
Loks gerði Fíh athugasemd við að að ekki væru gerðar breytingar á faglegri og starfsmannaréttarlegri ábyrgð þegar brot á reglum sem tengjast henni af hálfu heilbrigðisstofnunar leiða til óvæntra
og alvarlegra atvika. Fíh telur að frumvarpshöfundar og löggjafinn átti sig ekki fyllilega á því hversu mikið samspil er milli þess óhóflega álags og mönnunarvanda sem ríkir á heilbrigðisstofnunum annars vegar og þeirra alvarlegu atvika sem frumvarpið fjallar um hins vegar. Mönnunarvandi og óhóflegt starfsálag hjúkrunarfræðinga, sem og álag á annað heilbrigðisstarfsfólk, leikur stórt hlutverk. Atvik, m.a. óvænt atvik, hafa í einhverjum hluta tilvika hlotist af þessu og heilbrigðisstofnun þannig við útfærslu starfseminnar brotið í bága við ákvæði laga og reglugerða sem snúa að umræddri ábyrgð. Ábyrgðin liggur vitaskuld hjá heilbrigðisstofnuninni einni hvað þetta varðar, en er ekki unnt að yfirfæra á heilbrigðisstarfsmanninn. Telur Fíh að mótsagnir kunni að felast í því að stjórnvöld segi annars vegar að rétt sé að refsiábyrgð hvíli hjá heilbrigðisstofnun vegna óvæntra atvika, en ætli sér svo hins vegar enga breytingu að gera á faglegri og starfsmannaréttarlegri ábyrgð þegar brot á reglum henni tengdri af hálfu heilbrigðisstofnunar leiða til óvæntra og alvarlegra atvika. Þrátt fyrir gagnrýni félagsins og það mat að lengra hefði mátt ganga við lagasetninguna þá fagnar Fíh þó þeirri mikilvægu vörðu sem felst í lögum um refsiábyrgð heilbrigðisstofnana og væntir þess að í því felist loforð stjórnvalda um áframhaldandi umbætur á réttarstöðu hjúkrunarfræðinga.
Höfundar: Guðbjörg Pálsdóttir, formaður Félags íslenskra hjúkrunarfræðinga, Helga Rósa Másdóttir, sviðsstjóri fagsviðs Félags íslenskra hjúkrunarfræðinga og Jón Sigurðsson, hrl. lögmaður Fíh

Aðalfundur
Aðalfundur Félags íslenskra hjúkrunarfræðinga verður haldinn á Grand Hótel Reykjavík, Háteig fimmtudaginn 16. maí 2024 kl. 17:00
Framboðsfrestur er til 18. apríl
Skráning á aðalfund hefst 2. maí og lýkur 9. maí
Léttar veitingar í boði

Refsiábyrgð
Takk fyrir stuðninginn
HRAFNISTA









FRÍMANN & HÁLFDÁN ÚTFARARÞJÓNUSTA Frímann 897 2468 Hálfdán 898 5765 Ólöf 898 3075 Kristín 699 0512 Stapahrauni 5, Hafnarfirði | 565 9775 www.uth.is | uth@uth.is

Fagmenntað starfsfólk í þína þágu
Stuðlaberg heilbrigðistækni er framsækið innflutnings- og þjónustufyrirtæki sem byggir á traustum grunni og áratuga faglegri reynslu. Meðal starfsfólks eru hjúkrunarfræðingar, iðjuþjálfi, sjúkraþjálfari og þroskaþjálfi sem bjóða fagaðilum og almenningi vandaðar vörur og faglega ráðgjöf.
Stóma- og þvagleggjaþjónusta Stuðlabergs er sú viðamesta hér á landi og er í höndum hjúkrunarfræðinga sem hlotið hafa sérþjálfun framleiðenda.
Stuðlaberg heilbrigðistækni er með úrval hjálpartækja í samningi við Sjúkratryggingar Íslands. Við bjóðum jafnframt rekstrarvörur, innréttingar og fjölbreyttan búnað fyrir heilbrigðisstofnanir.
Við bjóðum fagfólk og skjólstæðinga þeirra velkomin sýningarsal Stuðlabergs á efstu hæð að Stórhöfða 25 en þar má finna fjölbreytt úrval hjálpartækja til sýnis og prófunar. Salurinn fæst einnig til afnota fyrir kynningar, vinnustofur eða aðra viðburði á vegum fagfólks. Fyrirspurnir má senda á stb@stb.is
Stuðlaberg heilbirgðistækni ehf. • Stórhöfða 25 • Reykjavík • stb@stb.is • 569 3180 • stb.is
Markmið okkar eru að efla heilsu, auka lífsgæði, auðvelda störf og daglegt líf










































































 Það er ekki einungis stórt hjarta að finna í miðbæ Akureyrar því á SAk má líka finna stórt hjarta.
Það þarf að stilla græjurnar svo fundargestir sjái glærurnar sem kjarasviðið ætlar að fara yfir.
Það var nýfallinn snjór á Blönduósi þegar þær Guðbjörg, Harpa og Eva mættu þangað til að funda.
þrep er hálfur launaflokkur
Það er ekki einungis stórt hjarta að finna í miðbæ Akureyrar því á SAk má líka finna stórt hjarta.
Það þarf að stilla græjurnar svo fundargestir sjái glærurnar sem kjarasviðið ætlar að fara yfir.
Það var nýfallinn snjór á Blönduósi þegar þær Guðbjörg, Harpa og Eva mættu þangað til að funda.
þrep er hálfur launaflokkur










 Ari Brynjólfsson dreifir súkkulaðimolum til hjúkrunarfræðinga.
Ari Brynjólfsson dreifir súkkulaðimolum til hjúkrunarfræðinga.



































