NEFROLOGÍA
Luis Villar




La hiponatremia se define como sodio sérico <135 mEq / L (<135 mmol / L) y es el trastorno de electrolitos más común que se encuentra en la práctica clínica.
Na+ Na+ Na+
Hiponatremia (<135 mEq/L)
La hiponatremia aguda es ≤ 48h y es crónica > 48h, y es el trastorno electrolítico más frecuente.
Concentración normal (135145 mEq/L)
Hipernatremia (<145 mEq/L)
Figura 1. Concentración sérica de sodio en condiciones normales y en trastornos hidroelectrolíticos.
La hiponatremia es común, especialmente en pacientes hospitalizados, y se informa que ocurre en el 10% -30% de los pacientes hospitalizados de forma aguda o crónica.
La hiponatremia es crónica cuando pasa de las 48h y aguda si es ≤ 48h donde aún el cerebro no se ha adaptado al Edema cerebral.
Relación con la osmolaridad:
Osm = Na × 2 + Glucosa 18 + Urea
5.6
Esto demuestra la relación estrecha entre el principal electrolito extracelular y el Agua.
POR GRAVEDAD
Hiponatremia leve: 130-135 mEq/L
Hiponatremia moderada: 125-129 mEq/L
Hiponatremia severa (profunda): <125 mEq/L
POR SEVERIDAD
Categoría Valores séricos Clínica
Leve 130-134mEq/L No clínica
Moderada 125-129mEq/L Puede ser clínica
Severa 125-129mEq/L Siempre clínica
Tabla 1. Clasificación de la hiponatremia según severidad
POR TIEMPO DE LA ENFERMEDAD
Hiponatremia aguda: <48 horas
Hiponatremia crónica: ≥ 48 horas o duración desconocida
POR OSMOLALIDAD PLASMÁTICA:
HIPONATREMIA HIPOTÓNICA o VERDADERA
Niveles bajos de Na+ sérico y baja osmolaridad sérica (hiponatremia verdadera)
Osmolaridad sérica: <280 mOsm/kg H2O
Formas: hipovolémica, euvolémica, hipervolémica
La verdadera hiponatremia es hipoosmolar o hipotónica.
Recuerda
La hiponatremia con deshidratación es Hipovolémica y la perdida puede ser Renal (Diuréticos) o extrarrenal (Diarrea).
La causa más frecuente de hiponatremia es la SIAD o SIHAD y es sobre todo hospitalaria.
La hiponatremia con edema es hipervolémica y es con falla renal o sin falla (ICC, Cirrosis)
Causas: extrarrenal y renal
Fisiopatología: exceso relativo de agua en comparación con el sodio en los compartimentos extracelulares.
♦ Dilución: exceso de agua corporal → dilución de la sangre → menor concentración de sodio sérico
♦ Agotamiento: ↓ sodio corporal → exceso relativo de agua corporal → menor concentración sérica de sodio.
a. Hiponatremia hipotónica hipovolémica
Causas renales
♦ Diuréticos
♦ Deficiencia de mineralocorticoides (enfermedad de Addison)
♦ Fase de recuperación de la necrosis tubular aguda
♦ Síndrome de Cerebro perdedor de sal (CPS) se comporta como un SIHAD, pero con deshidratación y se asocia a HSA y otros eventos agudos cerebrovasculares. Causas extrarrenales
♦ Diarrea (ESSALUD 2007)
♦ Vómitos
♦ Quemaduras
♦ Pérdida de líquido en el tercer espacio (Peritonitis, ascitis)
♦ Sangrado/hemorragia
b. Hiponatremia hipotónica euvolémica
Causas renales
♦ SIAD o SIHAD
♦ Uso de medicamentos

♦ Hiponatremia asociada al ejercicio
♦ Insuficiencia renal aguda o crónica
♦ Deficiencia de glucocorticoides (insuficiencia suprarrenal)
♦ Hipotiroidismo severo
Causas extrarrenales
♦ Disminución de la ingesta de sal
♦ Intoxicación por agua (hiponatremia dilucional)
♦ Infusión excesiva de líquidos intravenosos hipotónicos (NaCl al 0,45%) o isotónicos sin sodio
♦ Polidipsia primaria
c. Hiponatremia hipotónica hipervolémica
Causas renales
♦ Insuficiencia renal aguda o crónica con baja producción de orina (es decir, falta de excreción de agua libre)
Causas extrarrenales
♦ Insuficiencia cardíaca congestiva
♦ Cirrosis hepática
♦ Hipoproteinemia grave (Síndrome nefrótico)
La glucosa es osmóticamente activa, provocando hipertonicidad intravascular en estados de glucemia elevada. Esta hipertonicidad atrae agua hacia el espacio intravascular, provocando una disminución en la concentración de sodio.
La hiponatremia isotónica siempre debe excluirse como causa de hiponatremia para evitar un tratamiento innecesariamente agresivo.
Niveles bajos de Na + sérico y osmolalidad sérica alta
Osmolalidad sérica: > 295 mOsm/kg H2O
Causas
♦ Hiperglucemia
♦ Manitol intravenoso
♦ Uso de contraste intravenoso
Niveles bajos de Na + sérico y osmolalidad sérica normal
Osmolalidad sérica: 280-295 mOsm / kg H2O
Causas
Síndrome de resección transuretral de próstata.
Seudohiponatremia
♦ Puede ser debido a un artefacto de laboratorio que indica falsamente hiponatremia
♦ Debido a cantidades muy altas de proteínas o lípidos en el plasma (Hiperlipidemia, mieloma múltiple), que luego alteran la concentración plasmática de agua.
Clínicamente puede estar incluida en:
♦ Pancreatitis
♦ Cetoacidosis diabética
♦ Ictericia obstructiva
♦ Criterios CRAB en mieloma múltiple
< 25 mEq/L Extrarrenales > 40 mEq/L Renales

Diarrea Vómitos Quemados
Diuréticos (tiazidas) Enf. de Addison (Def. Minera/gluco), CPS
Por Osm-U:
- <100: Polidipsia
psicógena / ingesta
- >100: SIAD
Hipotiroidismo
Insuficiencia SPR-2ria: Déficit Glucocort Ais.
- Sin falla renal
Na-U: <20mEq/L
• ICC
• Cirrosis
• Nefrótico
- Con falla renal
Na-U: >20mEq/L
• ERC
• AKI

La presentación clínica varía según la magnitud de la hiponatremia y la velocidad a la que ha disminuido la concentración sérica de sodio; La hiponatremia documentada de menos de 48 horas se considera aguda.
Los pacientes con hiponatremia grave pueden presentar síntomas de convulsiones, obnubilación, insuficiencia respiratoria, náuseas, vómitos, dolor de cabeza o alteración del estado mental.
Los pacientes con hiponatremia moderadamente grave pueden presentar náuseas sin vómitos, confusión y dolor de cabeza.
Los pacientes con hiponatremia aguda (cuya existencia se ha documentado durante menos de 48 horas) pueden presentar síntomas moderados (que incluyen náuseas, vómitos y dolor de cabeza) o síntomas graves (que incluyen edema cerebral, estado mental alterado, convulsiones, obnubilación, coma y muerte) dentro de horas.
Los pacientes con hiponatremia crónica (cuya existencia se ha documentado durante al menos 48 horas) pueden estar asintomáticos o presentar déficits neurocognitivos sutiles, letargo, disartria, alteraciones de la marcha, osteoporosis y, en raras ocasiones, convulsiones. Se debe evaluar el estado del volumen, la sed, los signos vitales ortostáticos y las membranas mucosas secas.

Análisis: medición de los niveles séricos de sodio y la osmolalidad sérica, la creatinina sérica, la relación nitrógeno ureico-creatinina en sangre y el nivel de ácido úrico.
Orina: osmolalidad de la orina, las concentraciones de sodio en la orina y la excreción fraccionada de sodio.
Considere la posibilidad de realizar pruebas adicionales para evaluar la causa de la hiponatremia, en particular el síndrome de antidiuresis inapropiada (SIAD).
Síndrome de inapropiada antidiuresis (SIAD) o SIHAD
Definición
El SIAD es un trastorno del equilibrio de agua y sodio que se caracteriza por hiponatremia hipotónica euvolémica por alteración de la excreción de agua libre, que es causada por la secreción no fisiológica de arginina vasopresina.
También llamado Síndrome de secreción inadecuada de Hormona antidiurética (SIHAD)
SIAD es la causa más común de hiponatremia.
SIAD está presente en hasta el 10% de todos los pacientes hospitalizados al momento del ingreso, especialmente aquellos con enfermedad aguda o condiciones subyacentes como malignidad, enfermedad del SNC o enfermedad pulmonar.
Los factores de riesgo para el desarrollo de SIAD incluyen edad avanzada, malignidad, enfermedad pulmonar, afecciones del SNC como infecciones, hemorragias o masas, y ciertos medicamentos.
Las características distintivas de SIAD incluyen expansión de volumen leve con concentraciones plasmáticas bajas a normales de creatinina, urea, ácido úrico y potasio, excreción de agua libre alterada con excreción normal de sodio e hiponatremia que no responde relativamente a la administración de sodio en ausencia de restricción de líquidos.
Diagnóstico (ESSALUD 2015)
El diagnóstico de SIAD se basa en:
Hiponatremia
Osmolalidad plasmática <270 mOsm / kg
Osmolalidad urinaria> 100 mOsm / kg
FÁRMACOS SIAD/SIHAD
Antidepresivos
ISRS
Tricíclicos
IMAO
Venlafaxina
Anticonvulsivos
Carbamazepina
Valproato de sodio
Lamotrigina
Antipsicóticos
Fenotiazinas
Butirofenonas
Medicamentos anticancerígenos

Alcaloides de Vinca
Compuestos de platino
Ciclofosfamida
Metotrexato
Sodio en orina> 30 mEq / L
Exclusión de hipotiroidismo, hipoadrenalismo y uso reciente de diuréticos.
Análogos de vasopresina
Desmopresina
Oxitocina
Terlipresina
Vasopresina
Misceláneos
Opiáceos
AINES
Clofibrato
Nicotina
Amiodarona
IBP
Anticuerpos monoclonales
Tabla 3. Listado de medicamentos que causan síndrome de inapropiada antidiuresis (SIAD) o SIHAD
Corregir la hiponatremia aguda (<24 a 48 horas de duración) sin restringir la tasa de aumento. Si existe alguna duda sobre si la hiponatremia es aguda o crónica, maneje como crónica.
Toda corrección sintomática requiere el uso de solución hipertónica que es ClNa al 3% que contiene 513 mEq/L.
El tratamiento es específico para la hiponatremia hipotónica. El objetivo del tratamiento es:
Corregir los niveles séricos de sodio para evitar complicaciones de la hiponatremia grave, como: edema cerebral, convulsiones, coma, hernia del tronco encefálico, paro respiratorio y muerte.
Evitar la corrección rápida de la hiponatremia que puede resultar en síndrome de desmielinización osmótica (Mielinolisis pontina central) con síntomas que incluyen disartria, disfagia, paraparesia espástica, letargo, convulsiones y coma, y que puede progresar a la muerte.
Evaluamos 2 escenarios:
1. Hiponatremia aguda y/o hiponatremia gravemente sintomática
Tratamiento inicial agresivo con solución salina hipertónica (ClNa 3%) para prevenir el edema cerebral:
♦ El objetivo es la corrección rápida del sodio sérico con solución salina hipertónica para revertir los síntomas neurológicos y prevenir la hernia cerebral.
♦ Meta inicial de sodio: ↑ sodio sérico 1-2 mEq / L / hora hasta que se haya alcanzado un aumento de 4-6 mEq / L en seis horas
♦ Regímenes de corrección rápida.
Hiponatremia sintomática grave: bolo de solución salina hipertónica (NaCl al 3%) que contiene 0.5 mEq/mL de Na. (ESSALUD 2009)
– Hiponatremia sintomática leve a moderada: infusión de solución salina hipertónica (Infusión de NaCl al 3%)
♦ Cálculo del déficit de Na: 0.6xPeso (Na-ideal – Na-real)
No hay una tasa de corrección máxima recomendada dentro de las primeras 24 horas Una vez estabilizado, identificar y tratar la causa subyacente.
2. Hiponatremia crónica
Corrección cuidadosa mediante el tratamiento de la causa subyacente.
Evite la sobre corrección de sodio para minimizar el riesgo de síndrome de desmielinización osmótica (SDO)
Las tasas de corrección de sodio recomendadas para la hiponatremia crónica dependen de la presencia de factores de alto riesgo de SDO
La rápida corrección de la hiponatremia crónica puede causar síndrome de desmielinización osmótica (Mielinolisis pontina central).

♦ El objetivo del tratamiento de la hiponatremia crónica es una corrección lenta de los niveles de sodio sérico para prevenir la sobre corrección y el daño subsiguiente de las células osmóticas. El tratamiento depende de la causa subyacente
♦ Meta: La tasa de corrección de la meta depende del riesgo de SDO
♦ Si existe un riesgo habitual de síndrome de desmielinización osmótica, aumente el sodio sérico con un objetivo de ≤ 8 mEq / L / día (8 mmol / L / día)
♦ Si existe un alto riesgo de síndrome de desmielinización osmótica (como desnutrición, alcoholismo o hiponatremia grave), aumente el sodio sérico con un objetivo de ≤ 6 mEq / L / día (6 mmol / L / día).
Para los pacientes con hiponatremia grave sintomática, independientemente de la duración y la etiología, administre 100 ml de solución de cloruro de sodio al 3% como infusión intravenosa inicial.
Para pacientes con hiponatremia hipovolémica, corrija la depleción de volumen con cloruro de sodio al 0.9% IV (solución salina isotónica)( solución salina isotónica tiene 154 mEq/L) y reevalue. (ESSALUD 2006)
Si se conoce o se sospecha un SIAD, el tratamiento inicial debe ser la restricción de líquidos a 1 L / día y el uso de una infusión intravenosa de cloruro de sodio al 3% (si es sintomático) o diurético de asa más tabletas de cloruro de sodio (consulte el tema SIAD para obtener información adicional). información).
La hiponatremia hipovolémica debe corregirse primero la deshidratación con solución salina normal y luego reevaluar.
Los antagonistas del receptor de arginina vasopresina (Vaptanos) pueden estar indicados para pacientes con hiponatremia euvolémica o hipervolémica (incluido SIAD) o insuficiencia cardíaca.
Corrija la hipokalemia y la alcalosis metabólica con suplementos de cloruro de potasio. La corrección de potasio debe incluirse en la corrección de sodio objetivo cada 24 horas.
Sobrecorrección:
Se recomienda una intervención inmediata para reducir la concentración de sodio sérico si aumenta > 10 mEq / L (> 10 mmol / L) durante las primeras 24 horas o > 8 mEq / L (> 8 mmol / L) en cualesquiera 24 horas a partir de entonces

Suspender cualquier tratamiento activo en curso de hiponatremia (
Inicie la infusión de 10 ml / kg de peso corporal de agua libre de electrolitos (soluciones de glucosa) durante 1 hora con un control estricto de la producción de orina y el equilibrio de líquidos (recomendación fuerte) y agregue 2 mcg de desmopresina IV hasta cada 8 horas (recomendación fuerte).
Edema: disminución repentina de sodio en el intravascular → reducción de la presión osmótica intravascular → agua se mueve hacia el intersticio y el espacio intracelular → edema
Edema cerebral → elevación de la presión intracraneal → riesgo de hernia cerebral
Edema pulmonar no cardiogénico
Fracturas óseas en pacientes de la tercera edad o con osteoporosis
Daño neurológico permanente
Muerte
Hemorragia intracraneal
Síndrome de desmielinización osmótica (SDO): daño a la vaina de mielina de la sustancia blanca en el SNC causado por un aumento repentino de la osmolaridad sérica.
♦ Mielinolisis pontina central
Tipo más común
– Afecta la región central de la protuberancia.
♦ Mielinolisis extrapontina: puede afectar el cerebelo, el cuerpo geniculado lateral, el tálamo, el putamen, la sustancia blanca cortical y/o subcortical
♦ Causas
– Iatrogénico: corrección rápida de hiponatremia
– Cambios rápidos en otros solutos osmóticamente activos (como la glucosa)
– Hipernatremia severa aguda
♦ Características clínicas: los síntomas se desarrollan por primera vez varios días después de la corrección de la hiponatremia.
a. Mielinolisis pontina central
Nivel alterado de conciencia, incluso coma
Síndrome de enclaustramiento
Deterioro de la función de los pares craneales: disartria, disfagia y diplopía
Empeoramiento de la cuadriparesia (inicialmente flácida, luego espástica)
b. Mielinolisis extrapontina: parkinsonismo (temblor, rigidez), distonía, corea o Coreoatetosis, ataxia, trastornos de la marcha Otros síntomas generales: convulsiones, encefalopatía, catatonia, mutismo, signos de liberación frontal, depresión.
♦ Diagnóstico: Es posible que las imágenes solo muestren signos de SDO días o semanas después de la aparición de los síntomas.
♦ Resonancia magnética: técnica de imagen de elección
T2: lesión hiperintensa
– T1: lesión hipointensa
♦ TC: más fácil de realizar en pacientes con ventilador

Sin realce de la lesión con contraste
♦ Tratamiento: cuidados de apoyo (con un estrecho seguimiento de los electrolitos); la prevención es clave para mejorar los resultados de los pacientes.
♦ Pronóstico: variable, que van desde déficits fatales a residuales o una recuperación completa
Inicio rápido de hipernatremia aguda
Corrección rápida de la hiponatremia crónica
♦ Prevención: evitar la corrección excesiva de la hiponatremia Disminución rápida de la concentración plásmática de sodio
Aumento rápido de la concentración plásmática de sodio
Desmelinización osmótica
Corrección rápida de la hipernatremia crónica Edema cerebral


La hipernatremia se define comúnmente como una concentración sérica de Na >145 mmol / L.
La hipernatremia adquirida en la comunidad y en el hospital se asocia con un aumento de la mortalidad, en particular en pacientes críticos y ancianos.
La hipernatremia suele ser el resultado de un déficit combinado de agua y sal, con pérdidas de agua en exceso de sodio.
En la hipernatremia, la osmolaridad sérica siempre aumenta, lo que da lugar a un estado hipertónico.
Esto se debe a un déficit de agua libre (debido a una baja ingesta o pérdida) o al aumento de sodio (debido a una alta ingesta o retención).
La diuresis osmótica es la causa mas frecuente de Hipernatremia y su Osm-U esta entre 300 y 800 mOsm/K
El diagnóstico diferencial de hipernatremias con poliuria esta entre: la diuresis osmótica (Hiperglucemias) con Osm urinaria alta (>300) y la Diabetes insípida con Osm urinaria baja por lo general < 100 mOsm/K.
HIPOVOLÉMICO (volumen reducido): se pierden tanto agua como sodio, pero la pérdida de agua es mayor que la pérdida de sodio.
Causa extrarrenal: se manifiesta con oliguria por deshidratación, Osm-U > 800 mOsm/K – FeNa: < 1%, y son:
♦ Pérdida gastrointestinal (diarrea, vómitos, secreción de las sondas nasogástricas, fístula)
♦ Pérdida de líquido dérmico (Quemaduras, sudoración excesiva)
♦ Tercer espaciamiento (peritonitis, ascitis)
Causa renal - Poliúrica (conduce a deshidratación debido a poliuria) Osm- U: 300800 mOsm/K.
♦ Diuréticos
♦ Diuresis osmótica (Hiperglucemia, manitol, urea, alimentación por sonda con alto contenido de proteínas, diuréticos osmóticos)
♦ Fase de recuperación (poliúrica) de la necrosis tubular aguda.
EUVOLÉMICO (deshidratada, pérdida de agua): pérdida de agua corporal total del espacio plasmático sin cambios significativos en el sodio corporal total de manera que el volumen celular se contraiga. Puede ser:
Causas extrarrenales (se manifiesta con oliguria por disminución de la ingesta de agua)
Alteración en la obtención de agua.
♦ Estado mental alterado (Demencia, inducido por fármacos)
♦ Inmovilización
♦ Pacientes restringidos físicamente (postrados y niños pequeños abandonados)
♦ Cuadriparesia
Mecanismo alterado de la sed: Hipodipsia primaria
Ventilación mecánica
Causa renal (causa aumento de la sed debido a poliuria)
Diabetes insípida: Puede ser Central o Periférica (Osm- U baja < 300 mOsm/K, más frecuente < 100).
♦ DI Central: es una afección en la que una deficiencia de arginina vasopresina (AVP) (también llamada hormona antidiurética) provoca la pérdida de agua libre de los riñones.
La causa puede ser: una lesión hipofisaria por un trauma, cirugía, tumor o una enfermedad autoinmune, TBC, genética u otras causas raras.
La diabetes insípida central (hipotalámica) es déficit de vasopresina y la diabetes insípida nefrogénica (Litio, hipercalcemia) es resistencia del riñón a esta.
Los estados de excesos de sodio hipervolémicos se ven áreas post quirúrgicas por uso inadecuado de solución hipertónica.
– Los signos y síntomas incluyen poliuria, nicturia y polidipsia consecutiva.
El diagnóstico de diabetes insípida central se confirma mediante una respuesta a la prueba de provocación con vasopresina con un aumento> 50% de la osmolalidad urinaria.
♦ DI Nefrogénica:
– La diabetes insípida nefrogénica es una afección en la que los riñones son resistentes a la arginina vasopresina (AVP, también llamada hormona antidiurética [ADH]), lo que produce grandes volúmenes de orina diluida.
Se caracteriza por poliuria (más de 3 litros de producción de orina por día), nicturia y polidipsia.
Generalmente se adquiere (a menudo debido a la exposición crónica al Litio), asociado a hipercalcemia y a hipokalemia; Las causas congénitas son raras y representan <10% de todos los casos.
HIPERVOLÉMICO (volumen sobrecargado): raro; debido al envenenamiento por sal o sodio agregado al espacio plasmático. Se puede observar con la ingestión accidental de sal, la administración de solución salina hipertónica o, raramente, con el mal funcionamiento del equipo de hemodiálisis.
Hipernatremia aguda (inicio <48 horas)
Los síntomas son principalmente neurológicos y dependen de la gravedad de la hipernatremia.
Síntomas leves: signos de deshidratación.
♦ Disminución de la salivación
♦ Sequedad de las membranas mucosas y la piel.
Síntomas moderados
♦ Confusión
♦ Irritabilidad, inquietud.
♦ Letargo
♦ Debilidad muscular
♦ Hiperreflexia

Síntomas severos: típicamente ocurren solo con hipernatremia severa (concentración sérica > 160 mEq/L)
♦ Déficits neurológicos focales
♦ Convulsiones
♦ Conciencia alterada
♦ Estupor
♦ Coma
Hipernatremia crónica (inicio > 48 horas antes)
A menudo, síntomas leves asintomáticos o inespecíficos
Frecuentemente: signos de deshidratación (especialmente en hipernatremia hipovolémica)
Rara vez: irritabilidad, anorexia, náuseas, debilidad y / o estado mental alterado
Confirmar hipernatremia (repetir perfil metabólico).
En un estado de déficit de agua libre, la orina altamente concentrada (↑ osmolalidad urinaria) es un signo de función renal normal.
Determine la etiología a través de una evaluación clínica y, si no está clara, realizar estudios auxiliares.
♦ Historia del paciente (p. Ej., Ingesta baja de líquidos, diarrea)
♦ Evaluación clínica del estado del volumen
♦ La osmolaridad de la orina y la concentración de sodio en la orina ayudan a diferenciar las causas renales de las extrarrenales.
♦ Estudios adicionales según sea necesario (p. Ej., Prueba de privación de agua para diabetes insípida)
Estudios de laboratorio
♦ Perfil metabólico básico – Concentración sérica de sodio (Na +): > 145 mEq / L
Hallazgos de laboratorio de hipovolemia
♦ Hemograma: el nivel de hematocrito depende del estado del volumen
♦ Aumento de la osmolalidad sérica
♦ Osmolalidad de la orina (U Osm).
♦ Concentración de sodio en orina (U Na)
– U Na <20 mEq / L apoya la hipovolemia
U Na > 100 mEq / L apoya la sobrecarga de sodio.
♦ Para diagnóstico de diabetes insípida: Prueba de privación de agua y provocación con ADH exógena.
de sodio (HIPERVOLÉMICO) o -
Ganancia de sodio (HIPERVOLÉMICO) - Suero hipertónico - Hiperfunción suprarrenal
PERDIDA LÍQUIDOS (EUVOLÉMICO HIPOVOLÉMICO)
- OLIGURIA: EXTRARRENAL
- >800 - FeNa < POLIURIA
- >800 - FeNa < 1% POLIURIA (> 3l)
NO DIGESTIVAS: PIEL, PULMÓN, HIPODIPSIA
DIGESTIVAS: DIARREA
AS: PIEL, DIARREA
Osmu >300-800: DIURESIS
OSMÓTICA:
GLUCOSA (+Fcte.)EHH, ;amito, urea, Diuréticos
Osmu <300 (Preferente <100): DIABETES ENSÍPIDA
GLUCOSA eferente DIABETES
Vasopresina / SC Reto
OsmU OsmU =
DI CENTRAL O HIPOTALÁMICA
NeuroQx, Tumores, TEC, TBC
DI NEFROGÉNICA
HipeCa, HipoK, Tox por Li
sopresina DI Tox por Li TBC

Requiere la sustitución de la deficiencia de agua libre con agua estéril por vía enteral o dextrosa al 5% en agua por vía intravenosa. Todos los pacientes deben ser monitoreados cuidadosamente con laboratorios seriados y algunos pueden necesitar terapias adicionales para restaurar el estado del volumen.

La piedra angular del manejo de la hipernatremia es reemplazar el déficit de agua libre.
Trate a los pacientes hipovolémicos con solución salina isotónica hasta que los signos vitales sean normales.
Con hipernatremia crónica (duración> 48 horas), el objetivo del tratamiento es reducir el sodio sérico en 8-10 mmol / día. Para determinar el reemplazo total de líquidos por hora:
♦ Calcule la cantidad de agua necesaria para corregir el déficit en 8-10 mmol / L en 24 horas (use la ecuación para el déficit de agua)
♦ Agregue 30-50 mL / hora para pérdidas insensibles en adultos
♦ Agregue las pérdidas de agua libre en orina medidas por hora al cálculo (use la ecuación para el aclaramiento de agua libre de electrolitos)
Para los pacientes con hipernatremia aguda (duración <48 horas), considere corregir el sodio sérico en 1 mmol / L / hora en las primeras 6-8 horas.
Cálculo del déficit de agua libre en hipernatremia.
Combine el déficit de agua libre y las pérdidas continuas.
♦ Déficit de agua libre = (0.6xPeso) x ((concentración sérica de Na + / 140) -1).
♦ Estime las pérdidas de agua libre en curso (balance hidroelectrolítico, pérdidas insensibles)
Plazo de reemplazo de volumen
♦ Hipernatremia aguda: más de 24 horas
♦ Hipernatremia crónica: más de 48 a 72 horas
Hemorragia intracraneal
♦ La deshidratación celular y la contracción del tejido cerebral pueden provocar la rotura de los vasos intracraneales.
♦ Las hemorragias pueden provocar déficits neurológicos irreversibles. Síndrome de desmielinización osmótica
♦ Lesiones cerebrales desmielinizantes por el aumento agudo de los niveles séricos de sodio y la osmolalidad sérica
♦ Se observa con mayor frecuencia con la hipercorrección de la hiponatremia.
Rabdomiólisis: la hipernatremia grave puede dañarlas membranas celulares de las células musculares.
Complicaciones del tratamiento de la hipernatremia
♦ Edema cerebral: puede desarrollarse a partir de la corrección rápida de la hipernatremia crónica que provoca convulsión. (ESSALUD 2016)
♦ Complicaciones de la hipervolemia: por ejemplo, edema pulmonar no cardiogénico
La hipokalemia o hipopotasemia es una anomalía electrolítica común definida como potasio sérico <3,5 mEq / L (3,5 mmol / L) que puede afectar múltiples sistemas orgánicos y puede ser potencialmente mortal si los niveles de potasio sérico caen por debajo de 2,5 mEq / L (Hipokalemia severa)
Tabla 4. Concentración sérica de potasio según severidad
La hipokalemia puede deberse a una ingesta inadecuada de potasio, una pérdida excesiva de potasio o un desplazamiento transcelular de potasio.
Pérdida Extrarrenal (K orina < 20 mEq/L) Gastrointestinal
Pérdidas primarias
♦ Vómitos
♦ Diarrea
Pérdidas secundarias por medicación u otras causas
♦ Laxantes
♦ Ingestión de bentonita
Pérdida renal (> 20 mEq/L)
Pérdidas primarias por enfermedades renales
♦ Acidosis tubular renal tipo I y II
♦ Hiperaldosteronismo primario
♦ Síndrome de Cushing
♦ Tumores secretores de renina
♦ Síndrome de Fanconi
La hipokalemia por perdidas renales son frecuentes por uso de diuréticos que además se asocia a alcalosis metabólica.
♦ Adenoma velloso del colon
♦ Desórdenes genéticos
Hiperplasia suprarrenal congénita – Síndrome de Bartter
Síndrome de Gitelman – Síndrome de Liddle
Pérdidas secundarias por medicación u otras causas (ESSALUD 2006)
♦ Diuréticos: tiazidas, de asa u osmóticos
♦ Glucocorticoides
♦ Catecolaminas
♦ Antibióticos (p. Ej., Penicilina, aminoglucósido, clindamicina)
♦ Antifúngicos (p. Ej., Anfotericina B, azoles)
♦ Teofilina
♦ Regaliz (acción similar a la aldosterona)
♦ Causas endocrinas: hiperaldosteronismo, hipercortisolismo
♦ Hipomagnesemia
El desplazamiento se da principalmente por medicamentos como Insulina y B2-agonistas y por alcalosis metabólica.
Alcalosis
Insulina: estimulación de la Bomba Na+/K+- ATPasa, que transporta potasio al interior de la célula
Beta-2 agonistas adrenérgicos: salbutamol, terbutalina Aumento de la glucogénesis Aumento del tono simpático
♦ Uso simpaticomimético
♦ Feocromocitoma
♦ Abstinencia de alcohol
♦ Infarto agudo de miocardio

♦ Trauma de la cabeza Parálisis periódica familiar Tirotoxicosis (parálisis periódica tirotóxica)
Hipotermia
Intoxicación (Cafeína, tolueno o bario)
INGESTA INSUFICIENTE
Edad avanzada
Abuso de alcohol
Trastornos de la alimentación
El K + actúa como H +: la hipokalemia conduce a la alcalosis y viceversa. Los cambios extracelulares particularmente agudos en la concentración influyen en la excitabilidad. Los cambios crónicos conducen a una compensación intracelular.
La hipomagnesemia puede provocar hipokalemia refractaria.
El potasio es un factor importante para mantener el potencial de membrana en reposo
↓ Concentración extracelular de K + → el potencial de membrana en reposo se vuelve más negativo que -90 mV) → ↓ excitabilidad
La alcalosis puede afectar el equilibrio de potasio a través de cambios intracelulares y viceversa.
♦ Alcalosis →↓ H + extracelular →estimulación del Na+/ H+ antiportador → ↑ Na + intracelular→↑gradiente de sodio estimula el Na +/K+-ATPasa →↓concentración extracelular de K +
♦ Hipokalemia → ↓ concentración extracelular de K + → ↓ gradiente de potasio inhibe el Na+/ K+-ATPasa → ↓ Na + extracelular → ↓gradiente de sodio inhibe el Na+/ H+ antiportador → ↓ H + extracelular → alcalosis
♦ Excepción: en la acidosis tubular renal, los hallazgos incluyen hipokalemia y acidosis metabólica.
♦ La hipomagnesemia puede afectar el equilibrio de potasio a través de los siguientes mecanismos de aumento de la pérdida renal:
♦ El magnesio actúa como cofactor en Na+/K+ -ATPasas → la hipomagnesemia interrumpe el Na+/K+-ATPasa en la membrana basolateral del asa contorneada proximal de Henle → ↓ reabsorción de Na+ → ↑ luminal Na+ → ↑ reabsorción de Na + y ↑ secreción de K + por las células principales distalmente
♦ Los canales apicales ROMK en las células principales son inhibidos por el magnesio intracelular. Con niveles bajos de magnesio disponibles, los canales ROMK no se inhiben, lo que resulta en un aumento de la secreción de K +.
Los pacientes pueden estar asintomáticos, especialmente si la deficiencia es leve. Los síntomas generalmente ocurren si los niveles séricos de K + son <3.0 mEq/L y/o disminuyen rápidamente.
Manifestaciones cardiovasculares
♦ Síntomas de arritmias cardíacas
♦ Hipotensión
Manifestaciones neuromusculares
♦ Calambres y espasmos musculares
♦ Debilidad muscular, parálisis
El calambre es el síntoma mas característico de la hipokalemia y el íleo es mas visto en ancianos y niños. La hipokalemia (e HIPERKALEMIA) puede causar arritmia cardíaca y puede provocar fibrilación ventricular
♦ Insuficiencia respiratoria secundaria a parálisis de los músculos respiratorios.
♦ Rabdomiólisis
♦ Disminución de los reflejos tendinosos profundos. Manifestaciones gastrointestinales
♦ Náuseas, vómitos
♦ Estreñimiento o íleo
♦ Fatiga Otras manifestaciones
♦ Hiperglucemia
♦ Poliuria Síntomas de causas subyacentes, que incluyen: Deshidratación en gastroenteritis
♦ Taquicardia y temblores en la abstinencia de alcohol
♦ Síntomas de tirotoxicosis.
♦ Síntomas de toxicidad por digoxina en pacientes tratados con digoxina
Electrolitos y función renal
Niveles séricos de K +
Panel metabólico básico: Calcio, magnesio, fosfato sérico
Gasometría (venosa o arterial): puede mostrar alcalosis metabólica
Potasio en orina: para delimitar la etiología subyacente
♦ Pérdida renal: > 15-20 mEq/L (recolección de 24 horas > 15 mEq / L)
♦ Pérdida extrarrenal: <15-20 mEq / L (recolección de 24 horas <15 mEq/L)
Hipokalemia leve a moderada
♦ Aplanamiento o inversión de la onda T
♦ Depresión del ST
Hipokalemia moderada a grave
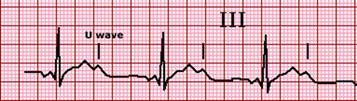
La onda U es lo mas característico del EKG en hipokalemia y no hay correlación entre cambio y nivel de potasio.
♦ Intervalo PR prolongado
♦ Presencia de ondas U: forma de onda pequeña que sigue a la onda T que a menudo está ausente, pero se vuelve más pronunciada en la hipokalemia o bradicardia
♦ Fusión de ondas T y U
♦ Prolongación del intervalo QT

Arritmias
♦ Complejos auriculares y ventriculares prematuros
♦ Bradicardia sinusal
♦ Taquicardia paroxística auricular
♦ Arritmias ventriculares
♦ Actividad eléctrica sin pulso/asistolia
Hipokalemia Grave (< 2,0 mEq/L): paro inminente: 4 Retos de K
♦ Reto de K: Infusión IV de 20 mEq de k en una hora

Hipokalemia severa (2.0 a 2.4 mEq /L) y/o alto riesgo de hipokalemia severa recurrente: 2 Retos más espironolactona
Hipokalemia moderada (2,5 a 2,9 mEq /L)
♦ Reposición oral o intravenosa.
Hipokalemia leve de causa fácilmente reversible (3,0 a 3,5 mEq / L)
♦ Priorizar el tratamiento de la afección subyacente.
♦ Considere la suplementación oral.
♦ Considere aumentar la ingesta dietética de potasio.
El potasio intravenoso puede causar irritación local y provocar arritmias cardíacas.
Por lo tanto, siempre debe administrarse lentamente (velocidad máxima de 10 mEq/hora a través de una vía periférica o 40 mEq/hora a través de una vía central)
La hiperkalemia puede causar arritmias mortales y requiere rápida intervención con gluconato de calcio.
La hiperkalemia es una alteración electrolítica definida como potasio sérico ≥ 5,5 mEq / L (5,5 mmol / L), que se encuentra comúnmente en pacientes con enfermedad renal crónica, diabetes o enfermedad cardiovascular que puede conducir a arritmias potencialmente mortales y muerte.
La HIPERKALEMIA produce alteraciones electrofisiológicas que afectan la función cardíaca y se asocia con un aumento de la mortalidad en pacientes con enfermedad renal crónica o enfermedad renal en etapa terminal que reciben diálisis, diabetes mellitus, eventos cardiovasculares y enfermedades críticas.
Según los valores de potasio sérico:
HIPERKALEMIA leve: 5,5-5,9 mEq / L
HIPERKALEMIA moderada: 6-6,4 mEq / L
INGESTA EXCESIVA DE POTASIO:
HIPERKALEMIA grave: ≥ 6,5 mEq / L
Puede causar HIPERKALEMIA en pacientes con función renal reducida o insuficiencia suprarrenal. Las fuentes de ingesta alta de potasio incluyen:
Alimentos ricos en potasio como plátano, papa horneada, melones, jugo de cítricos, aguacate, tomates, habas, espinacas, melón, pasas, naranjas
Sustitutos de la sal recomendados para pacientes con enfermedad renal crónica
Ingestión de arcilla roja
DISMINUCIÓN DE LA EXCRECIÓN DE POTASIO:
El 99% de la excreción de potasio es manejada por los riñones.
Las condiciones clínicas o el uso de ciertos medicamentos pueden afectar la excreción de potasio y pueden provocar HIPERKALEMIA
Las condiciones que pueden causar HIPERKALEMIA incluyen:
Condiciones que dan como resultado una disminución del suministro de sodio a los túbulos distales:
Oliguria lesión renal aguda
Enfermedad renal crónica en adultos
Enfermedades cardiovasculares como infarto de miocardio, hipertrofia ventricular izquierda e insuficiencia cardíaca.
Condiciones que causan defectos en la secreción tubular distal de potasio como:
Obstrucción urinaria
Enfermedad de célula falciforme
Enfermedad renal crónica avanzada (tasa de filtración glomerular estimada (TFG) <10-15 ml / min)
Una de las causas más frecuentes de hiperkalemia es la falla renal sea aguda o crónica. Son medicamentos que interfieren con la excreción de K los IECAS, ARA2, AINES y heparina.
La ruptura celular masiva generara hiperkalemia como en la hemolisis, síndrome de lisis tumoral y rabdomiólisis. Las acidosis generan el ingreso de H a la célula intercambiando por el K y causando hiperkalemia, a excepción de la acidosis en cólera.
Condiciones que causan insuficiencia suprarrenal o deficiencia de mineralocorticoides como:
Enfermedad de Addison
Síndrome de hipoaldosteronismo hiporreninémico (acidosis tubular renal tipo IV)
♦ Causa común de HIPERKALEMIA en pacientes con tasa de filtración glomerular (TFG) 40-60 ml / minuto
♦ asociado con nefropatía diabética y enfermedad renal intersticial Medicamentos que causan HIPERKALEMIA al disminuir la excreción de potasio
IECAS
ARA2
Inhibidores directos de Renina
AINES
Ketoconazol
Heparina
La redistribución del potasio celular puede resultar en HIPERKALEMIA aguda.
El desplazamiento del 2% del potasio corporal del espacio intracelular al extracelular puede duplicar la concentración plasmática de potasio.
Las condiciones clínicas que causan el desplazamiento transcelular de potasio incluyen
Condiciones que causan lesiones tisulares como:
Rabdomiólisis
Trauma
Hemólisis masiva
Lisis tumoral
♦ Diabetes mellitus con deficiencia de insulina que da como resultado un movimiento alterado del potasio a través de las células
♦ Acidemia
Acidosis metabólica hiperclorémica
– Acidosis metabólica con brecha aniónica
Acidosis respiratoria
♦ Afecciones que provocan estados hipertónicos como cetoacidosis diabética (CAD) en adultos
♦ Parálisis periódica hiperpotasémica
Pseudohiperkalemia: artefacto de la medición de laboratorio de los niveles de potasio. La causa más común es el tiempo de tránsito prolongado al laboratorio.
Lisis celular y liberación mecánica de potasio de las células durante o después de la flebotomía. Uso de jeringa con fuerza excesiva para el émbolo
Uso prolongado de torniquetes.
Afecciones como leucocitosis, trombocitosis y policitemia que aumentan la fragilidad de los glóbulos rojos y promueven la hemólisis.

Puede presentarse con síntomas y signos que incluyen:
Manifestaciones cardiacas
♦ Arritmias
♦ Alteraciones de la conducción
La clínica mas característica de la hiperkalemia es la debilidad y las parestesias.
Manifestaciones musculoesqueléticas
♦ Debilidad
♦ Parestesia
♦ Parálisis ascendente (en caso de HIPERKALEMIA grave)
♦ Hiperreflexia

♦ Calambres
Manifestaciones gastrointestinales
♦ Náuseas
♦ Vómitos
♦ Diarrea
Si los niveles séricos de potasio son ≥ 5,5 mEq / L, realice pruebas adicionales para evaluar la causa de la HIPERKALEMIA.
♦ Evaluar la causa desencadenante de HIPERKALEMIA en todos los pacientes que presenten HIPERKALEMIA.
♦ Se requiere una evaluación de la función renal.
Si la función renal está alterada:
La HIPERKALEMIA puede deberse a una excreción renal alterada de potasio.
– Si la función renal es normal:
La HIPERKALEMIA puede deberse a cambios transcelulares de potasio:
♦ Pregunte sobre el uso de medicamentos que pueden resultar en un desplazamiento transcelular de potasio.
♦ Se sugieren pruebas para evaluar las condiciones que pueden resultar en un desplazamiento transcelular de potasio.
La HIPERKALEMIA se puede observar en el contexto de hipoaldosteronismo y medicamentos que bloquean la aldosterona.
En raras ocasiones, la HIPERKALEMIA puede deberse a un aumento de la ingesta de potasio; pregunte sobre la ingestión de alimentos ricos en potasio en la dieta.
Siempre el manejo inicial es el gluconato de calcio para revertir los cambios electrocardiográficos. La infusión de insulina es el mas rápido y efectivo manejo médico. La diálisis es el método más efectivo, pero nunca de primera línea y se indica cuando fracasa el manejo médico.
La primera línea de tratamiento incluye la estabilización de la membrana cardíaca con:
♦ Calcio IV: gluconato de calcio IV (a una dosis equivalente de calcio elemental de 13,6 mEq [6,8 mmol]) recomendado en todos los pacientes con HIPERKALEMIA con anomalías en el ECG.(ESSALUD 2016)
♦ Solución salina hipertónica IV 50-250 mL (3% -5%).
La segunda línea de tratamiento incluye el cambio de potasio extracelular a las células con:
♦ Insulina y glucosa: la insulina-glucosa IV (10 unidades de insulina soluble en 25 g de glucosa) es:
– Recomendado para HIPERKALEMIA grave (potasio sérico ≥ 6,5 mEq /L)
Sugerido para HIPERKALEMIA moderada (potasio sérico 6-6,4 mEq /L)
♦ Agonistas beta - salbutamol nebulizado (salbutamol) 10-20 mg es:
Recomendado para HIPERKALEMIA grave (potasio sérico ≥ 6,5 mEq /L); sin embargo, el salbutamol no se recomienda como monoterapia en el tratamiento de la HIPERKALEMIA grave.
– Sugerido para HIPERKALEMIA moderada (potasio sérico 6-6,4 mEq / L)
♦ Bicarbonato de sodio: es posible que el bicarbonato de sodio por vía intravenosa no se utilice de forma rutinaria para la HIPERKALEMIA aguda, se indica en pacientes con acidosis urémica severa.
La tercera línea de tratamiento incluye la eliminación del potasio del organismo mediante:
♦ Excreción renal

♦ Resinas aglutinantes gastrointestinales, que incluyen poliestireno sulfonato de sodio (SPS o Keyexale), patirómero y ciclosilicato de sodio y circonio.
♦ Diálisis: considere la diálisis si la HIPERKALEMIA es refractaria al tratamiento médico.
Hipocalcemia: [calcio] sérico total < 8,5 mg/dL, o concentración de [calcio] ionizado< 4,65 mg/dL
Hipocalcemia grave: [calcio] sérico total ≤ 7,5 mg/dL, o [calcio] ionizado < 3,6 mg/dL
Hipocalcemia facticia: una disminución asintomática del calcio total con un nivel normal de Ca2+ ionizado (suele ocurrir debido a niveles bajos de proteínas séricas)
La hipocalcemia es un estado de niveles bajos de calcio sérico (Ca2+ total < 8,5 mg/dL o Ca2+ ionizado < 4,65 mg/dL).
El calcio total comprende el calcio ionizado fisiológicamente activo, así como el calcio unido a aniones y a proteínas, fisiológicamente inactivo.
La hipocalcemia se debe con mayor frecuencia al hipoparatiroidismo o a la deficiencia de vitamina D.
Sospechar una hipocalcemia en el paciente post-operada de tiroidectomía con parestesias de nueva aparición y espasmos o calambres musculares.
PTH baja (hipoparatiroidismo)
Trastornos genéticos (Síntesis anormal, desarrollo anormal)
Postquirúrgica (tiroidectomía, paratiroidectomía, disección radical del cuello)
Autoinmune
Hipoparatiroidismo aislado debido a la activación de anticuerpos contra el receptor de detección de calcio
Infiltración de la glándula paratiroidea (granulomatosa, sobrecarga de hierro, metástasis)
Destrucción inducida por radiación glándulas paratiroides
Síndrome Hueso hambriento (post-paratiroidectomía)
Infección por VIH
PTH alta (hiperparatiroidismo secundario en respuesta a la hipocalcemia)
Deficiencia o resistencia a la vitamina D Resistencia a la PTH (Pseudohipoparatiroidismo)
Hipomagnesemia
Enfermedad renal
Pérdida de calcio por la circulación Hiperfosfatemia
Lisis tumoral
Pancreatitis aguda
Metástasis osteoblásticas
Alcalosis respiratoria aguda
Sepsis o enfermedad grave aguda
Drogas
Inhibidores de la resorción ósea (bisfosfonatos, calcitonina, denosumab), + por Deficiencia de VitD
Cinacalcet
Quelantes de calcio (EDTA, citrato, fosfato)
Fenitoína (debido a la conversión de vitamina D a metabolitos inactivos)
Intoxicación por flúor
Trastornos del metabolismo del magnesio
La hipomagnesemia puede reducir la secreción de PTH o causar resistencia a la PTH y, por lo tanto, se asocia con niveles normales, bajos o altos de PTH
Los signos de irritabilidad
neuromuscular (por ejemplo, parestesias, espasmos y calambres) son los rasgos más característicos de la hipocalcemia. Las manifestaciones de la hipocalcemia están influidas por la gravedad y la cronicidad de esta, así como por la edad del paciente y las comorbilidades.
La hipocalcemia sintomática aguda es una emergencia médica potencialmente mortal, el diagnóstico no debe retrasar el tratamiento.
Manifestaciones neurológicas
♦ Tetania: aumento de la excitabilidad neuromuscular (Otras causas de tetania son: alcalosis respiratoria e hipomagnesemia) (ESSALUD 2010)
♦ Parestesias: típicamente sensación de hormigueo o de pinchazos en las extremidades y/o en la zona perioral
♦ Espasmos carpopedal, broncoespasmo o laringoespasmo y calambres
♦ Rigidez, mialgia
♦ Convulsión
♦ Maniobras para provocar una tetania latente en la exploración física:
– Signo de Chvostek: contracciones cortas (fasciculaciones) de los músculos faciales provocadas al golpear el nervio facial por debajo y delante de la oreja
Signo de Trousseau: espasmo carpopedal ipsilateral que se produce varios minutos después de inflar un manguito de presión arterial a presiones superiores a la presión arterial sistólica Manifestaciones cardiovasculares
♦ Insuficiencia cardíaca congestiva
♦ Hipotensión
♦ Arritmias cardíacas, palpitaciones, pulso irregular, síncope Manifestaciones de la hipocalcemia crónica
♦ Manifestaciones psiquiátricas: inestabilidad emocional, ansiedad, depresión, confusión/ delirio, alucinaciones o psicosis
♦ Manifestaciones oftalmológicas: papiledema (en casos graves), cataratas, calcificaciones de la córnea
♦ Manifestaciones neurológicas: pseudotumor cerebral, calcificaciones paradójicas del SNC
♦ Cambios dentales: morfología alterada, hipoplasia del esmalte dental
♦ Anomalías del cartílago de crecimiento y osteomalacia
Confirmar la verdadera hipocalcemia
♦ Medir el calcio total e ionizado
♦ Y/O comprobar la albúmina sérica y calcular el calcio corregido
Ca CORREGIDO: = Ca TOTAL + 0.8 × (4.0 – [albúmina])
Evaluar otras anomalías electrolíticas
♦ Electrolitos séricos
PTH sérica intacta:
♦ PTH baja (o normal) sugiere hipoparatiroidismo
♦ Fosfato y magnesio séricos
♦ PTH elevada sugiere que la función de la glándula paratiroidea está preservada
Otros estudios séricos
♦ Fosfatasa alcalina
♦ Amilasa
♦ 25-hidroxivitamina D (calcidiol)
♦ Estudios de orina: excreción urinaria de 24 horas de calcio y magnesio
ECG: en hipocalcemia aguda, grave y/o sintomática
♦ Intervalo QT prolongado
♦ Arritmias ventriculares: Torsades de Pointes, taquicardia ventricular, fibrilación ventricular
♦ Cambios en el complejo QRS y en el segmento ST

♦ Bloqueo AV
Fundoscopia: en casos graves/sintomáticos
♦ Papiledema
PTH (+ Fosfato)
Hipoparatiroidismo (Ej. Postquirúrgico)
El calcio intravenoso puede desencadenar arritmias potencialmente mortales en pacientes que reciben simultáneamente glucósidos cardíacos (digoxina o digitoxina).
Fosfato Calcidol Calcitriol
Malabsorción o alcoholismo
Calcio sérico (busqueda incidental o su sospecha de hipocalcemia)
Pedir Ca2+ iónizado o calcular el Ca2+ corregido por la albúmina sérica
Ca2+
Hipocalcemia confirmada
PTH
Volver a medir después de suspender los medicamentos que interfieren

Fosfato (+ Creatina)
Enfermedad renal crónica
PTH
Medición de fosfato, magnesio calcitrol, calcidiol, creatina
Fosfato
Pseudohipoparatiro idismo
Magnesio
Malabsorción o alcoholismo
Consiste en la administración de suplementos de calcio y el tratamiento de la causa subyacente.
Suplemento de calcio
♦ Hipocalcemia grave y/o sintomática
– Suplemento de calcio por vía intravenosa: gluconato de calcio o cloruro de calcio
♦ Hipocalcemia leve y/o crónica
Suplementos de calcio por vía oral: citrato de calcio, carbonato de calcio Tratamiento de la enfermedad subyacente
♦ Hipoparatiroidismo
– Suplemento de calcio
MÁS suplementos de vitamina D
– Secundario a los diuréticos de asa: considerar la interrupción del diurético de asa y cambiar la medicación por tiazidas
Deficiencia de vitamina D: suplemento de vitamina D
– Hipomagnesemia inducida por hipocalcemia: suplemento de magnesio
Hiperfosfatemia en la enfermedad renal crónica: suplemento de calcio.
Se define como concentración de calcio sérico total de > 10,5 mg/dL o [calcio] ionizado (libre) de > 5,25 mg/dL
Hipercalcemia verdadera: ↑ calcio ionizado o ↑ calcio corregido (independientemente del nivel de calcio total); puede ser sintomática.
Hipercalcemia facticia: ↑ calcio total con calcio ionizado (no ligado a proteínas, fisiológicamente activo) normal o nivel de calcio corregido normal; asintomática.
El aumento de los niveles de calcio sérico total está causado por el aumento de los niveles de proteínas, por ejemplo:
♦ Hiperalbuminemia en pacientes deshidratados
♦ Paraproteinemia en pacientes con mieloma múltiple.
La hipercalcemia severa/sintomática suele desarrollarse de forma aguda y suele estar causada por una excesiva resorción ósea mediada por osteoclastos, más comúnmente asociada a una neoplasia.
En el hiperparatiroidismo primario, el calcio sérico suele ser más bajo y se eleva más lentamente que en la hipercalcemia de origen maligno. Por lo tanto, los pacientes son menos sintomáticos.
Paratiroideo mediado
Hiperparatiroidismo primario
Variantes heredadas
Síndromes múltiples de neoplasia endocrina (MEN)
Hiperparatiroidismo aislado familiar
Síndrome del tumor de la mandíbula del hiperparatiroidismo
Hipercalcemia hipocalciuria familiar Hiperparatiroidismo terciario (insuficiencia renal)
No paratiroideo mediado
Hipercalcemia de neoplasia maligna
PTHrp
Aumento del calcitriol (activación de la 1-alfa-hidroxilasa extrarrenal)
Metástasis óseas osteolíticas y citoquinas locales
Intoxicación por vitamina D Trastornos granulomatosos crónicos
Aumento del calcitriol (activación de la 1-alfa-hidroxilasa extrarrenal)
Medicamentos
Diuréticos tiazídicos
Litio
Teriparatida
Exceso de vitamina A Toxicidad de la teofilina
Misceláneos
Hipertiroidismo
Acromegalia
Feocromocitoma
Insuficiencia suprarrenal
Inmovilización
Nutrición parenteral Síndrome lácteo-alcalino

La presentación clínica es variable y va desde una presentación asintomática en la hipercalcemia leve hasta características clínicas que ponen en peligro la vida en la hipercalcemia grave.
Nefrolitiasis, Nefrocalcinosis (cálculos de oxalato cálcico > fosfato cálcico)
Dolores óseos, artralgias, mialgias, fracturas
Estreñimiento
La hipercalcemia puede causar pancreatitis.
Dolor abdominal
Náuseas y vómitos
Anorexia
Enfermedad de úlcera péptica
Pancreatitis
Síntomas neuropsiquiátricos como ansiedad, depresión, fatiga y disfunción cognitiva
Somnolencia
La obtusidad y el coma indican una progresión hacia una crisis hipercalcémica
Disminución de la excitabilidad muscular
Arritmias cardíacas
Debilidad muscular, paresia
Poliuria y deshidratación
Hipercalcemia severa e hipercalcemia moderada sintomática
♦ Niveles de calcio rápidamente más bajos.
– Iniciar la fluidoterapia intravenosa con NaCl al 0,9%.
– Se puede agregar diuréticos si hay sobrecarga de volumen.
– Iniciar farmacoterapia: Calcitonina, bifosfonatos, denosumab.
♦ Tratar la causa subyacente.
♦ Trate cualquier complicación: Arritmias, nefrolitiasis.
♦ Considerar la hemodiálisis para la hipercalcemia refractaria potencialmente mortal o si están contraindicadas otras terapias.
Hipercalcemia leve o hipercalcemia moderada asintomática
♦ Por lo general, no es necesario un tratamiento agudo que no sea la atención de apoyo y el tratamiento de la causa subyacente.
♦ Vigilar los niveles de calcio y controlar el desarrollo de síntomas.
Asegurar una hidratación adecuada.
Reducir la ingesta dietética de calcio.
Evitar los medicamentos potencialmente agravantes: Tiazidas, litio, vitamina D, calcidiol, calcitriol).
Fomentar la movilidad y evitar el reposo/inactividad prolongada en cama.
La farmacoterapia tiene como objetivo inhibir la resorción ósea.
Considerar calcitonina para el inicio rápido de acción, a corto plazo el control de la hipercalcemia.
Los bifosfonatos para la evolución lenta, a largo plazo el control de la hipercalcemia.
♦ Opciones:
– Ácido Zoledrónico
Pamidronato
♦ Contraindicados en ERC grave
Terapias dirigidas
Hipercalcemia por hiperparatiroidismo primario o terciario
♦ Tratamiento quirúrgico: paratiroidectomía total o parcial
♦ Calcimiméticos para pacientes que no pueden someterse a una cirugía
Hipercalcemia por linfoma, enfermedades granulomatosas o intoxicación por vitamina D: glucocorticoides sistémicos.
Opciones terapéuticas alternativas

Se pueden considerar estas opciones de tratamiento si la hipercalcemia es resistente a otras medidas o si el uso de bifosfonatos está contraindicado debido a insuficiencia renal grave.
♦ Denosumab
♦ Además, se puede considerar la hemodiálisis en las siguientes circunstancias:
La repleción intensiva de líquidos está contraindicada (p. Ej., Pacientes con sobrecarga de líquidos debido a insuficiencia cardíaca grave o AKI oligúrica).
– Es necesaria una reducción inmediata de los niveles de calcio debido a la hipercalcemia sintomática potencialmente mortal.
Los trastornos ácido-base son un grupo de afecciones caracterizadas por cambios en la concentración de iones de hidrógeno (H+) o bicarbonato (HCO3-), que provocan cambios en el pH de la sangre arterial.
Las anomalías ácido-base se caracterizan por un pH arterial por debajo del rango normal (<7,35) o por encima del rango normal (> 7,45).
La anomalías mixtas o dobles se refieren sobre todo a que los cambios compensatorios del CO2 en los metabólicos tienen un cálculo y rango y al no caer dentro de este rango configuran una segunda anomalía. Para efectos prácticos el rango de pH es de 7.35 a 7.45 aunque se considera más preciso de 7.38 a 7.42.
Las anomalías ácido-base primarias incluyen:
♦ Acidosis metabólica
♦ Alcalosis metabólica
♦ Acidosis respiratoria
♦ Alcalosis respiratoria
Las anomalías ácido-base pueden ser simples (implicación de una única anomalía primaria) o mixtas (implicación de ≥ 2 anomalías primarias)
Las anomalías metabólicas alteran primariamente el nivel de bicarbonato y las anomalías respiratorias el de CO2.
Acidemia: pH arterial por debajo del rango normal (<7,38)
Alcalemia: pH arterial por encima del rango normal (> 7,42)
Acidosis: un proceso que reduce el pH del líquido extracelular (aumento de la concentración de H +) (<7,35)
Alcalosis: un proceso que aumenta el pH del líquido extracelular (disminución de la concentración de H +) (> 7,45)
Acidosis o alcalosis metabólica: anomalía ácido-base caracterizada por una alteración primaria que altera la concentración de bicarbonato (HCO3-) arterial
Acidosis o alcalosis respiratoria: anomalía ácido-base caracterizada por una alteración primaria que altera la presión arterial parcial de dióxido de carbono (PaCO2)
Anomalía mixta ácido-base: presencia de ≥ 2 alteraciones ácido-base primarias que dan como resultado una alteración aditiva del pH arterial o un efecto opuesto sobre el pH que da como resultado un pH casi normal.
En una cohorte de 851 pacientes ingresados en la unidad de cuidados intensivos con sospecha de trastorno acido básico, el 64% tenía acidosis metabólica aguda (43,6% con acidosis láctica y 19,2% con acidosis metabólica hiperclorémica).
Aproximadamente el 50% de todos los trastornos acido básicos en pacientes hospitalizados informados son alcalosis metabólica.

En una cohorte de 972 pacientes (de 45 a 79 años) con EPOC ingresados en un solo hospital del Reino Unido durante 1 año, el 20% tenía acidosis respiratoria.
En una cohorte de 110 pacientes (mediana de edad de 68 años) de la población general que requirió atención hospitalaria, el 23,6% tenía alcalosis respiratoria.
Si hay acidosis un HCO3 bajo define metabólico y un CO2 elevado define respiratorio.
Si hay alcalosis un HCO3 alto define metabólico y un CO2 bajo define respiratorio.
Ejemplo: pH = 7,5, pCO2 = 20 mmHg, HCO3 = 22 mEq/L, pO2 = 70 mmHg
Alcalosis (↑pH), trastorno respiratorio (↓pCO2), no compensado (HCO3 normal), hipoxemia (↓pO2): alcalosis respiratoria no compensada con hipoxemia
Escala de pH
♦ Escala logarítmica que expresa la acidez o alcalinidad de una solución en función de la concentración de iones de hidrógeno (pH = -log[H+]).
♦ El valor neutro del pH es 7, siendo los valores inferiores ácidos y los superiores básicos.
La ecuación de Henderson-Hasselbalch permite calcular el HCO3- a partir del pH y la pCO2: pH = 6,1 + log ([HCO3-] / 0,03 x pCO2)
♦ 0,03 = constante de solubilidad de pCO2
♦ 6,1 = pKa del ácido carbónico
1. Evaluar el pH de la sangre:
pH < 7,35 (acidemia): El trastorno primario es una acidosis.
pH > 7,45 (alcalemia): El trastorno primario es una alcalosis.
2. Evaluar la pCO2 (rango de referencia: 35-45 mm Hg) para determinar si el trastorno ácido-base primario es respiratorio o metabólico:
El pH y la pCO2 cambian en sentido contrario: trastorno respiratorio
♦ ↓ pH y ↑ pCO2: acidosis respiratoria
♦ ↑ pH y ↓ pCO2: alcalosis respiratoria
La pCO2 y el pH cambian en la misma dirección: trastorno metabólico
♦ ↓ pH y ↓ pCO2: acidosis metabólica
♦ ↑ pH y ↑ pCO2: alcalosis metabólica
Sospeche un trastorno mixto ácido-base si
♦ La pCO2 o el HCO3- son anormales y el pH es normal o no cambió como se esperaba
♦ La pCO2 y el HCO3- se desplazan hacia la acidosis (↑ pCO2 y ↓ HCO3-) o la alcalosis (↓ pCO2 y ↑ HCO3-).
3. Evaluar el HCO3- (rango de referencia: 22-26 mEq/L):
Alta: alcalosis metabólica o acidosis respiratoria compensada
Normal: trastornos respiratorios no compensados
Bajo: acidosis metabólica o alcalosis respiratoria compensada
4. Evaluar la pO2:
Alta: hiperoxemia: >100
Baja: hipoxemia: < 80
> 45 mmHg
Acidosis respiratoria
adicional HCO3HCO
Compensación metabólica
Acidosis
PaCO2
Análisis de gases arteriales
PH > 7.45 < 7.35
$45 mmHg (or HCO3-)
Acidosis metabólica
adicional PaCO2 PaCO
Compensación respiratoria
Chequear Arión GAP Na+ - (Cr + HCO3-))
Anión GAP >12 mEq/L
Metanol
Uremia
Cetoacidosis diabética
Glicol propileno
Tabletas de hierro
Acidosis láctica
Salicilatos
Etilenglicol
El cálculo de compensación es clave en los metabólicos y se debe recordar siempre el cálculo en la acidosis metabólica hallando el PaCO2 esperado con: PCO2 esperada = (1,5 x HCO3-) + 8 (+/- 2)
Alcalosis
PaCO2
$32 mmHg (or HCO3-) < 32 mmHg
Compensación respiratoria
adicional HCO3HCO
Compensación respiratoria
Nor mal anión GAP 6-12 mEq/L
Hiperalimentación
Enfer medad de Addison
Acidosis tubular renal
Diarrea
Acetazolamida
Espironolactona
Infusión salina
Compensación respiratoria
adicional PaCO2 PaCO
Compensación respiratoria
Este algoritmo no tiene en cuenta los transtor nos mixtos ácidos-base

COMPENSACIÓN (ÁCIDO-BASE)
En los trastornos metabólicos: compensación rápida en cuestión de minutos mediante cambios en la ventilación minuto
En los trastornos respiratorios: compensación típicamente lenta durante varias horas o días mediante cambios en el pH urinario
Mecanismos de compensación en los trastornos ácido-base
Trastorno primario Proceso compensatorio Compensación esperada *
Fórmula de Winter
PCO2 esperada = (1,5 x HCO3-) + 8 (+/- 2)
Acidosis metabólica
↓ pH arterial y del LCR (con ↓ HCO3-) → ↑ estimulación de los quimiorreceptores medulares
→ ↑ frecuencia respiratoria y/o volumen corriente (hiperventilación) → ↑ lavado de CO2 → ↓ PCO2
Interpretación
- PCO2 medida > PCO2 esperada → acidosis respiratoria además de acidosis metabólica
- PCO2 medida < PCO2 esperada → alcalosis respiratoria además de acidosis metabólica
Alcalosis metabólica
Acidosis respiratoria
↑ pH arterial y del LCR (con ↑ HCO3-) → ↓ estimulación de los quimiorreceptores medulares
→ ↓ frecuencia respiratoria y/o volumen corriente (hipoventilación) → ↑ retención de CO2 → ↑ PCO2
Compensación aguda Tampón en la sangre
↓ pH arterial (con ↑ PCO2) → ↑ HCO3- vía:
PCO2 esperada = (0,7 x HCO3-) + 20 (+/- 5)
HCO3- esperado = 24 + [0,1 x (pCO2 - 40)] (+/- 3)
Alcalosis respiratoria
Compensación crónica
↑ Reabsorción de HCO3- por el túbulo contorneado proximal
↑ Excreción de H+ como H2PO4- y NH4+ por el túbulo contorneado distal y el conducto colector
Compensación aguda Tampón en la sangre
↑ pH arterial (con ↓ PCO2) → ↓ HCO3- vía:
HCO3- esperado = 24 + [0,4 x (pCO2 - 40)] (+/- 3)
Compensación crónica
↓ Reabsorción de HCO3- por el túbulo contorneado proximal.
↓ Excreción renal de H+

HCO3- esperado = 24 - [0,2 x (40 - pCO2)] (+/- 3)
HCO3-Esperado = 24 - [0.5 x (40 - pCO2)] (+/- 3)
*Si no se produce la compensación esperada, se producirá una alteración ácido-base secundaria además del trastorno primario
La brecha aniónica representa la diferencia entre la concentración de aniones no medidos y la concentración de cationes no medidos.
Cálculo
Si la concentración de potasio es normal
♦ anión gap = [Na+] - ([Cl-] + [HCO3-]) (rango de referencia: 6-12 mmol/L)
Si también se tienen en cuenta los niveles de potasio:
♦ anión gap = ([Na+] + [K+]) - ([Cl-] + [HCO3-]) (rango de referencia: 10-16 mmol/L)
Toda acidosis
metabólica implica calcular el AG restando el HCO3 y el Cl al Sodio y si es > 12 el mecanismo es ganancia de ácidos no volátiles y el bicarbonato disminuirá por buffer.
En la acidosis metabólica AG normal (≤ 12) el mecanismo es la perdida de bicarbonato por vía renal o extrarrenal y por tanto el Cl se eleva compensatoriamente, por ello se denomina Acidosis hiperclorémica.
Acidosis metabólica con brecha aniónica normal (acidosis hiperclorémica): pérdida primaria de HCO3- compensada con ↑ Cl- → brecha aniónica normal Etiología
♦ Endógena: diarrea, fístula biliar o pancreática, acidosis tubular renal, enfermedad de Addison
♦ Exógena: medicamentos (Ej, inhibidores de la anhidrasa carbónica), absorción de ácidos que contienen iones de cloruro.
Evaluación adicional: brecha aniónica en orina = [Na+ en orina] + [K+ en orina] - [Clen orina].
♦ Anión gap urinario positivo: acidificación renal (Ej., debido a una acidosis tubular renal)
♦ Brecha aniónica en orina negativa: Pérdida gastrointestinal de bicarbonato (Ej., debido a la diarrea)
Acidosis metabólica con una brecha aniónica elevada: aumento de la concentración de ácidos orgánicos como el lactato, los cetoácidos (betahidroxibutirato, acetoacetato), el ácido oxálico, el ácido fórmico o el ácido glicólico → sin aumento compensatorio de Cl-.
♦ Endógena: acidosis láctica, cetoacidosis diabética, insuficiencia renal/uremia
♦ Exógena: intoxicación por salicilatos, intoxicación por etanol, intoxicación por metanol, intoxicación por etilenglicol (componente de productos anticongelantes)
Evaluación adicional: ratio delta = (gap aniónico - 12) / (24 - [HCO3-])
♦ Relación delta < 1: Existe una acidosis metabólica hiperclorémica o de brecha aniónica normal, además de una acidosis metabólica de brecha aniónica alta. Relación delta 1-2: Sólo existe una acidosis metabólica con una brecha aniónica elevada.
♦ Relación delta > 2: Además de una acidosis metabólica con alta brecha aniónica, existe una acidosis respiratoria crónica o una alcalosis metabólica.
El trastorno primario en la Acidosis metabólica es el HCO3 bajo que será compensada por una caída del CO2, tendrá patrón respiratorio de Kussmaul.
La acidosis metabólica es una disminución del pH (pH <7,35) debido a la reducción de la concentración sérica de bicarbonato (<22 mmol / L) y asociada con una reducción compensatoria de la presión parcial arterial de CO2.
pH: ↓
PCO2: ↓ (compensación)
HCO3: ↓
Mecanismo: ↑ Producción/ingestión de H+ o pérdida de HCO3-

Profundidad de las respiraciones
Tiempo
La acidosis metabólica se puede clasificar en 2 categorías amplias:
Acidosis con desequilibrio aniónico o Anión GAP alto (> 12) la acidosis con brecha aniónica (AG) se caracteriza por una disminución del pH y del bicarbonato séricos; La acumulación de ácidos sin cloruro (H + A-) da como resultado una concentración reducida de cloruro a medida que se acumula A- (AG aumenta), puede ser causado por:
♦ Aumento de la producción de ácido debido a
– Ingestión de sustancias; tales como: metanol, etilenglicol, dietilenglicol, propilenglicol, aspirina o tolueno (al principio del proceso; puede resultar en acidosis AG alta, normal o mixta)
– Producción de ácido endógeno
– Acidosis láctica,
– Cetoacidosis (ESSALUD 2010)
♦ Disminución de la excreción de ácidos inorgánicos; como ácido sulfúrico, fosfórico e hipúrico (en insuficiencia renal avanzada)
– Aclaramiento anormal de lactato en insuficiencia hepática (incluye acidosis tipo B)
Lisis celular (rabdomiólisis masiva) (ácido fosfórico, sulfúrico y láctico)
– Acumulación de ácido piroglutámico (5-oxiprolina) que a menudo se observa en el entorno uso de acetaminofén
Lesión renal aguda (AKI) o enfermedad renal crónica (ERC)
Aumento de la producción de lactato (Tipo A)
Aumento de la producción de piruvato
Alcalosis respiratoria, incluida la intoxicación por salicilato
Feocromocitoma
– Beta-agonistas
Sepsis
Estado redox alterado que favorece la conversión de piruvato a lactato
Tasa metabólica Incrementada
– Gran convulsión mal
La acidosis láctica se presenta en múltiples patologías criticas como la Sepsis severa, hipoxia, ICC severa, shock, anemia severa.
Ejercicio intenso
– Asma grave
Disminución de la entrega de oxígeno
– Shock
Paro cardíaco
– ICC severa /EAP
Intoxicación por monóxido de carbono
– Hipoxemia grave (PO2 < 30 mmHg)
– Anemia severa < 5 gr/dL
Reducción de la utilización de oxígeno

– Intoxicación por cianuro
Sepsis
Disminución primaria de la utilización del lactato (Tipo B)
Acidemia marcada
Alcoholismo
Enfermedad hepática
Mecanismo incierto (Tipo B)
Malignidad (Efecto Warburg)
Diabetes mellitus, incluida la metformina en ausencia de hipoxia tisular
SIDA
Hipoglucemia
Idiopática
Tabla 9. Causas de acidosis metabólica anión gap alto (ESSALUD 2001)
Acidosis hiperclorémica o Anión GAP bajo (< 12) es caracterizado por una disminución del pH sérico y del bicarbonato (HCO3-); La pérdida de HCO3- o la retención de ácido clorhídrico (HCl) no afecta la concentración de cloruro (Cl-) y, por lo tanto, da como resultado AG normal, puede ser causado por:
♦ Pérdida de bicarbonato debido a
– Afecciones gastrointestinales, como diarrea o fístulas biliares o pancreáticas
– Afecciones renales, como acidosis tubular renal proximal (tipo 2) o intoxicación por tolueno (al final del proceso,> 12 horas); e ingestión de medicamentos, como inhibidores de la anhidrasa carbónica o espironolactona
Derivaciones ureterales en las que la mucosa intestinal intercambia cloruro urinario por bicarbonato, lo que da como resultado una pérdida de bicarbonato urinario.
♦ Reducción de la excreción de ácido renal (retención de HCl) debido a
– Insuficiencia renal (tasa de filtración glomerular reducida)
– Acidosis tubular renal
– Tipo 1 (distal): las causas incluyen anfotericina, litio o síndrome de Sjögren
– Tipo 4 debido a hipoaldosteronismo o pseudohipoaldosteronismo
♦ otras causas que incluyen
– Reanimación con líquidos con solución salina (dilución leve de HCO3- mediante la adición de líquido que contiene Cl)
– Hiperalimentación (lisina, histidina o clorhidrato de arginina)
Insuficiencia suprarrenal (primaria o secundaria)
Tratamiento
El tratamiento debe centrarse en revertir la causa subyacente de la acidosis metabólica.
Considerar la posibilidad de administrar bicarbonato de sodio para la acidosis grave (como un pH <7), aunque los riesgos asociados deben sopesarse con los posibles beneficios.
Considerar la diálisis si hay acidosis grave que pone en peligro la vida o insuficiencia renal
Definición
El trastorno primario en la Alcalosis metabólica es el HCO3 alto que será compensada cloro bajo con caída también del potasio (Alcalosis hipoclorémica hipokalémica)
La alcalosis metabólica es un aumento del pH (pH> 7,45) debido a la elevación de la concentración sérica de bicarbonato (> 26 mmol / L) y asociado con un aumento compensatorio de la presión parcial arterial de CO2.
pH: ↑
PCO2: ↑ (compensación)
HCO3: ↑
Mecanismo: Pérdida de H+ o ↑ producción/ingestión de HCO3-.

Clasificación (ESSALUD 2007)
1. Sensible al cloruro: caracterizado por una concentración urinaria de cloruro <25 mmol / L, generalmente debido a la pérdida de líquido gástrico o al uso de diuréticos; La alcalosis puede corregirse mediante la administración de líquidos con cloruro de sodio (ClNa 0.9%: 2 lts/día aprox.)
Ácido gástrico (clorhídrico) / pérdida de líquidos
♦ Emesis significativa (por ejemplo, bulimia, estenosis pilórica) (ESSALUD 2004, ESSALUD 2009)
♦ Drenaje mecánico (succión nasogástrica)
♦ Síndrome de Zollinger-Ellison
Estados diarreicos
♦ Adenoma velloso colónico
♦ Cloridorrea congénita (autosómica recesiva)
♦ Pérdidas por ileostomía de alto volumen
Diuréticos que pierden cloruro(ESSALUD 2003)
♦ Diuréticos de asa como
– Furosemida
Bumetanida
♦ Diuréticos tiazídicos como
Clorotiazida
– Metalozona

Alcalosis metabólica pos hipercápnica (ocurre si el volumen del paciente se contrae cuando se resuelve la hipercapnia)
Gastrocistoplastia
Fibrosis quística (FQ) (alto contenido de cloruro en el sudor)
2. Resistente al cloruro: caracterizado por una concentración de cloruro urinario> 40 mmol / L, generalmente debido a una excreción renal inadecuada de cloruro de sodio; la alcalosis no se corrige con la administración de cloruro de sodio.
Exceso de actividad mineralocorticoide / depleción de potasio
♦ Hiperaldosteronismo primaria (síndrome de Conn)
♦ Aldosteronismo remediable con glucocorticoides
♦ Hiperaldosteronismo secundaria (síndrome de renina alta)
♦ Estenosis de la arteria renal
♦ Tumores secretores de renina (por ejemplo, tumor de Wilms)
♦ Hipertensión acelerada
♦ Síndrome de Cushing (ver síndrome de Cushing - enfoque diagnóstico)
♦ Síndrome de Bartter (trastorno genético que causa alteración del transportador de sodio-potasiocloruro en la rama ascendente gruesa del asa de Henle que provoca síntomas en los 2 primeros años de vida)
♦ Síndrome de Gitelman (trastorno genético que causa alteración del cotransportador de cloruro de sodio en el túbulo distal que suele causar síntomas en la edad adulta)
Síndrome de exceso de mineralocorticoides aparente (patogenia similar al exceso de mineralocorticoides, excepto que los niveles de aldosterona sérica son bajos o normales)
♦ Síndrome de Liddle (pseudohipoaldosteronismo)
♦ Deficiencia de 11 o 17 hidroxilasa (ver hiperplasia suprarrenal congénita)
♦ Ingestión excesiva de regaliz negro (contiene ácido glicirretínico que evita la conversión de cortisol en cortisona al inhibir la 11-beta-hidroxiesteroide deshidrogenasa)
♦ Administración de fludrocortisona
♦ Tratamiento con carbenoxolona
Otras causas
♦ Síndrome de leche-álcali
♦ Ingesta o administración de álcalis
♦ Deficiencia de magnesio (hipomagnesemia)
♦ Hipercalcemia severa
♦ Depleción grave de potasio (hipopotasemia)
♦ Hipoalbuminemia
Tratamiento
Corregir la causa subyacente para detener la pérdida de ácido.
Administre cloruro de sodio isotónico (solución salina) para corregir la depleción de volumen y la depleción de cloruro.
Corregir las anomalías de potasio y otros electrolitos según sea necesario.
Considere la acetazolamida si la creatinina sérica es <4 mg / dl y el paciente no tiene contracción de volumen o hipokalémico
Considere la infusión de ácido para la alcalosis grave.
Considere la diálisis si hay alcalosis grave o insuficiencia renal.
El trastorno primario en la Acidosis Respiratoria es el CO2 elevado que será compensada por la elevación del HCO3 crónicamente, tendrá hipoventilación.
La hipoventilación es el mecanismo básico de la acidosis respiratoria y la toxicidad por opioides es un problema preponderante en el mundo.
La hipoventilación en la acidosis respiratoria severa donde hay trastorno de sensorio o el pH es menor de 7.2 o el PaCO2 sube en más de 10 e forma brusca solo se podrá manejar con intubación y VM
La acidosis respiratoria se caracteriza por un aumento primario de la concentración sérica de dióxido de carbono (CO2) en respuesta a una respiración inadecuada y puede ir acompañada de un aumento del bicarbonato sérico y una disminución del pH sérico.
Se asocia comúnmente con hipoxemia e hipoventilación.
pH: ↓
PCO2: ↑
HCO3: ↑ (compensación)
Mecanismo: Hipoventilación alveolar → retención de CO2
Tipos
Acidosis respiratoria aguda
Ocurre con insuficiencia respiratoria aguda tipo II (hipoxemia con hipercapnia)
Caracterizado por un rápido aumento de la presión arterial parcial de dióxido de carbono (paCO2) con un aumento mínimo del bicarbonato plasmático y una gran disminución del pH
Causas:
♦ Condiciones de las vías respiratorias
– Exacerbación aguda de la EPOC
Obstrucción de las vías respiratorias superiores (aspiración de cuerpo extraño, anafilaxia)
– Exacerbación del asma
♦ Afecciones parenquimatosas y vasculares
– Insuficiencia cardíaca con edema pulmonar
Neumonía
– Síndrome de dificultad respiratoria aguda (SDRA)
♦ Condiciones de la pared pleural o torácica
– Neumotórax, neumotórax a tensión
Hemotórax

♦ Embolia pulmonar masiva (EP)
♦ Depresión respiratoria central causada por
– Drogas – Opioides
– Barbitúricos
Benzodiazepinas (cuando se mezclan con otros supresores ventilatorios)
– Propofol
Intoxicación por organofosforados
– Enfermedad cerebral
ACV
– Lesión cerebral traumática
Encefalitis
♦ Enfermedad neuromuscular
– Síndrome de Guillain-Barré
Lesión de la médula espinal
– Botulismo
Crisis miasténica
Acidosis respiratoria crónica
Ocurre con trastornos que causan un aumento sostenido de la PaCO2
La naturaleza crónica permite que los riñones se adapten y reabsorban más bicarbonato para amortiguar el aumento de la carga ácida
Caracterizado por un mayor aumento del bicarbonato plasmático y una disminución menor del pH que la acidosis respiratoria aguda
Causas:
♦ Causas relacionadas con los pulmones
– Enfermedad pulmonar obstructiva crónica (EPOC)

Enfermedad pulmonar intersticial crónica (EPID)
♦ Causas no pulmonares
Daño hipotalámico
– Apnea central del sueño
Síndrome de obesidad-hipoventilación
– Síndrome de hipoventilación alveolar primaria
Hipotiroidismo
– Cifoescoliosis
Enfermedad neuromuscular
– Síndrome de Guillain-Barré
Miastenia Gravis
– Lesión de la médula espinal
Distrofia muscular
– Esclerosis múltiple (EM)
Esclerosis lateral amiotrófica (ELA)
– Poliomielitis
Tratamiento
Abordar la causa subyacente de la acidosis y la hipoventilación.
Administrar oxigenoterapia para tratar la hipoxemia relacionada, excepto en pacientes con acidosis respiratoria crónica, ya que puede disminuir el impulso respiratorio y provocar un empeoramiento de la hipercapnia.
Considere el soporte ventilatorio con ventilación con presión positiva no invasiva (NPPV) o intubación y ventilación mecánica si la acidosis respiratoria es grave o no responde al tratamiento médico.
Definición
El trastorno primario en la Alcalosis respiratoria es el CO2 bajo que será compensada por una caída del bicarbonato, tendrá hiperventilación.
Tipos
La alcalosis respiratoria se caracteriza por un aumento del pH sérico y una disminución primaria de la concentración sérica de dióxido de carbono (CO2) debido a la excreción excesiva de CO2.
Se asocia comúnmente con hipoxemia e hiperventilación.
La alteración ácido-base de la alcalosis respiratoria no suele poner en peligro la vida por sí sola.
pH: ↑
PCO2: ↓
HCO3: ↓ (compensación)
Mecanismo: ↑ Frecuencia respiratoria y/o volumen corriente → hiperventilación alveolar → lavado de CO2.
1. Alcalosis respiratoria aguda
Disminución rápida de la presión parcial arterial de dióxido de carbono (paco2)
Disminución leve pero rápida del bicarbonato sérico que se produce en cuestión de minutos.
Causas:
♦ Síndrome de hiperventilación
♦ Sobreventilación mecánica

♦ Enfermedad pulmonar
– Neumonía
Exacerbación del asma en adultos y adolescentes o en niños
– Edema pulmonar debido a insuficiencia cardíaca aguda
Aspiración de cuerpo extraño
– Embolia pulmonar (EP)
La alcalosis respiratoria es una manifestación temprana del síndrome de dificultad respiratoria aguda (SDRA)
♦ Medicamentos
Salicilatos (intoxicación por salicilato)
– Nicotina
Metilxantina (cafeína / teofilina)
– Catecolaminas (epinefrina / norepinefrina / dopamina)
♦ Trastornos del sistema nervioso central – Meningitis
Encefalitis
– ACV
Lesión cerebral traumática
– Lesiones que ocupan espacio
Trastorno de ansiedad generalizada
♦ Hipoxia tisular
Cualquier tipo de shock
– Choque hemorrágico
Shock cardiogénico
– Shock séptico (sepsis en adultos y en niños)
Shock hipovolémico
– Anemia severa
Hemoglobinopatías con alta afinidad hemoglobina-oxígeno
♦ Alteraciones metabólicas
Sepsis en adultos y en niños
– Fiebre
♦ Exposición a grandes altitudes (enfermedades agudas de la altura)
♦ Enfermedad cardíaca cianótica (enfermedad cardíaca congénita)
2. Alcalosis respiratoria crónica
Ocurre con trastornos que causan una disminución sostenida de la PaCO2
Los mecanismos de compensación renal conducen a una mayor disminución de los niveles de bicarbonato sérico, lo que hace que el pH se acerque más a los niveles normales.
Causas:
♦ Embarazo (primer y segundo trimestre) y terapia de reemplazo hormonal (TRH) debido a las progestinas
♦ Hipertiroidismo
♦ Enfermedad pulmonar intersticial
♦ Insuficiencia hepática aguda y cirrosis del hígado
♦ Embolia pulmonar (EP) en el embarazo
♦ Neumonía por aspiración con insuficiencia hepática
SNC
DROGAS Y TOXINAS
Son los trastornos de hiperventilación voluntaria y ansiedad las causas más frecuentes de alcalosis respiratoria
PULMONAR
Dolor
Síndrome de hiperventilación
Trastornos de ansiedad y pánico
Psicosis
Fiebre
Patología intracraneal (Ej. ACV, meningitis encefalitis, tumores, TEC)
Abstinencia de drogas
Sobredosis de salicilato, metilxantina, catecolaminas, nicotina
Progesterona y medroxiprogesterona
Doxapram
Shock tóxico
Hipoxemia
Neumotórax
Neumonía
Edema pulmonar
Embolia pulmonar
Aspiración
Enfermedad pulmonar intersticial
Altura
Derivaciones de derecha a izquierda
Embarazo
Hipertiroidismo
Anemia severa
Hiperventilación en ventilación mecánica

Acidosis metabólica en fase de recuperación
Enfermedad hepática crónica
Tabla 10. Causas generales de alcalosis respiratoria
Tratamiento
En hiperventilación voluntaria sigue siendo una indicación hacer respirar dentro de una bolsa de papel.
Considere la observación, especialmente si la alcalosis es leve y está relacionada con la ansiedad. Administrar oxigenoterapia si hay hipoxia asociada.
Manejar las condiciones subyacentes que conducen a la alcalosis respiratoria según sea necesario.
La AKI es una falla abrupta de la función renal en menos de 48h con oliguria y azoemia.
La lesión renal aguda (AKI) es una reducción rápida de la función renal (dentro de las 48 horas) medida por un aumento en la creatinina sérica, disminución en la producción de orina y / o necesidad de terapia de reemplazo renal (ESSALUD 2005)
Se caracteriza por una lesión directa del riñón o un deterioro agudo de la función o ambos.
Acute Kidney Injury Network (AKIN) y la KDIGO define la lesión renal aguda (AKI) como ≥ 1 de los siguientes en 48 horas
♦ Aumento absoluto de la creatinina sérica ≥ 0,3 mg / dl
♦ Aumento porcentual de la creatinina sérica ≥ 50% (1,5 veces desde el valor inicial)
♦ Reducción de la producción de orina con oliguria documentada <0,5 ml / kg / hora durante> 6 horas
Definiciones de gasto urinario
♦ Poliuria se define convencionalmente como un volumen de orina> 40-50 ml / kg / 24 horas en adultos, aunque la producción de orina variará según los niveles de hormona antidiurética (ADH) y la excreción de solutos.
♦ No oliguria definida como un volumen de orina de 500 a 3500 ml en 24 horas
♦ Oliguria definida como (ESSALUD 2001):
– Volumen de orina <0,5 ml / kg / hora durante> 6 horas
Volumen de orina <400 ml en 24 horas en un adulto
♦ Anuria definida como un volumen de orina <50 ml en 24 horas
CLASIFICACIÓN DE GRAVEDAD DE LA AKIN PARA AKI
Nivel 1
Aumento de creatinina sérica ≥ 0,3 mg / dl o de 1,5 a 2 veces por encima del valor inicial
Producción de orina <0,5 ml / kg / hora durante> 6 horas
Nivel 2
Aumento de la creatinina sérica de 2 a 3 veces por encima del valor inicial
Producción de orina <0,5 ml / kg / hora durante> 12 horas
Nivel 3
Aumento de creatinina sérica a> 3 veces por encima del valor inicial, o a ≥ 4 mg / dl con un aumento agudo de al menos 0,5 mg / dl
Producción de orina <0,3 ml / kg / hora durante 24 horas o anuria durante 12 horas
El estadio 1 es el de Pre-renal y aun no hay necrosis, es funcional y su recuperación puede ser completa y rápida.
GRADOS TIEMPO DIURESIS Cr
Estadio 1: PRE > 6 h < 0.5 ml/k/h x 6h X 1.5-1.9 veces
Estadio 2: AKI > 12 h < 0.5 ml/k/h x 12h X 2 – 3 veces
Estadio 3: FALLA > 24 h < 0.3 ml/k/h x 24h o Anuria x 12 h > 3 veces o ≥ 4mg/ dL
Incidencia informada > 5,000 casos por 1,000,000 por año para pacientes con lesión renal aguda (AKI) no dependiente de diálisis.
La lesión prerrenal prolongada evoluciona una lesión renal tipo NTA isquémica, ya que la disminución de la perfusión renal provoca necrosis tubular.
LESIÓN RENAL AGUDA PRERRENAL (+ 60% DE LOS CASOS)
Causas:
Hipovolemia: debido a hemorragia, vómitos, diarrea, sudoración, quemaduras, diuréticos, ingesta oral deficiente, deshidratación, hipercalcemia
Hipotensión: sepsis, shock cardiogénico, shock anafiláctico
Disminución del volumen circulante
Síndrome cardiorrenal: insuficiencia cardíaca congestiva
Síndrome hepatorrenal: cirrosis, la insuficiencia hepática
Síndrome compartimental abdominal
Síndrome nefrótico
Pancreatitis aguda
Estenosis de la arteria renal
Fármacos que afectan a la perfusión glomerular: ciclosporina, Tacrolimus, AINE, inhibidores de la ECA
Causas
Necrosis tubular aguda (+ 85% de las AKI intrínsecas)
♦ Isquémica: hipotensión prolongada, es la causa mas frecuente hospitalaria. (ESSALUD 2010, ESSALUD 2023)
La NTA isquémica es la más frecuente de todas y su causa más frecuente en el hospital es Sepsis. La NTA por contraste (Nefropatía por contraste) tiene un comportamiento pre renal y su prevención es con hidratación pre y pos.
♦ Exógena; Fármacos nefrotóxicos: agentes de contraste radiográfico, aminoglucósidos, cisplatino, metotrexato, etilenglicol, anfotericina B.
♦ Endógena: hemoglobina en la hemólisis intravascular, la mioglobina en la rabdomiólisis, el ácido úrico en el TLS, las cadenas ligeras de proteínas de Bence-Jones en el mieloma múltiple, Calcio en la hipercalcemia severa, Ácido Úrico que precipita en túbulos colectores en el síndrome de lisis tumoral (Eleva K, P y Ácido Úrico – disminuye le Ca)
Nefritis intersticial aguda (Hipersensibilidad tipo IV, fiebre, rash, artralgia, proteinuria y a veces nefrótico, piuria aséptica y eosinófilos en orina)
♦ Medicación: antibióticos, fenitoína, interferón, IBP, AINE, ciclosporina

♦ Infección
♦ Bacteriana: Legionella spp., Streptococcus spp.
♦ Hongos: Candida, Histoplasma
♦ Virales: virus de la hepatitis C, citomegalovirus, VIH
♦ Enfermedades infiltrativas: sarcoidosis, amiloidosis Enfermedades vasculares
♦ Síndrome urémico hemolítico (SHU)
♦ Púrpura trombocitopénica trombótica (PTT)
♦ Emergencia hipertensiva
♦ Vasculitis, crisis renal por esclerodermia
♦ Trombosis de las venas renales, ateroembolias renales, infarto renal Glomerulonefritis: glomerulonefritis rápidamente progresiva
Causas
Obstrucciones adquiridas
♦ Hiperplasia prostática benigna (HBP)
♦ Iatrogenia: lesiones asociadas a catéteres
♦ Tumores: vejiga, próstata, cervicales, metástasis
♦ Cálculos
Mientras el riñón contralateral permanezca intacto, los pacientes con obstrucción ureteral unilateral suelen mantener niveles normales de creatinina sérica. Ejemplos
♦ Hemorragias con la consiguiente formación de coágulos de sangre

♦ Vejiga neurógena: debido a esclerosis múltiple, lesiones de la médula espinal o neuropatía periférica
Malformaciones congénitas: válvulas uretrales posteriores
1. Prerrenal

Daño directo al riñón
- Tubular
- Glomerular
- Vascular
- Intersticial
Obstrucción del flujo urinario
Necrosis tubular aguda Glomerulonefritis
Síndrome urémico hemolítico Nefritis tubulointersticial
Hipotensión
Tumor
Disminución del suministro de sangre a los riñones (debido a hipovolemia, hipotensión o vasoconstricción renal) → falla de la autorregulación vascular renal para mantener la perfusión renal → disminución de la TFG → activación del sistema renina-angiotensina → aumento de la liberación de aldosterona → aumento de la reabsorción de Na +, H2O → aumento de la osmolaridad de la orina → secreción de hormona antidiurética → aumento de la reabsorción de H2O y urea
La creatinina todavía se secreta en los túbulos proximales, por lo que aumenta la relación BUN: creatinina en sangre
2. Intrínseca
Daño a un componente vascular o tubular de la nefrona → necrosis o apoptosis de las células tubulares → disminución de la capacidad de reabsorción de electrolitos, agua y/o urea (dependiendo de la ubicación de la lesión a lo largo del sistema tubular) → aumento Na + y H2O en la orina → disminución de la osmolaridad urinaria
3. Postrenal
Obstrucción bilateral del flujo de salida → aumento de la presión hidrostática retrógrada dentro de los túbulos renales → disminución de la TFG y compresión de la vasculatura renal → acidosis, sobrecarga de líquidos y aumento de BUN, Na + y K +.
Se puede mantener una TFG normal siempre que un riñón funcione normalmente.
Fase
Evento precursor (lesión renal)
Fase oligúrica o anúrica (fase de mantenimiento)
Rasgos característicos Duración
Pueden presentarse síntomas de la enfermedad subyacente que causa la AKI.
Deterioro progresivo de la función renal. Reducción de la producción de orina (oliguria), <50 ml / 24 h=anuria Mayor retención de urea y creatinina (azotemia)
Complicaciones: retención de líquidos (edema pulmonar), hiperkalemia, acidosis metabólica, uremia, letargo, asterixis
Horas a días
1-3 semanas
Fase poliúrica/ diurética
La filtración glomerular vuelve a la normalidad, lo que aumenta la producción de orina (poliuria), mientras que la reabsorción tubular permanece alterada.
Complicaciones: pérdida de electrolitos y agua (deshidratación, hiponatremia e hipopotasemia)
2 semanas
Fase de recuperación La función renal y la producción de orina se normalizan. Meses a años
La lesión renal aguda leve a moderada (AKI) puede no presentar ningún síntoma, mientras que los síntomas en casos graves pueden incluir confusión, malestar general, hinchazón, náuseas, aumento de peso, falta de apetito, dificultad para respirar y letargo.
Características clínicas (ESSALUD 2011)
Puede ser asintomático.
Oliguria o anuria
Signos de depleción de volumen (en AKI prerrenal causada por pérdida de volumen)
♦ Hipotensión y taquicardia ortostáticas o francas
♦ Turgencia cutánea reducida
Signos de sobrecarga de líquidos (por retención de Na + y H2O)
♦ Edema periférico y pulmonar
♦ Hipertensión
♦ Insuficiencia cardiaca

♦ Dificultad para respirar
Signos de uremia
♦ Anorexia, náuseas
♦ Encefalopatía, asterixis
♦ Pericarditis
♦ Disfunción plaquetaria
Signos de obstrucción renal (en AKI pos renal)
♦ Vejiga distendida
♦ Vaciado incompleto
♦ Dolor sobre la vejiga o los flancos.
Fatiga, confusión y letargo.
En casos graves: convulsiones o coma.
Las personas afectadas tienen un mayor riesgo de infección secundaria en todas las fases (motivo más común de muerte).
Comparar los niveles medidos de BUN y creatinina con los niveles iniciales, si se conocen, para descartar la presencia de enfermedad renal crónica.
Si no se conoce la creatinina basal y no hay evidencia de enfermedad renal crónica, suponga una tasa de filtración glomerular previamente normal.
Realice más análisis de sangre (como hemólisis o anticuerpos) según la sospecha clínica de la causa de la AKI.
♦ Creatinina y BUN
♦ Electrolitos: sodio, potasio, magnesio, calcio y fosfato
♦ Hemograma
♦ Gases en sangre
Diferenciar pre renal de renal en base al sodio, FeNa < 1% en pre renal lo que demuestra que aún no hay NTA, es decir mantener la capacidad de reabsorber el sodio
Análisis de orina: Sodio, urea, creatinina y osmolaridad
Microscopía de sedimento de orina
Fracciones de excreción: pueden ayudar a diferenciar AKI prerrenal de AKI intrínseca
♦ Excreción fraccionada de sodio (FENa)
♦ Excreción fraccionada de urea (FEUrea)

El parámetro hoy más preciso para diferenciar pre renal de renal es la relación BUN/Cr > 20.
Tabla 13. Diferenciación entre AKI pre renal y renal (ESSALUD 2001)
- Imágenes
♦ Ecografía: para evaluar hidronefrosis en pacientes con factores de riesgo de obstrucción del tracto urinario y tamaño renal.
♦ TC sin contraste: si la ecografía muestra hidronefrosis, pero no revela la causa de la obstrucción.
Si bien la ecografía es la prueba inicial de elección para evaluar la obstrucción del tracto urinario, la TC tiene una mayor sensibilidad para detectar obstrucciones y cálculos.
En orina la diferenciación en cilindros: hialinos para pre renal y granulosos en renales o intrínsecos.
Los estudios iniciales de orina deben incluir: Volumen Osmolalidad Creatinina y sodio (para calcular la excreción fraccionada) Prueba con tira reactiva, incluida la proteína urinaria Microscopía: Observación y comparación de Cilindros.
Considerar una biopsia de riñón cuando se sospeche afecciones como glomerulonefritis, vasculitis o nefritis intersticial y se hayan excluido las causas prerrenales y pos renales.
Considerar la hospitalización para pacientes que requieran una evaluación diagnóstica avanzada, con complicaciones, enfermedad crítica o en aquellos que no respondan al tratamiento inicial.
Monitoree y ajuste el equilibrio de líquidos (reto de fluidos) y electrolitos para abordar la depleción o sobrecarga de volumen y las anomalías electrolíticas.
Detenga la exposición a agentes nefrotóxicos si es posible, o considere ajustar la dosis de los medicamentos según corresponda.

Utilice procedimientos como la colocación de un tubo de nefrostomía o un catéter urinario en pacientes con obstrucción urinaria.
Identifica y trata cualquier causa infecciosa.
Soporte nutricional:
Considere la ingesta total de energía de 20-30 kcal / kg / día en pacientes con cualquier estadio de AKI (recomendación débil);
Considere evitar la restricción de proteínas como medio de prevenir o retrasar el inicio de la terapia de reemplazo renal (TRR)
Considerar la nutrición por vía enteral como opción preferida

En general la hidratación y estabilidad hemodinámica es el paso siempre inicial y necesario en todos los casos.
El uso de furosemida se debe limitar al manejo del edema pulmonar, no se debe indicar en los pre renales y alguna utilidad en glomerulonefritis. En los pos renales el tratamiento es la descompresión con catéteres vesicales o nefrostomicos.
No se recomiendan los diuréticos para el tratamiento de rutina de la AKI, reservar diuréticos para pacientes con sobrecarga de volumen.
Por lo general, los siguientes medicamentos no se recomiendan para el tratamiento de la AKI debido al aumento del riesgo de hipotensión y a la baja calidad de la evidencia sobre el beneficio:
♦ Dopamina en dosis bajas (1-3 mg / kg / minuto)
♦ Fenoldopam
♦ Péptido natriurético auricular (NT-proBNP).
Considere la posibilidad de consultar con un nefrólogo.
Terapia de reemplazo renal (TRR):
♦ Iniciar la TRR de forma urgente cuando se produzcan cambios potencialmente mortales en el equilibrio de líquidos, electrolitos y ácido-base
♦ Tenga en cuenta todo el escenario clínico, la presencia de factores que pueden modificarse con el TRR y las tendencias en las pruebas de laboratorio al decidir si iniciar el TRR en lugar de depender únicamente del nitrógeno ureico en sangre (BUN) y los umbrales de creatinina.
HIPERKALEMIA SEVERA
ACIDOSIS METABÓLICA
EDEMA AGUDO PULMONAR
PERICARDITIS URÉMICA
ENCEFALOPATÍA URÉMICA
HDA URÉMICA
NO RESPONDEN AL TRATAMIENTO MEDICO (REFRACTARIOS)

Tabla 14. Indicaciones de diálisis de urgencia
El seguimiento oportuno es importante para todos los pacientes con AKI y puede incluir la derivación a un nefrólogo o urólogo, si corresponde. La hiponatremia se maneja con restricción hídrica. (ESSALUD 2005)
Las complicaciones tempranas incluyen acidosis metabólica, sobrecarga de volumen, alteraciones electrolíticas (hiperkalemia en particular) y toxicidad por medicamentos. La IRA no tratada podría provocar uremia y las complicaciones tardías incluyen la enfermedad renal crónica.
Evalúe las complicaciones tan pronto como se detecte la AKI para permitir un tratamiento temprano.
El riesgo de complicaciones depende del estadio (o la gravedad) de la AKI.
El pronóstico después de AKI varía según la causa, las condiciones coexistentes y la disponibilidad de terapia de reemplazo renal. La mortalidad oscila entre el 8% y el 33% entre diversas poblaciones.
La ERC es un daño persistente más de 3 meses sea por TFG de menos de 60 o marcador de daño como microalbuminuria.
La causa más frecuente de ERC es la Nefropatía diabética (causa glomerular) seguido de la Nefropatía hipertensiva (causa vascular).
La enfermedad renal crónica se caracteriza por anomalías de la estructura o función del riñón que están presentes durante> 3 meses.
Se define como> 3 meses de una tasa de filtración glomerular (TFG) <60 ml / minuto / 1,73 m2 u otra evidencia de daño renal como albuminuria o estructura renal anormal detectada por imágenes.
♦ Albuminuria (Relación A/C> 30 mg / g) o hematuria
♦ Desequilibrios electrolíticos
♦ Retención de desechos nitrogenados
♦ Desequilibrios ácido-base
♦ Producción reducida de eritropoyetina, 1,25- (OH) 2 vitamina D3 y/o renina
Las causas más comunes incluyen diabetes, hipertensión y glomerulonefritis.
♦ Imágenes que muestran anomalías estructurales (p. Ej., Enfermedad renal poliquística)
Causas según el lugar de la lesión.
Glomerular
♦ Diabetes mellitus, incluida la diabetes tipo I y tipo II (38%)
♦ Enfermedad autoinmune
♦ Infección sistémica
♦ Medicamentos
♦ Neoplasia, como amiloidosis
Vascular
♦ Hipertensión (Nefropatía hipertensiva 26%)
♦ Aterosclerosis
♦ Isquemia
Tubulointersticial
♦ Enfermedades autoinmunes
♦ Nefritis intersticial aguda relacionada con la sarcoidosis
♦ Glomerulonefritis membranoproliferativa (MPGN)
♦ Glomeruloesclerosis focal y segmentaria
♦ Nefropatía membranosa
♦ Vasculitis
♦ Microangiopatía trombótica
♦ Estenosis de la arteria renal
♦ Nefritis tubulointersticial crónica
♦ Infecciones del tracto urinario / pielonefritis
♦ Infección sistémica
♦ Mieloma
♦ Inhibidores de la bomba de protones
♦ Hiperoxaluria primaria Enfermedad quística y hereditaria
♦ Poliquística enfermedad en los riñones (10%)
♦ Síndrome de Alport
♦ Enfermedad de Fabry
♦ Enfermedad renal tubulointersticial autosómica dominante Causas pos renales
♦ Obstrucción de larga duración, como, por ejemplo
♦ Nefrolitiasis
♦ Hiperplasia prostática benigna (HPB)
Prevalencia: Se estima que 37 millones de personas (15%) en los EE. UU. tienen ERC.
Incidencia: > 350 casos de ERT por millón de personas al año Factores de riesgo de ERC
♦ Diabetes
♦ Hipertensión
♦ Obesidad
♦ Edad avanzada (> 60 años)
♦ Uso de sustancias (fumar, alcohol, drogas recreativas)
♦ Lesión renal aguda
♦ Historia familiar de ERC
♦ afroamericano o ascendencia hispana
La fisiopatología depende de la afección subyacente, cualquiera de las cuales eventualmente conducirá a una pérdida progresiva de nefronas, daño estructural y deterioro de la función renal. Nefropatía diabética
♦ Hiperglucemia → glicación no enzimática de proteínas → diversos grados de daño a todos los tipos de células renales.
♦ Los cambios patológicos incluyen:
♦ Hipertrofia y proliferación de células mesangiales, engrosamiento de GBM y acumulación de proteína ECM → glomeruloesclerosis nodular eosinofílica
♦ Engrosamiento y hialinización difusa de arteriolas aferentes y eferentes/arterias interlobulillares
♦ Fibrosis intersticial, engrosamiento de TBM e hipertrofia tubular Nefropatía hipertensiva: debido a la vasoconstricción autorreguladora protectora de los vasos preglomerulares, los aumentos de la presión arterial sistémica normalmente no afectan a los microvasos renales.
♦ Aumento de la presión arterial sistémica por debajo del umbral protector autorregulador → nefroesclerosis benigna (esclerosis de arteriolas aferentes y arterias pequeñas) → ↓ perfusión → daño isquémico
♦ En caso de que la PA supere el umbral → lesión aguda → nefroesclerosis maligna (hemorragias subcapsulares petequiales, infarto visible con necrosis de células mesangiales y endoteliales, trombosis de capilares glomérulos, trombosis luminal de arteriolas y extravasación y fragmentación de glóbulos rojos) → fallo de los mecanismos autorreguladores → ↑ daño Glomerulonefritis (GN)
♦ GN no inflamatoria (GN de cambios mínimos, nefropatía membranosa, glomeruloesclerosis focal y segmentaria)
♦ GN inflamatoria (Nefritis lúpica, GN posestreptocócica, GN progresiva rápida, síndrome urémico hemolítico)
Los pacientes a menudo están asintomáticos hasta etapas posteriores debido a los excepcionales mecanismos compensatorios de los riñones.

Manifestaciones de retención de Na + / H2O
♦ Hipertensión e insuficiencia cardíaca.
♦ Pulmonar y periférico edema
Manifestaciones de uremia
♦ Definición: La uremia se define como la acumulación de sustancias tóxicas debido a la disminución de la excreción renal. Estas sustancias tóxicas son principalmente metabolitos de proteínas como urea, creatinina, microglobulina β2 y hormona paratiroidea.
Síntomas constitucionales
♦ Fatiga
♦ Debilidad
♦ Dolores de cabeza
Síntomas gastrointestinales
♦ Náuseas y vómitos
♦ Pérdida de apetito
♦ Aliento urémico: típico amoniaco - o la orina -como el olor del aliento
Manifestaciones dermatológicas

♦ Prurito
♦ Cambios en el color de la piel
♦ Escarcha urémica: la uremia conduce a altos niveles de urea secretada en el sudor, cuya evaporación puede resultar en pequeños depósitos de urea cristalizada de color amarillo-blanco en la piel.
Serositis
♦ Pericarditis urémica: una complicación de la enfermedad renal crónica que causa pericarditis fibrinosa
– Manifestaciones clínicas: dolor torácico agravado por la inhalación.
– Hallazgos del examen físico
– Fricción por fricción en la auscultación
– Los cambios ECG que normalmente se observan en la pericarditis no urémica (p. Ej., Elevación difusa del segmento ST) no suelen aparecer.
Pleuritis
Síntomas neurológicos
♦ Asterixis
♦ Signos de encefalopatía
♦ Convulsiones
Síntomas hematológicos
♦ Anemia (causada por ↑ destrucción de glóbulos rojos)
♦ Disfunción leucocitaria → ↑ riesgo de infección
♦ Somnolencia
♦ Coma
♦ Neuropatía periférica → parestesias
♦ ↑ Tendencia al sangrado causada por una adhesión y agregación plaquetarias anormales
La enfermedad renal crónica se clasifica según la clasificación CGA basada en las categorías de TFG y albuminuria.

Las categorías más altas se asocian con un peor pronóstico.
Hay dos categorías principales: causas sistémicas y enfermedad renal primaria.
Mayor diferenciación basada en la ubicación dentro del riñón (glomerular, tubulointersticial, vascular o quística y congénita)
ESTADIOS FG FG (mL/min/1.13m2)
DEFINICIÓN
G1 $90 Normal o alta
G2 60 a 89 Leve disminución
G3a 45 a 59 Leve a moderada ↓
G3b 30 a 44 Moderada a severa ↓
G4 15 a 29 Sveramente disminuida
G5 <15 Falla renal
Estadios Albuminuria AER (Indice excreción albumina) Clasificación ERC por Albuminuria
A1 <30 Normal o Leve
A2 30 a 300 Moderado incremento
A3 >300 Severo incremento
- Depuración de creatinina; Calculo de la TFG con fórmulas como la MDRD y la Ecuación de Cockcroft-Gault (140-Edad) x Peso/ 72x Cr sérica todo por 0.85 si es mujer.
Pruebas de laboratorio
♦ Análisis de sangre
♦ Hemograma completo: anemia normocrómica, normocítica
♦ Panel metabólico básico
♦ ↑ Creatinina y BUN (parámetro de control y seguimiento)
♦ Hiperkalemia
♦ Hiperfosfatemia e hipocalcemia.
♦ Perfil de coagulación
TP, TTP y recuento de plaquetas normales
– ↑ tiempo de sangrado
♦ Panel de lípidos: dislipidemia (↑ los triglicéridos son comunes)
♦ PH sanguíneo: acidosis metabólica
♦ Hormonas: ↑ PTH
♦ Vitaminas: ↓ calcitriol
♦ Parámetros de la función renal
♦ ↓ eGFR
♦ ↑ Cistatina C sérica
♦ Serología: puede ser necesario para identificar una afección subyacente (p. Ej., ↑ niveles de complemento, ↑ ANA)
♦ Análisis de orina
– Tira reactiva de orina
– Proteinuria
– Hematuria
En la enfermedad renal crónica, es fundamental la vigilancia estrecha de los niveles séricos de potasio, calcio y fosfato.
– Microscopía de orina: sedimento de orina anormal, p. Ej., Presencia de cilindros cerosos
♦ Ecografía Doppler
– La ecografía Doppler es la técnica de imagen de primera línea para la evaluación de la estructura renal.
– Hallazgos patológicos
↓ Longitud y ↓ espesor cortical de los riñones
– Quistes
Calcificaciones
– ↓ Perfusión y ↓ vascularización

♦ Biopsia renal: indicada cuando el diagnóstico por otros medios no es concluyente con respecto a la patología subyacente.
La anemia de la ERC es una anemia hipoproliferativa, normocítica y normocrómica asociada con una alta mortalidad, morbilidad y reducción de la calidad de vida relacionada con la salud.
La ERC produce una disminución de la síntesis de eritropoyetina renal (principalmente producida por las células intersticiales peritubulares de los riñones), lo que conduce a la apoptosis de las células progenitoras eritroides, lo que a su vez conduce a una reducción de la producción de reticulocitos y glóbulos rojos y un empeoramiento de la anemia. Además, puede haber una vida media más corta de los eritrocitos.
Los pacientes con ERC también pueden tener una deficiencia de hierro absoluta o funcional, y la anemia también puede ser el resultado de afecciones inflamatorias agudas y crónicas concomitantes.
La prevalencia de anemia aumenta con la gravedad de la ERC con una prevalencia de> 50% en pacientes con ERC en estadio 4 o 5.
La osteodistrofia renal – Enfermedad Ósea Renal (EOR)
Es una alteración de la morfología ósea en pacientes con ERC y puede incluir osteítis fibrosa, osteodistrofia renal mixta, osteomalacia y hueso adinámico, hipocalcemia por menos síntesis de calcitriol, incremento de la secreción de PTH, hay hiperfosfatemia y puede ser generada ademas por acidosis metabólica no controlada.

El hiperparatiroidismo relacionado con la enfermedad renal puede incluir:
♦ Hiperparatiroidismo secundario: se informa que hasta el 90% de los pacientes con ERC no tratados desarrollan hiperparatiroidismo secundario en el momento en que se inicia la diálisis.
♦ Hiperparatiroidismo terciario: ocurre con mayor frecuencia después de un trasplante renal y en pacientes en diálisis con metabolismo óseo y mineral mal controlado.
Hipertensión y cambios en el estado del volumen.
La hipertensión es la comorbilidad más común que afecta a los pacientes con ERC.
Los IECAS y ARA2 son de elección en ERC, pero en estadio G4 de sebe utilizar con cuidado por riesgo de hiperkalemia y debe reemplazarse por Bloqueadores de canales de calcio en G5.
La ateroesclerosis se acelera en la ERC y es la principal causa de muerte sus complicaciones coronarias y cerebrovasculares.
La hipertensión puede estar presente en las primeras etapas de la ERC y la prevalencia de la hipertensión aumenta a medida que disminuye la función renal.
Por lo general, es el resultado de la activación neuro humoral (incluido el sistema renina angiotensina aldosterona), hipervolemia o corticosteroides o inhibidores de la calcineurina utilizados para tratar la enfermedad renal subyacente.
La hipervolemia es una mayor acumulación de líquido resultante de un trastorno en el manejo del sodio y el agua.
Puede volverse evidente en cualquier etapa de la ERC y manifestarse como hipertensión arterial, edema y / o dificultad para respirar.
El riesgo de hipervolemia aumenta con la disminución de la tasa de filtración glomerular y con la ingesta de sodio.
Anomalías ácido-base y electrolíticas
La gravedad y la prevalencia de la acidosis metabólica en pacientes con ERC aumentan progresivamente con la disminución de la tasa de filtración glomerular debajo de 25 mL/min (TFG).
Tanto la hiperpotasemia como la hipopotasemia se asocian con malos resultados clínicos en pacientes con ERC.
La hiponatremia, la hipernatremia y la sobrecarga de volumen aumentan el riesgo de mortalidad y malos resultados en pacientes ambulatorios y hospitalizados con ERC.
Enfermedad cardiovascular (ECV)
Considerar que todos los pacientes con ERC tienen un mayor riesgo de enfermedad cardiovascular.
Las complicaciones cardiovasculares pueden incluir:
♦ Aterosclerosis (en las primeras etapas de la ERC)
♦ Degeneración de la pared vascular por factores inflamatorios y calcificación de la media (etapas posteriores de la ERC)
♦ Hipertrofia ventricular izquierda, dilatación y disfunción sistólica y diastólica
♦ Fibrilación auricular
♦ Síndrome cardiorrenal
♦ Miopatía urémica
Complicaciones Neurológicas
Pueden incluir depresión, encefalopatía y polineuropatía urémicas.
Prurito
♦ El prurito asociado a la enfermedad renal crónica es un prurito que está directamente relacionado con la enfermedad renal, sin otra afección comórbida (como una afección comórbida del hígado o de la piel que incluya picazón).
♦ Los síntomas pueden variar con el tiempo desde apenas perceptible hasta picazón que causa inquietud constante y puede ocurrir de manera intermitente o persistente.
La dieta fundamental es de restricción proteica, bajo en fosfatos y bajo de potasio en ERC avanzada.
Fármacos de uso seguro son los que no tiene eliminación renal como: Ceftriaxona, macrólidos, tetraciclinas, moxifloxacino y HR.
La Epoetina es el tratamiento de reemplazo ideal en la anemia de ERC cuando la Hb es menor de 10, teniendo un adecuado reemplazo de hierro.
Medidas generales

Dieta
Ingesta de líquidos: controle la ingesta adecuada de líquidos
Consumo de proteínas y energía
Dieta mediterránea, ↑ ingesta de frutas y verduras
Restricción de proteínas de 0,55 a 0,6 g / kg / día
Electrolitos
Restricción de sodio
Ajuste de la ingesta de potasio para reducir el riesgo de hiperkalemia
Restricción de fósforo
Micronutrientes: suplementación con vitamina D con colecalciferol/ ergocalciferol
Evitar sustancias nefrotóxicas
AINE
Antifúngicos (p. Ej., Anfotericina B)
Antibióticos
Aminoglucósidos
Vancomicina
Cefalosporinas
Colistina
Sulfonamidas
Estreptomicina
Antivirales
Aciclovir
Foscarnet
Cidofovir
Antimetabolitos
Metotrexato
Cladribina
Agentes quimioterapéuticos a base de platino (p. Ej., Cisplatino, carboplatino)
Inmunosupresores (p. Ej., Ciclosporina)
Anestésicos inhalatorios
El objetivo de la terapia con hierro es tratar la deficiencia de hierro y prevenir la deficiencia de hierro en pacientes que reciben agentes estimulantes de la eritropoyetina (AEE) y minimizar la dosis de AEE o evitar su uso por completo.
En pacientes que no están en diálisis, considere iniciar Eritropoyetina si el nivel de Hb es <10 g / dL: Epoetina alfa
La dosis inicial para adultos con ERC es de 50-100 unidades / kg una vez a la semana cuando se administra por vía subcutánea en pacientes que no están en hemodiálisis o 3 veces a la semana cuando se administra por vía intravenosa en pacientes en hemodiálisis.
Objetivo en adulto: considere el objetivo de Hb de 10-12 g / dL.
Vacunas recomendadas: influenza, neumococo y varicela zoster MMR y varicela para personas que fueron vacunadas cuando eran bebés o que actualmente no tienen inmunidad
Presión arterial
♦ Bien controlada es esencial para prevenir la progresión de la ERC y las complicaciones derivadas de la enfermedad cardiovascular (ECV).
♦ Objetivo: <130/80 mmHg

♦ Tratamiento de 1° línea: inhibidores del SRAA: IECA / ARA2
Nefroprotector
– Reducir la proteinuria
Puede causar hiperkalemia
♦ Tratamiento de segunda línea
Diuréticos
– Bloqueadores de los canales de calcio
betabloqueantes
α-bloqueadores
Dislipidemia
♦ Las personas con ERC a menudo tienen dislipidemia (p. Ej., ↑ LDL, ↓ HDL) debido a alteraciones en el metabolismo de las lipoproteínas.
♦ Sustancias preferidas: Estatinas
EOR: Calcitriol y Calcio suplemento de 2 a 6 gr.
Terapia de reemplazo renal: Diálisis
♦ Indicaciones
– Sobrecarga de volumen/hipertensión
Acidosis metabólica – Hiperkalemia
Pericarditis urémica
– Otros síntomas urémicos (p. Ej., Signos de encefalopatía)
♦ No QUIRÚRGICO
♦ Diálisis (hemodiálisis o diálisis peritoneal)
♦ Hemofiltración
♦ Hemodiafiltración
♦ QUIRÚRGICO: trasplante de riñón
♦ Trasplante es el tratamiento ideal, en el caso de diabéticos el combinado: riñón y páncreas.

La diálisis es la terapia de reemplazo más utilizada sea hemodiálisis o diálisis peritoneal crónica que libera la dieta y es mas fisiológico pero el tratamiento ideal es el trasplante.
Enfermedad renal crónica-trastorno mineral y óseo Hiperparatiroidismo secundario Anemia de enfermedad renal crónica Enfermedad renal en etapa terminal Retraso del crecimiento y retraso del desarrollo en los niños Complicaciones de la ERC asociada a enfermedades cardiovasculares
♦ Mayor riesgo de enfermedad de las arterias coronarias
♦ Mayor riesgo de accidente cerebrovascular Complicaciones de la TRR: Hemodiálisis:
♦ Síndrome de desregulación en diálisis: tardío en su presentación es un cuadro de hipertensión endocraneana por desregulación osmótica producto de la diálisis, genera náuseas, vómitos, confusión, se corrige con ajuste de filtros.
♦ Hipotensión en Hd: Hipotensión sostenida durante la diálisis los 3 primeros meses de iniciado el tratamiento.
♦ Infección en Diálisis Peritoneal: Peritonitis secundaria es el riesgo mayor de la manipulación diaria y suele aislarse: Staphylococcus epidermidis, aureus y BGN..
El síndrome nefrótico es una presentación clínica de enfermedad renal caracterizada por proteinuria significativa, hipoalbuminemia, edema periférico e hiperlipidemia; otras complicaciones incluyen estados de hipercoagulabilidad e inmunodepresión
La mayoría de los casos (80% -90%) son causados por enfermedad glomerular primaria (idiopática), el resto son secundarios a un trastorno sistémico.
La causa más común de síndrome nefrótico es la nefropatía membranosa entre los adultos blancos y la glomeruloesclerosis focal y segmentaria (GEFS) entre los adultos de ascendencia africana
♦ Proteinuria en rango nefrótico: proteinuria > 3,5 g/24 horas
♦ Hipoalbuminemia < 3gr/dL
♦ Edema ascendente
♦ Hiperliproteinemia
Síndrome nefrótico frecuentemente acompañado de complicaciones resultantes de la pérdida de proteínas de bajo peso molecular en la orina y sobreproducción de proteínas en el hígado: trombofilia secundaria, infecciones y dislipidemia.
La nefropatía diabética es la enfermedad multisistémica más común que conduce al síndrome nefrótico.
Proteinuria asintomática: niveles variables de proteinuria en el rango de 0,3 a 1,5 g por 24 horas (o equivalente).
CLASIFICACIÓN DE LA PROTEINURIA ENTORNO CLÍNICO
El síndrome nefrótico es una triada clínica que incluye Proteinuria pesada (> 3,5 g/24 horas), hipoalbuminemia menor de 3 gr/dL y edema ascendente e incluso anasarca.
NIVEL DE PROTEINURIA EN ADULTOS
Proteinuria transitoria Fiebre, ejercicio pesado, infusión vasopresora, perfusión de albúmina <1 g/día
Proteinuria persistente –proteinuria de desbordamiento
Proteinuria persistente – proteinuria glomerular
Proteinuria persistente – proteinuria tubulointersticial
Proteinuria postrenal
Mieloma (cadenas ligeras monoclonales), hemólisis (hemoglobinuria), rabdomiólisis (mioglobinuria)
Enfermedades glomerulares primarias, enfermedades glomerulares secundarias, nefropatía diabética, nefroesclerosis hipertensiva
Variable, podría ser rango nefrótico
Rango variable, a menudo nefrótico
Intoxicaciones de metales pesados, inflamación intersticial autoinmune o alérgica, lesión intersticial inducida por medicamentos <3 g/día
Infecciones del tracto urinario, nefrolitiasis, tumor genitourinario <1 g/día
La causa más frecuente de síndrome nefrótico son las glomerulopatías primarias en el adulto membranosa y en niños Cambios mínimos. La causa secundaria de síndrome nefrótico es la diabetes mellitus donde predomina la proteinuria, pero no de rango nefrótico.
Daño a Podocitos
El síndrome nefrótico puede ser causado por trastornos glomerulares primarios (80 a 90% de los casos) y/o enfermedades sistémicas y exposiciones tóxicas (10 a 20% de los casos).

Formas primarias (idiopáticas): los siguientes tipos de síndrome nefrótico se asocian comúnmente con otras afecciones.
♦ Enfermedad de cambios mínimos
♦ Glomeruloesclerosis focal y segmentaria
♦ Nefropatía membranosa
♦ Glomerulonefritis membranoproliferativa (puede manifestarse como síndrome nefrótico o nefrítico)
Formas secundarias (10 – 20%)
♦ Nefropatía diabética
♦ Nefropatía amiloide: puede asociarse con mieloma múltiple (amiloidosis de cadenas ligeras) o enfermedad inflamatoria crónica como artritis reumatoide (amiloidosis AA)
♦ Nefritis lúpica (puede manifestarse como síndrome nefrótico o nefrítico).
Daño de la barrera de filtración glomerular
Enfermedad de cambios mínimos: daño de los podocitos mediado por citocinas
Glomeruloesclerosis focal y segmentaria: esclerosis de glomérulos → daño y pérdida de podocitos
La GEFS clásicamente no está asociada con el depósito de complejos inmunes.
Nefropatía membranosa: los anticuerpos anti- receptores de fosfolipasa A2 (anticuerpos anti-PLA2R) se unen a PLA2R (un autoantígeno en los podocitos glomerulares) y, por lo tanto, forman complejos inmunes que activan el sistema del complemento, lo que lleva a la lesión de los podocitos.
Glomerulonefritis membranoproliferativa: la fisiopatología se detalla en Sd. Nefrítico Nefropatia diabética: Nefropatía amiloide
♦ Depósito de amiloide en varios órganos (el riñón es el órgano más comúnmente involucrado)
♦ Depósito de amiloide en glomérulos → expansión mesangial → esclerosis nodular Nefritis lúpica
Secuelas de daño del filtrado glomerular
♦ Daño estructural de la barrera de filtración glomerular → pérdida renal masiva de proteína (Hiperproteinemia) → síntesis de proteína hepática aumentada reactivamente
♦ Pérdida de carga negativa de la membrana basal glomerular → pérdida de selectividad de la barrera (especialmente para albúmina cargada negativamente)
♦ Daño y fusión de los podocitos → proteinuria no selectiva (excepto en la enfermedad de cambios mínimos, que se manifiesta con proteinuria glomerular selectiva)
♦ Si la pérdida de proteínas excede la síntesis hepática (generalmente con una pérdida de proteínas > 3,5 g/24 horas) → hipoproteinemia / hipoalbuminemia, inicialmente con TFG y creatinina normales
♦ Albúmina sérica → ↓ presión osmótica coloide → edema (especialmente si los niveles de albúmina son <2,5 g / dl)
♦ Pérdida de antitrombina III, proteína C y proteína S, aumento de la síntesis de fibrinógeno y pérdida de líquido hacia el espacio extravascular → hipercoagulabilidad
♦ Pérdida de proteínas transportadoras:
♦ Pérdida de proteína transportadora de tiroglobulina → deficiencia de tiroxina
♦ Pérdida de proteína vinculante a vitamina D→ deficiencia de vitamina D
Pérdida de proteínas plasmáticas → ↓ unión a proteínas plasmáticas → aumento de la concentración plasmática libre del fármaco, pero la toxicidad del fármaco no suele aumentar ↑ Niveles plasmáticos de colesterol, LDL, triglicéridos y lipoproteínas (principalmente LPA) para compensar la pérdida de albúmina → Lipiduria (cilindros grasos)
Pérdida de inmunoglobulinas → aumento del riesgo de infección, especialmente por S. pneumoniae (edema pulmonar también aumenta el riesgo de infección por S. pneumoniae)
Retención de sodio → posible hipertensión

Podocitos
Menbrana basal glomerular


Capilar
Mesangial ángulo
Mesangial matriz
Espacio urinario
Pedicelos Capilar endotelio
Microfilamentos Mesangio
Epiteliar celular
La confirmación del diagnóstico requiere todo lo siguiente:

♦ Proteinuria> 3,5 g / orina de 24 horas o cociente proteína: creatinina en orina de 24 horas> 3.000-3.500 mg / g (300-350 mg / mmol) y en niños es 40 mg/m2/h o mayor a 50 mg/K/día.
♦ Edema periférico en el examen físico
♦ Albúmina sérica <2,5-3 g / dl (25 g / l) y en niños es menor de 2.5 g/dL.
A menudo hay una hiperlipidemia significativa.
Considerar otros análisis de sangre y estudios de imágenes para evaluar otros trastornos subyacentes.
Considere una biopsia renal guiada por una consulta de nefrología. Manifestaciones clásicas
Edema
♦ Por lo general, comienza con edema periorbitario.
♦ Edema periférico (picaduras)
♦ Derrame pleural
Hipoalbuminemia
Hiperlipidemia
Otras características clínicas:
♦ Derrame pericárdico
♦ Ascitis
♦ En casos graves, anasarca
Estado de hipercoagulabilidad con mayor riesgo de trombosis y eventos embólicos (Embolia pulmonar, trombosis de la vena renal)
Mayor susceptibilidad a las infecciones.
Hipertensión en algunos casos.
Posiblemente orina espumosa
Síntomas de hipocalcemia (Tetania, parestesia, espasmos musculares)
Síntomas de la enfermedad subyacente (Erupción malar en la nefritis lúpica)
Pruebas necesarias
Objetivos de la prueba
♦ Confirmar proteinuria en rango nefrótico
♦ Evaluar las complicaciones
♦ Identificar la causa subyacente
♦ Determinar potencialmente la patología renal con biopsia renal Análisis de sangre de rutina
♦ La albúmina sérica y la proteína total deben ser bajas.
♦ El nitrógeno ureico en sangre rara vez puede estar elevado
♦ La creatinina sérica rara vez puede estar elevada.
♦ Pruebas de función hepática para detectar una enfermedad hepática asociada
♦ Pantalla de coagulación (INR, tiempo de protrombina, tiempo de tromboplastina parcial activada)
♦ Panel de lípidos: el colesterol de lipoproteínas de baja densidad y los triglicéridos pueden estar elevados.
♦ Hemograma completo
♦ Pruebas de trastornos óseos y minerales como calcio (calcio sérico corregido si la albúmina es baja), fósforo, hormona paratiroidea y fosfatasa alcalina
Otros análisis de sangre para evaluar las causas del síndrome nefrótico pueden incluir:
Proteína C-reactiva
Velocidad de sedimentación globular
Anticuerpos Anti-receptor de fosfolipasa A2 (APLA2-R) para evaluar la nefropatía membranosa primaria
Inmunoglobulinas totales y electroforesis de proteínas séricas con inmunofijación (si se sospecha
amiloidosis o mieloma múltiple)
Serología del virus de la hepatitis B (VHB) y de la hepatitis C
Crioglobulinas
Prueba de VIH
Prueba de hba1c, glucosa en ayunas o tolerancia a la glucosa para excluir diabetes
Perfil autoinmune
♦ Anticuerpo antinuclear
♦ Anticuerpo anti-ADN bicatenario
♦ Complementar los niveles de C3 y C4
– Puede ser normal en la nefropatía por inmunoglobulina (IgA)
– Puede estar disminuida en la nefropatía por lupus eritematoso sistémico (LES) o glomerulonefritis membranoproliferativa (MPGN)
Reagina plasmática rápida para evaluar la sífilis
Estudios de orina
Tira reactiva de orina
♦ Evaluar la proteinuria
♦ Evaluar la hematuria (sugestiva de glomerulonefritis)
Orina a mitad de chorro para descartar infección: microscopía, cultivo y sensibilidad
Muestra de orina al azar (primera micción matutina)
♦ Evaluar la proporción de proteína puntual a creatinina o la proporción de albúmina a creatinina
♦ Los errores son menos probables, los resultados son más rápidos y tan precisos como las recolecciones de orina de 24 horas
♦ > 3,000-3,500 mg /g (300-350 mg / mmol) indica proteinuria en rango nefrótico
La excreción de proteínas en orina de 24 horas de 3-3,5 g también indica proteinuria en rango nefrótico
Electroforesis de proteínas en orina (si se sospecha amiloidosis o mieloma múltiple).
Estudios de imagen

Las pruebas de imagen pueden ser útiles, especialmente si la función renal es anormal
La ecografía renal es necesaria para evaluar tamaño y obstrucción.
Toda sospecha de trombosis requiere estudio de imágenes, siendo el Eco Doppler el más versátil e inicial.
♦ La radiografía de tórax puede mostrar edema pulmonar o derrame pleural.
♦ Ecografía abdominal o renal utilizada para
– Evaluar el tamaño y la morfología renal – Identificar obstrucción en el caso o insuficiencia renal
♦ Pruebas de imagen para considerar si se sospecha tromboembolismo venoso (TVP) y / o TEP
– Ecografía Doppler de las venas de las piernas o las venas renales – Biografía de la vena cava inferior
Tomografía computarizada (TC) y resonancia magnética del abdomen si se sospecha trombosis de la vena renal
Ventilación y gammagrafía pulmonar cuantitativa, angiografía pulmonar por TC
Considerar la biopsia renal
♦ Generalmente indicado cuando la causa del síndrome nefrótico no es inmediatamente obvia; por ejemplo, la biopsia renal puede no ser necesaria si el paciente tiene diabetes no controlada (presencia de riñones agrandados, sedimento urinario blando sin cilindros celulares u otra evidencia de enfermedad microvascular) o amiloidosis sistémica confirmada por histología
♦ Puede ayudar a identificar la enfermedad glomerular primaria o diagnosticar afecciones como la amiloidosis o el lupus eritematoso sistémico
♦ Se debe consultar al nefrólogo con respecto a la necesidad de una biopsia.
El tratamiento incluye el manejo de las manifestaciones clínicas y la patología renal subyacente del síndrome nefrótico.
Proteinuria
Reducción de la proteinuria
♦ Refleja el tratamiento de la enfermedad primaria y la disminución de la hipertensión glomerular y el daño de los podocitos, que se considera un factor importante en la cicatrización glomerular
♦ A <500 mg / día puede prevenir la pérdida de la función renal; la enfermedad de carga mínima y el síndrome nefrótico sensible a los esteroides no presentarán proteinuria con remisión completa.
♦ A un rango no nefrótico a menudo conduce a la normalización de los niveles de proteínas séricas (especialmente albúmina); la normalización de los niveles de proteína sérica puede ayudar a aliviar los síntomas del paciente y las complicaciones metabólicas y mejorar la calidad de vida.
♦ IECA o ara2 recomendado para controlar la hipertensión y / o reducir la proteinuria para la mayoría de las causas de síndrome nefrótico en adultos (con la excepción de pacientes normotensos con episodio inicial de síndrome nefrótico debido a enfermedad de cambios mínimos)
El objetivo es disminuir la proteinuria a < 500 mg/día utilizando IECA o ARA2
El manejo inicial del edema es con Furosemida a dosis altas incluso parenterales y la no respuesta indicaría Ultrafiltración y la diuresis intensificada con albumina.
♦ Los IECA pueden reducir el riesgo de enfermedad renal en etapa terminal en pacientes con enfermedad renal no diabética y proteinuria ≥ 500 mg / día
♦ Los IECA y ARA2 pueden reducir la proteinuria, y la combinación puede reducir aún más la proteinuria en pacientes con proteinuria crónica.
♦ Los medicamentos adicionales que pueden reducir aún más la proteinuria en pacientes que toman IECA o ARA2 incluyen espironolactona e hidroclorotiazida

♦ Se sugiere proteína dietética adecuada (0.8-1.0 g / kg al día) con una ingesta alta de carbohidrato
Manejo del Edema
Limitar el sodio en la dieta a ≤ 1,5-2 g / día (60-80 mmol / día) y restringir la ingesta de líquidos a 1,5 l / día
Uso de diuréticos
♦ Diuréticos de asa oral más utilizados
Dosis sugerida: furosemida 20-480 mg por vía oral en 2-3 dosis divididas, torasemida 5-40 mg una vez al día o en dosis divididas, o bumetanida 0.5-5 mg en 2-3 dosis divididas – Si la respuesta a la dosis inicial es inadecuada, puede ser necesario duplicar la dosis cada 1-3 días (límite superior aproximado de furosemida; 240 mg / dosis o 600 mg / día, pero no hay evidencia de estos valores)
♦ En casos refractarios, se pueden considerar diuréticos intravenosos o la adición de diuréticos de tipo tiazida, diuréticos ahorradores de potasio o metolazona
Ultrafiltración mecánica - ocasionalmente si edema resistente
La diuresis intensificada con albúmina puede ser útil en el edema refractario con albúmina sérica <2 g / dl en pacientes que no logran restringir la ingesta de sodio y el tratamiento con diuréticos.
Hipercoagulabilidad
Anticoagulación profiláctica: se pueden administrar dosis bajas de anticoagulación (por ejemplo, 5000 unidades de heparina por vía subcutánea dos veces al día) a pacientes con alto riesgo de evento tromboembólico, a menos que esté contraindicado.
Anticoagulación terapéutica
♦ Se debe administrar anticoagulación de dosis completa (heparina de bajo peso molecular o warfarina) si el paciente presenta trombosis arterial o venosa o embolia pulmonar.
♦ La anticoagulación de dosis completa está indicada si la albúmina sérica es < 2-2,5 g / dl (20-25 g / l) con ≥ 1 de los siguientes
– Proteinuria> 10 g / día
Debe anticoagular a nefróticos con hipoalbuminemia severa < 2.5 y la recomendación es warfarina.
– Índice de masa corporal (IMC)> 35 kg / m2
Antecedentes familiares de tromboembolismo con riesgo genético conocido
– Insuficiencia cardíaca congestiva de clase III o IV NYHA
– Cirugía abdominal u ortopédica reciente
– Inmovilización prolongada
♦ Los pacientes con síndrome nefrótico pueden requerir una dosis más alta de lo habitual porque la actividad de la heparina depende de la antitrombina que puede perderse en la orina
♦ La anticoagulación a largo plazo de elección es la warfarina (objetivo de INR 2-3) con una monitorización cuidadosa
Hiperlipidemia: tratamiento no bien estudiado en pacientes con síndrome nefrótico, pero generalmente se administran estatinas
Infección: no hay evidencia para recomendar antibióticos para prevenir la infección en pacientes con síndrome nefrótico, las infecciones son más serias en niños por la ascitis propiciando con frecuencia Peritonitis bacteriana espontanea siendo de elección las cefalosporinas de tercera como cefotaxima o ceftriaxona, mientras en adultos la celulitis prevalece.
Complicaciones trombóticas
Tromboembolia venosa
Las complicaciones trombóticas pueden ser graves y trombosar las venas renales.
Tromboembolismo arterial
Trombosis de la vena renal: formación de trombos en las venas renales o sus ramas
♦ Causa: estado de hipercoagulabilidad
♦ Manifestaciones: dolor en el flanco, hematuria, ↑ LDH, anuria / insuficiencia renal en trombosis bilateral
♦ Diagnósticos
♦ Angiografía por TC o venografía por RM (modalidad preferida en pacientes con insuficiencia o lesión renal)
♦ Ecografía Doppler si no se dispone de otra modalidad de diagnóstico
♦ Tratamiento
♦ Anticoagulación

♦ Trombólisis o trombectomía en pacientes seleccionados
♦ Complicaciones: rotura de la cápsula renal, embolia pulmonar, lesión renal Complicaciones ateroscleróticas
♦ El metabolismo de lípidos anormal en combinación con un estado de hipercoagulabilidad conduce a un mayor riesgo de complicaciones ateroscleróticas
♦ Manifestación: infarto de miocardio, accidente cerebrovascular
Enfermedad renal crónica: la GEFS y la nefropatía membranosa en particular pueden progresar a enfermedad renal crónica y Enfermedad renal etapa terminal.
La enfermedad de cambios mínimos es una causa común de síndrome nefrótico caracterizado por glomérulos normales en microscopía óptica y pérdida difusa de procesos epiteliales del pie en microscopía electrónica
La mayoría de los casos ocurren en niños, aunque la afección también puede afectar a los adultos.
Se desconoce la causa, pero los posibles factores de riesgo precipitantes incluyen el uso de medicamentos antiinflamatorios no esteroideos (AINE), infecciones de las vías respiratorias superiores, reacción alérgica a las picaduras de abejas y vacunas recientes.
La mayoría de los niños con enfermedad de cambios mínimos ingresan a la vida adulta sin lesiones renales o anomalías urinarias.
En niños:
♦ La enfermedad de cambios mínimos es la presunta causa de síndrome nefrótico en niños de 1 a 12 años, siempre que no haya sospechas de otras causas de síndrome nefrótico como hematuria, hipertensión persistente o insuficiencia renal.
CM se sospecha en todo nefrótico de niños de 1 a 12 años y no requiere biopsia.
El tratamiento de la Nefropatia por CM responde bien a corticoides.
Tratamiento
El tratamiento inicial para los primeros episodios tanto en adultos como en niños son los corticosteroides.
En niños, use prednisona o prednisolona 2 mg / kg / día o 60 mg / m2 / día (máximo 60 mg / día) durante 4-6 semanas seguido de una disminución de la dosis.
En adultos, se sugiere prednisona o prednisolona a una dosis de 1 mg / kg / día (máximo 80 mg / día) o 2 mg / kg (máximo 120 mg) cada dos días como dosis inicial (recomendación débil).

La nefropatía membranosa es una glomerulonefritis con hallazgos patológicos de engrosamiento de la membrana basal glomerular por depósito de inmunoglobulina G (IgG) y componentes del complemento con poca o ninguna proliferación o infiltración celular.

Epidemiología: Causa más común de síndrome nefrótico en adultos de ascendencia europea, del Medio Oriente o del norte de África
Etiología:
♦ Primario: anticuerpos anti-PLA2R
♦ Secundario:
Infecciones (VHB, VHC, paludismo, sífilis)
– Enfermedades autoinmunes (p. Ej., LES)
Tumores (p. Ej., Cáncer de pulmón, cáncer de próstata)
Medicamentos (p. Ej., AINE, penicilamina, oro)
♦ Hallazgos:
ML:
– engrosamiento difuso glomerular, capilar y membrana basal

Depósitos subepiteliales granulares de IgG y C3 (depósitos densos) → apariencia de pico y cúpula
Malignidad (puede no ser causal)
Infecciones:
Virus de la hepatitis B
Virus de la hepatitis C (poco frecuente)

Lupus eritematoso sistémico (clase V de la OMS)
Otras enfermedades autoinmunes
Drogas:
Aines
Penicilamina
Sales de oro
Terapia anti-TNF
Tiroiditis
Sarcoidosis (poco frecuente)
Enfermedad de Novo post trasplante - anti HLA específicos donante
Tabla 16. Membranosa
Tratamiento
La Nefropatía membranosa es la causa más frecuente se SN en adultos y después de descartar neoplasias, hepatitis y autoinmunes se debe solicitar Anti PLA2R.
Figura 21. Nefropatía membranosa
Microfotografía de una muestra de biopsia de riñón (tinción de Jones; aumento muy alto)
La glomeruloesclerosis focal y segmentaria (GEFS) es un patrón histológico de daño renal caracterizado por daño de podocitos y cicatrización glomerular que da como resultado proteinuria y enfermedad renal progresiva (GEFS no es una enfermedad única).
La causa subyacente puede ser idiopática (primaria) o secundaria a mutaciones genéticas, infección viral (VIH), efectos de fármacos o respuesta adaptativa al estrés hemodinámico glomerular.

GEFS primario
Factor(es) tóxico(s) podocitos circulantes (s)
GEFS secundario
Respuesta mal adaptiva a la hiperfiltración
Reducción de la masa de nefrona
Agenesia renal unilateral
Obesidad grave
Bajo peso al nacer
Drogas y toxinas

Interferón (alfa, beta, gamma)
Bisfosfonatos (por ejemplo, pamidronato)
Esteroides anabólicos
Antraciclinas
Litio
Virus
VIH
Citomegalovirus
Virus Epstein-Barr
Otras causas
Fase de curación vasculitis asociada a ANCA, nefropatía por IgA, nefritis por lupus, nefropatía membranosa
Anemia de células falciformes
Microangiopatía trombótica
Enfermedad de Fabry
Síndrome hemofagocítico
GEFS genética (renal limitada y sindrómica)
Tratamiento
Trate con prednisona 1 mg / kg / día (máximo 80 mg) o 2 mg / kg en días alternos (máximo 120 mg) durante un mínimo de 4 semanas y continúe durante un máximo de 16 semanas o hasta que se logre la remisión completa.

Después de la remisión completa, disminuya gradualmente durante 6 meses.
Los inhibidores de la calcineurina, como ciclosporina o Tacrolimus, se pueden administrar como terapia de primera línea para pacientes con contraindicaciones o intolerancia a dosis altas de esteroides, como pacientes con diabetes no controlada, afecciones psiquiátricas u osteoporosis grave.

La enfermedad renal diabética es una complicación microvascular de la diabetes mellitus que puede progresar a enfermedad renal crónica (ERC) y es una causa importante de enfermedad renal en etapa terminal.
Aproximadamente el 20% -40% de los pacientes con diabetes desarrollan enfermedad renal diabética donde un 10 a 15% hacen cuadro nefrótico constituyendo la causa secundaria mas frecuente, son los DM1 los que mas desarrollan nefropatia diabética (ESSALUD 2003)
Las condiciones asociadas incluyen otras complicaciones de la diabetes como la retinopatía diabética y la neuropatía periférica diabética.
Visto en pacientes con diabetes durante > 10 años
Hiperglucemia crónica → glicación (también llamada glicosilación no enzimática o NEG) de la membrana basal (glicación de proteínas) → aumento de la permeabilidad y engrosamiento de la membrana basal y rigidez de la arteriola eferente → hiperfiltración (aumento de la TFG)
→ aumento de la presión intraglomerular → progresiva glomerular hipertrofia, aumento en el tamaño renal y glomerular cicatrización (glomeruloesclerosis) → empeoramiento de la capacidad de filtración
Patología: se pueden observar tres cambios histológicos importantes en LM.
♦ Expansión mesangial
♦ Engrosamiento de la membrana basal glomerular
♦ Glomeruloesclerosis (etapas posteriores)
– Hialinización difusa (más común) o
– Glomeruloesclerosis nodular patognomónica (nódulos de Kimmelstiel - Wilson):
– Hipertensión e hiperfiltración de los capilares glomerulares → aumento de la matriz mesangial → material hialino eosinofílico en el área de las asas capilares glomerulares
Puede consumir progresivamente todo el glomérulo → hipofiltración (↓ TFG)
Hiperglucemia
Injuria celular
Expansión mesangial, fibrosis tubulointersticial e inflación
Macroalbuminuria
Macroalbuminuria
Enfermedades
Complicaciones renales*
Realizar un cribado, al menos una vez al año, en pacientes que hayan tenido diabetes mellitus tipo 1 durante ≥ 5 años, todos los pacientes con diabetes mellitus tipo 2) y todos los pacientes con hipertensión, independientemente del tipo de diabetes.
El cribado debe incluir los dos siguientes:
♦ Proporción de albúmina en orina puntual: creatinina
♦ Creatinina sérica y tasa de filtración glomerular estimada (TFG)
Características clínicas
♦ A menudo asintomático; los pacientes pueden quejarse de orina espumosa
♦ Progresiva enfermedad renal diabética con signos de insuficiencia renal y el riesgo de uremia (por ejemplo, polineuropatía urémica)
♦ Hipertensión arterial
I. Hiperfiltración(ESSALUD 2018)
II. Proliferación mesangial
III. Microalbuminuria
La microalbuminuria es el primer signo clínico de nefropatía diabética.
El grado de albuminuria se correlaciona con el riesgo de enfermedad cardiovascular
El tratamiento con IECA o ARA2 retrasa la progresión de la nefropatía diabética.
IV. Proteinuria / nefrótico
V. ERC terminal
ETAPA PRECLÍNICA
ESTADIO I Hiperfiltración. FG > 150, Microalbuminuria < 30 mg/24h
ESTADIO II HTA, Proliferación mesangial
ESTADIO II Microalbuminuria < 30 a 300 mg/24h

ETAPA CLÍNICA
ESTADIO IV Proteinuria < 500mg en 24h, microalbuminuria >300, FG de 10-130ml/min, Nefrótico algunos
ESTADIO V ERC, fg < 10 ml/min
Exámenes auxiliares
♦ Análisis de orina: proteinuria
Albuminuria inicial moderadamente aumentada (microalbuminuria)
– Eventualmente aumento de albuminuria (macroproteinuria): se puede desarrollar síndrome nefrótico.
Diagnósticos diferenciales: otras causas de enfermedad renal crónica (p. Ej., Nefropatía hipertensiva) y síndrome nefrótico.
Control glucémico estricto
Tratamiento antihipertensivo: los inhibidores de la ECA o los bloqueadores de los receptores de angiotensina son los fármacos antihipertensivos de primera línea en pacientes con diabetes.
Los agentes de segunda línea que se agregarán a los inhibidores de la ECA o ARA para controlar aún más la hipertensión incluyen diuréticos o bloqueadores de los canales de calcio
Los Inhibidores de la SGLT-2 están indicados si no se controla la progresión del daño.
Modificación de la dieta: ingesta diaria de sal <5-6 g / día; restricción de la ingesta de fósforo y potasio en la nefropatía avanzada; restricción de proteínas

El síndrome nefrítico es sinónimo de glomerulonefritis y tiene una triada clásica; hematuria glomerular, hipertensión y edema renal.
El síndrome nefrítico es un proceso inflamatorio mediado de forma autoinmune que se define como la presencia de uno o más de los siguientes:
♦ Hematuria con acantocitos
♦ Cilindros de glóbulos rojos en la orina
♦ Proteinuria (<3,5 g / 24 h)
♦ Hipertensión
♦ Edema leve a moderado
♦ Piuria estéril
♦ Oliguria
♦ Azotemia
Inflamación → liberación de citocinas → daño capilar glomerular
♦ Membrana basal glomerular porosa → pérdida de proteínas y glóbulos rojos → sedimento nefrítico (todos los componentes sanguíneos son detectables en el análisis de orina)
Proteinuria (<3,5 g / 24 h): pérdida de proteínas
– Hematuria: pérdida de hematíes, que se adhieren y forman cilindros de glóbulos rojos en los túbulos renales.
♦ Oliguria: los infiltrados inflamatorios reducen el movimiento de líquidos a través de la membrana (↓ TFG)
♦ Azoemia: la inflamación evita un filtrado y excreción suficientes de urea.
♦ Retención de sal → expansión del volumen intravascular → hipertensión y edema
Glomerulonefritis membranoproliferativa: se caracteriza por el depósito de anticuerpos entre los podocitos y la membrana basal.
♦ Tipo 1: depósitos de inmunocomplejos subendoteliales
♦ Tipo 2 (enfermedad por depósito denso): depósito intramembranoso de complemento C3 (factor nefrítico C3, un autoanticuerpo IgG que estabiliza la convertasa C3, activa continuamente C3, lo que lleva a su depleción).
Características clínicas
♦ Hematuria macroscópica intermitente (orina de color rojo o marrón, orina de color cola)
♦ Hipertensión
♦ Edema con fóvea, edema renal típico bipalpebral y pre tibial
♦ En ↓ TFG: oliguria y síntomas urémicos
Análisis de orina: sedimento nefrítico
♦ Hematuria (ya sea microhematuria o macrohematuria intermitente)
♦ Acantocitos (resultado del estrés osmótico dentro de los túbulos)
♦ Cilindros de glóbulos rojos: se forman a través de la congregación de proteínas y glóbulos rojos dentro de los túbulos.
♦ Leve a moderada proteinuria de > 150 mg / 24 h, pero <3,5 g / 24 h (proteinuria de rango no nefrótico)
♦ Piuria estéril y, a veces, cilindros de leucocitos

Análisis de sangre
♦ ↑ Creatinina, ↓ GFR
♦ Azotemia con ↑ BUN
♦ Anticuerpos complementarios, ANA, ANCA y anti-MBG
Biopsia renal: a veces indicada en pacientes con un patrón de enfermedad inespecífica para confirmar el diagnóstico.
Terapia de apoyo
Dieta baja en sodio
Restricción de agua
Terapia médica

Si hay proteinuria y / o hipertensión: inhibidores de la enzima convertidora de angiotensina o bloqueantes del receptor de angiotensina
Si hay hipertensión y / o edema grave: diuréticos
A veces, está indicada la terapia inmunosupresora (p. Ej., en la nefritis lúpica).
Si GNRP por enfermedad por anticuerpos anti-GBM: plasmaféresis
En el caso de:
Insuficiencia renal grave o insuficiencia renal: terapia de reemplazo renal (p. Ej., Hemodiálisis, posiblemente trasplante)
Glomerulonefritis membranoproliferativa (GNMP tipo 1 y tipo 2)
♦ Los inhibidores de SRAA a menudo se agregan al tratamiento
♦ Prednisona sola o en combinación con otros inmunosupresores (ciclosporina, Tacrolimus)
La glomerulonefritis relacionada con una infección es la glomerulonefritis debida a una respuesta inmunológica del riñón causada por una infección no renal.
Los focos de infección más comunes son el tracto respiratorio superior y la piel, y son causados con mayor frecuencia por Streptococcus y Staphylococcus, aunque se han implicado otras infecciones bacterianas, virales y micóticas.
Es poco común en el mundo desarrollado, donde generalmente afecta a los adultos mayores, y es más común en los países en desarrollo, donde generalmente afecta a niños de 6 a 10 años.
La glomerulonefritis posestreptocócica se presenta típicamente 2-3 semanas después de que ocurrió la infección. Otras infecciones, como el VIH, la hepatitis B y la hepatitis C, pueden continuar cuando se desarrolla la glomerulonefritis, de ahí el término glomerulonefritis relacionada con la infección.
A menudo es asintomático, pero pueden aparecer síntomas como hematuria, proteinuria, hipertensión, oliguria o edema.
La mayoría de los niños se recupera de la glomerulonefritis posestreptocócica de forma espontánea en un plazo de 4 a 6 semanas, pero se informa que la enfermedad renal crónica se desarrolla en el 30% -70% de los adultos.
Lo común es que sea post Streptococcus pyogenes con infección en piel o faringe entre 1 a 3 semanas nates.
Glomerulonefritis posestreptocócica en niños
Afecta principalmente a los niños (entre las edades de 3-12 años) y pacientes > 60 años
La incidencia ha disminuido en los países desarrollados debido al uso sistemático de antibióticos y la mejora de los estándares higiénicos.
Ocurre aproximadamente 10 a 30 días después de una infección aguda
Infección previa con estreptococos betahemolíticos del grupo A (de ahí llamada glomerulonefritis posestreptocócica; si es causada por patógenos no estreptocócicos: glomerulonefritis postinfecciosa)

Infección de la boca y faringe (amigdalitis, faringitis)
Infecciones de tejidos blandos (erisipela, impétigo)
Osteomielitis
Ocurre con menos frecuencia después de otras infecciones bacterianas, virales o malaria.
La glomerulonefritis por complejos inmunes también puede manifestarse durante una infección aguda (en endocarditis o abscesos de tejidos blandos).
Infección por cepas nefrogénicas de estreptococos betahemolíticos del grupo A → complejos inmunes que contienen el depósito de antígeno estreptocócico dentro de la membrana basal glomerular (probablemente implica mimetismo molecular) → activación del complemento → destrucción de los glomérulos → glomerulonefritis mediada por inmunocomplejos y síndrome nefrítico.
Características clínicas
♦ Aprox. El 50% de los casos permanecen asintomáticos.
♦ Síndrome nefrítico
– Hematuria: orina de color té o cola
Hipertensión: puede provocar cefalea.
– Edema; puede estar asociado con disnea y síntomas neurológicos (p. ej. Convulsiones)
Oliguria
♦ Síntomas similares a los de la influenza (malestar, fiebre)
♦ Dolor en flanco
Pruebas de laboratorio
♦ ↑ antiestreptolisina-O (ASO) (en particular después de faringitis por estreptococos)
♦ ↑ anticuerpo Anti-DNasa B (ADB) (particularmente después de infección del tejido blando por estreptococos)
♦ ↓ complemento C3

♦ Análisis de orina: sedimento nefrítico (p. Ej., Hematuria y cilindros de glóbulos rojos, proteinuria leve)
♦ Anemia normocítica, normocrómica
♦ Posiblemente BUN y creatinina elevados (a menudo transitorios)
La ASO se da en los que fueron cepas faríngeas y es típico de la GNF post estrepto que C4 sea normal y solo baje C3.
♦ Ecografía: riñones agrandados
♦ Biopsia renal (no se realiza en la mayoría de los casos)
Indicación: sospecha de glomerulonefritis rápidamente progresiva
– Hallazgos:
Microscopía óptica: los glomérulos aparecen agrandados e hipercelulares (infiltración de monocitos y células polimorfonucleares)

– Microscopía inmunofluorescente: depósitos granulares (IgG, IgM, complemento C3), que crean una apariencia "abultada" (patrón de cielo estrellado)
– Microscopía electrónica: "jorobas" (complejos inmunes subepiteliales entre las células epiteliales y la membrana basal glomerular)
Figura 27. Glomerulonefritis posestreptocócica aguda Microscopía de fluorescencia (tinción de inmunofluorescencia para C3; aumento de 200x)
En la mayoría de los casos, la enfermedad es autolimitada y solo es necesario un tratamiento de apoyo centrado en las complicaciones de la sobrecarga de volumen
El pilar del tratamiento es tratar la infección subyacente y contener cualquier posible brote dentro de los contactos cercanos y la comunidad.
Considere los diuréticos de asa y la restricción de sodio para la sobrecarga de líquidos y el tratamiento de la hipertensión en situaciones agudas (recomendación débil).
Considere los corticosteroides (como metilprednisolona 0,5 g / día IV durante 3 días) si el paciente tiene semilunas glomerulares extensas y glomerulonefritis rápidamente progresiva (recomendación débil).
Ofrezca medicamentos antihipertensivos (en particular, inhibidores de la enzima convertidora de angiotensina (ECA)) si se desarrolla enfermedad renal crónica con hipertensión persistente o proteinuria (recomendación fuerte).

Pruebas de control de electrolitos, función renal y la presión arterial.
Para el edema: dieta baja en sodio y proteínas, diuréticos de asa
Para la hipertensión: IECA/ARA, bloqueadores de los canales de calcio
Si persiste la infección estreptocócica: terapia con antibióticos (penicilina G benzatínica)
Si se complica: necesidad temporal de diálisis
Las complicaciones son más comunes en los adultos:
Fallo renal agudo
Glomerulonefritis rápidamente progresiva
Síndrome nefrótico más adelante en el curso de la enfermedad.
Incidencia: ♂ = ♀
Pico de incidencia: 60–85 años
Tipo I: glomerulonefritis anti - MBG: enfermedad por anticuerpos anti-membrana basal glomerular (O síndrome de Goodpasture)
Tipo II: glomerulonefritis mediada por inmunocomplejos
♦ Nefropatía por IgA
♦ Nefropatía membranoproliferativa
♦ Vasculitis por IgA
♦ Nefritis lúpica
♦ Glomerulonefritis posestreptocócica (GNPS)
Tipo III: glomerulonefritis asociada a vasculitis ANCA (GN pauciinmune, asociada a ANCA)
♦ Granulomatosis con Poliangeítis
♦ Poliangeítis microscópica
♦ Granulomatosis eosinofílica con Poliangeítis
Ruptura de la pared capilar glomerular y disfunción de la membrana basal glomerular (MBG) → pérdida de proteínas plasmáticas (p. Ej., Factores de coagulación) y paso de células inflamatorias (macrófagos, células T) al espacio de Bowman
Liberación de citocinas inflamatorias → daño a la membrana del espacio de Bowman y paso de células del intersticio al espacio de Bowman
Esto provoca la formación de coágulos de fibrina y la proliferación de células (Macrófagos, fibroblastos, neutrófilos, células epiteliales) → formación de semilunas → compresión del glomérulo → disfunción renal.
Características clínicas
♦ Síndrome nefrítico
♦ Disminución de la producción de orina en días o semanas → posiblemente anuria
♦ Fatiga
♦ Pueden aparecer síntomas pulmonares (p. Ej., Hemoptisis)
Biopsia
Hallazgos de laboratorio
Enfermedad anti-MBG

Glomerulonefritis mediada por inmunocomplejos
Sedimento nefrítico: Microhematuria (acantocitos, cilindros de glóbulos rojos) Proteinuria glomerular no selectiva (no rango nefrótico)
Piuria
Aumento rápido de BUN y creatinina
Glomerulonefritis asociada con vasculitis (GN pauciinmune)
Serología
Anticuerpos antimembrana basal glomerular

↓ complemento C3. Nefritis lúpica: anticuerpos Anti-dsDNA
GN posestreptocócica: ASO / ADB
Granulomatosis con Poliangeítis: c-ANCA
Poliangeítis microscópica: p-ANCA
Forma de semiluna: proliferación de células Extra capilares que desplaza el glomérulo
Hallazgos de biopsia
Patrón lineal en microscopía de inmunofluorescencia: depósitos lineales de IgG a lo largo de la membrana basal glomerular
“Jorobas”: patrón granular en microscopía de inmunofluorescencia (complejos antígenoanticuerpo entre el endotelio capilar y la membrana basal)
Negativo en microscopía de inmunofluorescencia (pocos hallazgos inmunológicos)
Figura 28. Formación de media luna en la glomerulonefritis de rápida progresión Microfotografía de una muestra de biopsia de riñón (tinción H&E)
Si la creatinina sérica aumenta rápidamente debido a daño renal, sospechar de GNRP e iniciar la prueba de inmediato. Si el análisis de orina muestra sedimento nefrítico, una biopsia renal es vital para un diagnóstico rápido y el inicio del tratamiento adecuado.
Inmune GN complejo Anti-GBM enfermedad ANCA / pequeña vasculitis del vaso Granular depósitos Depósitos lineales Pocos o ningún depósito
– Relacionados con la infección
Autoinmune (por ejemplo, LES)
– MPG
– Nefropatía por lgA
– Nefropatía menbranosa (se muestra arriba)
– Enfermedad renal limitada
Enfermedad pulmonar limitada
– Afectación renal y pulmonar (Enfermedad de Goodpasture)

– Poliangeítis con granulomatosis (Granulomatosis de Wegener)
– Poliangitis microscópica

Granulomatosis eosinofílica con poliangitis (ChurgStrauss)
Glucocorticoides y ciclofosfamida
Síndrome de Goodpasture: plasmaféresis además de inmunosupresión
GNRP por vasculitis asociada a ANCA (Granulomatosis con Poliangeítis, Poliangeítis microscópica): la terapia combinada con glucocorticoides y Rituximab es una alternativa eficaz

Si el tratamiento se inicia temprano: recuperación completa de la función renal en > 50% de los casos
Sin el tratamiento adecuado, el pronóstico es desfavorable: progresión rápida a enfermedad renal terminal y alta mortalidad
La hematuria, definida como la presencia de glóbulos rojos (GR) en la orina, se puede clasificar según la cantidad, la aparición durante la micción y el origen del sangrado.
♦ Hematuria transitoria aislada
– Ejercicio extenuante (es decir, hematuria inducida por el ejercicio)
– Infecciones
Hematuria aislada persistente
♦ Más probable nefropatía por IgA
♦ Síndrome de Alport
♦ Nefropatía de membrana basal delgada
La evaluación de la hematuria requiere determinar el número de hematíes dismórficos que si son más de 20% corresponde a Glomerular la hematuria.
Si se identifica acantocitos y estos son más del 5% también se considera glomerular al igual que la presencia mayoritaria de cilindros hemáticos.
Cuando se sospecha de hematuria (orina roja o marrón, prueba de orina positiva), la presencia de glóbulos rojos debe confirmarse con un análisis microscópico del sedimento de orina.
Hematuria glomerular Hematuria no glomerular
Color (macroscópico) –- A menudo normal –- A veces rojo claro Oscuro rojo o rosa orina
Morfología de los eritrocitos Acantocitos (dismórficos) Normal (isomorfo)
Moldes de glóbulos rojos A veces presente Ausente
Coágulos Ausente A veces presente
Proteinuria – > 500 mg / día – Mayormente albúmina <500 mg / día
Tabla 19. Hematuria glomerular versus no glomerular
La nefropatía primaria por IgA se debe al depósito de inmunocomplejos de IgA en las células mesangiales de los glomérulos, lo que provoca la proliferación mesangial.
Afecta con mayor frecuencia a adultos jóvenes y es más común en el este o el Pacífico de Asia, así como en el norte de Europa en comparación con el sur de Europa, debido a las diferencias entre poblaciones en cuanto a susceptibilidad genética al desarrollo de la enfermedad.
La nefropatía secundaria por IgA es menos común y puede estar asociada con enfermedades concurrentes como trastornos gastrointestinales y hepáticos, infecciones virales, trastornos autoinmunes, trastornos del tracto respiratorio y neoplasias.
La presentación clínica es heterogénea.

Los pacientes pueden estar asintomáticos, con hematuria microscópica y proteinuria mínima al principio, pero los síntomas potenciales pueden incluir hematuria macroscópica (que puede coincidir con faringitis u otra infección), febrícula o dolor lumbar.
Puede ocurrir hipertensión, proteinuria significativa y deterioro de la función renal a medida que avanza la enfermedad.
Diagnostico
El diagnóstico definitivo requiere una biopsia renal que muestre depósito de IgA en el mesangio confirmado por inmunohistología.
La biopsia puede no ser necesaria en pacientes con TFG conservada, hematuria microscópica asintomática y proteinuria mínima, ya que no cambia las estrategias de manejo.
Tratamiento
Es posible que el tratamiento no sea necesario en pacientes con presión arterial normal, TFG estimada normal y una proporción constante de proteína / creatinina en orina de <0,2.
El síndrome de Alport es un trastorno genético resultante de mutaciones de ciertas cadenas de colágeno tipo IV que crea anomalías en las membranas basales y para el que no existe un tratamiento curativo.
Es más comúnmente un trastorno genético ligado al cromosoma X, pero también puede ser autosómica recesiva o autosómica dominante.
Se sospecha síndrome de Alport en pacientes con hematuria persistente o insuficiencia renal y antecedentes familiares de síndrome de Alport o insuficiencia renal, especialmente si hay signos extrarrenales (hipoacusia neurosensorial bilateral o signos oculares).
La enfermedad renal lúpica es una causa importante de morbilidad y mortalidad en pacientes con LES.
Es la complicación orgánica más peligrosa y una causa común de muerte en el LES Puede manifestarse como síndrome nefrítico y/o síndrome nefrótico
Afecta aproximadamente al 50% de los pacientes con LES, pero se ha informado una mayor prevalencia en algunas etnias (por ejemplo, el 70% en afroamericanos con LES)
Depósito mesangial y/o subendotelial de complejos inmunes (Ej, anticuerpos Anti-dsDNA, anticuerpos anti-Sm) → expansión y engrosamiento del mesangio, las paredes capilares y/o la membrana basal glomerular.
Los criterios de diagnóstico para la nefritis en pacientes con lupus eritematoso sistémico incluyen cualquiera de los siguientes:
♦ Proteinuria persistente (como> 0,5 g / día de proteína,> 3+ proteína en la tira reactiva de orina o una proporción de proteína en orina a creatinina> 0,5)
♦ Cilindros celulares como cilindros de glóbulos rojos, hemoglobina, granulares, tubulares renales o mixtos
♦ Sedimento urinario activo (> 5 glóbulos rojos / campo de alta potencia [RBC / HPF],> 5 glóbulos blancos [WBC] / HPF en ausencia de infección, o cilindros celulares limitados a cilindros de glóbulos rojos o glóbulos blancos)
Exámenes
♦ Estudios séricos: ↑ creatinina
♦ Análisis de orina: proteinuria, hematuria, cilindros celulares (glóbulos rojos, hemoglobina, granulares, tubulares o mixtos)
Biopsia renal: glomerulonefritis mediada por complejos inmunes
TIPO I MESANGIAL MÍNIMA 5% Siliente
TIPO II MESANGIAL PROLIFERATIVA 15% Micro hematuria
TIPO III GNF PROLIFERATIVA FOCAL 25% Sd. Nefrítico
TIPO IV GNF PROLIFERATIVA DIFUSA 50% Sd. Nefrítico
TIPO V MENBRANOSA 5-10% Sd. Nefrótico
TIPO VI ESCLEROSADA ERC
Se debe examinar regularmente la orina de los pacientes con LES, ya que el tratamiento temprano puede evitar la progresión a una enfermedad renal grave.
A veces requiere dosis bajas prednisona
Metilprednisolona + Micofenato o CF

Inmunosuprimir, baja respuesta
Causa falleciend tardio + freceunte
Depende de la gravedad de la enfermedad
Corticosteroides, inmunosupresores (micofenolato, ciclofosfamida) ver tabla.
Inhibidores de la ECA
Las infecciones del tracto urinario (ITU) son infecciones de la vejiga, la uretra, los uréteres o los riñones que suelen estar causadas por bacterias
La infección del tracto urinario (ITU) no complicada se define formalmente como cistitis aguda que ocurre en mujeres premenopáusicas sanas, no embarazadas, sin anomalías subyacentes del tracto urinario.
Clínicamente veremos la ITU desde la punta de vista del problema clínico y lo dividiremos en:
♦ ITU No complicada: Cistitis Aguda
♦ ITU Complicada:
Pielonefritis Aguda
– ITU por bacterias resistentes: SBLE, BLEE, Enterobacterias productoras de Carbapemenasas.
ITU en el diabético
– ITU en portador de sonda
ITU en varón
– ITU en ancianos
♦ ITU en poblaciones Especiales.
ITU NO COMPLICADA: CISTITIS AGUDA
Se presume está confinada a la vejiga
No hay signos o síntomas que sugieran un tracto superior o infección sistémica
Signos o síntomas que sugieren la extensión de la infección más allá de la vejiga:
Fiebre (37.7°C)
ITU COMPLICADA: PIELONEFRITIS AGUDA
Escalofríos, fatiga o malestar otras características de la enfermedad sistémica
Dolor de flanco
Dolorabilidad de ángulo costovertebral
Dolor pélvico o perineal en los hombres
POBLACIONES ESPECIALES Mujeres embarazadas
Receptores de trasplante renal
Bacterias (ESSALUD 2004)
♦ Escherichia coli: principal causa de ITU (Va de 70% en IH a 90 % en no complicada) (ESSALUD 2007)
♦ Staphylococcus saprophyticus: segunda causa de ITU en mujeres sexualmente activas
♦ Klebsiella pneumoniae: tercera causa de ITU
♦ Proteus mirabilis; se asocia a litiasis.
Produce amoníaco, dando a la orina un olor acre o irritante – Se asocia a la formación de cálculos de estruvita
♦ Bacterias nosocomiales: Serratia marcescens, Enterococci spp. y Pseudomonas aeruginosa se asocian a una mayor resistencia a los medicamentos.
♦ Especies de Enterobacter
♦ Ureaplasma urealyticum
Virus
♦ Adenovirus, citomegalovirus y el virus BK suelen estar implicados en la cistitis hemorrágica. Candida albicans: en Diabéticos.
Factores dependientes del huésped
♦ Anomalías estructurales o funcionales del tracto urinario
– Hiperplasia prostática benigna
– Malformaciones congénitas que causan reflujo vesicoureteral
– Divertículo de la vejiga urinaria
– Vejiga neurógena
– Cálculos del tracto urinario
♦ Sexo
– Individuos femeninos: las mujeres están anatómicamente predispuestas porque su uretra es más corta y las regiones anal y genital están muy próximas → las bacterias se propagan desde la región anal → colonización de la vagina → ITU ascendente
Individuos de sexo masculino: mayor riesgo en niños varones no circuncidados
♦ Embarazo: cambios hormonales durante el embarazo → estasis urinaria y reflujo vesicoureteral → mayor riesgo de ITU
♦ Postmenopausia: ↓ estrógenos → ↓ lactobacilos vaginales → ↑ pH vaginal → ↑ colonización por E. coli
♦ Estreñimiento crónico: causa común de ITU en los niños
♦ Condiciones previas

– ITU previa
Antecedentes de cirugía renal
– Inmunosupresión
Diabetes mellitus
Otros factores
♦ Relaciones sexuales
– Cistitis de luna de miel: un tipo de infección urinaria baja que se produce en las mujeres después de mantener relaciones sexuales por primera vez o tras un periodo prolongado de abstinencia
Uso de diafragma y espermicida
♦ Infección del tracto urinario asociada a un catéter
Causada por catéteres urinarios permanentes
– La causa más común de infección urinaria nosocomial
Las ITUs se pueden clasificar de varias formas, pero en el manejo son No complicadas, Complicadas y poblaciones especiales.
Las infecciones del tracto urinario se clasifican y tratan en función de la localización, la gravedad, el origen de la infección y la frecuencia.
La presencia de síntomas distingue la ITU de la bacteriuria asintomática, que sólo requiere tratamiento en un subconjunto selecto de pacientes.
Por presentación clínica
Bacteriuria asintomática (BSA) Bacteriuria significativa sin características clínicas de ITU
Infección del tracto urinario (ITU) Bacteriuria y características clínicas de la ITU
Por ubicación ITU baja
–- Infección de la vejiga (cistitis), la localización más común de las ITU, y/o de la uretra (uretritis) – Comúnmente asociada a la infección de la próstata (prostatitis) en los hombres
ITU alta Infección de los riñones y el uréter (pielonefritis)
ITU no complicada
Cistitis: Infección en mujeres no embarazadas y premenopáusicas sin otros factores de riesgo de infección, fracaso del tratamiento o resultados graves
Infección en pacientes con factores de riesgo de infección, fracaso del tratamiento o resultados graves, incluyendo:
– Sexo masculino
– Embarazo
– Posmenopausia
– Infancia y preadolescencia
– Anomalías anatómicas o funcionales significativas
Por gravedad
– Inmunosupresión
ITU complicada
– Insuficiencia renal
– Trastornos metabólicos (Ej. diabetes)

– Antecedentes de ITU en la infancia
– Infección asociada a instrumental o dispositivos médicos recientes
– Cistoscopia
– Catéteres permanentes
– Dispositivos de drenaje
Por fuente de infección
Urosepsis
ITU adquirida en la comunidad
ITU que provoca una disfunción orgánica potencialmente mortal
ITU adquirida fuera de un entorno sanitario y/o ITU que se manifiesta en las 48 horas siguientes al ingreso en el hospital
ITU asociada a la asistencia sanitaria
ITU adquirida en un entorno sanitario
Por frecuencia
ITU asociada a la asistencia sanitaria
Entre las infecciones asociadas a la asistencia sanitaria más frecuentes
ITU nosocomial – La más común: ITU asociada a catéteres (ITUAC)
– También puede producirse como consecuencia de la instrumentación del tracto urinario
ITU recurrente ≥ 3 episodios de ITU sintomática probada por cultivo en un año o ≥ 2 episodios en 6 meses
Dado que la fiebre suele estar ausente en las ITU bajas, la presencia de fiebre y dolor lumbar debe considerarse un signo de infección más grave (pielonefritis).
El dato de flujo vaginal es fundamental en la ITU no complicada (Cistitis) su presencia obliga a descartar el diagnóstico y enviar la paciente al ginecólogo.
La ITU es principalmente un diagnóstico clínico que se apoya en los hallazgos típicos del análisis de orina. El cultivo de orina está indicado en casos seleccionados para determinar el patógeno causante y adaptar el tratamiento antibiótico.

El diagnóstico de cistitis aguda no complicada puede basarse únicamente en los síntomas en pacientes seleccionados adecuadamente.
♦ La presencia de disuria, frecuencia, urgencia y falta de flujo vaginal son muy predictivas de cistitis aguda.
♦ Por lo general, no se necesitan análisis de orina ni cultivos.
En General:
Infección del tracto urinario inferior
♦ Hematuria
♦ Aumento de la frecuencia urinaria
♦ Urgencia urinaria
♦ Sensibilidad suprapúbica
♦ Disuria
Infección del tracto urinario superior(ESSALUD 2006)
♦ Fiebre y escalofríos
♦ Dolor lumbar
♦ Fatiga/malestar
♦ Náuseas y vómitos asociado a dolor abdominal.
Características adicionales (grupos especiales de pacientes)
♦ Hombres: dolor en la zona prostática/ perineal
♦ Niños – Incontinencia urinaria
Orina maloliente
– Irritabilidad
Mala alimentación
– Falta de crecimiento
♦ Ancianos: delirio/confusión aguda
Las ITU inferiores sintomáticas y no complicadas pueden diagnosticarse clínicamente. En todos los demás pacientes, el análisis de orina es la prueba diagnóstica inicial más importante.
ITU baja no complicada en mujeres: No es necesario ningún análisis el Diagnostico es clínico y solo se solicita urocultivo cuando es recurrente.
ITU baja complicada en mujeres
♦ Obtener un análisis de orina y un urocultivo.
ITU baja en hombres
♦ Obtener un análisis de orina y un urocultivo.
♦ Primera ITU febril: realizar TAC o ecografía del tracto urinario.
♦ Considerar la derivación a urología (Ej. en caso de diagnóstico poco claro, hematuria, dificultades miccionales o ITU recurrente).
♦ Prostatitis concomitante:
ITU superior
Estudios de laboratorio
Análisis de orina
Procedimiento: examen visual, químico (Dipstick) y microscópico de la orina
Método de recogida de muestras
♦ Muestra de chorro limpio, chorro medio: se cree que reduce la contaminación con flora vaginal o cutánea
♦ Sondaje recto de la vejiga: puede considerarse si el riesgo de contaminación es alto
♦ Aspiración suprapúbica: no hay contaminación si se realiza correctamente, pero rara vez se utiliza debido a su naturaleza invasiva
Hallazgos típicos
♦ Piuria: presencia de glóbulos blancos en la orina
– Esterasa leucocitaria positiva: enzima producida por los glóbulos blancos
– ≥ 5 WBC/HPF o ≥ 8-10 WBC/mm3
♦ Bacteriuria: presencia de bacterias en la orina
– Nitritos urinarios positivos: indican bacterias que convierten los nitratos en nitritos (más comúnmente bacterias gramnegativas)
Visualización directa mediante tinción de Gram (rara vez se realiza)
– La combinación de Esterasa leucocitaria positiva y nitritos positivos tiene un VPP alto para el diagnóstico. Otros hallazgos
♦ Los cilindros de leucocitos pueden indicar una pielonefritis.
♦ Puede haber hematuria micro o macroscópica.
♦ Orina alcalina (pH > 8) y cristales de estruvita en el sedimento: indican organismos productores de ureasa (Proteus, Klebsiella, Staphylococcus saprophyticus)
♦ La presencia de células epiteliales escamosas puede ser un signo de contaminación. Cultivo de orina
♦ Indicaciones
– Sospecha de ITU complicada o asociada a la asistencia sanitaria
– Sospecha de pielonefritis o Urosepsis
– Sospecha de cistitis no complicada con alguno de los siguientes factores
– Antecedentes de ITU recurrentes
Análisis de orina equívoco
– Síntomas atípicos
Preocupación por patógenos multirresistentes, por ejemplo, debido al uso reciente de antibióticos
– Edad ≥ 65 años
♦ Cultivos de seguimiento para prueba de curación en los siguientes casos:
– Síntomas que no se resuelven a pesar del tratamiento con antibióticos
– Anomalías anatómicas o funcionales del tracto urinario
– Continuación de los hallazgos patológicos en el análisis de orina
♦ Interpretación

En los pacientes con infecciones urinarias complicadas o recurrentes, debe obtenerse un cultivo de orina antes de iniciar el tratamiento antibiótico. Es posible obtener resultados falsos negativos si el cultivo se obtiene después de que el paciente haya recibido antibióticos.
– Los cultivos se consideran positivos si se da alguno de los siguientes casos
– Bacteriuria significativa: definida como ≥ 105CFU/mL en una muestra de captura limpia
– Cualquier organismo en una muestra obtenida por aspiración suprapúbica
♦ Hallazgos típicos de las colonias
– E. coli: color rosa intenso en agar MacConkey
Klebsiella pneumoniae: colonias viscosas
– Serratia marcescens: a menudo de aspecto rojo
Proteus mirabilis: patrón de motilidad en enjambre
– Pseudomonas aeruginosa: pigmento azul-verde
Análisis de sangre
♦ Puede estar indicada para evaluar condiciones concomitantes (por ejemplo, diabetes mellitus) y excluir diagnósticos diferenciales
Prueba de embarazo: indicada en mujeres en edad fértil
Prueba de infecciones de transmisión sexual
♦ Indicada en pacientes con antecedentes, factores de riesgo o síntomas compatibles con una ITS
♦ Los pacientes deben someterse a pruebas de Chlamydia trachomatis y Neisseria gonorrhoeae.
Ecografía: Solo está indicado cuando hay fracaso del tratamiento después de 72 h ante sospecha de Absceso o enfisema renal (ESSALUD 2011)
Se recomienda el tratamiento antibiótico para todos los pacientes con ITU sintomática.
El tratamiento inicial es con un régimen empírico, que se mantiene para las cistitis no complicadas.
En los casos poco claros o complicados, el régimen puede tener que ajustarse posteriormente en función de los datos del urocultivo.
Los agentes empíricos de primera línea para el tratamiento de la cistitis aguda no complicada en adultos con función renal normal incluyen:
♦ Monohidrato de Nitrofurantoína / macrocristales de nitrofurantoína 100 mg por vía oral dos veces al día durante 5 días.
♦ Trimetoprim / sulfametoxazol (1 comprimido de doble concentración) 160 mg / 800 mg por vía oral dos veces al día durante 3 días si:
–
Resistencia local para Escherichia coli conocida por ser <20% – No se ha utilizado para la infección del tracto urinario en los 3 meses anteriores
♦ Fosfomicina trometamol 3 g por vía oral en una sola dosis
Tratamiento de segunda línea: antibióticos betalactámicos durante 5-7 días
♦ Amino penicilinas más inhibidores de la betalactamasa, por ejemplo, amoxicilina/ácido clavulánico
♦ Cefalosporinas, por ejemplo, cefpodoxima, cefdinir o cefaclor
♦ Alternativas: Considerar las fluoroquinolonas, por ejemplo, ciprofloxacina durante 3 días para pacientes con infecciones previas con bacterias resistentes a otras clases de fármacos.
Se define como una infección del tracto urinario superior o inferior en un paciente que tiene un mayor riesgo de fracasar el tratamiento o de sufrir complicaciones.
La infección ascendente en menos del 15% por ello no se considera más como No complicada. Se debe definir si solo es pielonefritis aguda o hay cuadro añadido de Sepsis.
Manejo Ambulatorio: Fluoroquinolonas: Ciprofloxacino 500 mg cada 12h o Levofloxacino 500 mg cada 24 h por VO por 7 días.

♦ Alternativa Cotrimoxazol forte por 14 días o Ceftriaxona 1gr /IM cada 24h.
♦ No funciona Nitrofurantoina o Fosfomicina porque no concentran en tejido renal. Manejo hospitalizado, Ceftriaxona 2gr cada 24h (generalmente Urosepsis)
Ciprofloxacino o Levofloxacino, alternativa Cotrimoxazol, Evaluar si hay compromiso prostático lo que indicaría extender tratamiento 2 a 3 semanas y evaluar riesgo de ITS y añadir Doxiciclina
Bacteriuria asintomática: Solo está indicado en adultos en Poblaciones especiales:
Gestantes
Trasplantados
Pacientes que van a ir a cirugía urológica con riesgo de sangrado.
Son infecciones de origen nosocomial y son enterobacterias productoras de betalactamasas de espectro extendido, por lo que no responderán a Cefalosporinas aun siendo susceptibles por loque se indica Carbapenem de preferencia no anti-pseudomonas.
ITUAC se refiere a una infección adquirida mientras se coloca un catéter urinario o suprapúbico, poco después de su extracción, o en el contexto de un cateterismo intermitente.
No se recomienda la terapia con antibióticos para la mayoría de los pacientes con bacteriuria asociada a catéter o funguria asintomática.
El tratamiento empírico se indica cuando hay clínica de infección y positivad de la orina, y le catéter debe ser removido al inicio.
En la prevención no se utiliza antibióticos ni cambios de sondas periódicos, la sonda se cambia solo cuando se obstruye.
Cuando se infecta es usual que sea en primer lugar por Pseudomona aeruginosa donde se inicia tratamiento con Ceftazidima más amikacina hasta poder tener resultado de urocultivo y antibiograma ara ajustar terapia.
La predisposición es por la inmunosupresión inherente y la vejiga neurogénica. La incidencia de ITU en diabéticos es alta y la recurrencia es muy frecuente. Por ello se dan complicaciones serias como:
Absceso renal y perinéfrico: la mayoría son diabéticos y es el drenaje con tratamiento amplio de largo plazo su manejo adecuado.
Pielonefritis enfisematosa: Es la acumulación de gas producido por bacterias en el parénquima renal, el 80% pierde el riñón y se ve casi exclusivamente en diabéticos.
Necrosis papilar renal; la necrosis de las papilas renales no es infecciosa y es un cuadro vascular asociado a diabetes y algunos medicamentos, esa necrosis genera fiebre, arenilla urinaria, detritus, intenso dolor y se confunde con infección.
El tratamiento de la ITU no complicada es con Nitrofurantoina o fosfomicina. Las fluoroquinolonas no deben usarse en la cistitis no complicada.
