GHIDUL ADDICTHELP



Ghidul tău în universul adicției

Material realizat cu sprijinul financiar Active Citizens Fund România, program finanțat de Islanda, Liechtenstein și Norvegia prin Granturile SEE 2014-2021.
Conținutul acestui
material nu reprezintă în mod necesar poziția oficială a Granturilor SEE și Norvegiene 2014-2021; pentru mai multe informații accesați www.eeagrants.org
Proiect derulat de: Cu sprijinul:
04
05 Proiect derulat de: Cu sprijinul: Cuprins 1. Introducere 6 1.1 Despre autori 7 1.2 Scurtă descriere a proiectului AddictHelp 8 1.3 Obiectivele ghidului 8 1.4 Definirea problemei adicției în general și în România, în particular 9 1.5 Efectul pandemiei cu virusul SARS-CoV-2 asupra persoanelor cu adicții 10 2. Persoana cu dependență și circuitul ei în cadrul proiectului AddictHelp 12 3. Persoana cu adicție din punct de vedere psihologic 15 3.1 Adicția, un fenomen complex 16 3.2 Cauzele adicției 17 3.3 Tipul dependențelor 17 3.4 Impactul pandemiei COVID-19 asupra psihicului 18 3.5 Persoana cu dependență și relațiile interpersonale 19 3.6 Metode de terapie a dependenței 20 4. Pacientul cu adictie din punct de vedere medical 22 4.1 Aspecte generale ale bolii hepatice alcoolice 23 4.1.1 Afectarea hepatică în cadrul consumului de alcool-aspecte generale 23 4.1.2 Istoria naturală și patogeneza bolii hepatice alcoolice 23 4.2 Evaluarea pacienților și diagnosticul BHA 24 4.2.1 Teste screening și evaluare diagnostică 24 4.2.2 Biopsia hepatică 28 4.2.3 Evaluarea neinvazivă 28 4.2.4 Evaluarea consumului de alcool 29 4.3 Hepatita alcoolică 30 4.3.1 Diagnostic şi evaluarea severităţii 30 4.3.2 Tratament 32 4.4 Ciroza alcoolică 34 4.4.1 ACLF in contextul BHA 35 5. Resurse online 37 5.1 Platforma online AddictHelp - instrument de training pentru personalul medical 38 5.2 Platforma online AddictWhy – resursă de informare privind adicția destinată publicul larg 39 5.3 Alte link-uri utile: 39 6. Referințe 41 7. Anexe 48 Anexa 1. Chestionarul AUDIT de evaluare a consumului personal de alcool 49 Anexa 2. Chestionarul legat de dependențe Leeds 50 Anexa 3. Scala de Atitudini față de Afecțiuni Medicale (SAAM) 51 Anexa 4. Chestionarul de percepție asupra alcoolului și problemelor legate de alcool (CPAPA) 52
1. Introducere
06 Proiect derulat de: Cu sprijinul:
1.1 Despre autori
Vlad Țâru, MD
Medic rezident în specialitatea gastroenterologie la Institutul Regional de GastroenterologieHepatologie „Prof. Dr. O. Fodor”, Cluj-Napoca, experiență de peste 3 ani în desfășurarea de activități de cercetare medicală și ocupă în cadrul proiectului AddictHelp poziția de manager proiect.
Andreea Fodor, MD
Medic rezident în specialitatea gastroenterologie la Institutul Regional de GastroenterologieHepatologie „Prof. Dr. O. Fodor”, Cluj-Napoca, pasionată de cercetare în domeniul hepatologie, cu o experiență de 3 ani în cercetare clinică, ocupă în cadrul proiectului AddictHelp poziția de responsabil comunicare.
Mădălina Gabriela Indre, MD PhD(c)
Medic rezident gastroenterologie an II în cadrul Institutului Regional de GastroenterologieHepatologie „Prof. Dr. Octavian Fodor” Cluj-Napoca, student doctorand în cadrul Universității de Medicină și Farmacie „Iuliu Hațieganu” Cluj-Napoca, președintele Asociației Liver Research Club (LIREC), pasionată de scrierea de granturi.
Horia Ștefănescu, MD, PhD
Doctor în medicină din 2011. A participat la elaborarea a numeroase publicații în jurnale din zona roșie a domeniului hepatologie, acumulând un indice Hirsch (World of Science) de 21. Interesul de cercetare combină elemente clinice cu metode neinvazive de diagnostic - în principal elastografie hepatică și splenică sau ecografie cu substanță de contrast, și este orientat înspre boala hepatică alcoolică, predicția decompensării în ciroză, hipertensiunea portală și cancerul hepatocelular. Ocupă în cadrul proiectului AddictHelp poziția de expert medic gastroenterolog.
Andreea Bumbu, MD, PhD
Bumbu Andreea Livia, medic specialist medicină internă și gastroenterologie. Experiență în studiul bolii hepatice alcoolice. În cadrul proiectului AddictHelp ocupă poziția de expert medic gastroenterolog.
Andra Nicoară, Psih., MD
Psiholog clinician și psihoterapeut în cadrul Institutului Regional de GastroenterologieHepatologie “Prof. Dr. O. Fodor” Cluj-Napoca, urmând formări în Cognitive Behavioural Therapy (CBP), cât și în psihoterapie pozitivă. În cadrul proiectului AddictHelp ocupă poziția de expert psiholog.
Nicoleta Monica Jiboc, Psih., MD(c)
Psiholog clinician practicant în cadrul Cabinetului Individual de Psihologie, student masterand în anul II la masterul de Psihologie Clinică, Consiliere Psihologică și Psihoterapie în cadrul Universității Babeș-Bolyai Cluj-Napoca. Pasionată de conexiunea interumană, de a asculta și a oferi suport, precum și de a descoperi atuurile fiecărei persoane și de a crea un mediu propice dezvoltării și soluționării diverselor provocări. Ocupă în cadrul proiectului AddictHelp poziția de
07 Proiect derulat de: Cu sprijinul:
membru responsabil ambulator.
Tudor Magdaș, MD(c)
Student anul V în cadrul Universității de Medicină și Farmacie “Iuliu Hațieganu” Cluj-Napoca, ocupă în cadrul proiectului AddictHelp poziția de membru responsabil ambulator.
Denisa Mureșan, MD(c)
Student anul V în cadrul Universității de Medicină și Farmacie “Iuliu Hațieganu” Cluj-Napoca, ocupă în cadrul proiectului AddictHelp poziția de membru responsabil ambulator.
Sonia Ștefania Tivadar, MD(c)
Student anul V în cadrul Universității de Medicină și Farmacie “Iuliu Hațieganu” Cluj-Napoca, ocupă în cadrul proiectului AddictHelp poziția de membru responsabil ambulator.
Mircea-Radu Vodă, MD(c)
Student anul IV în cadrul Universității de Medicină și Farmacie “Iuliu Hațieganu” Cluj-Napoca, ocupă în cadrul proiectului AddictHelp poziția de membru responsabil ambulator.
Vă urăm o lectură plăcută și utilă!
1.2 Scurtă descriere a proiectului AddictHelp
Acest protocol a fost imaginat ca o busolă pentru cei care doresc să descopere universul AddictHelp. Proiectul AddictHelp oferă o soluție pentru problema adicției, prin facilitarea accesului la servicii integrate de informare, consiliere și tratament, într-un mediu sigur pentru persoanele cu dependențe față de toxice. Creșterea gradului de mobilizare și incluziune socială a consumatorilor de toxice prin implementarea programului AddictHelp are la baza 3 piloni principali:
1) cresterea accesului la servicii medicale si psihologice particularizate acestui grup țintă;
2) educatie informală a cadrelor medicale si asistenților sociali cu scopul creșterii complianței acestora în îngrijirea pacienților cu adicții;
3) creșterea gradului de conștientizare la nivelul populației generale privind importanța reducerii stigmatizării și creșterea gradului de incluziune socială a consumatorilor de toxice. Acest lucru va fi obținut prin înființarea unui centru ambulator de testare și a unui centru de consiliere psihologică în cadrul spitalului IRGH Cluj-Napoca, precum si prin funcționarea platformelor online de educație informală. Totodată, proiectul propune elaborarea unor practici și resurse utile în managementul persoanelor cu dependențe, prin coroborarea datelor medicale, psihologice, cu nevoile identificate de către însuși grupul țintă (consumatori de toxice), pentru a pune bazele unui program state-of-the-art, adaptat Romaniei.
1.3 Obiectivele ghidului
Ghidul AddictHelp devine o resursă importantă de informare și aglutinare a grupurilor de interes, spre beneficiul pacienților cu dependență față de substanțe toxice. Obiectivele acestui ghid pot fi
Proiect derulat de: Cu sprijinul:
08
sumarizate astfel:
I.Definirea problemei adicției în general și în România în particular. Adicția în context pandemic.
II.Circuitul persoanelor cu adicție în cadrul centrului AddictHelp.
III.Abordarea problemei adicției din punct de vedere psihologic, cu accent pe dependența de alcool
IV.Abordarea problemei adicției din punct de vedere medical, cu accent pe dependența de alcool
V.Descrierea și instruirea privind utilizarea platformei AddictHelp – instrument de instruire pentru personalul medical privind managementul persoanelor cu adicție.
VI.Descrierea și instruirea privind utilizarea platformei AddictWhy – instrument de informare pentru publicul larg privind problema adicției
Astfel, în continuare vă propunem să explorăm universul AddictHelp, începând de la situația actuală. Vom descoperi ce înseamnă adicția, de ce este important sa renunțăm la preconcepții și să abordăm cu încredere și competență acest subiect extrem de sensibil al adicției.
1.4 Definirea problemei adicției în general și în România, în particular
Vlad Țâru, Tudor Magdaș, Mircea-Radu Vodă
Adicția este, în general, un subiect tabu, indiferent de nivelul socio-economic. Aceasta a primit multe definiții, după cum vom vedea, în funcție de domeniul care a abordat problema, fie el medical sau psihologic, însă de cele mai multe ori acestea nu pot cuprinde problema în întregime, rămânând cu siguranță o puternică componentă personală particulară legată de adicție. Nivelul de respect față de persoanele cu dependențe tinde să fie mai scăzut, atât în rândul cadrelor medicale, cât și în rândul populației generale (Warren et al., 2012). Un aspect comun în rândul personalului medical este experiența atât profesională, cât și personală, întrucât acest subiect reprezintă o zonă delicată pentru ambele părți (Mulles et al., 2012).
Ratarea șansei de a consulta pacientul duce la accentuarea bolii atât din punct de vedere medical, cât și social. Persoanele cu dependențe nu consultă medicul / psihologul din cauza stigmatizării percepute (Schomerus et Barrio et al., 2016) sau consultă medicul / psihologul pentru alte probleme de sănătate. Pe de altă parte, lipsa de încredere din rândul medicilor se datorează faptului că pacienții nu vor comunica corect cantitatea reală de substanță toxică consumată, dar și faptul că nu sunt conștienți de efectele negative ale acesteia asupra organismului.
În România mortalitatea datorată consumului de alcool continuă să fie ridicată: >15000 decese/an (Rehm et al., 2012). De asemenea, merită menționat că România este pe primul loc în UE raportat la mortalitatea datorată alcoolului la femei și pe locul patru la bărbați (Furtunescu et al., 2014).
Privind consumul de alte toxice, raportul de țară din 2017 arată că 3.9% din tinerii cu vârste cuprinse între 15 și 34 de ani au consumat cel puțin o dată droguri cu un an înainte. Cu toate acestea, monitorizarea la nivel populațional este deficitară, cu date discordante (Furtunescu et al., 2013) și prevalența bolilor hepatice datorate toxicelor este de fapt mai mare decât cea prezisă.
Actualmente, România nu dispune de politicile naționale corespunzătoare pentru monitorizarea și controlul consumului de toxice (MS, 2011). Legat de sentimentele asociate consumului de toxice, se arată că peste jumătate dintre participanți se simt vinovați după consumul abuziv. LIREC este un
09 Proiect derulat de: Cu sprijinul:
ONG ce își propune să aducă cercetarea clinică mai aproape de comunitate, în parte prin proiectele de incluziune socială a grupurilor vurnerabile. În plus, expertiza în domeniul bolii hepatice, organ frecvent afectat de consumul de toxice, îmbinată cu expertiza partenerului nostru, conferă acțiunii o direcție clară de îmbunătățire atât a sănătății fizice cât și psihice a persoanelor cu dependențe. Prin urmare, există o nevoie acută la nivel national pentru sprijinul acestui grup vulnerabil, reprezentat de persoanele dependente de substanțe toxice. Lipsa unui cadru organizat de intergrare a serviciilor medicale cu cele de consiliere psihologică, împinge aceste persoane la periferia societății și crește riscul de reluare a consumului și a accidentelor legate de acesta.
1.5 Efectul pandemiei cu virusul SARS-CoV-2 asupra persoanelor cu adicții
Mădălina Indre, Sonia Tivadar, Andreea Fodor
Instalarea pandemiei cu virusul SARS-CoV-2 a presupus măsuri restrictive precum carantinarea, diferite cerințe de a sta acasă, închiderea sau impunerea unui program limitat pentru restaurante, magazine, centre comerciale, distanțarea socială și izolarea pe termen lung pentru persoanele pozitive sau în recuperare post-infecție. Deși aplicarea măsurilor de siguranță și tratarea pacienților cu pneumonie Covid-19 a primat în fazele inițiale ale pandemiei, există o nevoie crescută de adaptare în context pandemic a serviciilor medicale și de suport ce deservesc alte patologii. Grupurile vulnerabile precum consumatorii de toxice necesită măsuri adecvate și dezvoltarea de servicii suport accesibile acestora, inclusiv în context pandemic, cu scopul realizării unui management adecvat al adicțiilor în cauză. În paralel este necesară sensibilizarea populației generale privind problemele asociate adicției ce pot fi dezvoltate sau accentuate în context pandemic. Ce știm. Pe parcursul perioadei de carantină (ca și răspuns pe termen scurt la insalatea pandemiei cu virusul SARS-CoV-2), 19.4 % dintre locuitorii Germaniei intervievați prin aplicarea unui chestionar anonim în mediul online au răspuns afirmativ pentru creșterea consumului de alcool față de perioada anterioară pandemiei (1). Aceste date ar putea fi transferabile și altor țări, astfel ridicându-se problema efectului pe termen mediu și lung al creșterii consumului de alcool în context pandemic. În China, persoane aflate în perioada de abstinență față de consumul cronic de alcool sau tutun au prezentat în context pandemic recăderi mai frecvente față de perioada anterioară pandemiei (2). Mai mult, 32% dintre consumatorii cronici de alcool și 20% dintre fumătorii participanți la studiu au raportat consumul unor cantități crescute de alcool, respectiv creșterea frecvenței fumatului în context pandemic (2). În țări precum Africa de Sud, pe parcursul pandemiei, pentru periode determinate de timp, au fost aplicate măsuri prohibitive pentru vânzarea sau cumpărarea de produse alcoolice și țigări (abstinență forțată). Deși au fost estimate și ulterior validate tendințe descendente în cosumul de alool și tutun, acest lucru a fost pe de-o parte asociat cu furt și comerț ilicit de produse alcoolice și țigări, producerea de substanțe alcoolice la domiciliu, uneori chiar și consum fatal de alcool (3). Abstinența forțată și adicția de substituție. Adicția de substituție poate fi și ea întâlnită în conext pandemic. Aceasta este definită ca și înlocuirea unui comportament adictiv cu un alt comportament adictiv (4). În contextul abstinenței forțate, persoanele cu dependență de nicotină sau alcool pot dezvolta adicții de substituție. Așadar, răspunsul la abstinența forțată poate include atât complianță și renunțare la ingerarea/consumul toxicului, cât și căutarea de alternative care să compenseze abstinența forțată. Cuplate cu izolarea, adicțiile de substituție pot potența recăderi și “formarea”
10 Proiect
Cu
derulat de:
sprijinul:
de noi comportamente (5). În Africa de Sud, în urma instalării restricțiilor privind achizițonarea și consumul de produse alcoolice sau țigări, au fost raportate, în context pandemic, adicții de substituție. Acest fenomen ar putea fi transferabil și altor populații, în context pandemic fiind raportate, la nivel mondial, numeroase comportamente adictive (6).
Servicii suport destinate persoanelor cu abuz de substanțe toxice și desfășurarea acestora în context pandemic. Experți din domeniu au speculat încă de la începutul pandemiei că această perioadă ar putea cauza o creștere în frecvența și severitatea abuzului de substanțe toxice (3). Din nefericire, în majoritatea țărilor afectate de pandemia SARS-CoV-2, întâlnirile față-în-față din cadrul grupurilor de suport destinate consumatorilor de toxice (Alcoolicii Anonimi, Narcoticii Anonimi, etc.) au fost sistate.
Exemple de bună practică la nivel mondial. Cu scopul înlocuirii întâlnirilor față-în-față din cadrul grupurilor de suport destinate consumatorilor de toxice, au fost propuse metode inovative adaptate contextului pandemic ce presupun sisteme telefonice de asistență a persoanelor aflate în necesitate, platforme de ajutor, grupuri virtuale de asistență și comunicare. În Statele Unite Ale Americii au fost dezvoltate linii telefonice de suport și întâlniri virtuale mediate de voluntari formați în managementul persoanelor cu adicții (7). Prin înființarea platformelor AddictHelp și AddictWhy, dorim să punem la dispoziția populației din România un serviciu similar care să răspundă atât nevoilor întâlnite în context pandemic, cât și drept serviciu de suport constant destinat persoanelor consumatoare de toxice.
Putem concluziona că pandemia cu virusul SARS-CoV-2 a putut sta la baza dezvoltării unor adicții de substituție (acces restricționat pentru anumite substanțe, obiceiuri) și potențarea altora (de exemplu adicțiile facilitate de accesul la internet). Acest lucru ridică un semn de alarmă în rândul profesioniștilor din sectorul medical și domeniile complementare, care, atât în context pandemic cât și în perioada imediat următoare trebuie să fie atenți și vigilenți cu pacienții lor și persoanele din jur. Adicțiile dezvoltate sau potentate în contextul pandemiei SARS-CoV-2 ar putea avea o evoluție accelerată în lipsa unei conduite terapeutice adecvate. În România este nevoie de investiție în serviciile suport și de asistență a consumatorilor de toxice, inclusiv cele desfășurate în mediul vortual. Când serviciile suport destinate persoanelor cu adicție nu pot fi accesate în format față-înfață, este nevoie de adaptarea lor astfel încât acestea să fie accesibile și în format online. Cum poate ajuta Proiectul AddictHelp ?
- Oferă o mai bună înțelegere asupra fenomenului de adicție
- Oferă un serviciu de suport medical pentru persoanele în necesitate
• Consult medical de specialitate în cadrul IRGH Cluj-Napoca cu programare prealabilă
- Oferă un serviciu de suport psihologic pentru persoanele în necesitate
• Consult psihologic de specialitate în cadrul IRGH Cluj-Napoca cu programare prealabilă
• Suport prin platformele online dedicate atât populației generale și grupurilor vulnerabile, cât și specialiștilor din sectorul medical
• Suport prin linia telefonică dedicată proiectului
• Întâlniri virtuale în cadrul grupului de suport AddictHelp
11 Proiect derulat de: Cu sprijinul:
2. Persoana cu dependență și circuitul ei în cadrul proiectului AddictHelp
12 Proiect derulat de: Cu sprijinul:
Vlad Țâru, Denisa Mureșan, Andreea Fodor
Centrul AddictHelp de management al persoanelor cu dependență (beneficiarii) este nucleul proiectului AddictHelp (Figura 1). Acesta este alcătuit din două unități ce funcționează în strânsă legătură: Centrul de consiliere AddictHelp, Centrul medical AddictHelp. Ambele centre vor fi deschise publicului larg începând cu luna iulie 2021 și vor funcționa continuu minim 12 luni, în cadrul Institutului Regional de Gastroenterologie-Hepatologie “Prof. Dr. O. Fodor” Cluj-Napoca (IRGH).
Traseul beneficiarilor în cadrul centrului AddictHelp cuprinde 5 pași (Figura 1):
Pasul 1. Beneficiarul (persoana cu dependență față de alcool sau droguri) se prezintă la spitalul IRGH, strada Croitorilor nr. 19-21, Cluj-Napoca.
Pasul 2. Beneficiarul intră în Centrul de consiliere AddictHelp, unde este evaluat prin discuția cu un psiholog și prin aplicarea de chestionare menite să cuantifice nivelul de dependență față de toxice.
Pasul 3. În urma evaluării, se identifică riscul de afectare organică cauzată de abuzul de toxice.
Pasul 4. În cazul unui risc scăzut de afectare organică, beneficiarul este îndrumat către platforma online AddictWhy și programat pentru reevaluare prin Centrul de consiliere AddictHelp la 6 luni.
Pasul 4’. În cazul unui risc crescut de afectare organică, beneficiarul va intra în Centrul medical AddictHelp, unde va efectua analize de sânge, ecografie abdominală și fibroscan. În urma evaluării medicale, se identifică benficiarii care vor necesita internare în spital pentru investigații suplimentare și tratament de specialitate.
Pasul 5. În cazul în care nu este necesară internarea, beneficiarii sunt îndrumați către Grupul de suport AddictHelp, către platforma AddictWhy și vor fi programați pentru reevaluare atât în cadrul Centrului de consiliere, cât și în cadrul Centrului medical AddictHelp.
Pasul 5’. În cazul în care este necesară internarea, beneficiarii vor fi programați pentru internare și se vor prezenta cu bilet de trimitere de la medicul de familie, pentru internare în cadrul IRGH, Cluj-Napoca. De asemenea ei vor fi îndrumați către Grupul AddictHelp și către platforma online AddictWhy.
Proiect derulat de: Cu sprijinul:
13

14
Proiect derulat de: Cu sprijinul:
Figura 1. Centrul AddictHelp-circuitul beneficiarului în proiectul AddictHelp
Andreea Bumbu, Horia Ștefănescu
4.1 Aspecte generale ale bolii hepatice alcoolice
4.1.1 Afectarea hepatică în cadrul consumului de alcool-aspecte generale
Consumul nociv de alcool este un factor cauzal în peste 200 de afecțiuni. Dintre acestea, următoarele sunt afecțiuni și incidente în care impactul alcoolului a fost clar stabilit: abuzul de alcool, cancerul de sân, boala cerebro-vasculară, cancerul colo-rectal, diabetul,înecul, căderile, incendiile, boala cardiac ischemică, cancerul hepatic, ciroza hepatică, cancerele oro-faringiene, cancerul de esofag, otrăvirile, prematuritatea și greutatea mica la naștere, accidentele rutiere, leziunile autoinduse, alte lezări involuntare, violența [1]. Disability-adjusted life years este un parametru ce masoară încărcătura generală dată de boală, iar în ceea ce privește alcoolul, aceasta este de 5.1% conform OMS. Afectarea hepatică secundară consumului de alcool este dependentă de cantitatea de alcool. Majoritatea pacienților cu boală hepatică avansată sunt băutori abuzivi (> 120 unități de alcool/ săptămână în cazul bărbaților și > 80 unități în cazul femeilor) [7,8]. Deși bărbații suferă și decedează mai frecvent de boli asociate consumului de alcool decât femeile, nu există dovezi clare care să demonstreze un determinism genetic legat de sexul pacienților. Cu toate acestea, femeile expuse aceluiași consum dezvoltă mai frecvent tulburări asociate alcoolului [1]. Există diferențe biologice ( legate de sex) in farmacocinetica alcoolului la femei și efectele asupra sistemului nervos central, unele dintre ele fiind probabil atribuite hormonilor estrogeni [2]. Aceste diferențe duc la o absorbție crescută a alcoolului și la un timp de metabolizare mai prelungit in cazul femeilor. După consumul aceleași cantități de alcool, efectele acestuia se instalează mai rapid la femei decât la bărbați și durează mai mult.Aceste diferențe fac femeile mai susceptibile la efectele negative pe termen lung ale consumului de alcool [3].
4.1.2 Istoria naturală și patogeneza bolii hepatice alcoolice
Patogeneza BHA este strâns legată de apariția steatozei hepatice. Consumul de alcool este răspunzător de perturbarea tuturor proceselor responsabile de menținerea homeostaziei lipidice: expresia, oxidarea și secreția grăsimilor la nivel hepatic [9]. Steatoza hepatică apare rapid la toți subiecții cu consum abuziv de alcool și este o condiție reversibila odată cu întreruperea consumului [10]. Depunerea lipidică intrahepatocitară poate fi micro sau macroveziculară, iar intensitatea acesteia poate sugera severitatea per ansamblu și modelul evolutiv al BHA [11]. Apariția steatozei in BHA se datorează în parte efectului direct al alcoolului (reducerea beta-oxidării acizilor grași și creșterea sintezei de trigliceride), dar este si consecința unor procese metabolice și celulare declanșate de consumul de alcool [9]. Astfel, sunt afectate:
1.moleculele transportatoare de acizi grași (AG), în primul rând sistemul CD36/FAT [9,12];
2.sinteza de AG și trigliceride prin (i) stimularea lipogenezei via SREBP-1c și ChREBP - sistem de control influențat în cazul consumului de alcool de activarea TNFα, a PPARγ și a proteinelor de șoc termic, (ii) inhibarea controlului lipogenezei prin AMPK și SIRT1 si prin (iii) inhibiția sintezei de
23 Proiect derulat de: Cu sprijinul:
adiponectină și a expresiei hepatice a receptorilor acesteia, alături de inhibiția sintezei FGF15 la nivelul ileonului terminal;
3.beta-oxidarea mitocondrială a AG, prin influențarea la nivel transcripțional sau post-transcripțional a sintezei și activității carnitin-palmitoil transferazei I [9].
4.balanța nutrițională, prin înlocuirea cu etanol a subtratului energetic în proporție de 50% și prin generarea și menținerea unor tulburări malabsorbtive, în primul rând a carnitinei [9].
5.sinteza și secreția de colesterol [9].
6.stimularea lipocalinei-2 [13] și perturbarea autofagiei [14].
7.inducerea dezechilibrului microbiomului intestinal [15].
Steatoza hepatică este consecința obligatorie a consumului de alcool și este 100% reversibilă odată cu oprirea consumului [10]. Această situație reprezintă BHA incipientă [16]. Aproximativ 30% dintre pacienți, prin persistența consumului, progresează spre steatohepatita alcoolică (SHA), condiție caracterizată de inflamatie și fibroză, cu debut în zona perivenulară si progresie spre spațiile porte [17]. Aproximativ 20% dintre pacienții cu SHA progresează spre BHA avansată, concept care include hepatita alcoolică (HA) și ciroza alcoolică, cu complicațiile cunoscute: ascită, sânegrare variceală sau apariția hepatocarcinomului [16]. Progresia spre stadiile avansate, este influențată, pe lângă consumul de alcool si de factori genetici (sexul feminin, descendența hispanică, variante ale genei PNPLA3) sau de mediu (asocierea infecției virale, obezitatea, fumatul, încărcarea cu fier, sau cu rol protector, consumul de cafea)[18].
Progresia spre SHA și BHA cu fibroză avansată, precum și apariția HA sunt rezultatul implicării mai multor populații celulare, interconectării mai multor căi de acțiune din diverse organe și sisteme [19].
4.2 Evaluarea pacienților și diagnosticul BHA
Evaluarea consumului dăunător de alcool trebuie să fie preocuparea constantă a hepatologului atunci când consultă un pacient cu teste funcționale hepatice modificate. Pacienții cu consum de alcool crescut (> 3 unități/zi în cazul bărbaților și > 2 unități/zi în cel al femeilor) prezintă risc crescut de a dezvolta BHA avansată [16]. Astfel, chestionarul AUDIT (Alcohol Use Disorders Inventory Test - http://auditscreen.org/using-audit) poate selecta persoanele cu risc crescut de a avea BHA și este recomandat ca metodă de screening atât în medicina primară, cât și de către hepatologi [16,20]. Ca și alternativă cu un consumul de timp redus, se recomandă utilizarea AUDIT-c, care implică evaluarea doar a primilor 3 itemi ai chestionarului:
(I) cât de des se întâmplă să consumați băuturi alcoolice;
(II) câte unități consumați de obicei atunci când beți și
(III) cât de des se întâmplă să beți mai mult de 5 unități. Un scor peste 4 puncte la AUDIT-c în cazul bărbaților și peste 3 puncte în cazul femeilor impune efectuarea întregului chestionar și evalaurea pentru BHA.
4.2.1 Teste screening și evaluare diagnostică
Pentru evaluare, se efectuează testele de rutină care apreciază funcția hepatică - bilirubina, alaninamino-transferaza (ALT), aspartat-amino-transferaza (AST), gamma-glutamil-transpeptidaza (GGT), fosfataza alcalină, hemoleucograma și coagulograma. Dintre acestea, AST, ALT, raportul AST/ALT
Proiect derulat de: Cu sprijinul:
24
supraunitar, GGT și VEM pot reprezenta markeri direcți ai consumului de alcool, dar cu specificitate joasă, mai ales față de steatohepatita nonalcoolică (NASH) [21]. Este în curs de evaluare schimbarea nomenclaturii steatozei hepatice non-alcoolice (NAFLD) cu steatoza hepatica metabolică (MAFLD), denumire ce ar reflecta cu o mai mare acuratețe patogeneza bolii, cu loc de discuție în ceea ce privește asocierea consumului de alcool cu factorii metabolici [4].
De asemnea, s-a studiat rolul IgA in patogeneza BHA și valoarea lor predictiv pentru un stadiu mai avansat al acesteia. IgA serice au fost crescute la 70% dintre pacinții cu BHA, însă nu s-a demonstrat o legatură statistic semnificativă cu progresia bolii [5].
Pentru o diferențiere mai corectă a BHA față de NASH a fost propus un model ce include raportul AST/ALT, volumul eritrocitar mediu, indicele de masă corporală și sexul [22]. Desigur că este necesară excluderea altor cauze de boală hepatică, astfel că se vor testa: AgHBs, antiHCV, anticorpii antinucleari, antimitocondriali, anti mușchi neted, anti LKM1, ceruloplasmina, transferina, α1 antitripsina, se va investiga anamnestic consumul de medicamente sau suplimente cu pontețial hepatotoxic.
Cuantificarea fibrozei hepatice este relevantă deoarece reprezintă principalul element de progresie a bolii, iar aceasta poate fi prezentă chiar și atunci când testele funcționale hepatice rămân nemodificate. Pentru acest scop avem la dispoziție teste serologice sau imagistice. Testele serologice cu aplicabilitate în cadrul BHA sunt sumarizate în Tabelul 1 [20]. Performanțele diagnostice ale testelor sunt asemănătoare, iar alegerea unuia în defavoarea altuia depinde de experiența locală și de costurile asociate.
25 Proiect derulat
Cu
de:
sprijinul:
Tabel 1. Teste și scoruri serologice neinvazive de apreciere a fibrozei în BHA
ELF - enhanced liver fibrosis test, combină HA, propeptidul de colagen tip III, inhibitotul tisular al metaloproteninazei 1;
PGGA - combină timpul de protrombina, GGT, apolipoproteina A1, α2 macroglobulina
Fibroza hepatică se evaluează și folosind metode imagistice, cele mai utilizate fiind elastografia ultrasonoră fie prin tehnica impulsională tranzitorie, fie pe baza undelor de forfecare cu intensitate mare. În acest mod se calculează rigiditatea hepatică, un parametru puternic asociat cu fibroza. În interpretarea rezultatelor trebuie să se țină cont de prezența factorilor de eroare, precum inflamația hepatică, balonizarea hepatocitară sau staza biliară care pot genera valori fals crescute [23,24]. Trebuie ținut cont că elastografia este mai performantă în excluderea fibrozei avansate/cirozei, iar acuratețea metodei este mai redusă în cazul prezenței fibrozei într-un grad intermediar sau redus [25]. Datorită acestui fapt, pentru cuantificarea corectă a fibrozei la pacienții cu BHA se recomandă reexaminarea elastografică după o perioadă de abstinență (de obicei de 2 săptămâni) [26]. O valoare >8 kPa după retestare ridică suspiciunea fibrozei avansate și necesită evaluare de specialitate, valori >12 kPa ridică suspiciunea unei boli avansate, iar valori >20 kPa impun screeningul varicelor esofagiene [27].

Criteriile recomandate în ghidul de hipertensiune portală BAVENO VI pentru ridicarea suspiciunii de ciroză compensată ( inculzând aici si etiologia alcoolică) sunt :
- O valoare a rigidității hepatice la elastografia tranzitorie (TE) sub 8 kPa, in absența altor criterii clinice, exclude ciroza hepatica ( sau boala hepatica cronică avansată compensată)
- O valoare la TE intre 10 și 15 kPa este sugestivă pentru ciroză hepatica si necesită investigații suplimentare pentru confrimare
- O valoare peste 15 kPa este înalt sugestivă pentru ciroză hepatică
De asemenea, o recomandare fosrte utilă în practica clinică este aceea de temporizare a endoscopiei digestive superioare de screening la pacienții cu o rigiditate hepatica sub 20 kPa, coroborată cu un număr de trombociți peste 150.000, fiind demonstrate că aceștia prezintă un risc scăzut de varice esofagiene cu risc de sangerare. 6
Modul de abordare inițială a pacientului cu BHA este sintetizat în figura 4.
26 Proiect
derulat de: Cu sprijinul:
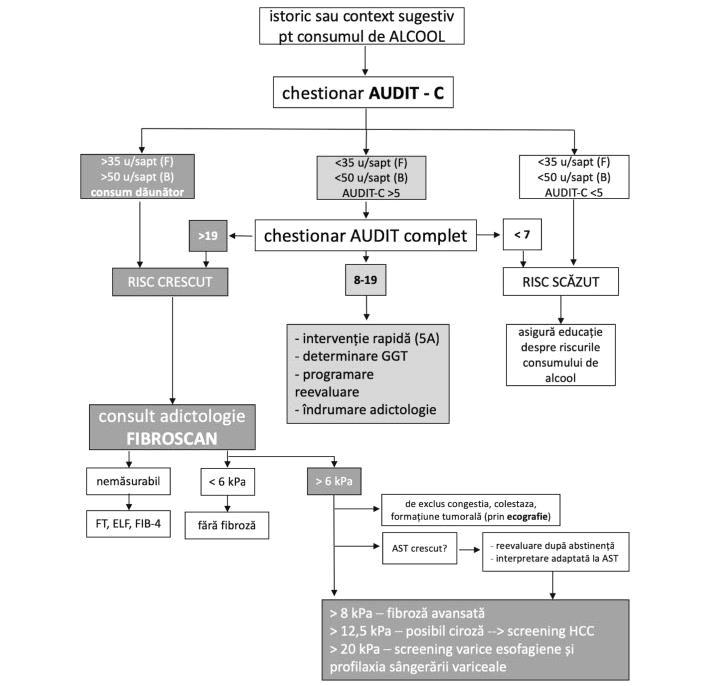
27
Proiect derulat de: Cu sprijinul:
Figura 4. Modul de abordare inițială a pacientului cu boala hepatică alcoolică
4.2.2 Biopsia hepatică
Standardul pentru diagnosticul BHA rămâne unul morfologic, astfel încât biopsia hepatică trebuie să se mențină printre opțiunile de investigație. Deși este o metodă invazivă de diagnostic, biopsia hepatică se indică atunci când celelalte teste sunt neconcludente sau atunci când este suspicionată (și) o altă etiologie a bolii hepatice. Indicația este mai importantă în cazul suspiciunii de hepatită alcoolică, având in vedere dificultățile întâmpinate în diagnosticul diferențial al cirozei hepatice decompensate cu hepatita alcoolică pe criterii clinice si biochimice [16,20]. Riscurile manoperei sunt reprezentate de sângerarea intrahepatica și pneumotorace, incidența lor fiind de 2% [28]. Biopsia se poate realiza percutan sau transjugular- în cazul pacienților cu risc de sângerare crescut. Caracteristicile histologice ale BHA sunt prezența steatozei (macro, microveziculară sau mixtă), balonizarea și necroza celulară, prezența infiltratului inflamator (predominant neutrofilic), a fibrozei perivenulare, a colestazei intra/periductulare, a megamitocondriilor sau a corpilor hialini (MalloryDenk) [29]. Aspectele histologice sunt factori predictivi pentru supraviețuirea pe termen lung și scurt a pacienților și pentru răspunsul la corticoterapie [30,31]. S-a remarcat faptul că fibroza este singurul factor independent care prezice supraviețuirea pe termen lung la pacienții cu BHA [32]. În mod particular, în cazul HA se folosește cuantificarea Alcoholic Hepatitis Histologic Score (AHHS) care combină și punctează elementele histologice menționate, astfel încât un punctaj >7 este diagnostic pentru HA severă și reprezintă un factor predictiv al mortalității la 90 de zile [33]. Recent s-a propus un nou scor histologic pentru stratificarea riscului de boală severă și al mortalității legate de BHAscorul SALVE pentru gradare și stadializare.(*insert referință).
4.2.3 Evaluarea neinvazivă
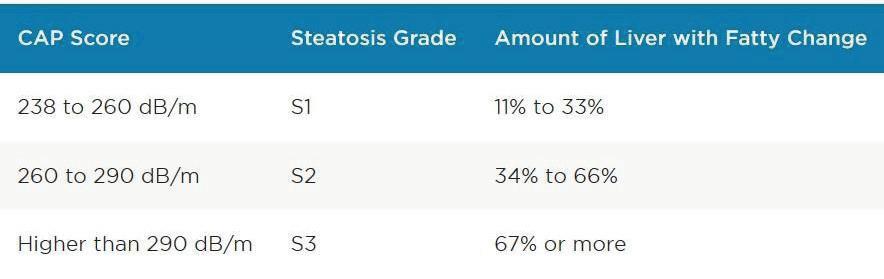
Atunci când biopsia este indiponibilă sau nu se poate efectua datorită riscurilor crescute asociate, se apelează la metode neinvazive surogat. Pentru aprecierea steatozei avem la îndemână metode imagistice, cea mai utilizată fiind ecografia abdominală (US) care, datorită caracterului neinvaziv, repetitiv și a disponibilității crescute reprezintă prima modalitate de evaluare a pcienților cu suspiciune de BHA. Sensibilitatea și specificitatea pentru detecția steatozei sunt bune, variind între 60-94% și respectiv 88-95% [34]. Caracterul operator și echipament dependent fac US mai puțin performantă pentru detecția steatozei ușoare [35], iar metoda nu permite diferențierea steatozei de fibroză. Spectroscopia prin rezonanță magnetică este o alternativă costisitoare de apreciere a steatozei, care are însă avantajul unei acurateți mai crescute (în jur de 90%, pentru încărcarea grasă de cel puțin 5%) și o putere discriminantă superioară [36]. De un real folos în practică este utilizarea parametrului de atenuare controlată (CAP) disponibil alături de elastografia impulsională în cadrul FibroScan-ului. CAP s-a dovedit superior US în aprecierea steatozei la pacienții cu BHA și prezintă o specificitate mare (88%) pentru detecția oricărui grad de încărcare grasă la valori >290 dB/m [37]. Parametrul oferă și posibilitatea de stadializare a încărcării grase a ficatului prin valorile de cutoff prestabilite.
28 Proiect derulat de: Cu sprijinul:
Tabel 2. Parametrul de aternuare controlată (CAP), în boala heaptică alcoolică
greaterbostongi.com
Aprecierea neinvazivă a fibrozei se face prin metode serologice sau prin elastografie, așa cum s-a detaliat mai sus. Trebuie menționat faptul că pentru a evita dificultațile de interpretare a valorilor crescute ale rigidității hepatice în contextul hepatocitolizei, s-a dezvoltat un algoritm care de interpretare a rezultatelor ca funcție exponențială a valorilor AST [26].
Pentru diagnosticul neinvaziv al celorlalte modificări histologice, opțiunile sunt mai limitate, fiind intens studiate în cadrul metabolomicii. Una dintre acestea este citokeratina 18 (epitopii M30 și M65), care se asociază cu HA și se corelează bine extensia necrozei hepatice demonstrată histologic, fiind un marker al apoptozei [38]. Mai mult decât atât, citokinele proinflamatorii (TNFα, IL-8 sau 1β) se asociază cu leziunile histologice de hepatită alcoolică, iar variațiile micro-ARN în celulele Kupffer (crește miR-155), hepatocite (scade miR-122) sau circulație (cresc miR-192 și 30a) pot de asemenea sugera un tablou serologic specific pentru HA [39].
4.2.4 Evaluarea consumului de alcool
Aprecierea și obiectivarea consumului de alcool este importantă la pacienții cu anamneză negativă sau la pacienții cu BHA pentru obiectivarea abstinenței. Testele cel mai frecvent utilizate pentru obiectivarea consumului de alcool sunt ALT, AST, GGT și volumul eritrocitar mediu, în principal GGT având valori semnificativ mai mari la pacienții cu boală hepatică alcoolică decât la cei cu patologie hepatică de alte etiologii [40]. Trebuie notat că aceste teste sunt indicatori indirecți și nu sunt specifice sau sensibile pentru detectarea consumului de alcool [41]. GGT poate avea valori mult crescute în prezența fibrozei avansate, iar utilizarea raportului AST/ALT nu este adecvata în contextul cirozei [41,42].
O altă metodă este măsurarea nivelului seric al transferinei deficitare în carbohidrat (CDT), însă aceasta se indică doar în cazul suspiciunii unui consum masiv de alcool (50-80g/zi timp de 1-2 săptămâni pentru ca testul să fie pozitiv) iar testul poate fi fals negativ la pacienții cirotici [41,43].
Sensibilitatea și specificitatea parametrilor utilizați în evaluarea neinvazivă a consumului de alcool este redată în Tabelul 3.
Tabel 3. Sensibilitatea și specificitatea biomarkerilor.
29 Proiect derulat de: Cu sprijinul:
medscape.com
Metodele directe de evaluare sunt reprezentate de etil-glucuronid(EtG), etil-sulfat, fosfatidil-etanol și esteri ai etanolului cu acizi grași. Aceștia sunt produși prin metabolizarea non-oxidativă a etanolului, sunt înalt specifici și prezintă avantajul de a fi detectabili pentru mai mult timp decât etanolul din sânge sau din aerul expirat [44]. EtG-ul urinar, detectabil până la 80 de ore de la încetarea consumului, este utilizat că metodă standard în monitorizarea abstinenței în cadrul programelor pentru pacienți dependenți de alcool, pentru pacienții ce se înrolează pe lista de transplant hepatic și în diverse cazuri juridice. Acest test poate fi pozitiv și în cazul consumului accidental de alcool (ciocolată cu lichior, apă de gură etc) [45]. EtG poate fi măsurat și în firul de păr, metodă ce permite monitorizarea pe termen lung a consumului, dar interpretarea trebuie făcută cu atenție, în cazul în care fragmentul analizat este de sub 3cm (un consum recent de alcool poate da rezultate fals negative), sau peste 6cm (nivelele de EtG pot fi reduse prin tratare sau vopsire) [46].
4.3 Hepatita alcoolică
Hepatita alcoolică (HA) reprezintă un sindrom clinic caracterizat prin icter cu debut recent cu sau fără alte semne de decompensare hepatica (ascită sau encefalopatie), la pacienţi cu consum de alcool în ultimele 3 săptămâni. [20]
4.3.1 Diagnostic şi evaluarea severităţii

Diagnosticul de certitudine este histologic, având ca elemente definitorii necroza extinsă și infiltratul polimorfonuclear, pe fondul steatohepatitei. Un scor AHHS >7 (vezi mai sus) indică severitatea leziunilor. Cu toate acestea, biopsia hepatică nu este indicată decât în aproximartiv 25% din cazuri, mai ales când există probleme de diagnostic diferențial [47]. Atunci când se indică, se preferă calea transjugulară pentru evitarea complicațiilor hemoragice. Există însă semne înalt sugestive pentru diagnostic.
Clinic, manifestarea principală este icterul cu debut progresiv, frecvent asociat cu febră, prostraţie, scădere ponderală şi malnutriţie. Biologic se poate pune în evidență neutrofilie, hiperbilirubinemie (bilirubină totala >2,5 mg/dL), AST >50 UI/ml rareori cu valori peste 300 UI/ml , cu raport ASAT/ALAT de obicei mai mare decât 1,5-2. În formele severe sau la pacienţii ci rotici timpul de protrombină este prelungit, există frecvent hipoalbuminemie şi trombocitopenie [20]. Combinarea elementelor
30 Proiect derulat de: Cu sprijinul:
clinice și biologice poate duce la un diagnostic de HA probabil (consum crescut de alcool în ultimii 5 ani, consum activ documentat până cu 3-4 săptămâni anterior prezentarii, icter cu debut recent sau accentuarea icterului preexistent, hipertransaminazemie - nu mai mare de 400 UI cu raport AST/ ALT>1,5 si absența altor cauze de decompensare hepatică) sau posibil (criterii incerte datorită unei alte etiologii sau imposibilității demonstrării consumului de alcool) [16].
Odată diagnosticul stabilit este importantă evaluarea severităţii și a prognosticului. Se utilizează mai multe modele care încorporează variabile statice şi dinamice (Tabelul 4), toate având drept scop comun identificarea pacienţilor cu risc crescut de deces.
Tabel 4. Variabilele incorporate în cele cele mai utilizate cinci scoruri prognostice în HA
mDF - funcție discriminativă modificată (scor Maddrey); MELD - model for end stage liver disease; GAHS - Glasgow alcoholic hepatitis score; ABIC - vârstă, bilirubină serică, INR, şi creatinină serică.
Scorul Maddrey (mDF) a fost primul care a stratificat corect pacienţii cu risc crescut de mortalitate pe termen scurt şi rămâne cel mai utilizat în practica clinică curentă. O valoare a mDF ≥32 identifică pacienţii cu hepatită alcoolică severă (HAS) și indică oportunitatea inițierii terapiei specifice [48,49]. Scorul MELD (model for end stage liver disease), un model prognostic validat la pacienţii cu ciroză, a fost recent evaluat pentru prognosticul pe termen scurt în HA. O valoare peste 20 a acestui scor prezice o mortalitate crescută la 90 zile [50]. Scorul GAHS, derivat din cinci variabile asociate independent cu prognosticul (vârstă, bilirubină serică, uree serică, timp de protrombină şi leucocitoză) identifică pacienţii cu risc crescut de deces în absenţa tratamentului. GAHS are valori cuprinse între 5 şi 12 iar pacienţii cu GAHS ≥ 9 şi scor Maddrey ≥ 32 au prognostic rezervat şi o îmbunătățire a supravieţuirii la 84 zile atunci când este iniţiată corticoterapia [51]. Scorul ABIC clasifică pacienţii cu AH în 3 categorii de risc crescut de mortalitate la 90 zile: scăzut, intermediar şi crescut [52]. Modificarea precoce a valorii bilirubinei serice la ziua 7 de tratament a fost propusă ca şi un marker fiabil pentru identificarea pacienţilor sub corticoterapie la risc crescut de mortalitate la şase luni. Modelul Lille (valori între 0 şi 1) este un scor dinamic ce foloseşte ca date markeri serici pretratament plus răspunsul bilirubinei serice la ziua 7 sub tratament cu corticosteroizi. S-a studiat utilizarea scorului Lille în ziua 4 pentru prezicerea răspunsului la corticoterpie și a mortalității la 28, respectiv 90 de zile, rezultatele sugerând aceeași acuratețe între Lille 4 si Lille 7.8 Totuși, scorul Lille 4 nu a fost înca inclus în ghidurile de practică clinică pentru hepatita alcoolică. Un scor ≥0.45 indică lipsa de răspuns la tratament şi impune stoparea corticoterapiei, pe baza balanței risc/beneficiu în cazul prelungirii nejustificate a acesteia, însă s-a demonstrat printr-o analiză a acestuia că ar exista
Proiect derulat de: Cu sprijinul:
31
3 patternuri de răspuns: responderi complete (scor Lille sub 0.16), responderi parțiali ( scor Lille 0.16-0.56) și non-responderi ( scor Lille peste 0.56). [33,53]. Recent, există tendința de a combina scorurile neinvazive pentru a obține o discriminare mai corectă a pacienților care pot beneficia de tratament și pentru o estimare mai buna a riscului de deces. Una dintre posibilități este utilizarea combinată a scorurilor MELD si Lille. Astfel se permite stratificarea pacienților ca având risc de deces scăzut (MELD <11), intermediar (MELD 11-20) sau crescut (MELD>20)[54], iar calcularea scorului Lille după 7 zile de tratament permite estimarea mai exactă, continuă, a riscului de deces la 2 și 6 luni [55].
4.3.2 Tratament
Algoritmul de decizie a inițierii terapiei și de apreciere a răspunsului este sintetizat in figura 5. Tratmentul HA severe implică:
a.Măsuri generale
Indiferent de stadiul de severitate, abstinenţa la alcool este principala măsură în managementul bolii hepatice alcoolice. Considerând riscul crescut pentru a dezvolta encefalopatia Wernicke se recomandă suplimentarea cu vitamine din complexul B. Alte măsuri generale cuprind tratamentul encefalopatiei hepatice (lactuloză, rifaximină) şi al ascitei (restricţie de sare).
Pacienţii cu HA severă sunt la risc crescut de a dezvolta injurie renală acută, ceea ce reprezintă un factor negativ de prognostic negative, astfel este recomandată utilizarea cu precauţie a diureticelor, a betablocantelor și evitarea utilizării nefrotoxicelor [56]. Datorită riscului crescut de malnutriție, pentru acești pacienți se recomandă nutriția hipercalorică (35-40 kcal/kg) și hiperproteică (1,2-1,5 g/kg), de preferință pe cale orală, sau în caz de intoleranță digestivă pe căi artificiale (sondă jejunală sau nazogastrică). Administrarea parenterală a fost corelată cu un risc crescut de sepsis cu punct de plecare la nivelul CVC [20].

32 Proiect derulat de: Cu sprijinul:
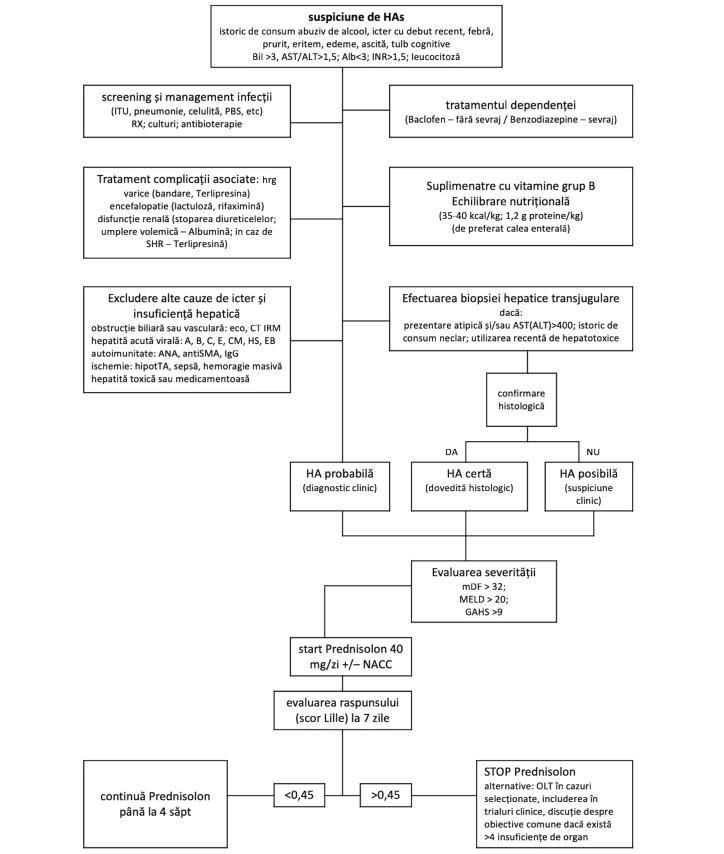
33
Proiect derulat de: Cu sprijinul:
Figura 5. Algoritm de decizie a inițierii și de apreciere a răspunsului la terapie
b.Corticosteroizii
Tratamentul de elecție al HAS constă în administrarea de corticosteroizi (Prednison 40 mg/zi sau Metilprednisolon 32mg/zi) timp de 28 zile. Prednisolonul este preferat față de prednison, cu toate că nu i s-a demonstrat superioritatea, având în vedere faptul că prednisonul are nevoie de un pasaj hepatic pentru a se genera metabolitul activ [57]. Este singura terapie care a dovedit beneficii de supraviețuire pe termen scurt prin studiul denumit cu acronimul STOPAH pe un lot considerabil de pacienți, ce a comparat eficiența tratamentului cu corticoid cu cea a tratamentului cu pentoxifilină [56]. Nu există, însă, evidențe care să demosntreze un beneficiu de supraviețuire la 90 zile sau la 1 an [48]. Limita acestui tratament este reprezentată de riscul crescut de sepsis şi hemoragie gastrointestinală atsfel încât se impune identificarea precoce a responderilor (scor Lille după 7 zile de tratament <0,45) [58]. Screeningul sistematic pentru infecţii este recomandat înaintea inițierii corticoterapiei din moment ce infecţiile sunt cele mai frecvente şi severe complicaţii la pacienţii cu HAS şi una din cauzele principale de deces [59]. Infecţiile bacteriene reprezintă aproximativ 90% din totalul infecţiilor asociate HAS [60]. Peritonita bacterienă spontană şi bacteriemia spontană având o incidenţă de 44%, urmată de 33% infecţii urinare pretratament, cu o virare către infecţiile de tract respirator (40% din toate episoadele) în timpul sau după tratament [60].
N-acetilcisteina (N-ACC)
Există dovezi ce demonstrează că stresul oxidativ reprezintă un mecanism cheie în hepatotoxicitatea alcool-mediată, prin depleția sistemelor antioxidante [61]. N-ACC restaurează nivelul de glutation şi limitează stressul oxidativ hepatic, justificându-se astfel utilizarea în HAs. Un trial multicentric francez ce a comparat efectul N-ACC aministrat iv pentru 5 zile vs. placebo la pacienți cu HAs tratați cu prednisolon a demonstrat scăderea mortalităţii la o lună faţă de grupul control precum şi reducerea incidenței sindromului hepato-renal şi a infecţiilor [62].
Pentoxifilina
Efectul anti TNFα al Pentoxifilinei stă la baza raționamentului utilizării în tratamentul HAs. Indicația administrării Pentoxifilinei se bazează pe observarea reducerii incidenței sindromului hepatorenal [17], dar cu toate acestea nu se observă beneficii în ceea ce privește supraviețuirea [48], astfel încât în prezent nu mai este indicată de ghidurile de specialitate [16,20].
4.4 Ciroza alcoolică
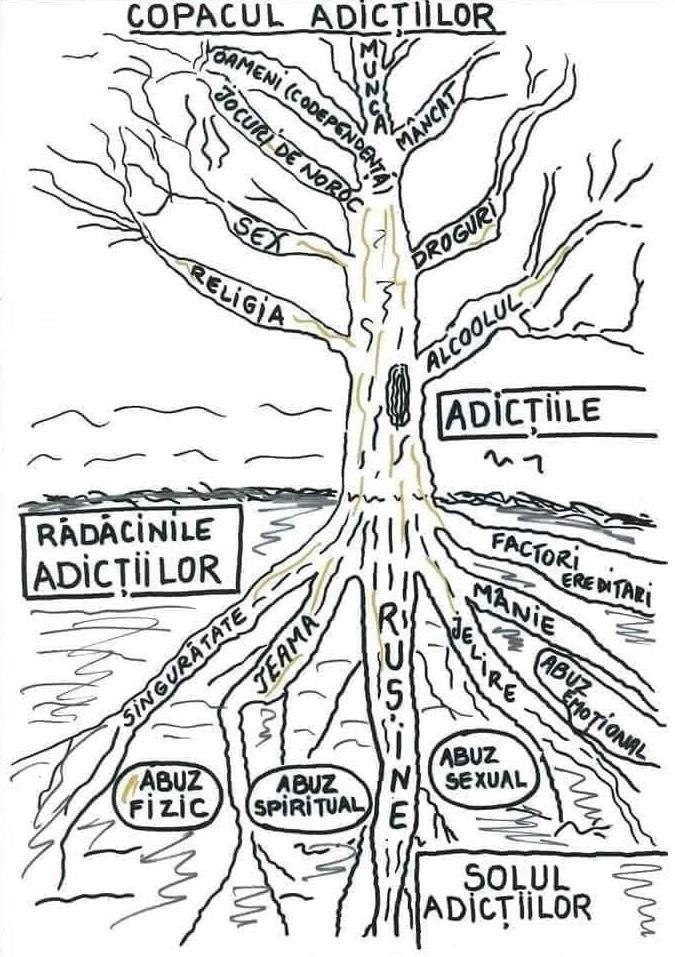
Ciroza hepatică apărută ca și consecință a evoluției naturale a BHA nu prezintă particularități de diagnostic sau tratament, comparativ cu alte etiologii. Este necesară efectuarea screeningului hepatocarcinomului și, în cazul în care apar, managementul complicațiilor (ascita, sângerarea variceală, encefalopatia) conform ghidurilor de specialitate. Pentru un management eficient, este importantă reducerea/oprirea consumului de alcool alături de managementul dependenței. În acest sens este de dorit abordarea pacienților în echipe multidisciplinare care să conțină și un specialist în adicții [16]. Foarte importantă se dovedește îndrumarea pacienților spre terapii motivaționale de grup (alcoolici anonimi) [63]. Din partea hepatologului se așteaptă o intervenție minimală în această direcție, care să conțină cel puțin următoarele 5 elemente: (i) investigarea folosirii alcoolului, (ii) sfatul de a opri sau reduce consumul, precum și (iii) asistența în această direcție, (iv) evaluarea dorinței de recuperare și (v) programarea
34
Proiect derulat de: Cu sprijinul:
unei vizite de evaluare [16].
Nu există un tratament medicamentos care să garanteze renunțarea la consumul de alcool. Totuși, date încurajatoare provin din studiile care au utilizat Baclofen (un agonist al receptorilor B ai GABA) atât în ceea ce privesc ratele de obținere a abstinenței, cât și profilul de siguranță, chiar și la pacienți cu boală hepatică avansată sau HAs [64].
De interes este înțelegerea particularităților sindromului de insificiență hepatică cronică acutizată (ACLF) în contextul BHA, diferențele față de HAs și investigarea ipotezei conform căreia HAs este o formă particulară de ACLF.
4.4.1 ACLF în contextul BHA
ACLF este un sindrom ce implică o decompensare a unei boli hepatice cronice avansate, cu apariția disfuncției de organ și caracterizată de o mortalitate pe termen scurt ridicată [65]. Din punct de vedere clinic, ACLF se supune conceptului PIRO (Predispoziție, Injurie, Răspuns inflamator și insificiență de Organ) [66]. Nu există însă un consens legat de definiția acestei entități, persistând diferențe mari între criteriile propuse în Europa, SUA sau regiunea Asia-Pacific. Afecțiunea este de cele mai multe ori (40-50%) precipitate de factori neidentificati [67], dar studiul CANONIC a demonstrat că abuzul de alcool este a doua cauză (aproximativ 25%) de ACLF la pacienții cu ciroză alcoolică, după infecții [68]. În prezent nu se cunoaște însă dacă ACLF indusă de consumul de alcool este o formă particulară de manifestare a BHA, sau o modalitate de evoluție a HAs [69]. La pacienții cu BHA alte cauze posibile de ACLF (demonstrate mai ales în studii pe populații asiatice) pot fi reprezentate de: hepatite acute virale A sau E, o exacerbare a infecției VHB, sau o injurie hepatică indusă de medicamente sau droguri (cocaină)[69].
La baza procesului fiziopatologic din ACLF stă inflamația sistemică. Aceasta este declanșată de injuriile hepatice precipitante (în cazul BHA cele mai frecvente fiind sepsa sau consumul abuziv de alcool în ultimele 3 luni). Markerii inflmației sistemice sunt în cazul ACLF asociată cu HAs leucocitoza și valorile crescute ale proteinei C reactive (CRP). Studiul CANONIC a demonstrat o corelatie între numarul de leucocite și mortalitatea pe termen scurt, astfel încât acest parametru a fost adăugat la scorul CLIF-ACLF de prognostic al mortalitatii [65]. De asemenea, se constată o disfuncție imună pe toate liniile celulare, caracterizată atât de ineficiența celulelor de a face clearance-ul bacterian, cât și de secreția de molecule proinflamatorii [65]. Statusul proinflamtor la pacienții cu HAs și ACLF este demonstrat prin nivelele crescute de citokine (IL-6, IL-8 și IL-1ꞵ), element care poate deveni ținta unor terapii specifice [70]. Moartea celulară, prin unul dintre cele trei mecanisme implicate (apoptoza, necroptoza sau piroptoza) duce la eliberarea în circulație a numeroși factori imunogeni, ce declanșează răspunsul inflamator sistemic. În prezent se consideră că distrugerea hepatocitelor este factorul declanșator, mai degraba decat un efect al SIRS [65]. Pacientii cu consum abuziv de alcool au o permeabilitate intestinală mai crescută, ceea ce favorizează translocația bacteriană [71]. Studii recente au demonstrat o corelație între concentratiile plasmatice de lipopolizaharid (LPZ), răspunsul inflamator sistemic și riscul de deces [72].
Stratificarea prognostică și estimarea riscului de mortalitate la pacienții cu ACLF și BHA se face prin scorul CLIF-C ACLF, dependent de parametrii ce evaluează insuficiențele de organ - renal, hepatic, cardio-vascular, pulmonar, neurologic - prin modificarea scorului SOFA (system for organ failure assessment). Un studiu recent a demonstrat o sensibilitate și specificitate scazută a acestui scor pentru identificarea pacienților cu risc crescut de deces la 28, respectiv 168 zile [73]. Alte scoruri
Proiect derulat de: Cu sprijinul:
35
utilizate sunt MELD, GAHS și ABIC.
Tratamentul ACLF din BHA se suprapune în bună măsură peste cel al HAs. Pe lângă corticosteroizi, N-ACC sau Pentoxifilin, mai intră în discuție și alți compuși sau metode. Factorul de stimulare a creșterii coloniilor de granulocite (G-CSF) - datorită efectului de mobilizare a neutrofilelor și celulelor stem CD34+ de la nivelul măduvei hematoformatoare, facilitează regenerarea hepatocitelor. Studiile au demonstrat date neconvingătoare în ceea ce privește G-CSF ca terapie în HAs [74], astfel încât nu este recomandat în ghidurile de tratament al HAs [16,56]. Factorii anti TNF-α studiați în tratamentul HAs (infliximab, etanercept) au crescut riscul de infecții severe și deces [18]. Procedurile de epurare hepatică extracorporeală (MARS, Prometheus) nu și-au dovedit eficacitatea în trialuri randomizate [69], dar diverse forme de dializa cu albumină au dovedit îmbunătățirea probelor funcționale hepatice, a funcției renale și cerebrale, și au ameliorat circulația hiperdinamică [75]. Transplantul hepatic este recomandat la pacientii non-reponderi la corticoterapie atent selectati [20]. Transplantul de microbiotă fecală, justificat prin rolul patogenetic important al translocației bacteriene, s-a dovedit eficient într-un studiu necontrolat, îmbunătățind supraviețuirea la pacienți neeligibili pentru corticoterapie [76].
Proiect derulat de: Cu sprijinul:
36
5. Resurse online
37 Proiect derulat de: Cu sprijinul:
Vlad Țâru, Andra Nicoară, Nicoleta Jiboc
5.1 Platforma online AddictHelp - instrument de training pentru personalul medical
Platforma AddictHelp (www.addicthelp.ro) este destinata tuturor persoanelor care au în îngrijire pesoane cu adicție (medici, asistente medicale, personal auxiliar, îngrijitori la domiciliu, studenti la facultatea de medicina, etc.). Această platformă are ca scop:
1) conștientizarea dificultăților de îngrijire pentru persoanele cu adicție
2) pregătirea personalului care îngrijește persoane cu adicție pentru a putea face față provocărilor și a lua decizii standardizate bazate pe dovezi.
38
Proiect derulat de: Cu sprijinul:
Figura 6. Site-ul AddictHelp
Beneficiarii programului de pregatire se loghează pe platforma cu un cont și parolă. Prima etapă a pregătirii presupune o evaluare a cunoștințelor și a stigmei față de persoanele cu adicție (chestionare pre-intervenție: ). În următoarea etapă, beneficarii parcurg un trainingul (resurse video, articole, exerciții) format din 2 modul: modulul psihologic, modulul medical. La finalul trainingului, va avea loc o examinare finala, în urma căreia beneficiarii vor obține un certificat de absolvire a cursului AddictHelp.
5.2 Platforma online AddictWhy – resursă de informare privind adicția destinată publicul larg
Platforma AddictWhy (www.addictwhy.ro) este destinată publicului larg, persoane care au avut o experiență personală legată de adicție, au membri ai familiei sau cunoștințe care se confruntă cu această problemă sau sunt dornici să afle informații bine documentate despre problema adicției. În ceea ce privește modul de organizare al site-ului, acesta este împărțit în cinci secțiuni:
1. Acasă – rezumă toată activitatea de pe site.
2. Știri – articole despre noutățile din domeniul adicției (acțiuni locale, naționale, internaționale)
3. Blog – oferă spațiul dedicat articolelor redactate de persoane interesate de o anumită latură a problemei adicției. Aici poți fi tu autorul schimbării!
4. Povestea ta – acest spațiu este dedicat istoriilor personale legate de problema adicției (experiență personală, experiență familială, etc.), toate acestea fiind sub protecția anonimatului.
Figura 7. Site-ul AddictWhy
5.3 Alte link-uri utile:
Alcoolicii Anonimi este o comunitate mondială de bărbați și femei din toate categoriile care se întâlnesc împreună pentru a ajunge și pentru a se menține abstinenți. Singura cerință pentru a fi membru este dorința de a înceta băutul. Nu sunt percepute cotizații sau contribuții pentru această calitate de membru. Pagina oficială a ONG-ului internațional Alcoolicii Anonimi în România: alcooliciianonimi.ro
Narcoticii Anonimi este o comunitate de oameni pentru care drogurile au devenit o problemă majoră. Noi suntem dependenţi în recuperare care ne întâlnim cu regularitate pentru a ne păstra curaţi şi pentru a-i ajuta şi pe alţii să găsească un nou mod de viaţă. Pagina oficială a ONG-ului internațional Narcoticii Anonimi în România: narcoticii-anonimi.ro
Alianţa pentru Lupta Împotriva Alcoolismului şi Toxicomaniilor (ALIAT) este o asociație nonguvernamentală, non-profit, înființată în anul 1993 de specialiști în sănătate mintală, si care activează în domeniul prevenirii si tratamentului abuzului și dependenței de alcool și droguri. Pagina oficială a Asociației Aliat: aliat-ong.ro
Programul Sf. Dimitrie își desfășoară activitatea în cadrul Asociaţiei Filantropice Medical – Creştină
Proiect derulat de: Cu sprijinul:
39
“Christiana”, Filiala Cluj, prin cele 2 Centre de servicii sociale specializate în recuperarea din abuzul și dependența de substanțe și comportamente: Centrul de prevenire, evaluare și consiliere antidorg „Casa Albă” (centrul de zi) și Centrul de servicii de asistență comunitară în adicții “Răscruci”. Acestea sunt licențiate de către Ministerul Muncii și Protecției Sociale și abilitate de Direcția Națională de Probațiune: sfdimitrie.ro castlecraig.ro/despre-noi/model-de-tratament
Comunitate internatională, initiata in SUA: smartrecovery.org/community/
Proiect derulat de: Cu sprijinul:
40
6. Referințe
41 Proiect derulat de: Cu
sprijinul:
Referințe (Efectul pandemiei cu virusul SARS-CoV-2 asupra persoanelor cu adicții)
1. Koopmann A, Georgiadou E, Kiefer F, Hillemacher T. Did the general population in Germany drink more alcohol during the COVID-19 pandemic lockdown?. Alcohol and Alcoholism. 2020 Nov;55(6):698-9.
2. Sun Y, Li Y, Bao Y, Meng S, Sun Y, Schumann G, Kosten T, Strang J, Lu L, Shi J. Brief report: increased addictive internet and substance use behavior during the COVID‐19 pandemic in China. The American Journal on Addictions. 2020 Jul;29(4):268-70.
3. Sinclair DL, Vanderplasschen W, Savahl S, Florence M, Best D, Sussman S. Substitute addictions in the context of the COVID-19 pandemic. Journal of behavioral addictions. 2021 Jan 15;9(4):1098102.
4. Sussman, S. (2017). Substance and behavioral addictions: Concepts, causes, and cures. Cambridge University Press.
5. Schneider, J. P., Sealy, J., Montgomery, J., & Irons, R. R. (2005). Ritualization and reinforcement: Keys to understanding mixed addiction involving sex and drugs. Sexual Addiction & Compulsivity, 12(2–3), 121–148.
6. Kar SK, Arafat SY, Sharma P, Dixit A, Marthoenis M, Kabir R. COVID-19 pandemic and addiction: Current problems and future concerns. Asian journal of psychiatry. 2020 Jun;51:102064.
7. Columb, D., Hussain, R., & O’Gara, C. (2020). Addiction psychiatry and COVID-19: Impact on patients and service provision. Irish Journal of Psychological Medicine, 1–5.
8. Liese BS, Monley CM. Providing addiction services during a pandemic: Lessons learned from COVID-19. Journal of Substance Abuse Treatment. 2021 Jan 1;120:108156.
9. Mallet J, Dubertret C, Le Strat Y. Addictions in the COVID-19 era: current evidence, future perspectives a comprehensive review. Progress in Neuro-Psychopharmacology and Biological Psychiatry. 2020 Aug 12:110070.
10. Clay JM, Parker MO. Alcohol use and misuse during the COVID-19 pandemic: a potential public health crisis?. The Lancet Public Health. 2020 May 1;5(5):e259.
11. Satre DD, Hirschtritt ME, Silverberg MJ, Sterling SA. Addressing problems with alcohol and other substances among older adults during the COVID-19 pandemic. The American Journal of Geriatric Psychiatry. 2020 Jul 1;28(7):780-3.
Referințe (Persiana cu adicție din punct de vedere pshihologic)
1. Best, D., Beckwith, M., Haslam, C., Alexander Haslam, S., Jetten, J., Mawson, E., & Lubman, D. I. (2016). Overcoming alcohol and other drug addiction as a process of social identity transition: The social identity model of recovery (SIMOR). Addiction Research & Theory, 24(2), 111-123.
2. Bliuc, A. M., Doan, T. N., & Best, D. (2019). Sober social networks: The role of online support groups in recovery from alcohol addiction. Journal of Community & Applied Social Psychology, 29(2), 121132.
3. De Rick, A., Vanheule, S., & Verhaeghe, P. (2009). Alcohol addiction and the attachment system: An empirical study of attachment style, alexithymia, and psychiatric disorders in alcoholic inpatients. Substance Use & Misuse, 44(1), 99-114.
4. Ducci, F., & Goldman, D. (2008). Genetic approaches to addiction: genes and alcohol. Addiction, 103(9), 1414-1428.
Hill, J. V., & Leeming, D. (2014). Reconstructing ‘the alcoholic’: recovering from alcohol addiction and the stigma this entails. International Journal of Mental Health and Addiction, 12(6), 759-771.
5. Horvath, A. T. (2000). Smart Recovery®: addiction recovery support from a cognitive-behavioral perspective. Journal of rational-emotive and cognitive-behavior therapy, 18(3), 181-191.
Proiect derulat de: Cu sprijinul:
42
6. Horvath, A. T., & Yeterian, J. (2012). SMART recovery: Self-empowering, science-based addiction recovery support. Journal of Groups in Addiction & Recovery, 7(2-4), 102-117. Johnson, B. (2011). Psychoanalytic treatment of psychological addiction to alcohol (alcohol abuse). Frontiers in psychology, 2, 362.
7. Koob, G. F. (2011). Theoretical frameworks and mechanistic aspects of alcohol addiction: alcohol addiction as a reward deficit disorder. Behavioral neurobiology of alcohol addiction, 3-30.
8. Krentzman, A. R. (2013). Review of the application of positive psychology to substance use, addiction, and recovery research. Psychology of addictive behaviors, 27(1), 151.
9. Luca, L., Ciubara, A. B., Fulga, I., Burlea, S. L., Terpan, M., & Ciubara, A. (2020). Social Implications for Psychiatric Pathology of Depressive and Anxiety Disorders, Alcohol Addiction and Psychotic Disorders during the COVID-19 Pandemic in Romania. Analysis of two Relevant Psychiatry Hospitals. Revista de Cercetare si Interventie Sociala, 69.
10. Volpicelli, J., Balaraman, G., Hahn, J., Wallace, H., & Bux, D. (1999). The role of uncontrollable trauma in the development of PTSD and alcohol addiction. Alcohol Research & Health, 23(4), 256. Referințe (Pacientul cu adicție din punct de vedere medical)
1. Hydes T, Gilmore W, Sheron N, Gilmore I. Treating alcohol-related liver disease from a public health perspective. vol. 70. 2019. doi:10.1016/j.jhep.2018.10.036.
2. WHO. World Health Organisation., Organisation. WWH, Who. Global status report on noncommunicable diseases. World Health 2010. doi:ISBN 978 92 4 156422 9.
3. WHO. Global status report on alcohol and health. World Heal Organ 2014. doi: /entity/ substance_ abuse /publications/ global_alcohol_report/en/index.html.
4. Eslam M, Newsome PN, Anstee QM, Targher G, Gomez MR, Zelber-Sagi S, Wong VW, Dufour JF, Schattenberg J, Arrese M, Valenti L. A new definition for metabolic associated fatty liver disease: an international expert consensus statement. Journal of hepatology. 2020.
5. Stein E, Cruz-Lemini M, Altamirano J, Ndugga N, Couper D, Abraldes JG, et al. Heavy daily alcohol intake at the population level predicts the weight of alcohol in cirrhosis burden worldwide. J Hepatol 2016. doi:10.1016/j.jhep.2016.06.018.
6. Anderson P, Chisholm D, Fuhr DC. Effectiveness and cost-effectiveness of policies and programmes to reduce the harm caused by alcohol. Lancet 2009;373:2234–46. doi:10.1016/S01406736(09)60744-3.
7. Corrao G, Bagnardi V, Zambon A, Torchio P. Meta-Analysis Of Alcohol Intake In Relation To Risk Of Liver Cirrhosis. Alcohol Alcohol 1998;33:381–92. doi:10.1093/oxfordjournals.alcalc.a008408.
8. Alcohol units - NHS n.d. https://www.nhs.uk/live-well/alcohol-support/calculating-alcohol-units/ (accessed February 25, 2019).
9. You M, Arteel GE. Effect of ethanol on lipid metabolism. 2019. doi:10.1016/j.jhep.2018.10.037.
10. Ishak KG, Zimmerman HJ, Ray MB. Alcoholic Liver Disease: Pathologic, Pathogenetic and Clinical Aspects. Alcohol Clin Exp Res 1991;15:45–66. doi:10.1111/j.1530-0277.1991.tb00518.x.
11. Day CP, James OFW. Hepatic steatosis: Innocent bystander or guilty party? Hepatology 1998;27:1463–6. doi:10.1002/hep.510270601.
12. Clugston RD, Yuen JJ, Hu Y, Abumrad NA, Berk PD, Goldberg IJ, et al. CD36-deficient mice are resistant to alcohol- and high-carbohydrate-induced hepatic steatosis. J Lipid Res 2014;55:239–46. doi:10.1194/jlr.M041863.
13. Cai Y, Jogasuria A, Yin H, Xu M-J, Hu X, Wang J, et al. The Detrimental Role Played by Lipocalin-2 in Alcoholic Fatty Liver in Mice. Am J Pathol 2016;186:2417–28. doi:10.1016/J.AJPATH.2016.05.006.
43 Proiect derulat de: Cu sprijinul:
14. Thomes PG, Trambly CS, Fox HS, Tuma DJ, Donohue TM. Acute and Chronic Ethanol Administration Differentially Modulate Hepatic Autophagy and Transcription Factor EB. Alcohol Clin Exp Res 2015;39:2354–63. doi:10.1111/acer.12904.
15. Stärkel P, Schnabl B. Bidirectional Communication between Liver and Gut during Alcoholic Liver Disease. Semin Liver Dis 2016;36:331–9. doi:10.1055/s-0036-1593882.
16. Singal AK, Bataller R, Ahn J, Kamath PS, Shah VH. ACG Clinical Guideline: Alcoholic Liver Disease. Am J Gastroenterol 2018. doi:10.1038/ajg.2017.469.
17. O'Shea R, Dasarathy S, McCulloough AJ APC. AASLD Practice Guidelines Alcoholic Liver Disease 2009. doi:10.1002/hep.23258.
18. Gao B. Alcoholic Liver Disease: Pathogenesis and New Therapeutics Targets. Gastroenterology 2011;141:1572–85. doi:10.1053/j.gastro.2011.09.002.Alcoholic.
19. Gao B, Ahmad MF, Nagy LE, Tsukamoto H. Inflammatory pathways in alcoholic steatohepatitis. J Hepatol 2019. doi:10.1016/j.jhep.2018.10.023.
20. Thursz M, Gual A, Lackner C, Mathurin P, Moreno C, Spahr L, et al. EASL Clinical Practice Guidelines: Management of alcohol-related liver disease. J Hepatol 2018. doi:10.1016/j.jhep.2018.03.018.
21. Gough G, Heathers L, Puckett D, Westerhold C, Ren X, Yu Z, et al. The Utility of Commonly Used Laboratory Tests to Screen for Excessive Alcohol Use in Clinical Practice. Alcohol Clin Exp Res 2015;39:1493–500. doi:10.1111/acer.12780.
22. Dunn W, Angulo P, Sanderson S, Jamil LH, Stadheim L, Rosen C, et al. Utility of a New Model to Diagnose an Alcohol Basis for Steatohepatitis. Gastroenterology 2006;131:1057–63. doi:10.1053/j. gastro.2006.08.020.
23. Mueller S, Millonig G, Sarovska L, Friedrich S, Reimann FM, Pritsch M, et al. Increased liver stiffness in alcoholic liver disease: differentiating fibrosis from steatohepatitis. World J Gastroenterol 2010;16:966–72. doi:10.3748/wjg.v16.i8.966.
24. Castera L, Pinzani M. Biopsy and non-invasive methods for the diagnosis of liver fibrosis: does it take two to tango? Gut 2010;59:861–6.
25. Stickel F, Datz C, Hampe J BR. Pathophysiology and Management of Alcoholic Liver Disease: Update 2016. Gut Liver 2017;11:173–88.
26. Mueller S, Englert S, Seitz HK, Badea RI, Erhardt A, Bozaari B, et al. Inflammation-adapted liver stiffness values for improved fibrosis staging in patients with hepatitis C virus and alcoholic liver disease. Liver Int 2015;35:2514–21. doi:10.1111/liv.12904.
27. Mueller S, Seitz HK, Rausch V. Non-invasive diagnosis of alcoholic liver disease. World J Gastroenterol 2014. doi:10.3748/wjg.v20.i40.14626.
28. Filingeri V, Francioso S, Sforza D, Santopaolo F, Oddi FM TG. A retrospective analysis of 1.011 percutaneous liver biopsies performed in patients with liver transplantation or liver disease: ultrasonography can reduce complications? Eur Rev Med Pharmacol Sci 2016;20:3609–17.
29. R. N .M. MacSween ADB. Histologic Spectrum of Alcoholic Liver Disease. Semin Liver Dis 1986;6:221–32.
30. P Mathurin, V Duchatelle, MJ Ramond, C Degott, P Bedossa, S Erlinger, JP Benhamou, JC Chaput, B Rueff TP. Survival and prognostic factors in patients with severe alcoholic hepatitis treated with prednisolone. Gastroenterology 1996;110:1847–53.
31. Helena Cortez-Pinto, Amélia Baptista, Maria Ermelinda Camilo MC de M. Nonalcoholic Steatohepatitis—A Long-Term Follow-Up Study: Comparison with Alcoholic Hepatitis in Ambulatory and Hospitalized Patients. Dig Dis Sci 2003;48:1909–1913.
44 Proiect derulat de: Cu sprijinul:
32. Carolin Lackner, Andrea Berghold, Ramon Bataller RES. Histological parameters and alcohol abstinence determine long-term prognosis in patients with alcoholic liver disease. J Hepatol 2017;66:610–8.
33. J Altamirano, R Miquel, A Katoonizadeh, JG Abraldes, A Duarte-Rojo AL. A histologic scoring system for prognosis of patients with alcoholic hepatitis. Gastroenterology 2014;146:1231–9.
34. Lupşor-Platon M, Stefănescu H, Muresçan D, Florea M, Erzsébet Szász M, Maniu A, et al. Noninvasive assessment of liver steatosis using ultrasound methods. Med Ultrason 2014;16. doi:10.11152/mu.2013.2066.163.1mlp.
35. Strauss S, Gavish E, Gottlieb P, Katsnelson L. Interobserver and Intraobserver Variability in the Sonographic Assessment of Fatty Liver. Am J Roentgenol 2007;189:W320–3. doi:10.2214/ AJR.07.2123.
36. Noureddin M, Lam J, Peterson MR, Middleton M, Hamilton G, Le T-A, et al. Utility of magnetic resonance imaging versus histology for quantifying changes in liver fat in nonalcoholic fatty liver disease trials. Hepatology 2013;58:1930–40. doi:10.1002/hep.26455.
37. Thiele M, Rausch V, Fluhr G, Kjærgaard M, Piecha F, Mueller J, et al. Controlled attenuation parameter and alcoholic hepatic steatosis: Diagnostic accuracy and role of alcohol detoxification. J Hepatol 2018;68:1025–32. doi:10.1016/J.JHEP.2017.12.029.
38. Mueller S, Nahon P, Rausch V, Peccerella T, Silva I, Yagmur E, et al. Caspase‐cleaved keratin‐18 fragments increase during alcohol withdrawal and predict liver‐related death in patients with alcoholic liver disease. Hepatology 2017;66:96–107.
39. Moreno C, Mueller S, Szabo G. Non-invasive diagnosis and biomarkers in alcohol-related liver disease. 2019. doi:10.1016/j.jhep.2018.11.025.
40. HK S. Additive effects of moderate drinking and obesity on serum gamma-glutamyl transferase. Am J Clin Nutr 2006;83:1252–3.
41. Hock B. Validity of carbohydrate‐deficient transferrin (%CDT), γ‐glutamyltransferase (γ‐GT) and mean corpuscular erythrocyte volume (MCV) as biomarkers for chronic alcohol abuse: a study in patients with alcohol dependence and liver disorders of non‐alcoholic and. Addiction 2005;100:1477–86.
42. Thierry Poynard, Alain Aubert, Pierre Bedossa, Annie Abella, Sylvie Naveau, Francois Paraf JCC. A simple biological index for detection of alcoholic liver disease in drinkers. Gastroenterology 1991;100:1397–402.
43. Anders Helander, Jos Wielders, Raymond Anton, Torsten Arndt, Vincenza Bianchi, Jean Deenmamode, Jan-Olof Jeppsson, John B. Whitfield, Cas Weykamp FS. Reprint of Standardisation and use of the alcohol biomarker carbohydrate-deficient transferrin (CDT). Clin Chim Acta 2017;467:15–20.
44. P Cabarcos, I Alvarez, MJ Tabernero AB. Determination of direct alcohol markers: a review. Anal Bioanal Chem 2015;407:4907–4925.
45. K Staufer, H Andresen, E Vettorazzi, N Tobias, B Nashan Ms. Urinary ethyl glucuronide as a novel screening tool in patients pre- and post-liver transplantation improves detection of alcohol consumption. Hepatology 2011;54:1640–1649.
46. BM Appenzeller, R Agirman, P Neuberg, M Yegles RW. Segmental determination of ethyl glucuronide in hair: a pilot study. Forensic Sci Int 2007;173:87–92.
47. Tiniakos DG. Liver biopsy in alcoholic and non-alcoholic steatohepatitis patients. Gastroentérologie Clin Biol 2009;33:930–9. doi:10.1016/J.GCB.2009.05.009.
48. Thursz MR, Richardson P, Allison M, Austin A, Bowers M, Day CP, et al. Prednisolone or Pentoxifylline
45 Proiect derulat de: Cu sprijinul:
for Alcoholic Hepatitis. N Engl J Med 2015;372:1619–28. doi:10.1056/NEJMoa1412278.
49. Maddrey WC, Boitnott JK, Bedine MS, Weber FL, Mezey E, White RI. Corticosteroid therapy of alcoholic hepatitis. Gastroenterology 1978.
50. Dunn W, Jamil LH, Brown LS, Wiesner RH, Kim WR, Menon KVN, et al. MELD accurately predicts mortality in patients with alcoholic hepatitis. Hepatology 2005. doi:10.1002/hep.20503.
51. Forrest EH, Morris AJ, Stewart S, Phillips M, Oo YH, Fisher NC, et al. The Glasgow alcoholic hepatitis score identifies patients who may benefit from corticosteroids. Gut 2007. doi:10.1136/ gut.2006.099226.
52. Dominguez M, Rincón D, Abraldes JG, Miquel R, Colmenero J, Bellot P, et al. A new scoring system for prognostic stratification of patients with alcoholic hepatitis. Am J Gastroenterol 2008. doi:10.1111/j.1572-0241.2008.02104.x.
53. Louvet A, Naveau S, Abdelnour M, Ramond MJ, Diaz E, Fartoux L, et al. The Lille model: A new tool for therapeutic strategy in patients with severe alcoholic hepatitis treated with steroids. Hepatology 2007;45:1348–54. doi:10.1002/hep.21607.
54. Kamath PS, Shah VH. MELDing the Lille Score to More Accurately Predict Mortality in Alcoholic Hepatitis HHS Public Access. Gastroenterology 2015;149:281–3. doi:10.1053/j.gastro.2015.06.020.
55. Louvet A, Labreuche J, Artru F, Boursier J, Kim DJ, O’Grady J, et al. Combining data from liver disease scoring systems better predicts outcomes of patients with alcoholic hepatitis. Gastroenterology 2015. doi:10.1053/j.gastro.2015.04.044.
56. Thursz M, Morgan TR. Treatment of Severe Alcoholic Hepatitis. Gastroenterology 2016;150:1823–
34. doi:10.1053/j.gastro.2016.02.074.
57. Singal AK, Walia I, Singal A, Soloway RD. Corticosteroids and pentoxifylline for the treatment of alcoholic hepatitis: Current status. World J Hepatol 2011;3:205–10. doi:10.4254/wjh.v3.i8.205.
58. Mathurin P, O’Grady J, Carithers RL, Phillips M, Louvet A, Mendenhall CL, et al. Corticosteroids improve short-term survival in patients with severe alcoholic hepatitis: Meta-analysis of individual patient data. Gut 2011. doi:10.1136/gut.2010.224097.
59. Hmoud BS, Patel K, Bataller R, Singal AK. Corticosteroids and occurrence of and mortality from infections in severe alcoholic hepatitis: A meta-analysis of randomized trials. Liver Int 2016. doi:10.1111/liv.12939.
60. Louvet A, Wartel F, Castel H, Dharancy S, Hollebecque A, Canva-Delcambre V, et al. Infection in Patients With Severe Alcoholic Hepatitis Treated With Steroids: Early Response to Therapy Is the Key Factor. Gastroenterology 2009. doi:10.1053/j.gastro.2009.04.062.
61. Dey A, Cederbaum AI. Alcohol and oxidative liver injury. Hepatology 2006. doi:10.1002/hep.20957.
62. Nguyen-Khac E, Thevenot T, Piquet MA, Benferhat S, Goria O, Chatelain D, et al. Glucocorticoids plus N-acetylcysteine in severe alcoholic hepatitis. N Engl J Med 2011. doi:10.1056/NEJMoa1101214.
63. Foxcroft DR, Coombes L, Wood S, Allen D, Almeida Santimano NML. Motivational interviewing for alcohol misuse in young adults. Cochrane Database Syst Rev 2015. doi:10.1002/14651858. CD007025.pub3.
64. Addolorato G, Mirijello A, Barrio P, Gual A. Treatment of alcohol use disorders in patients with alcoholic liver disease. J Hepatol 2016;65:618–30. doi:10.1016/J.JHEP.2016.04.029.
65. Gustot T, Jalan R. Acute-on-chronic liver failure in patients with alcoholic liver disease. J Hepatol 2018;70:319–27. doi:10.1016/j.jhep.2018.12.008.
66. Jalan R, Stadlbauer V, Sen S, Cheshire L, Chang Y-M, Mookerjee RP. Role of predisposition, injury, response and organ failure in the prognosis of patients with acute-on-chronic liver failure: a
Proiect derulat de: Cu sprijinul:
46
prospective cohort study. Crit Care 2012;16:R227. doi:10.1186/cc11882.
67. Solé C, Solà E. Update on acute-on-chronic liver failure. Gastroenterol Hepatol 2018;41:43–53. doi:10.1016/j.gastrohep.2017.05.012.
68. Moreau R, Jalan R, Gines P, Pavesi M, Angeli P, Cordoba J, et al. Acute-on-chronic liver failure is a distinct syndrome that develops in patients with acute decompensation of cirrhosis. Gastroenterology 2013;144:1426–1437.e9. doi:10.1053/j.gastro.2013.02.042.
69. Gustot T, Jalan R. Acute-on-chronic liver failure in patients with alcohol-related liver disease The concept of ACLF. vol. 70. 2019. doi:10.1016/j.jhep.2018.12.008.
70. Singal AK, Shah VH. Current trials and novel therapeutic targets for alcoholic hepatitis. 2019. doi:10.1016/j.jhep.2018.10.026.
71. Sarin SK, Pande A, Schnabl B. Microbiome as a therapeutic target in alcoholic liver disease. J Hepatol 2018;70:260–72. doi:10.1016/j.jhep.2018.10.019.
72. Michelena J, Altamirano J, Abraldes JG, Affò S, Morales-Ibanez O, Sancho-Bru P, et al. Systemic inflammatory response and serum lipopolysaccharide levels predict multiple organ failure and death in alcoholic hepatitis. Hepatology 2015;62:762–72. doi:10.1002/hep.27779.
73. Sersté T, Cornillie A, Njimi H, Pavesi M, Arroyo V, Putignano A, et al. The prognostic value of acuteon-chronic liver failure during the course of severe alcoholic hepatitis. J Hepatol 2018;69:318–24. doi:10.1016/j.jhep.2018.02.022.
74. Singh V, Sharma AK, Narasimhan RL, Bhalla A, Sharma N, Sharma R. Granulocyte ColonyStimulating Factor in Severe Alcoholic Hepatitis: A Randomized Pilot Study. Am J Gastroenterol 2014;109:1417–23. doi:10.1038/ajg.2014.154.
75. Laleman W, Wilmer A, Evenepoel P, Elst I Vander, Zeegers M, Zaman Z, et al. Effect of the molecular adsorbent recirculating system and Prometheus devices on systemic haemodynamics and vasoactive agents in patients with acute-on-chronic alcoholic liver failure. Crit Care 2006;10:1–13. doi:10.1186/cc4985.
76. Philips CA, Pande A, Shasthry SM, Jamwal KD, Khillan V, Chandel SS, et al. Healthy Donor Fecal Microbiota Transplantation in Steroid-Ineligible Severe Alcoholic Hepatitis: A Pilot Study. Clin Gastroenterol Hepatol 2017;15:600–2. doi:10.1016/j.cgh.2016.10.029.
47 Proiect derulat de: Cu sprijinul:
Anexa 1. Chestionarul AUDIT de evaluare a consumului personal de alcool
1 băutură =12 g alcool pur =1 bere (330ml) = 1 pahar vin (125 ml) =1 tărie(40 ml)
49
Proiect derulat de: Cu sprijinul:
REZULTAT AUDIT: 0-7 Consum nepericulos pentru sanatate / 8-15 Consum riscant / 16-19 Consum nociv / > 20 Consum extrem de nociv
SCOR CHESTIONAR: _____________
Acesta este finalul chestionarului. Vă mulțumim pentru implicare!
Anexa 2. Chestionarul legat de dependențe Leeds
Acest chestionar alcătuit din 10 întrebări, este conceput pentru a măsura severitatea dependenței față de substanțe toxice, inclusiv alcoolul.
Când răspundeți la întrebări:
• Gândiți-vă la ultima săptămână
• Gândiți-vă la principalul grup de substanțe consumate, specificați .........................
• Bifați răspunsul cel mai potrivit pentru dvs.:
1. Vă treziți gândindu-vă când voi avea posibilitatea să beau sau să iau droguri din nou?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
2. Sunt mai importante băutura sau drogurile decât orice altceva ați face în timpul zilei?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
3. Simțiți că nevoia de băutură sau droguri este prea puternică pentru a o controla?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
4. Plănuiți fiecare zi în jurul băutului sau luării de droguri?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
5. Beți sau luați droguri într-un anumit mod pentru a crește efectul pe care vi-l produc?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
6. Beți sau luați droguri dimineața, la prânz și seara?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
7. Simțiți nevoia să continuați să beți sau să luați droguri odată ce ați început?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
8. Este mai important efectul pe care-l urmăriți decât băutura sau drogul specific pe care-l folosiți?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
9. Doriți să beți mai mult sau să luați mai multe droguri odată ce efectul începe să dispară?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
10. Vă este dificil să vă descurcați fără băutură sau droguri?
□ Niciodată □ Câteodată □ Frecvent □ Aproape întotdeauna
Scorul fiecărei întrebări este 0-3, cu un scor maxim de 30 puncte. Nu există o valoare prag pentru dependență ușoară, moderată și severă. În schimb, utilizatorii chestionarului sunt încurajați să îl considere un continuum. Totuși un scor ≥ 20 puncte aproximează o dependență severă.
Acesta este finalul chestionarului. Vă mulțumim pentru implicare!
50 Proiect derulat de: Cu sprijinul:
Anexa 3. Scala de Atitudini față de Afecțiuni Medicale (SAAM)
Următorul chestionar cuprinde 11 afirmații legate de pacienții cu dependență față de toxice (alcool, droguri). Vă rugăm să notați fiecare afirmație în funcție de cât de mult vă identificați cu aceasta.
1. Este satisfăcător să lucrez cu astfel de pacienți.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord □ acord total
2. Asigurarea medicală ar trebui să acopere astfel de pacienți în aceeași măsură în care acoperă pacienții cu alte afecțiuni.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord □ acord total
3. Nu sunt multe lucruri pe care le pot face pentru a ajuta astfel de pacienți.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord □ acord total
4. Simt compasiune mai ales față de astfel de pacienți.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord □ acord total
5. Astfel de pacienți mă irită.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord
□ acord total
6. Nu m-ar deranja să mă trezesc în timpul unei ture de noapte ori de cate ori este nevoie pentru a îngriji astfel de pacienți.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord
□ acord total
7. Este o risipă de resurse financiare să tratezi astfel de pacienți.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord
□ acord total
8. Îmi este deosebit de greu să lucrez cu astfel de pacienți.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord
□ acord total
9. De obicei pot găsi ceva care să îi ajute pe astfel de pacienți să se simtă mai bine.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord
□ acord total
10. Îmi face plăcere să acord timp suplimentar unor astfel de pacienți.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord
51 Proiect derulat de: Cu sprijinul:
11. Prefer să nu lucrez cu astfel de pacienți.
□ dezacord total □ dezacord □ mai degrabă dezacord □ mai degrabă acord □ acord
□ acord total
Acesta este finalul chestionarului. Vă mulțumim pentru implicare!
Anexa 4. Chestionarul de percepție asupra alcoolului și problemelor legate de alcool (CPAPA)
Următorul chestionar cuprinde 13 afirmații legate de pacienții cu dependență față de alcool. Vă rugăm să notați fiecare afirmație în funcție de cât de mult vă identificați cu aceasta.
1. Am suficiente cunoștințe profesionale despre alcool și problemele legate de alcool.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
2. Știu cum să consiliez consumatorii de alcool în cursul unei perioade lungi de timp.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
3. Pot sfătui corespunzător pacienții despre consumul de alcool și efectele sale.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
4. Am dreptul să întreb pacienții despre consumul lor de alcool, atunci când este necesar.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
5. Pacienții mei sunt de părere că eu am dreptul sa le pun întrebări despre consumul lor de alcool, atunci când este necesar.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
6. Dacă aș avea nevoie, aș putea găsi cu ușurință pe cineva, care ar putea să mă ajute să abordez cel mai bine un consumator de alcool.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
7. Sunt interesat/ă de problemele legate de alcool și de soluțiile potențiale la acestea.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
52 Proiect derulat de: Cu sprijinul:
□ acord total
8. Sunt dispus să lucrez cu consumatorii de alcool.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
9. Simt că nu mă descurc cu consumatorii de alcool.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
10. Nu am multe statisfacții, când lucrez cu consumatorii de alcool.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
11. În ansamblu, sunt satisfăcut/ă de modul în care lucrez cu pacienții.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
12. Mă simt împlinit să lucrez cu consumatorii de alcool.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
13. În general, îmi plac consumatorii de alcool.
□ dezacord total □ dezacord □ mai degrabă dezacord □ Nici acord, nici dezacord
□ mai degrabă acord □ acord □ acord total
Acesta este finalul chestionarului. Vă mulțumim pentru implicare!
53 Proiect derulat de: Cu sprijinul: