PEDIATRIE
PŘEKLAD 6. VYDÁNÍ
Upozornění pro čtenáře a uživatele této knihy
Všechna práva vyhrazena. Žádná část této tištěné či elektronické knihy nesmí být reprodukována a šířena v papírové, elektronické či jiné podobě bez předchozího písemného souhlasu nakladatele. Neoprávněné užití této knihy bude trestně stíháno
Prof. Dr. Ania Carolina Muntau
PEDIATRIE
Překlad 6. vydání
This 6th edition of Intensivkurs Pädiatrie by Ania Carolina Muntau (ISBN 978-3-437-43393-1) is published by arrangement with Elsevier GmbH, Urban & Fischer Munich.
Přeloženo z německého originálu Ania Carolina Muntau: Intensivkurs Pädiatrie, 6. vydání (ISBN 978-3-437-43393-1), a vydáno se souhlasem Elsevier GmbH, Urban & Fischer Munich.
Editor českého překladu:
MUDr. Peter Szitányi, Ph.D.
Kolektiv překladatelů:
MUDr. Pavel Dvořák, Ph.D.
MUDr. Pavel Frühauf, CSc.
MUDr. Pavel Kabíček, CSc.
MUDr. Martin Magner, Ph.D.
MUDr. Pavla Pokorná
MUDr. Natália Szitányi
MUDr. Peter Szitányi, Ph.D.
MUDr. Antonín Šípek
MUDr. Hana Vyhnánková
Alle Rechte vorbehalten/Všechna práva vyhrazena 6. Auflage 2011
© Elsevier GmbH, Munich
Der Urban & Fischer Verlag ist ein Imprint der Elsevier GmbH.
Translation © Grada Publishing, a.s., 2014
Czech Edition © Grada Publishing, a.s., 2014
Cover Design © Grada Publishing, a.s., 2014
Vydala Grada Publishing, a.s.
U Průhonu 22, Praha 7 jako svou 5557. publikaci
Odpovědná redaktorka Mgr. Olga Kopalová
Sazba a zlom Petr Hloušek
Počet stran 608
První české vydání, které bylo překladem 4. německého vydání z roku 2007, vydala Grada Publishing v roce 2009. Druhé české vydání, Praha 2014 Vytiskla tiskárna FINIDR s.r.o., Český Těšín
Názvy produktů, firem apod. použité v knize mohou být ochrannými známkami nebo registrovanými ochrannými známkami příslušných vlastníků, což není zvláštním způsobem vyznačeno.
Postupy a příklady v této knize, rovněž tak informace o lécích, jejich formách, dávkování a aplikaci jsou sestaveny s nejlepším vědomím autorů. Z jejich praktického uplatnění ale nevyplývají pro autory ani pro nakladatelství žádné právní důsledky.
ISBN 978-80-247-4588-6
ELEKTRONICKÉ PUBLIKACE:
ISBN 978-80-247-9292-7 ve formátu PDF
ISBN 978-80-247-9293-4 ve formátu EPUB
Seznam zkratek
Předmluva k 6. vydání
Předmluva k 1. vydání .
Úvod k českému překladu .
1 Neonatologie
1.1 Definice
XIX
XX
XX
1
2
1.2 Poporodní (postnatální) adaptace 2
1.3 První ošetření novorozence a hodnocení základních životních funkcí a stupně zralosti 4
1 .3 .1 První ošetření novorozence .
1 .3 .2
1 .3 .3
4
Hodnocení základních životních funkcí pomocí skóre podle Apgarové 4
Hodnocení stupně zralosti pomocí Petrussa-indexu
1.4 Resuscitace novorozence .
1.5 Perinatální postižení
1.6 Předčasně narozený (nedonošený) novorozenec .
1 .6 .1 Syndrom dechové tísně (respiratory distress syndrome, RDS) .
5
8
9
1 .6 .2 Perzistující ductus arteriosus (PDA) . . . 10
1 .6 .3 Bronchopulmonální dysplazie (BPD) . . 11
1 .6 .4
Retinopatie nedonošených (ROP) . .
1 .6 .5 Krvácení do mozku (intrakraniální krvácení) .
12
12
1 .6 .6 Periventrikulární leukomalacie (PVL) . . . 14
1 .6 .7 Apnoe .
1 .6 .8 Anémie z nezralosti .
1.7 Plicní onemocnění novorozence .
15
15
16
1 .7 .1 Syndrom aspirace mekonia (MAS) . . . . 16
1 .7 .2 Pneumotorax
17
1 7 3 Hypoplazie plic 17
1 .7 .4 Vrozená brániční kýla
1 .7 .5 Neonatální pneumonie
18
onemocnění u novorozence . .
.8 .1 Hyperbilirubinemie novorozence (neonatální ikterus)
20
2.4 Embryofetopatie způsobené zevními vlivy
2 .4 .1 Alkoholová embryopatie
2 .4 .2 Hydantoinová embryopatie
2 .4 .3 Abúzus nikotinu
2.5 Genetické poradenství
2.6 Prenatální diagnostika
2.7 Umělé přerušení těhotenství
3 Kojenecká výživa
3.1 Fyziologie
3.2 Výživa mateřským mlékem
3 2 1 Druhy mateřského mléka
3 .2 .2 Biologické výhody mateřského mléka
3 2 3 Potencionální nevýhody kojení 54
3 .2 .4 Fyziologie kojení a jeho praktické aspekty
3.3 Průmyslově připravená umělá kojenecká výživa
3.4 Příkrm .
3.5 Substituce vitaminu D a fluoru v prvním roce života
4.1 Vitaminy rozpustné
5.2 Poruchy sekrece
.2 .2 Zvýšená sekrece ADH: syndrom neadekvátní sekrece
5.3 Onemocnění štítné žlázy . .
.3 .1 Hypotyreóza
5 .3 .2 Hypertyreóza . . . . . . .
5 .3 .3 Novorozenecká hypertyreóza . . . .
.3 .4 Struma v dětském věku . . . .
.3 .5 Tyreoiditida
.3 .6 Nádory štítné žlázy . . .
.4 .1 Hypoparatyreoidizmus
4 2
.4 .3 Hyperparatyreoidizmus
(PHP)
5 5 1 Onemocnění se sníženou syntézou kortizolu .
5 .5 .2 Onemocnění se zvýšenou syntézou kortizolu: Cushingův syndrom a Cushingova choroba .
5 .5 .3 Onemocnění s izolovanou sníženou syntézou aldosteronu 86
5 .5 .4 Onemocnění se zvýšenou syntézou aldosteronu .
5.6 Onemocnění dřeně nadledvin 87
5.7 Poruchy sexuálního vývoje
5 .7 .1 Pubertas praecox . .
Pubertas tarda
91 5 .7 .3 Gynekomastie v pubertě .
5.8 Poruchy sexuální diferenciace (DSD – „disorders of sex development“): intersexualita
6 Metabolická onemocnění
6.1 Poruchy metabolizmu aromatických aminokyselin
.1 .1 Hyperfenylalaninemie
6 .1 .2 Tyrozinemie
6.2 Poruchy metabolizmu sirných aminokyselin
6.3 Poruchy metabolizmu rozvětvených aminokyselin leucinu, izoleucinu a valinu
6.4 Poruchy metabolizmu lyzinu, hydroxylyzinu a tryptofanu
Poruchy cyklu močoviny .
6.6 Poruchy metabolizmu glycinu .
Poruchy metabolizmu sacharidů
.7 .1 Hypoglykemie
.7 .2 Diabetes mellitus
7 3 Poruchy ukládání glykogenu
.7 .4 Poruchy metabolizmu galaktózy . .
.7 .5 Poruchy metabolizmu fruktózy
6 .7 .6 Poruchy transportu glukózy . . . . . . . 131
6.8 Poruchy přenosu a oxidace mastných kyselin . .
133
6 .8 .1 Defekt karnitinového přenašeče . . . 134
6 8 2 Deficit medium-chain-acyl-CoA-dehydrogenázy
6.9 Střádavá onemocnění .
134
135
6 9 1 Heteroglykanózy 135
6 .9 .2 Sfingolipidózy .
6.10 Peroxizomální onemocnění
138
142
6 10 1 Poruchy peroxizomální biogeneze 143
6 .10 .2 Poruchy peroxizomálních proteinů
6.11 Poruchy metabolizmu lipoproteinů
144
145
6 11 1 Hyperlipoproteinemie 145
6 .11 .2 Hypolipoproteinemie
6.12 Poruchy metabolizmu kyseliny močové .
6 .12 .1 Lesch-Nyhanův syndrom
6 .12 .2 Xantinurie
149
150
150
151
7 Infektologie 153
7.1 Časté klinické obrazy infekcí v dětském věku
7 .1 .1 Sepse
7 .1 .2 Meningitida
7 .1 .3 Osteomyelitida, septická artritida .
7.2 Klasické bakteriální infekce
7 .2 .1 Infekce streptokoky skupiny A
7 .2 .2 Pneumokokové infekce
7 .2 .3
Stafylokokové infekce
7 .2 .4 Infekce Haemophilus influenzae
7 .2 .5 Meningokokové infekce
7 .2 .6 Záškrt (difterie)
7 .2 .7 Černý kašel (pertussis)
7 .2 .8 Tetanus
7 .2 .9 Botulizmus
7 .2 .10 Salmonelózy
7 .2 .11 Průjmovitá onemocnění způsobená Escherichia coli
7 .2 .12 Ostatní bakteriální průjmovitá onemocnění .
7 .2 .13 Brucelóza
7 .2 .14 Listerióza .
154
154
155
157
158
158
159
159
160
161
162
163
165
165
166
167
168
169
169
7 2 15 Mykoplazmové infekce 170
7 .2 .16 Chlamydiové infekce . . . . . . . . . . . . . 171
7.3 Infekce vyvolané mykobakteriemi . . . . . . . . 172
7 3 1 Tuberkulóza 172
7 .3 .2 Netuberkulózní (atypická) mykobakteriální onemocnění . . . . . . 178
7.4 Lymeská borrelióza 178
7.5 Virové infekce .
179
7 .5 .1 Spalničky
7 .5 .2 Zarděnky .
7 .5 .3 Exanthema subitum (třídenní horečka) . .
7 5 4 Infekční erytém (erythema infectiosum) . . . .
7 .5 .5 Varicela (plané neštovice) . . .
183
7 5 6 Herpes zoster (pásový opar) 185
7 .5 .7 Infekce vyvolané virem Herpes simplex
7 5 8 Epidemická parotitida (příušnice) 188 7 .5 .9 Infekční mononukleóza (Pfeifferova žlázová horečka) . . . . . . 189
7 5 10 Infekce způsobené RS virem 190 7 .5 .11 Infekce virem influenzy .
7 .5 .12 Infekce virem H1N1 . . . .
7 5 13 Infekce virem parainfluenzy 192 7 .5 .14 Onemocnění způsobená viry coxsackie .
7 5 15 Adenovirové infekce 194 7 .5 .16 Rotavirové infekce .
7 5 18 Poliomyelitida (dětská obrna) 196 7 .5 .19 Infekce způsobené cytomegalovirem
7 5 20 Klíšťová meningoencefalitida
7 .5 .21 Infekce virem lidské imunodeficience (HIV)
7 .6 .2 Očkování proti difterii (záškrtu) . . . 202 7 .6 .3 Očkování proti tetanu .
7 .6 .4 Očkování proti pertusi (černému kašli) .
203
203
7 .6 .5 Očkování proti Hib (Haemophilus influenzae typ b) . . . . 204
7 .6 .6 Očkování proti poliomyelitidě (dětské obrně) . . . . .
204
7 .6 .7 Očkování proti hepatitidě B . . . . . . . 204
7 .6 .8 Očkování proti pneumokokům . . . 205
7 .6 .9 Očkování proti meningokokům . . . 205
7 .6 .10 Očkování proti spalničkám (morbilli) 206
7 .6 .11 Očkování proti epidemické parotitidě (příušnicím) . . . . . . . . . . 206
7 .6 .12 Očkování proti rubeole (zarděnkám) 206
7 .6 .13 Očkování proti varicele (planým neštovicím) . . . . . . . . . . . . 207
7 .6 .14 Očkování proti humánnímu papilloma viru (HPV) 207
7 .6 .15 Očkování proti TBC (BCG imunizace) . . 208 7.7 Mykotická onemocnění . . . . . . . . . . . . . . . 208
7 7 1 Tinea 208
7 .7 .2 Kandidózy . . . . .
7 .7 .3 Aspergilóza .
7.8 Onemocnění způsobená parazity . .
7 .8 .1 Infekce způsobené nematody (hlísticemi) .
7 .8 .2 Infekce způsobené trematody (motolicemi)
7 .8 .3 Teniázy (infekce způsobené tasemnicemi)
8 Imunologie .
8.1 Primární imunodeficience
8 .1 .1 Poruchy B-lymfocytů
8 .1 .2 Poruchy T-lymfocytů .
209
209
210
212
213
10 .1 .6 Anémie z krvácení (posthemoragické) . . . .
10 .1 .7 Hemolytické anémie . . . . . . . . . . . . . 240
10 .1 .8 Sideroblastické anémie (SA) . . . . . . . 250
10 .1 .9 Panmyelopatie: aplastické anémie . . 250
10 .1 .10 Myelodysplastický syndrom (MDS) . . 252
10.2 Onemocnění bílé krevní řady .
10 .2 .1 Neutrofilní leukocytopenie . . . . . . . .
10 .2 .2 Funkční poruchy granulocytů .
10 2 3 Reaktivní změny bílého krevního obrazu .
10.3 Onemocnění sleziny .
215
216
217
8 .1 .3 Kombinované poruchy T- a B-lymfocytů 218
8.2 Sekundární imunodeficience
8.3 Očkování a imunodeficience .
9 Revmatická onemocnění .
9.1 Juvenilní idiopatická artritida (JIA) . .
222
222
223
223
9 1 1 Systémová JIA: Stillův syndrom 225
9 .1 .2 Séronegativní polyartritida (s negativním revmatickým faktorem) 226
9 .1 .3 Séropozitivní polyartritida (s pozitivním revmatoidním faktorem) 226
9 .1 .4 Perzistující a rozšířená oligoartritida . 227
9 .1 .5 Artritida s entezitidou .
227
9 1 6 Psoriatická artritida 228
9.2 Reaktivní artritida .
9.3 Revmatická horečka
9.4 Kawasakiho syndrom
9.5 Systémový lupus erythematodes
9.6 Henoch-Schönleinova purpura
10 Hematologie
10.1 Onemocnění červené krevní řady
10 .1 .1 Anémie z nedostatku železa
10 .1 .2 Megaloblastická anémie . . .
10 .1 .3 Kongenitální hypoplastická anémie: Diamond-Blackfanova anémie (DBA)
229
230
232
234
236
236
237
10 .1 .4 Získané hypoplastické anémie . . . . 238
10 .1 .5 Anémie při chronických onemocněních (ACD) . .
239
3 1 Asplenie
10 .3 .2 Splenomegalie .
10.4 Poruchy hemostázy .
4 1 Hemofilie A
.4 .2 Hemofilie B
10 .4 .3 Von Willebrandův syndrom .
10 4 4 Koagulopatie z nedostatku vitaminu K
10 .4 .5 Koagulopatie při jaterních onemocněních
.4 .6 Konzumpční koagulopatie
.4 .7 Trombocytopenie
4 8 Poruchy funkce trombocytů
.4 .9 Trombocytózy
11 .1 .1 Akutní lymfatická leukemie (ALL) .
11 1 2 Akutní myeloidní leukemie (AML)
.1 .3 Chronická myeloidní leukemie (CML)
Nehodgkinské lymfomy (NHL)
Hodgkinova choroba
.4 .1 Histiocytózy z Langerhansových buněk (LCH)
Nádory ze zárodečných buněk
. . .
11 12 .2 Primitivní neuroektodermální nádory (PNET)
11 12 .3 Ependymomy .
11 12 .4 Kraniofaryngeom
11.13 Nádory míchy
Kardiologie
291
12.1 Vrozené srdeční vady 294
12 1 .1 Vrozené obstrukce výtokového traktu levé komory
12 1 2 Vrozené obstrukce výtokového traktu pravé komory
295
12 1 .3 Vrozené srdeční vady s levopravým zkratem 299
12 1 .4 Vrozené vady s pravolevým zkratem
12 1 5 Vzácné cyanotické srdeční vady 307
12.2 Získané nemoci srdce a cév
12 2 .1 Bakteriální endok arditida
312
312
12 2 2 Myokarditida 314
12 2 .3 Perikarditida
12 2 .4 Kardiální insuficience
314
315
12 2 5 Kardiomyopatie 316
12.3 Poruchy srdečního rytmu
12 3 .1 Poruchy tvorby vzruchu
12 3 .2 Poruchy převodu vzruchu
12.4 Akcidentální šelest .
317
317
321
13 Onemocnění respiračního systému 323
13.1 Vrozené vývojové vady respiračního systému
13 1 .1 Atrézie choan
13 1 .2 Sekvence Pierre Robinova
13 1 .3 Kongenitální laryngotracheomalacie
13 1 .4 Kongenitální stenóz y trachey a bronchů
13 1 .5 Kongenitální lobární emfyzém
13.2 Onemocnění v oblasti uší, nosu a hltanu (ORL)
13 2 .1 Epistaxe
13 2 .2 Akutní rinofaryngitida .
13 2 .3 „Banální“ infekt horních cest dýchacích
13 2 .4 Retrofaryngeální absces
13 2 .5 Sinusitida
13 2 .6 Onemocnění hltanové mandle .
13 2 .7 Obstrukční spánková apnoe (OSA)
13 2 8 Angina tonsillaris – tonzilitida
13 .2 .9 Akutní zánět středního ucha – otitis media
.2 .11 Seromukotympanum
325
325
325
325
326
326
327
327
327
328
328
329
3 2 Supraglotická lar yngitida (akutní epiglotitida)
.3 .3 Aspirace cizího tělesa
3 4 Akutní bronchitida
.3 .5 Obstrukční bronchitida a bronchiolitida
13 3 6 Primární ciliární dyskineze (syndrom nepohyblivých řasinek)
.3 .7 Bronchiektázie
.3 .9 Cystická fibróza – mukoviscidóza (CF)
14.4 Akutní infekční gastroenteritida
14.5 Idiopatická chronická zánětlivá střevní onemocnění .
14 .5 .1 Crohnova nemoc
14 .5 .2 Ulcerózní kolitida
14.6 Malabsorpční syndrom
14 .6 .1 Glukózo-galaktózová malabsorpce
14 .6 .2 Intolerance laktózy
372
374
374
378
378
378
14 6 3 Intolerance sacharózy 379 14 .6 .4 Malabsorpce fruktózy
14 .6 .5 Celiakie
380
14 6 6 Postenteritický syndrom 382
14 .6 .7 Alergie na bílkovinu kravského mléka (ABKM)
383
14 6 8 Syndrom krátkého střeva 384
14.7 Chronická habituální zácpa
385
14.8 Maldigesce při mukoviscidóze, cystické fibróze 386
14.9 Onemocnění jater a žlučových cest
386
14 .9 .1 Nekonjugované hyperbilirubinemie 386
14 .9 .2 Konjugované hyperbilirubinemie .
14 .9 .3 Cholestáza
14 .9 .4 Virové hepatitidy
14 .9 .5 Autoimunitní hepatitida
14 .9 .6 Nevirové infekce jater
14 .9 .7 Fulminantní jaterní selhání
14 .9 .8 Jaterní cirhóza a portální hypertenze
14 .9 .9 Reyeův syndrom
14 .9 .10 Wilsonova nemoc
14.10 Onemocnění pankreatu
14 .10 .1 Akutní pankreatitida
14 .10 .2 Chronická pankreatitida
14 .10 .3 Generalizovaná exokrinní pankreatická insuficience
15 Nefrologie a urologie
15.1 Choroby ledvin s hlavním příznakem hematurie
15 .1 .1 IgA-nefropatie
15 .1 .2 Benigní familiární hematurie (thin basement membrane disease)
15 .1 .3 Idiopatická benigní rekurentní hematurie
15 .1 .4 Alportův syndrom (AS) .
15 .1 .7 Rychle progredující glomerulonefritida (RPGN) . . . . . . . . . 414
15 .1 .8 Goodpastureův syndrom . . . . . . . . . 414
15 .1 .9 Anafylaktoidní purpura –Henoch-Schönleinova . . .
388
388
393
398
398
400
401
402
403
404
404
405
406
407
407
409
410
. 410
411
15 .1 .5 Akutní postinfekční glomerulonefritida (AGN) . . . . . . . . 411
15 .1 .6 Systémový lupus erythematodes (SLE)
415
15 .1 .10 Hemolyticko-uremický syndrom (HUS) . . . . . . . . . . . . . . . . . 416
15 .1 .11 Trombóza renální žíly .
15.2 Choroby ledvin s hlavním příznakem proteinurie 419
15 .2 .1 Nefrotický syndrom (NS) .
15 .2 .2 Membranózní glomerulonefritida . . .
15 2 3 Membranoproliferativní glomerulonefritida (MPGN)
15.3 Tubulopatie .
15 3 1 Renální glykosurie
15 .3 .2 Renální tubulární acidóza (RTA) .
15 .3 .3 Debré-De Toni-Fanconiho syndrom
.3 .4 Nefrogenní diabetes insipidus .
.3 .5 Bartterův syndrom
15.4 Tubulointersticiální nefritida (TIN)
Arteriální hypertenze
15.6 Selhání ledvin
15 .6 .1 Akutní selhání ledvin (ASL) .
15 .6 .2 Chronické selhání ledvin (CHSL)
15.7 Vrozené vývojové vady ledvin .
15 .7 .1 Ageneze ledviny
.7 .2 Hypoplazie ledvin
.7 .3 Anomálie polohy a fúze ledvinného parenchymu
.7 .4 Cystické onemocnění ledvin
17 1 .3 Seboroická dermatitida kojenců . . . 450
17 1 .4 Mongoloidní skvrna
17.2 Bakteriální kožní onemocnění
17 2 .1 Impetigo contagiosa
17 2 2 Staphylococcal Scalded Skin Syndrome (SSSS)
17 2 .3 Erysipel .
450
451
451
452
452
17 2 4 Panaricium 453
17.3 Kožní onemocnění způsobená viry
17 3 .1 Molluscum contagiosum
453
453
17 3 2 Virové papilomy 454
17.4 Puchýřnatá onemocnění kůže
17 4 .1 Hereditární epidermolýzy
17 4 2 Erythema exsudativum multiforme
17 4 .3 Acrodermatitis enteropathica .
455
455
456
. 457
17.5 Kongenitální ichtyózy 458
17.6 Dermatitidy (ekzémy)
17 6 .1 Plenková dermatitida
17 6 .2 Atopická dermatitida
17 6 .3 Alergická kontaktní dermatitida .
17.7 Urtikariální onemocnění
17 7 .1 Urtikarie
17 7 .2 Hereditární angioedém
17 7 .3 Strophulus infantum
17.8 Polékové a parainfekční exantémy
17 8 .1 Polékové exantémy
17 8 .2 Erythema nodosum
17.9 Epizoonózy
17 9 .1 Scabies – svrab
17 9 .2 Veš dětská – pediculosis capitis
17 9 .3 Pediculosis pubis
17.10 Poruchy pigmentace
. 459
459
460
462
463
463
464
464
464
464
465
466
466
466
467
467
17 10 1 Hyperpigmentace 467
17 10 .2 Hypopigmentace
17.11 Mastocytózy . .
468
469
17 11 1 Mastocytom 469
17 11 .2 Urticaria pigmentosa a difuzní mastocytóza
18 Neuromuskulární onemocnění .
18.1 Onemocnění motoneuronu
470
18 .3 .2 Botulizmus
Myopatie
.4 .5 Maligní hypertermie (MH)
19 Neurologie
471
18 1 1 Spinální muskulární atrofie 471
18.2 Onemocnění periferních nervů
473
18 2 .1 Syndrom Guillain-Barrého (GBS) . . . 473
18 2 2 Paréza n facialis 474
18 2 .3 Hereditární motoricko-senzorické neuropatie (HMSN)
18 2 4 Hereditární senzoricko-autonomní neuropatie (HSAN)
19 3 3 Epileptické encefalopatie
.3 .4 Zvláštní formy epilepsie
.3 .5 Status epilepticus
19 .3 .6 Příležitostné záchvaty
19 .3 .7 Základní postupy pro léčbu epilepsie
19 .3 .8 Onemocnění s projevy podobnými záchvatům . . . . . . . . . 512
19.4 Onemocnění s bolestí hlavy jako vedoucím symptomem .
513 19 .4 .1 Migréna .
514 19 .4 .2 Symptomatické bolesti hlavy . . . . . 515
19.5 Pseudotumor cerebri . . . . . . . . . . .
516 19.6 Cévní onemocnění CNS . . . .
19 .6 .1 Vaskulární malformace . .
517
517
19 .6 .2 Ischemické mozkové příhody . . . . . 519
19 .6 .3 Trombóza mozkových žil a splavů . . . 520
19.7 Dětská mozková obrna 521
19.8 Onemocnění extrapyramidového systému
19 8 1 Primární torzní dystonie (PTD) 523
19 .8 .2 Dopa-responzivní dystonie (DRD) . . . 524
19 .8 .3 Huntingtonova chorea . . . . . . . . . 525
19 8 4 Tiky 525
Onemocnění mozečku
19 .9 .1 Vrozené vývojové vady mozečku . . . 526
19 9 2 Hereditární ataxie 527
Rettův syndrom
527
19.11 Neurokutánní syndromy . . .
528
19 .11 .1 Neurofibromatóza typ 1 (NF1) . . . . 528
19 .11 .2 Neurofibromatóza typ 2 (NF2) . . . . 529
19 .11 .3 Tuberózní skleróza
19 .11 .4 Sturge-Weberův syndrom
530
531
19 .11 .5 Klippel-Trénaunayův syndrom . . . . 532
19 .11 .6 Hippel-Lindauův syndrom . . . . . . . . 533
19.12 Onemocnění míchy . . . . . . .
19 .12 .1 Syringomyelie
19 12 2 Tethered cord (syndrom fixované míchy)
19.13 Kóma . .
533
533
534
534
19.14 Poranění lebky a mozku 537
19.15 Roztroušená skleróza (RS)
20 Urgentní stavy v pediatrii
20.1 Popáleniny a opaření
20.2 Tonutí
538
541
541
543
20.3 Intoxikace 543
20.4 Kraniocerebrální poranění
20.5 Kardiopulmonální resuscitace
21 Preventivní péče o děti a dorost .
546
546
549
21.1 Preventivní péče o děti a dorost v České republice 549
21.2 Jednotný systém preventivních prohlídek u dětí . .
21.3 Očkování dětí v České republice . . . . . . . . . 554
21 .3 .1 Očkovací kalendář – pravidelné očkování dětí v České republice . . . . 554
21 .3 .2 Dobrovolné očkování . . . . . . . . . . . . . 554
21 .3 .3 Očkování rizikových skupin u dětí . . . 554
21.4 Psychomotorický vývoj kojence . .
21.5 Novorozenecký screening . . . . . . . . . . . . . . 556
21.6 Novorozenecký screening sluchu . . . . . . . . . 557
21.7 Sonografický screening dysplazie kyčlí . . . . 557
22 Dětská psychologie a sociální pediatrie . . 559
22.1 Mentální anorexie (MA) .
Obezita
22.3 Týrání a zneužívání dětí .
22.4 Enuréza
Enkopréza
Dyslexie
Dětský autizmus
Koktavost
22.9 Porucha vnímání a pozornosti s hyperaktivitou (ADHD – attention deficit hyperac tivity disorder)
Literární zdroje
Vybrané laboratorní hodnoty
Rejstřík
550
562
Seznam zkratek
A anamnéza
ABKM alergie na bílkovinu kravského mléka
ABPA alergická bronchopulmonální aspergilóza
ABPM ambulantní monitorování krevního tlaku
ACE angiotenzin-konvertující enzym
ACTH adrenokortikotropní hormon
AD autozomálně dominantní
ADA adenozindesamináza
ADEM akutní diseminovaná encefalomyelitida
ADH antidiuretický hormon, vazopresin
ADHD porucha vnímání a pozornosti s hyperaktivitou
ADPKD autozomálně dominantní polycystické onemocnění ledvin
AEP akustické evokované potenciály
AFP alfa-fetoprotein
AGN akutní postinfekční glomerulonefritida
AGS adrenogenitální syndrom
AH adenohypofýza (přední lalok hypofýzy)
AHO Albrightova hereditární osteodystrofie
AIDS syndrom získané imunodeficience
AK protilátka
AL argininosukcinátlyáza
ALD adrenoleukodystrofie
ALL akutní lymfatická leukemie
ALP alkalická fosfatáza
ALT alaninaminotransamináza
ALTE Apparent-Life-Threatening Episode
AMA antimitochondriální protilátky
AML akutní myeloidní leukemie
ANA antinukleární protilátky
ANCA protilátky proti cytoplazmě neutrofilů
aPTT aktivovaný parciální tromboplastinový čas
AR autozomálně recesivní
ARCM arytmogenní kardiomyopatie pravé komory
ARPKD autozomálně recesivní polycystické onemocnění ledvin
ART antiretrovirová léčba
AS Alportův/Angelmanův syndrom/ argininosukcinátlyáza
ASCA protilátky proti Saccharomyces cerevisiae
ASD defekt síňového septa
ASL akutní selhání ledvin
ASLO antistreptolyzin O
AST aspartátaminotransferáza
AT III antitrombin III
ATB antibiotika/-cký
ATG antitymocytární globulin
ATP adenozintrifosfát
AV atrioventrikulární
AVM arteriovenózní malformace
AVSD defekt atrioventrikulárního septa
BCG Bacilus Calmette-Guérin
BE exces bazí
BH4 tetrahydrobiopterin
BIPAP Bilevel Intermittent Positive Airway Pressure
BMD Beckerova svalová dystrofie
BMI Body Mass Index
BP vazebný protein
BPD bronchopulmonální dysplazie
CACT acylkarnitin-karnitin-translokáza
CAH kongenitální adrenální hyperplazie
cALLA běžný ALL antigen
cAMP cyklický adenozinmonofosfát
CCM cerebrální kavernózní malformace
CDC Centrum pro kontrolu nemocí
CEA karcinoembryonální antigen
CF cystická fibróza (mukoviscidóza)
CGD chronická granulomatóza
CHARGE Coloboma, Heart Disease, Atresia Choanae, Retarded Growth or Development, Genital Anomalies, Ear Anomalies
CHE cholinesteráza
CK kreatinkináza
CMD kongenitální svalová dystrofie
CML chronická myeloidní leukemie
CMV cytomegalovirus
CNS centrální nervový systém
CPAP kontinuální pozitivní dechový tlak
CPS karbamoylfosfátsyntetáza
CPT karnitinpalmitoyltransferáza
CRP C-reaktivní protein
CTD defekt karnitinového přenašeče
CTFR Cystic Fibrosis Transmembrane Conductance Regulator
CTG kardiotokogram/-grafie
ČRR Česká resuscitační rada
D diagnostika
DCARC chorobu kontrolující antirevmatická léčiva
DCM dilatační kardiomyopatie
DD diferenciální diagnóza
DDAVP 1-desamino-8-D-arginin-vazopresin
DHAP dihydroxyacetonfosfát
DHEA-S dehydroepiandrosteronsulfát
Diag diagnóza
DIC diseminovaná intravaskulární koagulace
DIOS syndrom distální střevní obstrukce
DM diabetes mellitus/dermatomyozitida
DMARD chorobu modifikující antirevmatická léčiva
DMD Duchenneova svalová dystrofie
DMO dětská mozková obrna
DORV double outlet right ventricle
DRD dopa-responzivní dystonie
DT difterie, tetanus
DTaP difterie, tetanus, acelulární pertuse
EAA exogenní alergická alveolitida
EAEC enteroagregační E. coli
EBV virus Epstein-Barrové
ECHO echokardiogram/-fie
ECMO extrakorporální membránová oxygenace
EEG elektroencefalogram/-fie
EHEC enterohemoragické E. coli
EIEC enteroinvazivní E. coli
EKG elektrokardiogram/-fie
ELBW novorozenec s extrémně nízkou porodní hmotností (Extremly Low Birth Weight Infant)
ELISA Enzyme-Linked-Immunosorbent Assay
EMG elektromyogram/-fie
EPEC enteropatogenní E. coli
EPH edém, proteinurie, hypertenze
ERCP endoskopická retrográdní cholangiopankreatoskopie
ETEC enterotoxin produkující E. coli
FAB francouzsko-americko-britský
FAD flavinadenindinukleotid
FAS fetální alkoholový syndrom
FBD familiární deficit apolipoproteinu B
FEV1 objem vzduchu vydechnutý při usilovném výdechu za 1. sekundu
FGFR receptor růstového faktoru fibroblastů
FH familiární hypercholesterolemie
FHLH familiární hemofagocytující lymfohistiocytóza
FHT familiární hypertriglyceridemie
FISH fluorescenční in-situ hybridizace
FJL fulminantní selhání jater
FKHL familiární kombinovaná hyperlipidemie
FMN flavinmononukleotid
FMTC familiární medulární karcinom štítné žlázy
FPIES syndrom enterokolitidy indukované potravinovými proteiny (Food Protein Induced Enterocolitis Syndrome)
FSGS fokálně segmentální glomeruloskleróza
FSH folikuly stimulující hormon
FSME klíšťová meningitida (jarně-letní)
fT3 volný trijodtyronin
fT4 volný tyroxin
FW sedimentace krve
G6PD glukózo-6-fosfátdehydrogenáza
GA 1 glutarová acidurie typ 1
GABA kyselina gama-aminomáselná
GADA glutamát-dekarboxylázové protilátky
GBM glomerulární bazální membrána
GBS Guillain-Barrého syndrom
GCDH glutaryl-CoA-dehydrogenáza
G-CSF granulocyty stimulující faktor
GER gastroezofageální reflux
GFR glomerulární filtrace
GIT gastrointestinální trakt
GLDH glutamátdehydrogenáza
GLUT přenašeč glukózy
GM-CSF granulocyty-makrofágy stimulující faktor
GN glomerulonefritida
GnRH gonadotropin uvolňující hormon
GOT glutamát-oxalacetát-transamináza
GPT glutamát-pyruvát-transamináza
GRH hormon uvolňující růstový hormon (growth hormonal releasing hormone)
GTE glycerintrierukát
GTO glycerintrioleát
GVH graft-versus-host
HA hepatitida A/hypoalergen/ní
HAV virus hepatitidy A
HB hepatitida B
Hb hemoglobin
HbA adultní hemoglobin
HbF fetální hemoglobin
HBV virus hepatitidy B
HCD horní cesty dýchací
hCG lidský choriogonadotropin
HCM hypertrofická kardiomyopatie
HCV virus hepatitidy C
HDL lipoprotein o vysoké hustotě
HDV virus hepatitidy D
HEV virus hepatitidy E
HHV lidský herpesvirus
Hib Haemophilus influenzae typ b
HIV virus lidské imunodeficience
Hkt hematokrit
HLA human leucocyte antigens (lidské leukocytární antigeny), hlavní histokompatibilní systém
HLH hypoplastické levé srdce
HMG-CoA hydroxymetylglutaryl-koenzym A
HMSN hereditární motoricko-senzorické neuropatie
HOCM hypertrofická obstrukční kardiomyopatie
HPA hyperfenylalaninemie
HPV lidský papilomavirus
HRS Hodgkinovy Reed-Sternbergovy buňky
HSAN hereditární senzoricko-autonomní neuropatie
HSV herpes simplex virus
HUS hemolyticko-uremický syndrom
CHRI chronická renální insuficience
CHSL chronické selhání ledvin
IAA inzulinové protilátky
ICS inhalační kortikosteroidy
IDOL infekce horních dýchacích cest
IE mezinárodní jednotka = IU
IEL intraepitelový lymfocyty
Ig imunoglobulin
IGF1 Insulin-like Growth Factor 1
IL interleukin
IMC infekce močových cest
INH izoniazid
IPV inaktivovaná vakcína proti poliomyelitidě
IQ inteligenční kvocient
IRD infantilní Refsumův syndrom
IU mezinárodní jednotky
ITP imunotrombocytopenická purpura
IVA izovalerová acidurie
IVCDH izovaleryl-CoA-dehydrogenáza
IVIG intravenózní imunoglobulin
JIA juvenilní idiopatická artritida
JLNS Jervell-Lange-Nielsenův syndrom
JMML juvenilní myelomonocytární leukemie
KP klinický průběh
L léčba
LAP leucinaminopeptidáza
LCH hystiocytóza z Langerhansových buněk
LCHAD long-chain-3-hydroxy-acyl-CoA dehydrogenáza
LDH laktátdehydrogenáza
LDL lipoprotein o nízké hustotě
LGA velký ke gestačnímu věku (Large for Gestational Age)
LGMD svalová dystrofie končetinových pletenců
LGS Lennox-Gastautův syndrom
LH luteinizační hormon
LKM-1 protilátky proti mikrozomálním antigenům jater a ledvin
LN lupusová nefritida
Lp lipoprotein
LTRA antagonisté leukotrienových receptorů
MAPCA major aortopulmonary collateral arteries
MAS syndrom aspirace mekonia
MCAD medium-chain-acyl-CoA dehydrogenáza
MCGN glomerulonefritida s minimálními změnami
MCT triglyceridy se středně dlouhým řetězcem
MCUG mikční cystouretrogram/-fie
MCV střední objem erytrocytů
MDS myelodysplastický syndrom
MEBD onemocnění sval-oko-mozek (muscle-eye-brain)
MELAS mitochondriální encefalopatie s laktátovou acidózou a iktem
MEN mnohočetná endokrinní neoplazie
MH maligní hypertermie
MHC β-myozin těžkých řetězců/hlavní histokompatibilní systém
MHK minimální koncentrace hemu
MIBG meta-123I-benzylguanidin
MIC minimální inhibiční koncentrace
MLPA Multiplex Ligation Probe Amplification
MMA metylmalonová acidurie
MMR spalničky, příušnice, zarděnky
MODY Maturity-Onset Diabetes in the Young
MOTT mykobakteria jiná než TBC
MPGN membranoproliferativní glomerulonefritida
MPS mukopolysacharidóza
MRI magnetická rezonance
MSH melanocyty stimulující hormon
NAD nikotinamidadenindinukleotid
NADP nikotinamidadenindinukleotidfosfát
NAGS N-acetylglutamátsyntetáza
NAIP neuronální inhibitor apoptózy
NALD neonatální adrenoleukodystrofie
NBT nitrotetrazoliová modř
NEC nekrotizující enterokolitida
NF1/2 neurofibromatóza typ 1/typ 2
NH neurohypofýza (zadní lalok hypofýzy)
NHL nehodgkinský lymfom
NK-buňky přirození zabíječi
NMDA N-metyl-D-aspartát
NNRTI nenukleosidové inhibitory reverzní transkriptázy
NO oxid dusnatý
NRTI nukleosidové inhibitory reverzní transkriptázy
NS nefrotický syndrom
NSA nesteroidní antirevmatika
NSE neuronspecifická enoláza
NTBC 2-(2-nitro-4-trifluoro-metylbenzoyl)1,3-cyklohexandion
OAE otoakustické emise
OCT ornitinkarbamoyltransferáza
ORL otorinolaryngologie
ORS orální rehydratační roztok
OSA obstrukční spánková apnoe
P průběh
p.c. post conceptionem
PA propionová acidemie
PAH fenylalaninhydroxyláza
PAIR punkce-aspirace-injekce-reaspirace
PAS kyselina p-aminosalicylová
pCO2 parciální tlak CO2 v krvi
PCOS syndrom polycystických ovarií
PCP Pneumocystis jiroveci (carinii)
PCR polymerázová řetězová reakce
PDA perzistující ductus arteriosus
PEEP pozitivní endexpiratorní tlak (positive end expiratory pressure)
PEG perkutánní endoskopická gastrostomie
PET pozitronová emisní tomografie
PFC perzistující fetální cirkulace
Pg prognóza
PHP pseudohypoparatyreoidizmus
PHS Henoch-Schönleinova purpura
PI inhibitor proteáz
PKU fenylketonurie
PLDD praktický lékař pro děti a dorost
PM polymyozitida
PNET primitivní neuroektodermální tumor
PNP purinnukleosidfosforyláza
pO2 parciální tlak kyslíku v krvi
PTD primární torzní dystonie
PTH parathormon
PTT parciální tromboplastinový čas
PVL periventrikulární leukomalacie
PWS Prader-Williho syndrom
RA pravá síň
RAEB refrakterní anémie s excesem blastů
REAB-T refrakterní anémie s excesem blastů v transformaci
RAST radioalergosorbent test
RCDP rhizomelická chondrodysplasia punctata
RCM restriktivní kardiomyopatie
RDS syndrom dechové tísně
RES retikuloendotelový systém
RF revmatický faktor
RH releasing hormon
RIND reverzibilní ischemický neurologický deficit
RMS rabdomyosarkom
ROP retinopatie nezralých (nedonošených)
RPGN rychle progredující glomerulonefritida
RSV respirační syncytiální virus
RTA renální tubulární acidóza
rtPA rekombinantní tkáňový aktivátor plazminogenu
RT-PCR reverzní transkripční polymerázová řetězová reakce
RWS Roman-Wardův syndrom
SAA těžká aplastická anémie
SCAD shrot-chain-acyl-CoA-dehydrogenáza
SCID těžký kombinovaný imunodeficit
SD směrodatná odchylka
SEP somatosenzorické evokované potenciály
SF srdeční frekvence
SGA malý vzhledem ke gestačnímu věku (Small for Gestational Age)
SIADH syndrom inadekvátní sekrece ADH
SIDS syndrom náhlého úmrtí dítěte (Sudden Infant Death Syndrome)
SIRS syndrom systémové zánětlivé reakce (Systemic Inflammatory Response Syndrome)
SLA protilátky proti solubilním jaterním antigenům
SLE systémový lupus erythematodes
SMA protilátky proti hladké svalovině/ spinální muskulární atrofie
SPECT jednofotonová emisní počítačová tomografie
SSPE subakutní sklerotizující panencefalitida
SSSS Staphylococcal Scalded Skin Syndrome
STH somatotropní hormon
STIKO Stálá komise pro očkování
susp. podezření na
TA trikuspidální atrézie
TBC tuberkulóza
TEOAE tranzientně evokované otoakustické emise
TGA transpozice velkých cév
TIA tranzitorní ischemická ataka
TIN tubulointersticiální nefritida
TNF tumor-necrosis factor
TORCH toxoplazmóza, rubeola, cytomegalovirus, herpes virus
TRAK antityreoglobulinové protilátky
TRH tyreotropin uvolňující hormon
TSH tyreotropin stimulující hormon
UDPG bilirubin-uridin-difosfát-glukuronyl
UPD uniparentální dizomie
VDDR D-vitamin dependentní rachitida
VEP vizuální evokované potenciály
VIP vazoaktivní intestinální peptid
VLBW novorozenec s velmi nízkou porodní hmotností (Very Low Birth Weight Infant)
VLCAD very-long-chain-acyl-CoA dehydrogenáza
VLDL lipoprotein o velmi nízké hustotě
VSD defekt komorového septa
VST výměnná transfuze
VUR vezikoureterální reflux
VWF von Willebrandův faktor
VZV varicella zoster virus
WAGR Wilmsův tumor, aniridie, vrozené urogenitální vady, mentální retardace
WPW Wolff-Parkinson-Whiteův syndrom
WWS Walker-Warburgův syndrom
ZS Zellwegerův syndrom
Předmluva k 6. vydání
První vydání učebnice vzniklo na podkladě vlastních poznámek při mé přípravě ke zkoušce z pediatrie, cílem bylo nabídnout studentům stručnou prezentaci látky relevantní pro tuto zkoušku. Od 3. vydání se z kompendia stala kompaktní učebnice bohatě vybavená obrázky.
Již 18 měsíců po objevení se předchozího 5. vydání jsem sestavila toto 6. vydání. Můj dík patří paní doktorce Sophii Poppe, která mě při tom s velkým nasazením skvěle podporovala. Veškeré kapitoly byly kriticky zkontrolovány, v případě potřeby pečlivě přepracovány a aktualizovány na základě nejnovějších znalostí a doporučení. Obzvlášť vděčná jsem svým přátelům a kolegům, kteří mi poskytli svá odborná stanoviska a kteří investovali hodně času k přepracování kapitol svých subspecializací tak, aby odpovídaly nejnovějším poznatkům: Dr. Jakob Armann (respirační onemocnění), PD Dr. Susanne Bechtold-Dalla Pozza (endokrinologie), Dr. Marcus Benz (nefrologie a urologie), PD Dr. Ingo Borggräfe (neuromuskulární onemocnění a neurologie), PD Dr. Robert Dalla Pozza (kardiologie), Dr. Kati Dokoupil (kojenecká výživa), Dr. Ulrike Graubner (hematologie), Dr. Christopher Hauser (onkologie), PD Dr. Annette Jansson (revmatická onemocnění), PD Dr. Matthias Kapller (cystická fibróza), Dr. Naschla Kohistani (neonatologie), Dr. Martin Olivieri (hemostaziologie), Dr. Christine Prell (gastroenterologie), Dr. Stephanie Putzker (diabetes mellitus) a PD Dr. Silvia Stojanov (infektologie a imunologie). Veškeré návrhy ke korektuře předchozích vydání, které jsem od čtenářů obdržela poštou či elektronicky, byly detailně prozkoumány a zapracovány.
V posledních letech se ukázalo, že učebnice slouží nejenom studentům při výuce pediatrie a k přípravě ke zkouškám, ale stále více i lékařům k přípravě
na jejich odborné specializační zkoušky (u nás atestace – pozn. překladatele).
Nová pravidla aprobace (pregraduální zkoušky –pozn. překladatele) staví před učitele i studenty nové požadavky. Já sama jsem jako mluvčí nového modulu (MeCuM) pediatrického curricula (Medizinisches Curriculum München, MeCuM) zodpovědná za organizaci této výuky. Pokoušíme se praktikovat výuku v menších skupinách studentů, prezentovat více interdisciplinární problematiku a jednotlivé výukové bloky přiblížit praxi, abychom studenty lépe připravili na jejich povolání. Tyto aspekty jsou respektovány i v mé nové učebnici. Důležitou částí jsou přitom diferenciálně diagnostické tabulky, algoritmy a kazuistiky, kde jsou důležité obrazy chorob popsány na skutečných případech z naší kliniky. Mnoho z nich pochází z běžné denní praxe mých přátel a kolegů.
Chtěla bych také poděkovat spolupracovníkům nakladatelství Elsevier Urban & Fischer, Christine Nußbaum a Sabine Hennhöfer, rovněž i Dr. Dorothee Hennessen za dlouholetou, vynikající a konstruktivní spolupráci a připravenost akceptovat návrhy na zlepšení obsahu učebnice, což bylo spojeno s jejich zvýšenou pracovní zátěží a náklady.
Velice mne potěšily četné dopisy čtenářů k různým vydáním učebnice z posledních let. Doufám, že i v budoucnosti uslyším o lékařích, kteří s mou knihou pracují. Jejich názor je to, na čem záleží.
Přeji mnoho radosti s pediatrií!
Mnichov, podzim 2011
Ania Carolina Muntau
Předmluva k 1. vydání
V rámci pediatrie se během posledních desetiletí shromáždila celá řada nových poznatků, osvětlily se patologické souvislosti a byla vypracována nová pracovní doporučení. Tento vývoj ale vedl k tomu, že studenti připravující se na 3. státní závěrečnou zkoušku měli těžkosti najít stručné repetitorium, na jedné straně vědomě vypouštějící podrobné literární odkazy, ale na druhé straně obsahující všechna podstatná a prokázaná fakta týkající se praktických aspektů.
Cílovou skupinou učebnice jsou ale i praktičtí pediatři, kteří si chtějí efektivně osvěžit své základní znalosti.
Úvod k českému překladu
Pediatrie zůstává jedním z hlavních oborů studia na lékařských fakultách. Po úspěchu prvního vydání německého překladu, který byl rychle rozebrán, přišlo nakladatelství Grada Publishing, a.s., s návrhem přeložit další, již 6. německé vydání. Tato klasická učebnice Intensivkurs Pädiatrie vyšla v SRN v roce 2011 a představuje komplexní zpracování pediatrické problematiky, použitelné jak pro výuku mediků, tak i pro potřebu dětských lékařů v praxi.
Vzhledem k tomu, že u překladů je nutno zachovat původní text, mohou se některé přístupy a postupy lišit od běžné praxe v ČR (např. systém preventivních prohlídek), proto byla tato kapitola upravena a v podstatě nově napsána tak, aby odpovídala situaci u nás.
Myslíme si, že se jedná o moderní učebnici, jejímž kladem je systematické zpracování každé kapitoly, přehledná schémata etiologie, diagnostiky a léčby a vynikající barevná obrazová dokumentace.
Rozsah učebnice zůstal shodný s předchozím vydáním a poněkud se změnil vícečlenný překladatelský kolektiv. Navázali jsme na zkušenosti z minulého vydání a jednotlivé kapitoly překládali odborníci
Znázorněním faktů pomocí tabulek, s vypuštěním všeho nadbytečného, a přesto obsahujících vše důležité, se autorce podařilo kompetentně splnit daný úkol. Kniha není žádným repetitoriem v běžném smyslu, ale praktickou příručkou pro ty, kteří již mají základní znalosti z pediatrie, a lze ji vřele doporučit všem studentům, kteří se připravují na státní závěrečnou zkoušku, stejně jako i praktickým pediatrům.
Mnichov, březen 1993
Prof. Dr. R. J. Haas
věnující se dané subspecializaci, ti měli jako překladatelé v některých případech možnost stručně doplňovat důležitá data respektující obvyklou diagnostiku a léčbu v našem prostředí.
Záměrem autorky – profesorky Muntau – a také prvního českého překladu bylo zajistit učební pomůcku pro studenty lékařských fakult, ale navíc i pro postgraduální vzdělávání v pediatrii. Doufáme, že i u nás monografie splní svůj účel a dobře ji využijí nejen studenti, ale i pediatři pracující již v primární, odborné ambulantní i nemocniční péči.
Poznámka: Překladatelé tohoto druhého českého vydání děkují za přehlédnutí textu s jazykovou kontrolou prof. MUDr. Janu Jandovi, CSc.
Za kolektiv překladatelů
MUDr. Peter Szitányi, Ph.D. Klinika dětského a dorostového lékařství VFN a 1. LF UK v Praze
1 Neonatologie
1.1 Definice 2
1.2 Poporodní (postnatální) adaptace .
1.3 První ošetření novorozence a hodnocení základních životních funkcí a stupně zralosti .
1 3 .1 První ošetření novorozence .
1 3 .2 Hodnocení základních životních funkcí pomocí skóre podle Apgarové . . . 4
1 3 .3 Hodnocení stupně zralosti pomocí Petrussa-indexu
1.4 Resuscitace novorozence 5
1.5 Perinatální postižení
1.6 Předčasně narozený (nedonošený) novorozenec .
1 6 .1 Syndrom dechové tísně (respiratory distress syndrome, RDS) .
8
9
1 6 .2 Perzistující ductus arteriosus (PDA) . . 10
1 6 .3 Bronchopulmonální dysplazie (BPD) . . 11
1 6 .4 Retinopatie nedonošených (ROP) .
12
1 6 .5 Krvácení do mozku (intrakraniální krvácení) 12
1 6 .6 Periventrikulární leukomalacie (PVL) . . 14
1 6 .7 Apnoe .
15
1 6 8 Anémie z nezralosti 15
1.7 Plicní onemocnění novorozence
16
1 7 1 Syndrom aspirace mekonia (MAS) 16
1 7 .2 Pneumotorax .
1 7 .3 Hypoplazie plic
. 17
. 17
1 7 4 Vrozená brániční kýla 18
1 7 .5 Neonatální pneumonie . . . . .
18
1 7 6 Syndrom perzistující fetální cirkulace (syndrom PFC) . . .
. 18 1.8 Hematologická onemocnění u novorozence .
8 .1 Hyperbilirubinemie novorozence (neonatální ikterus) 20
novorozence
Anémie u novorozence
1.1 Definice
Nezralost, nízká porodní hmotnost a porucha poporodní adaptace patří mezi nejzávažnější příčiny perinatální a neonatální mortality.
Přehled 1.1 Definice v neonatologii
živě narozené dítě přítomnost nejméně jedné ze čtyř známek života – srdeční akce, pulzace pupečníku, dýchání, spontánní pohyby mrtvě narozené dítě žádné známky života, porodní hmotnost > 500 g
potrat žádné známky života, porodní hmotnost < 500 g
gestační věk délka trvání těhotenství od prvního dne poslední menstruace do porodu dítěte (280 dní)
perinatální období 29. gestační týden až 7. den života
novorozenecké období 1.–28. den života zralý novorozenec gestační věk 260–293 dní: ukončený 37. až konec 41. gestačního týdne
nedonošený (předčasně narozený) novorozenec
přenášený novorozenec
hypotrofický novorozenec
gestační věk < 260 dní: < ukončený 37. gestační týden
gestační věk > 293 dní: > ukončený 42. gestační týden
SGA: Small for Gestational Age porodní hmotnost < 10. percentil nebo < 2500 g
VLBW: Very Low Birth Weight Infant (novorozenec s velmi nízkou porodní hmotností)
ELBW: Extremely Low Birth Weight Infant (novorozenec s extrémně nízkou porodní hmotností)
porodní hmotnost < 1500 g
1.2 Poporodní (postnatální) adaptace
Dýchání
Dýchání nastupuje ihned po přerušení placentární výměny krevních plynů. Rozepnutí plic je podporováno surfaktantem (aktivní povrchový lipoprotein) a je během několika minut ukončeno. Průměrná dechová frekvence je u novorozence ve spánku 40–60/min. Novorozenec toleruje asfyxii déle než dospělý, přibližně po dobu 5–15 minut. Právě první vdech je podmíněn nedostatkem kyslíku. Proto jsou tranzitorní metabolická a respirační acidóza považovány za fyziologické jevy. Zhodnocení hodnoty pH v pupečníkové arterii patří u každého novorozence mezi doporučené postupy v prvním ošetření novorozence po porodu. Průměrná hodnota pH je 7,25 a zpravidla se normalizuje do 10 hodin po porodu.
POZOR
Průměrná dechová frekvence je u novorozence ve spánku 40–60/min. Průměrná hodnota pH změřená v pupečníkové arterii je 7,25.
Krevní oběh
Přerušením krevního oběhu v placentě stoupá odpor v sestupné aortě. Tím se zhoršuje plnění (preload –poznámka překladatele) pravé srdeční síně z dolní duté žíly (vena cava inferior). Po zprůchodnění plicního řečiště klesá tlak v plicnici a stoupá tlak v levém srdci, což vede k uzávěru foramen ovale
porodní hmotnost < 1000 g
eutrofický novorozenec porodní hmotnost v rozmezí 10.–90. percentilu
hypertrofický novorozenec
LGA: Large for Gestational Age
porodní hmotnost > 90. percentil nebo > 4000 g
perinatální úmrtnost úmrtnost v prvních 7 dnech života, včetně mrtvě narozených dětí: 4,7 : 1000 v Německu
novorozenecká úmrtnost úmrtnost v prvních čtyřech týdnech života: 7,9 : 1000 v Německu
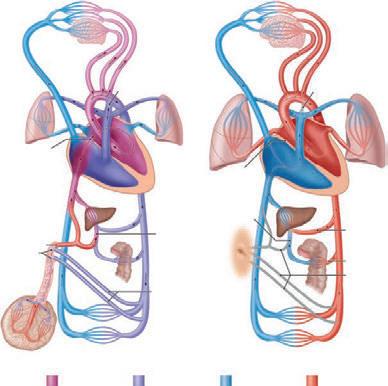
Při narůstajícím tlaku kyslíku v protékající krvi dochází ke kontrakci ductus arteriosus Botalli, který je kompletně uzavřen za několik hodin nebo dnů po porodu (à obr. 1.1).
Srdeční frekvence (tepová frekvence) je zpočátku mezi 150–180/min, později je přibližně 125/min. Intravaskulární objem krve je 80–100 ml/kg tělesné hmotnosti. Pozdější přerušení pupečníku znamená vzestup intravaskulárního objemu krve o přibližně 15 ml/kg tělesné hmotnosti! Periferní cirkulace je u novorozence špatná, často je přítomna periferní cyanóza. Stagnace krevního oběhu na periferii znamená pro novorozence lokální hypoxii, únik plazmy z kapilárního systému, stejně tak jako vzestup absolutního počtu erytrocytů, vzestup koncentrace hemoglobinu a hematokritu.
Obr. 1.1 Schéma oběhu: a) intrauterinně; b) extrauterinně [1]
POZOR
hlava, krk, horní končetiny
pravé plicní křídlo
ductus
arteriosus Botalli foramen ovale levé plicní křídlo
pupeční žíla (v. umbilicalis)
pupeční arterie (aa. umbilicales)
pupečník a
střevo játra
dolní končetiny
portální žíla (v. portae)
hlava, krk, horní končetiny
iliacké arterie (aa. iliacae)
pravé plicní křídlo
obliterovaný ductus Botalli
levé plicní křídlo
uzavřené foramen ovale
portální žíla (v. portae) b
arteriální smíšená krev venózní smíšená krev
Tepová frekvence (srdeční frekvence) je zpočátku v rozmezí hodnot 150–180/min, později kolem 125/min. Intravaskulární objem krve je 80–100 ml/kg tělesné hmotnosti.
Zažívací (gastrointestinální) systém
Vyprázdnění mekonia (mekonium – smolka – je temně zelené barvy, tuhé konzistence) následuje zpravidla během prvních 12 hodin. Během porodu je střevo sterilní. Střevní flóra se tvoří v prvních dnech života. Při podávání mateřského mléka dochází k osídlení střeva bifidobakteriemi, při výživě kravským mlékem koliformní flórou. Nepřítomnost střevních bakterií je jedna z příčin deficitu vitaminu K u novorozenců.
Příjem energie a tekutin (vody)
V prvních 24 hodinách získává novorozenec energii především odbouráním glykogenu ze zásob a teprve později narůstá podíl tvorby energie odbouráváním tukové tkáně. Při spotřebování glykogenu je u novorozence tendence k hypoglykemii. Ztráta hmotnosti po porodu je do 10 % fyziologická a zname-
pupek
jaterní arterie (a. hepatica propria)
horní mezenterická arterie (a. mesenterica superior) střevo játra obliterované umbilikální cévy
dolní končetiny
venózní krev
arteriální krev
ná především ztrátu extracelulární tekutiny. Denní potřeba tekutin je u novorozence 50–100 ml/kg/ den, zatímco denní produkce moče je 50–150 ml/ kg/den.
K prvnímu vyprázdnění močového měchýře dochází zpravidla během porodu, ale může se objevit i později (tj. až do 48 hodin po porodu, což lze ještě považovat za normu).
POZOR
Ztráta tělesné hmotnosti po porodu je považována až do 10 % z porodní hmotnosti za ztrátu fyziologickou. Potřeba tekutin (vody) je 50–100 ml/kg (tělesné hmotnosti)/den, denní produkce moče je 50–150 ml/kg (tělesné hmotnosti)/den.
Termoregulace
Nástup vlastní termoregulace je nedostatečný. Při podchlazení stoupá významně spotřeba kyslíku oxidací mastných kyselin v hnědé tukové tkáni. Anaerobní metabolická situace, hypoxie, inaktivace surfaktantu a hypoglykemie mohou mít za následek acidózu. Na druhé straně i mírné přehřátí vede k hypertermii.
Erytropoéza (krvetvorba)
V druhé polovině těhotenství se přesouvá krvetvorba z fetálních jater do kostní dřeně. V posledním trimestru dochází k přestavbě fetálního hemoglobinu (HbF) na adultní typ hemoglobinu (HbA), který má nižší afinitu ke kyslíku. Podíl HbF je při porodu přibližně 80 %. V době porodu se přesouvá produkce erytropoetinu z jater do ledvin. Přestavba placentární oxygenace na plicní během porodu vede k významnému vzestupu disponibilního kyslíku.
Endokrinní žlázy
Vliv estrogenů vede ke zvětšení prsní žlázy, vzniku novorozeneckého akné a dokonce vzácně i k vaginálnímu krvácení. Vliv prolaktinu se může u novorozence projevit sekrecí mléka z jeho mléčných žláz.
1.3 První ošetření novorozence a hodnocení základních životních funkcí a stupně zralosti
1.3.1 První ošetření novorozence
Předpokladem pro první ošetření novorozence je kompletně vybavené lůžko pro resuscitaci novorozence a zkušený lékař, který je schopen provést resuscitaci novorozence.
Odsávání
Životaschopný novorozenec je schopný křiku během prvních 5–10 sekund po porodu a není nutné jej odsávat. Odsávání je pro novorozence nepříjemné, může způsobit poranění sliznice a může vést k reflexní bradykardii nebo apnoi. Pokud musí být novorozenec odsát, je vhodné nejprve odsát dutinu ústní – hrdlo – nos (v tomto pořadí).
Přerušení pupečníku
Cílem optimálního přerušení pupečníku je předcházení feto-maternální transfuzi a nadměrné neonatální ztrátě krve. U spontánně vaginálně porozeného donošeného novorozence se doporučuje přerušit pupečník po uplynutí 1–1,5 minuty a to bez současně prováděné komprese pupečníku. Pokud rodička rodí ze sedu nebo v dřepu, může být pupečník přerušen i dříve. Po císařském řezu (sectio) je pupečník přerušen po
stlačení pupečníku směrem k dítěti. U polyglobulie (chronická placentární insuficience, přenášení, diabetické fetopatii) je pupečník rychle přerušen bez komprese, a to i po císařském řezu. Při nálezu ovinutého/ zauzleného pupečníku musí být pupečník okamžitě uvolněn. Nadměrná ztráta krve, která zpravidla následuje při kompresi pupečníku, se tím kompenzuje.
Osušení a první přiložení
Novorozenec má být co nejrychleji po porodu osušen a přiložen na prsa matky.
Hodnocení skóre podle Apgarové (à viz kapitola 1.3.2)
Skóre podle Apgarové je hodnoceno v 1. minutě a hodnocení je podstatné z hlediska rozhodování se o zahájení resuscitace novorozence. Výsledek hodnocení skóre podle Apgarové v 5. a v 10. minutě je důležitý z hlediska prognózy stavu dítěte. Skóre hodnotí porodník nebo porodní asistentka během rutinního ošetření novorozence.
Acidobazická rovnováha
Krev z pupečníkové arterie/žíly má být odebrána za účelem vyšetření pH, pCO2 a BE pokud možno co nejdříve, nejlépe před přerušením pupečníku a tím před oddělením placenty.
První vyšetření novorozence
Vyšetření novorozence má být provedeno přibližně za 10 minut po porodu.
Přiložení novorozence
Za 20–30 minut po porodu je novorozenec poprvé přiložen k matčinu prsu. Matka zůstane zpravidla 2 hodiny na porodním sále spolu s dítětem, za neustálého pozorování stavu dítěte a matky.
1.3.2 Hodnocení základních životních funkcí pomocí skóre podle Apgarové
Novorozenec je hodnocen v 1., 5. a 10. minutě (à tab. 1.1):
• > 8 bodů: riziko je nízké
• 6–8 bodů: je nutné intenzivní pediatrické vyšetření
• < 6 bodů: dítě je třeba přeložit na jednotku intenzivní péče
Tab. 1.1 Kritéria hodnocení novorozence pomocí skóre podle Apgarové
Kritéria hodnocení 0 1 2
A – vzhled, barva kůže bledá nebo modrá trup růžový, končetiny modré růžová
P – pulz (srdeční, tepová frekvence)
0 ≤ 100/min > 100/min
G – grimasování při odsávání z nosu žádné protažení obličeje kašel
A – spontánní aktivita žádný pohyb nepatrný pohyb (flexe) končetinami aktivní pohyby
R – respirace (dýchání) žádná nepravidelná, pomalá silný křik
POZOR
Prognosticky významné je hodnocení skóre podle Apgarové v 5. minutě po narození.
1.3.3 Hodnocení stupně zralosti pomocí Petrussa-indexu
n Hodnocení
Stupeň zralosti = 30 + počet bodů získaný zhodnocením Petrussa-indexu. Pokud má novorozenec pro každé kritérium dva body, odpovídá gestačnímu stáří 40. gestační týden věku (à tab. 1.2).
1.4 Resuscitace novorozence
n Epidemiologie
Přibližně 1 % novorozenců s porodní hmotností nad 2500 g vyžaduje kardiopulmonální resuscitaci. V 80 % stačí novorozence pouze prodýchnout mas-
kou a resuscitačním vakem, ve 20 % případů resuscitace je nutná intubace. U rizikových novorozenců (tj. předčasná narození, porody koncem pánevním, vícečetná těhotenství) je nutnost resuscitace častější.
n Klinický průběh a léčba
V klinické praxi se podle různých klinických příznaků vydělují skupiny novorozenců, které vyžadují různé léčebné postupy (à tab. 1.3). Jak postupovat v případě nutnosti život zachraňujících opatření, ukazuje v přehledu obrázek (à obr. 1.2).
POZOR
Pokud chybí dostatečná pravidelná spontánní dechová aktivita nebo je srdeční frekvence < 100/min, musí být zahájeny resuscitační postupy. Velmi často stačí uvolnit dýchací cesty a obnovit plicní ventilaci.
n Ukončení resuscitace
Novorozenci, kteří do 10 minut po porodu nejeví žádné známky života, vykazují extrémně vysokou mortalitu nebo závažné poškození. Ukončení resuscitace je možné uvážit tehdy, pokud novorozenec nejeví ani po 10 minutách adekvátně prováděné nepřetržité kardiopulmonální resuscitace žádné známky života.
n Nezahájení resuscitace
O nezahájení resuscitace se uvažuje ve speciálních případech, kdy je stav dítěte spojen s vysokým rizikem mortality a morbidity. V těchto situacích (např. předčasný porod < 23. GT nebo porodní hmotnost pod 400 g, anencefalie, trizomie chromozomu 13 nebo 18) lze primárně zvážit možnost nezahajovat resuscitaci. To platí především v situacích, kdy byla již před porodem příležitost k podrobnému informování rodičů.
Tab. 1.2 Kritéria hodnocení stupně zralosti novorozence pomocí Petrussa-indexu
kritéria 0 1 2
kůže průsvitná tenká růžová, pevná ušní boltec nevytvarovaný měkký pevný
prsní žláza sotva vytvořené žlázy žláza je hmatná, dvorec vytvořen žláza nad niveau kůže, žláza a dvorec hmatné
testes nehmatná vysoko ve skrotu sestouplá labia labia majora < labia minora labia majora = labia minora labia majora > labia minora plosky
žádné rýhování rýhování distálně rýhování po celé plosce
Tab. 1.3 Hodnocení klinických příznaků a doporučené postupy pro léčbu nemocných novorozenců
klinické příznaky léčebné postupy
skupina 1
skupina 2
skupina 3
• spontánní ventilace nebo křik
• dobrý svalový tonus
• rychlé zrůžovění
• srdeční frekvence > 100/min žádné
• nedostatečná spontánní ventilace nebo apnoe
• perzistující centrální cyanóza
• normální nebo snížený svalový tonus
• srdeční frekvence < 100/min
• nedostatečná spontánní ventilace nebo apnoe
• cyanóza nebo bledost
• chabý svalový tonus
• srdeční frekvence < 100/min
skupina 4
• nedostatečná spontánní ventilace nebo apnoe
• bledost
• chabý svalový tonus
• žádná srdeční akce
taktilní stimulace a/nebo oxygenoterapie, ev. ventilace maskou a vakem
ventilace maskou a vakem, ev. nepřímá srdeční masáž
ventilace maskou a vakem a zahájení nepřímé srdeční masáže, ev. podání resuscitačních léků
1.5 Perinatální postižení
Perinatální asfyxie
n Definice
Perinatální asfyxie je závažná porucha poporodní adaptace, která je spojena s nedostatkem kyslíku a často začíná intrauterinně. Klinicky se manifestuje jako bradykardie a porucha dýchání.
n Epidemiologie
Perinatální asfyxie se vyskytuje u 1 % všech porodů, z toho u 0,5 % novorozenců narozených v gestačním věku > 36. GT a u 9 % ze všech předčasně narozených.
n Etiologie
V 90 % případů vzniká prenatálně a perinatálně. V 10 % všech případů je její příčinou postnatální porucha adaptace. Rizika pro vznik asfyxie jsou vždy
Resuscitace novorozence po porodu
Novorozence osušte
Odstraňte veškeré mokré roušky a přikrývky
Spusťte stopky, nebo si poznamenejte čas
Zhodnoťte svalový tonus, dýchání a srdeční frekvenci
Pokud dýchá lapavě nebo nedýchá vůbec: Zprůchodněte dýchací cesty Proveďte 5 umělých vdechů Zvažte monitorování SpO2
Znovu zhodnoťte stav
Pokud se hrudník nezvedá: Znovu zkuste správnou polohu hlavy Zvažte udržování průchodnosti dýchacích cest pomocí dvou osob nebo použití dalších manévrů za tímto účelem
Zopakujte umělé vdechy
Zvažte monitorování SpO2
Zkontrolujte reakci novorozence
Pokud se srdeční frekvence nezvýšila, sledujte pohyby hrudníku
Pokud se hrudník zvedá a srdeční frekvenci nelze zjistit a nebo je pomalá (< 60/min): Zahajte srdeční masáž 3 stlačení hrudníku na každý vdech
Srdeční frekvenci znovu kontrolujte každých 30 s
Pokud srdeční frekvenci nelze zjistit nebo je pomalá (< 60/min):
Zvažte zajištění žilního vstupu a podání farmak
30 s P o r
60 s Uspokojivá preduktální SpO2
Obr. 1.2 Schéma doporučeného postupu „Resuscitace novorozence po porodu“ (tj. „Newbornlife Support Algorithm“). [Upraveno podle „European Resuscitation Council Guidelines for Resuscitation 2010 Section 7. Resuscitationofbabiesatbirth“, schváleno Českou resuscitační radou (ČRR) s ohledem na Konsenzuální stanovisko výboru ČRR k české terminologii (prosinec 2010) a oficiální překlad – materiál připravované české publikace ČRR (poznámka překladatele).]
předchozí onemocnění matky, infekce, EPH-gestóza a vícečetná těhotenství. Další příčiny jsou placentární insuficience, abnormální složení plodové vody, odchylky v placentě a pupečníku, abnormální polohy plodu, vyšší riziko je u operačních a předčasných porodů. Pokud matka užívá léky, drogy, alkohol nebo kouří, je také riziko asfyxie vyšší.
n Klinický průběh
Mezi vedoucí klinické příznaky patří bradykardie a respirační insuficience. V těžkých případech dochází k apnoi a asystolii. Modrá asfyxie je definována cyanózou, bledá asfyxie je provázena ble-
dostí a šokovým stavem. Další symptomy jsou zvýšená dráždivost, svalová hypertonie, hypoventilace, stejně tak jako epileptické záchvaty. Typickým následkem asfyxie je edém mozku (sonografie mozku). Prognóza je u bílé asfyxie závažnější, než je u modré asfyxie.
POZOR
Hlavní klinické příznaky perinatální asfyxie jsou bradykardie a respirační insuficience.
n Léčba
• Kardiopulmonální resuscitace
• Podávání kyslíku, umělá plicní ventilace
• Podpora krevního tlaku
• Léčba epileptických záchvatů (diazepam, barbituráty)
• Sonografické sledování edému mozku
n Komplikace
Možné následky perinatální asfyxie mohou být porencefalické cysty po zániku neuronů, atrofie mozku, psychomotorická retardace, spastická mozková obrna a epilepsie.
Zlomeniny
n Lokalizace
• Zlomenina klíčku vzniká při obzvláště obtížném vybavení ramének nebo při zaklínění paže např. u abnormální polohy plodu.
• Ke zlomenině humeru může dojít při uvolňování paže u polohy plodu koncem pánevním.
• Zlomeniny femuru jsou vzácné.
• Fraktury lebky se nejčastěji vyskytují jako impresní zlomeniny, které doprovázejí kefalhematom, průvodní nitrolební krvácení je možné. Typické příčiny tohoto stavu jsou poloha plodu koncem pánevním a klešťový porod.
POZOR
Zlomenina klíčku je nejčastější zlomenina, která vzniká následkem porodního traumatu.
a ke vzniku svalku (kalus), který lze nahmatat. Doprovodnými příznaky jsou otok, hematom a bolesti v místě postižení. Traumatické postižení nervového plexu může mít za následek neurologické poruchy.
Poranění nervů
n Etiologie
Nejčastější příčinou pro poranění nervů jsou obtížné vybavení plodu z polohy koncem pánevním, dystokie ramének plodu a makrosomie plodu.
n Klinický průběh
Paréza brachiálního plexu – horní typ Duchenne-Erbův (C5 a C6): je přítomna chabá paréza horní části paže a předloktí, paže je bezvládná, zrotovaná dovnitř, hybnost prstů je však zachována (à obr. 1.3).
Paréza brachiálního plexu – dolní typ Klumpkeové (C8 a Th1): vyskytuje se zřídka a je často kombinována s horním typem parézy. Postihuje celou paži i prsty. Na stejné straně jako paréza může vzniknout i paréza bránice a syndrom Hornerova trias (blefaroptóza, mióza, enofltalmus – poznámka překladatele). Paréza n. facialis může vzniknout např. po klešťovém porodu, upraví se většinou spontánně.
n Klinický průběh
Zlomeniny vedou k zaujímání úlevové polohy, patologické hybnosti, krepitaci v místě zlomeniny
Obr. 1.3 Horní typ parézy brachiálního plexu Duchenne-Erbův vlevo
n Léčba
Základem léčby je fyzioterapie s cílem obnovit hybnost končetiny a vyvarovat se kontraktur.
Krvácení
Svaly: krvácení do svalů vzniká často v oblasti m. sternocleidomastoideus, zejména při obtížném vybavení plodu. Často lze krvácení palpovat ve svalu jako uzel. Krvácení může vést až k vynucenému šikmému držení hlavy a dá se zjistit ve většině případů sonograficky.
Nitrolební (intrakraniální) krvácení: epidurální, subdurální, subarachnoidální a krvácení mozečkové. Krvácení vzniká při mechanickém přetlaku a obtížném vybavení plodu v průběhu porodu. Charakteristickými příznaky jsou napjatá pulzující velká fontanela, apnoe, epileptické záchvaty, patologické reakce zornic, vysoko laděný pláč a letargie při pití. Při velkém krvácení vzniká anémie. Kombinace s frakturou lbi je možná. Operační léčba s dekompresí by znamenala pro novorozence velké riziko.
Extrakraniální krvácení: caput succedaneum je edematózní těstovité prosáknutí přesahující hranice lebních švů. Léčba není nutná. Kefalhematom je subperiostální krvácení, edematózní a fluktující zduření, které nepřekračuje okraje lebních švů (à obr. 1.4). Vzniká poraněním periostálních cév mechanizmem střižních sil. Sekundárně se může objevit i ikterus. Kefalhematom se vstřebává pomalu i po několik měsíců a častá je kalcifikace v místě postižení.
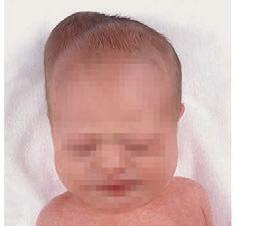
Obr. 1.4 Kefalhematom
POZOR
Caput succedaneum: je edematózní těstovité prosáknutí přesahující lební švy.
Kefalhematom: je fluktující prosáknutí, které okraje lebních švů nepřesahuje.
1.6 Předčasně narozený (nedonošený) novorozenec
n Definice
Předčasně narozený novorozenec (synonyma užívaná v literatuře: nezralost, nedonošenost, prematurita – poznámka překladatele) je každý novorozenec, který se narodí před ukončeným 37. gestačním týdnem (GT). Zejména u velmi nedonošených novorozenců může nezralost vést k jak akutním, tak chronickým orgánovým projevům, jako jsou např. apnoe, bradykardie, bronchopulmonální dysplazie (BPD), syndrom dechové tísně (RDS), perzistující ductus arteriosus (PDA), retinopatie (ROP), intrakraniální krvácení (IKK) a periventrikulární leukomalacie (PVL) (doplněné zkratky – poznámka překladatele).
n Epidemiologie
Nedonošení novorozenci tvoří podíl přibližně 5–6 % z živě narozených, z toho 1,5 % tvoří novorozenci s porodní hmotností pod 1500 g a/nebo pod 32. GT (à tab. 1.4).
Těžká neurologická postižení se vyskytují u přibližně 8 % velmi nedonošených (à tab. 1.5). Hranice životaschopnosti (životaschopnost plodu = viabilita plodu – poznámka překladatele) je stanovena pro gestační věk kolem 24. gestačního týdne (GT).
Tab. 1.4 Vztah porodní hmotnosti a doby trvání těhotenství gestační týden (GT) porodní hmotnost (g)
Tab. 1.5 Přehled nejdůležitějších komplikací u předčasně narozených novorozenců
orgánové systémy komplikace
dýchání apnoe
syndrom dechové tísně (RDS) bronchopulmonální dysplazie (BPD)
srdce/krevní oběh perzistující fetální cirkulace (PFC) perzistující ductus arteriosus (PDA)
centrální nervový systém krvácení do mozku periventrikulární leukomalacie (PVL)
zrak retinopatie (ROP)
gastrointestinální systém nekrotizující enterokolitida (NEC)
infekce bakterie viry houby
1.6.1 Syndrom dechové tísně (respiratory distress syndrome, RDS)
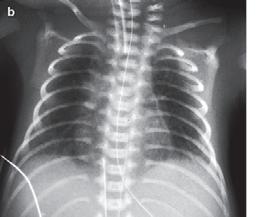
n Definice
Syndrom dechové tísně (RDS) vzniká následkem nedostatku surfaktantu u nedonošených novorozenců a klinicky se projevuje bezprostředně po porodu jako rychle progredující dechová nedostatečnost skoro výlučně v gestačním věku pod 35. GT (porodní hmotnost < 2000 g).
n Epidemiologie
RDS je nejčastější příčina mortality v novorozeneckém věku a vzniká přibližně u 60 % předčasně narozených novorozenců v gestačním věku pod 30. GT.
n Patogeneze
Nedostatek surfaktantu u anatomicky nezralého plicního parenchymu: surfaktant snižuje povrchové napětí plicních sklípků (alveolů), tím stabilizuje alveolární systém a zabrání tak kolapsu alveolů během exspirační fáze. Při nedostatku surfaktantu je tento mechanizmus porušen.
n Patofyziologie
Nedostatek surfaktantu vede ke vzniku atelektáz, snížení plicní poddajnosti a následkem hypoventilace dochází k hypoxemii, stoupá CO2, následuje systémová hypotenze a vazokonstrikce plicních cév. Tímto
mechanizmem vznikají plicní hypoperfuze, intrapulmonální zkraty a pravo-levé zkraty na úrovni srdeční síně (foramen ovale, ductus arteriosus). Acidóza, hypoxie a zhoršená plicní látková výměna brání postnatálně nastupující tvorbě surfaktantu de-novo.
n Klinický průběh
Bezprostředně po porodu nebo během prvních několika hodin po porodu nastupuje tachypnoe (dechová frekvence > 60/min), dyspnoe, alární souhyb a sténavý výdech (grunting). K tomu se přidává sternální a interkostální zatahování, dechové ozvy jsou temné, barva kůže je bledá (porucha mikrocirkulace), je přítomna termolabilita a často cyanóza
n Diagnostika
• Analýza krevních plynů: hypoxemie, vzestup pCO2
• RTG hrudníku: stadia RDS se odlišují do 4 stupňů (à tab. 1.6)
Tab. 1.6 Klasifikace RDS podle diagnostických radiologických kritérií
stupeň (stadium) radiologická kritéria
stupeň 1 jemná granulární kresba v rozsahu celé plíce
stupeň 2 současně pozitivní vzdušný bronchogram mimo srdeční stín
stupeň 3 současně neostře ohraničený srdeční stín a kontura bránice
stupeň 4 bílá plíce (à obr. 1.5)
n Komplikace
Typické komplikace RDS jsou pulmonální intersticiální emfyzém, pneumotorax, pneumomediastinum, pneumoperitoneum, pneumoperikard, bronchopulmonální dysplazie, perzistující ductus arteriosus, perzistující fetální cirkulace (syndrom PFC), nekrotizující enterokolitida, rovněž může vzniknout i krvácení do mozku.
n Léčba
Symptomatická léčba spočívá v podání kyslíku a umělé plicní ventilaci, v infuzní terapii u oběhové nestability a velmi důležitá je šetrná manipulace s dítětem!
Kauzální léčba představuje podání surfaktantu vepřového nebo hovězího (v České republice se používá Curosurf® suspenze – phospholipida pulmo-
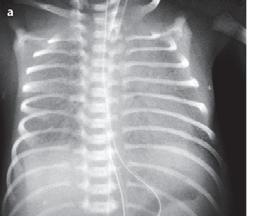
Obr. 1.5a Syndrom dechové tísně u předčasně narozeného novorozence, RTG snímek hrudníku po intubaci, který byl provedený za 2 hodiny po porodu: mléčná snížená transparence, vzdušný bronchogram, kontury srdeční a mediastina neostré
nis suis 80 mg v 1 ml suspenze, Chiesi Farmaceutici
S.p.A., Parma, Itálie; držitel registračního rozhodnutí – poznámka překladatele). Po podání surfaktantu dojde ke zlepšení oxygenace a ke zlepšení výměny krevních plynů, snižuje se incidence pneumotoraxu a sníží se i mortalita, která je spojena s RDS a vznikem bronchopulmonální dysplazie.
Indukce plicní zralosti: těhotným se podává 48 hodin před porodem betametazon, který indukuje syntézu surfaktantu ještě před porodem. K tomu je nutné připomenout i význam šetrně vedeného porodu a optimálně prováděné primární resuscitace těchto rizikových dětí.
POZOR
Mezi nejdůležitější preventivní opatření syndromu dechové tísně patří správně prováděná indukce plicní zralosti.
1.6.2 Perzistující ductus arteriosus (PDA)
n Definice
Nejčastější oběhový problém u předčasně narozených novorozenců, který může vést ke vzniku levo-pravých zkratů a k plicnímu edému.
n Epidemiologie
Incidence PDA:
• u 42 % novorozenců s porodní hmotností pod 1000 g
Obr. 1.5b Syndrom dechové tísně u předčasně narozeného novorozence, RTG hrudníku, který byl provedený za 4 hodiny po podání surfaktantu, zlepšení transparence obou plicních polích při klinickém zlepšení stavu [29]
• u 21 % novorozenců s porodní hmotností pod 1000–1500 g
• u 7 % novorozenců s porodní hmotností 1500–1750 g
n Patogeneze
Postnatální vzestup saturace kyslíku vede za normální situace ke kontrakci ductus arteriosus, který se následkem toho uzavře. U předčasně narozených je však odpověď při nezralé cévní svalovině a vysoké koncentraci prostaglandinů (způsobují vazodilataci) nedostatečná. Pokud klinickému stavu RDS předchází, vznikají při otevřeném ductus arteriosus pravo-levé zkraty. Následkem vazokonstrikce plicních arteriol (pCO2 a acidóza) a vyššího intrapulmonálního tlaku narůstá bidirekční zkrat přes PDA, zhorší se RDS a klesá plicní cévní rezistence. V této fázi se rozvíjí hemodynamicky významný levo-pravý zkrat, který povede k překrvení plic, plicnímu edému a srdeční nedostatečnosti. Tímto dojde k akutnímu zhoršení stavu respirace.
n Klinický průběh
PDA se projevuje často systolickým šelestem 3.–5. den po porodu a bývá zpočátku lokalizovaný pod klíčkem. Hlučný šelest může být i kontinuální. Přesto se u 20 % případů nemusí šelest vůbec vyskytovat! Další charakteristické nálezy jsou pulsus celer et altus, tachykardie, nízký diastolický tlak a diastolická amplituda, která je větší než 25 mm Hg. Typicky se následkem tohoto stavu zhoršuje dýchání
n Diagnostika
• RTG hrudníku: kardiomegalie, zvýšené prokrvení plic a edém plic (→ obr. 1.6)
• Echokardiografie: přímé zobrazení PDA a diastolického zpětného průtoku v pulmonální arterii s odhadem velikosti zkratu
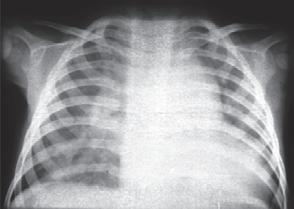
Obr. 1.6 RTG hrudníku při perzistujícím ductus arteriosus s kardiomegalií a zmnoženou plicní kresbou, zejména centrálně
n Léčba
Cíl: uzávěr ductus arteriosus, který by měl následovat 7.–10. den života, s cílem snížit incidenci chronických následků; např. bronchopulmonální dysplazie.
Farmakologická léčba: inhibitory prostaglandinů (např. indometacin) mohou ovlivnit uzávěr ductus arteriosus. Kontraindikací farmakologické léčby jsou trombocytopenie a nedostatečnost ledvin.
Operační léčba: při kontraindikaci podání indometacinu nebo při selhání farmakologické léčby je indikován chirurgický uzávěr PDA.
POZOR
Včasný uzávěr ductus arteriosus je obzvláště důležitý u pacientů s významnou oběhovou nestabilitou.
1.6.3 Bronchopulmonální dysplazie (BPD)
n Definice
Těžké chronické postižení u 30–60 % předčasně narozených novorozenců s porodní hmotností pod 1000 g a u 10 % novorozenců s porodní hmotností pod 1500 g.
n Etiologie a patogeneze
Plicní nezralost, bronchoalveolární trauma po umělé plicní ventilaci (barotrauma), toxicita kyslíku, stejně tak jako další rizikové faktory – infekce, PDA nebo genetická predispozice – mohou ovlivnit vznik BPD. Přitom dochází k intersticiálnímu edému, atelektázám, nevzdušným alveolům, intersticiální fibróze a obliterující bronchiolitidě.
n Klinický průběh
• Dyspnoe, zatahování, poslechově hlučné fenomény, chronický kašel, zvonovité postavení hrudníku.
• Potřeba kyslíku je větší než 21 % ve stáří 28 dnů života.
• Snížená plicní funkce: zvýšená dechová práce, intermitentní bronchospazmy, zvýšená produkce hlenu.
• Plicní hypertenze, cor pulmonale, selhávání pravostranných srdečních oddílů, zvětšení jater.
• Recidivující plicní infekce, obstrukční bronchitidy.
n Diagnostika
RTG hrudníku: přítomnost hyperventilovaných oblastí vedle atelektatických okrsků, fibrotické změny, emfyzematózní buly, kardiomegalie.
n Léčba
Spočívá ve správně prováděné oxygenaci, protože hypoxie zvyšuje plicní vaskulární rezistenci: podání kyslíku se provádí s cílem dosáhnout saturace nad 90 %. K tomu je nutné dodat potřebný příjem kalorií, podávají se diuretika (hydrochlorothiazid a spironolakton) a bronchodilatační léky (salbutamol inhalačně), vitamin A, který podporuje tvorbu a léčbu plicního epitelu. Speciální fyzioterapie má u BPD svoji nezastupitelnou úlohu!
n Prognóza
Mortalita je v prvním roce života 25 %, dlouhodobé následky jsou hyperreaktivita bronchiálního systému, asthma bronchiale a omezená funkčnost plic.
POZOR
Mezi preventivní opatření prováděná s cílem snížit výskyt bronchopulmonální dysplazie patří prenatální podání steroidů, včasné podání surfaktantu, včasná léčba významného PDA a také včasná extubace předčasně narozených novorozenců.
1.6.4
Retinopatie nedonošených (ROP)
n Definice a etiologie
Nebezpečné onemocnění sítnice, jehož příčinou je její nezralost a cévní proliferace, která je způsobená toxicitou kyslíku. Onemocnění může vést až ke slepotě předčasně narozeného novorozence.
n Epidemiologie
Vyskytuje se u 76 % všech předčasně narozených dětí mezi 24. a 25. GT a u 54 % předčasně narozených dětí v 26.–27. GT.
n Etiologie a patogeneze
Akutní a chronický toxický účinek kyslíku na retinální cévy vede ke vzniku ROP. Onemocnění se vyskytuje pouze u předčasně narozených! Další rizikové faktory jsou hyperkapnie, výměnná transfuze, časté transfuze krve, nepříznivý je i vliv světla. Zvýšený parciální tlak kyslíku vede k vazokonstrikci nezralých retinálních cév a k obliteraci cévní struktury. Extraretinální fibrovaskulární proliferace ovlivňuje neovaskularizaci. Trakce cév, které prorůstají do sklivce, vede k odchlípení sítnice a synechie s ventrálním posunem oční čočky vede k sekundárnímu glaukomu.
n Léčba
Nejúčinnější léčbou ROP je kryoterapie a laserová terapie. Obě metody rozruší periferní části sítnice a zpomalují, nebo dokonce zabrání abnormálnímu růstu cév.
Kryoterapie: metoda redukuje riziko slepoty na polovinu, pokud se však již objevilo odchlípení sítnice, jsou operační výsledky špatné. Laserová terapie: je metoda stejně účinná, ale méně bolestivá.
n Prevence
Důležitá opatření jsou kontrolovaná oxygenoterapie a snížení rizika hyperoxemie u předčasně narozených dětí v gestačním věku pod 32. GT, stejně tak jako pravidelně prováděná oční vyšetření lékařem specialistou.
1.6.5 Krvácení do mozku (intrakraniální krvácení)
n Definice
Krvácení do mozku je častou komplikací u nedonošených novorozenců, které může vést ke vzniku hydrocefalu a k dlouhodobým neurologickým postižením.
n Epidemiologie
Vyskytuje se především u novorozenců narozených před 28. GT a u novorozenců s porodní hmotností pod 1000 g. Incidence se snižuje s narůstajícím gestačním stářím; tj. vyskytuje se u 50 % novorozenců pod 25. GT, u 38 % novorozenců pod 26. GT a u 20 % novorozenců pod 28. GT. Stupeň krvácení koreluje s nezralostí a stupněm asfyxie.
n Patogeneze
Příčina je v germinální matrix, což je nezralá a metabolicky aktivní vrstva neuroepiteliálních buněk, která je přítomna především mezi 22.–28. GT a ustupuje až do 36. GT. Cévy této vrstvy jsou četné, velké a při jednovrstevném epitelu velmi vulnerabilní. Během hypoxie a při kolísání systémového krevního tlaku dojde proto velmi snadno k jejich ruptuře a k následnému krvácení.
Následně se často objevuje obliterující a fibrotizující arachnoiditida, vedoucí k typické poruše cirkulace moku a k rozvoji posthemoragického hydrocefalu
n Rizikové faktory
Rizikové faktory krvácení do mozku u nedonošených novorozenců jsou uvedeny v následujícím přehledu.
n Klinický průběh
90 % všech krvácení do mozku se objevuje během prvních 72 hodin života: celkem 50 % krvácení se projeví již 1. den života, 25 % krvácení 2. den a 15 % případů až 3. den života. Malá i velká krvácení mohou probíhat asymptomaticky, avšak vyklenutá fontanela, termolabilita, metabolická acidóza, svalová hypotonie, epileptické záchvaty, poklesy systémového tlaku a apnoe mohou na krvácení do mozku upozornit.
Přehled 1.2 Rizikové faktory krvácení do mozku u nedonošených novorozenců
• předčasný porod ≤ 28. GT
• nízká porodní hmotnost (≤ 1000 g)
• nezralý cévní systém periventrikulární oblasti
• asfyxie/hypoxie
• hypokapnie
• chybějící autoregulace mozkové perfuze (pasivní tlaková cirkulace)
• snížená perfuze v mozku
– snížená rychlost průtoku v mozkových arteriích
– nízký krevní tlak
– hypokapnie
• zvýšená perfuze v mozku – vysoký krevní tlak – rychlá objemová substituce (především NaHCO3)
– výměnná transfuze – ligace ductus arteriosus – hyperkapnie – pneumotorax (vzestup CO2, vzestup žilního tlaku)
– odsávání z endotracheální kanyly
– epileptické záchvaty
– déletrvající manipulace s pacientem
• zvýšený žilní tlak
– obtížný vaginální porod při poloze koncem pánevním
– pneumotorax
– problémy s dýcháním (obturace endotracheální kanyly, vysoký PEEP) – asfyxie
• koagulační poruchy
• měnící se průtok v mozkových arteriích
• interference spontánního dýchání s přístrojovým dýcháním
n Diagnostika
• Sonografie mozku by měla být provedena u všech novorozenců narozených před 32. GT koncem prvního a druhého týdne života (à obr. 1.7 a à obr. 1.8).
• Při klinické symptomatologii sonografie hlavičky bez závislosti na gestačním věku.
• U patologických nálezů je nutná sonografická kontrola 1x týdně.
• Podle sonografických kritérií se rozděluje krvácení do mozku na tři stupně (à tab. 1.7).
n Následky závažného krvácení do mozku
Dilatace komor mozku: vzniká dny až týdny po krvácení, rozsah je závislý na množství krve v dutém systému, rozlišuje se přechodná dilatace komor a posthemoragický hydrocefalus, který je indikován k léčbě.
Hemoragická infarzace mozkového parenchymu (dříve označováno jako krvácení do mozku, stupeň IV): zvýšení echogenity mozkové tkáně vzniká po blokádě odtoku venózní krve při tamponádě komor, nikoliv – jak se dříve soudilo – šířením krvácení. Proto se dnes historická klasifikace už více nepoužívá. Porencefalická cysta: je to následek hemoragické infarzace a její velikost odpovídá původnímu rozsahu zvýšení echogenity parenchymu.
n Prognóza
Intrakraniální krvácení I. a II. stupně riziko neurologických komplikací příliš nezvyšuje. Krvácení III. stupně představuje ve 30 % hemoragické infarzace, a to je v 70 % všech případů spojeno s rozvojem závažných neurologických komplikací.
Obr. 1.7 Klasifikace intraventrikulárního krvácení u předčasně narozených dětí: a) krvácení – stupeň I; b) krvácení –
cení – stupeň III
II;
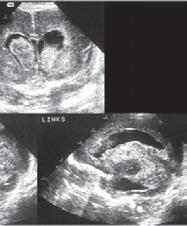
Obr. 1.8 Sonografické vyšetření u nedonošeného novorozence s intraventrikulárním krvácením: a) sonografie mozku – krvácení do mozku I. a II. stupně, nahoře v koronární projekci, dole v parasagitální projekci, předčasně narozený novorozenec v 30. GT, druhý den života. Intraventrikulární krvácení II. stupně vpravo a I. stupně – subependymálně vpravo; b) sonografické vyšetření při krvácení do mozku III. stupně, předčasně narozený novorozenec ve 26. GT, třetí den života, intraventrikulární krvácení III. stupně oboustranně [1]
Tab. 1.7 Klasifikace krvácení do mozku podle sonografických kritérií stupeň I subependymální krvácení stupeň II krvácení do komor < 50 % lumen stupeň III krvácení do komor > 50 % lumen
n Prevence
Nejdůležitější prevencí je redukce rizikových faktorů. Svalová relaxancia a sedativa stabilizují fluktuující prokrvení mozku, zabraňují záchvatům kašle a interferenci s ventilátorem. Bezpodmínečně musí být zabráněno hypokapnii (snížení prokrvení mozku s rizikem hypoxie) a hyperkapnii (zvýšení prokrvení mozku s nebezpečím ruptury cév), cílový pCO2 se má pohybovat mezi 40–55 mm Hg. Stejně tak „minimal handling“ nedonošených snižuje riziko intrakraniálního krvácení.
1.6.6 Periventrikulární leukomalacie (PVL)
n Definice
Postižení mozku u nedonošených novorozenců, které vzniká na podkladě snížené perfuze mozku, tvorby nekróz a defektů a které může vést ke vzniku dětské mozkové obrny.
n Epidemiologie
Incidence onemocnění v literatuře velmi kolísá. PVL se popisuje u 8–60 % všech nedonošených novorozenců s porodní hmotností pod 1500 g.
n Etiologie a patogeneze
Na vzniku se podílí hypoxie, ischemie, rovněž prenatální infekce vedou k poškození periventrikulární bílé hmoty mozku s tvorbou nekróz. Vznikají tak defekty v mozkovém parenchymu (à obr. 1.9).
n Klinický průběh
PVL probíhá v akutní fázi často asymptomaticky, je možná hypotonie a letargie. Další symptomy jsou dráždivost, svalová hypertonie a tremor. Později se může vyvinout spastická diplegie dolních končetin a také dětská mozková obrna.
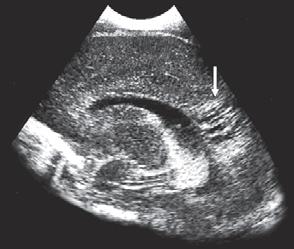
Obr. 1.9 Sonografie mozku: periventrikulární leukomalacie, průkaz nekróz v sousedství postranních komor
1.6.7 Apnoe
n Definice
Apnoické pauzy delší než 20 sekund provázené poklesem saturace a/nebo bradykardií. Jsou časté u předčasně narozených novorozenců jako tzv. idiopatické apnoe vznikající při nezralosti dechového centra.
n Epidemiologie
Recidivující apnoe se vyskytují u 30 % všech předčasně narozených novorozenců, stejně tak u 80 % všech předčasně narozených s porodní hmotností pod 1000 g.
n Rozdělení
• Centrální apnoe (nejčastější forma): chybějící proud vzduchu a nedostatečné dechové pohyby.
• Obstrukční apnoe: chybějící proud vzduchu, dechové pohyby jsou přítomné.
• Smíšené apnoe.
n Etiologie
Idiopatické apnoe jsou typické apnoe předčasně narozeného novorozence jako důsledek ještě nevyzrálého dechového centra při nedostatečném axonálním dendritickém propojení dechových neuronů v mozkovém kmeni. Proto dochází ke snížené odpovědi chemoreceptorů na změny pO2 a pCO2. Předčasně narození novorozenci reagují na hypoxii apnoe oproti donošeným novorozencům, kteří naopak hyperventilují. Obzvláště během spánku nemůže být dýchání pod trvalou kontrolou. Symptomatické apnoe mohou být způsobeny mozkovým krvácením, hypoxií, obstrukcí dýchacích cest, pneumonií, objevují se při drogové závislosti u matky, syndromu dechové tísně, při nekrotizující enterokolitidě, hypovolemii, anémii, PDA, hypotonii, hypoglykemii, hypokalcemii a hypotermii, mohou být následkem pneumotoraxu, aspirace, sepse, meningitidy.
n Klinický průběh
Apnoe delší než 20 sekund (s cyanózou) s poklesem saturace kyslíku nebo bradykardií (SF < 100/min).
n Diferenciální diagnostika
Periodické dýchání předčasně narozeného novorozence: apnoické pauzy (5–10 sekund), které se stří-
dají s hypoventilačními pauzami. Průvodními příznaky nejsou ani bradykardie ani cyanóza. Přitom se jedná o apnoe!
n Léčba
• Stimulace: v důsledku toho se nejčastěji dechová aktivita obnoví.
• Prodýchnutí maskou: bez navyšování potřeby kyslíku.
• Farmakologická léčba: kofein, teofylin.
• Umělá plicní ventilace: nazofaryngeální CPAP, intubace pouze při dvou a více apnoe s bradykardií během hodiny.
POZOR
Apnoe a bradykardie, které se objeví náhle, jsou klinicky podezřelé příznaky u novorozence v sepsi!
1.6.8 Anémie z nezralosti
n Patofyziologie
Následující faktory přispívají ke vzniku anémie předčasně narozených novorozenců: u předčasně narozených je množství erytrocytární masy, jejíž objem narůstá v posledním trimenonu těhotenství, menší, než je u donošených novorozenců. U nedonošených je délka života erytrocytu zkrácena na 35–50 dnů. Velmi nezralí předčasně narození zdvojnásobí svoji porodní hmotnost ve dvou měsících života (zralí a donošení v 6. měsíci věku), což je příčina značné hemodiluce. Předčasně narození mají zvýšené riziko pro krvácení, jako např. porodní traumatické krvácení do kůže, měkkých tkání a rovněž pro krvácení do mozku. Intenzivní léčba představuje značné diagnostické krevní ztráty. Zásoba železa je díky nízkému stupni zralosti novorozence malá a je ještě prohlubována opakovanými odběry. Nízký obsah železa v mateřském mléku a často se vyskytující snížená tolerance stravy tento deficit ještě zesilují.
n Prevence a léčba
Při použití následujících opatření lze výskytu anémie z nezralosti zabránit, event. ji léčit: Placentární transfuze: placenta představuje cenný rezervoár pro autologní transfuzi. Odklad podvázání pupečníku o 20–30 sekund zvyšuje celkovou erytrocytární masu a snižuje se potřeba transfuzí.
Snížení krevních diagnostických ztrát: krevní od-
běry musí být bezpodmínečně zredukovány na minimum (mikrometody, transkutánní metody). Každý krevní odběr by měl být přísně indikovaný (žádné rutinní krevní odběry).
Humánní rekombinantní erytropoetin: při deficitu erytropoetinu stimuluje u předčasně narozených krvetvorbu. Bez současného podání železa však účinná krvetvorba není možná.
Erytrocytární transfuze: měly by být indikovány úsporně (restriktivní indikace k podání erytrocytární transfuze – poznámka překladatele). Literárně podpořené indikace k podání erytrocytární transfuze jsou u předčasně narozených novorozenců dosud sporné a neexistují.
POZOR
Anémie z nezralosti je proti anémii zralého novorozence nefyziologická a vyžaduje léčbu.
1.7 Plicní onemocnění novorozence
1.7.1 Syndrom aspirace mekonia (MAS)
n Definice
Komplikace intrauterinní asfyxie s následky závažného syndromu dechové tísně, který vzniká bezprostředně po porodu a postihuje převážně dystrofické a přenášené novorozence.
n Epidemiologie
MAS postihuje 0,2–0,6 z 1000 živě narozených novorozenců.
n Patogeneze
Intrauterinní hypoxie vede k fetálnímu dýchání a k aspiraci vody plodové a/nebo k vazokonstrikci mezenteriálních cév, k hyperperistaltice a předčasnému odchodu smolky. Při prvním nádechu vcestuje mekonium do menších bronchiolů a dochází k obstrukci bronchů. Následkem toho vzniknou atelektázy, emfyzematózní hyperinflační oblasti, extraalveolární (intersticiální) emfyzém, pneumotorax, pneumomediastinum. Surfaktant je inaktivován.
Může vzniknout chemická pneumonitida a tvoří se intrapulmonální zkraty. Vzestup tlaku v plicni-
ci a perzistující fetální cirkulace jsou následky tohoto závažného stavu.
POZOR
Přítomnost mekonia v plodové vodě upozorňuje na intrauterinní asfyxii.
n Klinický průběh
Kůže je pokrytá mekoniem, příznaky respirační insuficience jsou tachypnoe, dyspnoe, cyanóza, lapavé dýchání, sekundárně se může objevit bradykardie a šok.
n Diagnostika
RTG hrudníku: hrubé zrnité infiltráty vedle hyperinflačních oblastí, oploštělá bránice, známky přítomného extraalveolárního vzduchu.
n Léčba
Odsátí co nejdříve, jakmile je hlava porozena. (Poznámka překladatele: Pozor – podle nových doporučení ILCOR 2010 se nedoporučuje.) Ještě před prvním vdechem by měla být vyšetřena dutina ústní a provedeno odsátí laryngu. Bezprostředně po porodu následuje intubace, tracheobronchiální laváž pomocí fyziologického roztoku a podání surfaktantu. Primární prodýchnutí maskou a resuscitačním vakem je kontraindikované, protože může dojít k dalšímu přesunu mekonia do malých dýchacích cest! Nejdříve musí být zahájena konvenční plicní ventilace. Při oxygenačním selhání je indikována vysokofrekvenční oscilační ventilace, podání surfaktantu a léčba inhalačním oxidem dusnatým (iNO). Jako ultima-ratio je indikována metoda extrakorporální membránové oxygenace (ECMO). Včasné podání antibiotik je důležité.
n Prevence
Je velmi důležitá včasná informace pediatra porodníkem o daném stavu! Při známkách intrauterinní asfyxie je plod v ohrožení a těhotenství má být ihned ukončeno, např. u známek decelerace srdečních ozev při vyšetření CTG (kardiotokografické vyšetření – poznámka překladatele).
n Prognóza
Mortalita novorozenců s MAS je 10 %.
POZOR
Primární prodýchnutí maskou je při podezření na aspiraci mekonia kontraindikované.
1.7.2 Pneumotorax
n Definice a etiologie
Pneumotorax vzniká jako komplikace řady plicních onemocnění (např. syndrom dechové tísně, aspirace mekonia, stafylokoková pneumonie, brániční kýla) nebo komplikace léčebných opatření (např. resuscitace, umělá plicní ventilace) v novorozeneckém věku. Při vzniku tenzního pneumotoraxu nebo pneumoperikardu je nutná okamžitá léčba.
n Epidemiologie
Asymptomatický pneumotorax vznikne u 1 % všech novorozenců, symptomatický pneumotorax přibližně u 10 % všech ventilovaných nedonošených novorozenců.
n Patogeneze
Vysoký tlak uvnitř plicních sklípků vede k jejich přepětí a k ruptuře stěny sklípků (alveolů). Vzduch uniká přes intersticium, podél stěny cév a podél peribronchiálních lymfatických cév. Při rozsáhlejším poškození plicních sklípků vzniká intersticiální emfyzém, pneumomediastinum, pneumotorax, pneumoperikard, pneumoperitoneum a/nebo podkožní emfyzém.
n Klinický průběh
Hlavní příznaky tenzního pneumotoraxu a pneumoperikardu jsou náhle vzniklá apnoe, cyanóza, asymetrie hrudníku, rozdíl v asymetrii dýchacích šelestů, přesun srdečních ozev, známky šoku, bradykardie, pokles krevního tlaku až asystolie.
POZOR
Tenzní pneumotorax a pneumoperikard jsou akutní, život ohrožující stavy.
RTG hrudníku: nahromadění volného vzduchu. Při tenzním pneumotoraxu jsou srdce a velké cévy přetlačeny na protilehlou stranu.
n Léčba
Malý pneumotorax zpravidla nevyžaduje léčbu. Při tenzním pneumotoraxu musí být okamžitě provedena pleurální punkce a následně zavedena kontinuální hrudní drenáž.
1.7.3 Hypoplazie plic
n Definice a etiologie
Je to následek porušeného vývoje orgánu, komprese nebo překážky růstu a vyzrávání fetálních plic s klinickým obrazem těžkého syndromu dechové tísně.
n Patogeneze
Hypoplazie plic může vzniknout jako následek porušeného základu orgánu (např. u chromozomálních aberací). Častěji ale bývá způsobena poruchou vyzrávání plic u plodu. Růst plic tak mohou brzdit onemocnění, která omezují objem hrudníku nebo stlačují funkční plicní tkáň (např. vrozená brániční kýla, oboustranné pleurální výpotky při fetálním hydropsu, chylotorax). Před narozením obsahují plíce tekutinu tvořenou sekretem bronchiálních žláz, plodovou vodou a surfaktant. Stejně tak i malé množství plodové vody (oligohydramnion) může vést k těžké hypoplazii plic pro nedostatečný objem intraalveolární tekutiny, jako např. u oboustranné ageneze ledvin (syndrom = sekvence Potterové) nebo u chronické ztráty plodové vody při jejím předčasném odtoku. Intrauterinně se u plodu objevují dýchací pohyby a připravují se dýchací svaly. Hypoplazie plic může být i následek poruchy dýchacích pohybů plodu, např. u neuromuskulárních chorob nebo anencefalie.
n Klinický průběh
n Diagnostika
V kritickém stavu nelze ztrácet čas rozvahou nad diagnostickými opatřeními!
Vzniká obraz závažného syndrom dechové tísně se zhoršující se respirační insuficiencí. Během prvních hodin života vzniká často oboustranný pneumotorax a někdy se vyvine spolu s perzistující fetální cirkulací.
1.7.4 Vrozená brániční kýla
n Definice
V převážné většině případů jde o levostranný defekt bránice s přesunutím břišních orgánů do hrudníku, tím dochází ke stlačení plic, jejich hypoplazii a srdce se přesouvá na druhou stranu. Jedná se o kritický stav, který vyžaduje urgentní zásah dětského chirurga!
n Epidemiologie
Vrozená brániční kýla se vyskytuje u 1 : 10 000.
n Formy
• Bochdalekova kýla: lumbokostálně vlevo > 95 % ze všech případů.
• Morgagniho kýla: sternokostálně vpravo < 5 % ze všech případů.
n Patogeneze
Většinou vede levostranný defekt bránice k přesunu břišních orgánů do hrudníku. Vzniká intrauterinní útlak plic a jejich hypoplazie, srdce a mediastinum jsou přetlačeny doprava.
n Klinický průběh
V prvních hodinách života se rozvíjí těžký syndrom dechové tísně s dyspnoe, tachypnoe a cyanózou, dyspnoe se zlepšuje ve zvýšené poloze. Hrudník je asymetricky klenutý a nejsou patrné dechové exkurze. Při poslechu hrudníku nejsou slyšitelné dýchací šelesty, případně je nad hrudníkem slyšitelná peristaltika, pokud je vpadlé břicho.
n Diagnostika
• RTG hrudníku: je porušena kontura bránice; břišní orgány se nacházejí intratorakálně; přesun mediastina (à obr. 1.10a, b).
• Prenatální diagnostika: sonografické vyšetření.
n Léčba
Ventilace maskou je kontraindikována! Ventilace maskou by vedla k přeplnění žaludku vzduchem a tím ke zhoršení stlačení plic. Po narození se provádí okamžitá intubace, zavádí se žaludeční sonda a dítě se ukládá bokem na postiženou stranu. Defekt bránice se co nejdříve operačně uzavírá (nebo dle lé-
čebných protokolů po stabilizaci stavu – poznámka překladatele).
POZOR
Při podezření na syndrom dechové tísně vzniklý v důsledku brániční kýly není doporučena ventilace maskou.
1.7.5 Neonatální pneumonie
n Definice
Jedná se o následek infekce plic mateřskými nebo nozokomiálními mikroorganizmy získanými intrauterinně, během porodu nebo postnatálně.
n Etiologie
Příčinou je aspirace plodové vody, která je infikovaná. Rizikové faktory jsou předčasný odtok plodové vody > 18 hodin před porodem, chorioamnionitida a nedonošenost.
n Původci
• β-hemolytické streptokoky skupiny B
• Escherichia coli
• Enterococci
• Staphylococcus aureus
• Listeria monocytogenes
• Viry: RSV, adenoviry, viry parainfluenzy, CMV, HSV, VZV
• U uměle ventilovaných předčasně narozených: pseudomonády, klebsiely, chlamydie
n Klinický průběh
Podobný průběh jako u syndromu dechové tísně.
n Léčba
Novorozenecká bakteriální pneumonie se léčí antibiotiky. Při respirační insuficienci je zahájena umělá plicní ventilace.
1.7.6 Syndrom perzistující fetální cirkulace (syndrom PFC)
n Definice
Jedná se o přetrvávající fetální poměry s pravo-levým zkratem v krevním oběhu novorozence. Vzni-
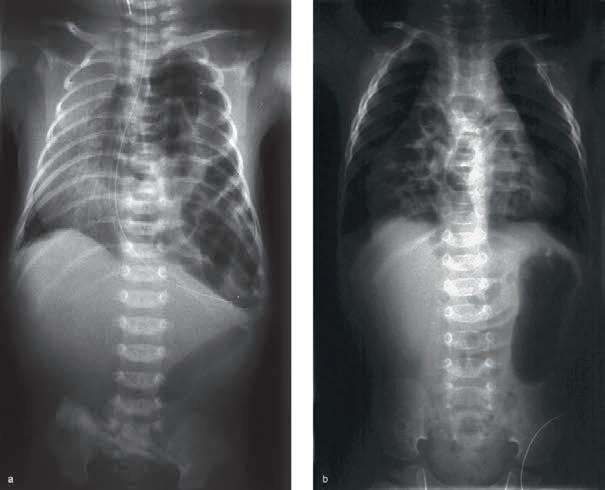
Obr. 1.10 RTG snímek (babygram) – brániční kýla: a) Bochdalekova kýla: bránice není ohraničená, střevní kličky jsou patrné v levé polovině hrudníku, mediastinum je přetlačeno vpravo; b) Morgagniho kýla: kontura bránice není jasná, střevní kličky jsou v oblasti střední části hrudníku, srdeční stín není ostrý
ká v důsledku postnatálně vzniklé hypoxie a acidózy. Postihuje hlavně zralé nebo přenášené novorozence.
n Patogeneze
Perinatální hypoxie a acidóza vedou k vazokonstrikci plicních arteriol a k plicní hypertenzi. Přes otevřený ductus arteriosus a otevřené foramen ovale dochází k pravo-levému zkratu (perzistující fetální cirkulace, syndrom PFC). Tím se zhoršuje hypoxie a acidóza.
n Klinický průběh
Syndrom PFC postihuje hlavně zralé nebo přenošené novorozence. Vzniká obraz respirační insuficience
s centrální cyanózou, zatahováním a naříkavým výdechem. Často je syndrom perzistující fetální cirkulace spojen s fetální nebo perinatální asfyxií, aspirací mekonia, pneumonií, brániční kýlou, hypoplazií plic, hypoglykemií a hypotermií.
n Diagnostika
• RTG hrudníku: snížené prokrvení plic; častým jevem je chudý rentgenový nález, který pak není v souladu s velmi špatným celkovým stavem dítěte.
• Echokardiografie: je nutné ji provést k vyloučení cyanotických srdeční vad, na úrovni síní a otevřeného ductus arteriosus je prokázán pravo-levý zkrat.
n Léčba
Umělá plicní ventilace a dostatečná oxygenace jsou nejdůležitější léčebná opatření. Plicní vazodilataci lze medikamentózně podpořit inhalací oxidu dusnatého (iNO), podáním prostacyklinu nebo tolazolinu. Pokud se stav nadále nezlepšuje, je indikována léčba extrakorporální membránovou oxygenací (ECMO).
1.8 Hematologická onemocnění
u novorozence
1.8.1 Hyperbilirubinemie novorozence (neonatální ikterus)
n Definice
Vzestup sérové koncentrace bilirubinu postihuje 60 % všech novorozenců. U donošeného novorozence lze fyziologickou hyperbilirubinemii definovat do koncentrace bilirubinu 260 µmol/l. Při vzestupu koncentrace nad 430 µmol/l hrozí bilirubinová encefalopatie s postižením nervových buněk v bazálních gangliích a jádrech mozkového kmene (jádrový ikterus) (à tab. 1.8).
Tab. 1.8 Definice patologických hyperbilirubinemií
diagnóza kritérium
icterus preacox celkový bilirubin > 12 mg/dl (208 µmol/l) během prvních 36 hodin života
icterus gravis celkový bilirubin > 20 mg/dl (340 µmol/l)
icterus prolongatus hyperbilirubinemie vyskytující se > 14 dnů
zvýšení přímého bilirubinu konjugovaný bilirubin > 2 mg/dl (34 µmol/l) během prvních 2 týdnů života, později bilirubin > 0,5 mg/dl (8 µmol/l)
n Epidemiologie
Hyperbilirubinemie se vyskytuje přibližně u 60 % všech novorozenců. Incidence těžké hyperbilirubinemie > 430 µmol/l je 25 : 100 000. V poslední době se diskutuje o stoupající incidenci akutní bilirubinové encefalopatie s jádrovým ikterem. Nejdůležitější příčinou tohoto trendu je pravděpodobně stále dřívější propouštění matky s dítětem z porodnice a nedostatečné další sledování.
n Patogeneze
Bilirubin vzniká odbouráváním hemoglobinu. Váže se na albumin a je transportován do jater, kde je pomocí glukuronyltransferázy konjugován na přímý bilirubin, který je vylučován do žluče. Při snížené glukuronidaci může nekonjugovaný, v tucích rozpustný bilirubin pronikat do nervových buněk bohatých na lipidy a zničit je tím, že brání oxidativní fosforylaci.
n Rizikové faktory
U nemocných novorozenců a u nedonošených existují určité rizikové faktory, které jsou nebezpečím pro poškození mozku. K těmto rizikovým faktorům patří:
• hemolýza
• hypoalbuminemie
• léčiva, která se z velké části vážou na bílkoviny (např. ceftriaxon, furosemid, diazepam, digoxin);
• asfyxie
• acidóza
• šok
• hypo- nebo hypertermie
• hypoglykemie
• sepse Rizikové faktory pro vznik závažné hyperbilirubinemie jsou:
• koncentrace celkového bilirubinu v séru > 95. percentil (à obr. 1.11)
• ikterus v prvních 24 hodinách života
• inkompatibilita krevních skupin matky a dítěte s pozitivním Coombsovým testem
• známé hemolytické onemocnění (např. sférocytóza, eliptocytóza, deficit glukóza-6-fosfát-dehydrogenázy – G6PDH-deficit)
• pozitivní rodinná anamnéza
• rozsáhlé hematomy (např. kefalhematom)
• výlučné kojení a ztráta hmotnosti (dehydratace)
• gestační věk 35. + 0 GT až 36. + 6 GT
n Klinický průběh
Při hyperbilirubinemii je přítomný ikterus (žluté zabarvení) kůže a sklér.
Akutní bilirubinová encefalopatie: časné známky jsou letargie, svalová hypotonie, dítě je málo aktivní a hůře pije. Později se objevuje dráždivost, pronikavý křik a opistotonus. V konečné fázi se objevují křeče, poté pacient upadá do kómatu a umírá.
Chronická bilirubinová encefalopatie, jádrový
Obr. 1.11 Nomogram popisující vztah mezi
stářím zralého novorozence a sérovou koncentrací bilirubinu s vyznačením potřebných časových pásem pro příslušnou léčbu hyperbilirubinemie. (Podle Berns, M. Hyperbilirubinemie beim reifen Neugeborenen. Monatsschrt Kinderheilkd 2006; 154: 835–843.)
(mg/dl)
celkový bilirubin
ikterus: charakteristické příznaky jsou extrapyramidová porucha s choreoatetózou (atetoidní typ cerebrální parézy), pohled vzhůru, ztráta sluchu, snížení inteligence a opoždění psychomotorického vývoje.
n Diagnostika
• Při ikteru < 24 hodin života: je indikována rozšířená pediatrická diagnostika.
• Při propuštění < 48 hodin života a ikteru: je indikováno vyšetření sérové koncentrace celkového bilirubinu. Měření koncentrace bilirubinu lze provést i transkutánně pomocí multispektrálního přístroje. Při hodnotách nad 75. percentil je ale nutné provést vyšetření z krve.
• Koncentrace bilirubinu > 75. percentil: je indikována kontrola po 48 hodinách.
• Koncentrace bilirubinu > 95. percentil: je indikována kontrola po 24 hodinách.
• Koncentrace celkového bilirubinu v pásmu pro fototerapii: je nutné vyšetřit krevní obraz, retikulocyty, určení krevní skupiny a Rh-faktoru, přímý a nepřímý Coombsův test, koncentrace přímého bilirubinu, celková bílkovina, CRP, parametry funkce štítné žlázy.
• Koncentrace celkového bilirubinu v pásmu pro výměnnou transfuzi: je nutné provést navíc krevní nátěr, vyšetřit albumin, aktivitu glukózo-6-fosfát-dehydrogenázy, případně následuje rozšířená diferenciální diagnostika.
n Léčba
Doporučené hraniční hodnoty k provedení fototerapie nebo výměnné transfuze shrnuje tabulka (à tab. 1.9). (Poznámka překladatele: V České republice se k indikaci léčby používá Poláčkův-Hodrův graf a ta-
95. percentil
(µmol/l)
75. percentil
stáří (h)
bulky podle gestačního věku a aktuální hmotnosti, podle doporučených postupů ČSNEo JEP).
Fototerapie: působením modrého světla o vlnové délce 460 nm se bilirubin metabolizuje na strukturální izomer (lumirubin), který může být vyloučen do žluče a do moči bez glukuronidace.
Protokoly k praktickému provedení fototerapie obsahují:
• pokud možno ozařovat co největší plochu povrchu těla: svlečené dítě, malá nebo žádná plenka,
• vzdálenost fototerapeutické lampy od dítěte 15–20 cm,
• krytí očí,
• nejdříve intermitentní léčba ve 4–6hodinových intervalech,
• kontinuální ozařování při stoupajících hodnotách bilirubinu nebo hrozící výměnné transfuzi,
• intenzivní léčba s využitím světelné podložky s optickými vlákny,
• nutnost nadměrného přísunu tekutin při fototerapii není prokázána. (Poznámka překladatele: Pozor –je však nutné zajistit optimální doporučený příjem tekutin během fototerapie.)
POZOR
Indikací pro zahájení fototerapie u zralých novorozenců: od 72 hodin po porodu hodnota celkového bilirubinu 20 mg/dl (tj. 340 µmol/l), každý den před tím je hodnota bilirubinu nižší o 2 mg/dl (tj. 34 µmol/l).
Výměnná transfuze: výměna krve dítěte za krev dospělého při použití katétru zavedeného do pupeční žíly. Výměna probíhá postupně, najednou se vyměňují 2–3 ml krve/kg (tělesné hmotnosti). Celkově se vymění dvojnásobek objemu krve dítěte (tj. 2× 80 ml/kg).
Postup u předčasně narozených < 35. GT je dosud diskutován. Existuje málo literárních údajů o toxici-
Tab. 1.9 Léčebný postup při hyperbilirubinemii (zdraví, zralí novorozenci)
celkový bilirubin v séru [mg/dl (µmol/l)]
stáří (h) fototerapie fototerapie (4–6 h), pak VT* VT
< 24 h**
25–48 h
49–72 h
> 72 h
VT: výměnná transfuze
≥ 15 (260)
≥ 18 (310)
≥ 20 (340)
* VT, pokud nedojde k poklesu o 1–2 mg/dl (20–34 µmol/l).
≥ 20 (340)
≥ 25 (430)
≥ 25 (430)
≥ 25 (430)
≥ 30 (510)
≥ 30 (510)
** Při klinických známkách ikteru určení léčebné strategie po pediatrickém vyšetření a objasnění původu ikteru.
tě bilirubinu v této gestační skupině. Obecně jsou pro ně doporučovány nižší hraniční hodnoty bilirubinu pro zahájení fototerapie a výměnné transfuze.
Přehled 1.3 Diferenciální diagnostika novorozenecké žloutenky
nepřímá hyperbilirubinemie (zvýšený nekonjugovaný bilirubin)
přímá hyperbilirubinemie (zvýšený konjugovaný bilirubin)
snížená konjugace bilirubinu intrahepatální cholestáza
• fyziologický ikterus
• hypotyreóza
• léky, hormony (inhibice enzymů)
• Crigler-Najjarův syndrom
• Gilbert-Meulengrachtův syndrom
• novorozenecká cholestáza
• infekce: toxoplazmóza, rubeola, CMV, hepatitida, (TORCH)
• deficit alfa1-antitrypsinu
• intrahepatální hypoplazie žlučových cest
• galaktosemie, tyrozinemie
• novorozenecká hemochromatóza
• parenterální výživa
zvýšená hemolýza extrahepatální porucha vylučování žluči
• inkompatibilita v krevních skupinách (Rh, AB0)
• geneticky podmíněné hemolytické anémie
• infekce
• atrézie extrahepatálních žlučových cest
• cysta ductus choledochus
• cystická fibróza
zvýšená nabídka rozpadajících se erytrocytů
• polyglobulie
• hematomy
zvýšená zpětná resorpce bilirubinu ze střeva
• intestinální obstrukce
• atrézie žlučových cest
• nízký kalorický příjem
• ikterus z mateřského mléka
n Prevence
Novorozence s rizikem těžké hyperbilirubinemie je nutné spolehlivě určit a neprodleně zahájit optimální léčbu. Nejdůležitějším preventivním opatřením je pečlivé sledování a časté kontroly stavu. Při dřívějším propuštění z porodnice musí být proto s rodiči jednoznačně určen postup, kdy a kým bude prováděno nezbytné následné kontrolní vyšetření.
1.8.2 Hemolytická nemoc novorozence
n Definice
Inkompatibilita mezi krevní skupinou matky a dítěte vede k hemolýze erytrocytů dítěte. V těžkých případech vzniká hydrops congenitus universalis, to ale pouze v případech závažné inkompatibility v Rh-systému, nikoliv v AB0-systému.
Rh-inkompatibilita
n Epidemiologie
Hemolytická nemoc novorozence se po zavedení anti-D-profylaxe vyskytuje jen v 0,07 % všech porodů (předtím v 0,6 % případů).
n Patogeneze
Konstelace krevních skupin: matka Rh-negativní, otec Rh-pozitivní, dítě Rh-pozitivní.
Během těhotenství se zpravidla více krvinek plodu do oběhu matky nedostává. V prvním těhotenství se většinou u matky žádné anti-D-protilátky nevytvářejí a první dítě je zdravé. Během porodu se ale dostane větší objem fetálních erytrocytů Rh+ do oběhu matky. To povede u matky k tvorbě anti-D-protilátek (senzibilizace). V dalším těhotenství mohou tyto
protilátky procházet placentou a hemolyzovat erytrocyty Rh-pozitivního plodu. Vzniká anémie s hypoxií a acidózou, snižuje se tvorba albuminu a následně vznikají edémy, pleurální výpotky a hydrops plodu. Zvyšuje se regenerace buněk (retikulocytóza, erytroblastóza) a také extramedulární krvetvorba v játrech a ve slezině (hepatosplenomegalie).
n Klinický průběh
Hlavní klinické příznaky jsou anémie, hepatosplenomegalie, icterus gravis et praecox s jádrovým ikterem, tvoří se také edémy a pleurální výpotky. V těžkých případech vzniká hydrops congenitus universalis
n Diagnostika
• Určení krevní skupiny matky a dítěte.
• Krevní obraz: anémie.
• Vzestup počtu retikulocytů.
• Vzestup hodnoty nekonjugovaného bilirubinu v séru.
• Nepřímý Coombsův test: průkaz protilátek u matky ve třídě IgG, které mohou procházet placentou.
• Přímý Coombsův test: průkaz inkompletních protilátek navázaných na erytrocyty dítěte.
n Léčba
Na prvním místě je indikována fototerapie a následně i výměnná transfuze. Před výměnnou transfuzí se může provést léčebný pokus s vysokodávkovanými imunoglobuliny aplikovanými intravenózně (i.v.).
U hydrops fetus universalis je indikována katetrizace pupeční žíly, punkce ascitu, transfuze 0-Rh-negativních erytrocytů a výměnná transfuze.
n Prevence
Anti-D-profylaxe: bezprostředně po porodu dostává Rh-negativní matka, která porodila Rh-pozitivní dítě, imunoglobuliny s vysokým obsahem protilátek anti-Rh. Tyto působí proti Rh-pozitivním erytrocytům v oběhu matky dříve, než dochází k výše popsané senzibilizaci.
Fetální krevní transfuze: při průkazu nízké koncentrace hemoglobinu v pupečníkové krvi plodu se provádí tzv. transfuse in utero. Takto může být zabráněno vzniku hydrops universalis až v 90 %případů.
KAZUISTIKA
A: Při sonografickém vyšetření během druhé gravidity v 37. týdnu těhotenství byl u plodu zjištěn středně závažný ascites a lehké pleurální výpotky. Krevní skupina matky byla 0 Rh-negativní a v jejím séru byly prokázány anti-D-protilátky. Po narození jejího prvního dítěte nebyla provedena anti-D-profylaxe. Tyto nálezy vedly ošetřujícího lékaře – gynekologa k rozhodnutí provést porod císařským řezem a podat rodičce anti-D-protilátky.
KP: Novorozená Líza je po narození bledá a je přítomna středně těžká tachykardie (180/min), jsou zvětšená játra a slezina, je přítomen ascites a pleurální výpotek.
D: Koncentrace hemoglobinu u dítěte je 60 g/l (6 g/dl), přímý Coombsův test je pozitivní a v krevním nátěru jsou patrny četné erytroblasty. Koncentrace nekonjugovaného bilirubinu v séru je nejdříve 2 mg/dl (30 µmol/l) a během hodiny stoupá na 7 mg/dl (121 µmol/l).
Diag: Rh-inkompatibilita s počínajícím hydrops fetalis.
L + P: Líza dostává bezprostředně po porodu transfuzi Rh-negativních erytrocytů a vysokodávkované imunoglobuliny i.v. Následně je provedena výměnná transfuze. Poté stoupá koncentrace hemoglobinu na 159 g/l a koncentrace nekonjugovaného bilirubinu klesá na 51 µmol/l. V následujících dnech léčba pokračuje intenzivní fototerapií. Za těchto opatření ustupují rychle ascites i pleurální výpotek. Líza je propuštěna 12. den po porodu do domácí péče v celkově dobrém stavu.
AB0-inkompatibilita
n Epidemiologie
Inkompatibilita v systému AB0 se vyskytuje u 20–25 % všech těhotenství, příznaky se ale objevují jen u 10 % případů.
n Patogeneze
Konstelace krevních skupin: matka 0, dítě A, nebo B. IgM izoprotilátky proti A a B se vyskytují i bez předchozí imunizace, ale ty nemohou procházet placentou. K tomu může matka vytvářet IgG protilátky proti krevní skupině plodu, které placentou procházet mohou. Nezřídka je pak postiženo již první dítě!
Hemolýza je méně vyjádřená než u Rh-inkompatibility, protože část anti-A- a anti-B-protilátek je neutralizována AB-antigeny v placentě a současně neexprimují všechny erytrocyty plodu A-, resp. B-antigeny.
n Klinický průběh
Většinou vzniká jen mírná anémie. Hepatosplenomegalie se objevuje zřídka, k hydropsu nedochá-
zí. Novorozenec je ohrožen jen hyperbilirubinemií a případně jádrovým ikterem.
n Léčba
Ve většině případů postačí v léčbě fototerapie. Výměnná transfuze zpravidla není nutná.
1.8.3 Anémie u novorozence
n Definice
Koncentrace hemoglobinu je nižší než 140 g/l (hematokrit < 40 %) v prvním dnu života u zralého novorozence (à tab. 1.10 a 1.11).
Tab. 1.10 Příčiny anémie u novorozence
krevní ztráty snížená krvetvorba zvýšená hemolýza
• feto-fetální transfuze
• placenta praevia
• předčasné odlučování placenty
• natržení pupečníku
• krvácení novorozence
• feto-maternální transfuze
• infekce
• Diamond-Blackfanova anémie
• vrozená leukemie
Tab. 1.11 Příznaky anémie novorozence
• Rh-inkompatibilita
• AB0-inkompatibilita
• defekty erytrocytární membrány
• hemoglobinopatie
akutní krevní ztráta chronická krevní ztráta zvýšená hemolýza
• bledost
• tachykardie
• slabá periferní pulzace
• systémová hypotenze
• tachypnoe
• šok
n Léčba
• bledost při dobrém klinickém stavu
• tachykardie
• srdeční nedostatečnost
• hepatosplenomegalie
• erytroblastóza
• hydrops fetalis
ních erytrocytů bez předchozí křížové zkoušky! Ve všech ostatních indikacích se před podáním transfuze provádí určení krevní skupiny a křížová krevní zkouška.
1.8.4 Polyglobulie – syndrom z hyperviskozity
n Definice
Hematokrit > 65 % vede ke zvýšení viskozity krve, což může vést ke stagnaci krve v cévách, orgánové hypoperfuzi, mikrotrombotizaci a ischemii.
n Epidemiologie
Polyglobulie se vyskytuje u 5 % všech novorozenců.
n Rizikové faktory
Rizikové faktory pro vznik polyglobulie jsou hypotrofie novorozence, feto-fetální nebo materno-fetální transfuze, diabetická fetopatie a pozdní přerušení pupečníku.
n Klinický průběh
Hlavní klinické příznaky jsou pletora, cyanóza při námaze, letargie, zvýšená dráždivost, myoklonus, křeče, ale také ikterus.
n Diagnostika
• Krevní obraz: hematokrit > 65 %; koncentrace hemoglobinu > 220 g/l; trombocytopenie.
• Sérum: hypokalcemie; hyperbilirubinemie.
• bledost
• ikterus
• hepatosplenomegalie
• erytroblastóza
• hydrops fetalis
Při akutní krevní ztrátě (bílá asfyxie, šok) musí
být neodkladně podána transfuze 0-Rh-negativ-
n Komplikace
Mohou se objevit příznaky jako srdeční nedostatečnost, syndrom perzistující fetální cirkulace, renální selhání a také ileus a nekrotizující enterokolitida.
n Léčba
Cíl: hematokrit 55–60 %.
Často stačí pouze podání vyššího množství tekutin (5 ml/kg/h). Při hematokritu > 70 % je indikováno podání infuzní terapie nebo pomocí metody částečné výměnné transfuze (parciální exsanguinační transfuze – poznámka překladatele).
1.8.5 Hemoragická nemoc u novorozence (deficit vitaminu K)
n Definice
Spontánní krvácení u novorozenců v důsledku nedostatku vitaminu K.
n Etiologie
Příčina je v nedostatku vitaminu K u jinak zdravých zralých novorozenců. Tento může být potencován nedostatečnou výživou nebo antikonvulzivní léčbou matky během těhotenství a u novorozence parenterální výživou nebo antibiotickou léčbou.
POZOR
Mateřské mléko obsahuje podstatně méně vitaminu K než kravské mléko! Plně kojené děti jsou proto více ohroženy krvácením z nedostatku vitaminu K.
n Patogeneze
Aktivita srážlivých faktorů závislých na vitaminu K je u novorozenců fyziologicky snížená. Při jejím dalším snížení se může objevit spontánní krvácení.
U nedonošených dochází při nezralosti jater ke krvácení častěji než u zralých novorozenců.
n Klinický průběh
• Perinatální forma: 1. den života, krvácení z pupku, do kůže
• Časná forma: 2.–5. den života, hemateméza a meléna, krvácení z nosu, z pupku.
• Pozdní forma: 3.–7. den života, převážně plně kojení novorozenci (mateřské mléko je chudé na vitamin K!). V 50 % případů jde o akutní, život ohrožující krvácení do CNS!
n Diagnostika
Koagulační parametry: protrombinový čas (podle Quicka, INR) je prodloužen; v těžkých případech je prodloužen i PTT; koncentrace fibrinogenu v normě; snížené aktivity faktorů II, VII, IX a X; počet trombocytů v normě.
n Léčba
Při život ohrožujícím krvácení se podává vitamin K v dávce 1 mg/kg i.v. Účinek se projeví asi 1 hodinu po podání. Pozor: Při intravenózním podání
vitaminu K stoupá u novorozenců riziko vzniku jádrového ikteru (snížení vazebné kapacity albuminu pro bilirubin). Proto by mělo být intravenózní podání vitaminu K uváženo, indikace by měla být jednoznačná. Alternativně může být vitamin K podán subkutánně nebo intramuskulárně. Kromě toho je smysluplné také podání čerstvé krve nebo derivátů plazmy s vysokým obsahem koagulačních faktorů (v České republice podle doporučení ČSNEo JEP podání vitaminu K – poznámka překladatele ).
POZOR
Intravenózní podání vitaminu K by pro riziko jádrového ikteru mělo být dobře zváženo, indikace musí být jednoznačná.
n Prognóza
Mortalita novorozenců s pozdní formou krvácivé nemoci novorozence je 20 %!
n Prevence
Všichni zdraví novorozenci dostávají perorálně vitamin K 2 mg při prvním vyšetření novorozence (prohlídka 1 v Německu), 3.–10. den života (2) a 4.–6. týden života (3). Obzvláště důležité je to u kojených dětí! Pokud není zajištěna enterální resorpce, u některých nedonošených a nemocných novorozenců se podává 100–200 µg vitaminu K parenterálně postnatálně, poté 1 mg týdně perorálně až do vypočítaného termínu porodu.
1.8.6 Trombocytopenie u novorozence
n Definice
Snížení absolutního počtu trombocytů pod 150 000/µl. Nejdůležitější příčiny novorozenecké trombocytopenie jsou shrnuty v tabulce (à tab. 1.12).
Aloimunitní trombocytopenie novorozence (AIT)
n Definice
Aloimunitní trombocytopenie novorozence vzniká aktivní imunizací matky proti antigenům fetálních krevních destiček. Protilátky proti nim procházejí přes placentu a ničí trombocyty plodu.
Tab. 1.12 Příčiny trombocytopenie novorozence
příčiny ze strany matky
• autoimunitní trombocytopenie
• léky podané matce v těhotenství
• aloimunitní trombocytopenie
příčiny novorozenecké
• vrozené infekce
• sepse novorozence
• DIC po asfyxii a šoku
• nekrotizující enterokolitida
• stavy po výměnné transfuzi
• pancytopenie
• Wiskott-Aldrichův syndrom
• rozsáhlý hemangiom/hemangiomy
n Epidemiologie
98 % populace má PLA1-pozitivní trombocyty. K senzibilizaci může dojít u 1 % všech těhotenství. Symptomatická trombocytopenie se ale objevuje jen u 2 z 1000 živě narozených.
n Patogeneze
Feto-maternální inkompatibilita krevních destiček má stejný původ jako Rh-inkompatibilita. Mateřské trombocyty (PLA1-negativní) nemají povrchové antigeny, které mají trombocyty plodu (PLA1-pozitivní). Matka vytváří proti těmto antigenům specifické IgG protilátky, které mohou procházet placentou a destruují trombocyty plodu. Často stav postihuje už první dítě.
n Klinický průběh
Typicky se objevuje těžká hemoragická diatéza s tvorbou petechií a vysokou incidencí intrakraniálního krvácení. Projevy onemocnění vznikají vzhledem k eliminaci protilátek v časovém limitu 4–6 týdnů po porodu.
n Diagnostika
• Krevní obraz: trombocyty < 20.109/l
• Průkaz protilátek proti trombocytům
n Léčba
Léčba spočívá v podání vysokodávkovaných imunoglobulinů i.v. Při symptomatickém krvácení se podá-
vají promyté koncentráty PLA1-negativních trombocytů, například od matky. (Poznámka překladatele: V ČR se tato metoda nevyužívá.)
n Prevence
Při dalším těhotenství je riziko onemocnění dítěte u senzibilizované matky velmi vysoké. Diagnóza je možná při průkazu trombocytopenie u plodu. Preventivní opatření jsou podání intravenózních imunoglobulinů matce a/nebo fetální transfuze vhodných trombocytů.
Autoimunitní trombocytopenie novorozence
n Definice
Jedná se o trombocytopenii novorozence způsobenou pasivním transplacentárním přenosem protilátek, např. při idiopatické trombocytopenické purpuře matky (ITP) nebo při lupus erythematodes.
n Epidemiologie
Trombocytopenie se vyskytuje u 30 % novorozenců matek s ITP.
n Klinický průběh
Trombocytopenie se objevuje brzy po narození. Může se objevit i život ohrožující krvácení, onemocnění trvá 2–3 měsíce.
n Léčba
Léčba spočívá v podání vysokodávkovaných imunoglobulinů i.v. Při závažném krvácení se podávají koncentráty trombocytů. Avšak účinek léčby je vzhledem k přítomnosti protilátek krátkodobý.
1.9 Onemocnění trávicího systému u novorozence
1.9.1 Omfalokéla a laparoschiza
n Definice
Jedná se o defekty břišní stěny. V případě omfalokély se části střeva a jater nacházejí mimo břišní dutinu ve vaku vytvořeném z obalů pupečníku. V přípa-
dě laparoschizy (gastroschizy) se defekt břišní stěny nachází vpravo od pupku.
n Klinický průběh
Omfalokéla: pupečníková kýla, vyklenutí kýlního vaku ve střední čáře, obsahuje břišní orgány obalené amniem (plodovými obaly), je často doprovázena jinými vrozenými vadami (à obr. 1.12).
Laparoschiza (gastroschiza): defekt břišní stěny vpravo laterálně od normální polohy pupečníku.
Břišní orgány jsou vystouplé mimo břišní dutinu a nejsou kryté a často zánětlivě změněné (à obr. 1.13).
Většinou se jedná o izolovanou vadu.
n Léčba
Chirurgické řešení by mělo následovat bezprostředně po porodu kvůli riziku infekce.
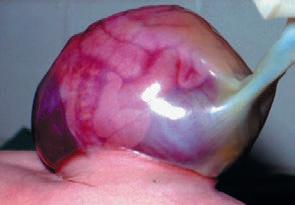
Obr. 1.12 Omfalokéla: pupečníková kýla (hernie) s mediálně klenutým přehýbajícím se vakem
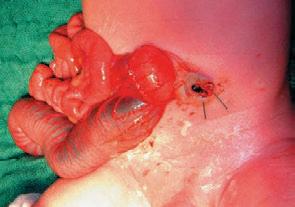
Obr. 1.13 Laparoschiza: defekt břišní stěny vpravo laterálně od normálního pupečníku
1.9.2 Nekrotizující enterokolitida (NEC)
n Definice
Hemoragicko-nekrotizující zánětlivé onemocnění střeva, které postihuje zejména terminální ileum a colon ascendens, vyskytuje se hlavně u nedonošených.
n Epidemiologie
Jedná se o nejčastější příčinu syndromu akutního břicha u novorozenců. Výskyt je výrazně závislý na gestačním věku novorozence. Postihuje 12 % všech nedonošených a 2 % všech novorozenců.
POZOR
Nekrotizující enterokolitida je nejčastější příčinou syndromu akutního břicha u novorozenců.
n Patogeneze
Vznik NEC není zcela objasněn, předpokládá se, že na podkladě lokální ischemie vzniká poškození střevní sliznice. Bakterie vcestují do předem narušené střevní stěny a způsobí zánětlivé změny a edém. Objevuje se porucha mikrocirkulace s nekrózou střevní stěny, perforací a peritonitidou.
n Rizikové faktory
• Asfyxie
• Katetrizace pupečníkových cév
• Výměnná transfuze
• PDA
• Polyglobulie
• Šok
n Klinický průběh
Celkové příznaky jsou termolabilita, apnoe, bradykardie, apatie, lenost v pití a prošedlý bledý kolorit kůže.
Lokální příznaky jsou vzedmuté břicho bolestivé na pohmat, rýsující se střevní kličky, chybějící peristaltika, zvratky zabarvené žlučí a stolice s krvavým hlenem. Zarudnutí v hypogastriích je pozdní příznak peritonitidy.
n Diagnostika
RTG břicha: ztluštělá stěna střeva, pneumatosis intestinalis (vzduch ve střevní stěně ve formě drobných vakuol), volný vzduch v portálním řečišti.
n Léčba
Při podezření na nekrotizující enterokolitidu se zavádí žaludeční sonda. Je vysazen perorální příjem a dítě je živeno parenterálně. Antibiotická léčba by měla být účinná proti anaerobům (např. metronidazol). Při perforaci je indikována laparotomie, nekrotické části střeva jsou resekovány a přechodně je založeno umělé vyústění střeva.
n Prognóza
Mortalita novorozenců s NEC je 20–40 %.
1.9.3 Mekoniový ileus
n Definice
Jedná se o uzávěr střeva způsobený obturací terminálního ilea zahuštěným sloupcem smolky. Vyskytuje se převážně u pacientů s cystickou fibrózou (mukoviscidózou).
n Epidemiologie
Mekoniový ileus se objevuje u 5–10 % novorozenců s cystickou fibrózou.
n Klinický průběh
Břicho je vzedmuté. V typickém případě nedojde k odchodu smolky a objevuje se zvracení. Obávanou komplikací je mekoniová peritonitida.
n Diferenciální diagnostika
Syndrom mekoniové zátky u nedonošených s pomalou střevní motilitou a opožděným příjmem enterální výživy.
n Diagnostika
RTG břicha: jemné bublinky vzduchu v oblasti kliček distálního ilea vyplněných smolkou, v typickém případě žádné hladinky. Při perforaci se ukazuje volný vzduch při snímku vleže jako velké bubliny. Po naplnění kontrastní látkou (technika irigografie – poznámka překladatele) se tlusté střevo zobrazuje jako charakteristický tenký pruh – obraz tzv. mikrokolon.
n Léčba
Nejdříve pokus o výplach střeva a nálevy s izoosmolární kontrastní látkou. V případě neúspěchu nebo perforace musí být stav řešen okamžitě chirurgicky.
1.10 Metabolická onemocnění u novorozence
1.10.1 Hypoglykemie u novorozence
Tranzitorní hypoglykemie u novorozence
n Definice
Pokles plazmatické koncentrace glukózy pod 2,8 mmol/l (50 mg/dl) u donošených a nedonošených novorozenců. Oproti dřívějším definicím nic nesvědčí pro vyšší toleranci nedonošených k nedostatku glukózy. Potřeba glukózy je pravděpodobně naopak vyšší vzhledem k nižším zásobám glykogenu!
n Epidemiologie
Tranzitorní hypoglykemie se vyskytuje přibližně u 2 z 1000 živě narozených. Incidence je mnohonásobně vyšší v rizikových skupinách [nedonošení, Small for Gestational Age (SGA) – hypotrofičtí novorozenci nebo novorozenci po intrauterinní růstové retardaci (IUGR – poznámka překladatele)].
n Etiologie
Nízké zásoby glykogenu v játrech, nízký podíl svalových bílkovin a malé množství tělesného tuku vedou k nedostatečné dostupnosti substrátů nezbytných pro energetický metabolizmus. Často k tomu dochází při insuficienci placenty. Opožděné vyzrávání enzymů podílejících se na glukoneogenezi může vést k hypoglykemiím. I když je endokrinní systém ve většině případů intaktní, může být v ojedinělých případech i hypopituitarizmus příčinou hypoglykemií u novorozenců. Diferenciálně diagnosticky by měla být při každé hypoglykemii u novorozence zvažována přítomnost vrozené metabolické vady!
n Klinický průběh
Klinické příznaky mohou i u těžkých hypoglykemií chybět! Apatie, lenost v pití, neklid, pocení, tachy-
kardie, kolísání krevního tlaku, tachypnoe, apnoe a záchvaty cyanózy jsou nespecifické známky hypoglykemie. Záchvat křečí v důsledku nedostatečné energie v mozkové tkáni je klasickou komplikací novorozenecké hypoglykemie.
n Léčba
Každou hypoglykemii je nutné léčit! Často stačí podat perorálně maltodextrin (např. 15% maltodextrin kombinovaný s mateřským mlékem). Pokud není enterální výživa možná, měla by být podána infuze glukózy (dávka 6–8 mg/kg/min i.v.).
n Prognóza
Po 3–5 dnech života dokáže většina novorozenců spontánně udržet glykemii nad 2,8 mmol/l (50 mg/dl).
Hypoglykemie u novorozence diabetické matky
n Definice
Jedná se o reaktivní hypoglykemii na podkladě hyperinzulinizmu, kterým reaguje novorozenec na hyperglykemii diabetické matky již intrauterinně – následkem může být diabetická fetopatie. Postnatálně to vede k reaktivní hypoglykemii.
n Epidemiologie
Diabetická fetopatie se vyskytuje u 75 % dětí matek s diabetem a u 25 % dětí matek s gestačním diabetem.
n Patogeneze
Hyperglykemie matky vede k hyperglykemii u plodu. Fetální pankreas zareaguje a vzniká hyperinzulinemie. Fetální hyperglykemie a hyperinzulinemie zvyšují přísun glukózy do jater, stoupá syntéza glykogenu, urychluje se tvorba tuku, zvyšuje se proteosyntéza a také se objevuje hypertrofie a hyperplazie buněk ostrůvků pankreatu. Následkem toho se zvětšuje hmotnost fetálních orgánů s výjimkou mozku a také se prohlubuje metabolická acidóza u plodu v důsledku hyperinzulinizmu. Při přerušení pupečníku je přerušen přívod glukózy přes placentu při přetrvávajícím hyperinzulinizmu, následkem toho vzniká hypoglykemie.
n Klinický průběh
První známky jsou makrosomie, porodní hmotnost > 4000 g, zmnožení tělesného tuku a zvětšení orgánů. Další známky hypoglykemie jsou zvýšená dráždivost (hypokalcemie), tachypnoe, vyšší incidence syndromu dechové tísně, apnoe, ale také kardiomegalie a hypertrofie septa komor srdce u 30 % případů. Trojnásobně je zvýšena incidence vrozených vad: syndrom kaudální dysgeneze (vada v oblasti lumbosakrálního přechodu a femurů), defekty neurální trubice, atrézie střev, atrézie žlučových cest, anomálie močového traktu, syndrom polysplenie s mezokardií a agenezí ledvin.
n Diagnostika
• Základní schéma: vyšetření glykemie po 1, 3, 6 a 12 hodinách života z kapilární krve nalačno.
• Kontrolní schéma: platí pro vyhodnocení situace v každém z výše uvedených časových bodů (à obr. 1.14).
• Laboratorní testy: krevní obraz, koncentrace vápníku a bilirubinu v séru.
• Echokardiografie: hypertrofie srdce?
• Neurologické vyšetření: organizace následného follow-up.
POZOR
Morbidita novorozenců diabetických matek je zvýšená zejména při špatně kompenzovaném diabetu těhotné ženy. U dětí matek s optimální metabolickou kompenzací se ale stejně tak může vyvinout diabetická fetopatie (individuální přenos glukózy přes placentu a senzitivita fetálního pankreatu).
n Léčba
Od 3. hodiny života je nutné zahájit enterální podání 15% maltodextrinu (minimálně 3 ml/kg po 3 h). Novorozenci matek s diabetem by měli být kojeni, a proto jsou přiloženi k prsu před každým podáním maltodextrinu, aby se podpořila tvorba mléka (laktace). Při špatné toleranci přívodu p.o. se podává infuze s glukózou (v dávce 6–8 mg/kg/min), dokud neodezní hyperinzulinizmus.
n Prevence
Základ preventivních opatření je v péči o těhotné! Během porodu by se mělo zamezit hyperglykemii matky, protože podporuje reaktivní hypoglykemii u novorozence.
Obr. 1.14 Protokol k vyšetření glykemie u novorozenců matek s diabetem (Podle doporučení Německé odborné diabetologické společnosti 2003.)
n Prognóza
< 35 mg/dl (1,9 mmol/l)
překlad neonatologie
glykemie
35–50 mg/dl (1,9–2,5 mmol/l) > 50 mg/dl (> 2,5mmol/l)
enterální výživa
kontrola 1 h postprandiálně
< 35 mg/dl
překlad neonatologie
základní schéma
35–50 mg/dl > 50 mg/dl
enterální výživa
kontrola 1 h postprandiálně
základní schéma
< 50 mg/dl > 50 mg/dl
překlad neonatologie
Perinatální mortalita novorozenců matek s diabetem je v posledních letech nižší a klesla z 30 % na 3 %. Přesto je nadále ve srovnání s normální populací zvýšená, a to tři- až šestinásobně.
1.10.2 Hypokalcemie u novorozence
n Definice
Koncentrace vápníku v séru < 1,8 mmol/l u novorozence.
n Epidemiologie
Hypokalcemie se vyskytuje u 5–10 % všech zralých novorozenců, čím nezralejší je dítě, tím je výskyt hypokalcemie častější.
n Etiologie
• Časná forma: projevuje se první 3 dny života, je častější a většinou asymptomatická. Nejčastější příčinou je tranzitorní hypoparatyreóza. Fetální sérová koncentrace vápníku je vyšší, než je koncentrace vápníku u matky a vzhledem k aktivnímu materno-fetálnímu přestupu dojde k supresi funkce příštítných tělísek plodu a postnatálnímu poklesu sérové koncentrace vápníku.
• Pozdní forma: projevuje se prvních 3 týdnech ži-
základní schéma
vota, je méně častá a většinou symptomatická, např. při hypoparatyreóze, nedostatku vitaminu D, antikonvulzivní léčbě u matky (např. fenytoin, fenobarbital) nebo při vysokém obsahu fosfátů v kojenecké výživě.
n Klinický průběh
Klinické příznaky u hypokalcemie jsou zvýšená dráždivost, tremor, myoklonie, záchvatovité stavy (křeče), apnoe, tachypnoe, laryngospazmus a také recidivující zvracení.
n Léčba
Léčba zahrnuje podání 10% kalcium glukonátu 2 ml/kg p.o. v 8hodinových intervalech.
Při těžkých formách se podává 10% kalcium glukonát v dávce 1–2 ml/kg pomalu intravenózně při kontinuálním monitorování EKG. Mělo by se dbát na dostatečný perorální přívod vápníku. Poměr mezi obsahem kalcia a fosfátů v mateřském mléku je výhodnější než v kravském mléku!
1.11 Křeče u novorozence
n Definice
Křeče novorozenců se podle průběhu odlišují od křečí starších dětí a dospělých. Nejčastěji se křeče ob-
jevují následkem hypoxicko-ischemické encefalopatie, ale mohou vzniknout i v důsledku hypoglykemie nebo hypokalcemie.
n Epidemiologie
Incidence souvisí s gestačním věkem. Novorozenecké křeče se vyskytují až u 20 % všech nedonošených a pouze u 0,5 % všech zralých novorozenců. 90 % všech křečí se objevuje v prvních dvou dnech života.
n Klinický průběh
Generalizované záchvaty se vyskytují zřídka, často jde pouze o diskrétní fokální myoklonie. Apnoe jsou oproti tomu časté. Další důležité příznaky jsou nystagmus a zvýšené slinění
Zvláštní forma záchvatů jsou – pyridoxin- (vitamin B6-) dependentní křeče. Jedná se o geneticky podmíněnou zvýšenou potřebu vitaminu B6. Křeče se objevují v prvních hodinách života nebo až 4.–5. den po porodu. Záchvaty odeznívají rychle po podání vysokých dávek vitaminu B6 (100 mg i.v.). Při vynechání dávky pyridoxinu se křeče objevují znovu. Prognóza je při včasném a důsledném podávání velmi dobrá.
POZOR
30 % všech křečí u novorozenců a 50 % všech křečí u nedonošených novorozenců je způsobeno perinatálními komplikacemi, často hypoxicko-ischemickou encefalopatií.
n Diagnostika
• Anamnéza matky: drogy, výživa
• Porodní anamnéza: asfyxie, trauma
• Vyloučení hypoglykemie, hypokalcemie, hyperamonemie
• Vyloučení sepse/meningitidy (hemokultivace a lumbální punkce)
• EKG, EEG
• Sonografické vyšetření mozku
• Oční vyšetření
• Při příznivé odpovědi na vitamin B6: vyšetření hladiny glutamátu, GABA a pyridoxal-5-fosfátu v moku a erytrocytech
POZOR
Při křečích novorozence by měla být vždy testována odpověď na podání vitaminu B6!
n Léčba
U symptomatických křečí se léčí primární onemocnění. Antikonvulzivum první a druhé volby je fenobarbital a fenytoin. Při prokázané odpovědi na podání vitaminu B6 je indikována substituce vitaminu B6 přibližně 10 mg/kg a dávku p.o. Ostatní antikonvulziva je možné následně často vysadit.
Přehled 1.4 Příčiny křečí u novorozence poruchy metabolizmu s hypoglykemií poruchy metabolizmu s hypokalcemií
• poškození mozkového kmene (asfyxie, krvácení)
• diabetická fetopatie
• nedostatek glykogenu (nezralost)
• zvýšená spotřeba glukózy (sepse)
• primární poruchy metabolizmu cukrů
• primární poruchy metabolizmu aminokyselin
• primární poruchy oxidace mastných kyselin
• poškození mozkového kmene (asfyxie, krvácení)
• hypoparatyreóza
• hypomagnezemie
• hyperfosfatemie
epileptické záchvaty různé
• perinatální postižení mozku (asfyxie)
• vrozené anomálie mozku (hydrocefalus)
• záněty mozku – meningitida, toxoplazmóza, CMV
• jádrový ikterus
• vitamin B6-dependentní křeče
• abstinenční syndrom (drogová závislost matky)
• polyglobulie
• hyponatremie/ hypernatremie
1.12 Infekce novorozence
1.12.1 Neonatální sepse a meningitida
n Definice
Novorozenecká sepse je bakteriální onemocnění, které se vyznačuje klinickými příznaky systémové infekce s bakteriemií. Ve 25 % případů postihuje i mozkové pleny a přispívá k vysoké morbiditě a mortalitě zralých a nedonošených novorozenců.
n Epidemiologie
Novorozenecká sepse se objevuje přibližně u 2 % živě narozených. Při předčasném odtoku plodové vody se incidence zvyšuje na 3–5 %. Asi 25 % pacientů se sepsí onemocní současně meningitidou.
n Klasifikace
• Časná sepse (early-onset-sepsis): vzniká v prvních 3 dnech života, má velmi rychlý a závažný průběh (postihuje > 90 % případů).
• Pozdní sepse (late-onset-sepsis): vzniká po prvním týdnu života (postihuje < 10 % případů).
• Nozokomiální sepse: vzniká po 3. dnu hospitalizace u nezralých a zralých novorozenců ošetřovaných na jednotkách intenzivní péče.
n Rizikové faktory
Předčasný odtok plodové vody před více než 18 hodinami, nazelenalá plodová voda, tachykardie při CTG, teplota matky > 38,5 °C, CRP matky > 20 mg/l, asfyxie, aspirace mekonia, nedonošenost, umělá plicní ventilace, centrální žilní katétr.
n Cesty přenosu infekce
• Hematogenní
• Transplacentární
• Aspirace infikované plodové vody
• Osídlení kůže nebo střeva novorozence
• Vertikální přenos z matky na novorozence během porodu
• Nozokomiální infekce: usnadněná invazivními opatřeními
n Spektrum původců
Časná sepse: nejčastěji β-hemolytické streptokoky skupiny B, Escherichia coli.
Pozdní sepse: β-hemolytické streptokoky skupiny B, Escherichia coli, Staphylococcus aureus, listerie, Haemophilus influenzae.
Nozokomiální sepse: Staphylococcus epidermidis, klebsiely, pseudomonády, Serratia, Candida albicans
n Klinický průběh
Neonatální sepse: příznaky jsou nespecifické a měnlivé (novorozenec nevypadá dobře), je termolabilní, přítomny jsou tachypnoe, apnoe, dítě špatně pije, zvrací, břicho je vzedmuté. Mezi další příznaky patří prošednutí a mramorovaná kůže, chladná akra, apatie, křeče, petechie a sklon ke krvácení. Nejzávažnějším projevem sepse je septický šok.
Neonatální meningitida: dalšími příznaky jsou zvýšená citlivost na dotek, pronikavý křik, napjatá fontanela, opistotonické držení hlavy. V této věkové skupině chybí klasický příznak ztuhlé šíje.
n Diagnostika
• Krevní obraz: leukocytóza nebo leukopenie, trombocytopenie.
• I/T index > 0,2 („immature/total index“; index tyče/celkový počet leukocytů) je od druhého dne života specifickou známkou pro infekci.
• Zvýšený C-reaktivní protein, avšak nejdříve 8–12 hodin po začátku klinických příznaků.
• IL-6, IL-8 a prokalcitonin v séru stoupají v průběhu sepse výrazně dříve než C-reaktivní protein.
• Porucha krevní srážlivosti.
• Bakteriologické vyšetření: stěry z kůže a sliznic, moč, krev, mok.
• Lumbální punkce: pleocytóza, snížená koncentrace glukózy, zvýšená koncentrace bílkoviny.
n Léčba
Intravenózní antibiotická léčba je nezbytně nutná již při prvním klinickém podezření. Začíná se např. trojkombinací s cefalosporinem, ampicilinem a aminoglykosidem. (Poznámka překladatele: Za vhodnou doporučovanou empirickou kombinaci antibiotik lze považovat kombinaci ampicilin nebo penicilin + gentamicin.) Po získání bakteriologických výsledků se antibiotická léčba přizpůsobuje spektru původců (tzv. léčba cílená – poznámka překladatele). Při meningitidě se léčebně podávají dvojnásobné dávky („meningeální dávka“ antibiotik). Léčba trvá nejméně 10 dní. (Poznámka překladatele: V případě meningitidy 14–21 dnů.) Současně se podává nystatin jako profylaxe kandidové infekce. (Poznámka překladatele: Pozor – nedoporučuje se ale paušálně.)
POZOR
Rychlá progrese novorozenecké sepse a rozvoj septického šoku během několika hodin je možná a při neadekvátní léčbě je častá.
n Prognóza
Mortalita je i dnes až do 25 %. Obzvláště ohroženi jsou silně nedonošení novorozenci.
n Profylaxe novorozenecké sepse způsobené streptokokem skupiny B
Při průkazu osídlení (vaginální kolonizace matky – poznámka překladatele) streptokokem skupiny B (GBS – skupina β-hemolytických streptokoků – poznámka překladatele) v 35.–37. týdnu těhotenství a/nebo při přítomnosti rizikových faktorů (hro-
zící předčasný porod, předčasný odtok plodové vody více než před 18 hodinami, teplota rodičky > 38,5 °C) se rodičce během porodu podává penicilin G (lék první volby) nebo ampicilin. V 86 % se tak zabrání časné formě sepse novorozence.
KAZUISTIKA
A: Max se narodil 35leté matce, z první fyziologické gravidity, porod v termínu. Porodní hmotnost 3210 g, skóre podle Apgarové 9/10/10, pH pupečníkové krve 7,32. KP + D: Druhý den života je Max stále „chabější“ a je lehce „prošedlý“. Pro výrazné zvýšení CRP v séru je přeložen na dětskou kliniku. Krátce po přijetí je jeho celkový stav při jen mírně zhoršené mikrocirkulaci dobrý. Po odběru hemokultury je neprodleně zahájena léčba intravenózními antibiotiky – trojkombinací (cefotaxim, tobramycin, ampicilin). Dvě hodiny po přijetí se stav dítěte zhoršuje, je šedé a mramorované. Objevuje se tachypnoe, dyspnoe, je nízký arteriální krevní tlak. Max je extrémně citlivý na dotek a pronikavě křičí. Vyšetření krve prokazuje leukocytózu 35.109/l při výrazném posunu doleva a zvýšené CRP na 100 mg/l. V likvoru se nachází 8000 buněk/µl, koncentrace glukózy 0,3 g/l a koncentrace bílkoviny 9 g/l. Vyvíjí se výrazná metabolická acidóza (pH = 7,1), Max je při progredujícím zhoršení klinického stavu intubovaný, uměle ventilován a jsou mu podávány katecholaminy.
Diag: Pozitivní výsledky hemokultivace a kultivace mozkomíšního moku potvrzují diagnózu časné sepse způsobené streptokokem skupiny B s meningitidou a septickým šokem.
L + P: Při pokračující antibiotické léčbě se klinický stav rychle lepší a Max může být po 24 hodinách extubován a 20. den života je ve výborném celkovém stavu propuštěn do domácí péče.
1.12.2 Vrozené nebakteriální infekce novorozence
n Definice
TORCH (toxoplazmóza, jiné, rubeola, cytomegalovirus, herpes) zahrnuje skupinu intrauterinních infekcí, které se všechny mohou projevovat stejným klinickým obrazem, tj. od asymptomatického až k letálnímu průběhu (à tab. 1.13).
n Diagnostika
Průkaz specifických IgM protilátek v séru (nebo průkaz PCR reakce – poznámka překladatele).
Tab. 1.13 Klinické projevy a léčba infekcí TORCH původce příznaky léčba/prevence
Toxoplasma gondii
• hydrocefalus • pyrimethamin
• nitrolební kalcifikace • sulfadiazin
• mikrocefalus • kyselina listová
• chorioretinitida • prenatální léčba spiramycinem (< 15. GT) nebo pyrimethaminem a sulfadiazinem (> 16. GT)
• hepatosplenomegalie
• horečka
cytomegalovirus (à kap. 7.5.17)
• mikrocefalus • ganciklovir
• intrakraniální kalcifikace • foskarnet
• chorioretinitida • cidofovir
• purpura • krevní deriváty bez CMV
• myokarditida
• hepatosplenomegalie
• dystrofie
• pancytopenie
virus zarděnek (à kap. 7.5.2)
• mikrocefalie • očkování proti zarděnkám
• dystrofie
• purpura
• hepatosplenomegalie
• ikterus
• myokarditida
• intersticiální pneumonie
• meningoencefalitida
• katarakta, retinopatie
• nedoslýchavost poškození vnitřního ucha
• vrozené srdeční vady virus Herpes simplex (à kap. 7.5.7)
• intrauterinní infekce • aciklovir
• mikrocefalie
• chorioretinitida
• kožní infekce
• postnatální infekce
• encefalitida
• keratokonjunktivitida
1.12.3 Vrozená syfilis (lues connata)
n Definice a etiologie
Jedná se o infekci plodu nebo novorozence způsobenou Treponema pallidum, získanou od nemocné nebo nedostatečně léčené matky intrauterinně nebo při porodu.
n Patogeneze
• Luetická infekce plodu nevzniká před 5. měsícem těhotenství, protože průnik přes placentu není možný.
• Infekce matky před početím: odumření plodu v 5. nebo 6. měsíci těhotenství.
• Infekce matky při početí: porod mrtvého dítěte v 7. nebo 8. měsíci těhotenství.
• Infekce matky v druhém nebo třetím trimestru: porod nemocného dítěte.
• Infekce matky několik týdnů nebo krátce před porodem: eventuálně i porod zdravého dítěte.
• Infekce dítěte je možná také kontaktem s luetickými změnami v porodním kanálu. V takovém případě vzniká získaná syfilis novorozence s primární afekcí v místě vstupu infekce.
• Při úspěšné léčbě matky se její protilátky dostávají do oběhu plodu. Dítě se narodí zdravé, ale má pozitivní sérologické reakce. Pasivně přenesené protilátky jsou odbourány během 3–4 měsíců.
n Klinický průběh
Klasifikace forem symptomatické lues connata:
• Lues connata praecox: příznaky onemocnění jsou přítomné u novorozence.
• Syfilitické příznaky v období recidivy: příznaky onemocnění až v 2. až 4. roce života.
• Lues connata tarda: pozdní luetické změny, příznaky jsou přítomny ve školním až adolescentním věku.
Lues connata praecox:
• povadlá, žlutavá, stařecká, ochablá kůže,
• významná anémie, hepatosplenomegalie,
• neprospívání,
• koryza: krvavá rýma,
• pneumonia alba,
• intersticiální hepatitida (pazourková játra),
• osteochondritis syphilitica: jejím následkem je Parrotova pseudoparalýza při epifyzeolýze,
• Hochsingerovy infiltráty: tuhý infiltrát, pod obrazem věnce infiltrátů na rtech, infiltrace okolní kůže s přítomnými ragádami,
• Parrotovy rýhy: odhojení výše uvedených ragád s tvorbou radiálních jizev,
• syfilitický pemfigoid: tvorba puchýřů na ploskách a dlaních,
• alopecie, paronychia,
• navíc příznaky sekundární lues jako u dospělých.
Syfilitické příznaky v období recidivy: jako příznaky získané syfilis navíc s projevy:
• condylomata lata
• plaques muqueuses
• gummata
• tuberoserpiginózní syfilomy
Lues connata tarda:
• tabes dorsalis
• paralýza (kvartérní metalues)
• neuritida optického nervu
• defektní hojení lues connata praecox (luetická stigmata):
– Parrotovy rýhy
– caput natiforme (luetický krychlový tvar lebky)
– sedlovitý nos – šavlovité tibie
– Hutchinsonova trias
POZOR
Hutchinsonova trias: keratitis parenchymatosa, nedoslýchavost způsobená postižením vnitřního ucha, soudkovitá deformace řezáků.
n Diagnostika
• Přímý průkaz původce z puchýřů nebo nosního sekretu mikroskopicky (mikroskopické vyšetření v zástinu)
• TPHA: Treponema pallidum-hemaglutinační test –pozitivní ve 3. týdnu
• FTA: fluorescenční test na přítomnost antitreponemových protilátek – pozitivní ve 4. týdnu
• IgM fluorescenční test
• Treponema pallidum-imobilizační test – pozitivní v 8. týdnu
• RTG
• Lumbální punkce
n Léčba
Podání penicilinu G i.v. 100 000 IU/kg/d po dobu 14 dnů. Rozpad treponem přitom může vést k Jarischově-Herxheimerově reakci (v 10–15 % případů): horečka, bolesti hlavy, myalgie.
n Prevence
Rozpoznání a léčba lues u matky! Léčba těhotných penicilinem G.
1.12.4
Konjunktivitida novorozence
n Definice
Jedná se o infekční zánět spojivek.
n Původci
Nejčastějšími původci novorozenecké konjunktivitidy jsou chlamydie, stafylokoky, streptokoky, Haemophilus influenzae a Escherichia coli.
n Klinický průběh
Konjunktivitida se objevuje častěji po spontánním porodu než po porodu císařským řezem. Manifestuje se často již v prvních týdnech života zarudnutím a hnisavou sekrecí ze spojivek. Infekce může přejít i na rohovku.
n Léčba
Erytromycin p.o. nebo jako oční mast. (Poznámka překladatele: U prokázané chlamydiové konjunktivitidy je indikována nejdříve léčba erytromycinem nebo jinými makrolidy parenterálně z důvodů rizika infekčních komplikací a vzniku trachomu. Ostatní formy konjunktivitid léčíme lokálně podáním očních kapek nebo masti.)
n Prevence
Použití dusičnanu stříbrného se již obecně nedoporučuje. Dnes se provádí na porodním sále často profylaxe erytromycinem. (Poznámka překladatele: V ČR se provádí Ophthalmo-Septonexem, doporučený postup ČNEoS JEP.)
1.13 Syndrom náhlého úmrtí kojence (Sudden Infant Death Syndrome – SIDS)
n Definice
Sudden Infant Death Syndrome (SIDS): náhlá, neočekávatelná smrt kojence staršího než 1 měsíc,
bez příslušného vysvětlení po důkladném vyšetření post mortem.
Apparent-Life-Threatening Episode (ALTE): epizoda s apnoe, cyanózou, bledostí, změnami svalového tonu a záchvaty dušení, která pozorovatele velmi vyděsí, a symptomy ustupují zpravidla dříve, než dorazí zdravotnická pomoc.
n Epidemiologie
• Incidence 2 : 1000; 40–50 % postnatálních případů úmrtí.
• Nejčastější příčina smrti u kojenců s normální hmotností po ukončení novorozeneckého období.
• Incidence SIDS zůstává stejně vysoká i přes pokles kojenecké úmrtnosti, syndrom je vzácný před koncem 1. měsíce věku a po ukončení 1. roku života, maximum incidence je mezi 3. a 6. měsícem života; k 95 % případů dojde v 1. půlroce života.
• Chlapci jsou postiženi o něco častěji (65 % případů).
• Sezonní zvýšení incidence v zimních měsících a také vyšší incidence o víkendu.
• Při úmrtí dítěte na SIDS je riziko opakování v rodině zhruba pětkrát vyšší než v ostatní populaci.
n Rizikové faktory
• Mužské pohlaví.
• Nízká porodní hmotnost.
• Nedonošenost, bronchopulmonální dysplazie.
• Předcházející pobyt na novorozenecké jednotce intenzivní péče.
• Peri- a postnatální komplikace, perinatální asfyxie.
• Děti, které již prodělaly ALTE.
• Sourozenci dětí se SIDS.
• Polohování dítěte na břicho.
• Přehřátí.
• Nízký věk matky.
• Nesledované těhotenství.
• Abúzus nikotinu a drog u matky, nízký socioekonomický stav.
• Častá těhotenství matky.
n Etiologie
Příčiny onemocnění jsou nadále nejasné, původ je multifaktoriální. Současná hypotéza o příčině předpokládá primární poruchu funkce CNS. Ta vede k poruchám regulace dýchání a v souvislosti s tím i k nepříznivým podmínkám, které vedou k úmrtí. Je možné, že důležitou roli ve vzniku SIDS mají také dědičné poruchy metabolizmu, zejména poruchy
oxidace mastných kyselin a mitochondriální vrozené metabolické vady.
n Postup na místě nálezu
Pokud chybí jisté známky smrti (posmrtná ztuhlost, mrtvolné skvrny, výrazná hypotermie), mělo by se začít s resuscitací. Dítě by mělo být za resuscitačních podmínek transportováno na nejbližší dětskou kliniku.
Pokud jsou přítomny jisté známky smrti, není možný transport na dětskou kliniku a smrt musí být konstatována na místě. Pokud je to možné, měla by být získána přesná anamnéza, dítě by mělo být pečlivě vyšetřeno (včetně změření tělesné teploty) a situace na místě nálezu by měla být pečlivě zdokumentována (Collins 1961: Sudden Unexpected Death in Infants: „A disease of theories“).
n Diferenciální diagnostika
• Týrané dítě!
• Gastroezofageální reflux s aspirací nebo bez ní.
• Kardiomyopatie, arytmie, srdeční vada.
• Meningitida.
• Infekce RSV.
• Sepse.
• Porucha elektrolytového hospodářství.
• Hypoglykemie.
• Mozkový tumor.
• Epileptický záchvat.
• Vrozená metabolická vada.
n Diagnostika při podezření na diagnózu ALTE
• Anamnéza: přesné zjištění okolnosti při nálezu dítěte, co se týká pocení, infekce, horečky, zvracení, průjmu, stridoru, cyanózy při krmení, abnormálních pohybů končetin, jazyka nebo očí
• Fyzikální vyšetření
• Laboratorní vyšetření: krevní obraz, glykemie, sérové elektrolyty, jaterní enzymy, biochemické parametry funkce ledvin, amoniak a laktát v séru, analýza krevních plynů, hemokultivace, vyšetření moči, kvantitativní bakteriurie, aminokyseliny a organické kyseliny v moči, fakultativně lumbální punkce
• Zobrazovací metody: RTG hrudníku, polysomnografie: EEG, dýchání, EKG, pohyby očí, EMG; ultrazvukové vyšetření k vyloučení gastroezofageálního refluxu; MRI mozku a další vyšetření podle klinického obrazu a předchozích nálezů
n Další postup v případě úmrtí
Děti po SIDS musí být vždy indikovány k provedení pitvy („nejasná příčina úmrtí“). (Poznámka překladatele: V ČR je při SIDS nutná soudní pitva!) Vhodný je odběr tkání post mortem (kůže, játra, sval), stejně jako plazmy, moče, moku a úschova DNA k vyloučení základního závažného onemocnění (např. geneticky podmíněné dědičné poruchy metabolizmu).
Rodiče postiženého by měli být připraveni na to, že policie je povinna vyšetřit příčinu úmrtí, což je dáno a slouží zejména k průkazu neviny rodičů! Rodiče si často přejí podrobný rozhovor později, tomu má být bezpodmínečně vyhověno. V souvislosti s tím by mělo být upozorněno na různé svépomocné iniciativy (např. společnost pro výzkum náhlého úmrtí kojence – Gesellschaftzur Erforschung des plötzlichen Säuglingstodes, GEPS v Německu).
n Další postup týkající se sourozenců dětí
U sourozenců dětí s ALTE – nebo SIDS – by mělo být nejdříve provedeno podrobné vyšetření. Při patologickém nálezu nebo anamnestické zátěži je indikováno domácí monitorování srdeční a dechové frekvence, a to až do ukončení 1 roku věku. Bezpodmínečně nutné je podrobné poučení rodičů o významně zvýšeném riziku mortality, a to i v případě zavedeného monitorování, stejně jako poučení o jednoduchých principech resuscitace.
n Prevence
Zavedení následujících opatření může snížit riziko
SIDS:
Poloha na zádech: dítě by mělo od prvního dne stále spát na zádech – i přes den (bez polštáře).
Spací pytel: je bezpečnější než přikrývka, protože se nedá přetáhnout přes hlavu.
Místo ke spánku: v 1. roce by mělo dítě spát v ložnici rodičů ve vlastní postýlce.
Ochrana před přehřátím: teplota v ložnici by neměla překročit 18 °C. Pokud se kojenec potí na šíji, je mu příliš teplo.
Nekuřácké prostředí: během těhotenství, v bytě a v přítomnosti dítěte by se nemělo kouřit.
Kojení: dítě by mělo být pokud možno kojeno 6 měsíců.
Použití dudlíku: dudlík by se měl začít používat, až když je dítě bez problémů kojeno, a v jeho použití by se mělo pokračovat do konce 1. roku života.
KAZUISTIKA
A: David je druhé dítě zdravých rodičů. Porod byl v 37. týdnu těhotenství s porodní hmotností 2400 g (hypotrofický novorozenec – SGA). Od té doby se vyvíjel přiměřeně věku a nyní mu je 8 měsíců. Brzy odpoledne ukládá matka Davida do jeho postýlky ke spánku. Zhruba 30 minut poté ho kontroluje a nachází chlapce bez známek života. Je zcela ochablý, kůže je šedá, mramorovaná a má výraznou cyanózu rtů. Matka ho zvedá, třese s ním, ale on vůbec nereaguje. Začíná se zoufalými pokusy o umělé dýchání, které jsou neúspěšné, protože něco takového dosud nikdy nedělala. Běží k telefonu a volá záchrannou službu. Lékař nachází dítě bez známek života a bez srdeční akce. Okamžitě zahajuje kardiopulmonální resuscitaci s umělou ventilací maskou a nepřímou srdeční masáží. Je zajištěno několik vstupů a David je intubován. Po opakovaném podání adrenalinu je obnoven sinusový rytmus. Během celé resuscitace jsou zornice široké a nereagují na světlo. David je transportován na nejbližší dětskou kliniku.
KP: Při příjmu na jednotku intenzivní péče je tělesná teplota 32 °C, GCS 3. Nejsou žádné zevní známky poranění. Zornice jsou široké a nereagují na světlo. Srdce a plíce jsou poslechově bez patologického nálezu, játra jsou hmatná 1 cm pod pravým žeberním obloukem.
D: Analýza krevních plynů prokazuje výraznou metabolickou acidózu (pH 6,84; pCO2 19 mm Hg; BE –18; HCO3– 9 mmol/).
Další laboratorní hodnoty (moč, plazma, mok) jsou v normě. Toxikologické vyšetření i rozsáhlá diagnostika poruch metabolizmu nepřinášejí nic nápadného. Také zobrazovací metody (rentgen hrudníku, CT hlavy, EKG, echokardiografie) jsou bez patologického nálezu.
Diag: Po vyloučení řady možných základních onemocnění a na podkladě anamnézy je stanovena diagnóza SIDS.
P: V dalším průběhu ukazuje EEG dvakrát v odstupu 24 hodin při délce snímání 30 minut nulovou křivku. Následující den je intenzivní léčba redukována na léčbu podpůrnou a za 12 hodin později David umírá. V dlouhém rozhovoru, který se odehrává v oddělené místnosti mimo oddělení, jsou rodiče informováni o nutnosti provedení pitvy vzhledem k nejasné příčině úmrtí. Rozhovoru je přítomna psycholožka a duchovní kliniky. Rodiče jsou informováni o tom, že kriminální policie bude klást dotazy směřující k objasnění příčiny smrti. Davidovi rodiče dostanou informační materiály k různým rodičovským iniciativám, které mohou kontaktovat. Současně je rodičům doporučeno podrobné vyšetření u staršího tříletého bratra Davida, domácí monitor již není nezbytný vzhledem k věku Davidova bratra.
2.1 Autozomální aberace autozomů
2 1 .1 Numerické aberace
2 1 .2 Strukturální aberace
2.2 Gonozomální aberace
2 2 .1 Ullrich-Turnerův syndrom (45,X0)
2 2 2 Klinefelterův syndrom (47,XXY) 44
2 2 .3 Syndrom fragilního chromozomu X . . 45
2 2 .4 Syndrom XYY
2 2 .5 Syndrom XXX
2.1 Autozomální aberace autozomů
n Epidemiologie
Četnost numerických a strukturálních aberací je vysoká a činí 1 : 2 u spontánních potratů, 1 : 20 u mrtvě rozených a 1 : 200 u živě narozených.
Přehled 2.1 Indikace k provedení cytogenetického vyšetření
• vícečetné vývojové vady
• psychomotorická retardace
• obojetný genitál nebo abnormální sexuální vývoj
• sterilita
• opakované potraty
• mrtvě narozené děti s neobjasněnou příčinou
• syndromy chromozomální nestability v rodinné anamnéze
• monogenně dědičné choroby v rodinné anamnéze
2.1.1 Numerické aberace
n Etiologie
Nejčastější příčinou je nová mutace, ke které dochází chybným rozdělením chromozomů (nondisjunkcí)
Embryofetopatie způsobené zevními vlivy
v průběhu meiózy či mitózy. To může vést ke vzniku aneuploidní gamety a po jejím oplození i ke vzniku aneuploidní zygoty. S rostoucím věkem matek roste i riziko nondisjunkce. Četnost vzniku numerických aberací ale může být ovlivněna i věkem otce. (Poznámka překladatele: Rostoucí věk otce je nepochybně rizikový z hlediska obecného rizika vzniku vývojové vady, ovšem jeho vliv na riziko vzniku aneuploidií je velice diskutabilní a dle dnes převažujících názorů je tento vliv zanedbatelný.)
Trizomie 21 (Downův
syndrom)
n Definice
Jde o nejčastější ze syndromů chromozomální etiologie, podmíněný nadpočetným chromozomem 21, projevující se typickou kraniofaciální dysmorfií, skeletálními abnormalitami, vývojovými vadami orgánů, mentální retardací, svalovou hypotonií, náchylností k infekčním chorobám a zkrácenou dobou života, často z důvodu zvýšeného výskytu leukemií.
n Epidemiologie
Průměrná četnost trizomie 21 je 1 : 700 živě narozených. U více jak 50 % plodů s trizomií 21 dochází
v průběhu časného těhotenství ke spontánnímu potratu. Četnost se zvyšuje spolu s rostoucím věkem matky (à tab. 2.1).
Tab. 2.1 Odhadovaná četnost Downova syndromu v závislosti na věku matky
věk matky incidence
> 20 let 1 : 1195
> 25 let 1 : 1205
> 30 let 1 : 885
> 35 let 1 : 365
> 40 let 1 : 110
> 45 let 1 : 32
> 49 let 1 : 12
n Etiologie
V 95 % případů se jedná o volnou trizomii chromozomu 21, translokační forma se nalezne u 5 % pacientů. (Poznámka překladatele: Dále je nutné zmínit možnost tzv. mozaikových forem Downova syndromu, ale i dalších, v této kapitole uváděných numerických chromozomálních abnormalit. V případě mozaikových forem nese trizomickou chromozomální výbavu pouze určité procento buněk, což vede často k mírnějším fenotypovým projevům u jedinců s takovouto variantou syndromu.) Downův syndrom je možné řadit k tzv. „contiguous gene syndromes“, což konkrétně zde znamená, že trojnásobná dávka genů určité oblasti chromozomu 21 přímo zapříčiňuje pro syndrom charakteristické příznaky. [Poznámka překladatele: Spojení Downova syndromu a tzv. CGS („contiguous gene syndromes“, do češtiny překládáno jako „syndromy na sebe navazujících genů“) je v literatuře krajně neobvyklé – neboť u Downova syndromu nacházíme trojnásobnou dávku genů z celého chromozomu a ne pouze abnormální dávku několika na sebe navazujících genů, což je typické například pro některé z tzv. mikrodelečních syndromů, které jsou v souvislosti s CGS zmiňovány mnohem častěji – a to i v další části této kapitoly.]
n Klinický průběh
V obrazu choroby dominuje charakteristická kraniofaciální dysmorfie: lebka je malá, kulatá, s plochým okciputem, krk je krátký a široký. Děti mají kulatý obličej s plochým profilem a prominujícím čelem. Kořen nosu je plochý a nos je krátký. Ústa jsou nápadně malá s tlustými, evertovanými rty. Téměř nikdy nechybí makroglosie Mongoloidní postavení
očních štěrbin (zešikmených směrem vzhůru a ven) je patognomické. Přítomný je hypertelorizmus (rozšířená vzdálenost očních štěrbin) a také epikanty. Řasy jsou řídké a krátké, na duhovce jsou často zřetelné bílé skvrnky (tzv. Brushfield spots) (à obr. 2.1). Uši jsou malé a kulaté s přisedlými ušními boltci.
Dále mohou být přítomny různé deformity rukou a nohou: krátké a široké ruce s krátkými prsty (brachymezofalangie), klinodaktylie pátého prstu, čtyřprstá rýha, malé nohy s krátkými prsty a tzv. sandálová rýha (zvětšená mezera mezi prvním a druhým prstem na noze).
Abnormality skeletu jsou dalším typickým příznakem trizomie 21, vyjádřena je také hyperextenzibilita kloubů. Charakteristické jsou změny v oblasti pánve: jamky kyčelních kloubů jsou postaveny téměř horizontálně, coxa valga, acetabulární úhel je zploštělý, výrazně rozšířené jsou lopaty kosti kyčelní (tzv. „sloní uši“). Prakticky pravidelně jsou postižení jedinci malého vzrůstu.
Obr. 2.1 Brushfield-spots: kruhovitě uspořádané bílé skvrnky v rámci duhovky
Přidružené vývojové vady vnitřních orgánů jsou rovněž časté. Patří sem vývojové vady kardiovaskulárního systému (přítomny ve 40 % případů): defekt septa síní, defekt septa komor, atrioventrikulární kanál, Fallotova tetralogie; dále pak vývojové vady gastrointestinálního systému: stenóza duodena, pancreas anulare, atresia ani, megacolon congenitum či vrozený prolaps rekta; urogenitálního systému: u chlapců s Downovým syndromem nacházíme prakticky ve 100 % případů hypogonadizmus; a nakonec i vývojové vady CNS: charakteristická je zejména výrazná svalová hypotonie a různě významná mentální retardace.
Další komplikace zahrnují hypotyreózu zapříčiněnou lymfocytární tyreoiditidou, zvýšenou nemocnost a 10–30x zvýšené riziko rozvoje některé z leukemií.
POZOR
Zkrácená doba života u jedinců s trizomií 21 je často zapříčiněna právě vysokým rizikem rozvoje leukemie.
n Prognóza
IQ dosahuje v 5 letech průměrně hodnoty 50, variabilita mezi jednotlivci s tímto syndromem je ovšem výrazná. Nejvíce postižena je schopnost abstraktního myšlení. Emocionální cítění a sociální interakce jsou výrazné a dají se dále rozvíjet. Puberta nastupuje normálně u obou pohlaví. Dívky s Downovým syndromem jsou zpravidla fertilní, jejich děti mají teoretické 50% riziko Downova syndromu. Muži s Downovým syndromem jsou neplodní. (Poznámka překladatele: Pro úplnost nutno dodat, že existuje několik literárně dokumentovaných případů plodnosti u muže s Downovým syndromem.)
Pětileté přežívání u pacientů se srdečními vadami dosahuje 70 %, u pacientů bez srdečních vad poté 90 %. Nejčastějšími příčinami úmrtí u jedinců s trizomií 21 jsou srdeční vady, infekce a leukemie.
n Léčba
Léčba se řídí průvodními vývojovými vadami a komplikacemi: např. korekce srdečních vad, léčba infekcí.
Pro tělesný a psychický vývoj dítěte je důležitá fyzioterapie a psychosociální péče.
Trizomie 18 (Edwardsův syndrom)
n Definice
Chromozomálně podmíněný syndrom způsobený nadpočetnou kopií chromozomu 18 (à obr. 2.2). Hlavní příznaky jsou typické postavení rukou, kraniofaciální dysmorfie a významně zkrácená délka života.
n Epidemiologie
Četnost syndromu je přibližně 1 : 8000. Dívky jsou postiženy přibližně 4x častěji než chlapci.
n Etiologie
V 80 % případů se jedná o plnou trizomii způsobenou meiotickou nondisjunkcí, ve 20 % případů pak jde o mozaikovou formu. Četnost syndromu stoupá s rostoucím věkem matky.
Obr. 2.2 Karyogram s trizomií chromozomu 18
Obr. 2.3 Charakteristické postavení prstů u Edwardsova syndromu – ukazováček a malíček jsou přeloženy přes prostředníček a prsteníček
n Klinický průběh
Typickým projevem je specifické překřížení prstů, kdy 2. a 5. prst překrývají 3. a 4. prst (à obr. 2.3).
Dále nacházíme dysplastické, nízko posazené ušní boltce (tzv. „fauní uši“), mikrognacii, dlouhou, úzkou lebku s prominujícím okciputem, krátké sternum, úzkou pánev a kolébkovité nohy. Děti jsou významně dystrofické. Ve více jak 95 % případů nacházíme vývojovou vadu srdce, častá je také brániční kýla.
U postižených jedinců se většinou rozvíjí těžká encefalopatie
n Prognóza
Průměrná doba přežívání jsou 2–3 měsíce u chlapců a 10 měsíců u dívek.
Trizomie 13 (Pätauův syndrom)
n Definice
Chromozomálně podmíněný syndrom způsobený nadpočetnou kopií chromozomu 13.
